Тампонада витреальной полости при макулярных отверстиях. Рекомендации
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
На фоне распространения ранней диагностики макулярной патологии повсеместно отмечается значительный рост успешных исходов после витреальных операций по поводу первичного макулярного отверстия. Тем не менее, хирургическое лечение при больших, ≥400 мк, макулярных отверстиях вызывает значительные сложности как по методам, так и по конечным результатам. Во время таких операций большинство витреальных хирургов отмечают деструктивную роль именно остаточной жидкости в витреальной полости. Как правило, на воздушной помпе достаточно несложно, манипулируя на сетчатке, сдвинуть, сомкнуть края макулярного отверстия, но остаточная жидкость, стекая по глазной стенке к макулярному отверстию, вновь раскрывает его.
Повышение эффективности хирургического лечения при больших макулярных отверстиях путем разработки комплексного хирургического метода, предотвращающего попадание остаточной жидкости в область макулярного разрыва.
Материал и методы
Под нашим наблюдением находились 17 пациентов (17 глаз) с макулярным отверстием от 400 до 1050 микрон. Возраст пациентов колебался от 58 до 77 лет и в среднем составил 63±0,4 года.
Оперативное лечение проводилось во всех случаях по следующей схеме.
На первом этапе проводили стандартную витрэктомию с удалением задней гиалоидной мембраны. Затем в витреальную полость глаза вводили ПФОС практически до уровня экватора. Под ПФОС проводили окрашивание ВПМ и ее удаление. Как правило ВПМ удаляли широко, стараясь не приближаться к зоне зрительного нерва. После чего под средой ПФОС с помощью 25G экструзионной канюли с силиконовым наконечником проводили аккуратный массаж краев макулярного отверстия с целью их сближения. Кроме того, применяли дозированную аспирацию жидкости из макулярного отверстия. Обычно после 1-2-минутных манипуляций края отверстия смыкались. После полного закрытия макулярного отверстия сразу переходили на воздушную помпу. Под помпой с помощью экструзионной канюли прежде всего старались убрать всю воду, уменьшая пузырь ПФОС при этом до уровня аркад. Убедившись в отсутствии жидкости на границе ПФОС и воздуха, не удаляя окончательно ПФОС, начинали вводить силиконовое масло. В дальнейшем после почти полной тампонады витреальной полости силиконовым маслом остаточный ПФОС удаляли под силиконом с помощью аспирационной канюли. Эта последовательность манипуляций позволяла оттеснить остаточную жидкость от поверхности сетчатки, так как в соответствии со своими физическими свойствами силиконовое масло, попадая напрямую на поверхность ПФОС, вытесняет остаточную жидкость вверх, препятствуя ее попаданию в область макулярного отверстия. Все операции заканчивались полной силиконовой тампонадой. В дальнейшем во всех случаях силикон удаляли в сроки от 1,5 до 2 мес.
Во время операции во всех 17 случаях (100%) было достигнуто анатомическое закрытие макулярного отверстия на операционном столе. В раннем послеоперационном периоде (1-2 дня) края отверстия также во всех случаях оставались сомкнутыми. В дальнейшем перед удалением силикона в одном случае с большим разрывом - около 1000 микрон - мы обнаружили расхождение краев разрыва с отверстием до 450 микрон в диаметре. В данном случае силикон удален, отверстие диаметром 450 микрон остается, от дальнейшего лечения пациентка отказалась. Таким образом, окончательного успешного анатомического закрытия макулярного отверстия удалось добиться на 16 глазах (94%). Функциональные результаты зависели от целого ряда факторов и колебались от 0,2 до 1,0 в успешных случаях.
Метод комплексного применения ПФОС и силиконовой тампонады оказался эффективным в подавляющем большинстве случаев при больших макулярных разрывах. За счет отсутствия жидкости в области макулярного отверстия удается получить практически полное закрытие разрыва прямо на операционном столе, а дальнейшая силиконовая тампонада позволяет получить стойкое анатомическое восстановление макулярного интерфейса.
Тампонада сетчатки глаза: силиконовая и воздушная
Любые регматогенные и травматические отслойки сетчатки, при наличии одного либо нескольких ее разрывов, требуют выполнения оперативного вмешательства под названием тампонада витреальной полости. Для ее проведения используют газ, перфторорганические соединения (ПФОС), силиконовое масло. Такое лечение называется тампонадой сетчатки глаза. Сравнительная характеристика некоторых методов тампонады сетчатки рассмотрена в этой статье.
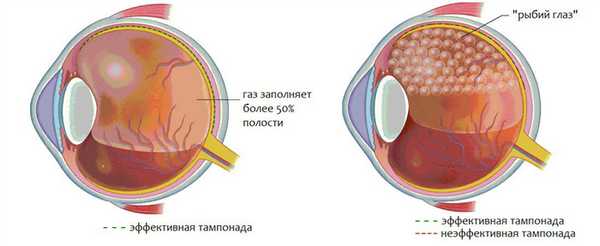
Тампонада сетчатки — что это и как выполняется
Для чего нужна тампонада витреальной полости?
В процессе заполнения витреальной полости внутриглазной жидкостью удаление желированной гиалуроновой кислоты становится причиной значительного снижения ее вязкости. Градиент давления снижается, что способно вызвать отслойку пигментного эпителия сетчатки, с распространением на всю ее площадь.
После операции витрэктомии субклинические разрывы сетчатки довольно часто становятся нестабильными. Даже малые по площади разрывы сетчатки, спустя несколько часов или дней, могут провоцировать тотальную отслойку сетчатой оболочки.
Для максимально плотного прилегания сетчатки для ее надежной фиксации в течение 10-14 дней применяют укрепление сетчатки с помощью лазерной или криоретинопексии. Пневморетинопексия посредством SF6 (газ фторид серы) либо SF6 в смеси с воздухом часто продолжается до 7-14 дней, когда этот газ или изобарическая газовоздушная смесь при заполнении витреальной полости, дает возможность не прибегать к более длительной тампонады с помощью C3F8 (газ перфторпропан).
Тампонада разрывов сетчатки с помощью ПФОС
В ходе исследований выполнения среднесрочной операции тампонады витреальной полости перфторорганическими соединениями, при наличии нижних и масштабных разрывов сетчатки, были установлены положительные и отрицательные моменты проведенного вмешательства. К положительным моментам можно отнести следующее:
- Пациенты имеют возможность сидеть, наклоняться, лежать вверх лицом.
- Отсутствует изменение рефракции, птоз, косоглазие, воспаления, болевые ощущения, что характерно для склерального пломбирования.
- Возможны перелеты на самолете.
Недостатками метода специалисты называют:
- Необходимость оперативного вмешательства повторно для замены ПФОС (как при применении силиконового масла).
- Проникновение частиц ПФОС в витреальную полость и переднюю камеру глаза.
При прилипании остатков ПФОС к плоской части цилиарного тела и цинновым связкам, удалить их даже хирургически не удается. По мнению некоторых специалистов, ПФОС обладают токсическим воздействием на ткани глаза, однако практика не подтверждает такое их воздействие, зрительные способности пациентов не нарушаются. В некоторых случаях возможно легкое воспаление ткани сетчатки и хрусталика, но спустя несколько недель после удаления ПФОС оно проходит. При проникновении ПФОС в переднюю камеру глаза возможен рост уровня ВГД.
Технически данная операция очень схожа с техникой витрэктомии с тампонадой газовоздушной смесью, а также с эндоскопической лазерной коагуляцией. Сначала также выполняется круговое удаление витреоретинальных тракций, с особым упором на имеющиеся разрывы сетчатки. Для проведения адекватной периферической витрэктомии требуется обязательная широкоугольная визуализация, иногда — вдавление склеры.
Вторым этапом вмешательства становится введение ПФОС, которое осуществляется посредством двухходовой канюли в завершении витрэктомии. ПФОС вводится над диском зрительного нерва, для того, чтобы инфузионный раствор мог оттекать сквозь наружное отверстие канюли, внутриглазное давление оставалось стабильным, без повышения.
На третьем этапе операции проводится сливная лазерная коагуляция всех разрывов, а также подозрительных участков потенциального разрыва. Манипуляции осуществляются 25G лазерным зондом, имеющим поворотную головку. При невозможности полного удаления субретинальной жидкости, формируется небольшое дренажное отверстие для аккуратной аспирации жидкости через него, таким образом, чтобы не задеть ПФОС.
При обнаружении витреоретинальных тракций, в том числе и после введения ПФОС, их удаление осуществляется без устранения ПФОС. Для этого осторожно используется витреотом, таким образом, что порт устройства находится с наружи пузыря. Эта авторская методика получила название витрэктомии «на границе раздела фаз», с отсылом к технике вмешательства при тампонаде витреальной полости силиконовым маслом или газовоздушной смесью.
Тампонада сетчатки показания и противопоказания
Тампонада разрывов сетчатки силиконовым маслом
В большом количестве случаев пролиферативной витреоретинопатии, требуется проведение тампонады силиконовым маслом. Кроме того, операция часто необходима в случае гигантских разрывов сетчатки или при ее больших дефектах. Это объясняется тем, что силиконовое масло на границе раздела фаз обеспечивает меньшее поверхностное натяжение, в сравнении с газовоздушной смесью или воздухом. Ткани глаза не способны его абсорбировать, поэтому силиконовое масло может на неопределенно долгое время оставаться в глазу.
Некоторые врачи ошибочно полагают, будто силиконовое масло обладает негативным воздействием, в частности:
- Токсичностью, поэтому через несколько месяцев его обязательно удалять.
- Ухудшает остроту зрения.
- Тампонада силиконовым маслом способствует развитию глаукомы.
Кроме того, среди специалистов распространено неверно мнение, что для тампонады силиконовым маслом не принципиально место введения. Что она может быть эффективной при отверстиях в макуле. Что в сравнении с силиконовым маслом, обладающим вязкостью 5000 сСт, масло с меньшей вязкостью в 1000 сСт больше эмульгируется. Также, почему то считается, что пациентам с интактной капсулой или заднекамерной ИОЛ, целесообразно выполнять заднюю периферическую иридэктомию.
Силиконовое масло, в сравнении с газовоздушной смесью, не способно увеличивать свой объем, благодаря этому пациентам с силиконовой тампонадой витреальной полости разрешается летать на самолетах. Когда ретинопексия выполняется вокруг нижних разрывов, такую тампонаду проводят ниже горизонтального меридиана. При разрывах сетчатки с височной стороны или назальной, человек может спать на боку.
При больших разрывах ретинальной ткани и макулярных отверстиях, ретинопексию проводить нецелесообразно, так как она способна стать причиной развития пролиферативной ретинопатии (ПВР). Если после витрэктомии разрывы сетчатки недостаточно четко визуализируются, выполнение ретинопексии откладывается до момента полного удаления субретинальной жидкости, устранения воспаления и отека. Данная методика несколько напоминает технологию «ограничения регматогенного компонента для избегания ретинопексии». Для ее выполнения силиконовым маслом заменяют воздух, а не жидкость (ЗВСМ, а не ЗЖСМ).

Тампонада сетчатки глаза
Витрэктомия или пломбирование: что выбрать?
Витрэктомия при регматогенных отслойках сетчатки, как вариант первичной монотерапии, в сравнении с пломбированием склеры, имеет несколько значимых преимуществ. Ее проведение наиболее благоприятно с точки зрения послеоперационного развития страбизма, изменения рефракции, птоза, болевого синдрома, хемоза, конъюнктивальной гиперемии.
Для проведения витрэктомии необходимо современное микрохирургическое оборудование, включая витреотомы, имеющие достаточную скорость реза, системы широкоугольной визуализации, перфторорганические соединения. Особое внимание всегда уделяется периферической витрэктомии, особенно при удалении тракций, которые становятся причиной клапанных разрывов. Лучшая стабильность инфузионного потока достигается выполнением 25G витрэктомии, в отличие от технологий 20G или 23G. С 25G витрэктомией пациенты испытывают меньший дискомфорт, риск повреждения конъюнктивы также намного ниже, как и риск возникновения послеоперационных субконъюнктивальных геморрагий, хемоза.
Благодаря новейшему оборудованию для витреоретинальной микрохирургии, мастерству и опыту специалистов, пациенты нашей клиники могут быть уверены, что в каждом конкретном случае будут применены самые новые, эффективные и щадящие методики, приносящие наилучшие результаты в отношении зрения.
Витреоретинальная хирургия. Витреоэктомия
Витреоретинальная хирургия. Витреоэктомия. Эписклеральное пломбирование
Витреоретинальная хирургия - наиболее сложное и вместе с тем наиболее перспективное направление хирургической офтальмологии, представляющее собой комбинированное хирургическое вмешательство, которое проводится на сетчатке и стекловидном теле.
К методам витреоретинальной хирургии относятся витреоэктомия и эписклеральное пломбирование, которые могут быть проведены как самостоятельные оперативные вмешательства, так и в комбинации друг с другом. Основная цель любой витреоретинальной операции — предотвратить неизбежную утрату зрительных функций у пациента с патологией сетчатки и стекловидного тела и восстановить нормальную анатомию глаза.

Витреоэктомия
Витреоэктомия ("витреум" — стекловидное тело; "эктомия" — удаление) — это витреоретинальная операция, цель которой — удаление измененного стекловидного тела. В настоящее время витреоэктомия позволяет выполнять лечение многих заболеваний сетчатки и стекловидного тела, которые раньше считались неизлечимыми.
Операция витреоэктомия проводится через три крошечных разреза в глазу, которые располагаются в плоской части цилиарного тела, между радужной оболочкой и сетчаткой. Введение через это место специальных витреоретинальных инструментов позволяет избежать повреждения сетчатой оболочки и хрусталика. Стандартная трехпортовая методика витреоэктомии используется для лечения таких тяжелых заболеваний органа зрения, как:
После полного удаления измененного стекловидного тела витреоэктомия завершается введением внутрь глаза одного из заменителей стекловидного тела, к которым относятся, например сбалансированный физиологический раствор, стерильный воздух или газо-воздушная смесь, перфторорганические жидкости или силиконовое масло.
Введение внутрь глаза стерильного воздуха или газо-воздушной смеси проводится с целью тампонады сетчатки и удержания ее в физиологичном положении, или, например, для закрытия макулярного отверстия (макулярного разрыва). При тампонаде полости стекловидного тела воздухом или газом зачастую требуется соблюдение в течение некоторого времени после операции определенного положения головы. Воздух и газо-воздушная смесь самостоятельно резорбируются, замещаясь собственной внутриглазной жидкостью, в течение 2 — 3 недель.
Перфторорганическое соединение (ПФОС), "тяжелая вода" — перфторорганическая жидкость, которая по своим свойствам почти не отличается от обычной воды, но за счет большего молекулярного веса действует как пресс на поверхность сетчатки, расправляя, разглаживая и прижимая ее к сосудистой оболочке, например при операциях по поводу отслойки сетчатки. Основной недостаток в использовании "тяжелой воды" при проведении витреоэктомии — кратковременный срок тампонады ею полости стекловидного тела, максимум 10-14 дней, на более длительный срок оставлять "тяжелую воду" в глазу нежелательно. Поэтому при лечении отслойки сетчатки сразу же после расправления сетчатки и прижатия ее перфторорганической жидкостью к сосудистой оболочке необходимо блокировать все имеющиеся ретинальные разрывы с помощью лазера. С помощью эндолазерной коагуляции сетчатки или транссклеральной криоретинопексии сетчатку «приваривают» к подлежащим тканям по краям всех ретинальных разрывов. После нанесения лазерных коагулятов, возникает локальное воспаление, а затем, постепенно, в течение 10-14 дней в зоне лазерных коагулятов формируется микрорубец сетчатки с сосудистой оболочкой — хориоретинальная спайка, которая удерживает сетчатку на своем месте.
| Тампонада полости стекловидного тела газом | Витреоэктомия завершается введением ПФОС |
В некоторых случаях требуется длительная тампонада полости стекловидного тела. Тогда применяется жидкое силиконовое масло. Силикон — это прозрачная вязкая жидкость, практически интактная для внутриглазных структур. Глаз, заполненный силиконом, почти сразу начинает видеть, сетчатка сохраняет свое анатомическое положение, функции ее постепенно восстанавливаются, а спайки в местах лазерных коагулятов становятся со временем очень прочными. Длительность тампонады полости стекловидного тела силиконом составляет 2 — 4 месяца, по окончанию которых силиконовое масло можно безопасно удалить.
Витреоретинальная хирургия при заболеваниях сетчатки в подавляющем большинстве случаев проводится только в объеме витреоэктомии. Однако в тяжелых ситуациях при рецидивах отслойки сетчатки и повторных хирургических вмешательствах витреоретинальная операция может носить комбинированный характер, когда витреоэктомия выполняется в сочетании с операцией эписклерального пломбирования.
Эписклеральное пломбирование
Эписклеральное пломбирование является одним из широко используемых методов хирургического лечения регматогенной отслойки сетчатки. При эписклеральном пломбировании с помощью пломбировочного материала (имплантата) создается вдавления склеры в проекции ретинального разрыва с максимальным сближением сетчатки с сосудистой оболочкой, с последующим слипчивым воспалением вокруг дефекта сетчатки и формированием здесь хориоретинального рубца.
Эписклеральное пломбирование из-за своей простоты, безопасности и эффективности получило широкое распространение. В зависимости от расположения пломб оно делится на радиальное, секторальное и круговое вдавление склеры и может быть дополнено дренированием субретинальной жидкости и пневморетинопексией.
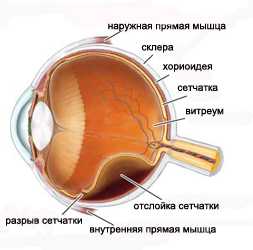 | 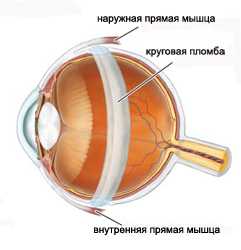 |
| Отслоение сетчатки с ретинальным разрывом | Эписклеральное пломбирование. Сетчатка прилежит |
Для образования хориоретинальной спайки эписклеральное пломбирование сочетают с криоретинопексией, диатермокоагуляцией в ходе оперативного вмешательства или лазерной коагуляцией сетчатки в раннем послеоперационном периоде.
Эписклеральная хирургия с применением различных пломбировочных материалов сохраняет свои позиции, как самостоятельный метод лечения регматогенной отслойки сетчатки, но может быть использована и в комбинации с витреоэктомией.
Витреоретинальная хирургия в Клинике Федорова
Все технологии и расходные материалы, применяемые в современной витреоретинальной хирургии, — это лишь инструменты для решения одной главной задачи — восстановления зрения при тяжелой патологии сетчатки и стекловидного тела. В настоящее время витреоретинальная операция является вариантом выбора для пациентов с тяжелыми инвалидизирующими по зрению заболеваниями сетчатки и стекловидного тела, которые еще 5-10 лет назад считались неоперабельными. Но поскольку задействовано много переменных, то только после осмотра витреоретинальный хирург сможет дать Вам реалистичное представление о тактике и методах хирургического лечения, результатах предстоящей витреоретинальной операции и прогнозе восстановления зрительных функций в реабилитационном периоде.
Современная витреоретинальная хирургия характеризуется очень высоким уровнем успеха. Однако восстановление зрения после витреоретинальной операции может происходить на протяжении 6-18 месяцев. У большинства оперируемых наших пациентов зрение восстанавливается или качественно улучшается.
Исследования достоверно показывают, что около 80-90% пациентов Клиники Федорова отмечают значительное улучшение зрения после проведенной витреоретинальной хирургии. В 10-20% случаев острота зрения после витреоретинальной операции составляет менее 0,3 по таблице для проверки зрения. Такой уровень зрительных функций получил название «амбулаторное зрение». Данный термин означает достаточно высокую остроту зрения для визуализации объектов с близкого расстояния, что позволяет пациентам передвигаться в знакомой обстановке, но вероятность восстановления способности к чтению при этом довольно низкая. Тем не менее, более чем у 50% оперированных пациентов острота зрения составляет 0,5 и выше по таблице для проверки зрения, что достаточно даже для управления автомобильным транспортом.
Каждый случай заболевания индивидуален, только витреоретинальный хирург может решить, какой способ или комбинация методик витреоретинальной хирургии является более предпочтительным для каждого конкретного глаза и для каждого конкретного пациента.
Appearance -> Widgets */ $theme->hook('sidebar_primary'); > $theme->hook("sidebar_primary_after"); ?>
Макулярный разрыв: причины, симптомы, реабилитация
Когда в макулярной области глазной сетчатки появляется дефект — разрыв, речь идет о макулярном разрыве. На начальной стадии заболевание не сопровождается никакими симптомами, поэтому диагностировать его затруднительно. Клинические симптомы проявляются уже на поздних этапах болезни — пациенты жалуются на стремительное ухудшение остроты зрения, а также на появление метаморфопсий, то есть, на искаженное восприятие форм изображений.
Что касается методов лечения, эффективность показывают только различные методы витреоэктомий, то есть, лечение в любом случае предполагает хирургическое вмешательство. Другое дело, что современная медицина обеспечивает высокую эффективность и безопасность такого вмешательства, поэтому причин отказываться от операции нет никаких. Но обо всем по порядку.
Макулярный разрыв: самое важное
Под макулярным разрывом понимают патологическое состояние глазной клетчатки, при котором натянутые преретинальные слои стекловидного тела (СТ) провоцируют появление разрыва в макулярной области, что обуславливает стремительное ухудшение зрения.
Макула — центральная область регинальной глазной оболочки. Это желтое пятно в диаметре до 2 мм, в котором собираются потоки света: здесь нет кровеносных сосудов, зато сосредоточено огромное количество фоторецепторов, обеспечивающих цветное и четкое восприятие окружающего мира.
Что касается степени распространенность заболевания, то в группу риска попадают пожилые люди старше 60 лет — у таких пациентов разрыв в макуле нередко становится причиной устойчивого ухудшения зрения. Если среди пациентов старше 40 лет макулярный разрыв встречается в 0,2% случаев, то у людей старше 75 эта цифра увеличивается до 0,8%. Чаще заболевание встречается у женщин.
Что случится, если вы начнете игнорировать симптомы заболевания и откладывать визит к офтальмологу или откажетесь от оперативного вмешательства? Нескорректированный хирургическим путем макулярный разрыв может привести к инвалидности, и в любом случае заметно снижает уровень жизни человека, так как зрение стремительно ухудшается. Еще один момент: первые стадии макулярного разрыва протекают, как правило, бессимптомно, то есть, заболевание начинает себя проявлять ухудшением зрения, речь идет о поздних стадиях болезни, и медлить с операцией уже нельзя — чем дольше вы будете тянуть время, тем более негативными могут быть последствия вашей нерешительности.
Причины разрывов в макуле
Патогенез этого дефекта часто обусловлен тракцией, которая возникает на задней поверхности СТ глаза. На раннем этапе стекловидное тело начинает отслаиваться, при этом витреальный тяж все еще прикреплен в фовеолярной области — там, где выходит зрительный нерв. В этом состоянии СТ оказывает тракционное — вытягивающее — воздействие на макулярную область сетчатки, что и провоцирует появление и развитие дефекта.
Среди наиболее существенных риск-факторов можно выделить:
- пожилой возраст. Структура СТ с возрастом начинает меняться, становится менее эластичной, устойчивой к тракционным воздействиям;
- травмы глаз, головы. Серьезные травмы нередко становятся причиной отрыва витреального тяжа — со всеми вытекающими отсюда негативными последствиями;
- чрезмерные физические нагрузки, стрессы;
- гипертоническую болезнь;
- дегенеративную миопию тяжелой степени.
Если что-то из перечисленного выше вам знакомо не понаслышке, следует очень внимательно относиться к своему зрению — при первых признаках ухудшения зрения необходимо обратиться к офтальмологу для диагностики.
Макулярный разрыв: стадии и их симптомы
Существует несколько стадий заболевания в зависимости от характера и тяжести патологии:
- Предразрыв. На этом этапе симптомы в виде снижения остроты зрения или появления метаморфопсий отсутствуют. Схема появления предразрыва выглядит так: тракция с позиции пограничной задней мембраны СТ действует на фовеолярную сетчатку, натягивая ее, что обуславливает формирование и дальнейший рост интраретинальной кисты.
- Ламеллярный разрыв. Отсутствие лечения на предыдущем этапе приводит к еще более выраженному воздействию на СТ. Это обуславливает дальнейшее поражение стекловидного тела, но на этой стадии фоторецепторный слой еще сохраняется. Разрывы формируются постепенно: сначала образовывается межретинальная киста, потом она растет, и далее одна из ее стенок отрывается под действием натяжения — так формируется разрыв макулы, пока еще несквозной.
- Разрыв макулы. Завершающий этап развития заболевания, характеризуется появлением сквозного дефекта. В макуле появляется круглое сквозное отверстие, что приводит к невероятно быстрому ухудшению зрения. Обычно вокруг дефекта образуется также субретинальный отек.
Макулярный разрыв: как диагностировать заболевание
Как уже писали выше, несмотря на то, что на регинальной ткани образуется дефект, на начальном этапе макулярный разрыв практически не сопровождается выраженными симптомами. При маленьком сквозном разрыве или ламеллярном макулярном разрыве у пациентов не возникает никаких жалоб — острота зрения остается на комфортном уровне. Однако, как показывает практика и клинические исследования, примерно в каждом втором случае макулярный разрыв сетчатки прогрессирует, что приводит к формированию неблагоприятной клинической картины.
Первый и главный симптом прогрессирования заболевания — снижение остроты предметного зрения. Среди сопутствующих симптомов развития болезни можно выделить:
- стремительное развитие близорукости и дальнозоркости;
- изменения размеров и очертаний предмета, если сравнивать со здоровым глазом. Этот эффект называется метаморфопсией;
- эффект изогнутости прямых линий, искривления изображения;
- трудности при работе с текстами: из слов могут «выпадать» буквы, строчки текста могут наслаиваться друг на друга;
- появление серого пятна перед глазами;
- сложности при работе с мелкими элементами;
- нарушения в восприятии цвета.
Любой из перечисленных выше симптомов — весомый повод для обращения к офтальмологу. На заключительных этапах формирования заболевания макулярный разрыв сетчатки провоцирует стремительное ухудшение остроты зрения. Пациенты жалуются на появление бесцветного пятна перед глазами, которое мешает видеть как вблизи, так и вдали.
Учтите, восстановить зрение при макулярном разрыве можно только в случае вовремя выполненного хирургического вмешательства.
Особенности лечения макулярного разрыва: что нужно знать
Как мы уже упоминали выше, макулярные разрывы обуславливают сильное и стремительное ухудшение центрального зрения. Люди с макулярными разрывами жалуются на искажения картинок, на сложности в чтении, на неправильное цветовосприятие. В редких случаях макулярные разрывы способны закрываться со временем сами и не требуют медицинской коррекции. Но чаще всего лечение небходимо — обычно закрыть макулярный разрыв и, соответственно, повысить качество зрения, можно только с помощью хирургической операции.
Своевременно проведенная операция позволяет избавиться от макулярного разрыва в полном объеме и восстановиться, устранить все негативные последствия этого заболевания. Хирургическое вмешательство может проводиться разными способами: это может быть микроинвазивная витрэктопия 25G или 27G. В любом случае хирург делает три микроскопических прокола, через которые в глазную полость вводятся инструменты для проведения манипуляций — канюля для подачи физиораствора, витреотом и эндоосветитель. Сама операция отнимает минимум времени, не доставляет пациенту дискомфорта, главное — найти хорошо оснащенную клинику и опытного врача.
Как проводится микроинвазивная витрэктопия
Основная задача хирурга — удалить измененное стекловидное тело в настолько полном объеме, насколько это возможно. С помощью специальных инструментов врач отделяет заднее основание СТ от глазной сетчатки, таким образом, устраняя тракции.
Самый ответственный момент операции — удаление пограничной внутренней мембраны, которое также проводится при помощи витреального пинцета. В 97% случаев это позволяет закрыть макулярное отверстие.
Чтобы обеспечить качественную адаптацию краев макулярного разрыва, их склеивают с помощью тромбоцитарной взвеси, приготовленной заранее из крови пациента.
По окончании операции врач накладывает тампонаду витреальной полости — речь может идти о газовоздушной смеси или силиконовом масле, иногда используют стерильный воздух. Тампонада с маслом облегчает послеоперационную реабилитацию — тот этап, когда пациент вынужден лежать лицом вниз. Но нужно учитывать, что для использования силиконовой тампонады необходимы показания — это может быть сопутствующая выраженная миопия, большой диаметр разрыва, рецидив заболевания. Если же условия позволяют, врач при лечении использует газовую тампонаду.
Микроинвазивная витрэктопия — операция, которая требует высокой точности и мастерства хирурга. Современная офтальмология предлагает все необходимое для того, чтобы эта операция была выполнена на должном уровне. Врачи используют уникальные микрохирургические инструменты и системы, что позволяет проводить операции без необходимости помещения пациента в стационар. При этом сама операция не доставляет пациенту особого дискомфорта или болевых ощущений, обеспечивает предсказуемый долговременный эффективный результат.
Несколько слов о коррекции ламеллярных разрывов
В плане симптоматики ламеллярные разрывы глазной сетчатки практически ничем не отличаются от сквозного разрыва макулы, разве что приводят к менее выраженным негативным последствиям. Основной симптом этого дефекта — эффект искривления изображения.
Раннее ламеллярные разрывы часто лечились консервативными методами. Но современная медицина признает использование ферментных препаратов, в частности, коллализина, малоэффективным.
Поэтому сегодня ламеллярный разрыв — показание для проведения микроинвазивной витрэктомии 25-27G, безболезненной и безопасной для пациента операции, которая не требует госпитализации в стационар и обеспечивает отличный результат.
Реабилитация пациентов
После завершения операции надобности в пребывании пациента в стационаре нет. Пациентов обычно выписывают в тот же день, назначая глазные капли с антибактериальным и противовоспалительным эффектом. Врач расскажет, как часто и долго использовать капли, проконсультирует по поводу нюансов послеоперационного режима, определит график посещения врача для наблюдения.
Главная задача пациента в первые несколько дней реабилитационного периода — удерживать голову лицом вниз. Такое положение позволяет газовому пузырю оказывать нужное давление на разрыв макулы, способствуя более быстрому и эффективному его зарастанию.
При выписке на прооперированный глаз накладывается повязка, но уже на следующие сутки ее можно снять. Не стоит рассчитывать на то, что зрение сразу станет идеальным. Первые несколько дней после хирургического вмешательства глаз заполнен газом, поэтому зрение будет нечетким, нерезким. Но в течение 10-20 дней газ постепенно рассосется, уступая место внутриглазной жидкости, соответственно, зрение будет постепенно восстанавливаться.
После того, как газовоздушная смесь полностью рассосется, завершится реабилитационный период и пациент сможет вернуться к обычной жизни. Результат операции, то есть, степень восстановления зрения, зависит от множества факторов — от наличия или отсутствия сопутствующих глазных патологий, от того, насколько долго пациент ходил с макулярным разрывом, от выраженности заболевания. На наибольшую эффективность можно рассчитывать, если операция была проведена на раннем этапе заболевания, поэтому не тяните с походом к офтальмологу в случае, если выявили у себя признаки макулярного разрыва.

Фомичёв Дмитрий Викторович
Врач-офтальмолог, катарактальный, витреоретинальный хирург.
Выбор тампонады витреальной полости в комплексном лечении отслойки сетчатки
Регматогенная отслойка сетчатки (ОС) является одним из тяжелейших заболеваний органа зрения, которое, при отсутствии лечения в относительно короткие сроки после возникновения, приводит к частичной или полной утрате зрительных функций. Данное обстоятельство объясняет важность изучения этой патологии, разработки новых методов её диагностики и лечения.
При хирургии осложнённых форм ОС применяется послеоперационная тампонада витреальной полости различными заместителями стекловидного тела для стабилизации сетчатки, формирования хориоретинальных спаек вокруг разрывов и локализации пролиферативного процесса. Наиболее широко в качестве тампонирующих веществ используются газы и силиконовое масло (СМ). Оба заместителя имеют одинаковое направление тампонирующей силы в полости глаза, но тампонада маслом длительна, рецидив ОС при её применении развивается медленно и имеет отграниченный характер. При тампонаде газом не требуется повторная операция — газ самостоятельно рассасывается в полости глаза, но в случае рецидива заболевания отслойка сетчатки быстро распространяется по площади, быстро прогрессирует пролиферативный процесс, и таким больным срочно требуется реоперация с повторной тампонадой витреальной полости. Оба метода имеют и другие достоинства и недостатки, которые могут быть наиболее приемлемы для каждого конкретного пациента.
Цель — создание системы выбора оптимального заместителя стекловидного тела для послеоперационной тампонады витреальной полости в хирургическом лечении регматогенной отслойки сетчатки.
Проведен ретроспективный анализ 158 пациентов (160 глаз), перенесших витрэктомию по поводу регматогенной ОС с 2001 по 2012 гг. Возраст пациентов варьировал от 10 до 76 лет (45±1,3), длительность ОС перед витрэктомией составила от нескольких дней до 2 лет (4,5±1 мес.). Газовая тампонада не применялась у детей и пациентов с тяжёлым общесоматическим статусом, при необходимости авиаперелетов в раннем послеоперационном периоде.
Тампонада силиконовым маслом (1 группа) использовалась в 119 случаев (74%), тампонада газом C3F8 (2 группа) — в 41 случае (26%). Срок наблюдения составил от 1 мес. до 7 лет (11±1 мес.). Особенности предоперационного статуса представлены в табл. 1.
Во всех случаях 3-портовая витрэктомия проводилась через порты 25G с максимально полным удалением стекловидного тела, поэтапным введением перфторорганического соединения, удалением эпи- и субретинальных мембран до достижения полной мобилизации и адаптации сетчатки к подлежащим оболочкам. При необходимости выполнялась релаксирующая ретинотомия. Операция завершалась тампонадой витреальной полости СМ 5700 сСт или газом С3F8 в 12% концентрации.
Интраоперационно прилегание сетчатки было достигнуто во всех случаях.
Рецидив ОС во время тампонады СМ возник в 4-х случаях (3,4%), в 3-х из них в течение первого месяца. Площадь рецидива варьировала от ? до ?. В 2 случаях была выполнена реоперация с продлением тампонады СМ, в 2 случаях — с заменой масла на газ. Повторный рецидив ОС произошел на 1 глазу и потребовал проведения дополнительных вмешательств. Удаление СМ проводилось в сроки от 1 мес. до 1 года, рецидив ОС после удаления СМ наблюдался в 8 случаях (6,7%), таким образом, общее количество рецидивов в 1 группе составило 12 (10%) случаев (см. рис. 1а).
Во 2 группе рецидив ОС отмечался в 5 случаях (12%), из них в 4-х сроки возникновения были более месяца, когда газ уже полностью рассосался. В 4 случаях была выполнена реоперация, в одном из них с повторной тампонадой газом, в остальных — с использованием СМ. Повторных рецидивов ОС не наблюдалось (см. рис. 1б). В 1 случае пациент от повторных операций отказался ввиду высокой амблиопии оперированного глаза.
Анализ результатов лечения проводился в обеих группах после выполнения повторных операций по поводу рецидива ОС и после окончательного завершения тампонады. Количество рецидивов у пациентов с ПВР A-B составило по одному случаю в каждой группе (p>0,05). Рецидивы ОС у пациентов с ПВР С1-С3 чаще наблюдались при газовой тампонаде (33% против 11%, p>0,05). Длительность тампонады не влияла на адаптацию сетчатки к подлежащим оболочкам.
Наиболее частыми осложнениями тампонады в обеих группах стало: помутнение прозрачного хрусталика (42 и 34% в 1-й и 2-й группе соответственно) и транзиторная офтальмогипертензия (26 и 7%, p>0,05). Эмульгирование СМ наблюдалось в 23% случаев. В большинстве случаев в результате проведенных вмешательств удалось добиться улучшения зрения (см. рис. 2 и 3).
На остроту зрения, кроме основного заболевания, в момент проведения настоящего исследования повлияли: катаракта различной степени выраженности, вторичная глаукома, амблиопия и др.
1. Предварительный клинико-статистический анализ показал отсутствие существенных различий в эффективности хирургического лечения ОС методом газовой и силиконовой тампонады при стадиях ПВР А-В. Учитывая одноэтапность лечения и отсутствие возможных специфических осложнений, наблюдающихся при силиконовой тампонаде (например, эмульгирование и др.), при этих стадиях ПВР предпочтительнее использовать газовую тампонаду.
2. Предварительный клинико-статистический анализ хирургического лечения ОС показал несколько большую эффективность силиконовой тампонады в сравнении с газовой тампонадой при стадиях ПВР С1-С3. В таких случаях применение газовой тампонады актуально при возможности активного диспансерного наблюдения пациента в раннем послеоперационном периоде (не реже 1 раза в 1-2 недели) до полного рассасывания газа с целью своевременной диагностики возможного рецидива ОС и проведения реоперации.
3. Для уточнения критериев выбора вида послеоперационной тампонады, в частности при ПВР С1-С3, требуется дополнительный клинико-статистический анализ, в том числе с применением метода копий-пар.
Рапопорт А.А., Казайкин В.Н. Выбор тампонады витреальной полости в комплексном лечении отслойки сетчатки // Современные технологии в офтальмологии. — 2014 . — Вып. 1. — С.85-86.
Читайте также:
- Эрозия шейки матки: лечение, симптомы, причины появления
- Ящур. Возбудитель ящура и история его изучения
- Самоуправляемая система эмоций. Нарушение целесообразности действий
- Энцефалопатия при химиотерапии. Инфекции нервной системы при химиотерапии. Цереброваскулярные осложнения химиотерапии.
- Результаты искусственного паралича диафрагмы. Оценка искусственного паралича диафрагмы
