Техника, этапы операции фасциотомии верхней конечности при травме
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Лекция № 27. Внутриутробная смерть плода. Плодоразрушающие операции 1. Внутриутробная смерть плода Внутриутробная смерть плода - гибель плода во время беременности или во время родов. Гибель плода во время беременности относится к антенатальной смертности, гибель во
28. Ампутации конечностей
28. Ампутации конечностей В травматологии под термином «ампутация» понимают операцию удаления части конечности между суставами. Если конечность отсекается на уровне сустава, это называется вычленением, или экзартикуляцией.Решение о необходимости усечения (отнятия)
6. Хирургические операции
6. Хирургические операции Хирургическая операция - это комплекс мероприятий, осуществляемых средствами физиологического и механического воздействия на органы и ткани организма. Операции подразделяют на кровавые и бескровные. Кровавые операции - это оперативные
17. Операции при повреждении сухожилий
17. Операции при повреждении сухожилий Повреждения сухожилий делятся на следующие группы: закрытые повреждения (подкожные разрывы), открытые повреждения, резаные раны, рваные раны, огнестрельные повреждения.При ранении режущим предметом (нож, стекло) сухожилие
18. Ампутации конечностей
18. Ампутации конечностей Ампутация конечности - это тяжелая и сложная операция, включающая отделение (удаление) периферической части на протяжении кости. Удаление конечности с пересечением мягких тканей на уровне суставной щели называется экзартикуляцией.Для
19. Ампутации конечностей
19. Ампутации конечностей В травматологии под термином «ампутация» понимают операцию удаления части конечности между суставами. Если конечность отсекается на уровне сустава, это называется вычленением, или экзартикуляцией.Решение о необходимости усечения (отнятия)
ЛЕКЦИЯ № 4. Хирургические операции
ЛЕКЦИЯ № 4. Хирургические операции 1. Общее понятие Хирургическая операция - это комплекс мероприятий, осуществляемых средствами физиологического и механического воздействия на органы и ткани организма. Операции подразделяют на кровавые и бескровные (вправление
ЛЕКЦИЯ № 1 Введение в оперативную хирургию. Учение об операции
ЛЕКЦИЯ № 1 Введение в оперативную хирургию. Учение об операции Оперативная хирургия (наука о хирургических операциях) изучает технику оперативных вмешательств. Топографическая (хирургическая) анатомия - наука о взаимоотношениях органов и тканей в различных областях
1. Операции при повреждении нервов
1. Операции при повреждении нервов Частота повреждения нервов конечностей значительна, особенно в военное время, и имеет тенденцию к увеличению. В первую мировую войну ранения периферических нервов составляли 3 %, от общего числа всех ранений. В Великую Отечественную
2. Операции при повреждении сухожилий
3. Ампутации конечностей
3. Ампутации конечностей Ампутация конечности - это тяжелая и сложная операция, включающая отделение (удаление) периферической части на протяжении кости. Удаление конечности с пересечением мягких тканей на уровне суставной щели называется экзартикуляцией.Ампутация
ЛЕКЦИЯ № 9 Оперативные доступы к органам живота. Операции на органах брюшной полости
ЛЕКЦИЯ № 9 Оперативные доступы к органам живота. Операции на органах брюшной полости Учитывая, что оперативные вмешательства на органах живота доминируют в хирургической практике, необходимо рассмотрение клинической анатомии живота и техники оперативных вмешательств
ОПЕРАЦИИ ПОД МИКРОСКОПОМ
ОПЕРАЦИИ ПОД МИКРОСКОПОМ Прогресс науки и техники способствовал возникновению такого направления современной хирургии, обладающего своими специфическими особенностями, как микрохирургия. Для ее развития потребовалось создание новых оптических приборов,
8.14. Диагностические операции
8.14. Диагностические операции 8.14.1. Люмбальная пункция Поясничный прокол производится с различными целями: получение цереброспинальной жидкости для ее анализа, определение внутричерепного давления и проходимости субарахноидальных пространств, выполнение миелографии,
Заболевания сухожилий, в том числе при их повреждении
Заболевания сухожилий, в том числе при их повреждении Чаще всего сухожилия повреждаются по причине повторных микротравм, которые приводят к постоянному раздражению мест прикрепления сухожилий к кости и зоны их скольжения.При повреждении сухожилий возникает тупая боль
Ампутации конечностей
Ампутации конечностей Ампутация — отсечение (полное или частичное) конечности (верхней или нижней) — происходит при самых различных травмах, а также при заболеваниях, связанных с резким нарушением кровоообращения (например, облитерирующий эндартериит).Уровень
Боевая хирургическая травма в современных реалиях
Дмитрий Клюйко, начальник кафедры военно-полевой хирургии военно-медицинского факультета БГМУ, кандидат мед. наук, доцент, полковник медицинской службы; Сергей Жидков, профессор кафедры военно-полевой хирургии военно-медицинского факультета БГМУ, доктор мед. наук, профессор. 24.08.2020
Оказание медицинской помощи пациентам с боевой хирургической травмой — одна из важнейших проблем медицины. Ввиду внезапности возникновения, редкости и массовости поступления пострадавших данная патология представляет большую сложность для врачей системы гражданского здравоохранения. Вместе с тем в настоящее время основная нагрузка по оказанию медицинской помощи ложится именно на гражданских специалистов.
Огнестрельные и взрывные (минно-взрывные) ранения различных локализаций в отсутствие вооруженных конфликтов встречаются в виде спорадических случаев, при этом характеризуются вовлечением специалистов различного профиля, длительными сроками лечения и продолжительной реабилитацией. При оказании медицинской помощи пострадавшим от различных видов огнестрельного оружия следует руководствоваться принципами военно-полевой хирургии.
Документом, устанавливающим общие требования к оказанию специализированной помощи пациентам, является Постановление Министерства здравоохранения Республики Беларусь от 22 февраля 2018 г. № 19.1 «Об утверждении клинического протокола «Лечение пациентов с огнестрельными ранами в стационарных условиях».
Изучением особенностей развития и течения огнестрельных ранений занимается военно-полевая хирургия, в которой принята следующая терминология.
Огнестрельная рана — нарушение целостности кожных покровов либо слизистых оболочек, нанесенное огнестрельным оружием. В виде ранящего снаряда могут выступать пули, в том числе резиновые, осколки, шарики и другие поражающие элементы.
Огнестрельное ранение — частный вид травмы, включающий ответную реакцию организма на огнестрельную рану.
В огнестрельной ране выделяют три зоны: раневой канал — собственно дефект ткани, представляющий собой извилистую рану, заполненную раневым детритом, кровяными сгустками, инородными телами, осколками ранящего снаряда.
Зона первичного некроза — ограничивает раневой дефект, представляет собой размозженные ткани, утратившие жизнеспособность в процессе получения огнестрельной раны, и подлежит полному удалению во время хирургической обработки.
Отличительной особенностью огнестрельной раны является наличие зоны вторичного некроза , которая возникает в результате воздействия высокой энергии ранящего снаряда (энергии бокового удара) на ткани на значительном удалении от раневого канала.
Огнестрельные ранения
Минно-взрывные ранения представляют собой разрушение тканей любой локализации либо отрывы сегментов конечностей в результате воздействия на организм человека боеприпасов взрывного действия при нахождении тела в зоне прямого поражающего действия газообразных продуктов детонации взрывчатого вещества или взрывной ударной волны.
Взрывные травмы — открытые и закрытые травмы, полученные в результате метательного действия взрывных боеприпасов, воздействия на тело человека окружающих предметов или вследствие заброневого действия взрывных боеприпасов, а также вследствие падения с техники в момент подрыва.
Осколочные ранения — ранения, полученные в результате воздействия на тело человека осколков взрывных боеприпасов.
По аналогии с огнестрельной раной взрывная (минно-взрывная) травма включает три зоны: травматического и коагуляционного некроза, некротических и дистрофических изменений, микроциркуляторных расстройств. При этом ведущими могут быть поражения центральной нервной системы, легких, сердца и крупных сосудов, полых и паренхиматозных органов, опорно-двигательного аппарата.
Повреждения головы и позвоночника при минно-взрывной травме
Являются наиболее распространенным компонентом многофакторного поражения. Наиболее тяжело протекают проникающие ранения черепа, критерием постановки диагноза служит повреждение твердой мозговой оболочки, поскольку она является надежным барьером на пути проникновения инфекции в полость черепа.
В фазе клинической компенсации и клинической субкомпенсации выявляются обычно очаговые симптомы, но нарушений витальных функций нет. Фаза умеренной клинической декомпенсации характеризуется появлением брадикардии, артериальной гипертензии, редкого и глубокого дыхания, которые отражают нарастание отека головного мозга и нарушение жизненно важных функций.
Фаза глубокой клинической декомпенсации проявляется сменой брадикардии на тахикардию, гипертонии на гипотонию, редкого и глубокого дыхания на частое и поверхностное. Она развивается на фоне комы и характеризует дислокацию головного мозга первой степени, когда ствол его в результате отека или сдавления ущемляется в отверстии мозжечкового намета, что является осложнением тяжелого повреждения головного мозга или поздней стадией его сдавления.
Терминальная фаза развивается при дислокации головного мозга второй степени — вклинение ствола в большом затылочном отверстии. Она проявляется прогрессирующей тахикардией и гипотонией, появлением патологических ритмов дыхания, вплоть до остановки, и характерна для крайне тяжелого повреждения головного мозга и необратимых стадий его сдавления.
Реже встречаются ранения позвоночника, при этом определить степень повреждения спинного мозга в ранние сроки довольно трудно по причине развития спинального шока — начального симптомокомплекса нарушения функции спинного мозга, существенно превышающего тот объем неврологических расстройств, который соответствует истинному уровню повреждения. Глубокие неврологические нарушения могут быть и при взрывной травме в случаях отсутствия повреждения костных структур позвоночника. Это обычно связано с кровоизлиянием в вещество мозга, эпидуральными и субдуральными гематомами, а также сдавлением спинного мозга пролабирующими в позвоночный канал участками межпозвоночного диска.
Взрывные травмы груди
Особого внимания заслуживают взрывные травмы груди. Клинические проявления их зависят от характера повреждений, возникающих главным образом в результате воздействия на организм ударной волны и падения тела на твердые предметы при его отбрасывании.
Ведущим фактором, определяющим характер и тяжесть взрывных травм груди, является повреждение внутренних органов и костей, нарушение функции внешнего дыхания, шок и кровопотеря. Другим важным фактором, оказывающим большое влияние на клиническое течение данного вида травм, являются переломы ребер, при которых образуется реберный клапан, совершающий парадоксальные движения и способствующий быстрому развитию гипоксии.
Наиболее частыми проявлениями взрывной травмы груди являются гемоторакс и гемопневмоторакс, ушиб сердца и легкого. Характер взрывных ранений мягких тканей груди различен и зависит от вида взрывного устройства.
При наличии раны груди выполняется обзорная рентгенография и при отсутствии гемо- или пневмоторакса производится туалет раны без прогрессивной ревизии и исследования раневого канала. В противном случае активные действия с ранами груди могут привести к возникновению ятрогенного пневмоторакса.
Увеличение границ сердца, сглаженность его контуров свидетельствуют о ранении сердца. Рентгенологическое обследование облегчает диагностику посттравматического пульмонита. Ранение средостения, как правило, сопровождается эмфиземой и соответствующей клинической и рентгенологической картиной.
Повреждения живота
При взрывных повреждениях живота возникающие расстройства обусловлены суммой патологических влияний, включающих главным образом массивную кровопотерю, эндотоксикоз, нарушение функции жизненно важных органов.
Особенностью этого вида повреждений является преимущественно закрытая травма паренхиматозных органов (печень, селезенка, почки).
Большие диагностические трудности, обусловленные синдромом взаимного отягощения, требуют тщательного динамического осмотра раненого. Необходимо помнить, что боль в животе и его вздутие, нарушение перистальтики кишечника, пальпаторная болезненность и напряжение брюшной стенки могут быть и при ушибах мягких тканей живота или значительных гематомах забрюшинного пространства без повреждений внутренних органов.
Ухудшение состояния пострадавшего (гипотония, сохраняющаяся или нарастающая тахикардия и т. д.) при отсутствии ощутимого эффекта от интенсивной инфузионно-трансфузионной терапии свидетельствует о продолжающемся кровотечении, естественно, если исключены другие источники.
Гематурия, как правило, свидетельствует о повреждениях мочевого пузыря или почек. Во всех случаях необходимо производить осмотр ануса и пальцевое исследование прямой кишки.
Основными рентгенологическими симптомами закрытой травмы живота являются: содержание газа в брюшной полости или забрюшинном пространстве; наличие жидкости в брюшной полости; вздутие желудка и кишечника и их перемещение; нарушение положения, форм и функции диафрагмы.
При подозрении на травму почек, мочеточников и мочевого пузыря проводят внутривенную урографию, ретроградную пиелографию, цистографию, уретрографию.
Очень важным диагностическим методом является лапароцентез, показания к которому: неясная клиническая картина повреждений внутрибрюшных органов; тяжелая сочетанная травма черепа, груди, таза с утратой сознания; сочетанная травма груди, позвоночника, таза, когда появляются признаки острого живота. После проведения лапароцентеза при отрицательном результате в брюшной полости оставляют дренаж на 1-2 суток для диагностического наблюдения.
Нужно всегда внимательно оценивать точечные ранения поясничной области, так как при них могут наблюдаться опаснейшие повреждения органов забрюшинного пространства.
Не следует забывать, что даже при непроникающих в брюшную полость ранах силой бокового удара ранящего снаряда возможно повреждение внутренних органов.
Взрывные повреждения конечностей
Их следует отнести к числу наиболее тяжелых травм. Механизм возникновения, а именно воздействие поражающих факторов взрыва обусловливает множественные и обширные ранения с разрушением мягких тканей, костей и суставов. Клиника и диагностика отрывов конечности при минно-взрывной травме в целом не сложная. Первичный осмотр культи с выявлением характера костного и мягкотканных повреждений обычно дает основу для установления диагноза.
У пострадавших в сознании важное значение имеет выяснение более точных обстоятельств получения травмы и детальное изучение жалоб. Обязательным является документирование повреждения с использованием фототехники.
Последовательное и возможно полное обследование всех без исключения частей тела совершенно необходимо — исключения здесь не могут быть оправданы!
Методы лечения
Основным методом лечения огнестрельных и минно-взрывных ранений на этапе квалифицированной медицинской помощи является хирургическая обработка ран.
Первичная хирургическая обработка огнестрельной раны — это оперативное вмешательство, выполняемое преимущественно под общей анестезией в условиях операционной с целью предотвращения раневой инфекции и создание благоприятных условий для заживления раны.
Вторичная хирургическая обработка является оперативным вмешательством, направленным на устранение развившихся осложнений в огнестрельной ране.
Хирургическая обработка может выполняться по первичным или вторичным показаниям два и более раз, при этом название операции будет формулироваться как повторная (первичная или вторичная) хирургическая обработка.
Первичная хирургическая обработка включает следующие этапы:
1. Рассечение раны. Длина разреза должна быть достаточной для осмотра раневого канала выполнения оперативного вмешательства на поврежденных органах и тканях. Фасциотомия является неотъемлемой частью первичной хирургической обработки на сегменте конечности, она выполняется с целью декомпрессии мышечных футляров, а также для предотвращения развития анаэробной инфекции. При минно-взрывной травме данный этап зачастую не проводится по причине размозжения тканей и отсутствия раневого канала.
3. Иссечение нежизнеспособных тканей. Кожу иссекают экономно, удаляют только явно некротизированные участки, с учетом необходимости последующего закрытия раневого дефекта, широко иссекают подкожную клетчатку без отчетливых признаков жизнеспособности.
4. Хирургическое вмешательство на поврежденных органах и тканях. Объем этого этапа первичной хирургической обработки и выбор привлекаемых врачей-специалистов зависят от вида и локализации выявленных повреждений. При взрывных ранениях конечностей чаще всего применяют ампутации поврежденной конечности.
5. Дренирование раны. Методом выбора для неушитых ран является выполнение пассивного дренирования различными видами выпускников и трубок.
6. Закрытие раны. Первичный шов после хирургической обработки раны не накладывают. Это обусловлено наличием зоны вторичного некроза в раневом канале огнестрельной раны и необходимостью создания условий для отторжения вновь возникших очагов некроза, которые могут формироваться в течение 2-3 суток после ранения. Исключением являются раны областей, имеющих хорошее кровоснабжение и низкий риск развития раневой инфекции: лицо, волосистая часть головы, половые органы. На операционные раны, расположенные вне раневого канала и образовавшиеся в результате дополнительных доступов, допускается наложение первичных швов. Обязательно выполнение герметизации плевральной, брюшной, суставных полостей. Кожу и подкожную клетчатку при этом не ушивают.
В послеоперационном периоде пострадавшему назначают комплексую антибактериальную терапию с учетом анаэробного спектра микроорганизмов, инфузионную терапию, лекарственные средства, улучшающие микроциркуляцию.
Хирургическая обработка огнестрельной раны не выполняется при наличии множественных мелких поверхностных слепых осколочных ран мягких тканей; сквозных пулевых и осколочных ран с точечными (до 1 см диаметром) входным и выходным отверстиями без кровотечения и напряженных гематом; слепых осколочных ран мягких тканей спины, ягодичной области без признаков кровотечения; поверхностных касательных ран.
В перечисленных случаях выполняют туалет огнестрельной раны, включающий обработку кожи вокруг раны и промывание раны раствором антисептических средств, обкалывание тканей вокруг ран антибиотиками, дренирование раневого канала полихлорвиниловой трубкой или резиновым выпускником, наложением асептической повязки.
К сведению
Головным учреждением, оказывающим помощь пострадавшим с огнестрельными и минно-взрывными ранениями, является Республиканский центр по лечению огнестрельных ранений и минно-взрывных травм на базе 432-го Главного военного клинического медицинского центра Вооруженных Сил Республики Беларусь. Центр обладает силами и средствами для оказания помощи раненым, особенно при их массовом поступлении. Слаженная работа коллектива, накопленный опыт, многопрофильность специалистов позволяют добиваться хороших и отличных результатов в лечении данной категории пациентов.
Военно-полевая хирургия преподается на одноименной кафедре военно-медицинского факультета БГМУ и является неотъемлемой частью подготовки врачей всех специальностей. Для врачей-хирургов системы здравоохранения на базе кафедры функционируют курсы повышения квалификации «Военно-полевая хирургия: особенности организации и оказания медицинской помощи в условиях вооруженных конфликтов и чрезвычайных ситуаций мирного времени». Знания по военно-полевой хирургии, к счастью, редко применяются врачами в Беларуси, однако теоретическая подготовка и практические навыки по вопросам организации и осуществления помощи пострадавшим при боевой хирургической патологии является частью государственной безопасности нашей страны.
Лечение контрактуры Дюпюитрена

Проведение консервативной терапии позволяет замедлить прогрессирование болезни Дюпюитрена, увеличить степень подвижности пальцев. Однако у большинства пациентов контрактура Дюпюитрена имеет прогрессирующее течение и рано или поздно встает вопрос о необходимости проведения хирургической операции.
При начальных проявлениях контрактуры Дюпюитрена рекомендуется:
- периодическое наблюдение врача ортопеда;
- проведение физиотерапии;
- лечебной физкультуры (ЛФК), направленных на растяжение ладонного апоневроза;
- Использование шины на кисть для фиксации пальцев в положении разгибания во время сна.
Инъекция коллагеназы
Инъекция коллагеназы является достаточно новым методом консервативного лечения контрактуры Дюпюитрена, которая сравнительно недавно была одобрена для использования в европейских странах. Суть методики заключается в следующем:
Препарат вводится в узелки или тяж апоневроза под кожей, которые формируются при прогрессировании заболевания. Лекарство содержит ферменты, которые разрушают структуру коллагеновых волокон рубцового апоневроза.
После инъекции препарата запрещается производить активные действия кистью. Через 24 часа пациент приходит к врачу для выполнения второго этапа лечения, а именно, для разгибания пальцев. Запрещается выпрямлять пальцы самостоятельно в течение первых 24 часов. Кисть должна быть в расслабленном состоянии, чтобы введенный препарат не растекся по окружающим тканям, это может вызвать воспаление, отек, боль.
Если первая инъекция не эффективна - назначается повторная, но не ранее чем через месяц.
По данным различных исследований у 70% пациентов после инъекции коллагеназы удалось полностью выпрямить пальцы. Частота рецидивов от 50% до 80%, т.к. пораженный апоневроз не удаляется.
Наиболее распространенные побочные эффектом процедуры является отек, кровоизлияние, боль вокруг места введения препарата. Они довольно быстро проходят, за 10-14 дней.
Хирургическое лечение контрактуры Дюпюитрена
Во многих случаях симптомы контрактуры Дюпюитрена слабо выражены и хирургического лечения не требуется. Однако, лечение может потребоваться, если страдает функция кисти.
Операция при контрактуре Дюпюитрена является эффективным и широко используемым методом для лечения контрактуры Дюпюитрена. Тип операции, которую выберет хирург-ортопед зависит от степени контрактуры.
Два наиболее распространенных метода:
Апоневротомия, когда рубцовый апоневроз рассекается для снятия напряжения и разгибания пальцев, чрескожно или открыто.
Апоневрэктомия, когда производят удаление апоневроза, полностью или частично;
Операция при контрактуре Дюпюитрена
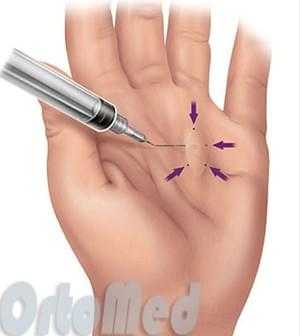
Целью операции при контрактуре Дюпюитрена является удаление или рассечение рубцово-измененного апоневроза ладони, что позволяет выпрямить пальцы. Удалив или разрезав измененные участки апоневроза сгибательная контрактура пальцев будет устранена.
Решение о проведении того или иного метода операции должно приниматься совместно с хирургом-ортопедом. Вы должны знать об операции, последствиях, осложнениях как можно больше. Если у вас есть хронические заболевания или какие-то вопросы, Вы должны поговорить об этом с вашим хирургом.
Если Вы решились на операцию, необходимо сдать анализы крови: клинический анализ крови, общий анализ мочи, биохимический анализ крови, сахар крови, коагулограмма, анализ на ВИЧ, гепатиты В, С.
Хирургическое лечение Контрактуры Дюпюитрена обычно проводится в амбулаторных условиях под проводниковой анестезией, т.е. обезболивается только кисть - пациент через несколько часов после операции возвращается домой.
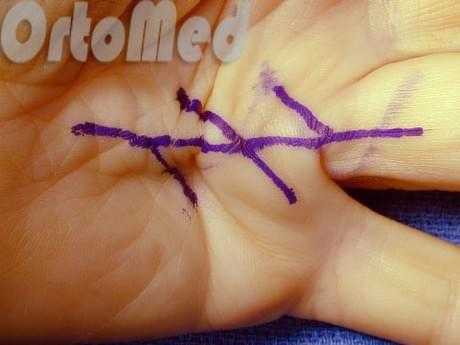
Апоневротомия
Самая первая из описанных методик операции для лечения данного заболевания.
Игольчатая апоневротомия (Чрескожная фасциотомия)
Игольчатая апоневротомия, в принципе возможна на любой стадии контрактуры, но при тяжелых случаях понадобится этапный подход, т.е. постепенное разгибание пальца. При выраженной контрактуре может понадобиться до 3-х манипуляций. Под проводниковой анестезией хирург вводит иглу под кожу. И постепенно рассекает рубцовые тяжи апоневроза на разных уровнях ладони и пальцев. Что позволяет разогнуть палец(цы) до нормального состояния. Данный метод показан пациентам, которые категорически отказываются от классической операции по личным соображениям (послеоперационные рубцы, боязнь операции, невозможность отрыва от работы) или пациентам с какими-либо хроническими заболеваниями, которые являются противопоказанием для открытой операции. Например, декомпенсированный сахарный диабет, гипертоническая болезнь (с систолическим давлением более 200мм.рт.ст)
Преимуществами игольчатой апоневротомии являются:
- Малая травматичность операции;
- Быстрый период реабилитации и возможность разработки пальцев сразу после операции;
- Низкий риск (около 1%) осложнений.
Недостатком является высокая частота рецидивов, потому что ткани апоневроза не удаляются и могут продолжить рубцеваться под кожей, приводя к возвращению сгибательной контрактуры, но зачастую в меньшем объеме.
Открытая апоневротомия
Открытая апоневротомию иногда используется для лечения более тяжелых случаев контрактуры Дюпюитрена. Методика является более эффективной в долгосрочной перспективе, чем игольчатая апоневротомия, но более обширной операцией и, следовательно, несет дополнительные риски (см. ниже).
Как и игольчатая апоневротомия, открытая операция проводится в амбулаторных условиях под местной или проводниковой анестезией.
Плюсы методики: малая травматичность операции, короткое время операции.
Минус методики в том, что пораженный апоневроз не удаляется и может продолжить свое патологическое рубцевание дальше, приводя к рецидиву заболевания в 90% случаев.
Апоневрэктомия (апоневроэктомия)
Вторая группа и самая популярная методика - иссечение апоневроза (частичное, тотальное).
Частичная апоневрэктомия
Наиболее часто используемый тип операции при контрактуре Дюпюитрена, когда удаляются только рубцово-изменённые участки ладонного апоневроза.
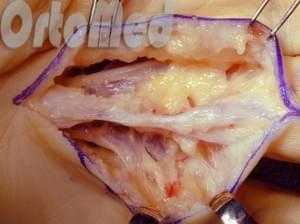
Тотальное (полное) удаление ладонного апоневроза
При данной методике измененные и неизмененные участки апоневроза иссекаются полностью. Минус этого типа операции в том, что если затрагиваются неизмененные участки, то нет гарантии того, что они полностью удалены. Это, в свою очередь, может спровоцировать новое развитие заболевания. Так же увеличивается объем и время операции.
Осложнения
Для игольчатой апоневротомии частота осложнений низка, в пределах 1%.
Для открытой апоневротомии частота осложнений выше, примерно 5%.
Что может пойти не так?
При любой хирургической операции могут возникнуть осложнения. Некоторые из наиболее распространенных осложнений после операции по поводу контрактуры Дюпюитрена:
Воспаление послеоперационной раны.
Гипертрофические или стягивающие рубцы;
Повреждение нерва или кровеносного сосуда.
Реабилитация после лечения контрактуры Дюпюитрена
После игольчатой апоневротомии разработку пальцев кисти начинают уже через 2 часа после манипуляции. Перевязки после данного метода не требуются. Только периодическое наблюдение Вашего лечащего врача (хирурга-ортопеда).
После открытых операций (апоневротомия, частичная, тотальная апоневрэктомия) требуются перевязки и наблюдение лечащего врача на протяжении 2 недель, пока не заживут послеоперационные раны и не будут сняты швы. На 3-е сутки после операции накладывается функциональная шина (разгибательная) для фиксации пальцев в правильном положении. При незначительной степени контрактуры, шину можно носить на протяжении небольшого времени. При желании можно обойтись и без шины, но в таком случае пациент должен сам периодически разгибать палец до появления боли. Не достаточно просто прооперировать, это всего лишь пол дела. Послеоперационная реабилитация в лечении контрактуры Дюпюитрена один из важнейших этапов.
Кроме ношения шины, реабилитация зачастую сопровождается проведением физиотерапии (до снятия швов применяется магнитно-лазерная терапия, после снятия швов - фонофорез, электрофорез с гидрокортизоном) и обязательной лечебной физкультуры.
Не занимайтесь самолечением!
Определиться с диагнозом и назначить правильное лечение может только врач. Если у Вас возникли вопросы, можете позвонить по телефону или задать вопрос по электронной почте.
Стоимость оперативного лечения контрактуры Дюпюитрена - от 32 000 рублей.
Фасциотомия верхних и нижних конечностей.
1. Плечо состоит из двух частей:
а. передняя (бицепс, плечевая мышца),
б. задняя (трицепс).
2. Техника фасциотомии:
а. Боковой разрез кожи от присоединения дельтовидной мышцы до латерального надмыщелка;
б. Обойдите большие кожные нервы;
в. На фасциальном уровне, между передним и задним отделами находится межмышечная перегородка и фасция, которая покрывает каждый отдел, вскрывают продольными разрезами, при этом нужно сохранить лучевой нерв, поскольку он проходит через межмышечную перегородку от заднего до переднего отдела под фасцией.
Кисть
1. Кисть состоит из 10 фасциальных футляров:
а. 4 дорсальных межкостных,
б. 3 волярных межкостных,
в. мышцы тенара,
г. мышцы гипотенара,
д. отводящая мышца большого пальца.
2. Техника фасциотомии - состоит из 4‑х разрезов:
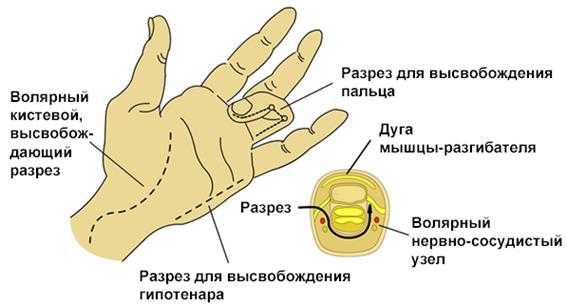
Высвобождение футляра кисти/пальца
а. Один разрез на радиальной части запястной кости большого пальца высвобождает футляр тенара (рисунок ниже);
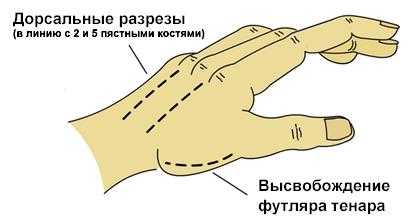
Высвобождение футляра тенара
б. Дорсальный разрез над пястной костью указательного пальца высвобождает
1 и 2 дорсальные межкостные футляры и предоставляет доступ к пястной кости от среднего до указательного пальца и для высвобождения волярного межкостного футляра и отводящей мышцы большого пальца;
в. Дорсальный разрез над пястной костью безымянного пальца высвобождает
3 и 4 дорсальные межкостные футляры и предоставляет доступ вниз вдоль радиальной части безымянного пальца и мететарсалии мизинца для высвобождения волярного межкостного футляра;
г. Разрез в медиальной части мизинца для высвобождения гипотенара.
д. Хотя футляры не сильно выражены в пальцах, сильно отекшие пальцы могут потребовать снятия дермального и фасциального спазма, нужно следить, чтобы разрез проходил сбоку от нервно-сосудистых узлов.
Фасциотомия нижних конечностей
1. Бедро имеет три футляра:
а. передний (квадрицепс),
б. медиальный (абрукторы),
в. задний (мышцы задней части бедра).
2. Острый синдром длительного сдавления нехарактерен для бедра из-за большого потенциального объема футляра участка тела, а также из-за смешивания фасциального футляра бедра с тазобедренной частью, что делает потенциально возможным отток крови из футляра.
3. Факторы риска острого синдрома длительного сдавления:
а. системная гипотензия,
б. случай длительного сдавливания бедра,
в. использование войсковых антишоковых штанов,
г. коагулопатия,
д. повреждение сосудов,
е. сильная травма бедра от удара тупым предметом,
ж. слишком сильное вытяжение кости (как следствие - уменьшение размера футляра).
4. Техника фасциотомии:
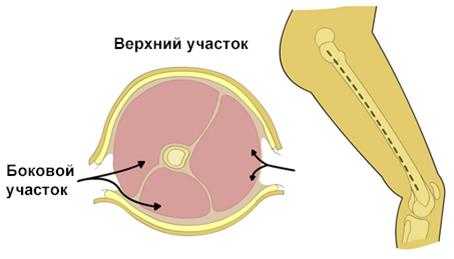
Фасциотомия бедра
а. Боковой разрез, сделанный от большого вертела до внешнего мыщелка бедра;
б. Разрезанный подвздошно-голенный тракт, латеральная широкая мышца бедра напрямую отогнут от мышечной перегородки, высвобождая передний футляр;
Фасциотомия боковой части бедра до уровня подвздошно-голенного тракта
в. Проведен разрез межмышечной перегородки, высвобождая задний футляр (разрез не должен быть близко от бедренной кости, поскольку там находятся несколько артерий, проходящих из переднего в задний отдел через перегородку близко к кости) (см. рисунок выше);
г. Средний футляр абдукторов высвобожден при помощи отдельного переднемедиального разреза (см. рисунок ниже).
Клиническая картина синдрома длительного сдавления бедра после фасциотомии
Голень
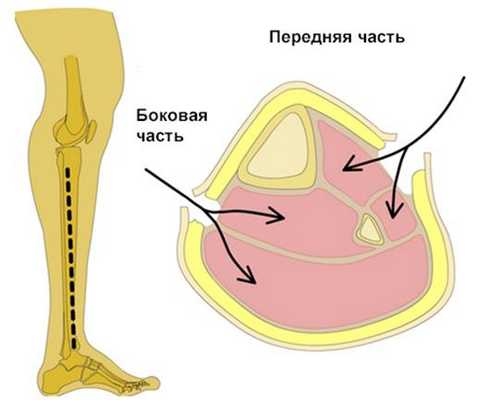
1. Голень имеет четыре футляра:
а. латеральный (короткая малая берцовая мышца и длинная малая берцовая мышца),
б. передний (длинный разгибатель большого пальца стопы, длинный сгибатель пальцев, передняя большая берцовая мышца, третья малая берцовая мышца),
в. поверхностный задний (икроножная мышца и камбаловидная мышца),
г. глубокий задний (длинный сгибатель большого пальца, длинный сгибатель пальцев, задняя большая берцовая мышца).
2. Чаще всего повреждается глубокий задний футляр, что сопровождается повреждением переднего.
3. Техника фасциотомии (рисунок):
1. Стопа имеет 5 футляров:
а. межкостный футляр (ограничен первой плюсневой костью медиально, плюсневыми и задними межкостными фасциями дорсально и подошвенной межкостной фасцией снизу),
б. латеральный футляр (ограничен краями пяти плюсневых костей дорсально, подошвенным апоневрозом латерально и межмышечной перегородкой медиально),
в. центральный футляр (ограничен межмышечной перегородкой латерально
и медиально, межкостной фасцией дорсально и подошвенным апоневрозом плантарно),
г. медиальный футляр (ограничен нижней поверхностью первой плюсневой кости, подошвенным апоневрозом медиально и межмышечной перегородкой латерально,
д. пяточный футляр (квадратная мышца подошвы).
2. Техника фасциотомии - два дорсальных разреза (рисунок):
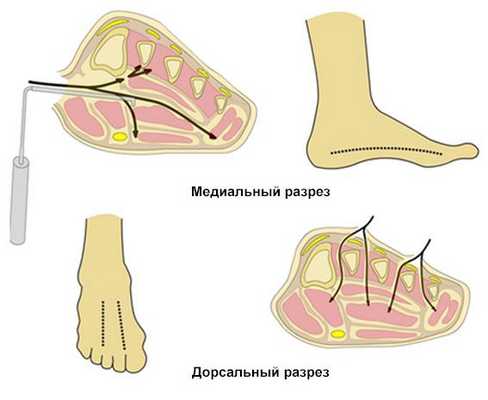
а. Один разрез сделан немного медиально ко второй плюсневой кости, достигая между 1 и 2 плюсневыми костями до медиального футляра и между 2 и 3 плюсневыми костями до центрального футляра;
б. Второй разрез сделан латерально к 4 плюсневой кости, достигая между
4 и 5 плюсневыми костями до латерального футляра;
в. Чтобы сохранить дорсальные мягкие ткани, можно сделать один разрез (медиально к стопе через медиальный футляр, через центральный футляр
до межкостного дорсально и высвобождая латеральный футляр по всей длине стопы).
Уход за раной после фасциотомии
А. После проведения фасциотомии нужно очистить рану от всех омертвевших тканей (рисунок);
Клиническая оценка жизнеспособности мышц состоит в оценивании цвета, консистенции, сокращаемости и кровоточивости. Все отмершие ткани нужно убрать.
Б. Лечить нужно как любое боевое ранение без раннего закрытия раны и покрывания раны стерильной повязкой;
В. Полезными будут приборы, создающие отрицательное давление для закрытия ран:
а. хирургические губки,
б. дренажи Джексона‑Пратта,
в. хирургическая салфетка «Лобан».
Г. Закрывать рану после фасциотомии можно позже, после эвакуации из суровых условий (рисунок на с. 44).
Д. Варианты стягивания раны:
а. наложение швов,
б. поддержание процессов спонтанного заживления,
в. пластика кожи.
Возможные повреждение сосудов
- При синдроме длительного сдавления пульс обычно отсутствует;
- Отсутствие пульса должно насторожить врача, поскольку это может быть симптомом повреждения сосудов, что может привести к дальнейшему развитию синдрома;
- В суровых условиях повреждение сосудов является показанием к открытию футляра.
Техника, этапы операции фасциотомии верхней конечности при травме
Цель исследования: повышение эффективности медицинской реабилитации больных с травмами верхних конечностей. Под наблюдением находились 102 пациента с травмами верхних конечностей. Реабилитация проводилась с использованием новых реабилитационных комплексов (основная группа, 51 пациент). Комплекс реабилитации включал лечебную гимнастику, массаж, физиотерапию, механотерапию, пассивную разработку суставов на аппаратах Artromot, иглорефлексотерапию при упорных болях. Лица контрольной группы получали общепринятый лечебный комплекс (51 пациент). На фоне применения разработанного комплекса наблюдалось достоверное снижение интенсивности болевого синдрома по визуальной аналоговой шкале боли в основной группе с 6,8 ± 1,9 до 1,5 ± 1,1 баллов, что не наблюдалось в контрольной группе. По данным электронейромиографии выявлено, что применение разработанных реабилитационных комплексов у спортсменов основной группы способствовало улучшению показателей на 22,7 %, отмечалось возрастание скорости проведения импульса по двигательным волокнам на 24,6 % от исходных данных. Качество жизни по шкалам опросника SF-36 статистически значимо изменилось в основной группе на фоне применения разработанных реабилитационных комплексов по шкалам физического функционирования, интенсивности боли и социального функционирования. По данным опросника DASH у всех пациентов основной группы были выявлены достоверно значимые хорошие функциональные результаты (5,2 ± 2,46) по сравнению с контрольной группой (21,8 ± 3,52). При исследовании объема движений в плечевом, локтевом, лучезапястном суставах выявлено достоверное восстановление полной амплитуды движений в основной группе у 91,1 и у 62,3 % в контрольной группе пациентов. Показано, что ранняя комплексная реабилитация больных с травмами верхних конечностей с применением разработанных комплексов повышает эффективность реабилитационных мероприятий.
1. Белякин С.А. Организация и проведение медицинской реабилитации раненых с вертеброгенными осложнениями боевой травмы верхних конечностей в условиях реабилитационного центра / С.А. Белякин, В.Е. Юдин, А.М. Щегольков, А.М. Бурлак // Вестник российской военно-медицинской академии. - 2012. - № 2(38). - С. 51-55.
3. Гильмутдинова Л.Т. Двигательная реабилитация больных с неосложненной травмой позвоночника / Гильмутдинова Л.Т., Сахабутдинова А.Р., Кутлиахметов Н.С., Хайбуллина З.Р. и др. // Фундаментальные исследования. - 2014. - № 7. - С. 270-273.
4. Гильмутдинова Л.Т. Особенности медицинской реабилитации при переломах кисти: учебно-методическое пособие / Л.Т. Гильмутдинова, А.Р. Сахабутдинова, Н.С. Кутлиахметов [и др.]. - Башк. гос. мед. ун-т, Уфа, 2011. - 16 с.
5. Пархотник, И.И. Физическая реабилитация при травмах верхних конечностей. - Киев: Олимп. лит., 2007. - 278 с.
6. Кутлиахметов Н.С. Реабилитационные комплексы при травмах верхних конечностей /Н.С. Кутлиахметов, Л.Т. Гильмутдинова, А.Р. Сахабутдинова [и др.] // Инновационные технологии в санаторно-курортной практике: сборник научных трудов. - Уфа, 2014. - С. 144-145.
7. Лытаев С.А. Адаптивные механизмы системы движения. Патогенетическое обоснование раннего восстановительного лечения ортопедо-травматологических больных / С.А. Лытаев и др. - СПб.: ООО «ИПК «Бионт», 2006. - 326 с.
8. Шкалы, тесты и опросники в медицинской реабилитации: под. ред. А.Н. Беловой, О.Н. Щепетовой. - М.: Антидор, 2002. - 440 с.
9. Federico posteraro, md etc. robot-mediated therapy for paretic upper limb of chronic patients following neurological injury // j rehabil med. - 2009. - № 41. - Р. 976-980.
Травматизм занимает 2-е место в структуре заболеваемости населения, травмы кисти составляют 1/3 в структуре всех повреждений опорно-двигательного аппарата. Временная нетрудоспособность и инвалидность при повреждениях кисти остается высокой и имеет тенденцию к росту.
Полноценная функция верхней конечности имеет особое значение для человека как орган труда и тонкой координированной деятельности. Нарушения функционирования верхней конечности в результате травм приводят к значительному снижению качества жизни, причем поражение того или иного звена этой сложной многозвенной биомеханической системы приводит к нарушению функции всей руки.
Высокая частота повреждений кисти, показателей временной нетрудоспособности и инвалидности, значительный удельный вес неблагоприятных исходов определяют актуальность разработки новых оптимальных методов медицинской реабилитации данного контингента больных и инвалидов. Большая социально-экономическая значимость проблемы послужила предпосылкой для проведения настоящего исследования.
Проведение адекватной медицинской реабилитации у данной категории пациентов позволяет восстановить функцию верхней конечности и обеспечить бытовую и профессиональную адаптацию, повысить качество жизни.
Цель исследования: повышение эффективности медицинской реабилитации больных с травмами верхних конечностей.
Материалы и методы исследования
Под наблюдением находились 102 пациента с травмами верхних конечностей. Наиболее часто повреждения встречались у лиц трудоспособного возраста - 35,7 лет. По видам травматизма преобладал бытовой (47,1 %), уличный (31,3), производственный (13,3), другие травмы составили 8,3 %.
Пациенты поступали на медицинскую реабилитацию в Республиканский врачебно-физкультурный диспансер из поликлиник и стационаров по направлению лечащего врача после консервативного или оперативного лечения для восстановления функции верхней конечности в постиммобилизационном периоде.
В зависимости от проводимой реабилитации больные методом простой рандомизации разделены на основную (ОГ) и контрольную (КГ) группы. У пациентов ОГ (51) комплекс реабилитации состоял из лечебной гимнастики, массажа, аппаратной физиотерапии (магнитотерапия, электростимуляция мышц, аппликации парафина и озокерита), механотерапии, пассивной разработки суставов на аппаратах Artromot. Для снятия длительных упорных болей применялась иглорефлексотерапия. Лица контрольной группы получали общепринятый лечебный комплекс, включающий массаж и лечебную гимнастику (51 пациент).
Реабилитация больных основной группы начиналась с массажа, теплового лечения. Лечебная гимнастика проводилась ежедневно, включала общеукрепляющие и специальные упражнения в течение 40 минут и дополнялась сеансами массажа и физиотерапии. Аппликации парафина и озокерита проводились перед сеансами лечебной гимнастики и разработки суставов, после снятия иммобилизации по 10-15 процедур на курс. Механотерапия проводилась в комплексе с лечебной гимнастикой. Все упражнения направлены на выработку стереотипа: активного захвата предметов различной величины, противопоставления пальцев, разведения и сведения, сгибания и разгибания пальцев, восстановления полного объема движений в суставах во всех плоскостях.
Пассивная разработка суставов проводилась на аппаратах Artromot с постепенным увеличением объема движений в суставах поврежденной конечности. В зависимости от локализации повреждения пассивная кинезотерапия осуществлялась для плечевого, локтевого, лучезапястного суставов. Амплитуда движений подбиралась индивидуально, в зависимости от интенсивности болевого синдрома, переносимости процедур пациентом. При наличии контрактур прилагалось дополнительное (умеренное) пассивное усилие, направленное в сторону, противоположную контрактуре. Интенсивность и продолжительность занятий со временем увеличивалась. Вырабатывалось изолированное, дифференцированное движение в суставах верхней конечности.
Электростимуляция мышц предплечья, кисти и плеча проводилась от аппарата Миоритм-040, место наложения электродов и методика проведения электростимуляции определялись локализацией и видом повреждения. По мере восстановления функции мышц длительность импульсов уменьшали, а частоту их увеличивали.
Для оценки интенсивности болевого синдрома применяли визуально-аналоговую шкалу боли (10-балльная шкала), для оценки качества жизни - опросник SF-36, а также проводили ортопедический осмотр с измерением объема движений в суставах верхней конечности в градусах, оценку исходов при нарушении функции руки, плеча, кисти (American Academy of Orthopaedic Surgions, USA Institute for a Work&Health, DASH Outcome Measure), силу кисти измеряли с помощью динамометра кистевого ДК-100, электронейромиографию проводили с помощью диагностического комплекса «МБН-Нейромиограф». Оценка результатов реабилитационных мероприятий проводилась после курса реабилитации и через 6 месяцев по динамике изучаемых клинико-функциональных параметров.
Результаты исследования и их обсуждение
На фоне применения разработанного комплекса отмечалось достоверное снижение интенсивности болевого синдрома в ОГ с 6,8 ± 1,9 до 1,5 ± 1,1 баллов (U = 3,500; р = 0,005), что не наблюдалось в контрольной группе (Н = 0,733; р = 0,693).
Читайте также:
