Техника операции задней шейной спондилотомии при анкилозирующем спондилите
Добавил пользователь Дмитрий К. Обновлено: 21.01.2026
Анкилозирующий спондилит или болезнь Бехтерева - термин, описывающий форму артрита, который главным образом затрагивает суставы позвоночника. («Анкилоз» - означает становиться неподвижным или ригидным; «спондил» - означает позвоночник; «ит» - означает воспаление.)
При анкилозирующем спондилите возникает воспаление вне сустава, в тех местах, где связки и сухожилия прикрепляются к кости, тогда как при большинстве форм артрита, воспаление затрагивает внутреннюю часть сустава. Это заболевание обычно затрагивает небольшие суставы между позвонками и уменьшает подвижность этих суставов. Таким образом, основной особенностью воспаления суставов является постепенное ограничение их подвижности с образованием анкилозов (сращений костей друг с другом). Одновременно происходит окостенение связок, укрепляющих позвоночник. В результате позвоночник может полностью утрачивать свою гибкость.
Анкилозирующий спондилит - хроническое (то есть продолжительное, длительное) состояние, но в большинстве случаев симптомы умеренно выражены. С вовремя поставленным диагнозом и надлежащим лечением боль и скованность при анкилозирующем спондилите могут быть минимизированы, а недееспособность и деформации, значительно уменьшены или даже предотвращены.
Анкилозирующий спондилит - это системное заболевание из группы ревматических артритов, то есть при этом отмечается воспаление не только в области межпозвоночных суставов, но и в других тканях. Это означает, что воспаление может затронуть и другие суставы (бедренные, плечевые, коленные или стопы), а также ткани глаза, почек, сердца и легких.
Анкилозирующий спондилит обычно поражает молодых людей 13 - 35 лет (средний возраст 24 года), но может появиться в старшей возрастной группе.
Мужчины поражаются приблизительно в три раза чаще, чем женщины.
Каковы причины анкилозирующего спондилита?
Как и при других формах артрита, причина не известна, но не отрицается наследственный фактор (ген HLA B27 находят у 90 % людей с анкилозирующим спондилитом, хотя наличие гена не означает, что у Вас разовьете анкилозирующий спондилит).
Симптомы анкилозирующиго спондилита
Обычно заболевание развивается постепенно, появляются небольшие боли в пояснице, которые со временем усиливаются и распространяются на другие отделы позвоночника. Боли бывают стойкие и лишь на время уменьшаются после приема лекарств. Обычно рано утром скованность и боль в пояснице выражены сильнее.
Постепенно появляется ограничение подвижности позвоночника, что порой происходит незаметно для самого больного и выявляется только при специальном обследовании врачом. Иногда боли бывают очень слабыми или даже отсутствуют, а единственным проявлением болезни является нарушение подвижности позвоночника. Изменения позвоночника распространяются обычно снизу вверх, поэтому затруднения при движении шеи появляются довольно поздно. В некоторых случаях ограничения движений и боли в шейном отделе позвоночника наблюдаются с первых лет заболевания.
Боль не всегда ограничена спиной. У некоторых людей время от времени боль возникает в груди.
Наряду с уменьшением гибкости позвоночника ограничивается подвижность суставов, связывающих ребра с грудными позвонками. Это приводит к нарушению дыхательных движений и ослаблению вентиляции легких, что может способствовать возникновению хронических легочных заболеваний.
У некоторых больных помимо изменений позвоночника появляются боли и ограничение движений в плечевых, тазобедренных, височно-нижнечелюстных суставах, реже боли и припухание суставов рук и ног, боли в грудине. Эти явления могут быть умеренными и непродолжительными, но в ряде случаев они отличаются стойкостью и протекают довольно тяжело. Одна сторона обычно более болезненная, чем другая.
Боль и скованность увеличение после длительных сидячих периодов, и это состояние может быть прервано сном до начала утренней боли и скованности.
В отличие от артритов при других заболеваниях, воспаление суставов при анкилозирующем сподилите редко сопровождается их разрушением, но способствует ограничению подвижности в них.
Диагностика
Учитывают симптомы заболевания, обязательно делают рентгенографию костей и суставов (в первую очередь костей таза, где видны самые первые проявления заболевания). В некоторых случаях делают анализы крови на HLA B27 ген.
Диагноз является часто трудным на ранних стадиях или в легких случаях. Диагноз подтверждается рентгеновскими снимками, но потому что изменения в суставах возникают через несколько лет заболевания, что может говорить о том, что невозможно сделать определенный диагноз первоначально.
Лечение
В настоящее время нет никакого специфического лечения для анкилозирующего спондилита, но есть много видов терапии для каждого человека, которые позволяют контролировать симптомы и повышают качество жизни пациентов.
Основной задачей лечения является уменьшение болей и сохранения подвижности позвоночника, обеспечить правильное положение позвоночника насколько это возможно.
Возможность работы
Люди с анкилозирующим спондилитом способны к выполнению большинства типов работы. Идеальное занятие - то, которое позволяет чередовать периоды сидения, стояния и ходьбы, в то время как постоянно сидячая работа не является подходящей для таких пациентов.
Прогноз
Поскольку люди стареют, позвоночник постепенно становится естественно менее подвижным. У лиц старше 50 ле возраста эта потеря подвижности более выражена у тех, кто болеет анкилозирующим спондилитом. Поскольку анкилозирующий спондилит бывает очень разным по степени тяжести, невозможно предсказать, насколько у человека будет потеряна подвижность позвоночника.
Если следовать индивидуально подобранной грамотным специалистом программе комплексного лечения, то последствия анкилозирующего спондилита, мешающие нормальной жизни, можно свести к минимуму.
Что можете сделать Вы?
Пациенты, которые хорошо информированы о своем заболевании и ведут правильный образ жизни, отмечают меньше болей, реже посещают врачей, более самоуверенны и остаются более активными, несмотря на болезнь.
Очень большое значение имеют регулярные занятия лечебной физкультурой. Она обеспечивает сохранение подвижности позвоночника, не позволяя позвонкам срастаться между собой. Пациенты, регулярно занимающиеся физкультурой, длительно сохраняют относительно хорошее функциональное состояние и способность работать, несмотря на продвинутые стадии заболевания.
Что можете сделать Ваш врач?
Врач проведет тщательный осмотр, возьмет все необходимые анализы и инструментальные исследования. Иногда минимальные изменения при болезни видны на рентгеновских снимках, в то время как внешне заболевание никак не проявляется. Тогда врач сможет вовремя поставить Вам диагноз и предотвратить нежелательный, инвалидизирующий исход заболевания.
Спондилодез
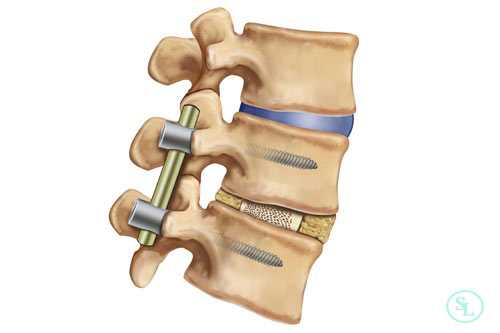
Спондилодезом называют хирургическое вмешательство, являющееся разновидностью артродеза. Целью операции является обездвиживание одного или нескольких позвоночно-двигательных сегментов. Это достигается за счет установки специальных конструкций, которые надежно фиксируют между собой подлежащие сращению позвонки. В результате они со временем они прочно срастаются, что полностью исключает возможность движения и развития на фоне этого болезненных ощущений.
Необходимость в выполнении спондилодеза возникает при многих патологиях позвоночника, которые не поддаются консервативному лечению. Поэтому обычно он сочетается с другими хирургическими вмешательствами. Спинальные хирурги «SL Клиника» помогут вам избавиться от проблем с позвоночником и провести спондилодез. Мы уже сумели помочь многим сотням больных с различными диагнозами, поможем и вам вернуться к полной движения жизни без боли.
Показания к проведению спондилодеза
Необходимости в устранении подвижности позвонково-двигательного сегмента возникает при спондилолистезе, нестабильности позвонков, что сопровождается сильными болями. Позвонково-двигательным сегментом позвоночника называют его структурно-функциональную единицу, в состав которой входят два смежных позвонка, расположенный между ними диск, а также фасеточный сустав и их связки.
Причины нестабильности позвонков чаще всего кроются в тяжелом остеохондрозе, при котором межпозвоночные диски сильно разрушены и полностью теряют свою функциональность. В результате этого у большого числа больных дополнительно обнаруживаются не только межпозвоночные грыжи, но и артроз фасеточных суставов, сдавливание спинного мозга и его нервных корешков.
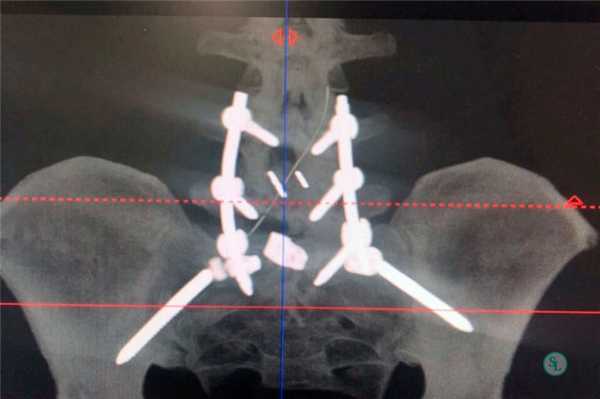
Каждое из таких состояний сопровождается выраженными болями, которые практически в половине случаев не поддаются лечению консервативными методами. Поэтому в таких случаях пациентам назначается соответствующее ситуации оперативное вмешательство с последующим спондилодезом. Это может быть:
- фасетэктомия, показанная при тяжелом спондилоартрозе;
- декомпрессия дурального мешка, необходимая при сдавлении спинного мозга;
- менингорадикулолиз, применяемый при образовании спаек в области спинномозговых корешков.
Чаще всего пациентам проводится удаление межпозвоночных грыж и установка на место резецированных межпозвонковых дисков специальных кейджей. Только такой комплексный подход обеспечивает полное устранение болевого синдрома и надежную профилактику их возникновения в связи с поражением этого же позвонково-двигательного сегмента в будущем.
Показаниями к проведению спондилодеза после освобождения сдавленных нервов и удаления сильно поврежденных межпозвоночных дисков являются:
- ; ;
- рубцово-спаечный эпидурит;
- врожденная или приобретенная нестабильность позвоночника;
- тяжелый кифоз, сколиоз 3-4 степени;
- остеохондроз, сопровождающийся дискогенными болями;
- регулярно рецидивирующий корешковый синдром, обусловленный разными причинами;
- грыжи межпозвоночных дисков, приводящие к компрессии нервов или спинномозгового канала;
- новообразования в области позвоночника любого происхождения; ;
- компрессионные переломы позвоночника, возникающие на фоне остеопороза;
- трещины, переломы и другие травмы позвоночника.
В каждом отдельном случае спинальный хирург строго индивидуально подбирает вид проводимых вмешательств и разрабатывает поэтапный план течения операции. Для этого ему требуются результаты лабораторных исследований, МРТ, КТ или рентгеновские снимки.
При разработке тактики оперативного лечения обязательно принимаются во внимание имеющиеся сопутствующие заболевания и материальное положение пациента. В «SL Клиника» вы можете пройти комплексную диагностику позвоночника и получить помощь ведущих нейрохирургов, регулярно проводящих декомпрессивно-стабилизирующие операции с высокими показателями успешности. Стоимость всех видов операций и методов диагностики приведена в прайсе.
Виды спондилодеза
Декомпрессивно-стабилизирующие операции способны выполняться через передний или задний доступ. Но чаще предпочтение отдается заднему, так как выполнение переднего доступа более сложно технически и сопровождается существенным травмированием мягких тканей, что влечет за собой риск сильного кровотечения и высокую вероятность возникновения осложнений.
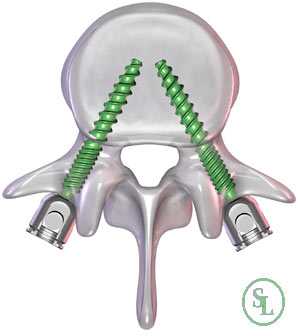
При заднем типе хирург получает возможность проводить манипуляции на позвоночнике, рассекая кожу, фасции и раздвигая в стороны глубокие мышцы спины. Это позволяет меньше травмировать ткани, поэтому реже приводит к возникновению нежелательных последствий и обеспечивает более легкое и быстрое протекание реабилитационного периода. Проведение спондилодеза через задний доступ в подавляющем большинстве случаев стало возможным благодаря созданию титановых кейджей, в составе которых присутствует костная крошка. Это специальные имплантаты, устанавливаемые вместо удаленных межпозвонковых дисков. Они пришли на смену костным или искусственным имплантатам и значительно повысили безопасность и эффективность хирургического вмешательства.
Если все же невозможно провести операцию задним доступом, выбирают передний. Он предполагает выполнение разреза на передней поверхности шеи, а при необходимости провести операцию на поясничном отделе хирург формирует доступ к позвоночнику через брюшную полость. Подобное в основном практикуется при:
- оскольчатых переломах позвоночника;
- сколиозе;
- ряде дегенеративно-дистрофических заболеваний.
Также существуют отличия в методах фиксации позвонков при спондилодезе. При выборе переднего метода нейрохирург стабилизирует тела позвонков. Если же выбрана методика задней фиксации хирург работает с остистыми и поперечными отростками позвонков.
Но особенно результативным, по данным проведенных исследований, является межтеловой спондилодез. Поскольку тела позвонков значительно лучше снабжаются кровью, имеют большее количество клеточных элементов и отличаются высоким потенциалом к образованию новой костной ткани, имплантированные между ними объекты приживаются значительно лучше, чем установленные между отростками позвонков. При таком способе фиксации успешного спондилодеза удается добиться в 96% случаев. В противном случае позвонки могут не срастись, что приведет к сохранению болей в спине, а в дальнейшем к тяжелым последствиям.
Спондилодез шейного отдела позвоночника
При выраженных дегенеративно-дистрофических изменениях в позвонках шейного отдела чаще всего проводится задний цервикоспондилодез с применением транспедикулярной фиксации. При необходимости стабилизации в одном положении могут подлежать 1, 2 или большее количество позвоночно-двигательных сегментов. Но этот метод требует высокого уровня профессионализма от нейрохирурга, так как сопряжен с риском повреждения нервных волокон и кровеносных сосудов.
При обнаружении высокой вероятности развития подобных осложнений на этапе предоперационной подготовки предпочтение отдается установке металлических конструкций для фиксации заднего опорного комплекса позвоночно-двигательного сегмента. Они позволяют соединить отростки позвонков, что приводит к спондилодезу.
Также может выполняться спондилодез через передне-боковой доступ. Показаниями к его проведению выступают серьезные травмы шейного отдела. В подобных случаях метод фиксации позвонков выбирается для каждого пациента индивидуально на основании результатов МРТ. Высокой эффективностью при оперативном лечении переломов шейного отдела позвоночника отличается межтеловой цервикоспондилодез, сопряженный с установкой передней фиксирующей пластины.
В результате проведенного хирургического вмешательства в большинстве случаев удается добиться полного устранения болевого синдрома, что позволяет пациентам вернуться к повседневной деятельности. В отдельных случаях возможно периодическое возникновение незначительного дискомфорта, не влияющего на трудоспособность человека.
Спондилодез поясничного отдела позвоночника
В подавляющем большинстве случаев операции на поясничном отделе позвоночника выполняются задним доступом с выбором межтелового способа фиксации позвонков. Вмешательство через передний доступ осуществляют исключительно в сложных клинических случаях и при оскольчатых переломах.
Существует несколько способов проведения межтелового спондилодеза поясничного отдела:
- передний (ALIF);
- задний(PLIF);
- трансфораминальный(TLIF).
Чтобы иммобилизация позвоночно-двигательного сегмента была максимально надежной, нередко операция дополняется выполнением транспедикулярной фиксации. В таком случае устанавливаются специальные металлические конструкции, которые еще более упрочняют скрепление тел позвонков.
Передний межтеловой спондилодез
Методика ALIF позволяет получить предельно удобный доступ к межпозвонковым дискам и телам позвонков. Благодаря этому нейрохирургу удается свободно удалить диск, устранить патологическое сдавливание нервных корешков и спинномозгового канала, установить кейдж. При необходимости хирург производит монтаж дополнительных фиксирующих конструкций.
При применении техники ALIF удается обойти нервные пучки, что исключает вероятность их повреждения и развития соответствующих осложнений. Но она предполагает необходимость перемещения кровеносных сосудов, что может спровоцировать открытие кровотечения.
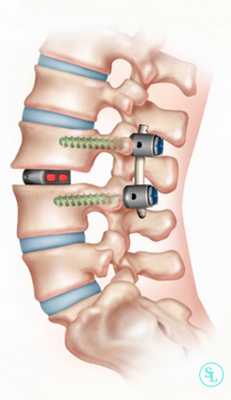
Задний межтеловой спондилодез
Метод PLIF подразумевает удаление отростков с двух сторон от позвонка. После этого осуществляется радикальная дискэктомия. По обеим сторонам позвонка устанавливаются кейджи.
Иногда их заменяют расширяющимися имплантатами. Поскольку они обладают меньшими размерами, нейрохирургу достаточно провести медиальную двустороннюю фасетэктомию (удаление фасеточных суставов) и удалить только студенистое ядро диска. Такие имплантаты оснащены винтами. Их раскручивают специальным ключом, благодаря чему кейджи прочно фиксируются в заданном положении.
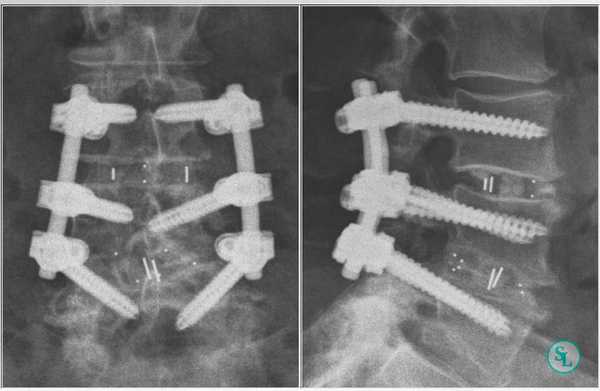
Огромным преимуществом методики является возможность произвести циркулярный спондилодез в течение одной операции. Но ее выполнение сопряжено с риском повреждения нервов, так как для получения доступа к межтеловому пространству хирург должен отодвинуть их. Главной опасностью этого является развитие пареза, паралича и нарушения работы кишечника и мочевыделительных органов, что может привести к недержанию мочи и каловых масс.
Трансфораминальный спондилодез
Методика TLIF признана наименее травматичной. Она подразумевает удаление межпозвоночного диска и осуществление спондилодеза со стороны наиболее выраженного стеноза.
Трансфораминальный спондилодез позволяет сохранить целостность задних опорных структур позвоночника и выполнить весь запланированных объем даже при присутствии значительных рубцовых изменений.
Противопоказания
Спондилодез не может быть выполнен при:
- тяжелых заболеваниях сердечно-сосудистой системы;
- недавнем перенесении инсульта или инфаркта;
- острых инфекционных заболеваниях;
- обострении хронических заболеваний;
- образовании свищей неясного происхождения;
- нарушениях свертываемости крови;
- варикозном расширении вен.
Традиционно оперативное лечение показано только больным от 12 до 60 лет. В остальных случаях возможность хирургического вмешательства рассматривается группой специалистов.
Особенности реабилитации
Спондилодез не принадлежит к числу простых хирургических вмешательств. Первые сутки после нее пациент проводит в палате интенсивной терапии под постоянным медицинским контролем. Если в течение этого времени отсутствуют признаки развития осложнений, наблюдается положительная динамика, его переводят в обычную палату и разрешают вставать и самостоятельно передвигаться на небольшие расстояния.
Выписка из стационара осуществляется в разные сроки, что определяется видом проведенных операций и обширности выполненного спондилодеза. Пациент получает подробные инструкции по правилам поведения в период реабилитации, направления на посещение физиотерапевтических процедур и занятий ЛФК.
Для ускорения репаративных процессов пациентам назначается прием индивидуально подобранных лекарственных средств, а также ношение ортопедического корсета.
В среднем для окончательного восстановления организма требуется от 2 до 4 месяцев. В течение всего этого времени запрещается выполнять тяжелую физическую работу, поднимать тяжести, длительное время сидеть.
При точном выполнении всех полученных рекомендаций пациенты возвращаются к полноценной жизни и не страдают от ограничения подвижности, особенно при выполнении моно- и бисегментарного спондилодеза. Незначительные трудности могут возникнуть только при сращении нескольких позвоночно-двигательных сегментов во время наклонов.
Спондилодез в «SL Клиника»
«SL Клиника» это — комфортабельные приемные, процедурные, палаты, современное диагностическое оборудование и оснащенные операционные по последнему слову техники . Мы постоянно совершенствуемся и стараемся создать наилучшие условия лечения для больных с разными заболеваниями позвоночника.
Стоимость спондилодеза 630 000 руб и зависит от:
— Заболевания позвоночника ( смещение позвонков или сужение позвоночного канала и т.д.)
— Фирмы производителя имплантов;
— Клиники (где будет проведена операция) и класса палаты.
— Количества позвонков, которые надо стабилизировать.
Цена включает в себя:
— Прибывание в клинике до и после операции;
— Импланты.
— Операцию;
— Наркоз;
— Наблюдение и консультация на период реабилитации.
Все услуги клиники и стоимость приведены в прайсе.
Наши спинальные хирурги помогают избавиться от боли и добиться высокого качества жизни уже более 10 лет. Регулярно осваивают новые методики консервативного и хирургического лечения, что позволят им объединить опыт и современные подходы к лечению.
Техника операции задней шейной спондилотомии при анкилозирующем спондилите
Анкилозирующий спондилит (АС) — хроническое воспалительное заболевание, включающее в себя прогрессирующее поражение позвоночника, периферических суставов и внесуставные проявления. Псориаз и воспалительные заболевания кишечника часто сочетаются с АС и составляют вместе с ним группу серонегативных спондилоартропатий. Целями лечения АС являются поддержание физической состоятельности опорно-двигательного аппарата, контроль активности болезни и предотвращение ее рентгенологического прогрессирования. Концепция «лечение до достижения цели» (Тreat-to-target, T2T), хорошо зарекомендовавшая себя при ревматоидном артрите, по отношению к спондилоартропатиям остается пока незрелой в связи с тем, что убедительные клинические доказательства эффективности T2T при АС все еще отсутствуют.
Для разработки оснований стратегии T2T при АС необходимо выполнить несколько исследовательских программ: разработать и сформулировать общепринятую, контролируемую измерениями цель лечения, которая должна определяться консенсусом экспертов; разработать четкий алгоритм мониторинга активности болезни и корректировки терапии; провести хорошо спланированные клинические исследования для сравнения стратегии T2T с рутинным стандартом терапии АС, чтобы продемонстрировать и долгосрочные положительные эффекты, и риски.
Ключевые слова: анкилозирующий спондилит, ревматоидный артрит, псориаз, ремиссия, активность, «лечение до достижения цели».
Treat-to-target in spondyloarthritis
Wei J. C.
Chung Shan Medical University, Taiwan
Ankylosing spondylitis (AS) is a chronic inflammatory disease involving spine, peripheral joints and extra-articular manifestations. AS is often combined with psoriasis and inflammatory bowel diseases, forming a group of «seronegative spondyloarthropathies». The treatment goals for spondyloarthritis are maintenance of physical function, control of disease activity and prevention of X ray progression. However, not like the well-established treat-to-target (T2T) guidance in rheumatoid arthritis (RA), the T2T concept for treating AS is still immature. Clinical evidence of T2T in AS is still lacking.
To develop the foundations of the T2T strategy in the AS, several research agendas need to be accomplished: to develop and formulate a generally accepted measureable treatment target, defined through experts’ consensus; develop a clear algorithm for monitoring disease activity and adjusting therapy; well-designed comparative clinical trials to compare this T2T strategy with the current standard of treatment should be conducted to demonstrate long-term benefits
and risks.
Key words: ankylosing spondylitis, rheumatoid arthritis, psoriasis, remission, activity, treat-to-target.
For citation: Wei J.C. Treat-to-target in spondyloarthritis // RMJ. 2018. № 4(I). P. 3-6.
Статья посвящена концепции «Лечение до достижения цели» при серонегативном спондилоартрите (анкилозирующий спондилоартрит, псориатический артрит, поражения кишечника). Показано, что данные по стратегии «лечение до достижения цели» в лечении анкилозирующего спондилоартрита пока еще остаются ограниченными и требуют проведения дальнейших научных исследований.
Введение
Серонегативные спондилоартриты — разнородная группа близких заболеваний с перекрестной симптоматикой, в которую входят анкилозирующий спондилит (АС), псориатический артрит (ПсА), реактивный артрит (РеA), артрит, связанный с кишечными заболеваниями, — неспецифическим язвенным колитом и болезнью Крона, и недифференцированный спондилоартрит. Общие клинические особенности серонегативных спондилоартритов — хроническое воспалительное поражение позвоночника (осевой АС), крестцово-подвздошного сочленения, периферических суставов и внесуставные проявления, такие как увеит, воспалительное бляшечное поражение кожи и воспаление кишечника.
Рабочая группа ASAS (Assessment in Spondyloarthritis International Society) создала новые критерии ASAS для осевого и периферического спондилоартритов в 2009 и 2011 гг., опираясь в основном на клинические проявления. В то время в классификацию был добавлен так называемый рентгенонегативный осевой спондилоартрит, удовлетворяющий новым критериям ASAS 2009, который отсутствовал в модифицированных Нью-Йоркских критериях АС 1984 г.
Данная статья акцентирует внимание на существующих проблемах в отношении стратегии «лечения до достижения цели» при спондилоартритах.
«Лечение до достижения цели» при ревматоидном артрите
«Лечение до достижения цели» при анкилозирующем спондилите
В отличие от РА внедрение концепции T2T в практику лечения больных АС началось всего несколько лет назад, и доказательства действенности T2T при АС пока еще очень ограниченны.
В 2013 г. была организована международная целевая группа для выработки рекомендаций по лечению спондилоартритов, включая АС и ПсА [1]. На основании систематического обзора литературы и экспертного заключения в Delphi были определены уровень доказательности, степень и сила рекомендаций. Группа выработала целевую программу лечения — достижение ремиссии или, если таковое невозможно, низкой активности болезни [2].
В настоящее время существуют проверенные методы оценки активности АС: индекс BASDAI использовался для измерения активности АС, а функциональный индекс BASFI — для оценки функциональных нарушений при АС. BASDAI (Bath AS Disease Activity Index — Басовский индекс активности АС) основан на самостоятельном заполнении опросника больными и отражает их субъективные (прежде всего болевые) ощущения. Теоретической основой его разработки является концепция, согласно которой уровень боли является субъективным отражением активности АС. BASFI (Bath AS Functional Index — Басовский функциональный индекс АС) основан на субъективной оценке пациентом функциональных нарушений в суставах и позвоночнике. Разработана оценка активности болезни ASAS (ASDAS) у пациентов с АС [3]. ASDAS (AS Disease Activity Score — оценка активности болезни) — индекс, анализирующий субъективные признаки суставной патологии с учетом уровня лабораторных показателей воспаления. В зависимости от используемого лабораторного маркера воспаления имеются две версии индекса. Одна использует СРБ (определяемый высокочувствительным методом), а вторая — СОЭ (по Вестергрену). Конечные точки ASAS20 и ASAS40 являются приемлемыми для измерения эффекта терапии в клинических испытаниях.
Индексы ASDAS, по-видимому, лучше, чем BASDAI, в связи с более строгой валидностью и высокой дискриминантной способностью. Индексы ASDAS «работают» при АС, ранних формах спондилоартропатий, рентгенонегативном осевом и периферическом АС. С помощью индексов ASAS определяются неактивная болезнь, умеренная, высокая и очень высокая активность заболевания при соответствующих им значениях индексов ASDAS (1,3, 2,1 и 3,5 единицы). Интервал изменения ≥ 1,1 единицы соответствует клинически значимому улучшению, а интервал ≥ 2,0 единиц — значительному улучшению [4]. По мнению экспертов, ASDAS не более 2,1 является целью лечения Т2Т [5]. Нами ниже предложен алгоритм лечения аксиального АС (рис. 1). Однако данные строгих клинических испытаний, способных доказать данную концепцию, пока отсутствуют. Актуальность этих поисков демонстрируют результаты неуклонного прогрессирования болезни, требующего хирургического вмешательства, которые представлены на рисунках 2 и 3.
«Лечение до достижения цели» при псориатическом артрите
При ПсА было проведено несколько исследований, ставящих целью разработку комплексных мер по борьбе с данной патологией. Для оценки активности ПсА в течение последнего времени предложено сразу несколько индексов [7]: индекс активности ПсА DAPSA (Disease Activity index for Psoriatic Arthritis), индекс подсчета активности ПсА PASDAS (Psoriatic Arthritis Disease Activity Score), индекс активности для РА DAREA (Disease Activity Index for Reactive Arthritis). В литературе указывается, что индексы PASDAS, AMDF (среднее арифметическое значение для функции желательности) и модифицированный индекс CPDAI (Composite Psoriatic Disease Activity Index) лучше учитывают поражение кожи, энтезиты и дактилиты [6]. Индекс PASDAS рассчитывается на основе оценки врачом и пациентом общей активности болезни по визуальной аналоговой шкале (ВАШ), количества воспаленных и болезненных суставов, уровня СРБ, оценки энтезитов и дактилитов. Индекс CPDAI учитывает поражение кожи, позвоночника, количество воспаленных суставов, энтезитов, пораженных пальцев. Индекс DAPSA рассчитывается на основе суммы баллов оценки боли и общей активности болезни по ВАШ, количества болезненных и припухших суставов, уровня СРБ. В клинических испытаниях препаратов при ПсА использовались различные индексы активности, которые определяли тактику лечения. Индекс ACR-20/50/70 и число воспаленных суставов были использованы для описания эффекта лечения при периферической форме ПсА. В настоящее время эксперты достигли консенсуса, что целью T2T при ПсА является достижение минимальной активности болезни (minimal disease activity — MDA) [7, 8].
Исследование TICOPA (TIght COntrol of Psoriatic Arthritis) было первым рандомизированным контролируемым клиническим испытанием, сравнивающим интенсивную противоревматическую терапию раннего ПсА со стандартными схемами лечения [9]. Пациенты, находящиеся в группе интенсивного лечения, следовали строгому протоколу, в соответствии с которым продолжение лечения или повышение дозы препарата определялось путем объективной оценки критериев MDA.
Пациентам, находящимся в группе стандартной терапии, лечащим врачом было назначено лечение, которое считалось подходящим по его мнению, без установленного строгого протокола. После 48 нед. наблюдения первая группа пациентов показала достоверные признаки клинического улучшения, оцененные с помощью индексов ACR-20/50/70 и PASI-75. Рентгенологических изменений в течение 48 нед. отмечено не было. Вместе с тем исследование TICOPA показало, что доказательств влияния стратегии T2T на долгосрочный прогноз при спондилите, в частности, на структурные изменения позвоночника, все еще недостаточно. Некоторые исследователи рассматривали TICOPA лишь как сопоставительное испытание биологических препаратов и стандартного лечения. При этом в группе получавших интенсивную терапию отмечалось большое число побочных эффектов, вероятно, из-за большего использования биологических агентов.
В 2017 г. рекомендации по T2T при АС были обновлены. Целью лечения остается ремиссия или минимизация костно-мышечной и экстраартикулярной симптоматики АС. Цель должна быть индивидуализированной. Важно, чтобы ремиссия или минимальная активность болезни были основаны на сочетании клинических и лабораторных параметров. Активность болезни следует оценивать, принимая во внимание как клиническую симптоматику, так и уровень белков острой фазы [10].
Таким образом:
Концепция T2T при серонегативных спондилоартритах, включая АС и ПсА, нуждается в большем количестве клинических доказательств, подтверждающих ее превосходство над рутинными стандартами лечения.
Оценка состояния болезни ASAS по индексу ASDAS не более 2,1 в настоящее время может считаться целью лечения АС. При ПсА таковой является достижение MDA.
Клиницисты должны мониторировать активность болезни каждые 3-6 мес. с целью корректировки курса лечения, направленного на достижение цели.
Выводы
Данные по стратегии T2T в лечении АС пока еще остаются ограниченными. Для развития концепции и рекомендаций T2T при АС требуется консенсус экспертов по целям и алгоритму терапии, включающему в себя мониторинг активности болезни и корректировки лечения. Дальнейшие клинические испытания по сравнению стратегии лечения Т2Т со стандартной терапией являются обоснованными. Дизайн клинических испытаний в таких сравнительных исследованиях должен иметь четкое определение болезни и, как следствие, четкие критерии включения пациентов. Для оценки достижения цели необходимо ориентироваться и на краткосрочные конечные точки, такие как ASAS20/40, и долгосрочные, основанные на оценке рентгенологического прогрессирования болезни и результатов МРТ.
Оригинал статьи: Wei J. C. Treat-to-target in spondylo-arthritis // Hong Kong Medical Diary. 2017. Vol. 22(10). Р. 20-21. Перевод и публикация согласованы с редакцией издания. This reprint was authorized by The Federation of Medical Societies of Hong Kong. The Hong Kong Medical Diary May Issue 2017.
Анкилозирующий спондилит (болезнь Бехтерева)

Анкилозирующий спондилит (болезнь Бехтерева) — заболевание из группы спондилоартри- тов, для которого характерно хроническое воспалительное поражение позвоночника и крестцово-подвздошных суставов, иногда периферических суставов, энтезов (мест прикрепления к костям связок и сухожилий), возможно поражение внутренних органов.
Кто занимается лечением анкилозирующего спондилита?
Пациентов с анкилозирующим спондилитом наблюдает и лечит врач-ревматолог.
Возможно ли излечение анкилозирующего спондилита?
Анкилозирующий спондилит является первично хроническим заболеванием, излечить его полностью невозможно. Целью лечения заболевания является достижение ремиссии — полного контроля над клиническими проявлениями, отсутствия лабораторных признаков активности и рентгенологической прогрессии болезни.
Какова распространенность заболевания в популяции?
Анкилозирующим спондилитом страдают от 0,5% до 2% населения. Анкилозирующий спондилит занимает второе место по распространенности среди ревматических заболеваний после ревматоидного артрита и первое место — среди воспалительных заболеваний позвоночника.
Кто чаще болеет анкилозирующим спондилитом?
Наиболее часто анкилозирующим спондилитом болеют мужчины молодого возраста. Однако в последнее время увеличивается количество женщин, страдающих анкилозирующим спондилитом.
Что является причиной возникновения анкилозирующего спондилита?
Непосредственно причины заболевания не установлены. Большое значение имеет генетическая предрасположенность. В частности, носительство антигена HLA-B27. Заболевание развивается у 1-2% носителей HLA-B27. В случае наличия заболевания у родственников первой линии родства риск болезни увеличивается до 20%.
Какова вероятность наследования анкилозирующего спондилита?
Вероятность развития заболевания у детей пациентов с анкилозирующим спондилитом составляет от 4% до 30%, однако при наличии у детей антигена HLA-B27 вероятность заболевания повышается. В среднем риск заболевания детей у пациента с анкилозирующим спондилитом с партнером, не имеющим этой болезни, около 11 %.

Каковы особенности боли в спине при анкилозирующем спондилите?
Боль в спине при анкилозирующем спондилите имеет воспалительный характер. Она довольно сильная, постоянная, в большей степени беспокоит ночью, утром, сразу после пробуждения, иногда мешает спать.
Характерными чертами боли является улучшение самочувствия после физических упражнений, но отсутствие улучшения после отдыха, усиление боли в ранние утренние часы. Боль часто сопровождается скованностью, в дальнейшем — ограничением объема движений в позвоночнике.
Что происходит в позвоночнике при анкилозирующем спондилите?
Первичными очагами воспаления являются зоны соприкосновения фиброзного кольца дисков и краев костной ткани позвонков. Воспалительный процесс приводит вначале к разрушению хрящевой и костной ткани, а затем происходит уплотнение пораженных очагов и их замещение хрящевой и костной тканью, развиваются анкилозы. Вследствие разрастания костной ткани в зонах воспаления между парными позвонками формируются костные мостики — синдесмофиты, в результате чего позвоночный столб превращается в малоподвижную структуру, называемую «бамбуковой палкой».
Прогрессирование болезни приводит к изменению осанки: исчезновению физиологических изгибов позвоночника, формируется поза «просителя» — исчезновение поясничного лордоза, выраженный грудной кифоз и шейный гиперлордоз.
Как поражаются при анкилозирующем спондилите крупные суставы?
При анкилозирующем спондилите поражаются плечевые и тазобедренные суставы. Поражение плечевого сустава обычно имеет доброкачественный характер, протекает с поражением связочного аппарата и мест внедрения сухожилий в кость (энтезопатия), а поражение тазобедренного сустава имеет типичный воспалительный характер (коксит). Клиническими признаками коксита является боль воспалительного характера, иррадиирующая в паховую область, бедро или коленный сустав. Характерные рентгенологические признаки появляются, как правило, через 3-5 лет после возникновения боли, что затрудняет диагностику поражения.
Прогрессирование коксита приводит к существенному ограничению подвижности тазобедренного сустава, формированию сгибательной контрактуры сустава, возникает утиная походка. Коксит часто приводит к необходимости протезирования тазобедренного сустава. Коксит — фактор неблагоприятного прогноза при анкилозирущем спондилите, особенно если он возникает у молодых мужчин в дебюте заболевания.
Спондилит позвоночника
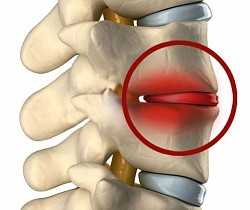
Спондилитом называют тяжелое воспалительное заболевание, при котором поражается позвоночник. Этот недуг вызывает серьезные деформации позвонков, возникающие из-за снижения плотности костей. Согласно данным статистики, на него приходится около 5 % от всех заболеваний позвоночного столба. Чаще всего болезнь поражает грудные отделы. Почти в 60 % случаев страдают от такого недуга представители сильного пола. Ранее спондилит диагностировали чаще всего у молодых людей, но в последние годы прослеживается стремительное «старение» болезни. По последним данным, почти 65 % людей с таким диагнозом старше 50 лет.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обратиться к профильному специалисту.

Неспецифический спондилит
Заболевание имеет несколько форм, различающихся по причине появления. Довольно часто встречается неспецифический спондилит. Эта форма недуга возникает при попадании в костную ткань различных гноеродных бактерий:
- стрептококков;
- стафилококков;
- кишечной палочки
В связи с тем, что такие патологические микроорганизмы попадают в позвоночник из крови такой спондилит также называют гематогенным. Такой тип заболевания, как правило, локализуется в поясничном и шейном отделах.
Неспецифический спондилит быстро прогрессирует. Он стремительно распространяется на другие позвонки, разрушает костные ткани и хрящи. При этом типе заболевания в короткое время могут появляться абсцессы и свищи, развиваться тяжелые осложнения, например, гнойный менингит. Поэтому человеку с таким диагнозом нужна экстренная медицинская помощь.
Симптомы
Первым признаком заболевания является боль. Она возникает в пораженном участке позвоночника, и может иметь различный характер. Интенсивность боли при спондилите также может изменяться. Усиливается этот симптом при физических нагрузках, поднятии тяжестей, длительной ходьбе или резких неосторожных движениях. При этом, беспокоит она человека постоянно. Помимо этого симптома, указывать на развитие спондилита может:
- ограничение подвижности позвоночника;
- чувство онемения в конечностях;
- сутулость;
- повышение температуры тела;
- мышечные спазмы;
- снижение работоспособности.
С развитием болезни спондилит интенсивность симптомов возрастает. Когда воспалительный процесс достигает спинномозговых нервов, то у больного могут появиться онемение и потеря чувствительности кожи в области поражения. В таком случае пациенту также грозят параличи и нарушения работы внутренних органов и систем.
Причины заболевания
Как уж говорилось ранее, спондилит имеет несколько видов, различающихся по типу возбудителя. Наиболее распространенной считается специфическая форма заболевания. Она возникает на фоне следующих недугов:
Однако по данным медицинской статистики, почти в 40 % случаев спондилит позвоночника возникает на фоне туберкулеза. Микобактерии распространяются по организму с кровью и лимфой. Попадая в губчатое вещество тел позвонков, они вызывают гнойное расплавление тканей. Из-за этого у человека происходит деформация грудной клетки, появляется остроконечный горб. Результатом такой формы заболевания могут стать также проблемы с сердцем и дыхательной системой, а также различные неврологические нарушения на фоне сдавливания спинного мозга.
Специалисты выделяют и ряд других заболеваний, которые могут спровоцировать развитие этого недуга. Например, энтеропатический спондилит — это хроническая форма болезни, которая возникает в качестве осложнения болезни Крона или язвенного колита.
К какому врачу обратиться?
Читайте также:
- Симптомы спастической дисфонии (нарушения голоса) и его лечение
- КТ изменения лимфоузлов
- Полезен или вреден растворимый кофе и его выбор
- Техника операции при мультидирекциональной нестабильности с разрывом суставной губы плечевого сустава
- Болезни сердца при беременности. Заболевания сердца у беременной.
