Типы лучевой терапии
Добавил пользователь Дмитрий К. Обновлено: 08.01.2026
Лучевая терапия, называемая также «радиотерапия», — это метод лечения, который использует высокоэнергетические частицы и волны, такие как рентгеновские лучи, гамма-лучи, электроны или протоны, чтобы разрушить или повредить клетки опухоли. Излучение повреждает ДНК клеток, после чего они теряют способность делиться и погибают.
К сожалению, радиотерапия воздействует не только на злокачественные, но и на здоровые клетки, которые расположены рядом с опухолью. Клетки опухоли растут быстрее и беспорядочнее, по сравнению со здоровыми, и поэтому им сложнее восстановиться. Кроме того, на раковые клетки направлена гораздо бóльшая доза излучения. Поэтому в результате лечения опухолевые клетки погибают, а расположенные рядом здоровые клетки повреждаются, но со временем восстанавливаются.
Когда применяется лучевая терапия?
Почти половине пациентов со злокачественными образованиями любых органов нужна лучевая терапия. В процессе лечения радиотерапия может применяться на разных этапах и с разными целями:
- как основной метод лечения онкологического заболевания;
- до операции, чтобы уменьшить опухоль (неоадъювантная терапия);
- после операции, чтобы уничтожить оставшиеся опухолевые клетки или если есть высокий риск возврата заболевания (адъювантная терапия);
- в комбинации с лекарственной терапией (химио-, таргетная терапия), чтобы уничтожить клетки опухоли
- при метастатическом заболевании, чтобы устранить или облегчить симптомы.
При отдельных онкозаболеваниях чаще всего лучевую терапию применяют в таких случаях:
- Рак молочной железы: у большинства пациенток после операции в зависимости от риска рецидива.
- Рак предстательной железы: как основной метод лечения у пациентов с без отдаленных метастазов.
- Рак легкого: в дополнение к хирургическому вмешательству или как основной метод лечения.
- Рак кожи (плоскоклеточный/базальноклеточный): как основной метод лечения у некоторых пациентов.
- Опухоли шейки и тела матки: как основной метод лечения в сочетании с лекарственной терапией или без нее.
- Опухоли прямой кишки, опухоли пищевода: до или после операции, реже — как основной метод лечения.
- Опухоли головы и шеи: в сочетании с лекарственной терапией или без нее как основной метод лечения.
- Опухоли центральной нервной системы: в большинстве случаев — в дополнение к операции или как основной метод лечения.
Эти варианты применения лучевой терапии наиболее частые. Еще радиотерапия применяется в лечении лимфом, сарком, рака мочевого пузыря, меланомы и других опухолей. При этом выбор в пользу лучевой терапии должен быть обоснованным. Решение принимают после обсуждения всех вариантов лечения.
Методы лучевой терапии
Все методы лучевой терапии можно разделить на две группы: дистанционная терапия и брахитерапия.
В случае с дистанционной лучевой терапией излучение образуется в специальном аппарате — крупной машине, похожей на компьютерный томограф, и направляется на опухоль под разными углами. Современное оборудование отличается большой точностью лечения. Благодаря этому уменьшается выраженность побочных эффектов.
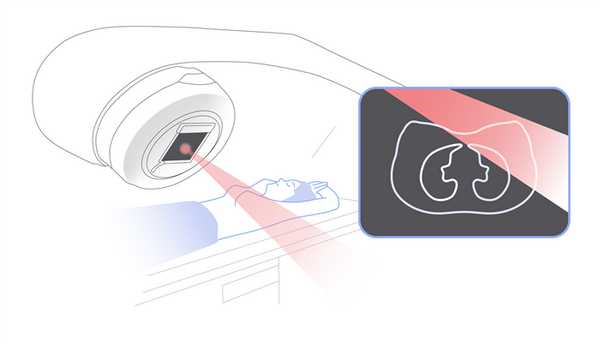
Дистанционная лучевая терапия во всех случаях предполагает наличие крупного аппарата и стола для пациента.
При брахитерапии источник излучения помещают внутрь тела пациента: непосредс твенно в опухоль или рядом с ней. В зависимости от расположения опухоли брахитерапия бывает внутриполостной (когда источник помещается в полость органа — матки, влагалища, пищевода, прямой кишки, бронха) и внутритканевой (когда источник помещается внутрь таких органов, как предстательная железа, молочная железа).
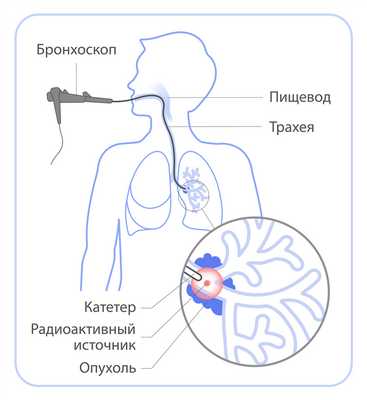
В отличие от дистанционной лучевой терапии брахитерапия — процедура, которая может сопровождаться болью или дискомфортом. Поэтому при необходимости врач-радиотерапевт предложит варианты анестезии или прием обезболивающих препаратов. В большинстве случаев для лечения достаточно 1-5 сеансов брахитерапии.
Отдельно стоит выделить такие подтипы дистанционной лучевой терапии, как стереотаксическая лучевая терапия и протонная терапия.
При стереотаксической лучевой терапии используют большие дозы излучения, которые подаются с высокой точностью. Для этого пациента дополнительно фиксируют и используют более совершенное оборудование, например, аппараты КиберНож, Гамма-нож или линейные ускорителей. Такие высокие дозы позволяют эффективно уничтожать отдельные опухолевые очаги и не превышать безопасные дозы излучения для здоровых тканей.
Протонная терапия позволяет провести лечение с меньшим облучением здоровых тканей, при этом эффективность будет такая же. Вероятность развития осложнений со стороны здоровых органов ниже. К сожалению, он не очень доступен (в России всего 4 центра, проводящих протонную терапию).
Как проводится лучевая терапия?
Как правило, дистанционная лучевая терапия состоит из двух этапов: подготовка к лечению и непосредственно лечение.
Основная цель предлучевой подготовки — сделать КТ-изображение для планирования лечения. Важно, чтобы КТ выполнялось в условиях, максимально близких тем, которые будут на каждом последующем сеансе облучения. Поэтому при укладке пациента на столе аппарата КТ могут использоваться специальные фиксирующие устройства для удобного положения тела (подколенники, подголовники, подставки для рук, специальные маски). Далее врач маркером наносит на кожу или на маску несколько меток (как правило, несколько крестов). По ним врач будет ориентироваться во время следующих сеансов. Ему нужно воспроизвести положение тела пациента максимально точно. Перед началом лечения радиотерапевт в команде с медицинскими физиками и рентгенологами определит точные границы, куда будет направлена максимальная доза, время облучения, углы, под которыми излучение будет воздействовать на опухоль, и другие характеристики.
Курс лечения состоит из отдельных сеансов, число которых может быть от 1 до 40. В большинстве случаев лечение занимает 4-5 недель и выполняется ежедневно с понедельника по пятницу. Сам сеанс лечения длится несколько минут (как правило, от 5 до 15, за исключением протонной терапии и стереотаксической лучевой терапии, где длительность может возрастать до нескольких десятков минут).
Что испытывает пациент в процессе лечения?
Рентгеновские лучи и частицы невидимы и неощутимы. Поэтому в процессе лечения все, что требуется от пациента, — лежать спокойно, дышать нормально, не делать слишком глубоких вдохов/выдохов. Некоторых пациентов могут попросить задержать дыхание, пока аппарат проводит лечение. Это нужно для того, чтобы снизить дозу облучения на здоровые органы.
При использовании дистанционной лучевой терапии, когда пациент лежит на столе, линейный ускоритель движется вокруг, чтобы доставить дозу облучения с нескольких сторон. Машина издает жужжащий звук, а также выдвигает различные панели. Этого не стоит бояться. Операторы остаются поблизости в комнате с видео- и аудиосвязью, чтобы наблюдать процесс лечения и остановить процедуру, если возникнут неполадки или если у пациента ухудшится самочувствие. Обычно пациенты не чувствуют никакой боли во время сеанса.
Как подготовиться к лечению?
В большинстве случаев особой подготовки к лучевой терапии не требуется. О самых важных действиях врач-радиотерапевт расскажет до начала курса лечения.
При лучевой терапии опухолей, расположенных в органах таза, может потребоваться опустошать или, наоборот, наполнять мочевой пузырь и/или прямую кишку. Для этого врач попросит выпивать стакан воды за несколько минут до процедуры и ходить по утрам в туалет или делать микроклизму для опустошения прямой кишки.
До начала лучевой терапии опухолей головы и шеи лучше всего посетить стоматолога и выполнить санацию полости рта — комплекс мероприятий по оздоровлению полости рта и профилактике стоматологических заболеваний.
Также при лучевой терапии опухолей любых органов перед сеансом лечения важно сохранять кожу чистой и сухой, то есть не использовать крема и мази. Это может изменить распределение излучения внутри тканей.
Побочные эффекты лучевой терапии
Тяжесть побочных эффектов лучевой терапии зависит от облучаемой области и дозы излучения. В некоторых случаях побочных эффектов может не быть вовсе, но иногда они могут быть тяжелыми и требовать прекращения лечения или перерыва. Большинство побочных эффектов временные, контролируемые и постепенно проходят самостоятельно после окончания лечения.
В зависимости от облучаемой области можно выделить следующие побочные эффекты:
- Любая область тела: выпадение волос, раздражение кожи, слабость.
- Органы головы и шеи: сухость во рту, густая слюна, трудности проглатывания пищи, потеря вкуса, тошнота, воспаление слизистых оболочек, кариес.
- Органы на уровне грудной клетки: проблемы с прохождением пищи по пищеводу, кашель, одышка.
- Органы брюшной полости: тошнота, рвота, диарея.
- Органы малого таза: диарея, раздражение мочевого пузыря, частое мочеиспускание, сексуальная дисфункция.
Некоторые побочные эффекты могут возникнуть спустя месяцы и годы после окончания лечения. Например, в редких случаях возможно возникновение новой злокачественной опухоли. Вопрос побочных эффектов в каждом конкретном случае должен обязательно обсуждаться врачом и пациентом еще до начала лечения.
Как предотвратить и лечить побочные эффекты лучевой терапии?
Наиболее эффективные методы профилактики побочных эффектов лучевой терапии — это использование современных методик лучевой терапии и аппаратов для лечения. Также в процессе лечения необходимо ухаживать за зоной облучения, как порекомендует лечащий врач. Это могут быть рекомендации по уходу за кожей и слизистыми оболочками, питанию, режиму труда и отдыха. Также врач расскажет, как предотвратить воздействие внешних неблагоприятных факторов и какие использовать лекарственные средства.
Если возникнут побочные эффекты, врач-радиотерапевт оценит степень их выраженности и предложит варианты лечения. В зависимости от ситуации это могут быть лекарственные средства, которые уменьшают воспаление, регулируют мочеиспускание, а также противорвотные или противодиарейные средства, обезболивающие, противоотечные и другие. Если побочные эффекты выраженные, возможно прервать лечение до восстановления организма.
Где и какие врачи занимаются лучевой терапией?
Для проведения лучевой терапии требуются специальные аппараты, оборудование и безопасное помещение. Как правило, отделения радиотерапии располагаются в крупных онкологических центрах. Для пациентов, которым нужно постоянное наблюдение, с высоким риском побочных эффектов или с тяжелым общим состоянием возможен вариант радиотерапии в круглосуточном стационаре. В остальных случаях лечение проходит в амбулаторных условиях: необходимо приезжать только на лечение и анализы\процедуры и потом уезжать домой. Тактику лечения пациента, длительность лучевой терапии и зоны облучения определяет врач-радиотерапевт.
Лучевая терапия
Лучевая терапия — это один из ведущих методов противоопухолевого лечения, основанный на использовании ионизирующего излучения. Может применяться как самостоятельный вид терапии, так и в рамках комбинированного/комплексного лечения (совместно с другими методами), в качестве радикальной, нео- и адъювантной, консолидирующей, профилактической и паллиативной терапии.
Эффективность данного метода основана на повреждении ДНК. Существуют различные механизмы, позволяющие более эффективно разрушать опухолевые клетки в сравнении с нормальными. Во-первых, опухолевые клетки более активно делятся, соответственно, их ДНК чаще находится в «рабочем» режиме, когда она менее устойчива к воздействию ионизирующего излучения. По той же причине большая часть острых лучевых реакций представлена мукозитами, то есть воспалением слизистых, которым также свойственно активное деление. Во-вторых, окружающие здоровые клетки способствуют восстановлению поврежденных, подвергшихся лучевому воздействию. Поэтому важно сделать так, чтобы в объём облучения попало как можно меньше здоровой ткани. В-третьих, современное оборудование для лучевой терапии, управляемое командой грамотных специалистов, позволяет подвести максимально высокие дозы прямо в мишень, существенно снижая дозу ионизирующего излучения, приходящуюся к окружающим здоровым органам и тканям.

Виды лучевой терапии
Уже несколько десятилетий человечество изучает воздействие ионизирующего излучение на организм человека. При этом акцентируется внимание как на положительном, так и отрицательном эффекте, возникающем при его применении. Разрабатываются новые методы, которые позволяют добиваться максимального лечебного эффекта при снижении отрицательного действия на организм. Улучшается оборудование для проведения лучевой терапии, появляются новые технологии облучения.
Сейчас классификация методов лучевой терапии довольно обширна. Мы остановимся только на самых распространенных методиках.
Контактная лучевая терапия
При контактной лучевой терапии источник излучения вводится непосредственно в опухоль или прилегает к ее поверхности. Это позволяет прицельно облучать новообразование с минимумом воздействия на окружающие его ткани.
К контактным видам лучевой терапии относятся:
- Аппликационная лучевая терапия. Применяется при лечении поверхностно расположенных опухолей, например, новообразований кожи, слизистых оболочек гениталий. В этом случае используются индивидуально изготовленные аппликаторы, которые накладываются непосредственно на поверхность новообразования.
- Внутриполостная лучевая терапия. Источник ионизирующего излучения вводится в просвет полого органа, например, в пищевод, мочевой пузырь, прямую кишку, полость матки или влагалища. Для облучения используются специальные аппликаторы (их называют эндостатами), которые заполняются радионуклидами.
- Внутритканевое облучение. Источник ионизирующего излучения вводится непосредственно в ткань опухоли. Для этого используются интростаты, которые могут иметь вид игл, шариков, трубочек, заполненных источником излучения.
Кроме того, существует такой вид лечения, как радионуклидная терапия. В этом случае используются открытые источники излучения в виде растворов радионуклидов (радиофармацевтический препарат — РФП), которые при попадании в организм прицельно накапливаются в опухолевых очагах и уничтожают их. Чаще всего РФП вводится внутривенно. Наибольшее распространение получили следующие виды радионуклидной терапии:
- Терапия радиоактивным йодом. Используется для лечения ряда видов рака щитовидной железы, поскольку йод избирательно накапливается в тиреоидной ткани.
- Применение остеотропных РФП используется для лечения метастазов в костях или костных опухолей.
- Радиоиммунотерапия — радионуклиды присоединяют на моноклональные антитела, чтобы добиться прицельного воздействия на опухолевую ткань.
Дистанционная лучевая терапия
При дистанционной лучевой терапии источник излучения находится на расстоянии от тела пациента, при этом на пути его прохождения могут лежать здоровые ткани, которые в процессе проведения терапии также подвергаются облучению, что приводит к развитию осложнений разной степени выраженности. Чтобы их минимизировать, разрабатываются различные технологии, позволяющие сконцентрировать максимальную дозу ионизирующего излучения непосредственно на в мишени (опухоли). С данной целью используются:
- Короткофокусная рентгенотерапия. При облучении используется рентгеновское излучение малой и средней мощности, которое способно проникать в ткани на глубину до 12 мм. Метод назван так из-за того, что источник располагается на коротком расстоянии от облучаемой поверхности. Таким способом лечат неглубокие опухоли кожи, вульвы, конъюнктивы и век, ротовой полости.
- Гамма-терапия. Этот вид излучения имеет большую проникающую способность, поэтому может использоваться для лечения более глубоко расположенных опухолей, нежели рентген-терапия. Однако сохраняющаяся большая нагрузка на окружающие органы и ткани приводят к ограничению возможности использования данного метода в современной онкологии.
- Фотонная терапия. Именно этим видом излучения проводится лучевое лечение большинства онкологических пациентов в современном мире. Достаточно высокая проникающая способность в сочетании с высокотехнологичными способами подведения дозы (IMRT и VMAT), достаточно совершенные системы планирования позволяют очень эффективно использовать этот вид излучения для лечения пациентов с приемлемыми показателями токсичности.
- Применение корпускулярного излучения (электроны, протоны, нейтроны). Эти элементарные ядерные частицы получают на циклотронах или линейных ускорителях. Электронное излучение используют для лечения неглубоких опухолей. Большие надежды возлагаются на протонную терапию, с помощью которой можно максимально прицельно подводить высокие дозы излучения к глубоко расположенным опухолям при минимальном повреждении здоровых тканей за счет выделения радиационной дозы на определённом отрезке пробега частиц, однако пока эти виды излучения играют сравнительно небольшую роль в лечении онкологических заболевания из-за своей высокой стоимости и ряда не до конца решённых технологических аспектов реализации метода.
Этапы лучевой терапии
Весь процесс проведения лучевой терапии делят на три этапа:
- Предлучевая подготовка (КТ-симуляция), этап выбора объёмов облучения и критических структур, этап дозиметрического планирования, верификации плана лучевой терапии.
- Этап облучения.
- Постлучевой этап.
Этап планирования
Как правило, этап планирования занимает несколько дней. В это время проводятся дополнительные исследования, которые призваны дать возможность врачу более точно оценить границы опухоли, а также состояние окружающих ее тканей. Это может повлиять на выбор вида лучевой терапии, режима фракционирования, разовой и суммарной очаговых доз. Основой же данного этапа является выполнение так называемой КТ-симуляции, то есть компьютерной томографии необходимого объёма с определёнными параметрами и в определённом положении тела пациента. Во время КТ-симуляции на кожу пациента и/или его индивидуальные фиксирующие устройства наносятся специальные метки, призванные помочь правильно укладывать пациента в дальнейшем, а также облегчить задачу навигации по время проведения сеансов облучения.
Затем врач-радиотерапевт рисует объёмы облучения и критических структур (тех, на которые будет предписано ограничение дозы) на полученных срезах КТ с учётом данных других диагностических модальностей (МРТ, ПЭТ). Далее формируется задача для медицинского физика, включающая определение доз, которые должны быть подведены к мишени, мишеням или отдельным её частям, а также тех, которые не должны быть превышены в объёмах здоровых органов и тканей. Медицинский физик разрабатывает дозиметрический план в соответствии с заданными параметрами, при соблюдении которых и успешной верификации данного плана на фантоме, можно считать пациента готовым к лучевой терапии.
На этапе подготовки к лучевой терапии пациенту рекомендуется придерживаться нескольких правил:
- Отказаться от средств, раздражающих кожу.
- Если на коже в месте воздействия имеются повреждения или элементы сыпи, следует проконсультироваться с врачом.
- Если предполагается лучевая терапия в челюстно-лицевой области, требуется санация полости рта.
- Воздержаться от загара.
- Главное правило на любом этапе: обсудить все нюансы предстоящих подготовки и лечения с лечащим врачом-радиотерапевтом и строго придерживаться полученных рекомендаций!
Этап облучения
Проведение этапа облучения будет зависеть от выбранного метода лучевой терапии.
Проведение дистанционной лучевой терапии
Продолжительность курса дистанционной лучевой терапии зависит от выбранного режима фракционирования, а также цели лечения. Паллиативные курсы, как правило, короче неоадъювантных и адъювантных, а те, в свою очередь, менее продолжительны, чем радикальные. Однако подведение радикальной дозы возможно и за один-несколько сеансов в зависимости от клинической ситуации. В таком случае курс дистанционной лучевой терапии называется стереотаксической радиотерапией или радиохирургией. Варьирует и кратность сеансов в день и в неделю: чаще всего используются схемы с пятью сеансами в неделю, однако могут быть предложены и 2-3 сеанса в день (гиперфракционирование) и схемы с 1-4 и 6 сеансами в неделю.
Во время облучения пациент в подавляющем большинстве случаев располагается лежа на столе специальной установки. Крайне необходимо соблюдать полную неподвижность во время сеанса облучения. Для достижения этого могут использоваться специальные фиксирующие устройства и системы иммобилизации.
Перед тем как включить установку, медперсонал покидает помещение, и дальнейшее наблюдение осуществляется через мониторы или окно. Общение с пациентом осуществляется по громкой связи. Во время выполнения сеанса, части аппарата и стол с пациентом совершают движения по заданной траектории. Это может создавать шум и беспокойство у больного. Однако бояться этого не стоит, поскольку вся процедура контролируется.
Сам сеанс лучевой терапии может длиться как 5-10, так и 60-120 минут, чаще — 15-30 минут. Само воздействие ионизирующего излучения не вызывает никаких физических ощущений. Однако в случае ухудшения самочувствия пациента во время сеанса (выраженной боли, судороги, приступа тошноты, паники), следует позвать медицинский персонал заранее оговоренным способом; установку сразу отключат и окажут необходимую помощь.
Контактная лучевая терапия (брахитерапия)
Брахитерапия проводится в несколько этапов:
- Введение в облучаемую зону неактивных проводников — устройств, в которые затем имплантируют источник ионизирующего излучения. При внутриполостной лучевой терапии используются приспособления, называемые эндостатами. Их устанавливают непосредственно в полость облучаемого органа и рядом с ним. При внутритканевой лучевой терапии используются интростаты, которые устанавливаются непосредственно в ткань опухоли по заранее просчитанной схеме. Для контроля их установки, как правило, используются рентгенологические снимки.
- Перемещение источника излучения из хранилища в интро- и эндостаты, которые будут облучать опухолевую ткань. Время облучения и особенности поведения пациента будут зависеть от вида брахитерапии и используемого оборудования. Например, при внутритканевой терапии, после установки источника ионизирующего излучения пациент может покинуть клинику и прийти на повторную процедуру через рекомендуемый промежуток времени. Весь этот период в его организме будет находиться интростат с радионуклидами, которые будут облучать опухоль.
Проведение внутриполостной брахитерапии будет зависеть от используемых установок, которые бывают двух типов:
- Установки низкой мощности дозы. В этом случае один сеанс облучения длится около 2-х суток. Под наркозом имплантируются эндостаты. После контроля правильности их установки и введения радионуклидов, пациент переводится в специальное помещение, где должен будет находиться все время, пока длится процедура, соблюдая строгий постельный режим. Разрешается только немного поворачиваться на бок. Вставать категорически запрещено.
- Установки высокой мощности дозы. Время облучения составляет несколько минут. Для установки эндостатов наркоза не требуется. Но во время процедуры все равно необходимо лежать абсолютно неподвижно. Внутриполостная лучевая терапия установкой высокой мощности проводится несколькими сеансами с интервалами от одного дня до одной недели.
Радионуклидная терапия
При радионуклидной терапии пациент принимает радиофармпрепараты внутрь в виде жидкого раствора, капсул или инъекций. После этого он помещается в специальную палату, имеющую изолированную канализацию и вентиляцию. По истечении определенного срока, когда мощность дозы снизится до приемлемого уровня, проводится радиологический контроль, пациент принимает душ и переодевается в чистую одежду. Для контроля результатов лечения проводится сцинтиграфия, после чего можно покинуть клинику.
Как вести себя во время лучевой терапии
Лучевая терапия является серьезным стрессом для организма. У многих пациентов в этот период ухудшается самочувствие. Чтобы его минимизировать рекомендуется придерживаться следующих правил:
- Больше отдыхать. Минимизируйте физическую и интеллектуальную нагрузку. Ложитесь спать, когда почувствуете в этом необходимость, даже если она возникла в течение дня.
- Постарайтесь сбалансировано и полноценно питаться.
- Откажитесь на время проведения терапии от вредных привычек.
- Избегайте плотной обтягивающей одежды, которая бы могла травмировать кожу.
- Следите за состоянием кожи в месте облучения. Не трите и не расчесывайте ее, используйте средства гигиены, которые вам порекомендует врач.
- Защищайте кожу от воздействия солнечных лучей — используйте одежду и головные уборы с широкими полями.

Лучевая терапия, как и другие методы противоопухолевого лечения, вызывает ряд осложнений. Они могут быть общими или местными, острыми или хроническими.
Острые (ранние) побочные эффекты развиваются во время проведения радиотерапии и в ближайшие недели после неё, а поздние (хронические) лучевые повреждения — через несколько месяцев и даже лет после ее окончания.
Общие реакции
Угнетенное эмоциональное состояние
Подавляющее большинство пациентов, проходящих лечение по поводу злокачественного новообразования, испытывают тревожность, страх, эмоциональное напряжение, тоску и даже депрессию. По мере улучшения общего состояния, эти симптомы стихают. Чтобы облегчить их, рекомендуется чаще общаться с близкими людьми, принимать участие в жизни окружающих. При необходимости рекомендуется обратиться к психологу.
Чувство усталости
Чувство усталости начинает нарастать через 2-3 недели от начала терапии. На это время рекомендуется оптимизировать свой режим дня, чтобы не подвергаться ненужным нагрузкам. В то же время нельзя полностью отстраняться от дел, чтобы не впасть в депрессию.
Изменение крови
При необходимости облучения больших зон, под воздействие радиации попадает костный мозг. Это в свою очередь приводит к снижению уровня форменных элементов крови и развитию анемии, повышению риска кровотечения и развития инфекций. Если изменения выражены сильно, может потребоваться перерыв в облучении. В ряде случаев могут назначать препараты, стимулирующие гемопоэз (кроветворение).
Снижение аппетита
Обычно лучевая терапия не приводит к развитию тошноты или рвоты, но снижение аппетита наблюдается довольно часто. Вместе с тем, для скорейшего выздоровления требуется полноценное высококалорийное питание с высоким содержанием белка.
Локальные осложнения
Побочные реакции со стороны кожи
Вероятность развития кожных реакций и их интенсивность зависят от индивидуальных особенностей пациента. В большинстве случаев через 2-3 недели в области воздействия возникает покраснение. После окончания лечения оно сменяется пигментированием, напоминающим загар. Чтобы предотвратить чрезмерные реакции, могут назначаться специальные кремы и мази, которые наносятся после окончания сеанса. Перед началом следующего их необходимо смыть теплой водой. Если реакция выражена сильно, делают перерыв в лечении.
Реакции со стороны полости рта и горла
Если облучают область головы и шеи, могут развиться лучевой стоматит, который сопровождается болью, сухостью во рту, воспалением слизистых, а также ксеростомия вследствие нарушения функции слюнных желез. В норме эти реакции проходят самостоятельно в течение месяца после окончания лучевой терапии. Ксеростомия может беспокоить пациента в течение года и более.
Осложнения со стороны молочной железы
При прохождении лучевой терапии по поводу рака молочной железы могут возникать следующие реакции и осложнения:
- Покраснение кожи груди.
- Отек груди.
- Боль.
- Изменение размера и формы железы из-за фиброза (в некоторых случаях эти изменения остаются на всю жизнь).
- Уменьшение объема движения в плечевом суставе.
- Отек руки на стороне поражения (лимфедема).
Побочное действие на органы грудной клетки
- Воспаление слизистой пищевода, которое приводит к нарушению глотания.
- Кашель.
- Образование мокроты.
- Одышка.
Последние симптомы могут свидетельствовать о развитии лучевого пневмонита, поэтому при их возникновении следует немедленно обратиться к вашему врачу.
Побочные реакции со стороны прямой кишки/петель кишечника
- Расстройство стула — диарея или наоборот, запоры.
- Боли.
- Кровянистые выделения из заднего прохода.
Побочные действия со стороны мочевого пузыря
- Учащенное болезненное мочеиспускание.
- Наличие примеси крови в моче иногда может быть настолько выраженным, что моча приобретает кроваво-красный цвет.
- Наличие патологических примесей в моче — кристаллы, хлопья, гнойное отделяемое, слизь.
- Уменьшение емкости мочевого пузыря.
- Недержание мочи.
- Развитие везиковагинальных или везикоректальных свищей.
Побочные эффекты при облучении опухолей забрюшинного пространства, печени, поджелудочной железы
- Тошнота и рвота.
- Ознобы после сеансов.
- Боли в эпигастрии.
Химиолучевая терапия
Лучевая терапия довольно редко проводится в качестве самостоятельного лечения. Чаще всего она сочетается с каким-либо другим видом лечения: хирургическим, а чаще всего — с лекарственным. Это может быть как вариант одновременной химиолучевой терапии, так и последовательной, а также варианты сочетания лучевой терапии с иммунотерапией, таргетной и гормональной терапии. Такие виды лечения могут иметь ощутимо более высокую противоопухолевую эффективность, однако необходимо тщательно оценить риски совместных побочных эффектов, поэтому принятие решения о любом объёме лечения с онкологической патологией должен принимать мультидисциплинарный онкологический консилиум.
Частые вопросы
Нет, пациент, проходящий курс лучевого лечения, безопасен для окружающих и сам не является источником излучения.
Лучевая терапия может быть использована для лечения практически любого вида опухолей, включая рак мозга, груди, шейки и тела матки, гортани, легкого, поджелудочной железы, простаты, кожи, позвоночника, желудка, сарком мягких тканей. Также облучение может быть использовано в терапии лейкемии и лимфомы. Доза облучения зависит от различных факторов, включая морфологический диагноз, наличия близлежащих органов или тканей, которые могут быть повреждены облучением.
Лучевая терапия также применяется для устранения или ослабления тяжелых симптомов основного заболевания (паллиативная лучевая терапия) - например, очень сильные боли в костях. Показания к применению лучевой терапии очень широки. Этот вид лечения может применяться как самостоятельно, так и в сочетании с двумя другими основными способами лечения онкологических заболеваний - хирургией и химиотерапией. В ряде стран лучевая терапия применяется у 80% пациентов, страдающих онкологическими заболеваниями, на том или ином этапе лечения и в различных комбинациях с другими типами лечебного воздействия. При этом, конечно же, форм реализации лучевой терапии существует крайне много (тип воздействия, методика, доза) и их выбор зависит от основного заболевания, его стадии и многих индивидуальных особенностей течения заболевания пациента.
В чем разница между дистанционной и контактной лучевой терапией (брахитерапией)?
При проведении дистанционной лучевой терапии используются специализированные установки для облучения, при этом нет непосредственного контакта тела пациента с облучающим устройством. При контактной лучевой терапии (брахитерапия) облучение проводится с помощью введения непосредственно в опухоль радиоактивного объекта (аппликаторы и зерна, содержащие радиоактивный препарат).
Как врач определяет дозу облучения?
Лучевая терапия в медицине применяется для лечения различных заболеваний уже много десятилетий. За это время было накоплено огромное количество данных по переносимости тканями организма разных доз радиации, а также по степени воздействия на опухолевые образования. Эти данные были хорошо изучены и систематизированы, а в последние 15-20 лет,линейных ускорителей и возможностью унификации методик лечения в большинстве клиник, появилась возможность выработать так называемые стандарты или клинические руководства по лечению того или иного заболевания. В большинстве случаев эти стандарты являются международными, то есть апробированными и признанными во многих странах мира. Такие руководства или стандарты учитывают вид заболевания, его стадию, предшествовавшее лечение ив зависимости от этих исходных факторов рекомендуют применять ту или иную тактику дальнейшего лечения. В части лучевой терапии предписывается доза облучения, режим облучения (то есть сколько фракций, с каким промежутком, какой разовой дозой и пр.), области, подлежащие облучению (например, регионарные лимфоузлы дополнительно к основному очагу). Эти руководства содержат в себе обобщенный положительный опыт в части лучевой терапии тех или иных образований, приводящий к максимальному контролю над опухолью и минимально возможному риску осложнений со стороны нормальных тканей. Эти документы служат основным руководством к клиническому действию врачей и задают основную тактику ведения больного. Однако все случаи заболеваний индивидуальны и стандартная терапия может и должна быть адаптирована с учетом особенностей и состояния каждого из пациентов, мастерство врача как раз и состоит в том, чтобы подобрать максимально эффективное (радикальное, как часто говорят) лечение с наименьшими, по возможностями, осложнениями.
Понятно, что одно руководство не может быть всеобъемлющим и содержать рекомендации по всем видам лучевого воздействия. Кроме того, методики облучения, объемы и тактика хирургического удаления совершенствуются и меняются, появляются новые препараты для химиотерапии. Все это требует взаимной коррекции методик сочетанного лечения онкологических заболеваний.
Как излучение действует на раковые клетки? Почему лучевая терапия имеет лечебный эффект?
Ионизирующее излучение пагубно воздействует на ДНК раковой клетки. ДНК погибает и раковые клетки, которые до сих пор безудержно размножались, теряют способность к делению. Через некоторое время патологические клетки погибают и рассасываются. Клетки здоровых тканей имеют меньшую чувствительность к ионизирующему излучению и при правильном подборе дозы восстанавливаются и продолжают функционировать.
Что является источником энергии при дистанционной лучевой терапии?
Энергия может поступать с рентгеновскими или гамма-лучами. Оба метода являются формами электромагнитного излучения.
Рентгеновские лучи создаются аппаратами - линейными ускорителями. В зависимости от количества энергии в рентгеновских лучах, последние могут быть использованы для уничтожения раковых клеток на поверхности тела (низкий энергетический уровень) и в более глубоких структурах (высокий энергетический уровень). По сравнению с другими типами излучения, рентгеновские лучи могут облучать достаточно большую область.
Гамма-лучи продуцируются, когда изотопы некоторых элементов (иридий и кобальт 60) высвобождают лучистую энергию при распаде. Каждый элемент распадается с определенной скоростью и каждый высвобождает разное количество энергии, что определяет глубину проникновения в тело.
Какие методы используются или изучаются для увеличения эффективности дистанционной лучевой терапии?
Используются следующие методики:
Лучевая терапия, модулированная по интенсивности (IMRT, ЛТМИ). Это новый тип трехмерной конформной лучевой терапии, при котором используются пучки излучения (обычно, рентгеновские лучи) разных интенсивностей для доставки различных доз облучения в малые области тела в одно время. Технология позволяет облучить опухоль более высокими дозами и меньше повредить соседние нормальные ткани. В некоторых случаях таким способом можно облучать пациента каждый день высокими дозами, т.о. сокращая время лечения, улучшая его результат и уменьшая побочные эффекты.
Излучение исходит из линейного ускорителя, укомплектованного многостворчатым коллиматором, необходимым для формирования излучения. Оборудование может вращаться вокруг пациента, т.о. пучки излучения, идеально подогнанные к форме опухоли, могут направляться под лучшими углами.
Эта новая технология используется для лечения опухолей мозга, головы и шеи, носоглотки, груди, печени, легкого, простаты и матки. Вскоре будут известны отдаленные результаты лечения.
Кто проводит лучевую терапию в медицинских учреждениях?
Лучевой терапией занимается команда, состоящая из онколога-радиолога, медицинского физика и рентгенолаборанта. Радиолог определяет области облучения, дозы и режим облучения, планирует наблюдение за пациентом и поддерживающую терапию после завершения курса лучевой терапии. Совместно с медицинскими физиками врач радиолог выбирает методику облучения, задает дозные ограничения на критические структуры и нормальные ткани, участвует в подготовке больного к лечению (создаются индивидуальные фиксирующие приспособления, вакуумные матрасы, термопластические маски). Медицинский физик отвечает за техническую сторону процесса облучения (создание оптимального плана облучения, расчет дозного распределения, контроль качества работы оборудования). Рентгенолаборанты отделения лучевой терапии- это те люди, которые ежедневно встречают пациента и проводят сеанс лучевой терапии. Они проводят пациента в процедурную лучевой терапии, укладывают его на стол лечебной установки, используя индивидуальные средства иммобилизации этого пациента, проверяют точность укладки с помощью средств рентгеновской визуализации. После того, как подготовительный этап выполнен, оператор проводит лечение по индивидуальному плану облучения этого пациента, который загружен в лечебный аппарат. Рентгенолаборант - это тот человек, которого вы видите каждый день в течение курса лечения. Это связующее звено между вами и вашим врачом. Рентгенолаборант как никто другой хорошо знает особенности вашей укладки, есть ли сложности в реализации плана, каково ваше самочувствие день ото дня, и именно этот медицинский работник первым сообщает о возможных проблемах лечащему врачу.
Часто лучевую терапию комбинируют с химиотерапией, тогда она является частью общей схемы лечения пациента. Онколог-радиолог также взаимодействует с онкологом-педиатром, хирургом, лучевым диагностом, морфологом и другими специалистами для выработки идеальной тактики ведения пациента.
Что такое радиосенсибилизаторы и радиопротекторы?
Радиосенсибилизаторы и радиопротекторы - это химические и физические агенты, которые изменяют чувствительность клетки к облучению. Радиосенсибилизаторы - это вещества, которые делают раковые клетки более чувствительными к облучению (например, кислород). Некоторые противоопухолевые препараты, такие как 5-фторурацил, цисплатин, темодал также обладают свойствами радиосенсибилизаторов.
Радиопротекторы это препараты, защищающие нормальные клетки от излучения. Эти препараты стимулируют репарацию (восстановление) ДНК нормальных клеток. Одним из таких препаратов является амифостин (Ethyol®).
В чем разница в лучевой терапии на современных линейных ускорителях и гамма-машинах и линейных ускорителях предыдущих поколений?
Лучевая терапия с применением гамма-машин, (кроме установки Гамма нож - золотого стандарта радиохирургического лечения), в настоящее время практически не применяется в развитых странах. Это связано с крайне низкой точностью облучения опухоли на установках такого типа и частым лучевым поражением окружающих здоровых тканей. Линейные ускорители предыдущих поколений тоже не приспособлены для высокоточного облучения. Самые современные линейные ускорители дают техническую возможность подать высокую дозу радиации непосредственно в опухоль и избежать поражения рядом расположенных жизненно-важных органов и структур, что резко улучшает прогноз.
Почему мы должны делать лучевую терапию за деньги, если в нашем городе мы можем это сделать бесплатно?
Во-первых, в РФ существует огромный недостаток современных линейных ускорителей, в связи с чем, больные часто вынуждены ожидать своей очереди на лучевую терапию месяц и более. Вместе с тем сроки проведения лучевой терапии крайне важны и определены протоколами лечения.
Мы всегда соблюдаем Американские и Европейские протоколы лечения. Соблюдение протоколов повышают ваши шансы на благоприятный исход терапии.
Во-вторых, лучевая терапия требует очень скрупулезного выполнения ряда манипуляций: таких как проверка положения пациента перед лечением и даже во время такового. Кроме того применение современных методик облучения, занимает достаточно большое время. Однако в условиях огромного дефицита лучевой техники во всех государственных учреждениях на лечение одного больного выделяется всего несколько минут (иногда всего 5-7 минут), что не позволяет использовать все возможности современной техники. Возможность уделить каждому пациенту необходимое количество времени, позволяет нам использовать все преимущества нашей современной техники.
Наконец, наличие в нашей команде медицинских физиков высочайшего уровня, позволяет нам создавать планы лечения максимально адаптированных для каждого конкретного больного.
Какие методы лучевой терапии существуют?
Лучевая терапия, называемая также «радиотерапия», — это вид лечения, при котором опухоль и зоны, с высокой вероятностью пораженные опухолью, подвергаются облучению. Само по себе излучение никак не ощущается пациентом, а раковые клетки повреждаются, теряют способность делиться и погибают.
К сожалению, в зону облучения неизбежно попадают и находящиеся рядом с опухолью здоровые клетки. Это может привести к их гибели, и тогда нарушится функция органов, которые из них состоят. Такие побочные эффекты могут доставлять дискомфорт и требовать специального лечения.
Исходя из этого можно сформулировать два главных требования к лучевой терапии:
- Эффективность: уничтожить опухолевые клетки и снизить риск рецидива заболевания.
- Безопасность: добиться минимального повреждения здоровых клеток и снизить негативное влияние радиотерапии в целом.
Методы лучевой терапии постоянно совершенствуются, это повышает эффективность и безопасность лечения.
Существуют 2 группы методов лучевой терапии рака предстательной железы: дистанционная и внутритканевая (брахитерапия).
Дистанционная лучевая терапия (ДЛТ)
Излучение образуется в специальном аппарате — крупной машине, похожей на компьютерный томограф, и направляется в опухоль под разными углами. ДЛТ может использоваться как основной метод лечения неметастатического рака предстательной железы, а также с целью обезболивания при IV стадии заболевания.
Курс лечения состоит из сеансов, проводимых с понедельника по пятницу в течение нескольких недель (как правило, от 4 до 8). Во время сеанса лечения вы не почувствуете воздействия излучения. Все, что потребуется, — сохранять неподвижность в течение нескольких минут.
Существует несколько вариантов дистанционной лучевой терапии. Основное отличие между ними — точность облучения, от которой зависит риск развития побочных эффектов.
Наиболее изучен, распространен и доступен метод трехмерной конформной ЛТ (3D-CRT). При его использовании лучи собираются в опухоли и повторяют ее форму. Усовершенствованием данного метода являются лучевая терапия с модуляцией интенсивности (IMRT) и лучевая терапия под контролем изображений (IGRT). Данные методики требуют дополнительного оборудования, зато позволяют повысить точность облучения. Благодаря этому снижается риск облучения здоровых тканей и возникновения осложнений.

Иллюстрация более высокой точности облучения при использовании метода IMRT в сравнении с 3D-CRT
Еще один эффективный и современный метод дистанционной лучевой терапии — стереотаксическая лучевая терапия. Ее особенностью является использование высоких доз, так что для всего курса лечения требуется не более 5 сеансов. При этом стереотаксическая радиотерапия может давать больше осложнений, требует более совершенного оборудования Например, аппаратов КиберНож или специальных линейных ускорителей. В целом, технически это более сложная процедура.
Также эффективным и высокоточным методом радиотерапии является протонная терапия. Благодаря физическим особенностям излучаемых частиц — протонов — максимальная доза облучения собирается внутри опухоли. Получается, что здоровые ткани облучаются меньше. Недостатками метода являются низкая доступность (в России 4 центра, проводящих протонную терапию), малое количество квот на лечение и высокая стоимость.
Внутритканевая лучевая терапия (брахитерапия)
Источник излучения в виде зерен (импланты размером c рисовое зернышко) помещают внутрь тела пациента, непосредственно в опухоль. В большинстве случаев достаточно одного сеанса лечения. Процедуру выполняет врач-радиотерапевт в операционной комнате под контролем трансректального УЗИ. Это значит, что ультразвуковой датчик располагается в прямой кишке. Благодаря использованию анестезии процедура не будет болезненной, при этом понадобится несколько дней для заживления мест ввода игл в промежности.
Существует два вида брахитерапии:
В настоящее время брахитерапия для пациентов с низким и промежуточным риском не менее эффективна, чем хирургическое удалением предстательной железы и дистанционная лучевая терапия. В группе высокого риска РПЖ брахитерапия может использоваться как дополнительная доза к дистанционной терапии. В лечении метастатического рака предстательной железы брахитерапия не применяется.
Предоперационная лучевая терапия используется при невозможности проведения хирургического лечения местнораспространенного рака молочной железы, чтобы путем лучевой терапии уменьшить опухоль и сделать операцию возможной. Послеоперационная лучевая терапия используется после проведенного хирургического лечения для снижения риска рецидива и уничтожения вероятных опухолевых клеток, которые остались после операции.
Также выделяют паллиативную лучевую терапию, которая применяется в двух случаях:
- Если опухоль местнораспространенная, но у пациентки имеются сопутствующие заболевания, которые являются противопоказанием для проведения радикальной лучевой терапии.
- Если у пациентки имеются метастазы, которые можно лечить путем лучевой терапии (метастазы в головном мозге, метастазы в костях).
Необходимо помнить о том, что результат лечения зависит от многих факторов, в том числе от имеющейся аппаратуры, биологических характеристик опухоли и индивидуальных особенностей пациента. Лучевой терапевт подберет наилучший из имеющихся вариантов лечения.
Что такое фракционирование?
Это разделение общей дозы излучения на несколько меньших долей. Виды лучевой терапии относительно фракционирования:
- традиционное фракционирование;
- гиперфрационирование;
- гипофракционирование.
При лечении рака молочной железы используется два режима фракционирования: традиционный и гипофракционный.
Традиционная лучевая терапия подразумевает ежедневное облучение дозами от 1.8 до 2.0 Гр в день. Используется как после мастэктомии (удаление всей молочной железы), так и после органосохраняющей операции. Гипофракционированная лучевая терапия подразумевает более высокую суточную дозу (более 2.0 Гр в день), что, как правило, снижает общее число сеансов, а следовательно, и продолжительность лечения в целом. В лечении рака молочной железы гипофракционирование используется после органосохраняющих операций. В данное время по протоколу лечения РМЖ используются два вида гипофракционирования:
- 2.66 Грей — разовая очаговая доза, при котором курс продлится 16 сеансов;
- 2.5 Грей — разовая очаговая доза, при котором курс продлится 19 сеансов.
В зависимости от стадии заболевания, факторов риска рецидива и результата проведенной операции, облучаются также зоны регионарного лимфооттока, в которую входят следующие лимфоузлы:
- надключичные;
- подключичные;
- окологрудные;
- подмышечные.
Лучевая терапия с трехмерным планированием
Это самый распространенный и универсальный вид радиотерапии. Перед началом лечения проводится КТ-сканирование тела. Иногда дополнительно нужно пройти МРТ или ПЭТ-исследование. На основании этих методов визуализации врачи определяют точное расположение опухоли и планируют курс лечения. Благодаря точной локализации новообразования, здоровые ткани подвергаются меньшему облучению, а врачи могут использовать более высокие уровни радиации, что дает максимально эффективный результат. Во время лечения опухоль будет облучена несколькими лучами под разными углами. Аппарат будет оборачиваться вокруг пациента, которому достаточно неподвижно лежать. Это позволяет точно подобрать лечение под форму и размер опухоли, а также снизить урон здоровым тканям.
Лучевая терапия с модулированной интенсивностью (IMRT)
При проведении IMRT терапии создается 3D-модель организма пациента на основе КТ и МРТ изображений. С помощью компьютерных программ рассчитывается траектория движения и интенсивность энергии луча. При лечении формируется несколько интенсивно-модулированных полей, которые облучают рак с нескольких сторон. Такой подход позволяет повысить дозу облучения именно в опухоль, но при этом снижается облучение рядом расположенных органов.
Объемно-модулированное облучение (VMAT)
Объемно-модулированная терапия — современная методика лучевой терапии, которая доставляет дозу облучения непрерывно во время вращения аппарата на 360 градусов. Эти линейные ускорители благодаря вращению вокруг пациента увеличивают места откуда облучить, тем самым из разных точек попадает в одно и тоже место, действуя губительно для опухоли, но меньше облучает окружающие здоровые ткани.
Лучевая терапия с визуальным контролем (IGRT)
IGRT-терапия часто назначается в сочетании с другими видами радиотерапии. Она использует быстрые рентгеновские снимки до, во время или после облучения, чтобы уточнить расположение опухоли. Компьютерная программа, встроенная в аппарат, подстраивается под ритм и глубину дыхания каждого пациента, являясь методом выбора для лечения рака молочной железы, так как молочная железа всегда подвижна из-за дыхания. Этот метод также снижает уровень нежелательного облучения здоровых тканей. Оборудование для проведения снимков встроено в аппарат. Полученные изображения сравниваются с МРТ, КТ, или ПЭТ-снимками, проведенными во время диагностики.
Cтереотаксическая радиотерапия (SRS/SRT)
Это высокоточная лучевая терапия, при которой пациент обездвижен, и курс лучевой терапии значительно короче остальных методов. При использовании этой процедуры радиоактивное излучение концентрируется на опухоли, а урон здоровым тканям минимизируется. Если опухоль удаляется за один сеанс, эта процедура называется радиохирургией (SRS); если же необходимо провести несколько сеансов, это метод стереотаксической радиотерапии (SRT).
Интраоперационная лучевая терапия (IORT)
Интраоперационная лучевая терапия проводится во время операции по удалению опухоли. Преимущество интраоперационной терапии в том, что она проводится в один сеанс вместо длительного курса радиотерапии. IORT терапия применяется только для некоторых пациентов с раком груди 0-2 стадии в пожилом возрасте. Облучение проводится после удаления опухоли с помощью специального аппарата. Процедура занимает около 10 минут. Эффективность интраоперационной лучевой терапии такая же, как и традиционной, но количество побочных эффектов значительно меньше за счет более короткой длительности процедуры.
Читайте также:
