Токсический мегаколон - причины, признаки, лечение
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Мегаколон является патологией, которая характеризуется гипертрофическими изменениями по всему толстому кишечнику либо какого-то его отдела. При этом наблюдается увеличение просвета, удлинение и утолщение стенок органа. Расширение пищеварительного тракта такого характера ведет к нарушению перистальтики и в результате возникают запоры хронического типа, признаки интоксикации и повышенное газообразование. Об эффективных методах лечения мегаколона знают всё специалисты Юсуповской больницы, в которой можно пройти лечение на любой стадии болезни.

Классификация токсического мегаколона
Данной патологии, международная классификация болезней присвоила код К59.3 Согласно происхождению, мегаколон кишечника бывает следующих типов:
- Врожденный тип аномалии, который называется болезнью Гиршпрунга, как правило, проявляется аганглиозом, то есть отсутствием нервных рецепторов в толстой кишке. В этой ситуации моторики нет, мускулатура кишечника не сокращается. Наличие этих факторов существенно затрудняет эвакуацию каловых масс, что в результате приводит к хроническим запорам.
- Приобретенный мегаколон является следствием травм кишечника или болезней. Довольно редко может возникать из-за нехватки в организме человека витамина В1. В этом случае наблюдается атрофия нервных сплетений кишечника.
В зависимости от причин возникновения мегаколона выделяют следующие факторы:
- Идиопатический мегаколон.
- Обструктивный мегаколон;
- Токсический мегаколон;
- Эндокринный мегаколон;
- Нейрогенный мегаколон.
В зависимости от обширности и локализации патологического процесса данное заболевание классифицируют по следующим характеристикам:
- Ректосигмоидальный (сигмовидной и прямой кишки);
- Ректальный (прямой кишки);
- Сегментарный (располагается в определённых частях ректосигмоидальной области);
- Тотальный (заболевание всего толстого кишечника);
- Субтотальный (поражается нисходящая и поперечно-ободочная кишка).
Причины и симптомы токсического мегаколона
Мегаколон, такое заболевание, которое может развиться по нескольким причинам. Среди этих причин выделяют следующие:
- Повреждения кишечника механического типа;
- Раковое или доброкачественное новообразование в кишечнике, которое находится вблизи нервных сплетений;
- Системные болезни соединительной ткани;
- Неврологические заболевания;
- Кишечные свищи;
- Дисфункция центральной нервной системы;
- Рубцовые процессы, которые остались после хирургического вмешательства;
- Свищи в кишечнике, спаечная болезнь.
Факторы, которые предрасполагают развитии хронического мегаколона являются следующие состояния:
- Генетическая предрасположенность;
- Интоксикация медикаментами либо другими токсинами;
- Эмоциональные перегрузки, неврозы;
- Обменные нарушения по всему пищеварительному тракту.
Все вышеперечисленные причины появления хронического мегаколона сужают просвет кишечника в разных его местах, что в результате приводит к затруднению выведения каловых масс из него. Избыточное количество кала провоцирует удлинение и расширение органа. Это явление называется мегадолихоколон. Перегрузка всего пищеварительного тракта приводит к атрофии гладкой мускулатуры и его нервных рецепторов. В результате большого скопления каловых масс в части патологии происходит общая интоксикация человеческого организма.
Выраженность симптомов и особенности клинической картины мегаколона зависят от общего состояния организма пациента и обширности патологического процесса.
Основными признаками, по которым определяют заболевания у взрослых, являются следующие симптомы:
- Метеоризм. В кишечнике начинается избыточное газообразование, что приводит к увеличению, а также асимметрии передней брюшной стенки.
- Запоры хронического типа. Характеризуются отсутствием стула, который может наблюдаться до 7 дней. После акта дефекации стул имеет гнилой запах, а также присутствуют частицы непереваренной пищи, крови и слизи.
- Признаки интоксикации. Выражаются такими проявлениями как утомляемость, слабость, повышение температуры тела, которая напрямую зависит от того, как долго продолжается запор. Эти симптомы возникают в результате проникновения токсинов из кала через стенку сосудов и попадают в кровяное русло. Интоксикационные признаки заболевания усиливает токсический мегаколон.
- Изменения в других органах происходят в результате увеличения объёма кишечника и провоцирует поднятие диафрагмы. После этого смещаются органы, которые находятся в средостении. Данный процесс приводит к учащению пульса, возникновению одышки, цианоза носогубного треугольника.
- Болевой синдром при мегаколоне развивается в результате растяжения прямой кишки избыточным количеством спрессованных каловых масс. Интенсивность боли зависит от времени продолжения запора.
У детей мегаколон в основном имеет туже клиническую картину, как и у взрослых. Но симптоматика болезни характеризуется определенными особенностями:
- У ребенка наблюдается значительное увеличение брюшной стенки, которое называется специалистами - «лягушачий» живот;
- Характерно полное отсутствие отхождения кала. Только с помощью клизмирования можно добиться опорожнения кишечника;
- Отсутствие аппетита, в результате чего дети практически не прибавляют в весе;
- Кожные покровы бледного цвета являются признаком анемии. Обычно ребенка беспокоит тошнота и рвота с частицами желчи, не приносящая облегчения.

Лечение токсического мегаколона кишечника
Мероприятия, которые проводятся специалистами Юсуповской больницы, по выявлению мегаколона, включают клинические и дополнительные методы диагностики. Клиническое обследование проводит лечащий врач. Проктолог осуществляет следующие мероприятия:
- Сбор анамнеза. При этих мероприятиях выясняются все возможные причины, а также предрасполагающие факторы патологии;
- Осуществляется общий осмотр пациента, на котором определяется нарушение симметрии и увеличение живота;
- Определяются беспокоящие симптомы заболевания с помощью сбора жалоб пациента;
- проведение пальпации живота - диагностируются увеличенные петли кишечника, возможные каловые камни.
После проведения основных методов обследования врач направляет больного на комплекс инструментальных исследований:
- Инвазивные методы диагностики органа включают визуальный осмотр слизистой оболочки кишечника и забор биопсии для гистологического исследования;
- Рентгенография брюшной полости - диагностируется поднятая диафрагма и увеличенные кишечные петли;
- Ирригоскопия - рентгенологическая диагностика с контрастом, при которой выявляется изменение стенок органа, их расширение и сглаженность;
- Лабораторные исследования, такие как клинический анализ мочи и крови, кал на дисбактериоз, копрограмма. Они проводятся, чтобы оценить общее состояние организма пациента и выявить возможные сопутствующие патологии.
В Юсуповской больнице успешно применяется способ немедикаментозного лечения мегаколона, который подразумевает следующие методы:
- Корректировка питания. В данном случае диета направлена на размягчение стула для облегчения акта дефекации. В рацион включается много продуктов, которые богаты растительной клетчаткой, таких как фрукты, неизмельченные крупы, овощи. Разрешено употреблять чернослив, кисломолочные изделия, свеклу, инжир, зелень.
- Лечебная физкультура. Основной её целью является укрепление мускулатуры брюшной стенки. Специалисты рекомендуют выполнять качание пресса, упражнение «ножницы», махи с согнутой ногой.
- Массаж живота. Массаж необходимо выполнять по часовой стрелке с помощью легких движений. Эти манипуляции стимулируют моторику кишечника, а в результате продвижение каловых масс по нему.
- Физиотерапия. Электростимуляция кишечника является основным физиотерапевтическим методом. Воздействие на кишечник низкочастотного тока способствует ускорению моторики.
- Клизмы. В зависимости от тяжести и формы болезни клизмы могут быть сифонными, очистительными или гипертоническими. Хорошим послабляющим эффектом, кроме вышеперечисленных методов, обладает прием растительного масла. Специалисты рекомендуют употреблять его по 15 мл по три раза в день.
Консервативное лечение мегаколона применяется в Юсуповской больнице при помощи следующих лекарственных препаратов:
- Антибактериальные - эти препараты применяются чтобы предупредить возможное развитие инфекционного воспаления. Обычно врач назначает средства, которые имеют широкий спектр действия, такие как Цефазолин, Гентамицин, Флуритромицин, Офлоксацин.
- Пробиотики - принимаются, если есть нарушения кишечной микрофлоры. Врачами успешно применяются такие препараты, как Линекс, Бификол, Аципол, Энтерол.
- Средства, которые усиливают перистальтику кишечника, такие как Церукал, Мотилак, Мотилиум, Метоклопрамид.
- Ферментативные препараты - используются для улучшения переваривания употребляемой пищи в желудочно-кишечном тракте. (Панкреатин, Панзинорм, Креон).
Хирургическое вмешательство при хроническом мегаколоне применяется при следующих состояниях:
- Болезнь Гиршпрунга;
- Неэффективность консервативных методов;
- Кишечная непроходимость;
- Кишечное кровотечение;
- Перфорация кишечника;
- Перитонит.
Операция при токсическом мегаколоне носит радикальный характер, потому как удаляется вся часть кишки, которая была поражена. При обструктивном типе мегаколона устраняется препятствие, которое способствовало развитию болезни - спайки, стенозированные зоны, рубцы. После операции производится сшивание концов кишечника между собой. Иногда такая операция осуществляется в несколько этапов, поэтому для эвакуации кала из органа накладывается временная колостома. На постоперационный период пациенту назначаются противовоспалительные, антибактериальные и иммуномодулирующие средства. Для реабилитации продолжается лечение всеми вышеперечисленными немедикаментозными методами - ЛФК, диетой, физиопроцедурами.
Каким образом лечить хронический мегаколон врач решает после постановки диагноза. Записаться на консультацию к проктологу Юсуповской больницы можно круглосуточно по телефону горячей линии.
Псевдомембранозный колит - симптомы и лечение
Что такое псевдомембранозный колит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Аверина Александра Анатольевича, гастроэнтеролога со стажем в 15 лет.
Над статьей доктора Аверина Александра Анатольевича работали литературный редактор Вера Васина , научный редактор Роман Васильев и шеф-редактор Маргарита Тихонова

Определение болезни. Причины заболевания
Псевдомембранозный колит (Pseudomembranous colitis) — это острое воспалительное заболевание толстого кишечника, вызываемое токсигенными штаммами бактерии Clostridium difficile [1] . Микроб вырабатывает токсины А и В, повреждающие кишечную стенку, и белок, угнетающий перистальтику кишечника. В результате возникает диарея, боль в животе, появляется слизь и иногда примесь крови в кале.
Характерным признаком заболевания являются фиброзные наложения на слизистой оболочке толстой кишки [27] [28] .

Псевдомембранозный колит (ПМК) чаще всего развивается после лечения антибиотиками. Его ещё называют Clostridium difficile-ассоциированным псевдомембранозным колитом, антибиотик-ассоциированным псевдомембранозным и клостридиозным колитом.
Эпидемиология
Заболеваемость ПМК лучше всего отслеживается в США и странах западной Европы [2] . В России статистический учёт заражения C. diff не ведётся. Согласно систематическому обзору за 2011 год, каждый 5-й случай из всех антибиотик-ассоциированных диарей (ААД) и каждый 2-3 случай внутрибольничной ААД в странах Европы и Северной Америки вызваны C. diff [3] .
В стационарах США среди внутрибольничных инфекций C. diff занимает первое место (12,1 % от общего количества), опережая K. pneumoniae (9, 7 %) и E. coli (9,3 %) [4] . В 2011 г. было зафиксировано более 450 тыс. случаев C. difficile-ассоциированной болезни и более 29 тыс. смертей от неё [29] .
В европейских странах заболеваемость C. diff составляет около 7 случаев на 10000 койко-дней, т. е. при средней госпитализации 10 дней, 7 случаев из 1000 госпитализаций заканчиваются ПМК. В 20 европейских странах это значение колеблется от 0,7 до 28,7 на 10000 койко-дней [5] .
В России в 2011 году было продано 295 млн упаковок антибиотиков, в 2019 — 379 млн [8] [26] . Антибактериальных препаратов потребляется всё больше, их продажа из аптек не контролируется, поэтому проблемы ААД и ПМК актуальны и в нашей стране.
В клиниках Санкт-Петербурга у пациентов с ААД тест на токсины C. diff был положительным в 47,7 % случаев [6] .
Смертность от ПМК колеблется от 9,3 до 22 % и зависит от возраста пациента, смерть чаще наступает при тяжёлом течении заболевания [7] [26] .
В настоящее время увеличилась внутри- и внебольничная заболеваемость C. difficile-ассоциированной болезнью, расширились группы риска, стали чаще встречаться рецидивы и тяжёлые формы, в том числе вызванные более патогенным штаммом BI/NAP1/027, возросла смертность [27] .
Причины псевдомембранозного колита
Основная причина болезни — это приём антибиотиков. ПМК могут вызывать любые антибактериальные препараты, но наиболее часто к нему приводит применение Клиндамицина, хинолонов, цефалоспоринов 2-го и 3-го поколения, карбапенемов. Реже ПМК развивается после приёма макролидов, пенициллина, Тетрациклина, Тигециклина.
К факторам риска, помимо приёма антибиотиков, относятся:
- возраст старше 65 лет;
- терапия ингибиторами протонной помпы и Н2-гистаминоблокаторами — препаратами, снижающими секрецию соляной кислоты в желудке;
- лечение в стационаре, особенно в отделениях реанимации, — каждые 7 дней госпитализации увеличивают риск ПМК на 8 % [1][9][10] ;
- наличие дополнительной патологии, в том числе воспалительных заболеваний кишечника, ВИЧ, сахарного диабета[31][32][33] ;
- хирургические вмешательства на органах ЖКТ;
- энтеральное питание, в том числе через назогастральный зонд;
- приём иммуносупрессивных препаратов (глюкокортикостероидов, Такролимуса) и противоопухолевых средств [31] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы псевдомембранозного колита
Наиболее частые симптомы лёгкого или умеренного псевдомембранозного колита:
- водянистая диарея (жидкие испражнения, похожие на кашицу) от трёх раз в сутки на протяжении двух и более дней в сочетании с болью в животе;
- лёгкие спазмы в животе, часто сопровождающиеся с позывами на стул, но не всегда приводящие к дефекации;
- примеси слизи, крови или гноя в испражнениях;
- температура тела 38,5 °С и более;
- тошнота или потеря аппетита.
При тяжёлом течении псевдомембранозного колита возникает водянистая диарея с кровью, уровень альбумина снижается менее 30 г/л, что сочетается с одним из следующих симптомов: высоким уровнем лейкоцитов в клиническом анализе крови (> 15×10 9 /л) и/или болезненностью при ощупывании живота. На фоне длительной диареи организм теряет много жидкости, что приводит к обезвоживанию и проявляется тёмно-жёлтой мочой, чувством жажды, усталости, головокружением, спутанностью сознания и заторможенностью [1] [9] .
При рецидиве болезни симптомы появляются повторно менее чем через 8 недель после окончания терапии.
Проявления псевдомембранозного колита схожи с симптомами других инфекций, поражающих толстый кишечник. Но в отличие от них признаки ПМК могут быть слабо выражены и, как правило, наблюдаются долго: от одной недели до нескольких месяцев. Также встречаются случаи, когда человек является носителем возбудителя ПМК — C. diff, но симптомы полностью отсутствуют.
Патогенез псевдомембранозного колита
В основе патогенеза ПМК лежит чрезмерное размножение бактерий C. diff на фоне уменьшения или гибели нормальной микробиоты толстого кишечника. C. diff вырабатывает токсины А и В, которые вызывают воспаление в кишечной стенке. На течение заболевания влияет состояние иммунной системы пациента и патогенные свойства бактерий, такие как вирулентность, наличие токсинов А и В.
Основной путь передачи инфекции — фекально-оральный. Бактерии попадают в организм с загрязнённых поверхностей, например с дверных ручек, смесителей, ручек смыва сливного бачка, мебели или медицинского инвентаря. Также переносить инфекцию может персонал больницы и заражённые пациенты.
Бактерии C.diff образуют споры, которые устойчивы к действию антибиотиков и могут длительно сохраняться в желудочно-кишечном тракте человека, заражая окружающих и вызывая рецидивы заболевания у самого пациента [12] .
Для некоторых людей C.diff — это часть нормальной микрофлоры ЖКТ, но в таком случае численность бактерий контролируется за счёт других микроорганизмов и работы иммунной системы.
Основные поражающие факторы C.diff — это выделяемые ею токсины [1] . Токсин А (энтеротоксин, белковая молекула с массой 308 кДа) влияет на секрецию жидкости, приводит к повреждению слизистой оболочки кишечника (мембран клеток) и вызывает воспалительный ответ со стороны иммунной системы.

Токсин В (цитотоксин, белковая молекула с массой от 250 до 270 кДа) в 1000 раз более цитотоксичен по сравнению с токсином А. Он вызывает распад филаментного актина — белка, поддерживающего целостность клеток. В результате клетки слизистой разрушаются и гибнут. Токсин В опасен для человека, но не приводит к воспалению и повреждению слизистой оболочки кишечника у животных.
Под действием токсинов в кишечной стенке развивается специфическое воспаление с характерными изменениями на поверхности слизистой. Она становится отёчной, разрыхляется, приобретает ярко-красный цвет, на ней исчезает сосудистый рисунок. При контакте эндоскопа со слизистой капельки крови не появляются. Наблюдается множество желтовато-белых бляшек диаметром 3-5 мм, которые плотно фиксированы к слизистой оболочке. При взятии биопсии они отрываются с трудом, торцом эндоскопа не снимаются. Преобладает два типа воспалительных реакций: диффузно-катаральное воспаление слизистой и очаги фибриноидного некроза — бело-жёлтые бляшки, или псевдомембраны, поэтому такой тип колита называется псевдомембранозным.
![Бляшки при ПМК [35]](https://probolezny.ru/media/bolezny/psevdomembranoznyy-kolit/blyashki-pri-pmk-35_s.jpg)
В биоптатах, полученных из воспалительно-изменённых участков слизистой, выявляют скопление иммунных клеток крови и слизистой, расширение капилляров и некроз клеток покровного эпителия [1] .
В биоптатах, взятых из бляшек, присутствует фибрин, обрывки некротизированного покровного эпителия, слизь, лейкоциты, плазматические клетки и колонии бактерий.
Чтобы определить патогенность клостридий, нужно выявить их токсины. Посев биоптатов на питательные среды удовлетворительных результатов не даёт. Метод в данном случае затратен и неинформативен, поэтому токсины C. diff определяют в кале.
Воспалительный процесс, как правило, захватывает несколько отделов толстого кишечника, но чаще поражена его прямая и сигмовидная часть, реже вовлекается вся толстая кишка. Протяжённость её поражения связана с тяжестью течения заболевания: чем больше толстого кишечника вовлечено в воспалительный процесс, тем тяжелее протекает колит и ярче симптомы.
Продолжительное воспаление в кишечной стенке приводит к следующим нарушениям:
- не всасывается жидкость, из-за чего развивается обезвоживание;
- потери крови из образующихся эрозий и язв приводят к анемии;
- кишечная стенка становится проницаемой для токсинов возбудителя и продуктов его жизнедеятельности, находящихся в просвете кишки, из-за чего нарастает общая интоксикация.
При тяжёлом течении прекращается перистальтика толстого кишечника, развивается токсический мегаколон и возникает полиорганная недостаточность, из-за чего пациент может погибнуть.
Классификация и стадии развития псевдомембранозного колита
ПМК входит в группу антибиотик-ассоциированных диарей. В Международной классификации болезней (МКБ-10) псевдомембранозный колит кодируется как АО 4.7 — Энтероколит, вызванный Clostridium difficile.
В зависимости от тяжести течения болезни и клинической картины выделяют следующие формы:
- ПМК лёгкой или умеренной тяжести. Проявляется диареей — неоформленным жидким, кашицеобразным стулом три или более раз в сутки и болью в животе.
- ПМК тяжёлого течения. Сопровождается водянистой диареей с кровью и изменениями в анализах. В биохимическом анализе крови отмечается низкий уровень альбумина (меньше 30 г/л), который сочетается с одним из следующих признаков: высоким уровнем лейкоцитов в клиническом анализе крови (> 15×10 9 /л) в клиническом анализе крови и/или болезненностью при ощупывании живота.
- Осложнённые формы ПМК. Протекают с водянистой диареей с кровью и одним из следующих симптомов: снижение артериального давления, температура тела ≥ 38,5 °C, отсутствие перистальтики тонкого кишечника, помрачение или угнетение сознания. В клиническом анализе крови лейкоциты повышены > 25×10 9 /л или снижены < 2×10 9 /л, возникает органная и почечная недостаточность, требуется искусственная вентиляция лёгких.
- Рецидивирующее течение ПМК. Заболевание развивается повторно менее чем через 8 недель после окончания терапии [1][14] .
Данная классификация используется для выбора схемы лечения.
Осложнения псевдомембранозного колита
Наиболее частые осложнения псевдомембранозного колита:
- Обезвоживание и электролитные нарушения — из-за сильной и длительной диареи нарушается ритм сердца, снижается артериальное давление и мышечный тонус. Чаще эти осложнения развиваются при недостаточном восполнении потерянной жидкости и солей.
- Почечная недостаточность — при стремительном обезвоживании нарушается работа почек, из-за чего снижается частота мочеиспусканий, появляются отёки, по анализам крови видно, что растёт содержание азотистых шлаков.
- Токсический мегаколон — расширение толстой кишки, редкое осложнение с плохим прогнозом. На фоне диареи частота стула резко урежается до одного раза в сутки, в дальнейшем дефекация прекращается полностью. Это происходит из-за замедления и полного прекращения перистальтики толстого кишечника. Из-за распирания толстого кишечника газами и содержимым нарастает вздутие живота, усиливается боль в нём. Интоксикация и электролитные нарушения приводят к резкому ухудшению самочувствия и выраженной слабости. В дальнейшем стенка кишки разрывается, содержимое изливается в брюшную полость (перфорация кишечника) и начинается перитонит. Как правило, это осложнение наблюдается у ослабленных пациентов, находящихся в отделении реанимации и хирургии.
- Перфорация кишечной стенки — образуется сквозное отверстие в кишечной стенке с излитием содержимого кишечника в брюшную полость и развитием перитонита.
- Полиорганная недостаточность — может привести к гибели пациента [1][15] .
Диагностика псевдомембранозного колита
Тесты на C. diff показаны при длительной диарее с болью в животе и/или примесью крови в стуле, возникшей спустя 3-60 суток после выписки из стационара и/или после приёма антибиотиков [1] .
Чтобы выявить токсигенные штаммы C. diff, токсины A и B определяют в кале [16] .
Для этого используют следующие методы:
- Цитотоксиновый копрологический тест. Чувствительность — 95 %, специфичность — 99 %, результат — в течение 2-3 дней.
- ELISA (Enzyme Linked Immuno Sorbent Assay) — фермент-связанный иммуносорбентный тест для определения токсинов. Чувствительность — 70-90 %, специфичность — 99 %, результат — через 4-6 часов.
- ПЦР (полимеразная цепная реакция) на токсин В. Чувствительность — 96 %, специфичность — 100 %, результат — в течение нескольких часов.
Чувствительность теста — это доля положительных результатов среди больных людей, т. е. вероятность правильно определить инфекцию у заболевших, отсутствие ложноотрицательных результатов. Специфичность — доля отрицательных результатов среди здоровых людей, т. е. отсутствие ложноположительных результатов.
Посев кала на C.diff не проводится, так как этим методом не удаётся определить токсигенные штаммы.
С помощью дополнительных методов можно оценить тяжесть состояния пациента и своевременно выявить осложнения.
К дополнительным обследованиям относятся:
- ректороманоскопия или сигмоидоскопия — позволяют обнаружить типичные изменения стенки кишки (множественные желтоватые бляшки 2-10 мм в диаметре, плотно фиксированные на поверхности слизистой оболочки);
- колоноскопия — помимо типичных изменений кишечной стенки, определяется распространённость процесса и поражение толстого кишечника выше сигмовидной кишки [17] ;
- обзорная рентгенография органов брюшной полости — используется, чтобы выявить признаки пареза кишечника и токсического расширения кишки;
- анализ крови — показывает уровень лейкоцитов (при ПМК повышен до 10-50 × 10 9 ), уровень креатинина (выше нормы) и альбумина (ниже нормы).
Гистологическое исследование биоптатов не является необходимым при C. difficile-ассоциированной болезни, но может быть крайне важным для дифференциальной диагностики.
Лечение псевдомембранозного колита
Методы лечения псевдомембранозного колита в российских и зарубежных клинических рекомендациях совпадают [1] [18] . При лёгком и среднетяжёлом течении его проводят в амбулаторных условиях (дома), при тяжёлом и/или осложнённом — в стационаре.
Для лечения ПМК назначаются антибиотики:
Антибиотики подавляют развитие C. diff. Бактерия чувствительна только к трём перечисленным антибактериальным препаратам.
При развитии осложнений ПМК могут применяться следующие методы:
- При токсическом мегаколоне показана колэктомия — удаление толстой кишки.
- Для лечения рецидивирующего ПМК в качестве экспериментального метода рассматривается трансплантация кишечной микробиоты (fecal microbiota transplantation, FMT) [23][24][25] . Кишечную микробиоту берут от здорового донора и при помощи назоинтестинального зонда, клизмы или колоноскопии переносят пациенту в кишечник. В России такое лечение считается экспериментальным. Проводится в научных клинических учреждениях, например в Федеральном научно-клиническом центре ФМБА России.

В качестве вспомогательных и симптоматических препаратов используются:
- Сорбенты (Диоктаэдрический смектит) — эффективно удаляет токсины C. diff, снижая их действие на кишечную стенку, улучшает качество стула.
- Пробиотики (Lactobacillus rhamnosus, Bifidobacterium longum, Bifidobacterium bifidum, Bifidobacterium infantis не менее 1×10 9 КОЕ/г) — подавляют активность C. diff. Данные об их эффективности пока противоречивы [22] .
- Препараты на основе дрожжей Saccharomyces cerevisiae (boulardii) — эффективны как вспомогательные и профилактические средства.
Прогноз. Профилактика
При лёгком или среднетяжёлом течении ПМК и хорошей реакции на стандартную терапию прогноз благоприятный, при тяжёлом и осложнённом — неблагоприятный. При рецидивирующем течении прогноз сомнительный, так как не разработаны эффективные схемы лечения.
Профилактика псевдомембранозного колита
Для профилактики развития ПМК следует:
- чаще мыть руки и соблюдать правила личной гигиены;
- рационально принимать антибиотики — строго по назначению врача с соблюдением всех указаний;
- изолировать пациентов с инфекцией C. diff в отдельные палаты, соблюдать меры санитарного режима;
- тщательно обрабатывать все поверхности хлорсодержащими или другими дезинфицирующими средствами, активными против спор C. diff;
- сокращать сроки госпитализации пациентов старше 65 лет [16] .
Чтобы предотвратить рецидив C. difficile-ассоциированной болезни, после завершения лечения Метронидазолом или Ванкомицином назначаются пробиотики курсом не менее трёх месяцев. Серьёзных побочных эффектов от них не выявлено [34] .
Гастроэнтероколит
Гастроэнтероколит — это сочетанное воспаление желудка, тонкого и толстого кишечника. Заболевание зачастую имеет инфекционную природу (вирусные бактериальные или паразитарные возбудители), реже начинается под влиянием аллергенов, экзогенных токсинов, некоторых лекарств. Патология проявляется тошнотой, рвотой, разнообразными болями в животе, нарушениями стула. Диагностика требует проведения анализов кала, исследований крови, УЗИ органов брюшной полости и других инструментальных методик. Лечение включает ликвидацию этиологического фактора (по возможности), восстановление функций системы пищеварения, ликвидацию обезвоживания.
МКБ-10

Общие сведения
Гастроэнтероколит — одно из наиболее распространенных патологических состояний в медицине, с которым сталкиваются семейные доктора, а также узкопрофильные специалисты: инфекционисты, гастроэнтерологи, токсикологи. Острые формы болезни находятся на втором месте по частоте встречаемости после респираторных инфекций. Актуальность желудочно-кишечного воспаления обусловлена большим разнообразием этиологических факторов, серьезными нарушениями процессов пищеварения, склонностью больных проводить лечение самостоятельно, не обращаясь к специалистам, что часто приводит к осложнениям.

Причины гастроэнтероколита
Тотальное воспаление желудка и кишечника является неспецифическим синдромом, имеет полиэтиологическую природу, которая определяется возрастом пациента, пищевыми привычками, наличием хронических сопутствующих заболеваний и другими особенностями. Причины развития гастроэнтероколита объединяются в несколько категорий, таких как:
- Бактериальные инфекции. Подобный воспалительный процесс в ЖКТ является результатом многих кишечных инфекций: сальмонеллеза, шигеллеза (дизентерии), эшерихиоза, кампилобактериоза. Нередко патология возникает при пищевых токсикоинфекциях, вызываемых стафилококками, стрептококками, энтерококками.
- Вирусные инфекции. Инфекционное поражение желудка и кишечника нередко наблюдается при заражении вирусами: ротавирусом, аденовирусом, норовирусом. Такие формы заболевания более характерны для детского возраста. Также гастроэнтероколит возможен при гриппе, полиомиелите, реовирусной инфекции и других инфекционных процессах.
- Паразитарные инвазии. Поражение пищеварительного тракта характерно для протозойных инфекций: амебиаза, балантидиаза, лямблиоза. Вовлечение в патологический процесс большинства отделов ЖКТ возможно при длительном течении гельминтозов.
- Токсические влияния. Заболевание встречается при случайном проглатывании растворов бытовой химии, косметики, промышленных щелочных или кислотных жидкостей. Реже патология формируется при употреблении ядовитых грибов, экзотических морепродуктов, некоторых растений.
- Аллергены. Аллергическое желудочно-кишечное воспаление — распространенная патология, которая возникает как при употреблении специфических для конкретного человека сенсибилизирующих продуктов, так и вследствие пищевой непереносимости красителей, ароматизаторов, других некачественных компонентов пищи.
- Ятрогенные факторы. Длительный лечение антибиотиками, цитостатиками, кортикостероидами провоцирует дисбиоз кишечника, на фоне чего развивается гастроэнтероколит. Острое поражение возможно в результате лучевой нагрузки при радиотерапии онкопатологии, при случайном или преднамеренном употреблении большой дозы медикаментов.
Факторы риска
Основным предрасполагающим фактором являются погрешности в питании. Манифестация симптоматики наблюдается при нездоровых перекусах и отсутствии полноценных приемов пищи, злоупотреблении острыми или копчеными блюдами, одномоментном приеме большого количества сладостей. Отказ от горячих блюд в разрезе причин болезни остается дискутабельным вопросом, однако у многих пациентов при еде всухомятку обостряются признаки поражения ЖКТ.
К факторам риска относят наличие соматической патологии: хронического панкреатита, холецистита, гепатита, особенно если не проводится своевременное лечение. Вероятность развития заболевания повышается у больных с ахилией вследствие отсутствия обеззараживающей функции соляной кислоты желудка. Нарушения иммунного статуса чреваты быстрым распространением кишечных инфекций с тотальным вовлечением в процесс всех отделов ЖКТ.
Патогенез
Механизм развития болезни различается в зависимости от основного этиологического фактора, исходного состояния органов ЖКТ. При инвазивном типе кишечной инфекции происходит колонизация возбудителей на кишечной стенке, их внедрение в слизистую с развитием воспаления, язвенно-некротических изменений. При секреторном типе нарушаются биохимические механизмы всасывания воды и электролитов в кишечнике, а при осмотическом — в основе болезни лежит гиперосмолярность химуса.
При токсическом и ятрогенном гастроэнтероколитах отмечается прямое повреждение стенок всех отделов ЖКТ с образованием эрозий, язв, ожогов (при действии кислот или щелочей). Особый механизм формирования аллергического поражения ЖКТ: чаще всего это происходит по немедленному (реагиновому) типу, связанному с гиперпродукцией иммуноглобулинов Е, изредка диагностируются реакции замедленной чувствительности (клеточный тип).
Независимо от механизма поражения желудка и кишечника при желудочно-кишечном воспалении происходят серьезные нарушения пищеварительной функции. Из-за снижения выработки соляной кислоты и пепсина белковая пища не переваривается в желудке, дефицит панкреатических и кишечных ферментов вызывает мальдигестию. В результате у человека развивается мальабсорбция, организм недополучает основные макронутриенты, витамины и минералы, что проявляется разнообразными дефицитными состояниями.
Симптомы гастроэнтероколита
Патология характеризуется сочетанием симптомов, которые типичны для гастрита, энтерита и колита. Гастритические признаки заболевания включают боли и рези в верхней зоне живота, тошноту, многократную рвоту. Для энтерита специфична болезненность по всем отделам живота, урчание в кишечнике, частый жидкий стул. Колит проявляется спастическими болями в левых нижних отделах живота, примесями слизи и крови в каловых массах, мучительными позывами на дефекацию.
Для определения типа поражения кишечника учитывается характер каловых масс. Для секреторной диареи патогномоничен обильный водянистый стул без посторонних примесей в количестве более 1 л за сутки. Осмотическая диарея проявляется зловонным «жирным» калом, в котором присутствуют непереваренные частицы пищи. Для инвазивной диареи, которая типична для обширного поражения толстого кишечника, характерен жидкий слизисто-каловый стул с прожилками крови.
При острой форме болезни возникает тяжелый интоксикационный синдром. У больных повышается температура тела до субфебрильных или фебрильных значений, беспокоит сильная слабость и адинамия, в некоторых случаях происходит умеренное угнетение сознания, требующие срочного начала лечения. При воздействии экзогенных токсинов возможны боли в суставах и мышцах, нарушение рефлекторной деятельности, тремор пальцев рук.
Вышеописанная клиническая картина типична для острого варианта гастроэнтероколита, тогда как хроническая форма болезни протекает со скудной симптоматикой. Пациенты жалуются на умеренные боли в животе, нарушения стула, снижение аппетита. При нутритивной недостаточности беспокоят усталость, ухудшение работоспособности, головные боли. Симптомы имеют волнообразное течение с периодами обострений, частичных или полных ремиссий.
Осложнения
К местным осложнениям патологии относят перфорацию кишечной стенки, быстропрогрессирующий колит, токсический мегаколон. При глубоком повреждении кишечной стенки есть риск профузного кровотечения, которое при отсутствии своевременного лечения завершается смертью больного. Длительный воспалительный процесс при хроническом варианте заболевания чреват развитием рака желудка или кишечника.
Острые осложнения токсического/лекарственного гастроэнтероколита включают поражение других органов: мочевыделительной системы, сердца, головного мозга. Негативное влияние экзогенных веществ проявляется острой почечной недостаточностью, сердечной недостаточностью, токсической энцефалопатией. При массивной бактериальной инвазии есть риск развития инфекционно-токсического шока.
Чем дольше не проводится лечение болезни, тем сильнее угнетается пищеварительная функция. Недостаточность полостного и/или пристеночного переваривания нутриентов сопровождается нарушениями всасывания аминокислот, моносахаров, липидов, микроэлементов. Организм находится в состоянии нутритивного дефицита, возникают полигиповитаминозы. На фоне этого ухудшается состояние кожи и волос, происходят функциональные расстройства внутренних органов.
При гастроэнтероколитах любой этиологии неизбежно проявляется дисбактериоз, характеризующийся преобладанием патогенной кишечной микрофлоры. Если лечение дисбиоза не было назначено, пациенты испытывают тяжесть и вздутие живота, имеют неустойчивый зловонный стул, к тому же эти признаки усугубляются при употреблении жирной пищи, блюд из фаст-фуда, алкоголя. На фоне нарушения синтеза витаминов в толстой кишке без соответствующего лечения витаминными препаратами усугубляются симптомы авитаминозов.
Диагностика
Обследование пациентов с признаками острого гастроэнтероколита лежит в зоне ответственности инфекциониста, а хроническими вариантами болезни в основном занимаются врачи-гастроэнтерологи. При первичном осмотре большое значение уделяется сбору анамнеза заболевания: когда появились симптомы, с какими событиями больной связывает ухудшение самочувствия, проводилось ли лечение в домашних условиях. Для уточнения причины поражения ЖКТ применяются следующие методы:
- Физикальный осмотр. Поверхностная и глубокая пальпация живота требуется для выявления зон максимальной болезненности, исключения острой хирургической патологии. Также производится осмотр языка, кожных покровов, слизистых оболочек — дополнительные симптомы дают ценную информацию для предположения причины болезни.
- УЗИ органов живота. Ультразвуковая диагностика необходима локализации воспалительного процесса в ЖКТ, исключения других заболеваний, которые могут иметь сходную клиническую картину, быстро оценить состояние всей брюшной полости.
- Дополнительные инструментальные методы. Для уточнения анатомо-функциональных особенностей пищеварительного тракта назначается рентгенография с пассажем бария, ФЭГДС, колоноскопия. Современным и комфортным для пациентов вариантом исследования является видеокапсульная эндоскопия — информативная визуализация всех отделов кишечника без введения зонда.
- Копрограмма. Нарушения пищеварительной функции определяются по содержанию в кале большого количества непереваренной клетчатки, исчерченных мышечных волокон, капель нейтрального жира. На воспалительный процесс указывает слизь, значительное число лейкоцитов, присутствие эритроцитов.
- Микробиологическая диагностика. Бактериологический посев кала — информативный метод для обнаружения большинства видов бактериальных кишечных инфекций. Микроскопия фекалий проводится для диагностики яиц гельминтов, цист простейших. Из современных методов используется ИФА, ПЦР кала.
- Исследования крови. Изменения в гемограмме указывают на неспецифический воспалительный процесс (лейкоцитоз или лейкопения, повышение СОЭ). Отклонения в биохимическом анализе крови встречаются при хроническом гастроэнтероколите. При необходимости ставятся серологические реакции на антитела к кишечным инфекциям.
Лечение гастроэнтероколита
При гастроэнтероколитическом воспалении лечение включает два основных направления: немедикаментозные меры коррекции состояния (диетотерапия, лечебно-охранительный режим), медикаментозная терапия — этиотропная, патогенетическая, симптоматическая, восстановительная. Лечение неосложненных форм болезни у пациентов без дополнительных факторов риска и эпидемиологической опасности возможно дома, в остальных случаях требуется госпитализация в профильный стационар.
Назначается лечебное питание с учетом интенсивности диарейного синдрома, общего состояния больного. После нормализации стула диету постепенно расширяют. При хроническом гастроэнтероколите требуется постоянное соблюдение щадящей диеты с преобладанием легкоусвояемой пищи. Для коррекции водного баланса выполняется оральная или парентеральная регидратация. Медикаментозное лечение может включать такие препараты:
- Антибиотики. Лекарства используются при доказанной бактериальной этиологии гастроэнтероколита для быстрой ликвидации этиологического фактора. В случае паразитарных инвазий показано лечение специфические антипротозойные или антигельминтные средства.
- Энтеросорбенты. Препараты связывают и выводят токсические вещества из ЖКТ, поэтому они применяются как патогенетическое лечение при различных формах гастроэнтероколитов.
- Иммуномодуляторы. Лекарства назначаются для лечения тяжелых бактериальных или вирусных инфекций, особенно у иммунокомпрометированных пациентов.
- Пробиотики. Медикаменты с содержанием полезных лакто- и бифидобактерий необходимы для восстановления микрофлоры кишечника после воспалительного процесса, проведения антибиотикотерапии. Для усиления эффективности пробиотиков их комбинируют с пребиотиками.
- Ферменты. При сниженной активности пищеварительных энзимов целесообразна медикаментозная коррекция функции полостного переваривания, что позволяет устранить нутритивную недостаточность, нормализовать стул при хронической форме заболевания.
Прогноз и профилактика
Большинство случаев острого гастроэнтероколита удается успешно ликвидировать с помощью комплексной медикаментозной терапии. Если лечение проводится своевременно, прогноз благоприятный, отдаленные последствия не возникают. Повышенный риск осложнений имеют больные с хронической соматической патологией, сниженным иммунным статусом, а также люди, которые занимаются самолечением.
Меры личной профилактики гастроэнтероколита включают рациональное питание, отказ от курения, минимизацию употребления алкоголя. Также рекомендуется соблюдать правила личной гигиены не покупать продукты «с рук», не посещать подозрительные заведения общепита. На государственном уровне необходимо обеспечить контроль качества продуктов питания, питьевой воды, предупреждать загрязнение водоемов канализационными стоками.
Мегаколон кишечника
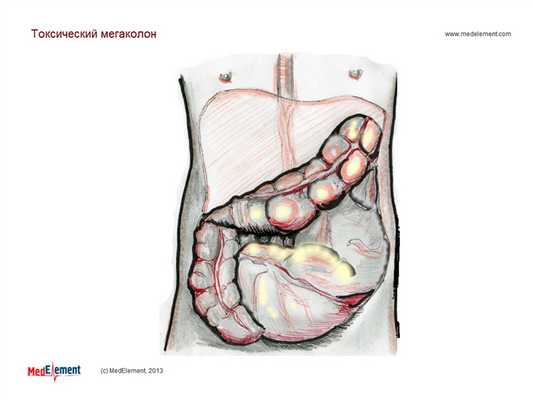
Мегаколон - это патология, которая характеризуется увеличением толстой кишки или какой-то ее части. При этом не только расширяется просвет кишки, но и утолщаются ее стенки, увеличивается длина. Заболевание может быть врожденным или приобретенным. Сопровождается частыми запорами, интоксикацией, воспалением слизистой, сильным метеоризмом и видимым увеличением живота.
Разновидности
Основная классификация заболевания учитывает время его появления. Различают врожденный или приобретенный мегаколон. Когда во время внутриутробного развития ребенка нарушается формирование кишечника, развивается врожденный мегаколон. Часто он диагностируется при болезни Гиршпрунга. Она характеризуется тем, что при рождении у ребенка отсутствуют нервные сплетения на стенках толстой кишки или ее части. В этом месте нарушается перистальтика кишечника, поэтому проход каловых масс затруднен. Кроме этого, врожденный мегаколон может развиться при наличии органического препятствия в нижнем отделе прямой кишки, например, ее стеноза или атрезии. В результате этого толстая кишка увеличивается в размерах. Если же изменениям подвергается сигмовидная кишка, обычно она удлиняется, это долихосигма.
Развиться эта патология может также у взрослых людей. Причин приобретенного мегаколона много, примерно треть из них идиопатические, то есть неопределенные. Кроме того, по этиологии развития заболевания различают токсический мегаколон, травматический, психогенный и эндокринный. Развиться патология может из-за травм, механических препятствий в кишечнике, поражения нервов, воспалительных процессов или интоксикаций.
Различают несколько разновидностей мегаколона также по локализации патологии. Чаще всего увеличивается сигмовидная кишка - мегасигма, если же изменения касаются ободочной кишки, ставят диагноз мегадолихоколон. Кроме того, часто обнаруживается ректальная форма патологии, когда поражается прямая кишка в области промежности. Изменения могут затронуть часть кишечника, иногда они сегментарные, то есть между расширенными участками располагается кишка нормального размера.
Особенно тяжелые случаи наблюдаются при тотальной форме мегаколона, когда увеличению подвергается вся толстая и прямая кишки.
Причины
Развивается мегаколон кишечника чаще всего из-за отсутствия перистальтики кишки вследствие нарушения иннервации или наличия механических препятствий. Затруднение прохода каловых масс и их накопление приводит к расширению участка кишки, который расположен выше пораженного места. Кроме увеличения размера в этой части кишки активируется работа гладких мышц для продвижения содержимого кишечника. Со временем они артрофируются, гибнут и заменяются соединительной тканью. Из-за этого развивается атония кишечника, при которой сильно замедляется эвакуация его содержимого. В результате наблюдаются длительные запоры - иногда до 30 суток.
Появляется такое состояние по разным причинам. Врожденный мегаколон чаще всего развивается из-за нарушения формирования нейронов. В результате наблюдается дефицит рецепторов в кишечнике и прекращается его иннервация. Это приводит к замедлению или полному прекращению продвижения каловых масс. Развивается мегаколон также при генетической предрасположенности из-за эндокринных заболеваний, нарушений белкового обмена, опухолей. Кроме того, иногда причиной врожденной формы заболевания может стать стеноз прямой кишки или артезия заднего прохода. Причем при аномалиях анального отверстия чаще поражается левая половина толстой кишки. При этом ставят диагноз «функциональный мегаколон».
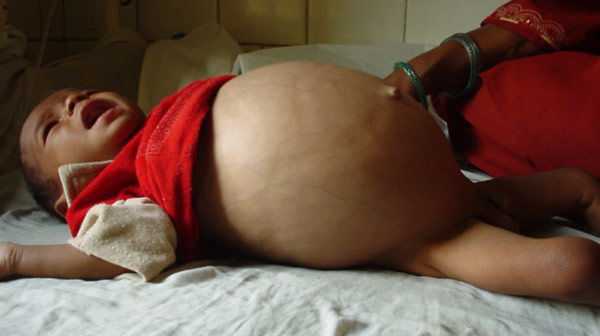
Одной из форм заболевания является врожденный мегаколон
Приобретенная форма заболевания часто имеет неопределенные причины. Обычно такой мегаколон развивается при длительных запорах. Они возникают часто при серьезных неврологических нарушениях, сопровождающихся длительной неподвижностью больного. Причиной могут стать также психологические нарушения, например, тяжелые неврозы, шизофрения или депрессия. Длительные запоры могут возникнуть из-за неправильного питания, при тяжелом физическом труде, воспалительных заболеваниях органов желудочно-кишечного тракта. Если не удается точно определить причины развития патологии, говорят о идиопатическом мегаколоне.
Исследования ученых смогли выявить факторы, которые предшествовали развитию заболевания. К причинам мегаколона сейчас относят:
- амилоидоз кишечника;
- системная склеродермия;
- гипотиреоз;
- травмы кишки;
- опухолевые образования;
- болезнь Паркинсона;
- инфекционные заболевания;
- коллагеноз;
- токсическое воздействие некоторых лекарственных препаратов, например, наркотических анальгетиков;
- интоксикация;
- длительные запоры.
Распространенной формой заболевания является также токсический мегаколон. Эта патология развивается как последствие тяжелого течения неспецифического язвенного колита или инфекционных заболеваний кишечника. Причиной его могут стать также дивертикулез, опухоли толстой кишки, заворот кишок, ишемический колит.
Симптомы
Течение мегаколона может быть хроническим, острым, а также тяжелым - декомпенсированным. Его проявления зависят от причины появления и формы заболевания. Симптомы заболевания у детей явно выражены. Это отсутствие стула с первых дней жизни. Опорожнение кишечника происходит только после применения газоотводной трубки или клизмы. Каловые массы имеют примеси слизи, крови. У ребенка наблюдается сильный метеоризм, живот увеличивается в размерах. Быстро развиваются симптомы интоксикации. Поэтому появляется рвота, часто с примесями желчи.
У взрослых людей признаки заболевания почти такие же: запор, метеоризм, увеличение размеров живота. Отсутствие опорожнения кишечника длится неделями, поэтому развивается каловая интоксикация. Она сопровождается постоянной тошнотой, частой рвотой. Длительные запоры приводят к дряблости и атрофии мышц брюшной полости. Происходит истончение стенок живота, его выпячивание. Образуется так называемый «лягушачий» живот. Сквозь его стенки можно увидеть раздутые петли кишечника. Часто при повышенном газообразовании видно также движение воздуха.
Увеличение живота приводит к поднятию диафрагмы, что негативно сказывается на функциях дыхания. Из-за этого уменьшается объем легких, а грудная клетка увеличивается. Иногда также смещаются остальные внутренние органы. В результате этого развиваются такие симптомы:
- одышка;
- бледность кожи, цианоз;
- тахикардия;
- нарушение ритма сердца;
- частые бронхиты и тяжелые воспаления легких.

Кроме увеличения живота основными симптомами мегаколона являются запоры, боли и метеоризм
Внимание: мегаколон кишечника - это тяжелое, почти неизлечимое заболевание. Оно всегда приводит к появлению серьезных осложнений.
Самое легкое из них - это выраженный дисбактериоз. Он вызывает развитие воспалительных процессов, стенки кишечника поражаются язвами и эрозиями. В результате сильно нарушается работа всего кишечника, могут развиться парадоксальные поносы. Из-за отсутствия всасывания питательных веществ через стенки кишечника развивается сильное истощение организма, часто появляется анемия.
Более серьезным последствием мегаколона является непроходимость кишечника. Она сопровождается сильной рвотой, часто с примесями каловых масс, появляются острые боли в животе. В тяжелых случаях возможно прободение стенок кишечника с развитием калового перитонита.
Лечение
Предварительный диагноз врач может поставить по внешним симптомам, но все равно назначается обследование. Необходимо провести анализ крови, кала на дисбактериоз и кровь, биопсию. При осмотре показателем этой патологии является увеличение живота, а после надавливания пальцами на стенку брюшины на ней остаются следы.
Для дифференциации патологии с опухолями, дивертикулезом или колитом проводится рентгенография. Она поможет выявить увеличенные участки кишечника и поднятие диафрагмы. При рентгеноконтрастной ирригоскопии точно определяется участок кишки, подверженный изменениями. Для осмотра стенок кишечника и проведения биопсии назначают ректороманоскопию или колоноскопию. Биопсия помогает разграничить обычный мегаколон с болезнью Гиршпрунга. А дифференциация врожденной и приобретенной его формы возможна при проведении аноректальной манометрии.
Только после подтверждения диагноза может быть назначено правильное лечение мегаколона. Выбор его методов зависит от формы заболевания и степени его тяжести. При хроническом течении возможно проведение консервативного лечения. Оно возможно только в том случае, если не наблюдается серьезных органических изменений или механических препятствий для прохождения каловых масс. Необходимо использовать комплексный подход, лечение должно не только улучшать проходимость кишечника, но также устранять причину запоров, нормализовать пищеварение и всасывание питательных веществ, снимать воспаление и восстанавливать микрофлору.
Для этого применяются такие методы:
- медикаментозная терапия;
- особая диета;
- очистительные клизмы;
- массаж;
- лечебная гимнастика;
- физиопроцедуры, например, электростимуляция кишечника.
Лечение назначается только после обследования и определения типа патологии
Лекарственные препараты
Медикаментозная терапия - это основной метод лечения неосложненных форм мегаколона, не сопровождающихся органическими изменениями. В остальных случаях она применяется только в качестве вспомогательного лечения. Все препараты принимаются только по назначению врача.
Из лекарств чаще всего применяются средства для устранения запоров. Это могут быть препараты, содержащие пищевые волокна, например, Мукофальк или Ирмалакс. Они должны сочетаться с приемом большого количества жидкости и физической активностью. Действовать такие средства начинают не сразу, поэтому часто применяются дополнительно другие средства. Это могут быть стимулирующие слабительные - Сенна, препараты алоэ, препараты дефинилметана, например Бисакодил, лекарства на основе полиэтиленгликоля, например, Макрогол. Обязательно совместно со слабительными применять клизмы объемом до 500 мл. Частота их использования и состав определяются врачом индивидуально.
Дополнительно облегчить опорожнение кишечника могут желчегонные средства - Аллохол, Хофитол, Фламин. Иногда применяются мягчительные средства, например, глицерол или вазелиновое масло. При болях рекомендуется принимать спазмолитики, например, Дюспаталин, Мебеверин. А препараты на основе симетикона помогут устранить повышенное газообразование и симптомы метеоризма. Назначаются также прокинетики, которые улучшают перистальтику кишечника и облегчают прохождение каловых масс. Чаще всего это Тегасерод или Цисаприд.
Для облегчения переваривания пищи необходимо принимать ферменты. Это могут быть Фестал, Панкреатин, Мезим Форте, Креон. Кроме того, назначаются пробиотики для нормализации кишечной микрофлоры. Это Бифидумбактерин, Бификол и другие. Иногда может потребоваться назначение антибиотиков.
Диета
Питание при мегаколоне очень важно для улучшения состояния больного. Чаще всего назначают диету с высоким содержанием пищевых волокон, которые способствуют более быстрому опорожнению кишечника. В рацион включаются отруби, сырые овощи, яблоки, чернослив, морская капуста, цельнозерновой хлеб. При этом необходимо увеличить употребление жидкости - не менее 2 литров.
Для улучшения работы кишечника нужно есть больше кисломолочных продуктов, рассыпчатых каш, морской капусты, растительного масла. Кроме того, рацион больного должен быть богат протеином. Нужно исключить из диеты кофе, какао, шоколад, творог, рис и все продукты, способствующие повышенному газообразованию.
Хирургическое лечение
При органическом мегаколоне, болезни Гиршпрунга и в тяжелых случаях течения заболевания помочь больному может только операция. Обычно выполняется резекция пораженного участка толстой кишки. Иногда требуется также устранение механических препятствий: свищей, спаек, опухолей.
Профилактика
Мегаколон кишечника излечить довольно сложно. Даже при проведении хирургической операции остаются серьезные осложнения, которые потом сопровождают больного всю жизнь. Поэтому лучше предотвратить появление патологии.
Для этого очень важно соблюдать правила, которые помогут избежать появления запоров. Главное - правильно питаться.
Рацион должен быть богат свежими овощами и фруктами, пищевыми волокнами, кисломолочными продуктами. Нужно избавиться от вредных привычек, стараться не употреблять алкоголь и фаст-фуд. Важно также избегать стрессов и малоподвижного образа жизни. А для предотвращения органических поражений кишечника проходить регулярный осмотр у врача.
Выводы
Мегаколон кишечника - это довольно редкое тяжелое заболевание. В большинстве случаев для излечения необходимо хирургическое вмешательство. Лечение его сложное и длительное, но все равно часто остаются серьезные осложнения. Поэтому важно избегать появления запоров и правильно питаться. А при появлении первых симптомов нарушения работы кишечника обращаться к врачу.
Читайте также:
- Оценка ишемической болезни сердца (ИБС) при эхокардиографии
- Симптомы доброкачественной опухоли рта, языки и глотки
- Легочный компонент II тона при стенозе легочной артерии. Тон изгнания при стенозе легочной артерии
- Илеит кишечника: первичная атака, хронический и рецидивирующий
- Деформация ногтей больного. Диагностика болезни по деформациям ногтей у больного.
