Тотальная торакопластика. Техника одномоментной тотальной торакомиопластики
Добавил пользователь Дмитрий К. Обновлено: 08.01.2026
Торакопластика (греч. thorax, thorakos грудь, грудная клетка + plastike ваяние, пластика) — хирургическая операция, заключающаяся в резекции ребер и производимая с целью уменьшения объема грудной полости.
Развитие Торакопластики тесно связано с попытками оперативного лечения туберкулеза легких (см. Туберкулез органов дыхания). Идея резекции ребер для лечебного воздействия на туберкулезную каверну возникла в конце 19 в. Она основывалась на факте излечения или затихания туберкулезного процесса в легком после уменьшения объема соответствующей половины грудной полости. Первая Торакопластика выполнена Квинке (H. I. Quincke) в 1886 г. В 1890 г. Шеде (М. Schede) для лечения хронической эмпиемы плевры предложил удалять над остаточной полостью ребра вместе с надкостницей, межреберными мышцами, утолщенной плеврой. Шпенглер (С. Spengler) ввел термин «торакопластика». Дальнейшее усовершенствование методов Торакопластики тесно связано с применением искусственного пневмоторакса (см. Пневмоторакс искусственный) как метода коллапсотерапии (см.) туберкулеза легких. В 1907 г. Брауэр (L. Brauer) предложил обширное удаление реберного каркаса в случаях, когда наложение искусственного пневмоторакса было невозможно из-за плевральных сращений. Первую такую операцию в 1909 г. выполнил Фридрих (P. Friedrich). Однако торакопластика по Брауэру — Фридриху не получила широкого распространения вследствие травматичности и тяжести для ослабленных больных туберкулезом и высокой послеоперационной летальности.
В дальнейшей разработке Т. важное значение имели исследования Гурде (J. Gourdet, 1895), к-рый показал, что уменьшение объема грудной полости зависит в первую очередь от резекции паравертебральных (задних, или околопозвоночных) отрезков ребер.
В 1911 —1912 гг. Ф. Зауэрбрух разработал новую методику Т., при к-рой удалялись только паравертебральные отрезки ребер. Резекция ребер выполнялась поднадкостннчно, что обеспечивало их регенерацию в новой позиции и последующую устойчивость грудной стенки, причем с целью уменьшения размера грудной полости в вертикальном направлении обязательно удаляли первое ребро. Ф. Зауэрбрух считал необходимой резекцию десяти — одиннадцати ребер даже при относительно ограниченных поражениях, так как полагал, что только обширная резекция ребер создает покой для легкого и предупреждает возможность аспирации мокроты в его нижние отделы. Однако дальнейшее изучение исходов Т. показало, что при ограниченных процессах хорошие результаты можно получить и при более экономных, селективных (частичных) операциях. При этом нужно резецировать все ребра выше и одно — два ребра ниже уровня нижнего края каверны, определяемого относительно задних отрезков ребер на рентгенограмме легких в прямой проекции. При необходимости обширной Т., особенно у ослабленных больных, резекцию ребер целесообразно разделить на два или три этапа. Промежутки между этапами не должны превышать 2—3 нед. во избежание регенерации ребер из оставленной надкостницы. При такой щадящей методике эффективность операции в целом не снижается, больные же переносят ее легче.
Описано более 20 способов и модификаций Т. Современные виды селективной Т. являются высокоэффективными оперативными вмешательствами, при к-рых не наблюдается грубых деформаций грудной клетки и нарушений осанки. Поэтому старые представления о Т. как о калечащей и уродующей операции теперь могут иметь отношение только к очень редко производимой (гл. обр., при тяжелых туберкулезных эмпиемах плевры у больных после пневмонэктомий) тотальной Т. или гемитораксэктомии (односторонняя резекция всех ребер).
В разработку селективной Торакопластики большой вклад внесли советские хирурги Н. В. Антелава, Л. К. Богушу Б. М. Гармсен, А. Г. Гильман, Ю. Ю. Джанелидзе, К. Д. Есипову И. С. Колесников, Н. Г. Стойко и др.
С середины 20-х до середины 50-х гг. 20 в. Т. была основным методом оперативного лечения деструктивных форм туберкулеза легких. Затем она стала быстро терять свое значение благодаря достижениям химиотерапии (см.) и внедрению в практику прямых оперативных вмешательств на легком. Однако и до наст, времени остается определенный контингент больных туберкулезом и другими заболеваниями легких, для лечения к-рых показана Т.
В СССР применяют селективную Т. следующих видов: экстраплевральную верхнезаднюю Т., интраплевральную верхнюю Т., лестничную Т., расширенную и этапную Т., селективную Т. с мышечной пластикой.
Содержание
Показания
Основными показаниями к Торакопластике являются деструктивные формы туберкулеза легких и эмпиема плевры (см. Плеврит) различного генеза. Т. может быть основным методом хирургического лечения или дополнительной, корригирующей операцией. В качестве основного метода хирургического лечения туберкулеза легких Т. показана при фиброзно-кавернозном туберкулезе с каверной в верхней доле легкого и очагами в других долях, а также в случае сохранения каверны после ее дренирования (см.) или кавернотомии (см.). Операцию целесообразно производить в фазе стабилизации процесса, но в случаях легочного кровотечения, обильного кровохарканья и выраженной стойкой интоксикации Т. может быть произведена и в фазе обострения по неотложным и экстренным показаниям. Показанием к Т. может быть туберкулезная или неспецифическая эмпиема плевры как с бронхиальными свищами, так и без них. В качестве дополнительной, корригирующей операции Т. применяют с целью уменьшения объема плевральной полости или для ликвидации различных бронхоплевральных и легочных осложнений после резекции легкого, пневмонэктомии (см.) и других оперативных вмешательств на органах грудной полости.
Противопоказания
Противопоказаниями к Т. при туберкулезе легких являются множественные каверны в разных долях легкого, стенозы крупных бронхов, легочно-сердечная недостаточность (см. Легочное сердце), а при эмпиеме плевры свищ главного или долевого бронха, так наз. решетчатое легкое (см. Бронхиальный свищ).
Предоперационная подготовка
Предоперационная подготовка к Торакопластике больных туберкулезом легких заключается в комплексном лечении с целью ликвидации обострения процесса, снятия туберкулезной интоксикации, уменьшения количества мокроты, улучшения дыхательной функции. Главным компонентом предоперационного лечения является комбинированная специфическая антибактериальная терапия. У больных с эмпиемой плевры важно добиться максимальной санации полости с помощью плевральных пункций или аспирации (см. Аспирационное дренирование, Плевра, Плевральная пункция). Длительность предоперационной подготовки — от 1—2 нед. до нескольких месяцев.
Обезболивание
Операцию производят под эндотрахеальным наркозом (см. Ингаляционный наркоз). При наличии бронхиальных свищей показана интубация бронха противоположной стороны или раздельная интубация бронхов (см. Интубация).
Техника операции
Торакопластику производят экстраплеврально или интраплеврально. При экстраплевральной Т. резекцию ребер производят не вскрывая плевральную полость, а при интраплевральной — плевральную полость вскрывают до, во время или после резекции ребер. Экстраплевральную Т. применяют в основном для лечения деструктивных форм туберкулеза легких, а интраплевральную — для уменьшения объема грудной полости после резекции легких, для лечения эмпием и бронхиальных свищей. Т. может быть выполнена последовательно с обеих сторон.
Экстраплевральная верхнезадняя торакопластика показана при фиброзно-кавернозном туберкулезе, остаточной полости каверны после дренирования или кавернотомии, остаточной верхушечной плевральной полости после резекции легкого.
Разрез кожи и подкожной клетчатки начинают на уровне I грудного позвонка и ведут каудально, огибая лопатку, до задней подмышечной линии на уровне VII ребра. Поднадкостнпчно выделяют и резецируют нижнее из подлежащих удалению ребер — VII, VI или V. Далее освобождают от надкостницы и резецируют вышележащие ребра от поперечных отростков позвонков до средней или передней подмышечной линии. I ребро резецируют последним.
У больных с каверной в верхушечном сегменте пли с остаточной паравертебральной полостью лучше также . удалить (экзартикулировать) шейки и головки ребер (кроме первого). Кровотечение из ложа удаляемых ребер останавливают диатермокоагуляцией (см.) и тампонадой (см.).
При Т. с резекцией отрезков семи ребер лопатка с фиксированными к ней мышцами западает в образовавшийся дефект реберного каркаса и усиливает спадение легкого. В то же время после резекции пяти или шести ребер нижний угол лопатки может оставаться над нижним ребром и при движениях задевать верхнее из оставшихся ребер, вызывая боль и нарушая подвижность плеча. В связи с этим целесообразно резецировать подостную часть лопатки, предварительно отслоив от нее надкостницу с прикрепляющимися мышцами. Л. К. Богуш (1936) предложил заканчивать операцию пневмолизом (см.) верхушки легкого с целью усиления коллапса верхней доли.
После резекции ребер вдоль всей раны укладывают дренажную трубку с несколькими боковыми отверстиями, над к-рой послойно сшивают мягкие ткани. Накладывают давящую повязку с ватно-марлевыми; или поролоновыми валиками в подключичной и подмышечной областях. Руку на стороне операции сгибают в локтевом суставе под прямым углом и на 3—4 дня фиксируют к туловищу. Затем постепенно начинают упражнения для плечевого сустава оперированной стороны. Через 2—3 нед. после операции накладывают давящую повязку на 1V2 — 2 мес. для лучшего западения и моделирования грудной стенки в области резецированных ребер.
Интраплевральная верхняя (корригирующая) торакопластика разработана в 1954 г. Л. К. Богушем. Показана при недостаточном расправлении оставшихся отделов легкого после резекции верхней доли легкого или ее сегментов.
Т. производят после окончания операции на легком. Резекцию ребер производят из плевральной полости без дополнительного разреза. Вначале поднадкостнично резецируют I ребро. Затем поднадкостнично резецируют II ребро от уровня поперечного отростка II грудного позвонка до передней подмышечной линии. При необходимости резецируют также отрезки III и IV ребер. В результате подвижный участок грудной стенки прогибается во внутрь и заполняет остаточную полость. Плевральную полость дренируют, мягкие ткани ушивают послойно.
Лестничная торакопластика предложена Геллером (Н. Heller, 1922) и Б. Э. Линбергом (1945). Операция показана при хронической эмпиеме плевры без бронхиальных свищей или со свищами мелких бронхов в случаях, когда имеются противопоказания к плеврэктомии (см.) и декортикации легкого (см.).
Разрез мягких тканей грудной стенки начинают соответственно верхнему краю остаточной плевральной полости и ведут между позвоночником и медиальным краем лопатки с продолжением в вентральном направлении, одновременно иссекают свищ. Поднадкостнично резецируют примыкающие к свищу одно — два ребра. Продольно рассекают глубокую часть надкостницы резецированного ребра с подлежащими утолщенными тканями грудной стенки, проникая в полость эмпиемы. Последовательно резецируют все ребра над остаточной полостью, вскрывая ее через ложе каждого удаленного ребра, в результате чего межреберные промежутки, отделенные друг от друга разрезами, образуют ряд перекладин, а грудная стенка над остаточной полостью приобретает вид лестницы. Над верхней границей полости резецируют еще одно ребро без рассечения глубокой части надкостницы. С внутренней поверхности перекладин иссекают толстые плевральные шварты до обнажения мышц, затем укладывают «перекладины» на дно остаточной полости как пластический материал. Одну дренажную трубку с несколькими боковыми отверстиями укладывают на поверхность легкого, вторую — на перекладины, рану мягких тканей ушивают. Лестничную Т. часто сочетают с мышечной пластикой остаточной полости (см. ниже).
Расширенная этапная торакопластика, или этапная торакотомия, разработана Л. К. Богушем (1947, 1979). Операцию производят при туберкулезной эмпиеме плевры, когда имеются противопоказания к другим видам операций.
Первым этапом расширенной Т. является широкая торакотомия (см.), вторым — экстраплевральная верхнезадняя Т. (см. выше), третьим — мышечная пластика остаточной полости. Производят дугообразный разрез от наружного края длинных мышц спины по ребру, соответствующему нижнему краю полости, до средней подмышечной линии. Поднадкостнично резецируют отрезки трех — четырех ребер длиной 15—18 см. После широкого вскрытия плевральной полости иссекают утолщенную париетальную плевру, мобилизуя межреберные мышечные лоскуты, производят тщательный туалет полости эмпиемы. Межреберные мышечные лоскуты укладывают в реберно-диафрагмальный синус. В послеоперационном периоде проводят открытое лечение, в процессе к-рого стенки плевральной полости очищаются от казеозных масс, фибринозно-гнойных наложений и покрываются грануляционной тканью. Через 2—4 нед. после торакотомии производят экстраплевральную верхнезаднюю Т. с удалением оставшихся отрезков верхних ребер и отслаиванием купола плевры от грудной стенки и боковой поверхности позвоночника. Еще через 1V2—2 мес., если остаточная плевральная полость сохраняется, удаляют регенерировавшие ребра и закрывают полость мышечными лоскутами на ножке, к-рые формируют из широчайшей мышцы спины, большой грудной мышцы, межреберных мышц.
Селективная торакопластика с мышечной пластикой показана при ограниченной хрон. эмпиеме плевральной полости без бронхиальных свищей или при их наличии.
Операция обычно является атипичной, ее ход зависит от наличия или отсутствия дефекта грудной стенки или плевроторакального свища. Она заключается в достаточно широкой поднадкостничной резекции ребер над полостью эмпиемы, ушивании бронхиального свища, выкраивании хорошо васкуляризированных лоскутов из большой грудной или широчайшей мышцы спины. Остаточную полость заполняют мышечными лоскутами, к-рые надежно фиксируют швами; затем вводят дренажную трубку и ушивают мягкие ткани.
Осложнения
Осложнения во время Торакопластики при ее правильном и осторожном выполнении наблюдаются редко. Большинство осложнений связано с травмой прилежащих к ребрам тканей и органов: вскрытие свободной плевральной полости при экстраплевральной Т., повреждение легкого, перфорация каверны, повреждение подключичных сосудов, плечевого сплетения при удалении первого ребра.
Возможными послеоперационными осложнениями являются нарушение трахеобронхиальной проходимости, ателектаз (см.), пневмония (см.), легочно-сердечная недостаточность (см. Легочное сердце). Для профилактики послеоперационных осложнений необходимы ранняя активизация больных, дыхательная гимнастика, бронхофиброскопия (см. Бронхоскопия, бронхофиброскопия) или катетеризация бронхов с туалетом бронхиального дерева (см. Бронхи, хирургическое лечение). У больных, оперированных по поводу эмпиемы плевры, послеоперационное течение может осложниться инфицированием раны с задержкой гноя и развитием септического состояния. Профилактика и лечение этого осложнения состоят в полноценном аспирационном дренировании и направленном применении антибиотиков широкого спектра действия.
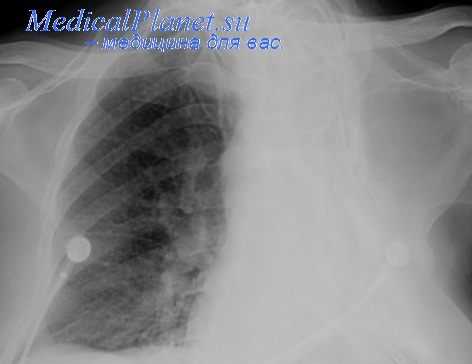
Рентгенологическая картина после торакопластики. На обзорных рентгенограммах и томограммах после экстраплевральной Т. определяется уменьшение объема оперированной половины грудной клетки и спадание соответствующего легкого. Степень уменьшения объема грудной клетки и легкого на оперированной стороне зависит от вида и объема Т. Рентгенологические изменения в легких наблюдаются при возникновении пневмонии, иногда осложняющей послеоперационное течение. В первые дни после операции могут возникать массивные ателектазы, в свою очередь осложняющиеся пневмониями. После обширной Т. может наблюдаться флотирование (маятникообразное смещение, синхронное с дыханием) средостения в области дефекта грудной стенки, исчезающее по мере регенерации костной ткани из оставшейся надкостницы ребер.
В отдаленные сроки после операции спавшееся легкое частично расправляется и вентиляция его улучшается за счет увеличения амплитуды дыхательных движений диафрагмы и ребер на стороне оперативного вмешательства, что отчетливо определяется на рентгенокимограмме (см. Рентгенокимография). В ряде случаев расправления легкого в отдаленные сроки не происходит вследствие развития в нем после операции пневмосклероза (см.), а иногда в последующем — бронхоэктазов (см.).
Определяемые после Т. тени регенерировавших ребер, особенно на фоне массивных плевральных шварт, затрудняют распознавание остаточных каверн и щелевидных остаточных полостей эмпием в случае неэффективной операции. Томография (см.) облегчает диагностику каверн в спавшемся легком, а фистулография (см.) и бронхография (см.) — выявление остаточных полостей.
Прогноз
Послеоперационная летальность среди больных, перенесших Торакопластику по поводу деструктивного туберкулеза легких, менее 1%. Полный клин, эффект со стойким исчезновением микобактерий туберкулеза из мокроты и закрытием каверны отмечается у 75—85% оперированных больных. После Торакопластики по поводу эмпиемы плевры летальность составляет 5—8%, закрытие полости достигается у 70—75% больных.
Библиогр.: Антелава Н. В. Хирургия органов грудной полости, с. 46, М., 1952; Атлас грудной хирургии, под ред. Б. В. Петровского, т. 1, с. 82, М., 1971; Богуш Л. К. и Калиничев Г. А. Корригирующие операции при резекции легких, Тбилиси, 1979; Ротенфельд М. 3. Рентгенологические наблюдения над механизмом легочной вентиляции при расширенной верхне-задней торакопластике, Хирургия, № 8, с. 68, 1950; Руководство по легочной хирургии, под ред. И. С. Колесникова, с. 308, Л., 1969; Стойко Н. Г. Хирургическое лечение легочного туберкулеза, М., 1949; Хирургическое лечение туберкулеза легких, под ред. Д. К. Богуша, с. 72, М., 1979; Bier A., Braun Н. и. Кummell H. Chirurgische Operationslehre, Bd 3/1, S. 402, Lpz., 1971; Di Rienzо S. Rontgenologie der operierten Lunge, Fortschr. Rontgenstr., Bd 78, S. 400, 1953.
Тотальная торакопластика. Техника одномоментной тотальной торакомиопластики
Все советские хирурги и многие зарубежные производят торакопластику под местной анестезией. Однако в тех странах, где хорошо поставлена анестезиология, ее выполняют под наркозом. Результаты от этого нисколько не страдают, тем более тогда, когда операция проводится после тщательной подготовки, при отсутствии мокроты.
Методика местной анестезии различна. Некоторые применяют строгое послойное пропитывание тканей анестетиком, другие пользуются паравертебралыюй анестезией. По всей вероятности, эти детали не имеют принципиального значения. Важно, чтобы анестезия была эффективной и больной не ощущал боли во время операции, а как она проводится, т. е. последовательно или сразу, —это зависит от умения хирурга.
Торакопластику разделяют на интраплевральную и экстраплевральную. Для лечения туберкулеза применяют только последнюю Помимо того, различают торакопластику тотальную, когда удаляются все ребра на всю их длину, полную, при которой удаляют часть всех ребер, и, наконец, частичную, когда частично или полностью удаляют несколько ребер.
Тотальная торакопластика применяется только при эмпиемах;полную торакопластику в настоящее время также почти никто не производит, так как она была предложена для обширных процессов или при нижнедолевой локализации каверн. Теперь в таких случаях делают резекции.
Полная торакопластика до сих пор выполняется по методике Зауербруха. Приведем описание ее, заимствованное у Н.Г. Стойко.
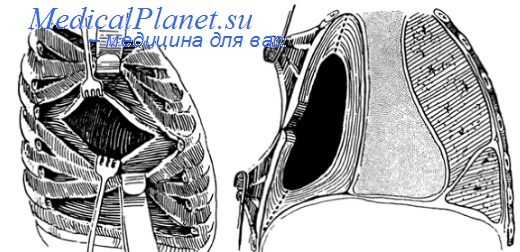
Больного укладывают на здоровый бок с приподнятым туловищем и плотным валиком под грудью. Рука с больной стороны максимально оттягивается вниз, чтобы расширить межлопаточное пространство. Разрез начинается на надплечье, идет около позвоночника и загибается кнаружи по ходу IX ребра. Покровы груди рассекаются до ребер — послойно с анестезией и гемостазом. Лопатку вместе с мышцами отделяют от грудной стенки и большим крючком отводят кнаружи край длинной мышцы спины, отслаивают медиально.
Затем последовательно производят поднадкостничную резекцию участков ребер, начиная с нижних. По Н. Г. Стойко, резицируют: из XI ребра —7— 8 см, X —10—12, IX —12—14, из VIII, VII, VI, V ребер удаляют участки 14—16 см, а начиная с IV, снова постепенно уменьшают длину резецированных ребер и только I ребро желательно удалить как можно полнее. По существу, во всей операции единственно трудным моментом является резекция I ребра, так как оно находится глубоко в мышцах и рядом с ним проходят крупные сосуды и нервы. Для облегчения резекции применяют специальные распаторы и кусачки. Особенно важно полнее удалять позвоночные отрезки ребер, не останавливаясь перед выкусыванием их кусачками, обязательно до самых поперечных отростков позвонков.
После окончания резекции ребер снова делается тщательный гемостаз, а перед наложением швов под мышцы закладывается длинная дренажная трубка с отверстиями; конец ее некоторые хирурги опускают в бутылку. Мышцы сшиваются отдельными редкими кетгутовыми швами. Ткани инфильтрируются раствором пенициллина, и накладывается давящая повязка.
Одномоментная резекция всех ребер по описанной методике применяется редко из-за опасности операционного шока. В большинстве случаев операцию расчленяют на два-три этапа: сначала резецируя нижние ребра, потом верхние. В самое последнее время, в связи с совершенствованием противошоковых мероприятий (применение непрерывных переливаний крови в течение всей операции, эффективное обезболивание, кислород), снова раздаются голоса в защиту одномоментной обширной торакопластики.
Нас интересует теперь только частичная торакопластика, особенно различные варианты верхней пластики, предпринимаемой при верхнедолевых поражениях. Они хорошо описаны в книгах Н. В. Антелава и Н. Г. Стойко.
Разные хирурги применяют разную последовательность этапов и количество мышечных слоев. Наибольшим распространением пользуется система, разработанная Л. К. Богушем и несколько модифицированная Н. И. Бондарь.
Метод Богуша состоит из следующих этапов, которые рассчитаны для лечения обширных или тотальных эмпием.
Первый этап операции заключается в широкой торакотомии с интраплевральным удалением VII, VIII и IX ребер, начиная от головок и почти до хрящей. В результате в гнойной полости образуется большое окно площадью более одного квадратного дециметра. Полость тампонируется тампонами с мазью Вишневского, которые редко меняются. В последующие две-три недели происходит очищение стенок полости от некротических тканей, и они покрываются свежими зернистыми грануляциями, если, конечно, общее состояние больного не является септическим.
Вторым этапом производится передняя верхняя экстраплевральная торакопластика с удалением хрящей и передних участков I, II, III и IV ребер, с пересечением реберных мышц у грудины и отделением париетальной плевры по направлению грудины до костномедиастинального синуса. Через две-три недели производится третий этап, представляющий собой задне-верхнюю экстраплевральную торакопластику с удалением ребер от I до V на всей их длине с вычленением головок или с пересечением ребер у поперечных отростков позвонков, с пересечением также межреберных мышц, нервов и сосудов и отделением париетальной плевры по направлению к позвоночнику. Четвертым этапом производится экстраплевральное удаление VI и VII ребер.
Пятый и последний или предпоследний этап заключается в удалении передних участков V, VI, VII ребер с новым вскрытием остаточной полости, которая значительно уменьшилась за время производства этих этапов, выскабливании остаточной полости острой ложкой и при возможности приближении швами висцеральной плевры к париетальной.
В результате всех этих операций выполняется полная декостация всей грудной клетки, т. е. удаляются первые девять-десять ребер от начала до конца в пределах всей плевры. Если больной переносит эту операцию, то только потому, что она разделена на пять-шесть небольших вмешательств. Лечение занимает много времени, так как между отдельными этапами проходит две-три недели.
Основной недостаток обширных торакопластик заключается в резкой деформации грудной клетки, что делает больного инвалидом.
Особенно тяжело торакопластику переносят дети и подростки, у которых наблюдается значительное искривление позвоночника в процессе роста. Меньшими недостатками являются травматичность операции, многоэтапность и длительность лечения.
К сожалению, эта громоздкая операция далеко не всегда излечивает больных, особенно в случаях наличия плевробронхиальных свищей. Без иссечения париетальной плевры не удается ликвидировать все закоулки гнойной полости, расположенные у верхушки в переднем или заднем синусе. И, наконец, функция больного легкого в результате тотальной декостации полностью выключается, а за счет деформации грудной клетки затрудняется функция и противоположного легкого.
Торакопластика
Торакопластика - операция, заключающаяся в резекции или удалении ребер, что обеспечивает уменьшение объема грудной полости и создание благоприятных условий для функционирования легких и плевры при ряде их поражений. Существует более 20 ее модификаций и если ранее она приводила к грубой деформации грудной клетки и нарушениям осанки, то современные методики исключают столь нежелательные последствия.
Показания к торакопластике
Операция показана при хронической эмпиеме и деструктивных формах туберкулеза:
- фиброзно-кавернозной;
- инфильтративной;
- кавернозной.
Торакопластика может выступать как в качестве основного метода лечения, так и в роли корригирующей операции для устранения осложнений после резекции или полного удаления легкого и других хирургических вмешательств на органах грудной полости.
Проведение торакопластики невозможно при:
- множественных кавернах в разных долях легкого;
- стенозе крупных бронхов;
- тяжелой легочно-сердечной недостаточности;
- свище главного или долевого бронха (решетчатое легкое);
- хронической почечной, печеночной недостаточности.
Виды операции и
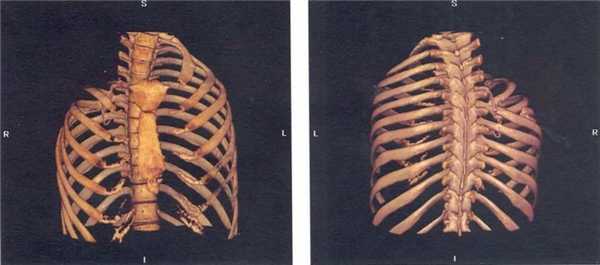
Операция подразумевает частичное или полное удаление ребер, их хрящей, плевры, резекцию или перемещение межреберных мышц для увеличения податливости грудной стенки. В результате устранения ее сопротивления, легкое спадается и уменьшаются дыхательные экскурсии (глубина движения). В результате наблюдается спадение присутствующих в нем патологических полостей и уменьшение их растяжения при дыхании. Это способствует снижению всасывания образующихся продуктов распада легочной ткани, угнетению деструктивных изменений в ней и постепенному рубцеванию пораженного участка. Другим словами благодаря проведению торакопластики наблюдается закрытие дефектов и улучшение функционирования легких.
Операция выполняется открытым способом. Разрез делают вдоль позвоночника, огибая лопатку, до задней подмышечной линии. Затем отделяют полученный кожно-мышечный лоскут, оголяют ребра и удаляют нужные, сохраняя надкостницу (плотную соединительнотканную оболочку, покрывающую кость и густо пронизанную сосудами и нервами). После завершения всех манипуляций в рану укладывают дренажные трубки или тампоны, ушивают ее редкими швами и закрывают давящей повязкой.
Сегодня применяется 3 вида торакопластики:
- Экстраплевральная - операция не подразумевает вскрытие плевральной полости. Она в основном используется для хирургического лечения кавернозного, кавернозно-фиброзного и инфильтративного туберкулеза. Положение и размер разреза кожи и подкожно-жировой клетчатки зависит от локализации каверн.
- Интраплевральная - торакопластика осуществляется с удалением не только ребер, но и межреберных мышц, пристеночной плевры. В виду высокой травматичности такая методика применяется редко. Она показана для хирургического лечения хронической эмпиемы, бронхиальных свищей, а также для устранения послеоперационных осложнений после резекции верхней доли легкого или ее сегментов.
- Лестничная - относится к интраплевральной технике, но применяется значительно чаще. Ее суть состоит в полной или частичной резекции ребер с перемещением предварительно рассеченных межреберных мышц на поверхность легкого с сохранением целостности пристеночной плевры. Метод используется при лечении хронической эмпиемы с или без свищей мелких бронхов, а также кавернозного, фиброзно-кавернозного туберкулеза.
В зависимости от объема поражения легких может проводиться полная торакопластика, подразумевающая удаление всех ребер с одной стороны, или же частичная, заключающаяся в удалении только нескольких из них. Также резекция может выполняться только с одной или с обеих сторон.
Торакопластика проводится под общим эндотрахеальным или интубационным наркозом. Это разновидность общей анестезии, заключающаяся во введении эндотрахеальной трубки в трахею и подключении пациента к аппарату жизнеобеспечения. На протяжении всего хирургического вмешательства он будет контролировать жизненные показатели больного и обеспечивать функцию дыхания. Непосредственно интубация проводится после внутривенного наркоза, что исключает возникновение болезненных ощущений в ходе нее.
Подготовка к операции
Подготовка в торакопластике у больных туберкулезом заключается в проведении комплексной консервативной терапии, направленной на устранение обострения, туберкулезной интоксикации, уменьшение объема продуцируемой мокроты и нормализацию дыхания. Основным ее компонентом является индивидуально подобранная антибактериальная терапия. При хронической эмпиеме обязательно проводится санация плевральной полости. Для этого применяются пункции, в ходе которых удаляется гнойное отделяемое.
Этап консервативной терапии, проводимой в рамках предоперационной подготовки, может занимать как 1—2 недели, так и несколько месяцев.
Непосредственно перед выполнением операции пациентам назначается комплексное обследование, включающее как лабораторные анализы, так и проведение инструментальных методов диагностики. В его состав обычно входят:
- ОАК и ОАМ;
- биохимический анализ крови, определение концентрации фибриногена, скорости свертывания крови;
- анализ на ВИЧ, гепатиты, сифилис;
- ЭКГ и эхо-КГ;
- КТ грудной клетки;
- спирография.
Если пациент принимает антикоагулянты и другие препараты, влияющие на скорость свертывания крови, в индивидуальном порядке рассматривается вопрос об их отмене до проведения торакопластики. Также рекомендуется как минимум за месяц до операции отказаться от курения, употребления алкоголя.
Восстановление после хирургического вмешательства
После завершения операции пациента переводят в отделение интенсивной терапии, где его состояние и жизненные показатели постоянного контролируются квалифицированным медицинским персоналом. Внутривенно вводятся антибиотики, обезболивающие и другие лекарственные средства по показаниям. При условии отсутствия осложнений и стабильном состоянии его переводят в комфортабельную палату общего типа и продолжают медикаментозную терапию.
При правильном выполнении торакопластики осложнения наблюдаются крайне редко. Они чаще обусловлены неправильным проведением реабилитации. Для профилактики развития послеоперационных осложнений показана ранняя активизация больного, поэтому уже с первых дней начинают выполнение дыхательных упражнений под контролем специалиста. В дальнейшем в программу реабилитации также включают ЛФК и физиотерапевтические процедуры. Их выполнение продолжают и после выписки, как и прием назначенных врачом лекарств.
Иногда наблюдается нарушение дыхательных движений в области образовавшегося дефекта, но по мере регенерации костной ткани из сохранившейся надкостницы ребер оно исчезает.
Грамотно проведенная торакопластика обеспечивает стойкое исчезновение микобактерий туберкулеза и закрытие каверн у 75—85% пациентов. При ее выполнении для лечения эмпиемы закрытие полости наблюдается у 70—85% больных.
Торакопластика - это хирургическая операция, применяемая на грудной стенке с целью мобилизации и создания новых условий, влияющих на функцию легких, плевры и сердца. В ортопедии и травматологии торакопластика применяется при врожденных деформациях грудной клетки, которая заключается в резекции или коррекции ребер и грудины с целью увеличения объема грудной клетки при воронкообразной деформации и уменьшения грудной клетки при килевидной 5.
Название протокола: Торакопластика
Код(ы) МКБ-10
| МКБ-10 | |
| Код | Название |
| Q 67.6 | Врожденная впалая грудь |
| Q 67.7 | Врожденная килевидная грудь |
| Q 67.8 | Другие врожденные деформации грудной клетки |
Дата разработки протокола: 2018 год
Сокращения, используемые в протоколе
| КТ | - | компьютерная томография |
| ЛФК | - | лечебная физкультура |
| ЭКГ | - | электрокардиограмма |
| ВИЧ | - | вирус имунно-дефицита человека |
| ПТИ | - | протромбиновый индекс |
| УЗИ | - | ультрозвуковое исследование |
| РВ | - | реакция Вассермана |
Пользователи протокола: травматологи-ортопеды.
Категория пациентов: взрослые.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
Классификация
Клиническая классификация:
Врожденные деформации грудной клетки:
- воронкообразная;
- килевидная;
- локальная.
Лечение
МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Цель проведения процедуры/вмешательства: хирургическая коррекция деформации грудной клетки.
Показания и противопоказания к процедуре/вмешательству
Показания к оперативному вмешательству:
- нарушения функции со стороны сердца, легких;
- косметический дефект.
- хроническая почечная недостаточность;
- печеночная недостаточность;
- сердечно-сосудистая недостаточность.
Перечень основных и дополнительных диагностических мероприятий:
Дополнительные диагностические мероприятия:
- общий анализ крови и мочи, биохимия крови (билирубин общий, АЛТ, АСТ, мочевина, креатинин, белок общий, азот);
- ПТИ, фибриноген;
- время и длительность кровотечения;
- кал на я/г, кровь на РВ;
- кровь ВИЧ и маркеры гепатита;
- ЭКГ;
- заключение кардиолога;
- терапевта, стоматолога;
- рентгенография грудной клетки;
- КТ грудной клетки;
- УЗИ сердца;
- спирография.
Требование к соблюдению мер безопасности, санитарно-противоэпидемическому режиму:
согласно Санитарным правилам «Санитарно-эпидемиологические требования к объектам здравоохранения», утвержденным приказом Министра здравоохранения Республики Казахстан от 31 мая 2017 года № 357.
Требования к оснащению: согласно приказу Министра здравоохранения Республики Казахстан от 06 июня 2011 года № 352 «Об утверждении Положения о деятельности медицинских организаций, оказывающих травматологическую и ортопедическую помощь».
Техническое оснащение:
- минихирургический набор для стопы: минидрель, минираспатор, минипила и винты;
- ЭОП.
- подготовка перед операцией кожных покровов;
- очистительная клизма накануне вечером и утром в день операции;
- препарат для премедикации накануне вечером и утром в день операции.
- периоперационная антибиотикопрофилактика за 10-15 минут внутривенно во время наркоза либо за 40-60 минут до операции внутримышечно, с последующими повторными инъекциями по показаниям, но не более 24-48 часов.
Методика проведения процедуры/вмешательства
Оперативное лечение деформация грудной клетки
Патология лечится оперативным путем под интубационным наркозом. При оперативном лечении производится резекция деформированных реберных хрящей, стернотомия, стабилизация грудинно-реберного комплекса металлоконструкцией, которая проводится под грубиной. В послеоперационном периоде применяется физиолечение, ингаляции с бронхолитиками, дыхательная гимнастика. После заживления раны выписывается на амбулаторное лечение. Симптоматическая терапия с учетом сопутствующих заболеваний.
Индикаторы эффективности процедуры:
- восстановление анатомически нормального каркаса грудной клетки;
- психологическая адаптация пациента.
Информация
Источники и литература
- Протоколы заседаний Объединенной комиссии по качеству медицинских услуг МЗ РК, 2018
- 1 Ерекешев А.Е., Нагиманов Б.А., Орловский В.Н. Три случая лечения синдрома Поланда у детей //Травматология жэне ортопедия. - 2008. - № 1. - С. 82-86. 2 Комиссаров И.А.,Комолкин И.А. Модификация способа хирургического лечения по Nuss при воронкообразной деформации грудной клетки у детей.-г.Санкт-Петербург, 2013г.-98с. 3 Saxena A.K. Latissimus dorsi muscle flap in reconstruction congenitally absent breast and pectoralis muscle //Ann Plast Surg. - V. 4. - P. 422-425, 2009. 4 Kravarusic D. Currarino-Silverman syndrome (pectus carinatum type 2 deformity) and mitral valve disease. //Chest 2005. - V. 102. - P. 780-782. 5 Anatomical,.histologic and genetic characteristics of congenital chest wall deformities/A.A Fokin., N.M.Steuerwald,W,a.Ahrens, K.E.Allen//Thorac.Cardiovasc.Surg.2009.Vol.21,No1.P.44-57.
Информация
ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ПРОТОКОЛА
Список разработчиков протокола:
- Тажин Кайрат Болатович - кандидат медицинских наук, заведующий отделением ортопедии №2 РГП на ПХВ «Научно-исследовательский институт травматологии и ортопедии».
- Султангереев Аслан Бахытович - кандидат медицинских наук, руководитель центра политравмы, эндопротезирования и комбустиологии ГКП на ПХВ «Городская больница №1» акимата г.Астаны
- Ахметжанова Гульмира Окимбековна - клинический фармаколог РГП на ПХВ «Научно-исследовательский институт травматологии и ортопедии».
Рецензенты:
Абильмажинов Мухтар Толегенович - доктор медицинских наук, профессор, заведующий кафедрой травматология и ортопедия АО «Медицинский университет Астана»Указание условий пересмотра протокола: пересмотр протокола через 5 года и/или при появлении новых методов диагностики/ лечения с более высоким уровнем доказательности.
Читайте также:
- Лечение (питание, гормоны) послеродового гипопитуитаризма. Прогноз при синдроме Шихана
- Синдром Дебре-Семеленя (Debre-Semelaigne)
- Катаболизм углеводов у бактерий. Гликолиз. Гликолитический путь окисления. Путь Эмбдена-Мейерхофа-Парнаса. Пентозофосфатный путь окисления. Схема Варбурга-Диккенса-Хореккера-Рэкера.
- Синдром Розенбаха (Rosenbach)
- Острая перемежающаяся порфирия (пирролопорфирия, шведская порфирия): причины, диагностика, лечение
