Укладка при рентгенограмме межмыщелковой ямки коленного сустава в аксиальной ЗП проекции (с нагрузкой и по методу Холмблада)
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
На первой же консультации ортопеда при жалобах на боль в колене или локте, плече или голеностопе пациенту назначают рентгенографию. Долгое время это исследование считалось золотым стандартом диагностики болезней суставов. После появления и введения в широкую практику МРТ оно несколько сдало свои позиции, но не потеряло актуальности, особенно на начальной стадии обследования.
Рентген - эффективный способ установить болезнь и следить за ходом лечения
В каких случаях назначают рентген суставов
Чаще всего рентген назначают при подозрении на вывих, растяжение, перелом, разрыв сухожилий и другие травмы. Однако это исследование позволяет также увидеть изменения в структуре тканей, обнаружить опухоли, кисты, деформации, артроз и артрит. Поэтому диагностический метод эффективен при любых жалобах в отношении опорно-двигательного аппарата.
Что такое рентген-диагностика
Рентген-диагностика базируется на специальных рентгеновских лучах, которые излучает аппарат. Мягкие ткани пропускают их, а твердые - поглощают, поэтому на снимке первые окрашены в темный цвет, а вторые - в светлый. Наиболее ярко на снимках видны костные ткани, поэтому метод используют для обследования состояния костей и суставов. Результаты предоставляются на бумажном или цифровом носителе, сохраняются на жестком диске компьютера.
Получить рентгеновский снимок сегодня можно и на цифровом носителе
Как проводится
Рентгенография проводится без подготовки. Пациент располагается на специальном столе. Паховая область закрывается от облучения свинцовым фартуком. Детям накладывают защиту на область глаз и щитовидной железы, а у младенцев открытой оставляют только исследуемую область, например конечность.
Врач делает снимок в одной или нескольких проекциях. Чтобы они получились четкими, необходимо оставаться в неподвижном состоянии. Специалист самостоятельно определяет оптимальную проекцию в зависимости от исследуемого сегмента: прямая, боковая или комбинированный вариант.
Если у пациента лишний вес, снимок может быть нечетким
Опасно ли это
Рентген часто назначают не только на этапе диагностики, но и в ходе лечения артроза колена, тазобедренного или другого сустава. Многие опасаются, что излучения навредят организму и запустят в нем необратимые процессы, например перерождение клеток в злокачественные, ослабят и без того слабый у пожилого человека иммунитет. Можно ли часто делать рентгенографию?
Вред от излучения на современных аппаратах минимален, если соблюдены все правила безопасности. Доза излучения сопоставима с той, которую мы ежедневно получаем от телевизора или во время перелета на самолете. Поэтому не стоит отказываться от обследования, если врач настаивает. Главное - соблюсти меры предосторожности.
Насколько опасен рентген и кому категорически противопоказано проходить это обследование? Ответы - в видео ниже:
Ограничения
Рентген не проводят детям до трех месяцев, которым при острой необходимости назначают УЗИ. Врачи также не рекомендуют чрезмерно облучать грудных детей в области таза, поскольку это может привести в будущем к бесплодию, заболеванию крови, опухолевому процессу. Детям обследование проводят строго по показаниям и нормировано, не чаще, чем раз в полгода.
Рентгенографию не проводят беременным, чтобы избежать негативного влияния на плод. Также она противопоказана людям с металлическими протезами или имплантами в исследуемой области и лицам с шизофренией (и другими психическими расстройствами), не способным пребывать в неподвижном состоянии. Остальным людям, в том числе старшего возраста, обследование делать можно.
Что показывает рентген голеностопного сустава
Голеностоп страдает очень часто, поскольку стопы принимают на себя максимальную нагрузку при прямохождении. Рентген этот сустава делают обычно в трех проекциях, с нагрузкой или без нее: боковой, косой снимок и рентген пяточной кости. Иногда для уточнения диагноза и оценки состояния мягких тканей дополнительно назначают КТ или МРТ.
Рентген позволяет диагностировать:
- травмы; ;
- артрит, синовит, подагру;
- врожденные анатомические нарушения;
- остеофиты - пяточные шпоры;
- плоскостопие;
- нарушения обмена веществ и др.
Рентген-снимок хорошо показывает состояние костей стопы
Насколько информативен рентген коленного сустава
В случае с коленом это обследование назначают при любых повреждениях и травмах, болезненности в покое и движении. Среди других показаний - припухлость, изменение цвета кожи, деформации и ограничение подвижности, симптомы, которые часто сопровождают артроз.
Самую большую диагностическую ценность рентген колена имеет при травмах - трещинах костей, переломах, вывихах и подвывихах суставов. Он диагностирует переломы мыщелков, травмы менисков и надколенника, кровоизлияния в коленный сустав. Метод позволяет обследовать сустав и прилегающие области - малоберцовую, бедренную и большеберцовую кости. С его помощью можно выявить артроз, артрит и остеопороз, а затем продолжить обследование другими методами.
Для диагностики коленного сустава наряду с рентгеном часто используют МРТ
В каких случаях назначают рентген тазобедренного сустава
Тазобедренные суставы - одни из самых сложно устроенных в организме. Пациента отправляют на рентген, если он испытывает дискомфорт при движении и ограничен в подвижности. Если сустав болит или деформирован, а также после любой травмы.
С помощью рентгенографии можно выявить такие болезни и патологии:
- вывих и дисплазия тазобедренного сустава врожденного характера;
- приобретенные вывихи и переломы (актуально для пожилых людей, страдающих от коксартроза);
- первичные опухоли, метастазы рака другой локализации;
- остеопороз, некроз головки тазобедренной кости;
- воспаления в суставе;
- артроз и другие патологические изменения.
В отличие от остальных участков, перед рентгеном тазобедренного сустава пациенту могут порекомендовать сделать очищающую клизму или накануне принять слабительное. Это делается для того, чтобы на снимке не было затемнений из-за переполненного кишечника.
Рентген тазобедренного сустава позволяет диагностировать коксартроз
Особенности рентгена верхних конечностей
Рентген локтя назначают также после травм - сильного ушиба, вывиха, перелома - или при подозрении на различные патологии. Он позволяет получить информацию о суставной щели и ее сужении, о состоянии окончаний кости плечевого отдела и предплечья. Специалист также получает данные об областях, смежных с локтевым суставом, что облегчает диагностику. Ведь далеко не всегда причина боли - артроз локтя, артрит или бурсит: часто она имеет распространяющийся характер и совершенно другой источник.
Боль в плече часто возникает на фоне неврологических и сосудистых заболеваний, однако причиной может быть и артроз плеча, а также системные заболевания плечевого сустава воспалительного характера. Рентген в основном назначают при подозрении на вывих или перелом. На снимке видны и соседние образования - ключицы и лопатки. Он информативен также при артрозе и артрите, некрозе плечевых головок, тендините и других заболеваниях.
Артроз верхних конечностей на рентген-снимке часто обнаруживается случайно
Рентгенография - простой, быстрый, безболезненный способ диагностики, который дает информацию о состоянии костей и суставов. При обнаружении артроза часто назначают дополнительные инструментальные методы, позволяющие рассмотреть глубинные структуры мягких тканей, изучить состояние хрящей. Однако МРТ и КТ - исследования дорогостоящие и не всегда необходимые. Поэтому, если ортопед настаивает на рентгене, отказываться не стоит.
Снимок чаще всего используют в травматологии с целью выявления перелома бедра и его осложнений, а также в онкологии для диагностики доброкачественных и злокачественных опухолей и опухолевидных образований и метастазов.
Укладка больного для выполнения снимка. Больной лежит на спине.
Ноги вытянуты вдоль стола. Сагиттальная плоскость стопы перпендикулярна плоскости стола. Ось бедра снимаемой конечности соответствует средней линии деки. Кассету размером 24 х 30 см или половину кассеты размером 30X40 см располагают в плоскости стола с таким расчетом, чтобы на снимке получили отображение либо оба, либо хотя бы один метаэпифиз бедренной кости, что необходимо для правильной ориентации концов снятого участка бедра (рис. 406). Пучок рентгеновского излучения направляют отвесно на центр кассеты.
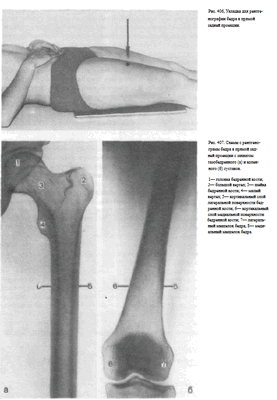
Информативность снимка. На снимке выявляются внутренняя и наружная поверхности бедренной кости, мозговая полость, ограниченная корковым веществом (рис. 407, а, б).
Критерием правильности укладки является отображение обоих или одного из метаэпифизов бедренной кости.
СНИМОК БЕДРА В БОКОВОЙ ПРОЕКЦИИ
Назначение снимка. При исследовании бедренной кости наряду со снимком бедра в прямой проекции обязательно выполняют и снимок бедра в боковой проекции.
Укладка больного для выполнения снимка. Больного укладывают на бок на исследуемую сторону. Ногу сгибают в коленном суставе и максимально выводят кпереди. Противоположную конечность и туловище отклоняют кзади. Линия надмыщелков бедра (в области коленного сустава) перпендикулярна плоскости стола.
Кассету размером 24 х 30 см или половину кассеты размером 30 х 40 см располагают в плоскости стола с таким расчетом, чтобы на снимке был захвачен дистальный метаэпифиз бедренной кости. Пучок рентгеновского излучения направляют отвесно через внутреннюю поверхность бедра на середину кассеты (рис. 408, а, 6).
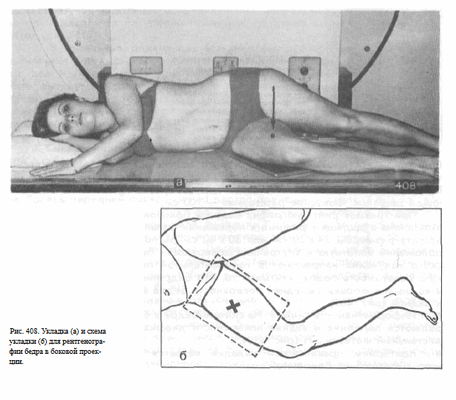
При большом массиве мягких тканей целесообразно применение отсеивающей решетки. Фокусное расстояние—100 см.
При травмах рентгенография бедра в боковой проекции может быть выполнена в щадящем режиме в положении больного на спине.
При этом кассету размером 24 х 30 см или 30 х 40 см располагают в вертикальном положении вплотную к внутренней поверхности бедра.
Пучок рентгеновского излучения направляют в горизонтальной плоскости через наружную поверхность бедра, учитывая то, что бедренная кость располагается к кожным покровам передней поверхности бедра значительно ближе, чем к задней (рис. 409).
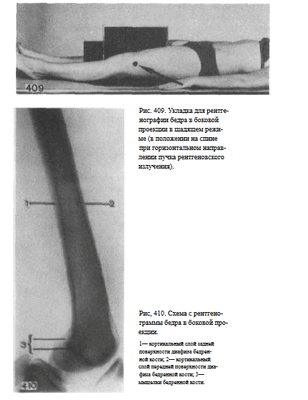
Информативность снимка. На снимке бедра в боковой проекции определяются передняя и задняя поверхности диафиза бедренной кости, ее дистальный метаэпифиз (рис. 410).
Критерием правильности укладки является отображение дистального метаэпифиза бедренной кости.
УКЛАДКИ ДЛЯ РЕНТГЕНОГРАФИИ КОЛЕННОГО СУСТАВА
СНИМКИ КОЛЕННОГО СУСТАВА В ПРЯМОЙ ПРОЕКЦИИ
Назначение снимка. Рентгенографию коленного сустава производят во всех случаях заболеваний сустава и при травмах.
Укладки больного для выполнения снимков. Существует несколько вариантов укладки для выполнения этого снимка:
1. Чаще всего рентгенографию коленного сустава производят в прямой задней проекции. При этом больной лежит на спине, обе ноги вытянуты, сагиттальная плоскость стоп расположена перпендикулярно к плоскости стола. Кассету размером 18 х 24 см располагают в продольном положении. Проекция суставной щели, находящаяся при вытянутой ноге на 1,5—2 см ниже нижнего полюса надколенника, легко прощупываемого под кожей, соответствует средней линии кассеты. Пучок рентгеновского излучения направляют отвесно на центр кассеты (рис. 411).
2. В практической работе часто выполняют одномоментные снимки обоих коленных суставов в прямой задней проекции. При этом больной лежит на спине, обе ноги вытянуты, сомкнуты, уложены симметрично на кассете. Пучок рентгеновского излучения направляют в центр кассеты, который находится на уровне проекции суставных щелей коленных суставов (рис. 412).
3. В отдельных редких случаях рентгенографию коленного сустава выполняют в прямой передней проекции. Обычно к этой укладке прибегают для изучения структуры надколенника. Больной лежит на животе.
Ноги вытянуты. Стопы находятся в положении подошвенного сгибания.
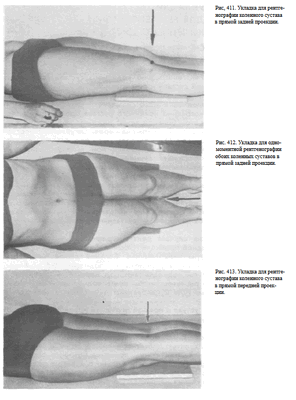
Кассету размером 18x24 см подкладывают под переднюю поверхность коленного сустава с таким расчетом, чтобы центр подколенной ямки соответствовал центру кассеты. Туда и направляют пучок рентгеновского излучения (рис. 413).
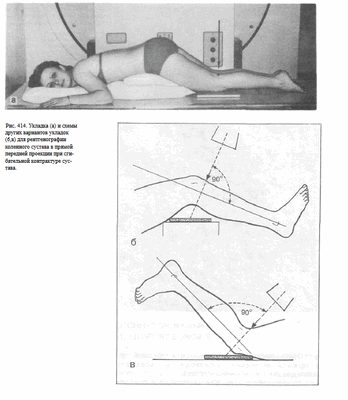
4. Снимки коленного сустава в прямой передней проекции выполняют при сгибательных контрактурах коленного сустава. При этом больной лежит на животе. Стопа находится в положении подошвенного сгибания, носок ее максимально вытянут, или же обе стопы свешиваются с края стола. Голень передней поверхностью плотно прилежит к столу, а бедро располагается к плоскости стола под углом, величина которого зависит от выраженности контрактуры. Для фиксации больного в таком положении под живот подкладывают валики или специальный ящичек с подушкой.
Пучок рентгеновского излучения направляют отвесно на центр подколенной ямки (рис. 414). Снимки коленного сустава в прямой проекции при сгибательной контрактуре могут быть выполнены и при других вариантах укладки (см. рис. 414, а, б, в).
Информативность снимка. На снимке коленного сустава в прямой задней проекции определяются дистальный метаэпифиз бедренной кости, медиальный и латеральный мыщелки бедра, между которыми располагается межмыщелковая ямка. Выше мыщелков определяются медиаль-ный и латеральный надмыщелки. На фоне дистального метаэпифиза бедренной кости виден надколенник. Проксимальный эпифиз большеберцовой кости представлен медиальным и латеральным мыщелками, между
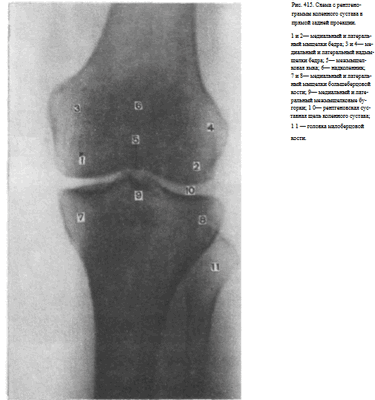
которыми определяются медиальный и латеральный межмыщелковые бугорки. На латеральный отдел метаэпифиза большеберцовой кости частично накладывается головка малоберцовой кости. Между мыщелками бедренной и большеберцовой костей выявляется рентгеновская суставная щель коленного сустава в виде неравномерно изогнутой полосы просветления (рис. 415).
Информативность снимков коленного сустава как в задней прямой, так и в передней прямой проекциях одинаковая. В передней прямой проекции несколько лучше видна структура надколенника. Информативность одномоментных снимков коленных суставов в прямой задней проекции ниже, так как каждый из суставов при этом подвергается проекционным искажениям.
СНИМКИ КОЛЕННОГО СУСТАВА В БОКОВОЙ ПРОЕКЦИИ
Назначение снимка. Снимок в боковой проекции наряду со снимком в прямой проекции производят во всех случаях рентгенологического исследования коленного сустава,
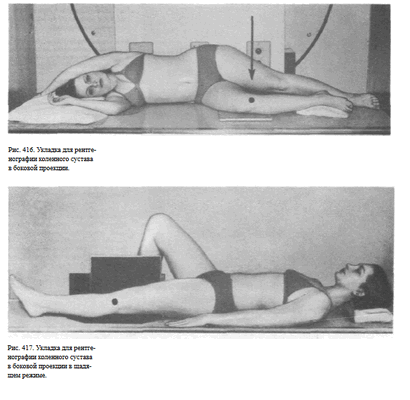
Укладка больного для выполнения снимков. Больной лежит на боку.
Исследуемая конечность слегка согнута в коленном суставе, наружной поверхностью прилежит к плоскости стола.
Противоположная конечность согнута в коленном и тазобедренном суставах и приведена к животу либо разогнута и отведена кзади. Кассета размером 1 8 х 24 см располагается в продольном положении таким образом, чтобы проекция суставной щели, находящаяся на 2 см ниже верхушки надколенника, соответствовала средней линии кассеты. Пучок рентгеновского излучения направляют отвесно, на внутреннюю поверхность коленного сустава в центр кассеты (рис. 416). Рентгенография коленного сустава в боковой проекции может быть произведена в щадящем режиме в положении больного на спине горизонтально направленным пучком рентгеновского излучения (рис. 417).
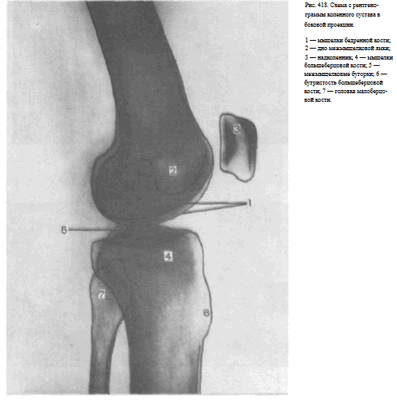
Информативность снимка. На рентгенограмме коленного сустава в боковой проекции определяются дистальный отдел бедренной кости, надколенник, проксимальные отделы большеберцовой и малоберцовой костей, рентгеновская суставная щель коленного сустава. Видны медиальный и латеральный мыщелки бедренной кости, изображения которых наслаиваются друг на друга, дно межмыщелковой ямки в виде четкой изогнутой линии. Кпереди от мыщелков бедра выявляется надколенник.
Изображения мыщелков большеберцовой кости суммируются и поэтому каждый из них неразличим. Медиальный и латеральный межмыщелковые бугорки также накладываются друг на друга и представляются в виде одного небольшого выступа, обращенного верхушкой вверх. По переднему контуру метаэпифиза большеберцовой кости определяется бугристость.
На задний отдел метаэпифиза большеберцовой кости частично наслаивается изображение головки малоберцовой кости.
Рентгеновская суставная щель коленного сустава выявляется между мыщелками бедренной и большеберцовой костей (рис. 418).
СНИМКИ КОЛЕННОГО СУСТАВА В КОСЫХ ПРОЕКЦИЯХ
Назначение снимков. Снимки предназначены для раздельного изучения мыщелков бедренной кости.
Укладки больного для выполнения снимков. Больного укладывают на живот и в этом положении производят два снимка. Для получения изображения наружного мыщелка бедренной кости бедро ротируют внутрь таким образом, чтобы фронтальная плоскость бедра установилась к плоскости кассеты под углом 45° (рис. 419, а); для получения изображения внутреннего мыщелка бедро ротируют кнаружи также с таким расчетом, чтобы фронтальная плоскость его была под углом 45° к кассете (рис. 419, 6).
При съемке используют кассету размером 18X24 см, устанавливая ее в продольном положении. Средняя линия кассеты — на 2 см ниже верхушки надколенника. Пучок рентгеновского излучения направляют отвесно в центр кассеты.
Информативность снимков. На снимках хорошо прослеживаются перед небоковые и заднебоковые поверхности соответствующих мыщелков бедренной кости (рис. 420, а, б). Снимки несут важную информацию при диагностике главным образом воспалительных изменений коленного сустава, так как позволяют выявить небольшие по протяженности краевые деструкции, неразличимые на снимках сустава в стандартных проекциях. Выполнение снимков в данной укладке целесообразно также при травмах.
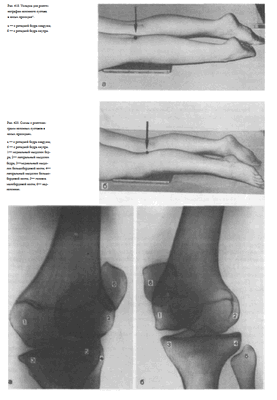
СНИМКИ НАДКОЛЕННИКА
Назначение снимков. Снимки надколенника выполняют главным образом при травмах с целью выявления перелома и установления его характера.
Укладки больного для выполнения снимков. Рентгенографию надколенника производят в прямой, боковой и аксиальной проекциях.
Чаще всего для изучения надколенника в прямой и боковой проекциях используют соответствующие снимки коленного сустава.
Но иногда делают и специальные прицельные снимки надколенника в этих двух проекциях. При этом снимок надколенника в прямой проекции выполняют при той же укладке, как передний прямой снимок коленного сустава (в положении больного на животе), максимально диафрагмируя пучок рентгеновского излучения и направляя его отвесно соответственно центру надколенника.
В случаях выполнения снимка надколенника в боковой проекции используют ту же укладку, что и для снимка коленного сустава в боковой проекции, однако пучок рентгеновского излучения направляют на середину надколенника и максимально суживают поле снимка (рис. 421).
Для рентгенографии надколенника в аксиальной проекции предложена специальная укладка. Больной лежит на животе.
Исследуемую конечность максимально сгибают в коленном суставе, притягивая заднюю поверхность голени к задней поверхности бедра с помощью бинта, перекинутого через стопу. Концы бинта удерживает сам больной. Кассету размером 13 х 18 см располагают в поперечном положении, центру ее соответствует передняя поверхность надколенника.
Пучок рентгеновского излучения направляют на верхушку надколенника (рис. 422).
При резком ограничении движений в коленном суставе уложить больного описанным выше способом не удается. В таком случае его усаживают на снимочном столе. Исследуемую конечность, сколько возможно, сгибают в коленном суставе. Кассету размером 13 х 18 см устанавливают вертикально с опорой длинным ее ребром о переднюю поверхность нижнего отдела бедра.
Рентгеновскую трубку поворачивают, и пучок рентгеновского излучения направляют в горизонтальной плоскости на верхушку надколенника (рис. 423).
Информативность снимков. На снимке в прямой проекции надколенник имеет форму округлого образования, наслаивающегося на изображение дистального метаэпифиза бедренной кости. Структура его видна неотчетливо. На снимке в боковой проекции (рис. 424) хорошо видны основание и верхушка надколенника, передняя и задняя его поверхности, при переломе его определяется расхождение отломков
Задняя поверхность имеет две суставные площадки, расположенные под углом друг к другу.
На снимке хорошо видны суставные поверхности мыщелков бедра и рентгеновская суставная щель между надколенником и мыщелками бедренной кости.
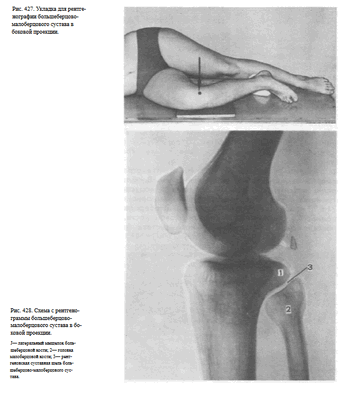
БОЛЬШЕБЕРЦОВО-МАЛОБЕРЦОВОГО СУСТАВА В БОКОВОЙ ПРОЕКЦИИ
Назначение снимка. Снимок предназначен для выявления рентгеновской суставной щели между латеральным мыщелком большеберцовой кости и суставной поверхностью головки малоберцовой кости с целью выявления смещения головки при подвывихах в этом суставе.
Укладка больного для выполнения снимка такая же, как для рентгенографии коленного сустава в боковой проекции. Однако в данном случае с целью ротации голени пятку исследуемой конечности значительно приподнимают вверх, подкладывая под нее мешочки с песком. При этом суставная щель между головкой малоберцовой кости и латеральным мыщелком большеберцовой кости устанавливается перпендикулярно к кассете.
Пучок рентгеновского излучения направляют на головку малоберцовой кости, которую легко прощупать под кожей (рис. 427).
Информативность снимка. На прицельном снимке большеберцово-малоберцового сустава хорошо видна головка малоберцовой кости без наслоения изображения метаэпифиза большеберцовой кости, а также суставная щель между ней и латеральным мыщелком большеберцовой кости (рис. 428).
Теги: колено
234567 Описание для анонса:
234567 Начало активности (дата): 28.12.2019 22:07:00
234567 Кем создан (ID): 989
234567 Ключевые слова: колено, надколенник, бедро, рентген, сустав
12354567899
Рентген коленного сустава с нагрузкой
Все рентгенологические исследования должны быть обоснованы и иметь цели и диагностические задачи. Колено -это сустав, несущий вес, и поэтому для большинства задач необходим рентген коленного сустава под нагрузкой. Поскольку рентгенограммы позволяют получить только двухмерные изображения костных структур, то для создания представления о трехмерных структурах снимки проводят в двух плоскостях, перпендикулярных друг другу.
В рамках стандартного обследования коленного сустававрач может принять решение о необходимости проведения рентгена коленного сустава.
Зачем назначают рентген?
- Как известно, МРТ является наиболее оптимальным методом диагностики патологий коленного сустава, но одно только МРТ не всегда позволяет врачу получить полное представление о некоторых патологиях колена.
- Многие проблемы с коленными суставами лучше диагностировать с помощью рентгена, и проведение рентгенографии в качестве первого диагностического шага является очень часто оправданным.
- Рентген коленного сустава предоставляет гораздо более полезную информацию о соосности в колене, позволяет оценить структуру костной ткани и определить степень дегенеративных изменений в коленном суставе.
- Иногда врач может назначить рентгенографию обоих колен и, как правило, это необходимо для сравнения изменений в суставах, связанных с артрозом.
Что можно определить с помощью рентгена?
Врач может искать на рентгеновских снимках колена следующее:
- Изменения в мягких тканях: рентген лучше визуализирует костные ткани, но на рентгеновском снимке можно также увидеть изменения в мягких тканях, такие как, например, отек мягких тканей и избыток жидкости в колене.
- Качество костной ткани: рентгенография не позволяет оценить плотность костей, но позволяет выявить различные аномалии, например, истончение костей.
- Выравнивание (соосность): рентгеновские снимки, проведенные в положении стоя, показывают соосность коленного сустава и наличие аномалий выравнивания костей. Неправильное выравнивание может способствовать избыточным нагрузкам на части сустава и ускорить развитие артроза.
- Суставные пространства: пространство между костями, формирующими сустав, фактически полностью заполнено хрящом. Сужение суставной щели, определяемое на рентгене, является очевидным признаком степени развития артроза.
- Ранние проявления остеоартрита: на рентгеновском снимке можно определить наличие ранних признаков артрита, включая остеофиты.
- Травма / перелом: рентгеновские снимки предоставляют объективные доказательства наличия повреждения целостности костных структур коленного сустава.
Как выполняется рентген?
- Рентгеновский снимок коленного сустава, проведенный в положении стоя - показывает сужение суставной щели и положение коленного сустава.
- Рентгеновский снимок коленного сустава под углом 45 градусов, показывает полную потерю медиальной суставной щели, что может быть не очевидно при проведении снимка в положении стоя. Этот тип снимка позволяет выявить ранние дегенеративные изменения в функциональном положении.
- Боковой рентгеновский снимок коленного сустава под углом 60 ° показываетPatellaalta. Также эта позиция позволяет увидеть trochleadysplasia.
- Рентгеновский снимок колена под углом 30 °
- Стресс-рентгенография, иногда используетсяв качестве диагностического инструмента для оценки нестабильности колена во всех направлениях, но в связи с тем, что она предоставляет только двухмерные (2D) и статические изображения, но этот метод измерения динамической функциональности колена ограничен.
- Рентгенография пассивного стресса.
Рентгенография пассивного стресса предлагает объективные, поддающиеся количественной оценке, неинвазивные и извлекаемые данные для диагностики и оценки повреждений связок колена.
- Методы динамической стереорадиографии и рентгеноскопии позволяют обеспечить точное измерение кинематики коленного сустава, но использование ограничено большой лучевой нагрузкой.
Заключение
Рентген - это очень актуальный метод диагностики, который позволяет получить информацию, которую врач может интерпретировать для верификации патологии коленного сустава и выяснения причины симптоматики. Хотя это не такой информативный метод, как МРТ, в некоторых случаях рентген гораздо более полезен и менее затратен.
Тем не менее, при некоторых состояниях, особенно когда речь идет о мягких тканях, для постановки диагноза может потребоватьсяМРТ.
Укладка при рентгенограмме межмыщелковой ямки коленного сустава в аксиальной ЗП проекции (с нагрузкой и по методу Холмблада)
Институт ревматологии РАМН, Москва
О стеоартроз (ОА) - хроническое прогрессирующее заболевание суставов, характеризующееся дегенерацией суставного хряща, изменениями в субхондральном отделе эпифизов костей и в околосуставных мягких тканях.
Состояние суставного хряща является важным не только для диагностики ОА, но и для оценки прогрессирования заболевания и проводимого лечения. Суммарная толщина суставного хряща на рентгенограммах определяется измерением ширины рентгеновской суставной щели между суставными поверхностями эпифизов костей. Ширина суставной щели до настоящего времени используется, как основной показатель в рентгенологической диагностике ОА, и стандартная рентгенография коленных суставов в прямой и боковой проекциях рекомендуется WHO и ILAR, как метод выбора для оценки динамики изменений в суставном хряще при проведении клинических испытаний лекарственных препаратов.
Рентгенография остается наиболее простым и общедоступным методом исследования суставов для оценки анатомических изменений структуры костей при ОА. С точки зрения оперативности диагностики, простоты и удобства использования, особенно интересны передвижные рентгенодиагностические аппараты с полипозиционным штативом типа С-дуга, широко применяемые в мировой практике. Аппараты данного класса позволяют проводить исследования пациента в любых проекциях без изменения положения последнего. В России единственным производителем подобного оборудования является Санкт-Петербургская научно-исследовательская производственная компания “Электрон”. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов, при этом сужение рентгеновской суставной щели соответствует объемному уменьшению суставного хряща, а субхондральный остеосклероз и остеофиты на краях суставных поверхностей есть ответная реакция костной ткани на увеличение механической нагрузки в суставе, что, в свою очередь, является результатом дегенеративных изменений и уменьшения в объеме суставного хряща. Данные рентгенологические симптомы рассматриваются, как специфические для ОА, используются для постановки диагноза ОА и входят в рентгенологические критерии (в сочетании с клиническими) диагностики ОА.
Рентгенологические симптомы, обязательные для постановки диагноза остеоартроза
Сужение рентгеновской суставной щели - один из самых важных рентгенологических симптомов, имеющий прямую коррелятивную связь с патологическими изменениями, происходящими в суставном хряще. Известно, что уменьшение в объеме суставного хряща распределяется неравномерно на разных участках суставной поверхности, в связи с чем рентгеновская суставная щель в разных отделах сустава имеет различную ширину. Согласно рекомендациям WHO/ILAR ширину рентгеновской суставной щели необходимо измерять в наиболее суженном участке. Считается, что в патологически измененном суставе именно этот участок испытывает наибольшие механические нагрузки (для коленного сустава - это медиальные отделы, для тазобедренного сустава - верхнемедиальные, реже - верхнелатеральные отделы). Анатомическими ориентирами, используемыми для измерения суставной щели на рентгенограммах крупных суставов являются:
а) для выпуклых поверхностей (головка и мыщелки бедренной кости) - кортикальный слой замыкательной пластины суставной поверхности кости;
б) для вогнутых поверхностей (край вертлужной впадины, проксимальные мыщелки большеберцовых костей) - край суставной поверхности в основании суставной впадины.
Остеофиты - костные разрастания на краях суставных поверхностей костей различной формы и размеров являются чрезвычайно характерным для ОА рентгенологическим симптомом. Остеофиты в начальных стадиях развития ОА суставов проявляются в виде заострений или небольших размеров (1-2 мм) костных образований на краях суставных поверхностей и в местах прикрепления собственных связок суставов (в коленных суставах это края межмыщелковых возвышений большеберцовых костей, в месте прикрепления крестообразных связок; в тазобедренных суставах - края ямки бедренной головки, на медиальной ее поверхности, в месте прикрепления собственной связки бедренной головки). По мере нарастания тяжести ОА в суставах и прогрессирующего сужения суставной щели остеофиты увеличиваются в размерах, приобретают различные формы в виде “губ” или “гребней”, прямолинейных или “пышных” костных разрастаний на широком или узком основании. При этом суставная головка и впадина могут значительно увеличиваться в поперечнике, становиться более массивными и расплющенными. Количество остеофитов может быть подсчитано отдельно или суммарно в обоих суставах, а их размеры измерены по ширине в основании и по длине. Изменение количества остеофитов и их размеров является чувствительным индикатором прогрессирования заболевания, а отсутствие этих изменений может указывать на успешность в лечении ОА.
Субхондральный остеосклероз - уплотнение костной ткани, непосредственно расположенной под суставным хрящом. Обычно этот рентгенологический симптом выявляется на поздних стадиях ОА, когда суставная щель уже резко сужена и является следствием трения обнаженных сочленяющихся костных поверхностей друг о друга. Суставные костные поверхности при этом становятся неровными. Это свидетельствует о глубоком дегенеративном процессе в покровном хряще или о его исчезновении. Изменения целостности суставного хряща, что предшествует его количественному уменьшению, может быть результатом уплотнения кортикальной и трабекулярной костной ткани, непосредственно расположенных под хрящом. Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в 3-х равноотстоящих точках вдоль суставного края; результаты измерения при этом могут быть усреднены.
Рентгенологические симптомы, необязательные для постановки диагноза первичного остеоартроза
Околосуставной краевой дефект костной ткани. Хотя этот рентгенологический симптом, который может наблюдаться при ОА, определен Altman с коллегами, как “эрозия суставной поверхности”, термин “околосуставной краевой дефект костной ткани” более предпочтителен, так как точной гистологической характеристики этих рентгенологически выявляемых изменений пока не дано. У больных с ОА они небольшие с участком остеосклероза в основании, при этом окружающая их костная ткань не имеет разрежения костной структуры, что характерно для истинных эрозий, выявляемых при ревматоидном артрите, которые не имеют склеротических изменений в основании и часто определяются на фоне околосуставного остеопороза. Краевые дефекты костной ткани могут быть обнаружены на ранних стадиях ОА, появление их может быть связано с воспалительными изменениями в синовиальной оболочке. Эти изменения описаны в крупных суставах и в суставах кистей.
Субхондральные кисты - рентгенологически проявляются, как кольцевидные дефекты трабекулярной костной ткани в субхондральном отделе кости с четко определяемым склеротическим ободком. Субхондральные кисты формируются в результате резорбции костной ткани в области высокого внутрисуставного давления, в месте наибольшей нагрузки на суставную поверхность. Чаще всего эти кисты появляются при обострении заболевания и находятся в зоне наиболее узкой части суставной щели. Они характерны для ОА тазобедренных суставов и могут обнаруживаться как в головке бедренной кости, так и в крыше вертлужной впадины. О динамике изменений субхондральных кист судят по их количеству и размерам.
Внутрисуставные обызвествленные хондромы - образуются из участков некротизированного суставного хряща, а также могут являться фрагментом костной ткани - остеофита или продуцироваться синовиальной оболочкой. Хондромы обычно имеют небольшие размеры, находятся между суставными поверхностями костей или лежат сбоку от эпифизов костей, имеют различную форму (округлую, овальную, удлиненную) и неравномерную крапчатую структуру, связанную с отложением кальцийсодержащих веществ в хрящевую ткань. Количество их в суставе минимальное (1-2 хондромы).
В коленном суставе за обызвествленную хондрому можно принять сесамовидную кость (fabella) в подколенной ямке, которая при ОА коленного сустава также меняет свою форму, положение и размеры. Деформация fabella является одним из симптомов ОА коленного сустава.
Рентгенологическая диагностика остеоартроза тазобедренных суставов
На точность оценки ширины суставной щели в тазобедренных суставах влияют 3 фактора: позиция больного, поворот конечности и правильная центрация рентгеновского луча при рентгенографии сустава. Сравнение ОА изменений в тазобедренных суставах у одних и тех же больных в 2-х положениях (стоя и лежа) показало, что в положении больного стоя ширина суставной щели была достоверно меньше, чем когда больной лежал на столе. Cуставная щель сужена в большей степени тогда, когда стопа направлена кнутри. Смещение рентгеновской трубки в сторону от центра сустава может достоверно изменить ширину суставной щели. При этом рекомендуется, чтобы центральный рентгеновский луч проходил через центр бедренной головки. Правда, необходимо отметить тот факт, что раздельная рентгенография тазобедренных суставов приводит к увеличению лучевой нагрузки на пациентов.
В начальных стадиях (1-2 стадии по Kellgren) ОА тазобедренных суставов при рентгенологическом исследовании определяются: незначительное сужение суставной щели, слабовыраженный субхондральный остеосклероз, точечные кальцификаты в области наружного края крыши вертлужной впадины (зачаток остеофитов), заострение краев ямки бедренной головки в области прикрепления круглой связки бедренной головки (рис. 1).
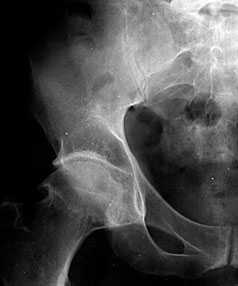
Рис. 1. Обзорная Rо-графия тазобедренного сустава в прямой проекции.
Деформирующий остеоартроз II ст. по Kollgren. Крупные остеофиты на краях суставных поверхностей. Грибовидная деформация бедренной головки
В поздних стадиях заболевания (соответствует 3-4 стадии ОА по Kellgren) отмечаются:
• прогрессирующее сужение суставной щели
• формирование различной формы и размеров остеофитов на краях суставных поверхностей вертлужной впадины, бедренной головки, отчего она со временем приобретает грибовидную форму. В средней части вертлужной впадины возможно формирование клиновидного остеофита, который может обусловить латеральное смещение бедренной головки
• углубление вертлужной впадины может быть связано с развитием остеофитов; протрузия ее возможна на фоне остеопороза или истончения костей, составляющих дно вертлужной впадины
• выраженный субхондральный остеосклероз. Проявляется в первую очередь в области крыши вертлужной впадины, затем в верхнем отделе бедренной головки
• в далеко зашедших случаях - уменьшение в объеме и уплощение суставной поверхности бедренной головки на фоне выраженной кистовидной перестройки костной ткани, чередующейся с участками субхондрального остеосклероза. Костные кисты могут быть единичными или множественными. Возникают они в верхней части вертлужной впадины или в зоне наибольшей нагрузки на суставную поверхность бедренной головки
• асептический некроз бедренной головки
• подвывихи бедренной кости чаще вверх и латерально, реже вверх и медиально
• уплотнение костной ткани и укорочение шейки бедренной кости.
Свободные внутрисуставные тельца при коксартрозе выявляются редко.
При вторичном диспластичном коксартрозе все рентгенологические симптомы развиваются рано (в молодом или среднем возрасте) и могут закончиться асептическим некрозом бедренной головки и подвывихом или полным вывихом бедра.
Описан ишемический коксартроз с быстрым сужением суставной щели, перестройкой костной структуры в головке и шейке бедренной кости, ранними остеосклеротическими изменениями, но без значительного остеофитоза, с достаточно быстрым развитием деструкции бедренной головки.
Рентгенологическая диагностика остеоартроза коленных суставов
Коленные суставы - одни из самых трудных для правильного рентгенологического исследования из-за их структурной сложности и широкого диапазона движений. ОА в коленных суставах может быть ограниченно распространенным даже в определенном отделе сустава, что также затрудняет диагностику изменений в суставе. Последние клинические и эпидемиологические работы подтвердили важность исследования пателлофеморального сустава в оценке ОА коленного сустава, так как совместное исследование этих суставов обнаруживает заболевание приблизительно в 50% от всех обследованных больных и доказывает, что к прямой рентгенографии коленных суставов необходимо в обязательном порядке добавлять прицельный снимок надколенника в боковой или аксиальной проекции. Незначительно согнутый в положении стоя и в прямой проекции коленный сустав является наиболее приемлемым положением для объективной оценки ширины суставной щели. Каждый коленный сустав сгибается так, чтобы опорные площадки суставной поверхности большеберцовой кости стали горизонтальными, шли параллельно с центральным рентгеновским пучком и были перпендикулярны кассете. Центр сустава (суставной щели) должен совпадать с центром рентгеновского луча. Рентгенологическое исследование феморопателлярного сустава может быть проведено в положении больного лежа на животе с максимально согнутой в коленном суставе ногой или с использованием метода Ahlback, когда больной стоит и коленный сустав согнут под углом 30° от вертикального положения. В этом положении сустав находится под функциональной нагрузкой, гарантируется, что поверхности сустава хорошо видны, обеспечивается более точная оценка хрящевой ткани, чем в том случае, когда больному проводится исследование в положении лежа.
Рентгенологическая диагностика артроза феморопателлярного сустава в боковой и аксиальной проекциях характеризуется: сужением суставной щели между надколенником и бедром; остеофитами на задних углах надколенника и мыщелков бедренной кости; субхондральным остеосклерозом надколенника; единичными субхондральными кистами со склеротическим ободком.
Данный артроз почти всегда наружный, иногда наружный и внутренний, редко - только внутренний (диагностируется только по аксиальному снимку).
Ранние рентгенологические признаки (соответствуют 1-2 стадиям артроза по Kellgren):
1. Вытягивание и заострение краев межмыщелкового возвышения большеберцовой кости (в месте прикрепления крестообразной связки).
2. Небольшое сужение суставной щели (чаще в медиальном отделе сустава).
3. Заострение краев суставных поверхностей мыщелков бедренной и большеберцовой кости, чаще в медиальном отделе сустава (связано с большей нагрузкой на этот отдел сустава), особенно при наличии варусной деформации сустава; реже - в латеральной части или одновременно в обеих половинах суставной поверхности (рис. 2).
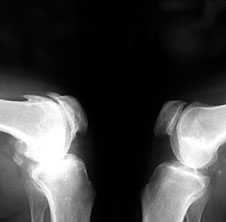
Рис. 2. Rо-графия коленных суставов в боковой проекции.
Артроз феморопателлярных суставов (больше слева). Артроз коленных суставов (I ст по Kollgren справа, IV ст. по Kollgren слева)
При прогрессировании артроза коленных суставов (соответствует 3-4 стадиям артроза по Kellgren):
• нарастает сужение суставной щели
• развивается субхондральный остеосклероз в наиболее нагруженной части сустава
• появляются множественные крупные остеофиты на боковых, передних и задних краях суставных поверхностей
• редко обнаруживаются субхондральные кисты
Вторичный синовит с развитием субпателлярной или подколенной кисты Бейкера:
• суставные поверхности бедренной и большеберцовой кости уплощаются, становятся неровными и теряют свою анатомо-функциональную дифференциацию
• многогранную неправильную форму преобретает сесамовидная кость (fabella)
• могут обнаруживаться обызвествленные хондромы
• редко возможно развитие асептических некрозов мыщелков костей.
Остеартроз проксимальных и дистальных межфаланговых суставов
Стандартная рентгенография кистей проводится в прямой проекции. Пальцы расположены вместе, кисти лежат ровно на кассете на одной линии с осью, проходящей через предплечья и запястья.
Начальные проявления (соответствуют 1-2 стадиям артроза по Kellgren):
Небольшие заострения краев или остеофиты с нерезким субхондральным остеосклерозом; мелкие, субхондрально расположенные кисты при нормальной или слегка суженной суставной щели, мелкие кальцификаты в мягких тканях в области боковых краев суставных поверхностей костей.
Выраженные изменения (соответствуют 3-4 стадиям артроза по Kellgren):
Умеренно выраженные или крупные остеофиты, деформация краев суставных поверхностей, значительное сужение суставных щелей, остеосклероз (узелки Гебердена в дистальных межфаланговых суставах и узелки Бушара в проксимальных), кисты со склеротическим ободком, краевые дефекты суставных поверхностей, при этом костные выступы с одной стороны могут вклиниваться в другую. Обычно краевые дефекты окружены зоной остеосклероза (рис. 3).
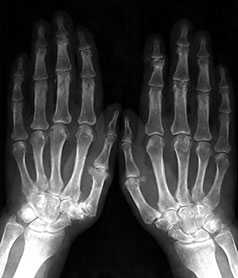
Рис. 3. Обзорная Rо-графия кистей.
Множественные артрозы дистальных и проксимальных межфаланговых суставов. Множественные узелки Гебердена и Бушара. Выраженный артроз 1-го левого запястнопястного сустава
Стандартная и микрофокусная рентгенография суставов
Методы для оценки прогрессирования ОА основываются на выявлении изменений рентгенологических симптомов в суставах. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2-х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как микрофокусная рентгенография суставов, должна более широко использоваться при оценке динамики изменений.
. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2-х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как , должна более широко использоваться при оценке динамики изменений.
Рентген диагностика остеоартроза коленных суставов (гонартроза)
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
Коленные суставы - одни из самых трудных сочленений для правильного рентгенологического исследования из-за их структурной сложности и широкого диапазона движений. Гонартроз может локализоваться только в определенном отделе сустава, что также затрудняет диагностику суставных изменений при остеоартрозе коленных суставов (гонартрозе).
Анатомические и биомеханические особенности коленного сустава изначально предполагают значительную частоту поражения не только костных структур, но и связочно-менискового комплекса (СМК). Поэтому высокий процент первичных диагностических ошибок при анализе рентгенограмм можно объяснить тем, что основное внимание уделяется только изменениям в костных структурах. Анализировать и на основании определенных признаков предполагать с большой долей вероятности наличие повреждений СМК при проведении рентгенографии позволяют многочисленные функциональные пробы и укладки. С учетом выявленных изменений рентгенологическое исследование может быть дополнено другими методами визуализации - ультразвуковым исследованием, МРТ и др.
Основным правилом при рентгенологическом исследовании коленного сустава является полипозиционность.
К стандартным проекциям, применяемым при рентгенографии коленного сустава, относятся прямая (переднезадняя) и боковая. По мере необходимости их дополняют правой или левой косой, а также аксиальной и другими проекциями.
Эффективность рентгенодиагностики поражений коленного сустава во многом зависит от качества рентгенограмм.
В прямой проекции внутренний и наружный контуры рентгеносуставной щели имеют различную кривизну и ориентацию, вследствие чего они не могут быть получены как идеальная единая линия на одном и том же снимке. Внутренняя ее часть лучше видна, когда центральный рентгеновский луч перпендикулярен поверхности стола, а наружная - при каудокраниальном смещении луча на 5-7°. Компромисс достигается в зависимости от зоны интереса. Ось ротации колена проходит через медиальную область сустава, которая поэтому чаще подвергается изменениям по сравнению с наружной. Следовательно, при выполнении снимка колена в прямой проекции предпочтительной считается укладка, когда сустав находится в состоянии максимального разгибания с перпендикулярным направлением центрального луча к объекту исследования и центрацией его на срединную точку колена, несколько смещенную кнутри.
Критерии качества рентгенограмм
В прямой проекции
Симметричность аксиальных сторон обоих мыщелков бедренной кости
Расположение межмыщелковых бугорков по центру межмыщелковой ямки
Частичная маскировка головки малоберцовой кости метаэпифизом большеберцовой кости (примерно на 1/3 своего поперечного размера)
Наложение контуров надколенника на центральную область метаэпифиза бедренной кости
В боковой проекции
Возможность осмотра ПФО сустава и бугристости большеберцовой кости
Во всех проекциях
Расположение рентгеносуставной щели в центре рентгенограммы
Четкое изображение губчатой структуры костей
Снимок, выполненный в положении максимального разгибания колена, является стандартным для переднезадней проекции. Он позволяет исследовать переднюю часть рентгеносуставной щели.
Прямые снимки, выполненные при сгибании колена на 30° (укладка Шусса) или на 45° (укладка Фика), производятся для оценки состояния задних отделов рентгеносуставной щели, на уровне которой чаще всего и обнаруживаются повреждения субхондральных отделов костей (остеонекрозы) и хрящевых структур (остеохондриты).
Эти укладки удобны для изучения межмыщелкового пространства, которое в этом положении оказывается максимально доступным обзору, а также позволяют выявлять свободные инородные тела в полости сустава, образующиеся как следствие повреждения суставных хрящей.
Снимок коленного сустава в прямой проекции можно выполнять в положении больного лежа и стоя. Когда патология имеет механическую природу и предполагается повреждение связочного аппарата, предпочтительно выполнять рентгенографию стоя как при нагрузке, так и в расслабленном состоянии для исследования рентгеносуставной щели и оси сустава.
Рентгенологическое исследование коленного сустава в прямой проекции обязательно дополняется снимком в боковой проекции.
При боковой рентгенографии центральный луч проходит по суставной щели с уклоном на 10° в каудокраниальном направлении. При этом края мыщелков бедренной кости накладываются друг на друга, а их суставные поверхности смещаются в своей задней нижней части. Это позволяет хорошо различать их контуры и оценить состояние ПФО сочленения.
Снимок коленного сустава в боковой проекции производится либо в положении пациента лежа на боку, при полном расслаблении сустава, либо стоя, без нагрузки на исследуемый сустав. Легкое сгибание колена (30° или 15°) позволяет определить состояние ПФО сочленения. Сгибание предназначено для визуализации надколенника в момент его внедрения в межмыщелковую область.
Проведение рентгенографии в боковой проекции позволяет выявить транзиторную нестабильность (задержку вхождения надколенника в межмыщелковую ямку), которая может исчезнуть при 30° сгибании или не выявляться на аксиальном снимке, когда минимальное сгибание равно 30°, а также оценить высоту надколенника и состояние его суставной поверхности.
Различные зоны суставной поверхности колена на боковом снимке имеют характерные отличительные особенности. Эти различия связаны с функциональными особенностями каждого участка. Форма мыщелков бедренной кости представляет зеркальную картину передней части соответствующего тибиального плато, с которой устанавливается контакт при крайнем разгибании колена.
При наличии транзиторной нестабильности надколенника или при подозрении на повреждение крестообразных связок необходимо дополнительное проведение нагрузочных тестов.
Особенно велико значение бокового снимка для изучения ПФО сочленения.
В оценке топографии надколенника применяются различные коэффициенты измерения, из которых наиболее используемый - индекс Катона. Для измерения этого индекса требуется снимок, произведенный при сгибании коленного сустава на 30°.
Индекс Катона является соотношением расстояния от нижнего края надколенника до передневерхнего угла большеберцовой кости (а) к длине суставной поверхности надколенника (b). В норме это соотношение обычно равно 1,0±0,3.
Слишком высокое расположение надколенника (patella alta) приводит к запоздалому его внедрению в трохлеарное устье, что может являться причиной надколенниково-бедренной нестабильности. Для диагностики такой нестабильности используется надколенниковый индекс.
На боковом снимке профиль надколенника имеет две задние линии, одна из которых соответствует гребню надколенника, а другая, более плотная, - его наружному краю. Расстояние между этими двумя линиями (а-а) и является надколенниковым индексом (в норме - 5 мм). Значения 0,1
Похожие закономерности наблюдались и при анализе направления роста остеофитов в зависимости от степени локального сужения суставной щели. В ЛБ, МБ, МББ, ЛМ выраженность локального сужения щели была связана с направлением роста больших остеофитов. Направление роста остеофитов в ЛББ было связано не с размером остеофитов, а с локальным сужением суставной щели латерального и медиального ТФО, а в МН оно не коррелировало ни с размером остеофитов, ни со степенью локального сужения.
Позитивная корреляция между размером остеофитов и степенью локального сужения суставной щели была обнаружена во всех отделах, кроме медиального ПФО. В последнем размеры остеофитов надколенника и ММ позитивно коррелировали с сужением щели медиального ТФО. Размер остеофитов в ЛБ и ЛББ латерального ТФО позитивно коррелировали со степенью сужения латерального ПФО.
Для уточнения связей между некоторыми рентгенологическими и общеклиническими данными с размером остеофитов последние были проанализированы с помощью многофакторного анализа.
Локальное сужение щели было связано с наличием остеофитов в большинстве анализируемых участков. Остеофиты в ЛББ были связаны с сужением щелей медиального ТФО и латерального ПФО. Остеофиты в ЛН и ЛМ коррелировали больше с латеральным подвывихом надколенника, чем с локальным сужением. Степени 2-3 остеофитов медиального ПФО не связаны с локальным сужением, но связаны с варусной деформацией и сужением щели медиального ТФО. Степень локальной деформации ТФО ассоциировалась с наличием остеофитов 2-3 степени как в латеральных, так и медиальных ТФО.
Факторы, ассоциированные с наличием остеофитов, в зависимости от размера последних выше) как в латеральном ТФО, так и (остеофиты 2-3 ст.) в латеральном ПФО. Хондрокальциноз был вызван ростом остеофитов на многих участках. Наличие латерального подвывиха надколенника тесно коррелировало с ростом остеофитов в латеральном ПФО, а варусная деформация - с наличием остеофитов 2-3 степени в медиальном ТФО. Общее количество остеофитов коррелировало с числом остеофитов в МБ и ММ.
Остеофиты 0-1 степени
Остеофиты 2-3 степени
Локальная деформация ПФО
Локальная деформация ТФО
Сужение суставной щели латерального ТФО
Сужение суставной щели латерального ПФО
Сужение суставной щели медиального ТФО
Латеральный подвывих надколенника
Общее количество остеофитов
Лока ьная деформация ТФО
Латеральный подвы их надколенника
Латер льныи подвывих надколенник
Локальная хондромаляция ПФО
Сужение суставной щели латерального ФО
Медиальный подвывих надколенника
Сужение суставной щели медиального ПФО
Общее количество ОФ
Размеры растущих навстречу друг другу остеофитов в одном и том же отделе коррелировали во всех анализируемых отделах: коэффициент корреляции г составил 0,64 для латерального ТФО, 0,72 - для медиального ТФО, 0,49 - для латерального ПФО, 0,42 - для медиального ПФО.
Следовательно, во всех отделах коленного сустава, кроме ЛББ и МН, направление роста остеофитов изменяется с увеличением размеров последних и степени сужения суставной щели. Обнаруженные корреляции поддерживают гипотезу о влиянии как общих, так и местных биомеханических факторов на формирование остеофитов. О влиянии последних свидетельствует обнаруженная нами корреляция между такими параметрами, как:
- размер остеофитов в медиальном ПФО и сужение щели медиального ТФО;
- размер остеофитов ЛББ и сужение щели как медиального ТФО, так и латерального ПФО;
- размер остеофитов в латеральном ПФО и латеральный подвывих надколенника;
- размер остеофитов медиальных ТФО и ПФО и наличие варусной деформации. Напротив, при анализе связей хондрокальциноза с общим количеством остеофитов обнаружены разнонаправленные изменения.
Можно предположить, что локальная нестабильность - важный пусковой биомеханический механизм формирования остеофитов. В экспериментальных моделях остеоартроз продемонстрировано, что формирование остеофитов при нестабильности сустава ускоряется при движениях в этом суставе и замедляется при иммобилизации. Как отмечено L.A. Pottenger и соавторами (1990), хирургическое удаление остеофитов при проведении артропластики коленного сустава у больных с остеоартрозом приводит к усугублению нестабильности в суставе, что позволяет говорить о стабилизирующей роли остеофитов при этой патологии. Наше наблюдение о том, что латеральный рост остеофитов способствует увеличению площади нагружаемой суставной поверхности, подтверждается данными, полученными J.M. Williams и K.D. Brandt (1984). Для остеофитов малого размера преобладающее направление роста - латеральное (за исключением ЛББ, где остеофиты растут преимущественно вверх, при условии, что щель медиального ТФО сужена, а латеральный ТФО минимально вовлечен в процесс). LA. Pottenger и соавторы (1990) показали, что даже вертикальные остеофиты могут стабилизировать сустав, видимо, путем создания новообразованной поверхности большеберцовой кости и ограничения избыточного вальгусного движения. В отличие от малого крупный остеофит растет преимущественно вверх или вниз. Это явление может отражать анатомическое ограничение «латерального» роста смежными периартикулярными структурами или компенсаторные процессы расширения и механического усиления основания остеофита для предотвращения вывихов.
В числе подобных компенсаторных изменений следует упомянуть и о так называемых линиях прилива, представляющих собой зоны обызвествления, соединяющие гиалиновый хрящ с субхондральной костью. В норме они волнистые и поэтому эффективно противодействуют значительным нагрузкам. При остеоартрозе в связи с тем, что хрящ разрушается, а новый хрящ формируется в виде остеофитов, эта зона перестраивается. Следовательно, одним из проявлений остеоартроз является наличие множественных линий прилива. Поскольку обнажена суставная поверхность кости, то компенсаторным механизмом становится формирование плотного склероза (эбурнеация), часто сочетающееся с образованием глубоких борозд (углублений). Последние особенно часто обнаруживаются в коленном суставе (ПФО), где могут считаться средством, стабилизирующим сустав, обеспечивая его «рельсами». Эти борозды хорошо визуализировались на аксиальных изображениях ПФО у обследованных нами пациентов.
Тесная корреляция наблюдалась между размером остеофитов и локальным истончением хряща, особенно в медиальном ТФО и латеральном ПФО. Однако размер остеофитов в латеральном ТФО больше коррелировал с сужением суставных щелей медиального ТФО и латерального ПФО, а не его собственной суставной щели, а размер остеофитов в медиальном ПФО коррелировал не с локальным сужением щели, а с сужением в медиальном ТФО. Видимо, на размер остеофитов могут влиять как изменения в смежных участках сустава, так и локальные, что может опосредоваться биохимическими или механическими факторами роста м. Последними с наибольшей вероятностью может быть объяснена связь размеров остеофитов медиальных ТФО и ПФО с варусной деформацией. G.I.van Osch и соавторы (1996) предположили, что процессы повреждения хряща и формирования остеофитов прямо не связаны, но вызваны одним и тем же фактором и развиваются независимо друг от друга. Подобное независимое развитие наблюдается в латеральном ПФО и медиальном ТФО, причем размер остеофитов связан больше с латеральным подвывихом надколенника и варусной деформацией, чем с локальным сужением суставной щели.
Связь между общим количеством остеофитов и их расположением на нескольких участках поддерживает концепцию конституциональной обусловленности формирования остеофитов и «гипертрофического» ответа кости. Возможно, имеются индивидуальные различия в выраженности ответа на действие некоторых ФР, например ТФР-бета, или принимающего участие в росте остеофитов костного протеина-2 (bone morphogenic proteine-2). Интересным наблюдением является связь хондрокальциноза и количества остеофитов: клинические исследования предполагают наличие специфических отношений между кристаллами пирофосфата кальция (обычной причиной хондрокальциноза) и «гипертрофическим» исходом остеоартроза. ТФР-бета, кроме стимуляции роста остеофитов, увеличивает выработку хондроцитами внеклеточного пирофосфата, а механическая стимуляция хондроцитов увеличивает выработку АТФ, мощного источника внеклеточного пирофосфата, тем самым предрасполагая к образованию кристаллов последнего.
Полученные нами данные предполагают участие в патогенезе остеоартроза ряда факторов, включая местные биомеханические, конституциональные и другие, определяющих размер и направленность роста остеофитов, формирующихся в процессе прогрессирования заболевания.
Читайте также:
- Инфекции вызванные Rickettsia prowazekii, Coxiella burnetii: клиника, диагностика
- Примеры агрессивной злокачественной медуллоэпителиомы цилиарного тела
- Диагностика воспаления клетчаточных пространств шеи
- Уход после операции по поводу внутрисуставного перелома пяточной кости
- Углекислый газ. Транспорт углекислого газа.
