УЗИ, ЭхоКГ при жидкости в перикарде у плода
Добавил пользователь Morpheus Обновлено: 21.01.2026
Заболевания сердечно-сосудистой системы являются самыми частыми в процентной структуре болезней. Это основная причина смерти и потери трудоспособности во всем мире. Люди, которые подвержены высокому риску таких патологий, обязательно должны проходить прицельное медицинское обследование для раннего выявления и предупреждения осложнений. К одной из таких процедур относится эхокардиография сердца. Это метод ультразвукового исследования, который позволяет оценить работу сердца и его клапанного аппарата, своевременно диагностировать какие-либо изменения.
Показания
Симптомы заболеваний сердечно-сосудистой системы разнообразны, их легко перепутать с проблемами других органов. Больной обязательно должен обратить внимание на:
- появление перебоев в работе сердца, усиленное сердцебиение;
- одышку, кашель, бледность кожи, появление отеков на нижних конечностях в конце дня;
- слабость, головокружение, частые головные боли, потерю сознания.
Все эти признаки не стоит игнорировать, они должны послужить поводом для обращения к специалисту, который направит на УЗИ сердца.
Непосредственными показаниями к исследованию служат повышение или понижение артериального давления, наличие патологических шумов во время аускультации сердца, изменения, выявленные на электрокардиограмме, а также боли в области сердца или за грудиной (стенокардия). Эхокардиографию обязаны периодически проходить пациенты, которые перенесли инфаркт либо оперативное вмешательство на сердце.
Но не только люди, имеющие проблемы со здоровьем, проходят ЭхоКГ. Его рекомендуют проводить спортсменам, мужчинам после 55, женщинам после 50 лет, беременным. УЗИ сердца также выполняют:
- детям в периоде новорожденности с целью исключения пороков сердца;
- подросткам по достижении 14 лет, так как во время интенсивного роста организма может возникнуть патология сердечной мышцы.
Методика проведения
В отличие от ультразвуковых исследований других органов, УЗИ сердца практически не требует подготовки в плане соблюдения диеты или приема лекарственных препаратов, за исключением отказа от алкоголя. Традиционная методика называется «трансторакальная эхокардиография», так как исследование проводится через поверхность грудной клетки. Пациент раздевается до пояса и ложится на левую сторону на топчан. Участки тела, к которым будет прикладываться датчик, обрабатываются специальным гелем для лучшего проведения ультразвукового сигнала. В дальнейшем звук преобразуется в электрические сигналы и получается эхокардиограмма.
При выявлении препятствий для прохождения ультразвука (ожирение, присутствие искусственных клапанов) и при тяжелых заболеваниях сердца используют чрезпищеводную ЭхоКГ, во время которой датчик вводят через пищевод вплотную к левому предсердию. В течение 4—6 часов до процедуры пациент должен воздержаться от курения, не употреблять воду и пищу. Также следует извлечь съемные зубные протезы, если таковые имеются.
Стресс-ЭхоКГ — это УЗИ сердца с нагрузкой. Ишемическая болезнь является главным показанием к такому методу исследования сердца. Для данной патологии это самый эффективный метод диагностики. Он позволяет выявить ишемию миокарда на самых ранних стадиях возникновения.
В результате каждый показатель проведенного обследования будет описан в заключении, которое зарегистрирует врач кабинета ультразвуковой диагностики.
Расшифровка результатов
Когда вы получите на руки результат, где увидите не совсем понятные цифры и термины, возникнет вопрос о расшифровке эхокардиографии сердца.
Заключение о возможной патологии зависит не только от возраста и пола исследуемого, но и от целей, которые установил врач, направляя вас на УЗИ сердца. Во время исследования анализируются как анатомические структуры (камеры, клапаны, стенки предсердий и желудочков, мышцы и сосуды, околосердечная сумка), так и функции сердца.
При описании клапанов можно выделить два варианта отклонения от нормы:
- недостаточность, при которой створки клапана смыкаются неплотно, в результате чего возникает обратный ток крови;
- стеноз, при котором уменьшается диаметр просвета клапана.
Возможно излишнее образование жидкости между листками перикарда (более 30 мл), в заключении это будет описано словом перикардит.
Нормальные показатели эхокардиографии сердца выглядят следующим образом.
| Левый желудочек | ||
| Показатель | Норма для мужчин | Норма для женщин |
| Масса миокарда | 135-182 г | 95-141 г |
| Индекс массы (ИММЛЖ) | 71-94 г/м 2 | 71-84 г/м 2 |
| Объём желудочка в покое (КДО) | 65-193 мл | 59-136 мл |
| Размер в состоянии покоя (КДР) | 4,6-5,7 см | 4,6-5,7 см |
| Размер в состоянии сокращения (КСР) | 3,1-4,3 см | 3,1-4,3 см |
| Толщина стенки | 1,1 см | 1,1 см |
| Фракция выброса (ФВ) | 55-60 % | 55-60 % |
| Ударный объём (УО) | 60-100 мл | 60-100 мл |
- Правый желудочек (ПЖ): толщина стенки - 3 мм; размерный индекс - 0,75-1,25 см/м 2 ; величина диастолы в покое - 0,8-2,0 см.
- Описание сосудов: диаметр корня аорты - 20-35 мм, устье легочной артерии — 14—20 мм.
Даже подробно изучив все параметры, вы можете лишь сравнить их с вариантами нормы. Поставить диагноз способен только врач-кардиолог, который будет не только основываться на результатах сонографии, но и учитывать все жалобы и симптомы.
Диагностическая ценность
Благодаря стремительному развитию медицины стали доступными методы диагностики, которые отличаются высокой достоверностью результатов, точностью, безопасностью и безболезненностью проведения. Одним из таких методов является эхокардиография.
Благодаря ЭхоКГ можно выявить заболевания миокарда, перикарда, внутрисердечные опухоли и пороки сердца. УЗИ сердца позволяет определить первые признаки ишемической болезни, наличие рубцов после некроза сердечной мышцы (инфаркта миокарда), а также такие угрожающие жизни состояния, как аневризма, внутрисердечные и внутрисосудистые тромбы.
Точность результатов исследования зависит и от разрешения прибора. Современный аппарат УЗИ должен быть снабжен функцией «допплерограф». Это даёт больше информации о кровотоке внутри того или иного сосуда, что крайне важно для диагностики внутриутробного развития.
УЗИ с допплером способно:
- определить, достаточно ли снабжены кровью сосуды плода, в том числе и сосуды пуповины;
- диагностировать гипоксию плода и плацентарную недостаточность;
- прослушать сердцебиение.
Эта функция используется при обследовании беременных и даёт возможность оценить, здоров ли будущий ребенок. Но если УЗИ сердца плода делают во втором триместре беременности, всем будущим мамам рекомендуется проходить эхокардиографию в первом триместре, чтобы выявить возможные отклонения, которые до беременности могли и не проявляться.
Важно знать, что, если нормальные параметры эхокардиографии сердечной мышцы у взрослых сразу записываются в виде цифровых значений, для интерпретации показателей ребенка существуют особые таблицы, в которых врач сопоставляет зафиксированные данные и массо-ростовой критерий малыша.
Выводы
Безусловно, роль УЗИ сердца очень важна для диагностики заболеваний сердечно-сосудистой системы, но не стоит рассматривать ЭхоКГ как единственный метод выявления проблем с сердцем. Также необходима консультация специалиста — врача-кардиолога, который выслушает жалобы, проведет осмотр, при необходимости направит на дополнительные исследования. Только все это в комплексе поможет поставить верный диагноз и назначить адекватную терапию с целью сохранения здоровья.
Для подготовки материала использовались следующие источники информации.
Что делать при наличии жидкости в перикарде
В организме человека все анатомически устроено таким образом, что сердце размещено в своеобразной сумке — перикарде. Оболочка состоит из двух листков, между которыми всегда содержится определенный объем прозрачной серозной жидкости желтоватого цвета, с небольшим количеством белка и фибрина. Примерно 15-50 мл необходимо для выполнения основной функции — легкого скольжения во время сокращений сердечной мышцы. Жидкость в перикарде сердца может существенно ухудшать сократительную функцию миокарда. При этом наблюдается одышка, снижается систолическое артериальное и повышается венозное давление, появляется застой крови в органах. Кроме того, может присоединиться бактериальная инфекция, что приведет к более тяжелому состоянию больного и худшему прогнозу.
Причины скопления жидкости в околосердечной сумке
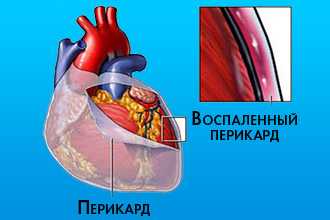
Существует множество причин образования жидкости в перикарде, связанных с усиленной продукцией, застоем воды в организме и повышенной проницаемостью сосудистой стенки. Основные заболевания, сопровождающиеся экссудацией в околосердечную сумку:
- туберкулёз;
- плеврит - воспалительная патология оболочки, выстилающей грудную полость изнутри;
- пневмония;
- сепсис - системный воспалительный ответ на проникновение инфекционных возбудителей в кровяное русло;
- ангина;
- скарлатина;
- эндокардит.
Все эти факторы вызывают экссудативный перикардит инфекционного происхождения. Если содержимое становится гнойным, развивается пиоперикард.
Разрыв аневризмы, расслоение аорты, травма, полостные вмешательства (в том числе аорто-коронарное шунтирование АКШ) приводят к кровоизлиянию в околосердечную сумку, что носит название гемоперикард. Жидкость в сердце после операции может быть как геморрагического, так и серозного характера.
Еще одним специфическим видом является хилоперикард, то есть скопление лимфы, вследствие формирования фистулы (патологического соединения), травмы и сдавливания грудного протока опухолью. Холестериновый перикардит образуется при микседеме (выраженной недостаточности гормонов щитовидной железы).
Развитие гидроперикарда не связано с инфекцией. Чаще всего транссудат (невоспалительная жидкость с низким содержанием белка) накапливается при:
- сниженном уровне альбуминов в крови (нефротический синдром);
- сердечной недостаточности;
- болезни почек с развитием уремии;
- опухоли перикарда.
Другими неспецифическими причинами выступают:
- подагра;
- цинга (низкое содержание витамина С);
- облучение рентгеновскими лучами, радиация;
- заболевания крови;
- аллергии;
- системные заболевания соединительной ткани (красная волчанка, ревматоидный артрит, склеродермия, гранулематоз Вегенера);
- гипотиреоз;
- беременность (редко);
- синдром Дресслера (особенно при трансмуральном некрозе у пожилых пациентов с иммунными нарушениями).
Иногда перикардит диагностируют у ребёнка, который находится в утробе матери. Гидроперикард у плода возникает на фоне серьезных отклонений, угрожающих полноценному развитию и жизни малыша. Если у беременной женщины при проведении УЗИ обнаружили данную патологию, необходимо думать о несовместимости крови матери и ребёнка, внутриутробном инфицировании, иммунопатии, гипоальбуминемии, а также врожденном пороке сердца.
Методы детализации состояния пациента
Жидкость в перикарде заподозрить довольно трудно, так как явные признаки патологического состояния могут быть скрыты проявлениями основного заболевания. Натолкнут на мысль о наличии выпота в околосердечной сумке следующие симптомы:

- одышка;
- слабость;
- быстрая утомляемость;
- частое сердцебиение;
- затрудненное глотание (дисфагия), что возникает при сдавлении пищевода;
- сухой кашель из-за раздражения бронхов;
- осиплость голоса.
После детального сбора анамнеза следует осмотр пациента. Объективно обнаруживаются:
- набухание шейных вен;
- расширение границ сердца во все стороны при перкуссии;
- притупление перкуторного звука с усилением голосового дрожания;
- ослабление звучности тонов;
- отечные стопы, голени, лодыжки, иногда - генерализированные отеки.
Следующим обязательным этапом детализации состояния больного является лабораторная и инструментальная диагностика.
- клинические анализы мочи и крови, биохимический анализ крови позволяют определить нарушения работы почек, воспалительные процессы, что также необходимо для постановки правильного диагноза и подбора рациональной терапии;
- измерение центрального венозного давления (характерно его увеличение);
- электрокардиография обычно имеет неспецифические изменения;
- рентгенография грудной клетки отображает расширение тени сердца во всех направлениях, орган приобретает вид сферы;
- эхо-КГ - это высокочувствительный метод, который позволяет рассчитать количество жидкости между сепарированными листками перикарда, измерить размеры сердца, оценить его насосную и сократительную способность, а также выявить возможную причину гидроперикарда (например, онкологию).
- МРТ и КТ органов грудной клетки.
Диагностический перикардиоцентез - основной метод верификации наличия выпота и его дифференциации. Более того, процедура носит лечебный характер, поскольку производится активная аспирация жидкости из полости.
Методы оказания помощи пациенту с гидроперикардом
Человек с гидроперикардом подлежит госпитализации в стационар. Максимально ограничивается двигательный режим, а также потребление соли и воды. Лечение в первую очередь направлено на элиминацию причины, вызывающей выпот. Если это застойная сердечная недостаточность, то применяются мочегонные средства. Обязательна противовоспалительная терапия.
Препараты, которые показаны при наличии выпота:
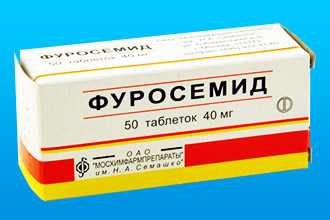
- Фуросемид;
- Торасемид;
- Ибупрофен;
- Преднизолон или Метилпреднизолон;
- Антибиотики (в зависимости от чувствительности выявленного возбудителя).
В случаях, когда медикаментозное лечение неэффективно, или сформировался гемоперикард, а также при ургентных состояниях выполняют хирургическое вмешательство — перикардиоцентез.
Процедура заключается в проколе грудной клетки между мечевидным отростком и левой реберной дугой (доступ к перикардиальному пространству) и активном заборе жидкости под контролем УЗИ или рентгенографии. Отобранная субстанция направляется на микроскопическое, микробиологическое и цитологическое лабораторное исследование, что позволяет дифференцировать характер выпота и скорректировать лечение (при необходимости).
Если заболевание имеет рецидивирующее течение и повторная пункция недостаточно результативна, рассматривается вопрос о выполнении перикардэктомии. Хирургия предполагает удаление сумки сердца, что позволяет освободить его от сдавливания.
Возможные осложнения
На фоне экссудативного перикардита можно ожидать следующие осложнения:
- острая тампонада сердца (накопление большого объема жидкости в полости, которое препятствует адекватному сокращению миокарда);
- нарушение кровообращения;
- констриктивный перикардит;
- рецидив;
- летальный исход.
Проведение перикардиоцентеза может нести угрозу развития некоторых неблагоприятных последствий, а именно:
- воздушная эмболия;
- пневмоторакс;
- аритмии;
- повреждение других органов;
- разрыв миокарда;
- перфорация сосудов;
- отек легких;
- образование фистул маммарной (грудной) артерии.
Патологическое накопление жидкости в околосердечной сумке может быть вызвано различными заболеваниями, поэтому требует тщательной диагностики и рационального лечения. Своевременная ликвидация воспаления и констрикции позволяет восстановить сердечные функции в полном объеме, а также предотвратить ряд тяжелых осложнений и вернуться к полноценной здоровой жизни.
УЗИ, ЭхоКГ при жидкости в перикарде у плода
Анна, количество жидкости в полости перикарда - минимальное, это не опасно и не критично.
Пока - наблюдение и через 2 месяца - нужно сделать обычную стандартную эхокардиографию с цветным допплеровским картированием.
Анна, здравствуйте!
Вы не правильно расставили акценты, обратив внимание на описанное минимальное "количество жидкости" между листками перикарда - это как раз норма!
И нет никаких оснований подозревать ОРВИ. Ничего удивительно - я согласен с Вами: Ваш ребенок не должен (с такой картиной по рентгену) переносить простуду. ОРВИ здесь ни при чем.
Но это, как заметили коллеги, "короткий" протокол, - это не ЭХОКГ (развернутое).
А обратить внимание нужно на обзорную рентгенограмму, на которой есть признаки вторичных изменений легочной ткани (но это не воспаление!) за счет перегрузкой объемом крови (избыточное кровенаполнение). Т.е. на рентгене легких есть признаки возможных отклонений в сердце.
Вам нужно выполнить повторно ЭХОКГ, причем обязательно с цветной допплерографией внутрисердечных потоков крови
На сервисе СпросиВрача доступна консультация кардиолога онлайн по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
Маргуба, давление было, сейчас восстановилось. Есть небольшая отдышка, но у меня лишний вес! Понимаю нужно лечение. Но с таким диагнозом срочная госпитализация?
Вам надо прооверить оак , оам , ревмопробы , протеинограмму , мочевину креатинин , ферритин ,липидограмму , коагулограмму , УЗДГ сосудов почек
Если иных жалоб нет, то и экстренности нет
Добрый день , допустимо до 50 мл. Вам необходимо сдать оак , оам , развёрнутый биохимический анализ ,ревмопробы , протеинограмму , ферритин ,, коагулограмму , УЗИ сосудов почек
при наличии отеков можно начать приём фуросемида 40 мг 1 р/д 10 дней + аспаркам 1 т 2 р/д месяц .При отсутствии других жалоб , бежать экстренно никуда не надо !
Здравствуйте. Вы недавно не переболели вирусной инфекцией? У вас перикардит - воспаление серозной оболочки, покрывающей сердце, чаще всего развивается как осложнение инфекционных заболеваний, но может быть и самостоятельным заболеванием аутоиммунной природы. Нужно сдать общий анализ крови, биохимический анализ крови расширенный, ревмопробы: ревматоидный фактор, антистрептолизин О, мочевая кислота, антитела к ДНК, антител ак циклическому цитруллинированному пептиду. И обратиться очно к кардиологу для контроля лечения. Обычно назначают мочегонные препараты, преднизолон, и лечение основного выявленного заболевания.
Да, конечно, лечение консервативное. Есть небольшой процент, когда требуется операция. Но это редкость.
Здравствуйте. Такое количество жидкости в перикарде при отсутствии клиники не является патологичным. Ни о какой операции речи нет. В норме небольшое количество жидкости в перикарде имеется. Она позволяет не тереться листкам перикарда друг о друга во время сердечных сокращений.
Здравствуйте, Ирина.
Возможно, Вы перенесли на ногах вирусное заболевание и как осложнение: выпотной перикардит . Но пугаться этого не нужно!
При отсутствии других жалоб : советую пропить табл Торасемид 10 мг утром 10 дней. В отличие от фуросемида от не выводит необходимые организму микроэлементы.
В плановом порядке советую дообследование:
Клинический анализ крови
Биохимия крови: общий белок, креатинин, мочевина, алт, аст, глюкоза, билирубин, пти, мно, фибриноген, общ холестерин, РФ, АСЛ-о, АСК
Общий анализ мочи
Рентген органов грудной грудной ( обзорная ) + правый и левый бок
Также контроль эхо-кардиографии через 3 месяца!
Не переживайте! В любом случае экстренности при данном заключении узи сердца нет!
Здоровья Вам крепкого!
Здравствуйте. Сепарация листков перикарда в норме до 0,4 см. У вас 0,3 и 0,2- что является абсолютной нормой. 70-100 мл вам померили завышенно!
Ирина, здравсвуйте! Количество жидкости в полости перикарад увеличено, но это не критично.
Вам обязательно нужен очный прием кардиолога с целью выработки программы лечения и контроля за результатом.
Пока Вы ожидаете визита к врачу - начните прием таб.Эспиро 50 мг - утром после еды - этот препарат способствует уменьшению объема жилкос и в перикарде, не снижая при этом АД
Здравствуйте, Ирина.
Наличие жидкости в перикарде - это следствие перенесенной вирусной инфекции. Вы могли даже ничего и не почувствовать, но сейчас многие инфекции ОРВИ вызывают такое осложнение. Это обратимо, не переживайте! В качестве лечения - курс противовоспалительных препаратов - можно найз 40 мг 1 раз в день после еды 7 дней. Через месяц повторите ЭХОКГ. Сократимость сердца и камеры сердца в норме.
Эхо-КГ (эхокардиография) плода
Эхо кг плода является современным методом диагностики сердечно-сосудистой системы. Суть метода заключается в определении возможных патологических изменений в формировании сердца плода, которые визуализируются при помощи высокочастотных волн. Процедуру проводят по показаниям, в тех случаях, когда во время прохождения плановой УЗИ диагностики у беременной было выявлено отклонения от нормы. Какие ещё существуют показания к проведению исследования, и как оно осуществляется?
Основная характеристика метода
Эхокардиография плода - это не инвазивный метод исследования, способный визуализировать сердце и сосуды в период внутриутробного развития ребенка при помощи ультразвуковых волн. Современные технологии позволяют применять в пренатальной диагностике высокоточные и безопасные аппараты, которые гарантируют безопасность при проведении данного исследования.
Сделать качественный скрининг затруднительно женщинам с избыточной массой тела, так как толстый слой жировой клетчатки хуже пропускает ультразвук
Основой для качественной диагностики является наличие программы, позволяющей определить функциональное состояние сердечно-сосудистой системы на приборе, оснащенным специальным датчиком, имеющим частоту сканирования не менее 5 МГц, а также цветное картирование системы кровообращения и доплер.
Эхо кг плода позволяет определить следующие параметры:
- частоту сокращений сердца;
- проходимость кровеносных сосудов;
- скорость и направленность движения крови по сосудам;
- соотношение объема поступающей и выходящей из аорты крови.
Фетальная диагностика должна осуществляться перинатальными экспертами, имеющими сертифицированную специализацию для выполнения методики. Как правило, это кардиологи и акушеры-гинекологи.
Показания к проведению скрининга
Эхокардиография плода не входит в перечень обязательных исследований при беременности, она назначается для подтверждения или опровержения диагноза после прохождения планового ультразвука на 10-й - 12-й неделях.
Обязательным показанием к проведению скрининга являются беременные, у которых определяют отклонения в количестве околоплодных вод
Эхокардиографию плода назначают при наличии патологических состояний в анамнезе женщины:
- Системные и эндокринные заболевания (сахарный диабет, гипотериоз, васкулит, красная волчанка).
- Повышенный риск хромосомных патологий у плода (они выявляются на первом триместре беременности при прохождении комплексного анализа).
- Наличие ребенка от предыдущей беременности с врожденным пороком сердца.
- Предыдущая беременность закончилась самопроизвольным выкидышем.
- Настоящая беременность протекает с осложнениями (задержка в росте плода, фетоплацентарная недостаточность).
- Многоплодие (относятся и женщины, зачавшие при помощи искусственного оплодотворения).
- Перенесенные инфекционные заболевания в период вынашивания ребенка (герпес, краснуха, ветряная оспа, токсоплазмоз).
- Прием тератогенных медикаментов в первом триместре (антибиотики, ингибиторы МАО, противосудорожные средства, фенобарбитал).
- Возрастная категория женщин старше 35 лет.
Виды эхокардиографии
Методика включает в себя несколько разновидностей техник, которые зависят от используемого оборудования, и цели диагностики:
- Двухмерная диагностика позволяет изучить основные анатомические структуры сердца плода, на данный момент высокая четкость и визуализации способны выявить малейшие изменения.
- Одномерное исследование определяет параметры, функциональную способность и анатомическое строение клапанов, створок и стенок рабочего органа в процессе их деятельности.
- Доплер эхокардиография, более расширенная методика, определяющая гемодинамику, ритмичность и сократительную способность сердца, направленность тока крови по сосудам.
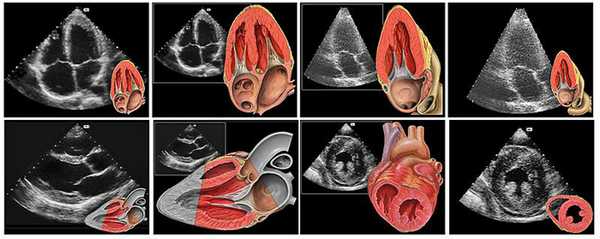
Визуализация анатомических структур сердца плода при эхо кг
Данные виды исследования также позволяют оценить количество циркулирующей крови, степень сужения артерий, минутный выброс, что является важным диагностическим критерием в диагностике патологий сердца.
Выявление патологии
Заподозрить наличие дефекта сердца можно и на ранних сроках вынашивания плода. Так, во время первого скрининга на 12-й - 14-й неделе специалист должен тщательно осмотреть камеры органа, дугу аорты. При подозрении на какие-либо патологические изменения женщина направляется на УЗИ-экспертизу, где находится под присмотром узких специалистов.
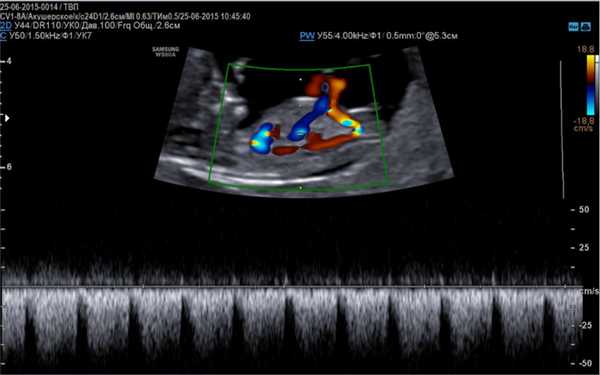
Венозный проток является основным маркером при выявлении дефектов ёще при прохождении первого скрининга
В случае подтверждения порока сердца родителям будущего малыша необходимо выяснить степень тяжести патологических проявлений, поскольку некоторые дефекты не приносят существенного вреда. Так, незначительные дефекты в мышечном или мембранном слое межжелудочковой перегородки считаются менее опасными. Данный вид дефекта наиболее часто встречается на эхокардиографии, однако отверстия могут закрыться до момента рождения плода или после него. Дети находятся на учете и постоянно проходят осмотр кардиолога до момента закрытия дефекта.
Выявление порока конотрункуса, основы для построения аорты и легочной артерии вместе с желудочками, чаще всего имеет неблагополучный прогноз и требует неотложного хирургического вмешательства.
Специалист, чтобы определить наличие порока на эхо кг плода при беременности, должен провести осмотр, согласно лекции Международного сообщества гинекологов, по следующим пунктам:
- Определение расположения плода в полости матки.
- Обозначение оси сердца.
- Установление соотношения окружности грудной клетки к переднезаднему размеру сердца.
- Срезы органа.
- Способность перегородок отражать звуковые волны.
- Функциональное состояние створок клапанов.
- Артерии, обеспечивающие доступ крови к сердцу и другим органам.
Если у беременной на эхокардиографии идентифицировали тяжелую сердечную патологию, то необходимо провести дополнительный скрининг для исключения или подтверждения диагноза через 7-10 дней.
Как осуществляется процедура?
Сделать эхо кг можно с помощью цветного аппарата ультразвуковой диагностики и прибором для допплерографии. На ранних сроках вынашивания ребенка применяется вагинальный метод исследования матки. Длительность процедуры составляет около 40-45 минут, однако при подозрении на патологию диагностика может несколько продлиться.
При правильном расположении плода в матке женщине достаточно занять горизонтальное положение на спине
Алгоритм того как, делают эхо кг плода:
- Женщина принимает горизонтальное положение на спине с вытянутыми ногами.
- На область живота наносится небольшое количество геля, улучшающего качество визуализации органов на мониторе.
- Затем на животе беременной закрепляется датчик.
Тактика ведения при выявлении патологии
В зависимости от результатов скрининга специалисты могут применить следующие подходы в ведении беременной:
- Прерывание беременности (при тяжелых дефектах, которые не совместимы с жизнедеятельностью ребенка вне утробы).
- Неотложное оперативное вмешательство (совместимые с жизнью, тяжелые патологии, при которых требуется срочная операция в специализированных учреждениях).
- Постоянный мониторинг состояния плода (незначительные патологические изменения требуют постоянного контроля и коррекции привычного образа жизни женщины).
Таким образом, данный вид исследования достаточно результативный, так как обладает высокой чувствительностью. Он позволяет снизить риск рождения детей с несовместимыми с жизнью патологиями сердца, а также дает возможность проведения своевременной операции.
Отзывы
Екатерина, 25 лет
При прохождении второго скрининга на 20-й неделе врач выявил дополнительную хорду. Гинеколог отправила пройти эхо кг, спустя 7 дней после УЗИ. Процедура заняла около 15 минут, после чего выдали заключение на руки. По результатам скрининга оказалось, что это особенность строения сердца, а так все параметры в норме.
Валентина, 36 лет
Данный скрининг проходила на 24-й неделе беременности, поскольку относилась к группе риска (у меня сахарный диабет). Процедуру делала в специализированной платной клинике, где работает высококвалифицированный кардиолог. Мне сделали допплер эхокардиографию, она показала не только строение сердца, но и ток крови по артериям, ведущим к сердцу. По результатам пороков не выявлено.
Анна, 27 лет
При прохождении УЗИ на 22-й неделе врач выявил дефект в межжелудочковой перегородке. Мне выписали направление на эхокардиографию, которую я прошла спустя 12 дней. По результатам скрининга диагноз подтвердился, у ребеночка определили малый мембранозный дефект ДМЖП. Меня поставили на учет к кардиологу, у которого я постоянно проходила обследование. Сразу после рождения дефект самопроизвольно закрылся, так как был небольшой в диаметре.
Читайте также:
