УЗИ хромосомных аномалий плода. Исследования при хромосомных аномалиях
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Автор статьи доступно и подробно объясняет читателям, что представляет собой современная пренатальная диагностика. Дана классификация видов диагностики, в том числе описаны инвазивные и неинвазивные методы. Проанализированы положительные моменты, которые дает диагностика, а также возможные риски для матери и ребенка. Особый акцент сделан на том, что применение методов пренатальной диагностики для выявления у плода хромосомных аномалий имеет не только медицинский, но и социально-этический аспект, на который необходимо обратить пристальное внимание.
Источник:
Автор:
Правообладатель:
В самом общем понимании термин «пренатальная диагностика» (от лат. пре - до, натал - относящийся к рождению) означает диагностику заболеваний у эмбриона или плода в период внутриутробного развития ребенка. Полученная информация помогает семье принять оправданное решение о дальнейшей судьбе текущей беременности, в том числе о ее прерывании либо сохранении. В последнем случае результаты пренатальной диагностики (ПД) помогают врачам правильно определить характер и направление медикаментозного сопровождения беременности, лечения ребенка, сделать выбор наиболее эффективных методов психологической поддержки и подготовки родителей к появлению на свет больного ребенка.
В случае принятия решения о прерывании беременности результаты ПД могут сыграть важную роль в оценке риска повторного рождения больного ребенка.
Методы ПД подразделяются на прямые, когда исследованию подвергается непосредственно плод или его провизорные органы (клетки плодных оболочек, плаценты), и непрямые, когда объектом исследования является беременная женщина. Прямые методы, в свою очередь, могут быть инвазивными (оперативными) и неинвазивными.
Основное назначение непрямых методов - выявление женщин из групп высокого риска для дальнейшего тщательного обследования инвазивными методами.
К непрямым методам относится определение в сыворотке крови беременной женщины уровня сывороточных маркеров: альфа-фетопротеина (АФП), хорионического гонадотропина человека (ХГЧ), несвязанного эстриола и ассоциированного с беременностью плазменного белка А (РААР-А). В последнее время разработан и находится на стадии клинических испытаний метод выделения из крови матери клеток или фрагментов ДНК плода для диагностики хромосомных аномалий - так называемый сортинг.
Прямые неинвазивные методы включают ультразвуковое исследование плода, магнитно-резонансную томографию, рентгеновское исследование (редко), позволяющие визуально оценить состояние плода и выявить различные внешние и внутренние аномалии развития.
К прямым инвазивным методам относят биопсию хориона (срок проведения - 8-11-я неделя беременности), амниоцентез (15-22-я неделя), кордоцентез (16-22-я неделя), плацентоцентез и другие. С помощью этих методов стало возможным проведение исследования непосредственно клеток плода или плодных оболочек и, таким образом, постановка диагноза еще до рождения ребенка. Амниоцентез и анализ ворсин хориона являются достаточно точными, но при их проведении риск гибели здорового ребенка составляет 1-1,5 %. Однако даже эти процедуры могут иметь ложноположительные результаты, приводя к прерыванию беременности, плод которой не имел хромосомной аномалии.
Число заболеваний, для которых возможна ПД, постоянно увеличивается. Среди них немалую долю составляют хромосомные болезни. Частота хромосомных нарушений среди новорожденных составляет примерно 1 %, при этом самой частой хромосомной болезнью является трисомия по 21-й хромосоме, или синдром Дауна. Синдром Дауна диагностируется примерно с равной частотой (1 на 600-700 новорожденных) в различных странах, это не зависит ни от расовой, этнической или конфессиональной принадлежности, ни от социально-экономических характеристик семьи. Выявлена зависимость от возраста матери: чем старше женщина, тем выше вероятность рождения больного ребенка. Так, для женщин в возрасте 22 лет частота рождения ребенка с синдромом Дауна составляет 1 на 1500, а в возрасте 45 лет - 1 на 30 новорожденных.
Постепенное улучшение качества и увеличение продолжительности жизни людей с синдромом Дауна, возможности социальной и экономической самостоятельности больных порождают новые проблемы этического и социально-экономического характера. В этой связи высказываются опасения, что применение пренатальной диагностики может привести к сокращению социальных программ для людей с синдромом Дауна.
В ряде стран Западной Европы проведены исследования, подтверждающие существование социального неравенства при прохождении пренатальной диагностики, а также связанных с ним различий в принятии решений о прерывании или сохранении беременности после установления неблагоприятного диагноза. Показательны в этом смысле результаты исследований, которые проводились во Франции среди женщин с разным социальным и профессиональным статусом. Они представлены в статье «Социальное неравенство и пренатальная диагностика: опыт Франции», опубликованной в данном номере журнала.
Основными задачами пренатального скрининга являются определение вероятности рождения ребенка с синдромом Дауна у конкретной женщины и помощь родителям в принятии решения о необходимости и допустимости дополнительных диагностических обследований, которые сами по себе сопряжены с некоторым риском для еще не родившегося ребенка.
Практика скрининга в Англии ежегодно предотвращает появление на свет примерно 660 детей с синдромом Дауна, но в то же время приводит к потере 400 детей, у которых нет этого синдрома. Хотя пренатальный диагноз стали ставить чаще, он не дает полной гарантии безопасности и по-прежнему рождается немало детей с синдромом Дауна. Эта тема подробно рассматривается на страницах нашего журнала в статье известных английских специалистов Сью и Фрэнка Бакли.
В целом мировая медицинская практика свидетельствует о том, что необходимо развивать неинвазивные методы исследования хромосомных аномалий для уменьшения потерь здоровых детей и облегчения выбора, стоящего перед будущими родителями в случае неблагоприятного диагноза.
Анализ на хромосомные патологии
Возможность точной оценки кариотипа/генотипа развивающегося плода — достоверное подтверждение или опровеждение хромосомных аномалий на максимально ранних сроках — имеет критическое значение при планировании дальнейшей тактики ведения беременности.
К методам и алгоритмам обследования предъявляется ряд требований, среди которых основными являются следующие:
- Высокая точность — любой вариант анализа на хромосомные патологии должен обладать высокой степенью достоверности, иначе он сам по себе просто теряет смысл. Нижний предел точности для скрининга 85-90%, и свыше 99% точность для остальных.
- Низкая цена — чем меньше уровень затрат на проведение исследования, тем лучше. При минимальном уровне расходов есть возможность полного охвата беременных. При более высокой стоимости — важно, чтобы исследование могли себе позволить как можно большее число людей.
- Техническая простота и уровень медицинского обеспечения — для проведения любого исследования необходимо определенные техническое обеспечение и врачи. Методы, в которых чрезвычайно дорогое оборудование или необходимы специалисты исключительного уровня, даже при отличной достоверности результатов будут недоступны по объективным причинам.
- Максимальная безопасность для здоровья беременной женщины, развивающегося плода и нормального течения самой беременности.
Основываясь на этих базовых принципах в сегодняшней медицинской практике применяют следующие варианты анализов на хромосомные патологии плода.
Традиционный скрининг беременных — маркёры крови+УЗИ
Относительная доступность, отсутствие специальных требований к медицинскому оснащению и специалистам (возможность проведения практически в любом медицинском учреждении соответствующего профиля), низкий уровень затрат. Это позволяет обеспечить массовость по типу скрининга, то есть всеохватывающего обследования.
Фактический недостаток — низкий уровень достоверности, который находится в пределах от 85%. Именно по этой причине скрининг во время беременности выполняется повторно — трижды, в определённые сроки. Получение результатов относительно возможных хромосомных аномалий плода при этом является оценочным значением с необходимостью уточнения другими, более точными методами.
Дополнительно — скрининг имеет массу ограничений, которые сводят его достоверность ниже границы минимума в случае: многоплодной беременности, ЭКО-беременности, донорстве репродуктивного материала и проч.
Инвазивные процедуры забора биоматериала плода на анализ
Основные — это биопсия ворсин хориона, амниоцентез с забором околоплодных вод, забор крови из сосудов пуповины. Генетический материал плода забирается при помощи инвазии, то есть проникновения сквозь плодные оболочки. Метод на 99,9% достоверен, однако и у него есть свои недостатки.
Достаточно высокая стоимость, техническая сложность и необходимость специального оборудования — со временем актуальность этих факторов будет постепенно снижаться, методы станут доступнее и дешевле. Единственным значимым фактором был и остаётся некоторый риск для матери, плода и течения беременности, вплоть до её прерывания. Именно поэтому инвазивные методы исследования применялись и применяются ограниченно при наличии веских показаний, когда других возможностей верифицировать кариотип плода просто нет.
Неинвазивный тест на хромосомные патологии плода — «Пренетикс»
Неинвазивный пренатальный тест (НИПТ) уже зарекомендовал себя как скрининг на наиболее распространённые хромосомные патологии. Вот его основные особенности:
Образец крови на исследование берётся из периферической вены матери
Метод точен, так как исследуются фрагменты ДНК плода
Технически доступен — доставка биоматериала возможна по всей территории страны, а непосредственно генетическое исследование проводится в лаборатории куда доставляется кровь
Стоимость теста достаточно невысока и зафиксирована
Информативен при двуплодной беременности, после ЭКО, суррогатном материнстве и репродуктивном донорстве.
Первый скрининг экспертного уровня
Первый скрининг экспертного уровня — это современный уровень скрининга генетического здоровья будущего малыша с высокой степенью достоверности, не доступной ранее. Скрининг включает в себя:
- УЗИ врачами-специалистами, прошедшими специальную подготовку и имеющими допуск на проведение ультразвукового скринингового обследования в I триместре
- Определение материнских сывороточных маркеров (связанного с беременностью плазменного протеина А (РАРР-А) и свободной бета-субъединицы хорионического гонадотропина)
- Неинвазивный пренатальный тест Пренетикс.
Данный метод дает возможность уже на самых ранних сроках беременности получить точную и развернутую информацию о здоровье будущего малыша.
Неинвазивный пренатальный тест Пренетикс эффективен и в особых случаях. Его можно проводить при:
- Двуплодной беременности,
- Беременности после ЭКО,
- Беременности с использованием суррогатного материнства (с использованием донорских яйцеклеток).
Вы можете пройти НИПТ Пренетикс в нашей лаборатории или заказать тест онлайн, а УЗИ и анализ сывороточных маркеров сделать в своей клинике или женской консультации.
Применение неинвазивного пренатального теста Пренетикс позволяет повысить надёжность традиционного 1 скрининга на хромосомные патологии и с большей информированностью вести беременность
Приём в лаборатории - по предварительной записи
Неинвазивный пренатальный тест Пренетикс - надёжный и наиболее полно исследованный тест,
разработанный компанией Roche для скрининга хромосомных аномалий плода
по крови матери на сроке от 11 акушерских недель. Выполняется от 3-х рабочих дней.
Узнать цены
Дополнительные Х и Y хромосомы
Генетическая информация содержится в каждой клетке в виде расположенных в ядре образований — хромосом. При этом у человека двойной (диплоидный) набор, то есть кариотип представлен 23 парами хромосом, а самих хромосом в норме 46.
Нормальная хромосомная формула может записываться, как 44+ХХ или 46(ХХ) — для женщин и 44+ХУ или 46(ХУ) — для мужчин. 44 хромосомы или правильнее 22 пары — аутосомы — они одинаковые для обоих полов, а 23-я пара называется половыми хромосомами, так как они определяют пол будущего ребенка.
Если 23-я пара — ХХ, то пол женский, если ХУ, то мужской.
Изменения общего числа хромосом, или нормального кариотипа называются анеуплоидиями. Хромосом при этом может быть больше или меньше нормы.
Виды анеуплоидий
Аутосомные
Изменения числа аутосом бывают по разным парам хромосом. Чаще всего встречаются трисомии по следующим парам хромосом, то есть ситуации, когда вместо двух хромосом — три. Трисомия по 21 паре — это синдром Дауна, трисомия по 18 паре — это синдром Эдвардса, трисомия по 13 паре — синдром Патау. Эти типы хромосомных патологий могут сочетаться с рождением живого плода, но со множественными тяжёлыми пороками развития, причём трисомии 18 и 13 отличаются очень слабой выживаемостью таких детей, а трисомия 21 несмотря на пороки развития позволяет человеку прожить достаточно длительный срок. Информация по основным трисомиям есть в соответствующих статьях на нашем сайте.
Вообще анеуплоидий по аутосомам значительно больше — они могут встречаться и по другим парам хромосом, значительно реже бывают тетрасомии или сочетания трисомий по нескольким парам одновременно, однако все они фатальны, и еще на самых ранних сроках беременности происходит самопроизвольное её прерывание.
Дополнительные Х и У хромосомы по 23 паре
Дополнительные хромосомы по 23 паре или дополнительные половые хромосомы формируют характерные клинические признаки, однако по степени своих проявлений дополнительные половые хромосомы сопровождаются значительно более мягкими дефектами. При этом, пусть очень редко, но могут встречаться тетра-, пента- и большее число хромосом, что приводит к усилению выраженности дефектов развития.
Ниже будут рассмотрены наиболее часто стречающиеся варианты дополнительных У и Х хромосом.
Синдром ХХУ — синдром Клайнфельтера
Кроме этого классического варианта есть другие более редкие сочетания с увеличением Х и У хромосом.
Данный синдром анеуплоидий по половым хромосомам характеризуется нарушением развития мужского организма в сторону его феминизации, то есть с преобладанием женских черт. Важно то, что до начала полового созревания в ряде случаев он может быть вообще не распознан, его можно лишь заподозрить по ряду косвенных признаков.
После наступления пубертатного возраста проявления становятся характерными — высокий рост, при этом женский тип фигуры с широким тазом и узкими плечами. Голос может оставаться практически без изменений — не мутирует, не становится мужским. Характерным является недоразвитие наружных половых органов и эректильная дисфункция. При этом отмечается оволосение по женскому типу. Отмечается более низкий уровень либидо у таких мужчин, очень часто возникает бесплодие ввиду нарушения развития сперматозоидов. В интеллектуальной сфере возможно некоторое отставание.
Синдром ХУУ — синдром «супермужчины»
Несмотря на название, никаких суперспособностей у таких людей нет, как впрочем и излишней агрессии, и чрезмерного потенциала в интимной сфере.
Основные черты — более низкий рост и более ранее начало полового созревания. Маскулинизация наступает раньше, нежели у сверстников, чаще встречается избыточное оволосение и ранее облысение. В интеллектуальной сфере отмечается незначительное отставание от популяции, но это связано с тем, что у таких детей с раннего детства повышенная отвлекаемость, лабильность внимания, неусидчивость, они труднее усваивают материал, именно со школы наблюдается указанное отставание. Может отмечаться некоторое снижение способности к зачатию. Хотя подавляющее большинство пациентов с синдромом ХУУ выявляется не клинически, а при различных генетических тестах, то есть «попутно»
Синдром ХХХ — синдром «суперженщины»
Аналогично предыдущему может быть «случайной находкой» при генетических исследованиях, внешне имеет минимальные проявления.
Из наиболее выраженных — некоторое снижение способности к вынашиванию, за счет большего процента самопроизвольных прерываний, могут наблюдаться минимальные проявления в репродуктивной и интеллектуальной сферах.
Дополнительные У и Х хромосомы с минимальными проявлениями
В данном случае речь идет о так называемом «мозаицизме». Это явление, когда определенная часть клеток организма содержит какой-либо вариант анеуплоидии, а остальные клитки описываются нормальной хромосомной формулой. Такая ситуация возникает, если хромосомная мутация возникла не при оплодотворении яйцеклетки, а на ранних стадиях деления зиготы. Чем позднее это происходит, тем меньшая часть клеток имеет нарушения кариотипа и тем меньше клинические проявления. Очень часто такой мозаицизм обнаруживается только при генетических исследованиях.
Диагностика различных типов анеуплоидий.
Единственным достоверным способом ранней внутриутробной диагностики хромосомных аномалий у плода является генетическое исследование. Подтверждение диагноза, заподозренного на основании выявленных при скрининге рисков, проводится с инвазивным забором материала, что требует чётко обоснованных показаний к проведению.
С помощью неинвазивного пренатального теста Пренетикс можно исследовать ДНК плода в венозной крови будущей матери начиная с 10-й недели беременности. Надёжность и специфичность метода позволяет отнести Пренетикс к скринингу экспертного уровня, значительно повышающему информативность традиционного скрининга первого триместра.
Если при ультразвуковом исследовании найдены маркеры хромосомной патологии плода
Если при ультразвуковом исследовании были найдены маркеры (признаки) хромосомной патологии плода, то это еще не означает, что у плода есть хромосомная патология, и надо обязательно прерывать беременность. Всем женщинам, у которых были найдены ультразвуковые маркеры хромосомной патологии плода, предлагается инвазивная пренатальная диагностика - хорионбиопсия/плацентобиопсия с целью взятия клеток плода и их тонкого микроскопического анализа.
Хорионбиопсия - это взятие нескольких ворсинок из хориона плода под ультразвуковым контролем и подсчет количества хромосом в его клетках. Хорион - орган плода, из которого потом образуется плацента. Его клетки идентичны клеткам плода. Поэтому если количество и структура хромосом в клетках хориона нормальны, то хромосомные болезни у плода исключаются с вероятностью более 99%.
Как проводится хорионбиопсия
Тонкой иглой через переднюю брюшную стенку делается укол, игла проходит в хорион и в нее попадает несколько ворсинок хориона. Процедура проводится в амбулаторных условиях, используются одноразовые перчатки и стерильные иглы, поэтому риск инфицирования во время процедуры практически отсутствует.
Каковы риски проведения хорионбиопсии
Любая процедура, даже простейший анализ крови, имеет риск осложнений. При проведении хорионбиопсии тоже есть риск - риск прерывания беременности. Однако, при соблюдении всех правил проведения процедуры этот риск не превышает 1%. Поэтому в тех случаях, когда индивидуальный риск хромосомной патологии плода достаточно высок, должна быть выполнена эта процедура.
На сегодняшний день в мире не разработано другого метода, позволяющего получить для исследования клетки плода, не выполняя внутриматочного вмешательства. В то же самое время, исключить или подтвердить диагноз болезни Дауна или другой хромосомной патологии можно только при исследовании клеток плода, которые были получены при внутриматочном вмешательстве.
Когда проводится хорионбиопсия
Хорионбиопсия выполняется до 14 недель беременности, после этого срока на месте хориона образуется плацента и тогда проводится уже плацентобиопсия. Техника выполнения и риск при плацентобиопсии принципиально не отличаются от хорионбиопсии.
Мы надеемся, что эта информация поможет Вам лучше понять, для чего мы проводим эти исследования, и преодолеть тот естественный страх перед процедурой, который вызывает неизвестность и те непрофессиональные сведения, которые иногда печатаются в немедицинских источниках.
В нашем центре вы можете пройти инвазивную диагностику хромосомных болезней плода и получить полный ответ уже через 3-4 дня (в некоторых случаях - через 24 часа).
УЗИ хромосомных аномалий плода. Исследования при хромосомных аномалиях
Самые часто встречающиеся ультразвуковые маркеры хромосомной аномалии:
1. Увеличение ТВП.
Оценка этого параметра проводится в первое скрининговое УЗИ (11-14 недель)
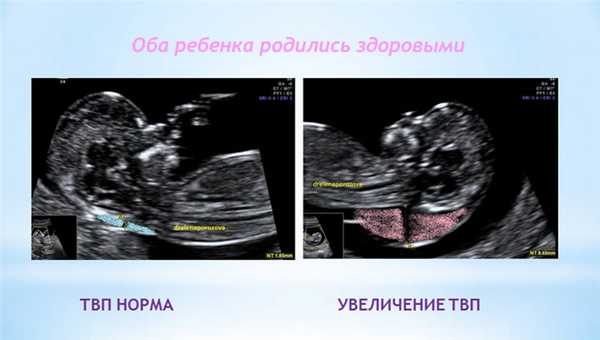
ТВП (толщина воротникового пространства) может оказаться больше нормы по нескольким причинам.
Почему у плода может выявляться увеличение ТВП?
Родители бывают крайне взволнованы и хотят сразу же получить ответы на все, возникающие у них вопросы - с чем связано, что делать и многие другие. Вопросы, на которые невозможно ответить сразу. Ведь причин увеличения ТВП множество. Данная находка может встречаться у абсолютно здоровых плодов, это не порок развития, это лишь сигнал к более глубокому обследованию, потому что такая особенность может иметь место у плодов с хромосомной патологией, аномалиями сердца либо другими врожденными или наследственными заболеваниями. При увеличении максимального порога ТВП ВАЖНО, чтобы врач оценил все остальные ультразвуковые маркеры (признаки), а также провел детальную оценку анатомии плода. Возможно, причина увеличения ТВП кроется в нарушении развития плода (например, аномалии строения сердца).
Что делать при выявлении увеличения ТВП у плода?
Если у вашего плода обнаружили расширение ТВП, Вас обязательно направят на консультацию к врачу генетику, который собрав анамнез, оценив все риски, даст рекомендации по дополнительным методам исследования (инвазивная диагностика). Далее потребуется экспертное УЗИ плода на сроке 20 недель для детальной оценки анатомии. Если по всем этим исследованиям отклонений не выявлено, то шансы родить здорового ребенка велики даже при значительной величине ТВП.
2. Гипоплазия\аплазия костей носа.
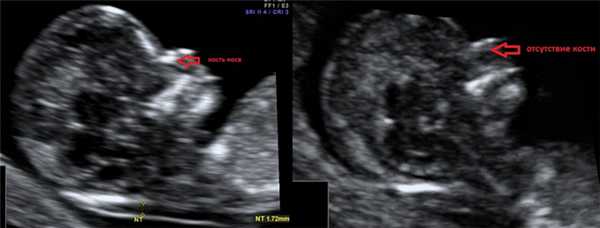
Гипоплазия костей носа - уменьшение размеров косточки носа в зависимости от КТР вашего малыша.
Аплазия костей носа - отсутствие визуализации косточки носа у вашего малыша.
Отсутствие видимости костной части спинки носа у плода или ее недоразвитие (недостаточно яркая) на первом скрининге связана с задержкой отложения кальция. Такая ситуация несколько чаще может встречаться у плодов с синдромом Дауна, однако важно, что:
- само по себе отсутствие костей носа на УЗИ не является аномалией развития; может встречаться у абсолютно здоровых плодов (в 3% случаев);
- для оценки степени индивидуального риска необходима оценка остальных ультразвуковых маркеров (толщина воротникового пространства плода, показатели кровотока на сердечном клапане, показатели кровотока в венозном протоке, ЧСС плода) и биохимического анализа материнской сыворотки (РАРР-А, ХГЧ);
- Если результат комбинированного скрининга (оценка в специальной программе данных УЗИ и анализа крови) показывает НИЗКИЙ риск хромосомной патологии - беспокоиться не стоит. Обязательно пройдите контрольное УЗИ в 19-20 недель беременности, где будет проведена тщательная оценка анатомии плода и исследованы определенные ультразвуковые маркеры второго триместра беременности.
- Что делать если результат комбинированного скрининга оказался ВЫСОКИМ? - Переживать не стоит. Вас обязательно направят на консультацию к врачу генетику, который собрав анамнез, оценив все риски, даст рекомендации по дополнительным методам исследования (инвазивная диагностика).
3. Гиперэхогенный кишечник.
Это термин, говорящий о повышенной эхогенности (яркости) кишечника на ультразвуковом изображении. Выявление гиперэхогенного кишечника НЕ является пороком развития кишечника, а просто отражает характер его ультразвукового изображения. Необходимо помнить, что эхогенность нормального кишечника выше, чем эхогенность соседних с ним органов (печени, почек, легких), но такой кишечник не считается гиперэхогенным. Гиперэхогенным называется только такой кишечник, эхогенность которого сравнима с эхогенностью костей плода.
Почему кишечник у плода может быть гиперэхогенным?
Иногда гиперэхогенный кишечник выявляется у абсолютно нормальных плодов, и при УЗИ в динамике этот признак может исчезать. Повышенная эхогенность кишечника может быть проявлением хромосомных болезней плода, в частности, синдрома Дауна. В связи с этим при обнаружении гиперэхогенного кишечника проводится тщательная оценка анатомии плода. Однако при выявлении гиперэхогенного кишечника можно говорить лишь о повышенном риске синдрома Дауна, так как подобные изменения могут встречаться и у совершенно здоровых плодов. Иногда гиперэхогенный кишечник может быть признаком внутриутробной инфекции плода. Гиперэхогенный кишечник часто обнаруживается у плодов с задержкой внутриутробного развития. Однако при этом будут обязательно выявляться отставание размеров плода от срока беременности, маловодие и нарушение кровотока в сосудах плода и матки. Если ничего из вышеперечисленного не выявлено, то диагноз задержки развития плода исключен.
Что делать при выявлении гиперэхогенного кишечника у плода?
Вам следует обратиться к специалисту генетику, который еще раз оценит результаты биохимического скрининга и даст необходимые рекомендации по дальнейшему ведению беременности.
4. Гиперэхогенный фокус в желудочке сердца.
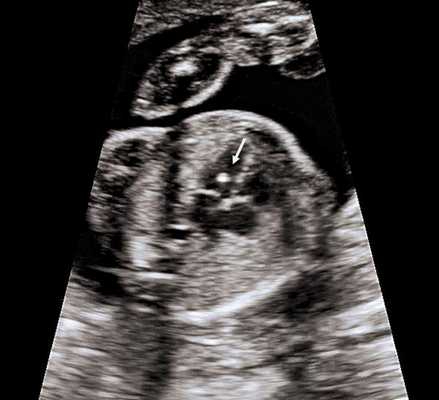
Это термин, говорящий о повышенной эхогенности (яркости) небольшого участка сердечной мышцы на ультразвуковом изображении. Выявление гиперэхогенного фокуса в сердце НЕ является пороком развития сердца, а просто отражает характер его ультразвукового изображения. Гиперэхогенный фокус возникает в месте повышенного отложения солей кальция на одной из мышц сердца, что не мешает нормальной работе сердца плода и не требует никакого лечения.
Почему у плода может выявляться гиперэхогенный фокус в сердце?
Иногда гиперэхогенный фокус в сердце выявляется у абсолютно нормальных плодов, и при УЗИ в динамике этот признак может исчезать. Наличие гиперэхогенного фокуса в сердце плода может быть проявлением хромосомных болезней плода, в частности, синдрома Дауна. В связи с этим при обнаружении гиперэхогенного фокуса проводится тщательная оценка анатомии плода. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только гиперэхогенного фокуса в сердце не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур.
Что делать при выявлении гиперэхогенного фокуса в сердце плода?
Если у плода выявлен ТОЛЬКО гиперэхогенный фокус в сердце, то никаких дополнительных обследований не требуется; риск болезни Дауна не увеличивается. На плановом УЗИ в 32-34 недели еще раз будет осмотрено сердце плода. В большинстве случаев гиперэхогенный фокус в сердце исчезает к этому сроку беременности, но даже если он продолжает оставаться в сердце, это никак не влияет на здоровье плода и тактику ведения беременности.
5. Единственная артерия пуповины.
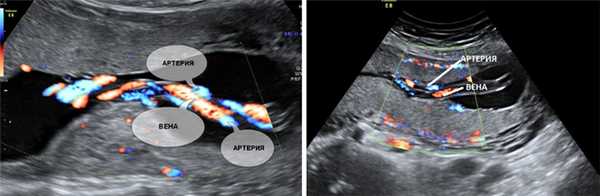
Нормальная пуповина состоит из трех сосудов - две артерии и одна вена. Иногда вместо двух артерий в пуповине формируется только одна артерия и одна вена, таким образом, в пуповине определяется всего два сосуда. Данное состояние считается пороком развития пуповины, однако этот порок не оказывает никакого влияния на послеродовое состояние ребенка и его дальнейшее развитие.
Почему у плода может определяться единственная артерия пуповины?
Иногда единственная артерия пуповины выявляется у абсолютно нормальных плодов; после рождения ребенка данный факт не оказывает никакого влияния на его дальнейшее развитие. Иногда единственная артерия пуповины сочетается с пороками сердечно-сосудистой системы плода, поэтому при выявлении единственной артерии пуповины проводится детальный осмотр анатомии плода и, в частности, сердечно-сосудистой системы. При отсутствии других пороков развития единственная артерия пуповины в состоянии обеспечить адекватный кровоток плода. Несколько чаще единственная артерия пуповины выявляется у плодов с синдромом Дауна и другими хромосомными болезнями. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только единственной артерии пуповины не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур. Единственная артерия пуповины иногда приводит к возникновению задержки внутриутробного развития плода. В связи с этим при обнаружении единственной артерии пуповины рекомендуется дополнительное УЗИ в 26-28 недель беременности, и плановое в 32-34 недели. Если отставание размеров плода от срока беременности или нарушение кровотока в сосудах плода и матки не выявлено, то диагноз задержки развития плода исключен.
Что делать при выявлении единственной артерии пуповины у плода?
Выявление только единственной артерии пуповины не повышает риск наличия синдрома Дауна и не является показанием к консультации генетика и проведению других диагностических процедур. Необходимо контрольное УЗИ в 26-28 и 32 недели беременности для оценки темпов роста плода и оценки его функционального состояния.
6. Кисты сосудистых сплетений (КСС).
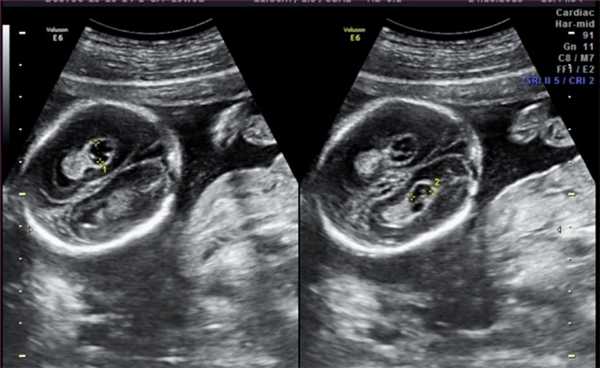
Часто ли встречаются кисты сосудистых сплетений?
7. Расширение почечных лоханок (пиелоэктазия).
Почечные лоханки это полости, где собирается моча из почек. Из лоханок моча перемещается в мочеточники, по которым она поступает в мочевой пузырь.
Пиелоэктазия представляет собой расширение почечных лоханок. Пиелоэктазия в 3-5 раз чаще встречается у мальчиков, чем у девочек. Встречается как односторонняя, так и двухсторонняя пиелоэктазия. Легкие формы пиелоэктазии проходят чаще самостоятельно, а тяжелые иногда требуют хирургического лечения.
Причина расширения почечных лоханок у плода.
Опасна ли пиелоэктазия?
Умеренное расширение почечных лоханок, как правило, не влияет на здоровье будущего ребенка. В большинстве случаев при беременности наблюдается самопроизвольное исчезновение умеренной пиелоэктазии. Выраженная пиелоэктазия (более 10 мм) свидетельствует о значительном затруднении оттока мочи из почки. Затруднение оттока мочи из почки может нарастать, вызывая сдавление, атрофию почечной ткани и снижение функции почки.
Кроме того, нарушение оттока мочи нередко сопровождается присоединением пиелонефрита - воспаления почки, ухудшающего ее состояние. Несколько чаще расширение лоханок почек выявляется у плодов с синдромом Дауна. Однако этот маркер относится к «малым» маркерам синдрома Дауна, поэтому выявление только расширения почечных лоханок не повышает риск наличия синдрома Дауна и не является показанием к проведению других диагностических процедур. Единственное, что нужно сделать до родов - пройти контрольное УЗИ в 32 недели и еще раз оценить размеры почечных лоханок.
Нужно ли обследовать ребенка после родов?
У многих детей умеренная пиелоэктазия исчезает самопроизвольно в результате дозревания органов мочевыделительной системы после рождения ребенка. При умеренной пиелоэктазии бывает достаточно проводить регулярные ультразвуковые исследования каждые три месяца после рождения ребенка. При присоединении мочевой инфекции может понадобиться применение антибиотиков. При увеличении степени пиелоэктазии необходимо более детальное урологическое обследование.
В случаях выраженной пиелоэктазии, если расширение лоханок прогрессирует, и происходит снижение функции почки, бывает показано хирургическое лечение. Хирургические операции позволяют устранить препятствие оттоку мочи. Часть оперативных вмешательств может с успехом выполняться эндоскопическими методами - без открытой операции, при помощи миниатюрных инструментов, вводимых через мочеиспускательный канал. В любом случае вопрос об оперативном лечении решается после рождения ребенка и полного его обследования.
Что делать при выявлении ультразвуковых маркеров хромосомной патологии у плода?
Вам следует обратиться к специалисту генетику, который еще раз оценит результаты ультразвукового исследования и биохимического скрининга, рассчитает риск индивидуально для вашего случая и даст необходимые рекомендации по дальнейшему ведению беременности.
© 2022 краевое государственное бюджетное учреждение здравоохранения "Красноярский краевой медико-генетический центр" (КГБУЗ "ККМГЦ")
Читайте также:
- Хроническая ежедневная головная боль. Идиопатическая колющая головная боль.
- Синдром длительного сдавления. Краш-синдром ( СДС ). Острая почечная недостаточность (ОПН). Острая печеночная недостаточность (ОПеН).
- Увлажнение воздуха при использовании кондиционера
- Лакунарный инфаркт мозга
- Вас интересует мужчина Телец? Гороскоп совместимости с мужчиной Тельцом
