УЗИ, МРТ при лиссэнцефалии у плода
Добавил пользователь Alex Обновлено: 21.01.2026
Лиссэнцефалия - это порок развития конечного мозга в результате нарушения миграции и дифференцировки клеток.
Формирование и «созревание» коры головного мозга- процесс долгий и сложный. Он начинается еще во внутриутробном периоде и состоит из трех компонентов: пролиферации нервных клеток, миграции нейронов и дифференцировки коры. Миграция нейронов начинается около 7 нед беременности и заканчивается около 20 нед. В течение этого времени нейроны мигрируют из эмбрионального (герминативного) матрикса в перивентрикулярную зону и постепенно формируют шестислойную кору головного мозга, в которой наиболее глубокие слои представлены нейронами первой волны миграции. Формирование борозд и извилин мозга в основном происходит после завершения процесса миграции нейронов. Этот процесс связан с более быстрым ростом поверхностных слоев коры по сравнению с ее глубокими слоями.
Лиссэнцефалия - это очень редкий порок, характеризующийся отсутствием послойного строения коры головного мозга и возникающий в результате нарушения миграции нейронов. «Классическая» лиссэнцефалия характеризуется наличием четырехслойной истонченной коры головного мозга с отсутствием извилин (синоним -агирия или гладкий мозг) в сочетании или без сочетания с уменьшением их количества (пахигирия). Частота встречаемости лиссэнцефапии не установлена.
За последнее десятилетие классификация пороков развития коры головного мозга претерпела значительные изменения, что связано с открытиями в молекулярной биологии, а также с МРТ головного мозга. Согласно классификации A. Barkovich и соавт., выделяютЗ группылиссэнцефапии, отличающихся характером изменений коры (агирия, агирия в сочетании с пахигирией, изолированная пахигирия). Однако эти отличия лежат в сфере сложных гистологических и морфологических исследований мозга, эхография не позволяет достоверно провести дифференциальный диагноз.
Трудности пренатапьной эхографической диагностики аномалий развития коры головного мозга прежде всего связаны с отсутствием данных об ультразвуковых этапах его развития. До недавнего времени считапость, что аномалии развития коры головного мозга плода невозможно диагностировать ранее 27-28 нед беременности, однако анализ результатов постнатальной аутопсии, а также пре- и постнатальной МРТ позволили установить, что многие борозды и извилины мозга формируются уже с 16 нед. В ультразвуковых исследованиях последних лет были описаны особенности формирования коры головного мозга плода между 16 и 30 нед. Эти исследования доказали теоретическую и практическую возможность эхографического изучения коры головного мозга плода с помощью стандартного ультразвукового исследования с использованием традиционных плоскостей сканирования. По мнению этих авторов, следует помнить, что в раннем II триместре мозг плода в норме достаточно гладкий, поэтому оценивать борозды и извилины можно не ранее 20 нед. Эхографической оценке доступны парието-окципитальная борозда, шпорная борозда, Сильвиева борозда, поперечные борозды. Лиссэнцефалия характеризуется отсутствием эхографи-ческого изображения этих структур или сглаженностью их контуров.
Лиссэнцефалия может быть изолированным поражением головного мозга или входить в состав различных синдромов (синдромы Миллера-Дайкера и Нормана-Робертса). Синдром Миллера - Дайкера возникает в результате хромосомной делеции и помимолиссэнцефа-лии характеризуется лицевыми дизморфиями. После рождения он проявляется тяжелой умственной отсталостью и нередко приводит к ранней детской смертности.
Заподозрить лиссэнцефалию при эхографическом исследовании сложно. До сих пор в литературе нет ни одного описания этого порока, выявленного при скрининговом исследовании. Все редкие публикации посвящены диагностике лиссэнцефалии при беременностях, относящихся к группе высокого риска по этому заболеванию в связи с анамнезом или у плодов с другими ВПР ЦНС. Отечественная пренатальная диагностика до сих пор не располагает публикациями о дородовом выявлении пороков развития мозга, связанных с патологией формирования коры головного мозга.
Прогноз для жизни и здоровья при лиссэнцефалии неблагоприятный, однако пренатальное консультирование семей с подозрением на этот порок -очень сложный и ответственный процесс. До тех пор, пока оценка борозд и извилин коры головного мозга плода не станет обязательной частью эхографического исследования II уровня, ставить этот диагноз лишь на основании ультразвуковой картины опасно. При подозрении на лиссэнцефалию необходимо проведение пренатальной МРТ, а также исследование хромосом плода для исключения деле-ции 17р13.3.
Шизэнцефалия
Шизэнцефалия — врожденный порок ЦНС в виде расщелины головного мозга, возникающий в результате поздней нейрональной миграции. Основными факторами риска болезни служат генетические дефекты, тератогенные влияния в антенатальном периоде, внутриутробная гипоксия и нейроинфекции. Состояние проявляется полиморфными судорожными приступами, задержкой психомоторного развития, очаговой неврологической симптоматикой. Пренатальная диагностика выполняется на плановом УЗ-скрининге беременности, постнатальная — с помощью церебрального МР-сканирования, нейросонографии, ЭЭГ. Лечение поддерживающее: антиконвульсанты, ноотропы, проведение комплексной реабилитации. При наличии осложнений выполняются нейрохирургические вмешательства.
МКБ-10
Общие сведения
Первые описания патологии были сделаны Вилмартом еще в 1887 году, после чего в 1946 г. ученые Яковлев и Вадсфорф выделили два морфологических подтипа заболевания. Первое описание ультразвуковой картины порока принадлежит У. Клингенсмиту, Д. Койффи-Рагану. Шизэнцефалия встречается с частотой 1,5:100000 живорожденных новорожденных. Намного чаще патология регистрируется среди пациентов с эпилептическими приступами — 1 случай на 1650 больных. Расовых и половых различий среди заболевших не выявлено.
Причины
Этиологические факторы аномалии изучены недостаточно. В современной неврологии существуют разные мнения по поводу порока: одни специалисты связывают его развитие с церебральной ишемией в эмбриональном периоде, другие — с дизрупцией (деструктивным процессом в первоначально правильно сформированном органе), возникшей под влиянием неизвестных причин. Выделяют следующие факторы риска формирования расщелины мозга:
- Генные мутации. У ряда новорожденных присутствует мутантный ген EMX2 (ген гомеобокса), который участвует в росте и дифференцировке нейробластов. Изредка шизэнцефалия выявляется при мутации COL4A1. Поскольку генный дефект есть не у всех пациентов, в этиопатогенезе играют роль и другие факторы.
- Внутриутробная гипоксия. Такое состояние встречается при наличии у матери экстрагенитальных заболеваний (анемия, сердечная недостаточность, болезни легких), патологий беременности (резус-конфликт), различных генетических синдромах у плода.
- Токсические воздействия. Нарушения эмбрионального развития часто провоцируются негативным влиянием табачного дыма (в том числе при пассивном курении), алкоголя, бытовых и промышленных химических токсинов. Некоторые лекарства (антикоагулянты, антибиотики, цитостатики) также могут нарушать формирование ЦНС у плода.
- Внутриутробные инфекции. Возникновение шизэнцефалии возможно при первичном заражении или активации латентной инфекции в первом триместре беременности. Наибольшей тропностью к нервной ткани обладают вирусы простого герпеса, цитомегаловирус, токсоплазма.
Патогенез
Ряд исследователей основным звеном патогенеза называют внутриутробный инсульт в бассейне средней мозговой артерии, что приводит к образованию участка ишемизированной ткани, в котором нарушаются процессы структурной организации клеток. Церебральной гипоксии при формировании шизэнцефалии обычно сопутствует хронический воспалительный процесс, вызванным нейроинфекцией.
Существует два типа болезни с учетом патоморфологических особенностей. Для 1 типа характерна сомкнутая расщелина, края которой разделены узкой бороздкой, покрытой сверху эпендимой и паутинной оболочкой. При 2 типе патологии формируется разомкнутая расщелина с далеко отстоящими друг от друга краями. При этом желудочки сообщаются с субарахноидальным пространством, происходит циркуляция ликвора.
Макроскопически патология у новорожденных представляет собой щель головного мозга с преимущественной локализацией в области латеральной борозды. Микроскопически при таком пороке ЦНС наблюдается дисплазия серого вещества, покрывающего расщелину, нарушение структуры слоев мозговой коры в зоне поражения. Зачастую, кроме шизэнцефалии, у новорожденных, детей другого возраста выявляются другие пороки: врожденные аномалии прозрачной перегородки, мозолистого тела, зрительного перекреста.
Симптомы шизэнцефалии
Клиническая картина заболевания варьирует в зависимости от локализации и размеров расщелины. Средний возраст манифестации симптоматики составляет 4 года, хотя в тяжелых случаях отдельные признаки выявляются уже у новорожденных. Для шизэнцефалии, как и для других кистозных полостей головного мозга, типично запаздывание клинических проявлений, что затрудняет диагностику, если она не была выполнена в ходе пренатального скрининга.
Основным признаком болезни являются разнообразные эпилептические пароксизмы: сложные фокальные приступы (нарушения сознания в сочетании с подергиванием одной из конечностей), простые фокальные припадки, фокальные пароксизмы с вторичной генерализацией. Интенсивность пароксизмальных явлений колеблется от единичных приступов до 10-30 пароксизмов в сутки. У новорожденных и детей первого года жизни отмечаются единичные тонические или миоклонические приступы.
К непароксизмальным симптомам болезни относят нарушения иннервации лицевой мускулатуры, что проявляется асимметрией лица, обеднением мимики. Также развиваются парезы мышц, иннервируемых бульбарной группой нервов, что манифестирует расстройствами глотания, произношения звуков. У новорожденных, а также младенцев возможна персистенция безусловных рефлексов, у детей постарше — гемипаретическая форма ДЦП.
Более редкими признаками расщелины мозга служат нарушения сна, ощущения шума или пульсации в голове, расстройства зрения (яркие вспышки света перед глазами, ухудшение остроты зрения, сужение зрительных полей). Такие жалобы в основном предъявляют дети школьного возраста. Возможны нарушения координации движений, неустойчивость походки, мелкоразмашистый тремор.
Осложнения
Расщелина мозга чревата формированием гидроцефалии, которая проявляется увеличением и деформацией головы ребенка, нарушением оттока ликвора. Без своевременной медицинской помощи существует риск гипертензионно-гидроцефального синдрома. У новорожденного, младенца возникают генерализованные судороги, выбухание родничка, церебральная рвота. При поражении ствола мозга на фоне гидроцефалии возможен летальный исход.
Тяжелый неврологический дефицит наблюдается при сочетании шизэнцефалии и септо-оптической дисплазии, гетеротопии серого вещества. Дети с расщелиной головного мозга страдают от умственной отсталости, задержки речевой функции, различных психических отклонений. Опасность представляют фармакорезистентные судорожные приступы, которые чреваты развитием эпилептического статуса.
Диагностика
На современном этапе развития ультразвуковой диагностики в большинстве случаев шизэнцефалия диагностируется антенатально во время планового скрининга беременности. Намного лучше визуализируется расщелина сомкнутого типа, тогда как открытая шизэнцефалия может остаться незамеченной. Для постнатального подтверждения диагноза детскому неврологу требуются следующие методы исследования:
- МРТ головного мозга. Магнитно-резонансная томография — безопасный метод даже для новорожденных. При 1 типе аномалии обнаруживается выпячивание стенки желудочков с узким каналом. 2 тип характеризуется открытой расщелиной, которая заполнена цереброспинальной жидкостью. При необходимости выполняется МРТ мозговых сосудов.
- Нейросонография. УЗИ головного мозга используется как альтернатива МРТ у новорожденных, младенцев до закрытия большого родничка. Сонография достаточно информативна при шизэнцефалии I типа. Метод также применяется для выявления сопутствующих аномалий строения церебральных структур. Для уточнения диагноза нейросонография дополняется УЗДГ церебральных сосудов.
- ЭЭГ. По результатам электроэнцефалографии у больных разных возрастных групп, включая новорожденных, определяется замедление основной фоновой активности, региональные эпилептиформные паттерны в лобно-центрально-височной зоне. Реже наблюдается вторичная билатеральная синхронизация, мультифокальная эпилептиформная активность.
- Офтальмоскопия. При исследовании глазного дна обнаруживается важный офтальмологический симптом гидроцефалии — отечность дисков зрительных нервов. Метод применим для больных разного возраста, в том числе, новорожденных. Для оценки работы зрительного анализатора рекомендованы визометрия, периметрия, биомикроскопия глаза.
- Генетическое тестирование. Поскольку аномалия сочетается с мутациями EMX2, COL4A1, показано проведение автоматического секвенирования экзона. Однако информативность такого метода остается невысокой ввиду полиэтиологичности заболевания.
Лечение шизэнцефалии
Консервативная терапия
Медицинская помощь детям с шизэнцефалией ограничивается поддерживающим симптоматическим лечением. Больным показано динамическое наблюдение у детского невролога, регулярный КТ- или МРТ-контроль состояния расщелины, определение наличия или отсутствия вторичных структурных изменений мозговых тканей. Основные группы препаратов, которые включаются специалистом в индивидуальную схему лечения шизэнцефалии:
- Антиконвульсанты. Назначаются различные комбинации противосудорожных препаратов для купирования эпилептических приступов, предупреждения рецидивов.
- Нейрометаболиты. Препараты, улучшающие трофику головного мозга, используются для стимуляции психоречевого и моторного развития, уменьшения неврологического дефицита.
- Дегидратанты. Для нормализации ликвородинамики могут рекомендованы осмотические диуретики, салуретики, онкодегидратанты. Лечение проводится под контролем диуреза и объема вводимых инфузионных растворов.
Оперативное лечение
Хирургическое лечение применяется при осложненном течении заболевания. Обычно операции проводятся новорожденным, младенцам для ликвидации нарастающей гидроцефалии. Чаще всего выполняются эндоскопическая вентрикулостомия III желудочка и ликворошунтирующие вмешательства. При учащении эпилептических пароксизмов, появлении и нарастании у новорожденного либо пациента другого возраста грубой очаговой неврологической симптоматики производится аспирация содержимого крупных кист.
Реабилитация
Важную роль играет комплексная реабилитация пациентов, включая новорождённых и детей младенческого возраста. Для повышения мышечной силы, объема произвольных движений используется массаж, рефлексотерапия, механотерапия и ЛФК. Для развития речи ребенку требуется помощь логопеда-дефектолога. С целью повышения обучаемости и социализации больных прибегают к услугам нейропсихолога, коррекционного педагога.
Прогноз и профилактика
Благоприятное течение характерно для новорожденных с сомкнутой односторонней шизэнцефалией, которая не сопровождается грубым неврологическим дефицитом. Внушает опасения разомкнутая билатеральная форма порока, вызывающая раннюю инвалидизацию и смерть больных. Профилактические меры включают рациональное ведение беременности, исключение тератогенных влияний на организм будущей матери, усовершенствование методики пренатальных УЗ-скринингов.
1. Шизэнцефалия (обзор литературы и клинические наблюдения/ О.А. Милованова, И.М. Мосин, Л.В. Калинина// Неврологический журнал. — 2011. — №3.
2. Пренатальная диагностика шизэнцефалии/ А.Е. Волков, Е.Н. Андреева// SonoAce Ultrasound. — 2010. — №21.
3. Лучевые методы исследования, МРТ головного мозга у больных с шизэнцефалией/ М.И. Пыков, К.В. Ватолин, О.А. Милованова, Н.В. Чернышева// Эффективная фармакотерапия. Педиатрия. — 2010. — №5.
4. Шизэнцефалия, тип II: случай пренатальной диагностики/ Е.Н. Андреева// Пренатальная диагностика. — 2008. — №4.
Анэнцефалия
Анэнцефалия — это порок развития нервной системы, при котором у плода отсутствуют большие полушария мозга, недоразвиты кости свода черепа, мягкие ткани головы. Аномалия возникает под действием химических, биологических или физических тератогенных факторов. Большинство плодов с анэнцефалией погибают во внутриутробном периоде, и даже при живорождении срок жизни ребенка не превышает нескольких часов. Диагностика выполняется пренатально с помощью УЗИ, МРТ, амниоцентеза, биохимического скрининга. В такой ситуации показано прерывание беременности, при отказе родителей от аборта — оказание паллиативной помощи ребенку.
По данным ВОЗ, пороки развития ЦНС занимают первое место среди врожденных аномалий у плода (25%). Анэнцефалов стоит отличать от ацефалов (акефалов), у которых вовсе отсутствует головной мозг. Анэнцефалия встречается в США и России с частотой 1 на 10000 новорожденных, в Великобритании — 5:10000, в Китае — 8:10000. Заболевание чаще наблюдается у плодов женского пола. Риск повторения анэнцефалии при следующей беременности составляет до 5%, а при рождении женщиной двух детей с этим пороком ЦНС — возрастает до 10%. Вероятность аномалии у кровных родственников составляет не более 3%.
Порок формируется при нарушениях внутриутробной закладки нейроструктур в эмбриональном периоде формирования плода. Он считается мультифакториальным, точные причины такого состояния окончательно не установлены. Ученые предполагают, что появление анэнцефалии связано с воздействиями негативных факторов на ранних этапах беременности. Типичными тератогенными влияниями считаются:
К предрасполагающим факторам со стороны родителей относят генетические — наличие различных генных мутаций, частые случаи родственных браков и кровосмешения. Риск аномалий развития ЦНС у ребенка повышается, если в организме матери низкий уровень йода, фолатов и других витаминов группы В. Вероятность анэнцефалии повышается при тяжелом течении гестации, наличии у беременной женщины экстрагенитальных патологий: сахарного диабета, сердечной недостаточности, гипотиреоза.
Патоморфологически головной мозг плода с анэнцефалией представляет собой геморрагическую массу, в основном выполненную в виде недоразвитой сосудистой ткани, с элементами глии, единичных нервных клеток. Гистологически определяются аномальные сосуды, хориоидальные сплетения, беспорядочно расположенные фибробласты, кистозные полости с медуллярным эпителием. Ствол мозга и спинной мозг обычно имеют патологические структурные изменения, однако они выражены не так интенсивно.
Симптомы анэнцефалии
У живорожденных младенцев с анэнцефалией резко уменьшена мозговая часть черепа, отсутствуют плоские кости, недоразвиты мягкие ткани. На месте головного мозга находится аномальная сосудистая ткань, которая может быть покрыта кожей.
Такие дети пребывают в бессознательном состоянии, они слепые и глухие, не реагируют ни на какие внешние стимулы. Зачастую есть сопутствующие пороки: спинномозговые грыжи, патологии надпочечников, расщелины неба.
Хотя большинство живорожденных пациентов погибает практически сразу, в медицине описано по крайней мере три случая, когда дети смогли прожить более 2-х лет. Долгожителем среди анэнцефалов считается девочка Стефани Кин (более известная по прозвищу Бэби Кей), которая прожила 2,5 года и умерла от остановки сердца. У нее были проблемы с дыханием, которые требовали проведения ИВЛ. Двухлетний рубеж также преодолели Джексон Буэлл из Бостона, Виктория де Кристо из Бразилии.
Однако продление срока жизни анэнцефалов возможно только при постоянной кардиореспираторной поддержке, восполнении нутритивных потребностей. Ввиду отсутствия большей части мозга состояние младенцев остается стабильно тяжелым вплоть до смерти. Объем и необходимость паллиативной помощи для таких новорожденных поднимает важные вопросы биомедицинской этики.
Анэнцефалия признана 100% летальным пороком. В 75% случаев гибель плода происходит пренатально, что чревато замершей беременностью. Если это состояние не будет вовремя обнаружено, существует риск септических осложнений у женщины. К казуистическим на сегодня последствиям внутриутробной гибели плода относят литопедион, мумификацию плода. В остальных 25% случаев смерть младенца наблюдается в течение первых дней после родов из-за несовместимых с жизнью нарушений.
Аномалия обнаруживается антенатально во время плановых ультразвуковых скринингов беременности. Такой диагноз является абсолютным показанием к прерыванию беременности независимо от возраста плода, поэтому на акушеров-гинекологов ложится большая ответственность — необходимо как можно раньше установить диагноз, чтобы снизить риски для женщины. Для обнаружения порока применяются следующие методы:
- Пренатальное УЗИ. Ультразвуковое сканирование — основной способ диагностики, который при анэнцефалии демонстрирует неправильную форму головы, недоразвитие костно-мышечных структур черепа, отсутствие больших полушарий. Однако остальные структуры тела обычно развиты нормально. УЗИ позволяет выявить патологию с 11-12 недели гестационного срока.
- МРТ плода. Магнитно-резонансная томография — безопасный и наиболее информативный метод уточнения анатомических особенностей ЦНС, если результаты УЗИ дают сомнительную картину. Исследование проводится с 14-15 недель беременности.
- Амниоцентез. Инвазивная диагностика с забором околоплодных вод необходима, чтобы определить биохимические показатели, выполнить дифференциальную диагностику с врожденными синдромальными заболеваниями, вызванными генными или хромосомными мутациями.
- Биохимический скрининг. Заподозрить патологию удается по повышению уровня хорионического гонадотропина и альфа-фетопротеина, снижению количества протеина-А в первом триместре беременности.
Женщинам, которые планируют прервать беременность при выявленной анэнцефалии плода, требуется расширенная диагностика. Назначается стандартное гинекологическое исследование, а также набор анализов: клиническое исследование крови, анализы на вирусные гепатиты, ВИЧ-инфекцию. Впоследствии пациенткам рекомендовано медико-генетическое консультирование, чтобы оценить риски врожденных пороков при последующих беременностях.
Лечение анэнцефалии
Решение о прерывании беременности должны принимать родители. Единственным исключением является мертвый плод, когда женщине требуется экстренное хирургическое вмешательство. Живорожденным детям с анэнцефалией можно оказать только паллиативную помощь. Около 66% таких детей живут несколько часов после рождения, остальные погибают в первые минуты. Основные направления медицинской помощи при анэнцефалии:
- Респираторная поддержка. У детей случаются кризы в работе дыхательной системы, требующие назначения ИВЛ для адекватной оксигенации тканей организма.
- Нутритивная поддержка. Применяется парентеральное питание с использованием растворов глюкозы, специальных аминокислотных смесей для новорожденных.
Важной составляющей является психологическая помощь родителям на всех этапах от момента диагностики аномалии у плода, поскольку это становится тяжелым испытанием для семьи, у женщин зачастую возникают депрессии, апатии, суицидальные мысли. Помощь оказывают психологи, психиатры (в случае серьезных нарушений психоэмоционального состояния), верующим людям можно порекомендовать обратиться к представителям религии.
Прогноз неблагоприятный, поскольку анэнцефалия заканчивается внутриутробной смертью плода или летальным исходом вскоре после того, как родился живой ребенок. Современные возможности медицины позволяют обеспечить такому младенцу достойный уход из жизни, если родители приняли решение не прерывать беременность.
Учитывая разнообразие предрасполагающих факторов, эффективные меры профилактики этого состояния пока не разработаны. Положительным для предупреждения тяжелых аномалий плода является прием беременной по назначению гинеколога витаминных добавок с солями фолиевой кислоты, дополнение рациона зелеными листовыми овощами, фасолью, апельсиновым соком, содержащими фолаты.
1. Особенности врожденных пороков головы и шеи/ В. А. Белая// Актуальная медицина: материалы I Студенческой научно-теоретической конференции, посвященной 120-летию со дня рождения С. И. Георгиевского. - 2018.
2. Эпидемиология анэнцефалии в крымском регионе/ Н. Н. Каладзе и др./ Таврический медико-биологический вестник. - 2018. - №1.
3. Анэнцефалия/ А.С. Николаева, И.С. Коршиков// VII Всероссийская (81-й Итоговая) студенческая научная конференция
Мальформации головного мозга: полимикрогирия, агирия и пахигирия
Полимикрогирия, агирия и пахигирия относятся к врожденным порокам развития головного мозга, также называются мальформациями головного мозга.
Данные аномалии возникают в результате нарушенного процесса формирования головного мозга или отдельных его структур во время пренатального периода, и представляют собой аномальные изменения в строении структур головного мозга.
Не существует точных данных о распространенности врожденных пороков головного мозга, однако наиболее распространенной считается полимикрогирия.
О каждой мальформации подробней:
- Полимикрогирия - редко встречающаяся патология развития коры головного мозга, при которой на поверхности больших полушарий формируется значительное количество мелких и недоразвитых извилин. Часто сочетается с другими генетическими патологиями и аномалиями развития коры головного мозга. Наиболее часто патология развивается в области сильвиевой борозды (60% случаев заболевания), однако может возникать в любой части коры головного мозга. Патология бывает диффузной, мультифокальной и очаговой. Также ее можно разделить на одностороннюю (40% случаев) и двустороннюю (60% случаев), симметричную и ассиметричную.
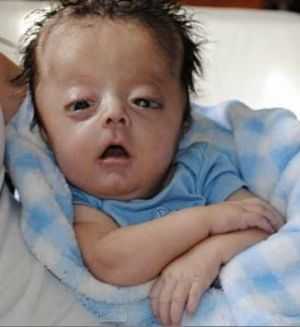
- Агирия (лиссэнцефалия) - аномалия формирования коры головного мозга, при которой извилины недоразвиты, слабо выражены, либо отсутствуют, архитектоника коры нарушена. Внешний вид головного мозга ребенка идентичен внешнему виду мозга плода на 3-4 месяце пренатального периода. Агирия является тяжелой формой лиссэнцефалии. Может быть как идиопатическим заболеванием, так и сопровождать другие патологии (синдром Миллера-Дикера, синдром Нормана-Робертса, синдром Уокера-Варбурга, врожденную мышечную дистрофию Фукуямы).
- Пахигирия является редкой аномалией развития центральной нервной системы, при которой в коре больших полушарий головного мозга формируется небольшое количество широких и плоских извилин. При пахигирии основные извилины укрупнены, а вторичные и третичные отсутствуют, борозды укорочены и выпрямлены, архитектоника церебральной коры нарушена. Данную патологию рассматривают как «неполную», более легкую форму лиссэнцефалии.
Провоцирующие факторы
Основная причина развития полимикрогирии, пахигирии и агирии в неправильном протекании процесса нейрональной миграции, причиной чего являются:
- генетические нарушения;
- вирусные инфекции;
- недостаточное кровоснабжение головного мозга ребенка в пренатальный период (2 триместр беременности).
Полимикрогирия может быть вызвана цитомегаловирусной инфекцией, недостаточным насыщением плаценты кислородом, а мутации происходят в генах COL18A1 (21q22.3), PAX6 (11p13), K1AA1279 (10q22.1), TUBB2B (6p25), EOMES (3p21.3-p21.2), RAB3GAP1 (2q21.3), SRPX2 (Xq21.33-q23).
Агирия может возникнуть из-за вирусных инфекций, которые проникают в матку или в плод в период первого триместра, недостаточного кровоснабжения мозга плода в первые месяцы беременности. Среди генетических факторов можно назвать мутации в гене RELN (7q22), генах X хромосомы, 17 хромосомы.
При пахигирии возникают мутации в генах LIS1 (17p13.3) и DCX (Xq22.3-q23).
Характерная симптоматика
Для полимикрогирии характерны такие симптомы:
- тяжелые задержки в развитии;
- гипоплазия головного мозга;
- нарушения в лицевых мышцах, а также мышцах отвечающих за глотание, жевания, движения языком;
- умственные отклонения разной степени тяжести;
- квадрипарез и гемипарез конечностей;
- двигательные нарушения;
- осложнения дыхания;
- судороги;
- эпилепсия;
- псевдобульбарный синдром;
- артрогрипоз;
- церебральный паралич.
Пахигирия проявляет себя в возрасте до 2 лет. Основными ее признаками являются:

- задержка физического, двигательного развития;
- эпилепсия;
- гипотония (пониженный мышечный тонус);
- умственная отсталость;
- инфантильные спазмы;
- микроцефалия;
- низкий контроль мышц;
- трудности при глотании, проблемы с приемом пищи.
Также аномалия может проявлять себя следующими признаками:
- микроцефалия (пропорционально небольшой размер головы);
- отставание в росте, в речевом и двигательном развитии;
- общее вялое состояние ребенка;
- большое расстояние между глазами, диспропорционально маленькие глаза, тонкая верхняя губа, высокий лоб, короткий нос, низко расположенные уши;
- эпилепсия, судорожный синдром;
- отставание в умственном развитии;
- повышенный мышечный тонус, из-за отсутствия тормозящего контроля центральной нервной системы над нейронами передних рогов спинного мозга;
- увеличенное расстояние между легкими, почками;
- стремительно развивающееся слабоумие;
- отсутствие контроля над органами малого таза (энурез, недержание кала);
- мышечная дистрофия.
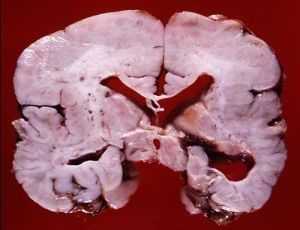
Фото мозга в разрезе и на МРТ ребенка с диагнозом агирия
Постановка диагноза
Для диагностики мальформаций головного мозга применяют такие исследования:
- компьютерная томография (определяет нарушения в сером и белом веществе головного мозга);
- генетические анализы;
- магнитно резонансная томография (помогает определить тип заболевания);
- электроэнцефалография (помогает определить характер электрической активности мозга).
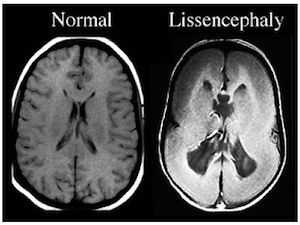
При полимикрогирии кора головного мозга аномально тонкая, увеличены субарахноидальные пространства и желудочки мозга. Поражения могут располагаться с одной или двух сторон, могут быть локальными или обширными. Кора может выглядеть аномально толстой из-за большого количества мелких извилин, которые сливаются и образуют толстые, глубокие массы.
Пахигирию определяют по результатам МРТ, на которых видны утолщения коры головного мозга, небольшие извилины, и недоразвитая сильвиевая борозда.
В пренатальный период определить мальформации мозга возможно при помощи УЗИ плода. При подозрениях на аномалии в развитии направляют на дополнительные исследования (МРТ, генетический анализ генов-кандидатов).
Самым ранним сроком, на котором можно определить данные патологии, является двадцатая неделя беременности.
Медицина практически бессильна
Эффективные методы лечения мальформаций головного мозга отсутствуют в современной медицине. Терапия направлена на облегчение симптомов, и поддержание функционирования организма на приемлемом уровне.
При полимикрогирии и пахигирии рекомендованы такие методы облегчения состояния пациентов:
- физиотерапия, в том числе водные процедуры;
- логопедические методы;
- ношение ортезов;
- трудотерапия (при нарушениях моторных функций);
- прием противосудорожных препаратов;
- хирургические методы.
При агирии неэффективными считаются классические методы терапии: прием ноотропных препаратов, массаж, физиотерапия.
Наибольшую эффективность показывает лечение противосудорожными препаратами и миорелаксантами центрального действия, которые позволяют снизить тонус в скелетных мышцах.
Часто эпилепсия, сопровождающая патологии развития головного мозга, оказывается резистентной к терапии, и тогда рекомендуется использовать комбинацию из двух препаратов.
Проводятся исследования по лечению данных аномалия при помощи пересадки стволовых клеток, трансплантации факторов роста.
Результаты показали возможность стабилизировать состояние пациентов, однако выздоровления добиться не удалось. Данные методы имеют достаточно высокий уровень риска и имеют плохой прогноз, поэтому применение стволовых клеток не имеет широкого распространения.
Прогноз и продолжительность жизни
Пациенты с полимикрогирией, имеющие легкие формы патологии, могут дожить до взрослого возраста. При тяжелых формах летальный исход наступает в раннем и молодом возрасте по причине пневмонии или судорог.
Для пациентов с пахигирией не существует единого прогноза. Он может варьироваться в каждом конкретном случае и зависит от тяжести патологии головного мозга, и интенсивности симптомов. Но обычно дети с пахигирией живут не дольше 20 лет.
Недоразвитие мозга у детей при агирии необратимое и прогноз неблагоприятный. Большая часть пациентов не доживает до возраста 5 лет. У всех больных присутствует полная инвалидизация.
Из-за угнетенных глотательных рефлексов часто требуется зондовое питание. Летальный исход может наступить по причине заболеваний, возникающих на фоне основной патологии: парез кишечника, сердечно-сосудистая недостаточность, дыхательная недостаточность, атрофия дыхательной мускулатуры, гипостатическая пневмония.
Патологии развития нервной трубки у плода, видимые на УЗИ
Патологии формирования и развития нервной трубки закладываются на сроке 2-4 недели, когда женщина даже не знает, что беременна. Среди причин, приводящих к нарушению формирования нервной трубки отмечают внешние факторы: алкогольное отравление, курение, болезни матери, приём лекарственных препаратов, неправильное питание.
Пороки этого органа настолько тяжелы, что часто несовместимы с жизнью. И невооружённым глазом определить аномалию невозможно. Выявить патологию формирования нервной трубки можно только на скрининговом УЗИ плода, поэтому это исследование нельзя игнорировать.
| ">Цена скринингового УЗИ в нашей клинике | |
| ">Запись исследования на видеоноситель DVD + ФОТО — В ПОДАРОК ! | |
| ">1 триместр: УЗИ при беременности с ранней диагностикой ВПР и расчетом риска болезни Дауна (11 недель 6 дней — 13 недель и 6 дней), один плод, c использованием 3D/4D реконструкции | ">2000 |
| ">1 триместр: комбинированный тест с расчетом риска болезни Дауна + взятие крови на биохимический скрининг (РАРР-А и свободн. бета-ХГ) и УЗИ плода (11 недель 6 дней — 13 недель и 6 дней), один плод c использованием 3D/4D реконструкции | ">3300 |
| ">2 триместр: УЗИ при беременности (18 недель 0 дней — 21 неделя и 6 дней), один плод, c использованием 3D/4D реконструкции | ">3100 |
| ">3 триместр: УЗИ при беременности (30 недель 0 дней — 34 неделя и 6 дней), один плод, c использованием 3D/4D реконструкции + доплерометрия | ">3600 |
Анэнцефалия — это полное или частичное отсутствие больших полушарий головного мозга, а в некоторых случаях костей черепа и мягких тканей. Встречается в 1 случае из 10 000, аномалия сопровождается другими нарушениями — незаращением верхней губы или твёрдого нёба, отсутствием гипофиза, спинномозговой грыжей.
Такое происходит, если по каким-то причинам на 3-4 неделе беременности не закрывается передний нейропор. Из-за этого не развиваются фронтальные расширения нервной трубки, из которых позже начали бы развиваться большие полушария.
Вместо богатого нейронами «серого вещества» формируется фиброзная ткань, в которой присутствуют единичные нервные клетки, кистозные образования и кровеносные сосуды. В 71% случаев у плода отсутствует лобно-затылочная зона и позвоночный столб, в 24% — затылочная доля с позвоночным столбом и в 5% — височно-теменная зона. Тело малыша при этом не имеет никаких отклонений.
На УЗИ анэнцефалия диагностируется на 11-12 неделях беременности, достоверность составляет 96%.
Для патологии характерны следующие эхопризнаки:
- не визуализируются кости черепа;
- мягкие ткани головного мозга анэхогенные;
- в сосудистой системе головного мозга наблюдается мальформация — неправильное соединение сосудов, вен и артерий;
- многоводие у матери (переизбыток амниотической жидкости).
Одним только ультразвуковым обследованием диагностика анэнцефалии не ограничивается. При дефекте нервной трубки в крови женщины повышается гормон альфа-фетопротеин. При подтверждении диагноза ей рекомендуется остановить беременность, потому что при отсутствии головного мозга у новорождённого через некоторое время откажут лёгкие, сердце, почки.
УЗИ-диагностика является первичным, но не основным методом постановки диагноза. Если патология нервной трубки будет обнаружена на УЗИ-обследовании, женщине назначают амниоцентез — взятие под контролем трансабдоминального датчика амниотической жидкости из околоплодного пузыря с целью лабораторного исследования.
При обнаружении высокой концентрации альфа-фетопротеина и фермента ацетилхолинэстеразы беременную отправляют на МРТ (магнитно-резонансную томографию). В отличие от УЗИ, этот метод позволяет увидеть головной мозг плода в 4D проекции, увеличив изображение в несколько раз.
Чем раньше будет поставлен диагноз, тем быстрее женщина сможет прервать беременность. Сохранять её при таком диагнозе не имеет смысла, потому что малыш проживёт максимум неделю.
Гидроцефалия
Гидроцефалия — это аномалия развития плода, при которой увеличивается количество желудочков головного мозга. В норме их должно быть четыре, и через них происходит циркуляция ликвора — спинномозговой жидкости. При нарушении выработки или всасывания ликвора в кровеносную систему жидкость скапливается в желудочках, расширяя их.
Причиной патологии служит неправильное развитие нервной трубки эмбриона. Это случается на ранних сроках до 4 недель, и в 20% случаев причиной служат внутриутробные инфекции.
При гидроцефалии, скапливающаяся спинномозговая жидкость растягивает желудочки, они давят на головной мозг. Вследствие этого черепная коробка расширяется, голова обретает неправильную форму.
На ранних сроках порок сложно заметить, он выявляется, начиная с 10 недели беременности. На УЗИ заметно расширение лобных долей, родничок становится более выпуклым, а голова непропорционально большой.
Гинеколог, проводя скрининговое УЗИ, делает замеры между висками по надбровной линии (БПР) и, начиная с 16 недели, измеряет расстояние между лбом и затылком (ЛЗР). Сравнивая результаты с нормальными показателями, характерными для данного срока беременности, врач делает и другие замеры.
Увеличение показателей БПР и ЛЗР не всегда указывает на патологии. Вполне возможно, что малыш сам по себе крупный, если остальные замеры его тела также превышают норму. Только если параметры головы значительно увеличены при нормальных параметрах тела, врач диагностирует «гидроцефалию».
Именно замеры головы позволяют отличать гидроцефалию от врождённого увеличения размеров мозговых желудочков. При этом заболевании внутричерепного давления нет, поэтому размеры черепа соответствуют норме.
Часто гидроцефалия сопровождается другими пороками развития. На УЗИ заметно сглаживание извилин головного мозга, неправильное формирование сосудов, аномалия различных отделов спинного мозга, увеличение полушарной щели.
Ещё один признак гидроцефалии у плода — гипертонус матки на протяжении всей беременности. Если причиной развития патологии является инфекция, то женщину будет беспокоить плохое самочувствие.
Специалист оценивает степень развития гидроцефалии и даёт рекомендации и прогнозы относительно будущего малыша. В некоторых случаях аномалия нервной трубки у плода настолько выражена, что лечение ребёнка окажется малоэффективным. В этом случае женщине предлагается аборт. Однако бывает противоположная ситуация, и после лечения малыш будет вести полноценный образ жизни.
Микроцефалия
Микроцефалия — это сложнейшая патология головного мозга, выраженная в уменьшении размеров органа у плода. Причиной недоразвития головного мозга служит нарушение деления нервных клеток на стадии формирования нервной трубки эмбриона.
Патология провоцируется несколькими факторами: в 40% она развивается на фоне цитомегаловируса у матери, также существует наследственная форма болезни Джакомини-Пенроуза-Бека.
Микроцефалия встречается редко: 1 случай на 5 000, и часто сопровождается другими нарушениями ЦНС Ч лисэнцефалией (нарушением формирования коры головного мозга), микрогирией (малыми размерами мозговых извилин), аномалией мозжечка, недоразвитостью спинного мозга.
В плане диагностики микроцефалия — самый сложный порок. За основу УЗИ-исследования взят критерий соотношения длины бедренной кости и окружности головы плода, который не должен быть меньше 2,5. Однако интерпретация затрудняется тем, что не всегда известен точный срок беременности. Ложноположительный и ложноотрицательный результат может быть из-за небольших размеров плода или нарушения роста костей при других патологиях.
Точность УЗИ-диагностики при микроцефалии составляет 67,4%, причём в 85% случаев диагноз ставится позже 22 недель беременности. Начиная с 2 недели на УЗИ легко прослеживается строение черепа. При микроцефалии он имеет неправильную форму, лоб скошен, ушные раковины расположены низко, челюсти недоразвиты. Также имеется расширение мозговых желудочков.
Дополнительно в 60% у плода диагностируются другие нарушения ЦНС, болезни почек, сердца и других внутренних органов.
Диагностика микроцефалии всегда комплексная. При подозрении на патологию у женщины берут анализ амниотической жидкости, проводят кариотипирование плода. Только после тщательного обследования женщине говорят о диагнозе, и она сама решает, что делать дальше.
Энцефалоцеле
Энцефалоцеле — это разновидность мозговой грыжи, при которой мозговые оболочки выходят за пределы черепа через черепные дефекты. Патология возникает из-за неразделения конца нервной трубки на 4-й неделе беременности. В результате у плода образуется полиповидная масса: в 75% случаев она локализуется на затылке или своде черепа, а в 25% выступает через лицевую область.
На УЗИ энцефалоцеле диагностируется на 11-12-й неделе беременности, когда происходит окостенение костей черепа. На экране монитора видно низкоэхогенное образование за пределами свода черепа. Оно состоит из мозгового вещества, а при менингоцеле виден ещё и ликвор.
В некоторых случаях (при энцефалоцистоменингоцеле) внутри грыжи визуализируется часть мозгового желудочка. Помимо этого, у плода имеются микроцефалия, гидроцефалия и другие внутриутробные пороки. Обычно при энцефалоцеле у женщины наблюдается маловодие, затрудняющее диагностику.
К другим признакам энцефалоцеле у плода относятся:
- широкая переносица;
- ассиметрично расположенные глазницы;
- деформация черепа.
На ранних сроках беременности наблюдается повышение альфа- фетопротеина.
Ультразвуковая диагностика на сроке до 24-х недели беременности имеет эффективность 87%, однако при базальной форме патологии постановка диагноза будет затруднена. В большинстве случаев женщине рекомендуют прервать беременность в связи с тяжёлыми пороками у ребёнка и невозможностью его реабилитации в будущем.
Среди причин, вызывающих мозговую грыжу, можно выделить:
- токсическое воздействие на плод (курение, алкоголь, наркотики);
- приём сильнодействующих лекарственных препаратов;
- инфекции, в основном скрытые;
- вирусы (грипп, краснуха, гепатит) у матери;
- работа на тяжёлом производстве;
- генетический фактор.
В некоторых случаях при небольшом размере грыжи малышу в течение первых 3-х лет жизни делают операцию. Но даже при благоприятном исходе он будет несколько отставать в психо-эмоциональном развитии от своих сверстников. Если полипообразный нарост не удалять, он будет притягивать инфекции и вызывать дискомфорт. Малыш в таком случае погибает в течении 1 года жизни.
Выводы
Скрининговое УЗИ при беременности — отличный способ своевременно выявить у плода тяжелейшие патологии нервной трубки, при условии, что обследование было проведено вовремя и с помощью хорошего аппарата. Также важно, чтобы УЗ-исследование и расшифровку проводил опытный врач-гинеколог, идеально владеющий аппаратом и имеющий глубокие знания в области акушерства.
Читайте также:
- Энтеро-вирусные менингиты. Менингит коксаки. Редкие формы менингита.
- Синдром Клайнфельтера-Рейфенштейна-Олбрайта (Klinefelter-Reifenstein-Albright)
- Гипонатриемия при гемодинамической недостаточности сердца. Избыток воды
- Рентгенограмма, КТ, МРТ при обычной остеосаркоме
- Что делать, чтобы забеременеть? Как повысить фертильность?
