УЗИ при младенческой гемангиоме околоушной железы
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Терминология. Сокращения. Детская гемангиома (инфантильная гемангиома). Синонимы. Гемангиома младенчества. Капиллярная гемангиома (более ранний срок)
Определение. Доброкачественное новообразование сосудов из пролиферирующих эндотелиальных клеток. Несосудистая мальформация
Ассоциированные синдромы.
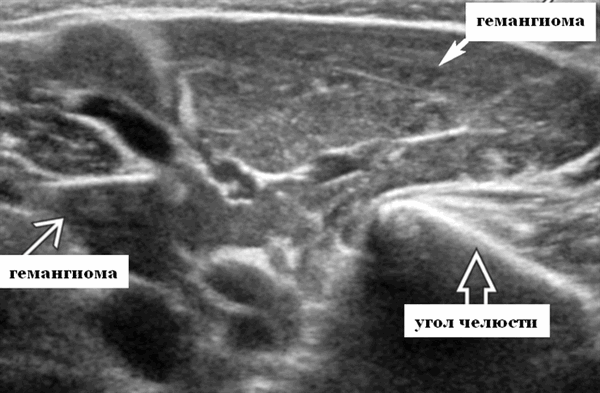
Визуализация при ультразвуковом сканировании. Общие характеристики
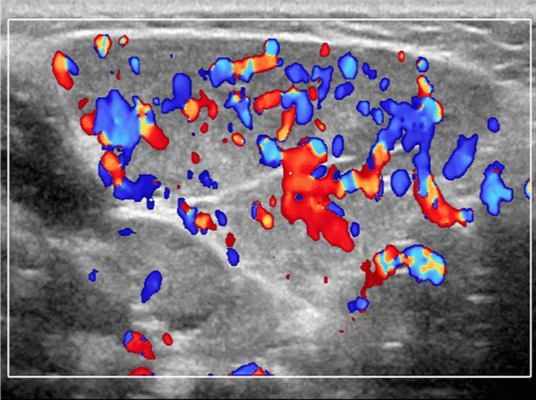
Лучшая диагностическая подсказка. Четко выраженная опухоль с диффузной гиперваскуляризацией внутри очага поражения / интенсивным усилением кровотока на УЗИ с ЦДК. Сосуды внутри и рядом с образованием во время фазы пролиферации (ФП). Уменьшение размера за счет замещения жировой ткани во время фазы инволюции (ФИ)
Расположение. 60% возникают в области головы и шеи. Любое пространство: околоушное пространство, глазница, носовая полость, подсвязочные дыхательные пути, лицо, шея, реже внутричерепное расположение.
Размер. Зависит от фазы роста и регрессии (от нескольких сантиметров до больших транспространственных масс)
Морфология. Большинство образований представляют собой единичные поражения подкожных тканей. Иногда множественные, транспространственные или глубокие поражения
Результаты ультразвукового исследования слюнных желез
Серошкальное УЗИ. Четко выраженная солидная некальцинированная опухоль мягких тканей. Однородная картина эхоструктуры. ПФ: Гипоэхогенный вид по сравнению с паренхимой околоушной железы; ИФ: эхоструктура от изо- до умеренно гиперэхогенной
Импульсный допплер. Лоцируются артериальные и венозные волны. Средняя пиковая скорость венозной крови не повышена (повышена при истинной артериовенозной мальформации). Индекс резистентности зависит от фазы, увеличивается при лечении пропранололом (0,4-0,8)
Энергетический допплер. Отмеченный доплеровский сигнал потока на всем протяжении пораженных сосудов
Результаты КТ. Промежуточное затухание. Редко ремоделирование прилегающих костных структур; нет костной эрозии. Жировая инфильтрация при инволюционной фазе. При контрастировании рассеянное и заметное усиление контраста. Выступающие сосуды в образовании и рядом с ней в пролиферативной фазе
Результаты MРТ
- T1WI. ПФ: изоинтенсивный для мышц. ИФ: гиперинтенсивный от замещения жировой ткани
- T2WI: умеренно гиперинтенсивный сигнал от образования по отношению к мышцам.
- T1WI C +: интенсивное усиление контраста. Видны сосуды в опухоли и прилегающие к ней
- МРА: стеноз, окклюзия, агенезия, аневризма (ассоциация PHACES)
Рекомендации по визуализации. Лучший инструмент для визуализации - проведение УЗИ, которое обеспечивает эффективную и оптимальную характеристику поверхностных поражений. MРТ (или CT) C + для оценки глубоких поражений и выявления диффузного усиления. МРА для выявления сопутствующих сосудистых аномалий.
Показания к проведению УЗИ слюнных желез
- Оценка глубины залегания инфантильной гемангиомы
- Предварительное определение границ, если рассматривается возможность медицинского или хирургического / лазерного лечения
- Оценка ответа на лечение
- Подозреваемая ассоциация PHACES.
- Атипичный анамнез, пожилой пациент
Дифференциальная диагностика на УЗИ
Патология. Общие особенности. Этиология. Предлагаемая теория: клональная экспансия ангиобластов с высокой экспрессией основных факторов роста фибробластов и других маркеров ангиогенеза
Генетика. Большинство случаев спорадические. Редкая ассоциация с хромосомой 5q31-q33
Микроскопические особенности. Выдающиеся эндотелиальные клетки, перициты, тучные клетки с митотическими фигурами и многослойная базальная мембрана эндотелия. Иммуногистохимический маркер GLUT1 положительный во всех фазах роста и регресса
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Опухолевидный рост мягких тканей, как правило, с теплым, красноватым или клубничным изменением цвета кожи у младенцев (фаза пролиферации). Спонтанная инволюция в течение следующих нескольких лет. Иногда инфантильная гемангиома может быть глубокой, присутствует с синеватым оттенком кожи, вторичным по отношению к выступающим дренажным венам.
Другие признаки / симптомы. Изъязвление вышележащей кожи. Обструкция дыхательных путей из-за поражения дыхательных путей. Проптоз из-за поражения орбиты. Ассоциированные нарушения в ассоциации PHACES
Демография. Возраст. Обычно не проявляется при рождении; средний возраст обращения составляет 2 недели, большинство приходит к 1-3 месяцам. До 1/3 возникающих при рождении имеют бледное или эритематозное пятно, телеангиэктазию, псевдоэкхимотическое пятно или красное пятно
Пол. Женщины: Мужчины = 2,5: 1,0
Эпидемиология. Наиболее частая опухоль головы и шеи у младенцев. Заболеваемость составляет 1-2% новорожденных, 12% к 1 году. Часто встречается у недоношенных детей и новорожденных с низкой массой тела. До 30% младенцев с массой тела Этническая принадлежность. Наиболее часто встречается у пациентов европеоидной расы
Естественная история и прогноз. ПФ начинается через несколько недель после рождения и продолжается 1-2 года. ИФ показывает постепенный спад в течение следующих нескольких лет. ИФ обычно завершается к позднему детству и 90% инфантильных гемангиом разрешаются к 9 годам. Большие и сегментарные гемангиомы лица имеют более высокую частоту осложнений и требуют лечения.
Лечение
Пороки развития вен околоушных слюнных желез на УЗИ
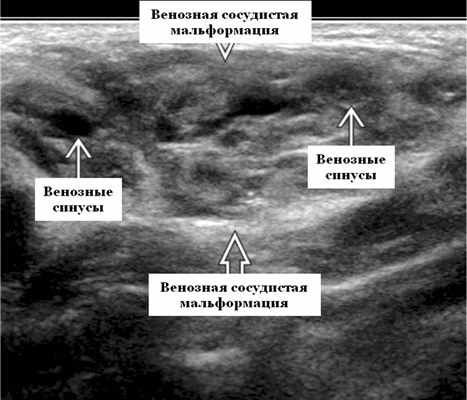
Терминология. Сокращения. Венозная сосудистая мальформация (ВСМ). Синонимы. Венозная мальформация
Определение. Доброкачественная пролиферация сосудов, состоящая из конгломерата медленных, посткапиллярных, эндотелиальных синусоидов сосудов.
Ультразвуковая визуализация слюнной железы. Общие особенности
Лучший диагностический критерий. Неоднородно гипоэхогенное поражение, синусоидальные сосудистые пространства, движение вперед и назад в реальном времени ± эхогенные флеболиты. Выраженный сигнал потока на цветном или энергетическом доплеровском режиме. Монофазный низкоскоростной поток на импульсном доплеровском режиме
Расположение. 40% всех ВСМ возникают в области головы и шеи, чаще всего в околоушной железе и жевательной мышце. Может произойти в любом месте околоушной железы. Чаще возникает в поверхностной доле. Может быть поражена вся околоушная железа. Нередко транспространственный, распространяется на другие шейные пространства; обычно мастикаторное пространство
Размер. Изменяется, может увеличиваться до> 10 см
Морфология. Дольчатые границы
Результаты ультразвукового исследования. УЗИ в серошкальном режиме. Большинство сосудистых венозных гемангиом (80%) выглядят неоднородно гипоэхогенными. Большие анэхогенные сосудистые пространства видны менее чем в 50% случаев, серпигинозные и синусоидальные. Поражения с небольшими сосудистыми каналами могут казаться эхогенными (из-за множества акустических границ, отражающих звук). Определить пределы образования бывает трудно, так как компоненты поражения могут быть изоэхогенными в околоушной паренхиме и незаметно смешиваться. Внутрипросветное движение эхо-сигналов при УЗИ в реальном времени, представляющее медленный сосудистый кровоток. Характерны эхогенные флеболиты с задним акустическим затенением. Сообщается, что они присутствуют только в 20% ВСМ. Иногда поражается вся околоушная железа, имитируя диффузную или инфильтративную патологию. Целесообразность склеротерапии оценивается соотношением сосудистых пространств к эхогенной матрице
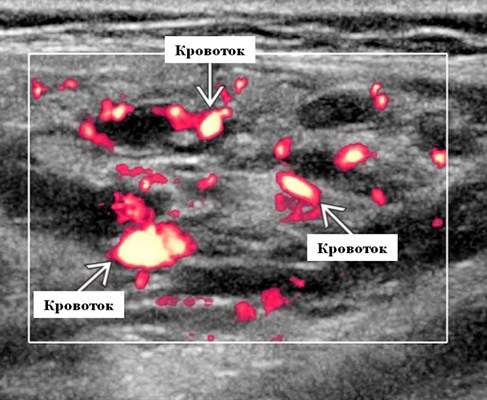
Импульсный допплер. Монофазный, низкоскоростной поток может иногда обнаруживаться в анэхогенных и гипоэхогенных пространствах, представляющих открытые сосуды со значительным кровотоком. Отсутствие допплеровского сигнала при медленном кровотоке или тромбировании
Цветной допплер. Выраженный цветной доплеровский сигнал присутствует в областях, где поток значительный. Используйте фильтр для стенок сосудов и низкую частоту повторения импульсов (PRF) для увеличения доплеровской чувствительности. Отсутствует допплеровский сигнал при медленном кровотоке или тромбировании. Доплеровский сигнал потока изменяется различными маневрами. В поверхностных участках доплеровский сигнал может быть остановлен прямым сжатием датчика над поражением. Сигнал потока может иногда быть усилен маневром Вальсальвы или дистальным сжатием, но последнее трудно выполнить в области лица.
Результаты КТ. Флеболиты высокой плотности внутри очага поражения. Медленное, неоднородное, преимущественно периферическое усиление образование при контрастировании. Области без улучшения, представляющие просвет тромбированного сосуда. Вблизи видны дисморфические вены. Редко демонстрируется увеличенная дренажная вена
Результаты MРТ
- T1WI. Промежуточный сигнал. Высокий сигнал в сосудах с острым тромбированием
- T2WI. Гетерогенно гиперинтенсивный. Венозные «озера» выглядят как более крупные кистообразные области с однородным высоким сигналом Т2 ± уровни жидкости в крови. Более мелкие сосудистые каналы выглядят более плотными и имеют промежуточную интенсивность сигнала.
- T2WI FS. Гетерогенно гиперинтенсивный. Лучшая последовательность для видимости поражения, оценки степени и смежных отношений
- T2 * GRE. Флеболиты и области кровоизлияний воспринимаются как сигнальные пустоты с цветущими артефактами.
- T1WI C + FS. Гетерогенное усиление. Области без усиления представляют собой тромбированный просвет сосуда. Вблизи видны дисморфические вены. Редко демонстрируется увеличенная дренажная вена
Рекомендации по визуализации. Лучший инструмент для визуализации - проведение УЗИ, которое является диагностическим, когда определяются характерные сосудистые образования, сигнал допплера и флеболиты. УЗИ может помочь оценить пригодность патологических отклонений для склеротерапии. МРТ - лучший инструмент визуализации для оценки множественности, протяженности и анатомических отношений. Консультации по протоколу. НАС. Оттенки серого и цветной допплер. MРТ T1, T2 FS, T1 C + FS
Дифференциальная диагностика
- Гемангиома. Встречается в младенчестве и раннем детстве. Гомогенно гипоэхогенный вид при ультразвуковом сканировании. Распространенная и выраженная гиперваскуляризация на цветном допплеровском исследовании и усиление на КТ / МРТ. Отсутствие флеболитов
- Артериовенозная мальформация. Множественное скопление сосудов. Выраженный цветной доплеровский и энергетический доплеровский сигнал. Наличие импульсной доплеровской волны артериального типа. Отсутствие флеболитов
- Сиалолитиаз. Флеболиты могут быть ошибочно приняты за камни ± расширение слюнных протоков ± паротит. Отсутствие значительного увеличения контрастности на КТ и МРТ
- Неходжкинская лимфома. Паренхиматозный тип: дольчатый контур, гипоэхогенная структура, гетерогенный вид с гиперваскуляризацией ± поражение всей железы. Узловой тип: дискретный контур, гипоэхогенная структура, солидный и однородный вид ± аномальная узловая васкуляризация. Анэхогенные пространства встречаются редко, поскольку лимфомы редко подвергаются внутреннему некрозу.
Постановка диагноза, оценка и классификация. В 1982 году Mulliken и Glowacki классифицировали сосудистые аномалии на основе характеристик эндотелия. Гемангиома; быстрый рост в раннем детстве и последующий медленный регресс. Гемангиома показывает гиперплазию эндотелия в фазе пролиферации и фиброз, и отложение жира в фазе инволюции. Пороки развития сосудов; растут пропорционально росту ребенка и не разворачиваются. Сосудистые мальформации включают аномальные комбинированные сосудистые элементы; делятся на типы с низким кровотоком (венозные, капиллярные, лимфатические) и высоким кровотоком (артериальные и артериовенозные)
Макропатологические и хирургические особенности
- Плохо выраженное скопление посткапиллярных сосудов.
- Сосуды различаются по размеру и толщине стенок.
- Стенки сосудов выстланы митотически неактивным эндотелием и скудными гладкими мышцами.
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Медленнорастущие, мягкие, подвижные опухоли. Патология обычно протекает бессимптомно, но может проявляться безболезненным отеком. Синеватый оттенок вышележащей кожи виден нечасто из-за глубокого расположения. Боль и некроз кожи возникают редко и вызваны микротромботическими явлениями и шунтированием крови, соответственно. Внезапное увеличение и затвердевание могут наблюдаться после местной травмы и вторичного кровотечения.
Другие признаки / симптомы. Признак «коралла» индейки описан и встречается у 10% пациентов. Объем поражения увеличивается при маневре Вальсальвы или при наклоне головы вперед.
Демография. Возраст. Развивается при рождении, редко проявляется в детстве, растет пропорционально пациенту. Обычно появляется в более позднем возрасте (4-е десятилетие)
Пол. Имеется преобладание женщин
Естественная история и прогноз. Медленное, постепенное увеличение. Более быстрый рост может наблюдаться после травмы, инфекции или гормональных изменений.
Лечение
Околоушная лимфатическая мальформация
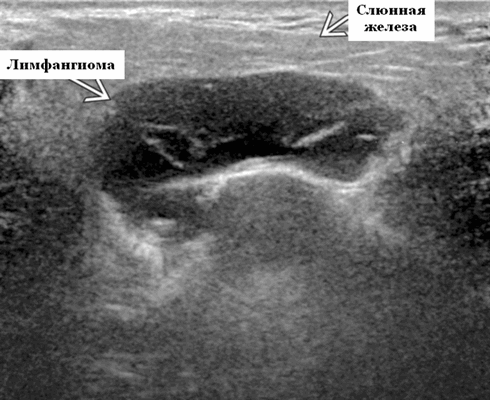
Синонимы. Пороки развития сосудов лимфатического типа. Спектр болезней. Венолимфатическая мальформация (ВЛМ): элементы венозной сосудистой мальформации (ВСМ) и ЛМ в одном и том же образовании. Лимфангиома и кистозная гигрома (старые термины)
Определение. Аномальное скопление расширенных лимфатических каналов, выстланных эндотелиальными клетками. Почти все они врожденные, возникшие в результате аномального развития лимфатической системы. Очень редко может быть вторичным по отношению к травме или операции.
Связанные синдромы. Синдром Тернера - наиболее частая ассоциация синдромов. Реже встречается при синдроме Дауна и алкогольном синдроме плода.
- Расположение. 75% возникают в области головы и шеи (наиболее часто). На подъязычной области шеи ЛМ чаще всего встречаются в заднем треугольнике, тогда как жевательные и поднижнечелюстные пространства - самые частые места надподъязычной зоны шеи. Интрапаротидное расположение встречается нечасто, при этом поражение может быть транспространственным, затрагивая несколько смежных пространств. 20% поражают опухолей подмышечную впадину. Реже поражается средостение, пах и забрюшинное пространство.
- Размер. Переменный, на УЗИ может быть большим и обширным
- Морфология. Однокамерное или, чаще, многокамерное поражение. Может содержать округлые или вкрапленные кистозные пространства. Имеет тенденцию проникать между нормальными структурами без какого-либо масс эффекта
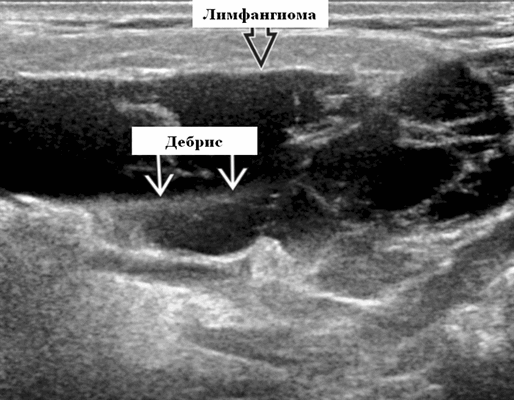
Результаты ультразвукового исследования. Серошкальное УЗИ. Более крупные околоушные лимфангиомы могут быть обнаружены при пренатальном УЗИ. Чаще мультилокулярный, чем монокулярный. Кистозные пространства могут быть округлыми или вкраплениями. Поверхностные поражения сжимаются ультразвуковым датчиком. Внешний вид зависит от того, было ли ранее кровотечение / инфекция. Негеморрагический / неинфицированный лимфаангимоы выглядят на УЗИ как однокамерные или многокамерные (чаще) анэхогенные сжимаемые кисты с тонкими стенками и промежуточными септами. Несмотря на большие размеры, существенного масс эффекта нет. Тонкие незаметные стенки с задним акустическим усилением. Цветной допплер: в области поражения нет кровеносных сосудов. Геморрагический / инфицированный тип лимфатической мальформации. Однокамерные или многокамерные гетерогенные кисты с неровными стенками, внутренним дебрисом. Несжимаемые датчиком и гипоэхогенные полости с толстыми стенками и перегородками. Уровни жидкости-жидкости из-за осаждения и разделения жидкостей предполагают предшествующее кровотечение. Цветной допплер: при заражении; васкуляризация может быть видна в стенках, перегородках и прилегающих мягких тканях
Результаты КТ. Четко очерченный, разноплановый вид. Однородное низкое затухание, близкое к плотности воды. Иногда содержит материал более высокой плотности из-за высокого содержания белка или кровотечения. Не предпочтительный метод визуализации, так как он связан с ионизирующим излучением.
Результаты MРТ
- T1WI. Низкая интенсивность сигнала относительно околоушной паренхимы
- T2WI. Высокая интенсивность сигнала (близкий к жидкостному) относительно паренхимы околоушной железы. Сигнал с высоким содержанием белка или геморрагическим содержимым будет ниже. Уровни жидкость-жидкость из-за осаждения и разделения различных жидкостей (предполагает предшествующее кровотечение)
- FLAIR. Высокий сигнал обычно невозможно подавить из-за белкового содержания кист.
- T1WI C +. Отсутствие внутреннего усиления и незначительное усиление стенок и перегородок в неосложненных околоушных лимфатических мальформациях. Более выраженное усиление стенок и перегородок при наложении инфекции
Рекомендации по визуализации. Лучший инструмент для визуализации УЗИ слюнных желез, которое показывает кистозный характер образования и часто является диагностическим. МРТ (поверх КТ) рекомендуется для оценки полной анатомической протяженности поражения и его соотношения с соседними структурами и сосудами. T2WI обеспечивает лучшую видимость и четкость очага поражения. Перед лечением склерозантом выполните предварительную визуализацию исходного уровня (УЗИ и МРТ). Ультразвуковое сканирование безопасно направляет инъекцию склерозанта и контролирует реакцию после лечения
Дифференциальная диагностика при ультрасонографии
- Пороки развития околоушных вен. ВВМ и ВЛМ, оба содержат венозные компоненты. Усиление компонентов мягких тканей в сочетании с кистозными участками. При ультразвуковом исследовании можно обнаружить флеболиты
- Околоушный абсцесс. Представление может быть аналогичным, так как маленькие ЛМ могут быть обнаружены во время инфекционного эпизода. Более толстые гиперваскулярные стенки. Выраженная периферическая гиперваскуляризация
- Киста 1-й жаберной щели. Редко и обычно проявляется в более позднем возрасте. Однокамерная по своей природе. Могут быть видны изгибы глубокой части к костно-хрящевому соединению наружного слухового прохода
- Кистозный интрапаротидный лимфатический узел. Более округлая форма по морфологии, известны анатомические интра- и перипаротидные локализации. Толстые стенки ± васкуляризация
Патология. Общие особенности. Этиология. Различные гипотезы о механизме лимфангиогенеза. Неспособность лимфатической системы соединиться или отделиться от венозной системы. Аномальное почкование лимфатической системы. Доброкачественный неопластический процесс под влиянием лимфангиогенных факторов роста.
Постановка диагноза, оценка и классификация. Классификация по размеру кист (микрокистозная, макрокистозная или смешанная). Прогностическая значимость, поскольку макрокистозные лимфангиомы успешно лечатся склеротерапией. Микрокистозная ЛМ: состоит из кист размером 2 см³. Лимфангиомы смешанного типа: содержит как микрокистозные, так и макрокистозные компоненты. Реже околоушные ЛМ классифицируются по местоположению (стадии). Стадия I: односторонняя подъязычная. II стадия: односторонняя надподъязычная. Стадия III: односторонняя надподъязычная. IV стадия: двусторонняя надподъязычная. Стадия V: двусторонняя надподъязычная
Гемангиома у детей
Гемангиома у детей - доброкачественное сосудистое образование, возникающее вследствие эмбрионального нарушения развития кровеносных сосудов. Гемангиома у детей имеет вид красного, багрового или синюшного пятна с плоской или возвышающейся над кожей поверхностью; гемангиомы склонны к интенсивному росту и кровотечениям. Обследование при гемангиоме у детей включает консультацию детского дерматолога и хирурга, рентгенографию анатомической области, где расположена сосудистая опухоль, УЗИ, ангиографию, исследование состояния свертывающей системы крови. Гемангиома у детей может быть подвергнута лазерному или хирургическому удалению, лучевой терапии, электрокоагуляции, криотерапии, склеротерапии, гормональному лечению и др.
Общие сведения
Гемангиома у детей - доброкачественная опухоль из сосудистой ткани, сосудистое родимое пятно, порок развития сосудов. В педиатрии и детской хирургии гемангиомы обнаруживаются у 1,1-2,6 % новорожденных и 10% детей первого года жизни. Гемангиома - самая распространенная доброкачественная опухоль кожи и слизистых у детей, составляющая около 50% всех опухолей мягких тканей в детском возрасте. В 2-3 раза чаще гемангиомы возникают у девочек.
Несмотря на доброкачественность, гемангиома у детей склонна к бурному прогрессирующему росту. Разрастаясь вширь и вглубь, гемангиома может прорастать и разрушать окружающие ткани; вызывать нарушение функций органов зрения, слуха, дыхания и др.; инфицироваться, изъязвляться и провоцировать кровотечение. Кроме этого, наличие гемангиомы у ребенка представляет значительный косметический дефект.
Причины гемангиомы у детей
Причины образования гемангиом у детей неизвестны, однако многочисленные наблюдения и обобщение данных позволили выдвинуть ряд предположений. Ввиду того, что гемангиомы возникают у детей грудного возраста, вероятно, предпосылкой для этого служит нарушение развития сосудов в эмбриональном периоде развития.
В свою очередь, нарушение васкулогенеза может происходить под влиянием приема беременной женщиной некоторых лекарств, перенесенных во время беременности вирусных заболеваний (гриппа, ОРВИ и др.), неблагоприятных экологических условий. Возможно, что появление сосудистых опухолей связано с гормональной регуляцией, поскольку прослеживается четкая гендерная зависимость - у девочек гемангиомы возникают чаще.
Классификация гемангиомы у детей
На основании морфологических признаков различают простую (капиллярную), кавернозную, комбинированную и смешанную гемангиому у детей.
Простая гемангиома происходит из капилляров; располагается на поверхности кожи; имеет четкие границы, плоскую, бугристо-узловую, бугристо-уплощенную поверхность; красный или багрово-синюшный цвет. Простая гемангиома у детей бледнеет при надавливании на пятно, а затем вновь восстанавливает свой цвет.
Пещеристая или кавернозная гемангиома у детей расположена подкожно в виде бугристого узлового образования. Она имеет мягко-эластическую консистенцию и состоит из полостей-каверн, заполненных кровью. Сверху пещеристая гемангиома покрыта неизмененной или синюшного оттенка кожей. При надавливании на узел, вследствие оттока крови, гемангиома бледнеет и спадается; при натуживании, кашле и плаче ребенка - напрягается и увеличивается в размерах (эректильный симптом, обусловленный притоком крови в кавернозные полости).
Комбинированная гемангиома у детей обладает признаками простой и кавернозной опухоли, имеет кожную и подкожную части. Клинические проявления зависят от преобладания капиллярного или пещеристого компонента.
Смешанная гемангиома у детей имеет сложное строение и содержит элементы сосудистой и других тканей (соединительной, нервной, лимфоидной). К гемангиомам смешанного типа относятся ангиофибромы, ангионевромы, гемлимфангиомы и др. Их цвет, консистенция и внешний вид зависят от входящих в состав сосудистой опухоли тканей.
Гемангиомы у детей могут иметь единичный или множественный характер; быть мелкими, крупными или обширными. В 95% случаев у детей диагностируется простая гемангиома. По течению патологического процесса различают гемангиомы с быстрым ростом, медленным ростом и отсутствием роста.
Симптомы гемангиомы у детей
В большинстве случаев гемангиома у ребенка обнаруживается сразу после рождения или в первые недели жизни; реже - в течение первых 2-3-х месяцев. Особенно интенсивный рост гемангиом у детей происходит в первом полугодии жизни; в дальнейшем, как правило, рост сосудистой опухоли замедляется.
Гемангиомы у детей (по мере убывания частоты) могут локализоваться в области волосистой части головы (особенно на затылке), лица (на веках, щеках, носу), полости рта, половых органов, верхней части туловища, рук и ног, внутренних органов и костей.
Внешне гемангиома у детей представляет собой плоское или возвышающееся над кожей бугристо-уплощенное, бугристо-узловатое или кавернозное образование. Размер пятна может варьировать от 1-2 мм до 10-15 и более см в диаметре: в последнем случае гемангиома занимает большую анатомическую область. Гемангиома у детей имеет различные формы и оттенки (от бледно-розового до бордово-синюшного). При гемангиомах кожи у детей четко выражена температурная асимметрия - сосудистое образование на ощупь горячее окружающих интактных тканей.
Рост гемангиомы происходит не только в ширину, но и вглубь, что может сопровождаться сдавлением тканей и нарушением функций соседних органов. Гемангиомы у детей легко подвергаются травматизации, обусловливая развитие кровотечения из опухоли, которое бывает сложно остановить. Другими осложнениями гемангиомы у детей служат изъязвление и инфицирование сосудистой опухоли.
Простые гемангиомы у детей могут подвергаться самопроизвольной регрессии. В процессе спонтанного исчезновения гемангимы выделяют 3 стадии: до конца 1-го года жизни, ранней инволюции (от 1 до 5 лет), поздней инволюции (до конца пубертатного периода). Регресс гемангиомы у детей начинается с появления в центре опухоли участков побледнения, которые постепенно распространяются от центра к периферии. По времени процесс спонтанного исчезновения гемангиомы у детей может занимать несколько лет.
Диагностика гемангиомы у детей
В обследовании детей с сосудистой опухолью принимают участие педиатр, детский хирург и детский дерматолог. В зависимости от топографии гемангиомы ребенку может потребоваться дополнительная консультация и обследование у детского офтальмолога, детского отоларинголога, детского гинеколога, детского уролога, детского стоматолога и других специалистов.
Приемы физикального обследования включают осмотр, пальпацию, аускультацию, определение площади гемангиомы у ребенка. Для выявления синдрома Казабаха-Мерритт, характеризующегося активным ростом гемангиомы, тромбоцитопенией и нарушением свертываемости крови, исследуются показали гемостаза (коагулограмма, количество тромбоцитов).
С целью оценки глубины распространения гемангиомы у детей, ее анатомо-топографических особенностей и структуры проводится УЗИ кожного новообразования с измерением скорости кровотока в паренхиме опухоли и периферических сосудах. Для выяснения особенностей кровоснабжения гемангиомы у детей, ангиоархитектоники и взаимоотношений с другими сосудами выполняется ангиография.
В случае необходимости определения заинтересованности окружающих тканей может выполняться рентгенография той или иной анатомической области (костей черепа, грудной клетки, орбит и т д.).
Лечение гемангиомы у детей
Раннему лечению (в первые недели и месяцы жизни) подлежат гемангиомы у детей, расположенные в области головы и шеи, в ротовой полости, аногенитальной области или имеющие тенденцию к агрессивному росту (увеличению площади в 2 раза за неделю), нерегрессирующие кавернозные гемангиомы, а также сосудистые образования, осложненные кровотечением, инфицированием, некрозом. Выжидательная тактика возможна при простых гемангиомах у детей, не представляющих серьезного косметического дефекта и опасности осложнений; при наличии признаков спонтанной регрессии сосудистой опухоли. При выборе способа лечения гемангиомы у детей руководствуются принципами достижения максимального онкологического, функционального и косметического результата.
Точечные и поверхностные гемангиомы у детей могут быть подвергнуты успешной электрокоагуляции, криодеструкции, лазерному удалению. Небольшие кавернозные и комбинированные гемангиомы хорошо поддаются склеротерапии. При глубоко расположенной сосудистой опухоли и невозможности ее удаления менее травматичными методами, прибегают к хирургическому иссечению гемангиомы у детей в пределах здоровых тканей. Возможно проведение эмболизации крупного сосуда, питающего гемангиому.
В отношении гемангиом, имеющих сложную анатомическую локализацию (например, в области глазницы или ретробульбарного пространства) или занимающих обширную площадь, применяется лучевое лечение (рентгенотерапия). При обширных гемангиомах кожных покровов у детей может назначаться гормональная кортикостероидная терапия. В трудных случаях (при глубоком расположении гемангиомы у детей, обширной площади поражения, сложном строении и труднодоступной локализации) возможно сочетание различных методов лечения: облучение сверхвысокочастотным магнитным полем плюс криодеструкция; гормональная терапия плюс хирургическое лечение или рентгенотерапия и т. д.
Прогноз при гемангиоме у детей
В 6,7% случаев гемангиомы у детей прогрессируют в течение первого года жизни, а затем подвергаются спонтанному обратному развитию в течение нескольких лет. Исходом обратного развития гемангиомы у детей может стать полное исчезновение с хорошим косметическим результатом, депигментация сосудистой опухоли, ее уплощение или рубцевание. Наилучший косметический эффект достигается при самопроизвольном исчезновении плоских гемангиом.
Решение о динамическом наблюдении или лечении гемангиомы у детей принимает детский хирург, поэтому во всех случаях необходимым является обращение за квалифицированной помощью. Ввиду того, что часто гемангиомы у детей склонны к бурному росту и различным осложнениям, в большинстве случаев избирается активная тактика. Возможности современной детской медицины позволяют выбрать оптимальный метод лечения гемангиомы у детей с тем, чтобы добиться оптимального функционального и эстетического результата.
Опухоли слюнных желёз
Опухоли слюнных желез - различные по своему морфологическому строению новообразования малых и больших слюнных желез. Доброкачественные опухоли слюнных желез развиваются медленно и практически не дают клинических проявлений; злокачественные новообразования отличаются быстрым ростом и метастазированием, вызывают боли, изъязвление кожи над опухолью, паралич лицевой мускулатуры. Диагностика опухолей слюнных желез включает УЗИ, сиалографию, сиалосцинтиграфию, биопсию слюнных желез с цитологическим и морфологическим исследованием. Опухоли слюнных желез подлежат лечению хирургическим путем или комбинированному лечению.
Опухоли слюнных желез - доброкачественные, промежуточные и злокачественные новообразования, исходящие из малых или больших (околоушных, подчелюстных, подъязычных) слюнных желез или вторично поражающие их. Среди опухолевых процессов различных органов на долю опухолей слюнных желез приходится 0,5-1,5%. Опухоли слюнных желез могут развиваться в любом возрасте, однако наиболее часто возникают в возрасте 40-60 лет, в два раза чаще у женщин. Склонность опухолей слюнных желез к малигнизации, местному рецидивированию и метастазированию обусловливают интерес к ним не только со стороны хирургической стоматологии, но и онкологии.
Причины опухолей слюнных желез
Как и в случае с новообразованиями других локализаций, рассматривается этиологическая роль генных мутаций, гормональных факторов, неблагополучных воздействий внешней среды (чрезмерного ультрафиолетового облучения, частых рентгенологических исследований области головы и шеи, предшествующей терапии радиоактивным йодом по поводу гипертиреоза и пр.), курения. Высказывается мнение о возможных алиментарных факторах риска (высоком содержании холестерина в пище, недостатке витаминов, свежих овощей и фруктов в рационе и пр.).
Принято считать, что к группам профессионального риска по развитию злокачественных опухолей слюнных желез относятся работники деревообрабатывающей, металлургической, химической промышленности, парикмахерских и салонов красоты; производств, связанных с воздействием цементной пыли, керосина, компонентов никеля, свинца, хрома, кремния, асбеста и пр.
Классификация
На основании клинико-морфологических показателей все опухоли слюнных желез делятся на три группы: доброкачественные, местно-деструирующие и злокачественные. Группу доброкачественных опухолей слюнных желез составляют эпителиальные (аденолимфомы, аденомы, смешанные опухоли) и неэпителиальные (хондромы, гемангиомы, невриномы, фибромы, липомы) соединительнотканные новообразования.
Местнодеструирующие (промежуточные) опухоли слюнных желез представлены цилиндромами, ацинозноклеточными и мукоэпителиальными опухолями. К числу злокачественных опухолей слюнных желез относятся эпителиальные (карциномы), неэпителиальные (саркомы), малигнизированные и метастатические (вторичные).
Для стадирования рака больших слюнных желез используется следующая классификация по системе TNM.
- Т0 - опухоль слюнной железы не выявляется
- Т1 - опухоль диаметром до 2 см не распространяется за пределы слюнной железы
- Т2 - опухоль диаметром до 4 см не распространяется за пределы слюнной железы
- ТЗ - опухоль диаметром от 4 до 6 см не распространяется за пределы слюнной железы либо распространяется за пределы слюнной железы без поражения лицевого нерва
- Т4 - опухоль слюнной железы диаметром более 6 см либо меньшего размера, но с распространением на основание черепа, лицевой нерв.
- N0 - отсутствие метастазов в регионарные лимфоузлы
- N1 - метастатическое поражение одного лимфоузла диаметром до 3 см
- N2 - метастатическое поражение одного или нескольких лимфоузлов диаметром 3-6 см
- N3 - метастатическое поражение одного или нескольких лимфоузлов диаметром более 6 см
- М0 - отсутствие отдаленных метастазов
- M1 - наличие отдаленных метастазов.
Симптомы опухолей слюнных желез
Доброкачественные опухоли слюнных желез
Наиболее частым представителем этой группы является смешанная опухоль слюнной железы или полиморфная аденома. Ее типичной локализацией служат околоушная, реже - подъязычная или поднижнечелюстная железа, малые слюнные железы щечной области. Опухоль растет медленно (многие годы), при этом может достигать значительных размеров и вызывать асимметрию лица. Полиморфная аденома не причиняет болевых ощущений, не вызывает пареза лицевого нерва. После удаления смешанная опухоль слюнной железы может рецидивировать; в 6% случаев возможна малигнизация.
Мономорфная аденома - доброкачественная эпителиальная опухоль слюнной железы; чаще развивается в выводных протоках желез. Клиническое течение аналогично полиморфной аденоме; диагноз обычно устанавливается после гистологического исследования удаленного новообразования. Характерной особенностью аденолимфомы является преимущественное поражение околоушной слюнной железы с непременным развитием ее реактивного воспаления.
Доброкачественные соединительнотканные опухоли слюнных желез встречаются реже эпителиальных. В детском возрасте среди них преобладают ангиомы (лимфангиомы, гемангиомы); невриномы и липомы могут возникать в любом возрасте. Неврогенные опухоли чаще возникают в околоушной слюнной железе, исходя из ветвей лицевого нерва. По клинико-морфологическим признакам ничем не отличаются от аналогичных опухолей других локализаций. Опухоли, прилежащие к глоточному отростку околоушной слюнной железы, могут вызывать дисфагию, оталгию, тризм.
Промежуточные опухоли слюнных желез
Цилиндромы, мукоэпидермоидные (мукоэпителиальные) и ацинозноклеточные опухоли слюнных желез характеризуются инфильтративным, местно-деструирующим ростом, поэтому относятся к новообразованиям промежуточного типа. Цилиндромы поражают преимущественно малые слюнные железы; другие опухоли - околоушные железы.
Обычно развиваются медленно, однако при определенных условиях приобретают все черты злокачественных опухолей - быстрый инвазивный рост, склонность к рецидивам, метастазирование в легкие и кости.
Злокачественные опухоли слюнных желез
Могут возникать как первично, так и в результате малигнизации доброкачественных и промежуточных опухолей слюнных желез.
Карциномы и саркомы слюнных желез быстро увеличиваются в размерах, инфильтрируют окружающие мягкие ткани (кожу, слизистую оболочку, мышцы). Кожа над опухолью может быть гиперемирована и изъязвлена. Характерными признаками являются боли, парез лицевого нерва, контрактуры жевательных мышц, увеличение регионарных лимфоузлов, наличие отдаленных метастазов.
Диагностика
Основу диагностики опухолей слюнных желез составляет комплекс клинических и инструментальных данных. При первичном осмотре пациента стоматологом или онкологом производится анализ жалоб, осмотр лица и полости рта, пальпация слюнных желез и лимфатических узлов. При этом особое внимание обращается на локализацию, форму, консистенцию, размеры, контуры, болезненность опухоли слюнных желез, амплитуду открывания рта, заинтересованность лицевого нерва.
Для распознавания опухолевых и неопухолевых поражений слюнных желез проводится дополнительная инструментальная диагностика - рентгенография черепа, УЗИ слюнных желез, сиалография, сиалосцинтиграфия. Наиболее достоверным методом верификации доброкачественных, промежуточных и злокачественных опухолей слюнных желез является морфологическая диагностика - пункция и цитологическое исследование мазка, биопсия слюнных желез и гистологическое исследование материала.
С целью уточнения стадии злокачественного процесса могут потребоваться КТ слюнных желез, УЗИ лимфатических узлов, рентгенография органов грудной клетки и др. Дифференциальная диагностика опухолей слюнных желез проводится с лимфаденитом, кистами слюнных желез, сиалолитиазом.
Лечение опухолей слюнных желез
Доброкачественные опухоли слюнных желез подлежат обязательному удалению. Объем оперативного вмешательства определяется локализацией новообразования и может включать энуклеацию опухоли, субтотальную резекцию или экстирпацию железы вместе с опухолью. При этом обязательно проведение интраоперационного гистологического исследования для решения вопроса о характере образования и адекватности объема операции.
Удаление опухолей околоушных слюнных желез связано с опасностью повреждения лицевого нерва, поэтому требует тщательного визуального контроля. Послеоперационными осложнениями могут служить парез или паралич мимических мышц, образование послеоперационных слюнных свищей.
При раке слюнных желез в большинстве случаев показано комбинированное лечение - предоперационная лучевая терапия с последующим хирургическим лечением в объеме субтотальной резекции или экстирпации слюнных желез с лимфаденэктомией и фасциально-футлярным иссечением клетчатки шеи. Химиотерапия при злокачественных опухолях слюнных желез не находит широкого применения ввиду своей малой эффективности.
Прогноз
Хирургическое лечение доброкачественных опухолей слюнных желез дает хорошие отдаленные результаты. Частота рецидивов составляет от 1,5 до 35%. Течение злокачественных опухолей слюнных желез неблагоприятное. Полное излечение достигается в 20-25% случаев; рецидивы возникают у 45% пациентов; метастазы выявляются почти в половине случаев. Наиболее агрессивное течение отмечается при раке подчелюстных желез.
Читайте также:
