УЗИ при поднижнечелюстном сиаладените
Добавил пользователь Дмитрий К. Обновлено: 22.01.2026
Доброкачественная смешанная опухоль подчелюстной железы при ультразвуковом исследовании
Ключевые факты при ультразвуковом сканировании слюнных желез
- Четко выраженная, плотная и гипоэхогенная опухоль на УЗИ по сравнению с прилегающей тканью слюнной железы.
- Однородная внутренняя эхо-структура с задним акустическим усилением
- Более крупные опухоли могут иметь неоднородные внутренние эхосигналы из-за кровотечения и некроза.
- Гетерогенная доброкачественная смешанная опухоль (плеоморфная аденома) может иметь нечеткие края, имитирующие злокачественное образование.
- Необычная кальцификация, наблюдаемая на ультрасонографии при наличии давно существующей опухоли.
- Кожа и подкожные ткани в норме.
- Отсутствие явно аномальных / метастатических соседних лимфоузлов
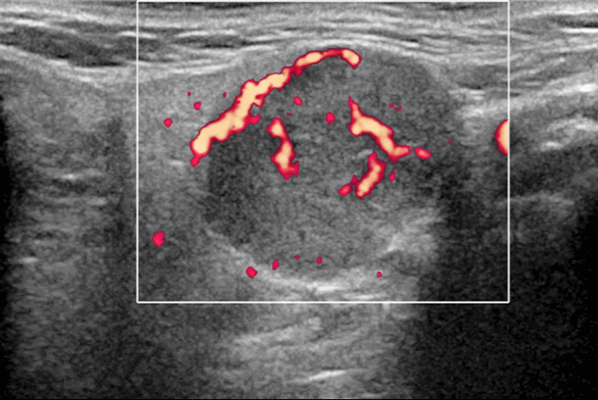
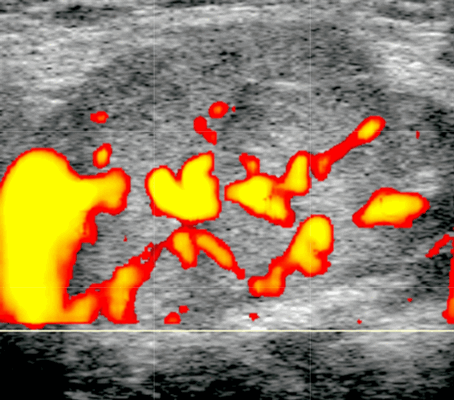
- Цветной допплер: периферические сосуды, в основном венозные.
- Спектральный допплер: низкое внутриузловое сопротивление сосудов [резистивный индекс (RI)
Основной дифференциальный диагноз
- Злокачественная опухоль поднижнечелюстной железы (аденоидно-кистозная карцинома или мукоэпидермоидная карцинома)
- Хронический склерозирующий сиаладенит, опухоль Кюттнера.
- Аденопатия подчелюстного пространства.
Для чего нужная ультразвуковая диагностика заболеваний слюнных желез?
- Если не лечить, то плеоморфная аденома может претерпеть злокачественные изменения; риск значительно повышается при хроническом течении
- Наличие кальциноза в доброкачественной смешанной опухоли подчелюстной железы указывает на давнюю опухоль и должно вызывать подозрение.
- При оценке образований поднижнечелюстной слюнной железы на УЗИ всегда тщательно нужно оценивать край: злокачественные опухоли имеют нечеткие края по сравнению с доброкачественными образованиями и внутреннюю архитектуру: злокачественные опухоли имеют неоднородную архитектуру; доброкачественные опухоли обычно имеют однородную архитектуру
- Злокачественные опухоли с большей вероятностью проявляют выраженную васкуляризацию с RI> 0,8 и PI> 2,0.
- Злокачественные опухоли, более вероятно связанные с внегландулярной инфильтрацией и поражением лимфатических узлов.
Терминология. Сокращения. Доброкачественная смешанная опухоль (плеоморфная аденома) поднижнечелюстной железы (ПЧЖ)
Синонимы. Плеоморфная аденома
Определение. Плеоморфная аденома происходящая из поднижнечелюстной слюнной железы состоит из эпителиального, миоэпителиального и стромального компонентов
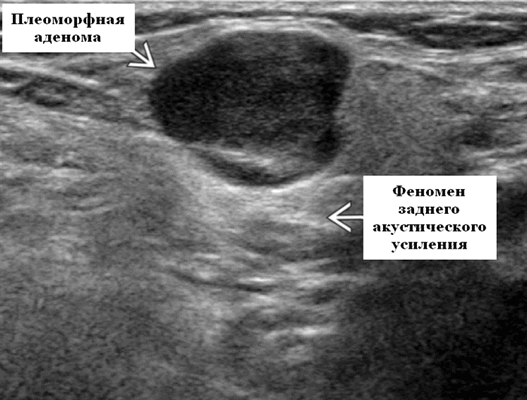
Общие особенности при ультразвуковом исследовании. Лучший диагностический признак: четко очерченная внутрижелезистая опухоль ПЧЖ, которая может выступать на ножке от края железы в поднижнечелюстное пространство (ПЧП), когда она становиться большой
Место расположения. Поднижнечелюстная слюнная железа
Морфология. Малая плеоморфная аденома: одиночная, цельная, яйцевидная и хорошо разграниченная опухоль. Большая плеоморфная аденома на УЗИ: дольки ± кровоизлияние или некроз ± кальцификация
Результаты ультразвукового исследования слюнной железы
Серошкальное УЗИ. Хорошо выраженная, солидная и гипоэхогенная по сравнению с прилегающей тканью слюны. Однородная внутренняя эхо-структура с задним акустическим усилением. Опухоль имеет несколько тканевых границ и позволяет звуку легко проникать, вызывая улучшение заднего отдела. Большие опухоли могут иметь неоднородные внутренние эхосигналы из-за кровоизлияния и некроза. Гетерогенная плеоморфная аденома может иметь нечеткие границы, имитирующие злокачественную опухоль. Большие опухоли могут иметь дольки и появляться на ножке. Необычный кальциноз при ультразвуковом сканировании наблюдается при давней опухоли. Кожа и подкожные ткани в норме
Цветной допплер. Периферические сосуды, в основном венозные, часто редко расположены. Спектральный допплер: низкое внутриузловое сопротивление сосудов [резистивный индекс (RI) Результаты MРТ
- T1WI. Малая плеоморфная аденома: Опухоль с низкой интенсивностью сигнала. Большая гетерогенная доброкачественная смешанная опухоль: неоднородная, смешанная сигнальная опухоль
- T2WI. Малая плеоморфная аденома: Опухоль высокосигнального образования поднижнечелюстной слюнной железы. Большая гетерогенная доброкачественная смешанная опухоль: неоднородная, дольчатая, смешанная интенсивность сигнала от образования поднижнечелюстной слюнной железы
- T1WI C +. Малая плеоморфная аденома: переменная, в основном однородно увеличивающаяся опухоль. Большая плеоморфная аденома: гетерогенное увеличенное образование. Можно увидеть капсулу низкой интенсивности, окружающую плеоморфную аденому, особенно при насыщении жира
Результаты КТ. Малая плеоморфная аденома: однородная сферическая опухоль с гладкими краями; более высокая плотность, чем ткань железы. Большая: неоднородная дольчатая опухоль смешанной плотности. При контрастировании имеется улучшение видимости образования от слабого до умеренного. Смежные воспалительные изменения ± кровоизлияние вызывают нечеткую границу, имитирующую злокачественное новообразование
Рекомендации по визуализации. Лучший инструмент для визуализации - проведение УЗИ слюнных желез, которое является идеальным инструментом визуализации для оценки поднижнечелюстных поражений, поскольку позволяет визуализировать всю железу. Ультразвуковое сканирование также оценивает соседние лимфоузлы и мягкие ткани на предмет поражения опухолью, если таковая имеется. УЗИ легко комбинируется с прицельной тонкоигольной аспирационной биопсией (ТАБ), которая имеет чувствительность 83%, специфичность 86% и точность 85% для опухолей слюнных желез.
Что важно знать при ультразвуковой диагностике слюнных желез
Оценивая опухоль слюнной железы, внимательно оценивайте ее характеристики. Край: злокачественные опухоли имеют нечеткие края по сравнению с доброкачественными образованиями. Внутренняя архитектура: злокачественные опухоли имеют неоднородную архитектуру; доброкачественные опухоли обычно имеют однородную архитектуру. Злокачественные опухоли, более вероятно, связаны с внежелезистой инфильтрацией и поражением узлов. Злокачественные опухоли чаще демонстрируют выраженную васкуляризацию с RI> 0,8 и PI> 2,0. Наличие кальциноза в образовании указывает на давнюю опухоль и должно вызывать подозрение на озлокачествление. Важно использовать датчик с высоким разрешением; частота сканирования ≥ 7,5 МГц. МРТ, КТ показаны для больших дольчатых плеоморфных аденом, когда УЗИ не может определить всю анатомическую протяженность. Всегда оценивают как подчелюстные, так и околоушные железы.
Дифференциальный диагноз
- Злокачественная опухоль поднижнечелюстной железы (аденоидно-кистозная карцинома или мукоэпидермоидная карцинома). Нечеткое, неоднородное образование с прилегающей злокачественной лимфаденопатией ± экстрагландулярное расширение и аномальная васкуляризация
- Хронический склерозирующий сиаладенит, опухоль Кюттнера. Двустороннее участие; множественные гипоэхогенные участки, имитирующие опухоль слюнной железы, отсутствие сопутствующего масс-эффекта или смещения сосудов, часто имеется конечная стадия цирроза
- Киста 2-й жаберной щели. Относится к задней поверхности поднижнечелюстной области, внегландулярное образование. Анэхогенная структура, тонкие стенки, феномен заднего акустического усиления или псевдосолидный узор ± внутренние перегородки в случае инфицирования
- Аденопатия подчелюстного пространства. Расположение вне поднижнечелюстной железы, круглая, гипоэхогенная, с эхогенными воротами и нормальной васкуляризацией в воротах.
Патология. Общие характеристики. Этиология. Доброкачественная опухоль, возникающая из вставочной протоковой миоэпителиальной клеточной единицы. Доброкачественные опухоли с солидными, железистыми или протоковыми эпителиальными элементами. С плеоморфной аденомой связаны 3 типа злокачественных новообразований. Карцинома из плеоморфной аденомы (злокачественная смешанная опухоль) или карциносаркома, или метастазирующая плеоморфная аденома
Макропатологические и хирургические особенности. Образование желто-белого цвета, заключенное в фиброзную капсулу
Микроскопические особенности. Перемежающиеся эпителиальные, миоэпителиальные и стромальные клеточные компоненты должны быть идентифицированы для диагностики плеоморфной аденомы поднижнечелюстной слюнной железы. Миоэпителиальные клетки могут содержать фибромиксоидную и хондроидную ткань. При микроскопическом исследовании можно увидеть кальцификацию, гиалинизацию и, в редких случаях, окостенение. Эпителиальные элементы могут быть железистыми, протоковыми или тканевыми.
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Медленно растущая безболезненная опухоль слюнной железы
Демография. Возраст. Самый распространенный возраст обращения старше 40 лет
Пол. Мужчины: Женщины = 1: 2
Эпидемиология. Плеоморфная аденома - самая частая опухоль ПЧЖ. 55% опухолей поднижнечелюстной железы доброкачественные; 45% злокачественных. Распределение плеоморфной аденомы в больших и малых слюнных железах. Основная локализация: 85% околоушные, 8% поднижнечелюстные, 0,5-1,0% подъязычные. Редкая локализация: 6,5% в малых слюнных железах на поверхности слизистой оболочки носа, глотки и трахеобронхиального дерева.
Естественное течение заболевания и прогноз. Низкая частота рецидивов после полного удаления. Рецидивы, связанные с положительными границами или разливом опухоли во время операции, имеют тенденцию быть многоочаговыми и развиваются годами из-за медленной скорости роста. Если не лечить, плеоморфная аденома может претерпеть злокачественные изменения; риск повышается при хроническом течении
Лечение. Доброкачественная смешанная опухоль подчелюстной железы должна быть удалена полностью вместе с родительской слюнной железой и воротником из нормальной ткани, чтобы предотвратить разлив опухоли.
Итог
Синдром Шегрена на УЗИ
Основные факты при проведении УЗИ при синдроме Шегрена
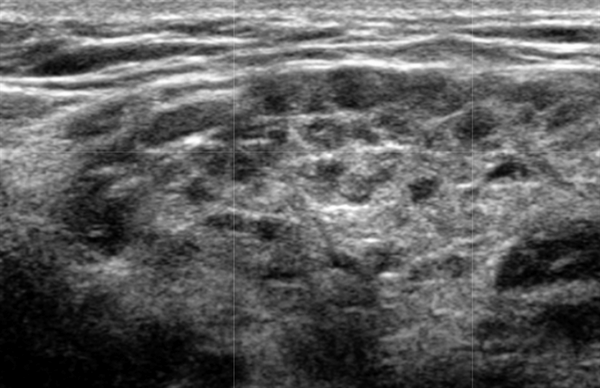
- Хотя синдром Шегрена (СШ) влияет на слюнные и слезные железы, поражение может казаться асимметричным на УЗИ слюнных желез.
- Лимфоматозное изменение проявляется в виде доминирующего, нечеткого, солидного, гипоэхогенного образования в слюнных железах ± поражение лимфоузлов.
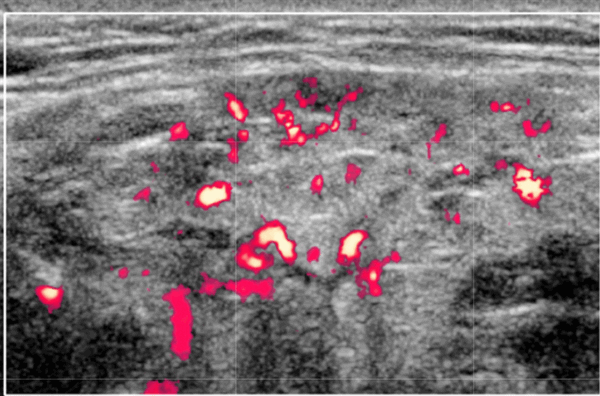
- Повышенная паренхиматозная васкуляризация при СШ на ультразвуковом сканировании с ЦДК
- Внешний вид изображения зависит от стадии заболевания и наличия агрегатов лимфоцитов.
- Ранние стадии «милиарных» кист (точечные кистозные изменения ≤ 1 мм) могут быть пропущены, так как лучше видны на УЗИ на более поздних стадиях
- Диффузная гипоэхогенность слюнных и слезных желез может быть единственным ключом к разгадке раннего синдрома Шегрена.
- Неоднородные паренхиматозная эхоструктура в слюнных и слезных железах является типичной картиной
- Характерны множественные дискретные гипоэхогенные очаги, разбросанные по слезным и слюнным железам
- Фиброзные связки и кальцификаты, связанные с хроническим заболеванием
- Система балльной оценки УЗИ, основанная на суммировании баллов по эхогенности паренхимы, однородности, наличию гипоэхогенных участков, гиперэхогенных отражений и четкости границ слюнных желез
- Хронический склерозирующий сиаладенит, опухоль Куттнера
- Сиаладенит
- Доброкачественные лимфоэпителиальные поражения-ВИЧ
Что дает УЗИ слюнных желез?
- УЗИ улучшает диагностические возможности в сочетании с клиническими критериями
- Характерные особенности УЗИ хорошо коррелируют с гистологией, но отсутствие этих признаков не может исключить раннее заболевание.
- Крупные солидные гипоэхогенные поражения и шейная лимфаденопатия должны вызывать беспокойство по поводу неходжкинской лимфомы или альтернативного диагноза.
Терминология. Сокращения. Синдром Шегрена (СШ). Синонимы. Синдром Сикки
Определение. Хроническая системная аутоиммунная экзокринопатия, вызывающая разрушение тканей слюнных и слезных желез. Основное проявление: сухость в глазах и во рту без коллагеновых сосудистых заболеваний (КСЗ). Вторичные: сухость глаз и рта при сердечно-сосудистых заболеваниях, чаще всего ревматоидный артрит.
Общие особенности на УЗИ слюнной железы
Лучший диагностический признак. Двусторонние увеличенные околоушные железы, поднижнечелюстные железы (ПЧЖ) и слезные железы, множественные микро- и макрокистозные интрапаротидные солидные поражения и внутрижелезистые кальцификаты
Место расположения. Двусторонние изменения слюнных и слезных железы
Размер. Диапазон: от 2 см макрокисты (± смешанные солидно-кистозные образования)
Внешний вид на УЗИ зависит от стадии заболевания и наличия агрегатов лимфоцитов. Ранняя стадия: может казаться нормальным. Промежуточная стадия: милиарный узор из маленьких кист, диффузно распространяющихся по обеим околоушным железам. Поздняя стадия: более крупные кистозные (разрушение паренхимы) и солидные образования (агрегаты лимфоцитов) в двусторонних околоушных железах, ПЧЖ и слезных железах. Фиброзные связки и кальцификаты, связанные с хроническим заболеванием. На любой стадии могут быть солидные внутрипаротидные образования из-за скопления лимфоцитов, имитирующих опухоль.
Результаты ультразвукового исследования слюнной железы при синдроме Шерена
Серошкальное УЗИ. Вовлеченность может казаться асимметричной. Ранние стадии «милиарных» кист (точечные кистозные изменения ≤ 1 мм) могут быть пропущены, однако их легко увидеть на УЗИ на более поздних стадиях. Диффузная железистая гипоэхогенность может быть только признаком раннего синдрома Шегрена, как и неоднородная паренхиматозная эхоструктура. Множественные дискретные гипоэхогенные очаги, разбросанные по слезным и слюнным железам. Солидные очаг представляют собой агрегаты лимфоцитов. Микроцисты возникают из-за деструкции ацинусов или расширения терминального протока из-за сжатия лимфоидными агрегатами. Макроцисты образуются из-за разрушения слюнной ткани. Гиперэхогенные полосы (фиброз) и кальцификаты обычно связанны с хроническим заболеванием. Система балльной оценки УЗИ (основанная на суммировании баллов по эхогенности паренхимы, однородности, наличию гипоэхогенных участков, гиперэхогенных отражений и четкости границ слюнных желез) хорошо коррелирует с результатами биопсии околоушной железы. Лимфоматозное изменение проявляется в виде доминирующего, нечеткого, твердого, гипоэхогенного образования в слюнных железах ± поражение лимфатических узлов.
Цветной допплер. Повышенная паренхиматозная васкуляризация при синдроме Шегрена и коррелирует с тяжестью заболевания
Результаты КТ. Двустороннее увеличение околоушной железы, повышенная плотность и неоднородность структуры на КТ. Точечный кальциноз может диффузно присутствовать в обеих околоушных железах. При контрастировании гетерогенное усиление солидных и смешанных кистозно-солидных образований
Результаты MРТ
- T1WI. Дискретные скопления с низкой интенсивностью сигнала, отражающие содержащуюся в них водянистую слюну
- T2WI. Диффузный, двусторонний, высокий Т2, очаги 1-2 мм [ранние стадии (I и II)]. Множественный высокий сигнал Т2> 2-мм очаги [поздние стадии (III и IV)]
- T1WI C +. Гетерогенное умеренное усиление узловатой паренхимы и фиброза с неулучшающими кистозными изменениями
- МР-сиалография. Чувствителен к диагностике СШ (чувствительность и специфичность приближаются к 95%). Стадирует тяжесть синдрома Шегрена и заменяет обычную сиалографию. Типично отображение точечных, шаровидных, полостных или деструктивных очагов околоушных желез и дистальных изменений протока как очаговый высокий сигнал T2
Рекомендации ультразвуковому сканированию слюнных желез
Лучший инструмент для визуализации - проведение УЗИ, которое улучшает диагностические возможности в сочетании с клиническими критериями. Объединенная чувствительность УЗИ 69% и специфичность 92% в диагностике синдрома Шегрена. УЗИ является экономически эффективным методом наблюдения за пациентами с СШ. Обратите внимание на лимфоматозные изменения и роль ультразвукового сканирования в мониторинге эффекта лечения
Как проводят УЗИ слюнных желез. Используйте высокочастотные преобразователи (≥ 7,5 МГц). Одновременно оценивайте слюнные и слезные железы
Дифференциальный диагноз
- Хронический склерозирующий сиаладенит, опухоль Куттнера. Поднижнечелюстные железы поражаются чаще, чем околоушные, двусторонние, гипоэхогенные гетерогенные узлы без масс-эффекта, железы с фиброзом
- Сиаладенит. Гипоэхогенная, гетерогенная железа ± усиленная васкуляризация ± расширение протока ± слюнной камень
- Доброкачественные лимфоэпителиальные поражения - ВИЧ. Смешанные кистозные и солидные образования, увеличенные обе околоушные железы и, следовательно, имитирующие синдром Шегрена. Гиперплазия миндалин и реактивная шейная лимфаденопатия
- Неходжкинская лимфома, околоушные лимфоузлы. Двустороннее поражение, солидный гипоэхогенный вид, внутриузловая васкуляризация более выражена, чем периферическая ± другие признаки НХЛ
- Саркоидоз. Наличие шейных и средостенных лимфатических узлов. Диффузная гипоэхогенность слюнных желез; влияют на поднижнечелюстную больше, чем на околоушную железу
- Опухоли Вартина. 20% мультицентрический; гипоэхогенные, содидные / кистозные элементы с толстыми стенками, перегородки. Локализация на верхушке околоушной железы, частично в слезных и подчелюстных железах
Патология. Общие характеристики. Этиология. Плохо изученное иммуноопосредованное заболевание. В качестве исходного события была предложена вирусная инфекция. Агрегаты перидуктальных лимфоцитов проникают в ацинарную паренхиму слюнной железы и разрушают ее. Аутоиммунная дисрегуляция приводит к разрушению ацинарных клеток и протокового эпителия слезных и слюнных желез. Активированные лимфоциты избирательно повреждают слезные и слюнные железы, что приводит к повреждению тканей
Постановка диагноза, оценка и классификация. Проводиться на основе стандартной сиалографии или МР-сиалографии
- Стадия I: точечный контраст / высокий сигнал ≤ 1 мм
- Стадия II: шаровидный контраст / высокий сигнал: 1-2 мм
- Стадия III: полостной контраст / высокий сигнал> 2 мм
- Стадия IV: полное разрушение паренхимы околоушной железы.
Макропатологические и хирургические особенности. Увеличенные околоушные железы с множественными кистами от мелких до крупных и агрегатами лимфоцитов.
Микроскопические особенности. Биопсия: лимфоциты Т-лимфоцитов CD4 (+). Инфильтрация перидуктальных лимфоцитов и плазматических клеток и эпимиоэпителиальные островки. Ранние стадии: инфильтрация лимфоцитов и плазматических клеток препятствует прохождению интеркалированных протоков с увеличенными дистальными протоками через околоушные железы. Поздние стадии: активированные лимфоциты разрушают ткань слюнной железы, оставляя более крупные кисты и солидные агрегаты лимфоцитов.
Клинические проблемы и проявления. Наиболее частые признаки / симптомы. Болезненная двусторонняя опухоль околоушной железы
Клинический профиль. Рецидивирующие острые эпизоды болезненного отека слюнных и слезных желез. Хроническое безболезненное увеличение желез. Сухие глаза, рот и кожа. Ревматоидный артрит>> системная красная волчанка> прогрессирующий системный склероз
Лабораторные данные. Положительная лабиальная биопсия или аутоантитела к антигену А или В, ассоциированному с Шегреном, положительный резус-фактор в 95% и положительный результат на антинуклеарные антитела (AНA) в 80%. Положительный ревматоидный фактор до 95%. Тест Ширмера положительный (снижение слезоотделения)
Демография. Возраст. 50-70 лет
Пол. Поразительное женское преобладание (90-95%). Наиболее часто встречается у женщин в период менопаузы
Эпидемиология. Заболеваемость синдрома Шегрена составляет около 0,5%. Второе по распространенности аутоиммунное заболевание после ревматоидного артрита.
Ювенильный синдром Шегрена. Мужчины Естественная история и прогноз. Медленно прогрессирующий синдром, развивающийся годами. Неходжкинская лимфома (чаще всего околоушная железа или желудочно-кишечный тракт) может осложнять это хроническое заболевание.
Лечение
Поднижнечелюстной сиаладенит на УЗИ
Ключевые факты на УЗИ слюнной железы при поднижнечелюстном сиаладените
- Острый калькулезный сиаладенит (ОКС). Односторонняя, увеличенная, гипоэхогенная, гетерогенная поднижнечелюстная железа (ПЧЖ). Расширение интра- / внегландулярных протоков и слюнной камень. Болезненность при давлении датчиком, нет явного повышения васкуляризации при ЦДК
- Острый некалькулезный сиаладенит. Односторонняя увеличенная гипоэхогенная железа. Нет расширения протока или камней. Болезненность при давлении датчиком, нет явного повышения васкуляризации при ЦДК
- Абсцесс слюнной железы. На УЗИ определяется жидкостной компонент с подвижным внутренним дебрисом и толстыми стенками. Выраженная припухлость и отек мягких тканей. Увеличенные регионарные лимфатические узлы реактивного типа
- Хронический склерозирующий сиаладенит. Гипоэхогенные, гетерогенные узлы фиброзное замещение паренхимы, двустороннее поражение
- Увеличенный подчелюстной (ПЧ) лимфатический узел.
- Доброкачественная смешанная опухоль, плеоморфная аденома
- Карцинома ПЧЖ
Что важно при проведении ультразвукового сканирования слюнной железы?
- УЗИ - идеальный метод визуализации сиаладенита подчелюстной слюнной железы, поскольку он полностью оценивает ПЧЖ, выявляет слюнной камень, расширение протока и осложнения (например, образование абсцесса)
- Всегда необходимо отслеживать всю длину протока слюнной железы (СЖ) на УЗИ в нескольких плоскостях и сравнивать с противоположной стороной.
- Увеличенный проток СЖ часто является лучшим признаком наличия камня / стеноза.
- Важно оценить соседние лимфоузлы, так как они могут увеличиваться во время острого приступа.
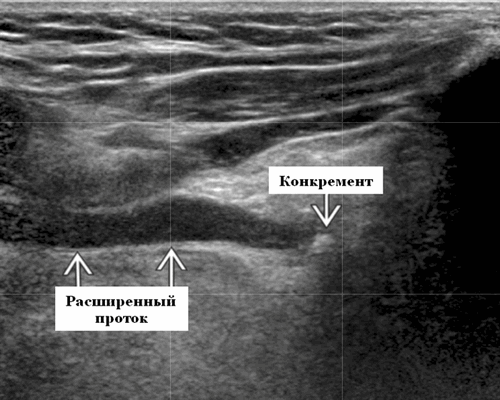
Терминология. Сокращения. Сиаладенит поднижнечелюстной железы (ПЧЖ)
Определение. Сиаладенит ПЧЖ: воспаление ПЧЖ ± камень поднижнечелюстного протока или его стеноз.
Острый сиаладенит (ОСА): острое воспаление ПЧЖ, при это также может быть вовлечение околоушной железы. Самый распространенный микроорганизм - золотистый стафилококк. Другие включают Streptococcus viridans, Haemophilus influenzae и Escherichia coli.
Хронический сиаладенит (ХСА) : хроническое воспаление ПЧЖ. Связан с состояниями, связанными с уменьшением выделения слюны, включая конкременты и застой слюны. Хронический склерозирующий сиаладенит (ХССА), опухоль Кюттнера. Опухолевидное состояние слюнных желез, при этом поднижнечелюстная железа поражается чаще околоушных желез. Часто имеется перидуктальный склероз, лимфоцитарная инфильтрация, уменьшение паренхимы секреторных желез, фиброз, ассоциированный сиалолитиаз (30-83%)
Вторичный сиаладенит ПЧЖ: воспаление поднижнечелюстной железы в результате непроходимости протоков плоскоклеточной карциномой передней области дна рта. Распухшую ПЧЖ часто принимают за злокачественный лимфоузелузел.
Сиалолитиаз: образование и отложение конкрементов в системе протоков поднижнечелюстной железы. Возникает вторично по отношению к застою слюны, осаждению солей кальция ± повреждение эпителия вдоль протока, ведущее к образованию сиалолита (очаг камнеобразования)
Аутоиммунный сиаладенит: сиаладенит, связанный с аутоиммунными заболеваниями. Аутоиммунные заболевания (например, синдром Шегрена), связанные с увеличением слюнных желез, сухой кератоконъюнктивит и ксеростомия (сухость во рту)
Сиаладеноз: неопухолевый невоспалительный отек с гипертрофией ацинарной области ± атрофия протоков. Может быть воспалительным, аутоиммунным, лекарственным, эндокринным или метаболическим.
Общие особенности при ультразвуковом сканировании слюнных желез
Лучший диагностический признак. Острый: одностороннее увеличение, гипоэхогенная структура поднижнечелюстной железы на УЗИ, повышенная васкуляризация при ЦДК ± расширение протока ± слюнной камень. Хронический: одностороннее атрофическое поражение, гипоэхогенная структура, гетерогенные зоны, гиповаскулярный ± расширение протоков ± слюнной камень
Место расположения. Поднижнечелюстное пространство (ПНП); Камни ПЧЖ можно разделить по местоположению. Дистальный: к отверстию протока в переднем подъязычном пространстве (ППП). Проксимальный: В сторону ворот поднижнечелюстной железы в подчелюстном пространстве. Камни поднижнечелюстной слюнной железы на УЗИ чаще встречаются в протоке, чем в ее паренхиме.
Острый калькулезный сиаладенит. Одностороннее поражение, увеличенная, гипоэхогенная, неоднородная структура железы на УЗИ. Расширение интра- / внегландулярных протоков и слюнной камень. Нет явного увеличения кровоснабжения. Болевая реакция при надавливании датчиком на зону воспаления
Бескаменный сиаладенит. Одностороннее увеличение гипоэхогенной слюнной железы. Нет расширения протока или камней. Болезненность при давлении датчиком. Повышенная внутрижелезистая васкуляризация
Абсцесс слюнной железы. Жидкостной компонент на УЗИ с подвижным внутренним дебрисом и толстыми стенками. Выраженная припухлость и отек мягких тканей. Увеличенные регионарные лимфатические узлы реактивного типа
Хронический склерозирующий сиададенит. Гипоэхогенные, гетерогенные лимфоузлы / фиброз паренхимы, двустороннее поражение. Выступающие внутрижелезистые сосуды, проходящие через лимфоузлы без масс эффекта и их смещения
Результаты рентгенографии. Рентгенография. Камни рентгеноконтрастны в 90% серий обычных рентген снимков (окклюзионные виды)
Результаты КТ. Острый калькулезный сиаладенит. Односторонне увеличенная поднижнечелюстная железа с большим главным протоком и внутрипротоковым камнем. Также увеличены внутрипаренхимальные протоки и ворота. Хронический сиаладенит имеет те же признаки, но в отличии от острого может иметь маленький размер с жировой инфильтрацией ± внутрипротоковый камень
Результаты MРТ
- T2WI. Острый сиалоаденит. Большой смешанный рисунок паренхимы с большим камнем в протоке. Однако иногда камни могут быть упущены
- T1WI C +. Односторонне увеличенная ПЧЖ с большим протоком
Возможна МР-сиалография, но улучшение визуализации камня незначительна. Сиалография ПЧЖ больше не используется
КТ с контрастированием выявляет слюнной камень, изменения мягких тканей и осложнения, но включает использование контрастного вещества и ионизирующего излучения.
Рекомендации по визуализации. Лучший инструмент для диагностики - проведение УЗИ. Это идеальный метод визуализации для сиаладенита ПЧЖ, поскольку он полностью оценивает структуру железы и выявляет конкремент, расширение протока и осложнения (например, образование абсцесса). Для обнаружения слюнных камней чувствительность УЗИ составляет 77%, а специфичность - 95%. Ложноотрицательный результат возникает из-за небольшого размера камня Что важно при проведении ультразвукового сканирования? Обязательно использование датчика с высоким разрешением (≥ 7,5 МГц). Всегда отслеживайте всю длину главного протока ПЧЖ в нескольких плоскостях и сравнивайте с противоположной стороной. Увеличенный Вартонов проток часто является лучшим признаком наличия камня или его стеноза. Оцените соседние лимфоузлы, так как они могут увеличиваться во время острого приступа заболевания.
- Увеличенный поднижнечелюстной лимфатический узел. Реактивные: овальные / круглые, гипоэхогенные, с внутренней структурой и кровеносными сосудами. Лимфома: круглый, плотный, гипоэхогенный, сетчатый узел с внутриузловой васкуляризацией, которая преобладает над периферической. Метастатический плоскоклеточный рак: круглый, гипоэхогенный, кистозный некроз; периферическая васкуляризация; и отсутствие ворот
- Доброкачественная смешанная опухоль, плеоморфная аденома поднижнечелюстной железы. Четко выраженная, плотная, гипоэхогенная, однородная опухоль с усилением в задней части, может быть или не быть дольчатой
- Карцинома поднижнечелюстной железы. Нечеткое, солидное, гипоэхогенное, неоднородное образование с экстрагландулярной инфильтрацией, ± соседний патологический лимфоузел
Патология. Общие особенности. Этиология. Наиболее распространенная этиология: Камень закупоривает Вартонов проток ПЧЖ с вторичным сиаладенитом, который переходит в гнойный сиаладенит. Менее распространенная этиология: гнойный сиаладенит вызывает стеноз, приводящий к хроническому течению. Редкая этиология: первичное воспаление желез при синдроме Шегрена, СПИДе, бактериальная или вирусная инфекция. Сиаладенит ПЧЖ возникает в результате обструкции протока из-за камня, стеноза или передней опухоли дна полости рта. Камни чаще встречаются в Вартоновом протоке, чем в Стеноновом протоке околоушной железы. Слюна поднижнечелюстной железы более густая, более муциновая и более щелочная (оксалат и фосфат кальция более склонны к выпадению в осадок). Проток ПЧЖ идет по восходящей траектории, в отличии от нисходящего околоушного протока, что способствует склонности слюны к застою, кроме того, Вартонов проток имеет больший диаметр
Макропатологические и хирургические особенности. Острое воспаление железы увеличивается и распространяется на окружающие структуры и мягкие ткани.
Микроскопические особенности. Острый сиаладенит: паренхиматозное воспаление и лимфоидные зародышевые центры. Хронический сиаладенит: в основном атрофия и фиброз.
Клинические проблемы и проявления. Наиболее частые признаки и симптомы. Односторонний болезненный отек ПЧЖ, связанный с приемом пищи или психологической стимуляцией вкуса (слюнная колика). Другие признаки и симптомы. В 30% случаев с камнями протока ПЧЖ присутствует безболезненное образование. 80% случаев с болезненной опухолью ПЧЖ являются вторичными по отношению к слюнному камню. Физикальное обследование: если камень в проксимальной части протока, то он может быть пальпирован при бимануальном исследовании.
Демография. Возраст. Чаще пожилой, ослабленный, обезвоженный пациент
Эпидемиология. Крупные протоковые камни слюнных желез. 85% в Вартоновом канале ПЧЖ; 15% в протоковой системе околоушных желез. 90% всех воспалительных заболеваний поднижнечелюстной железы — это сиаладенит. На хронический сиаладенит приходится 10% всех случаев сиаладенита больших слюнных желез.
Естественная история и прогноз. Длительное расширение протока может привести к абсцессу и склерозирующему сиаладениту.
Лечение
Ультразвуковое исследование челюстно-лицевой области
Профессиональные диагностические инструменты. Оценка эластичности тканей, расширенные возможности 3D/4D/5D сканирования, классификатор BI-RADS, опции для экспертных кардиологических исследований.
Ультразвуковой метод исследования прочно вошел в общую диагностическую практику, его роль трудно переоценить. Современный подход к диагностике заболеваний в клинике внутренних болезней немыслим без ультразвукового исследования органов брюшной полости (в том числе забрюшинного пространства и малого таза), щитовидной железы, молочных желез, сердца и сосудов.
По сравнению с перечисленными выше направлениями применения эхо графии ультразвуковое исследование челюстно-лицевой области выполняется существенно реже. Это связано, с одной стороны, с клинической обособленностью стоматологии и челюстно-лицевой хирургии, не позволяющей врачам ультразвуковой диагностики общей практики получить достаточный опыт исследований данной области, а с другой - с некоторым консерватизмом стоматологов и челюстно-лицевых хирургов, считающих основным для них диагностическим методом рентгенологическое исследование. Их скептицизм в отношении ультразвукового исследования основан на том, что практически все мягкотканные структуры челюстно-лицевой области доступны пальпации, а кожа и слизистые оболочки - осмотру.
Однако, отдавая дань истории развития ультразвуковой диагностики, необходимо упомянуть, что объектом самых первых (тогда еще одномерных - в А-режиме) эхографических исследований, выполненных группой исследователей под руководством D. Howry в 1955 г., были околоушные железы.
УЗИ мягких тканей лица и шеи в его современном варианте не требует применения каких либо специальных ультразвуковых сканеров или датчиков и может быть выполнено на оборудовании, предназначенном для исследования периферических структур: вполне достаточными являются линейные датчики с частотой колебаний 5,0-7,5-9,0 МГц. Чрескожная эхография обладает достаточно высокой информативностью и в основном удовлетворяет запросам клиницистов: практически все отделы лица и шеи (включая тело и корень языка) доступны эхографическому исследованию с использованием наружных датчиков. Недоступными являются лишь верхние отделы окологлоточного пространства и крылочелюстное пространство, экранируемые ветвью нижней челюсти.
Возрастных ограничений и специальной подготовки пациента к проведению эхографического исследования не требуется.
Для врача ультразвуковой диагностики челюстно-лицевая область может представлять большой профессиональный интерес, поскольку здесь встречаются заболевания всех нозологических групп (от воспалительных, аутоиммунных и дегенеративно-дистрофических до опухолевых), а также разнообразные пороки развития (ангиодисплазии, лимфангиомы, врожденные кисты). Дифференциально диагностические сложности увеличиваются из-за того, что челюстно-лицевая область является зоной массивного инфицирования и существование первично невоспалительных заболеваний нередко маскируется присоединением воспали тельного процесса со всем спектром (от стертых до клинически выраженных) его признаков.
Сложность анатомического строения челюстно-лицевой области создает дополнительные трудности для трактовки результатов ультразвукового исследования. Вместе с тем анатомическая детализация имеет большое значение, поскольку определение органопринадлежности патологического процесса и уточнение топографо-анатомических особенностей его распространения являются одной из важнейших задач диагностики наряду с идентификацией нозологической формы заболевания. Этот момент приобретает особую актуальность, если учитывать, что при операциях именно на челюстно-лицевой области перед хирургами особенно остро стоит задача поиска компромисса между выбором оптимального доступа для осуществления максимально возможной радикальности вмешательства и нанесением возможно меньшего эстетического ущерба лицу пациента.
Частные вопросы диагностики
В настоящее время благодаря внедрению ультразвуковых диагностических технологий в акушерскую практику челюстно-лицевая область становится объектом врачебного интереса еще до рождения ребенка. Это делает доступным внутриутробное выявление расщелин и других пороков развития лица и шеи плода, ряда синдромов, имеющих лице вые признаки (синдромы Дауна, Турнера, Гольденхара и т.д.), а также распознавание тератом, гемангиом и лимфангиом плода.
Своевременное обнаружение этих изменений заставляет в ряде случаев пересмотреть подход к тактике ведения беременности или предусмотреть необходимость выполнения определенных организационно-тактических и лечебных мероприятий в перинатальном и неонатальном периодах. Это касается, в частности, расширения акушерской бригады с привлечением челюстно-лицевых хирургов для оказания возможно более ранней специализированной помощи.
Ультразвуковое исследование вносит существенный вклад в диагностику за болеваний больших слюнных желез.
При воспалительных заболеваниях околоушных желез эхография позволяет провести дифференциальную диагностику различных форм паротита, выявить сиалодохит - воспаление в протоках слюнных желез, распознать воспаление внутрижелезистых лимфатических узлов (лимфаденит) и уточнить его стадию. Все это по существу является разграничением хирургической и нехирургической патологии околоушных желез (рис. 1-7).
Теория и практический опыт в ультразвуковой диагностике патологии слюнных желез
Точная и уверенная диагностика. Многофункциональная ультразвуковая система для проведения исследований с экспертной диагностической точностью.
В отечественной и зарубежной литературе встречается много работ, посвященных сиалогии (от греч. Sialon - слюна и logos - учение) - науке о заболеваниях и повреждениях слюнных желез, методах их диагностики и лечения. По данным разных авторов, на долю заболеваний слюнных желез приходится до 24% всей стоматологической патологии. В настоящее время в клинической практике наиболее часто встречаются дистрофические, воспалительные заболевания слюнных желез (сиалоаденозы, сиалоадениты), а также опухоли и врожденные пороки развития слюнных желез. Кроме того, патологические изменения слюнных желез часто сопутствуют другим заболеваниям (сахарный диабет, бронхоэктатическая болезнь, саркоидоз, цирроз печени, гипертриглицеридемия, лимфогранулематоз и др.).
Для диагностики заболеваний слюнных желез используются различные инструментальные методы [1]:
- рентгенография (при подозрении на образование камней в протоках слюнных желез, однако в 20% камни поднижнечелюстных слюнных желез и 80% околоушных слюнных желез нерентгеноконтрастны);
- сиалография (исследование протоков слюнных желез с рентгеноконтрастным веществом, редко оказывается полезно при дифференцировании опухолей от воспалительных процессов, однако она может помочь дифференцировать объемное образование слюнных желез от образований в соседних тканях. У больных с подозрением на аутоиммунное заболевание слюнных желез может обнаружиться характерная картина мешотчатого расширения протоковой системы. При острой инфекции слюнных желез сиалографию предпринимать не следует [2]);
- компьютерная томография вместе с сиалографией;
- ультразвуковой метод (является наиболее доступным, безопасным и информативным в процессе дифференциальной диагностики патологического состояния слюнных желез).
Анатомия слюнных желез [3]
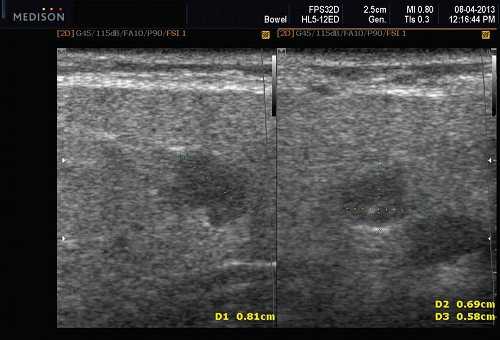
Рис. 1. Лимфатические узлы в толще околоушной слюнной железы.
Малые слюнные железы - губные, щечные, язычные, небные, резцовые - располагаются в соответственных участках слизистой оболочки. Могут быть источником развития аденокарцином полости рта.
Патология слюнных желез
Пороки развития СЖ встречаются редко. Наиболее распространены аномалии размера желез (агенезия и аплазия, врожденная гиперплазия (рис. 2) и гипоплазия), их расположения (гетеротопия, добавочные СЖ), аномалии выводных протоков (атрезия, стеноз, эктазия, кистозная трансформация, дистопии протоков).
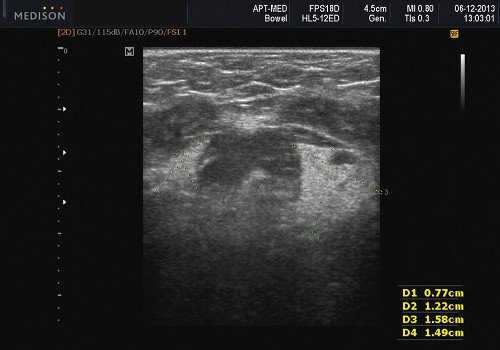
Рис. 2. Гиперплазия левой подъязычной слюнной железы.
Сиаладениты - большая группа полиэтиологических воспалительных заболеваний СЖ (рис. 3). Первичные сиаладениты - сиаладениты, рассматриваемые в качестве самостоятельных заболеваний (например, эпидемический паротит). Вторичные сиаладениты - сиаладениты, являющиеся осложнениями или проявлениями других заболеваний (например, сиаладенит при гриппе). Эхографическая картина при разной этиологии малоспецифична. Этиология имеет клиническое значение в процессе определения тактики лечения.
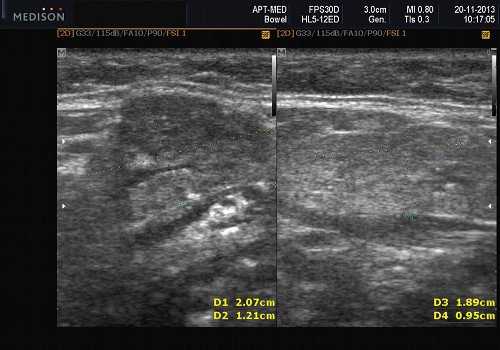
Рис. 3. Сиаладенит правой поднижнечелюстной слюнной железы.
По этиологическому фактору сиаладениты классифицируют [4] на:
- сиаладениты, развивающиеся под влиянием факторов физической природы (травматический сиаладенит, лучевой сиаладенит (рис. 4) возникает при лучевой терапии злокачественных опухолей головы и шеи);
- сиаладениты, развивающиеся под действием химических факторов (токсические сиаладениты);
- инфекционные сиаладениты (пути проникновения ифекции в СЖ: стоматогенный (через протоки), контактный, гематогенный и лимфогенный);
- аллергические и аутоиммунные сиаладениты (рецидивирующий аллергический, болезнь и синдром Шегрена и др.);
- миоэпителиальный сиаладенит, вызванный патологическим процессом, ранее обозначавшийся как доброкачественное лимфоэпителиальное поражение. Термин доброкачественное лимфоэпителиальное поражение впервые применил J.T. Godwin в 1952 г., заменив понятие болезнь Микулича;
- обструктивные сиаладениты, развивающиеся при затруднении оттока слюны при обструкции выводного протока камнем (рис. 5-7) или сгустившимся секретом, а также вследствие рубцового стеноза протока. По распространенности процесса различают очаговый, диффузный сиаладениты и сиалодохит - воспаление выводного протока. Течение процесса может быть острым и хроническим;
- пневмосиаладенит, развивающийся при наличии в ткани СЖ воздуха при отсутствии бактериальной газообразующей инфекции. Воздух проникает в железу из полости рта при повышении там давления через проток. Пневмосиаладенит характерен для ряда профессий, прежде всего для стеклодувов и музыкантов, играющих на духовых инструментах.
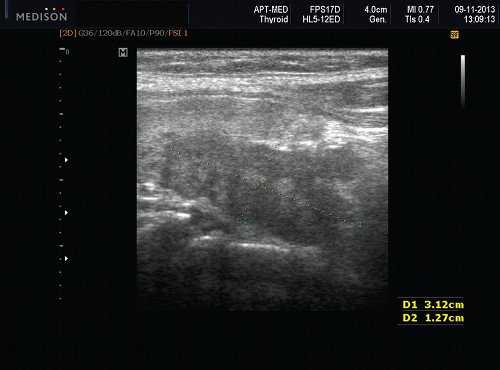
Рис. 4. Постлучевой сиаладенит.
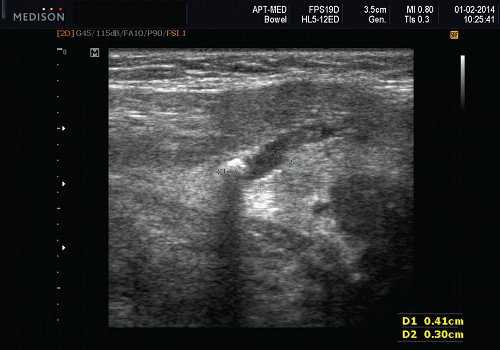
Рис. 5. Камень протока поднижнечелюстной слюнной железы.
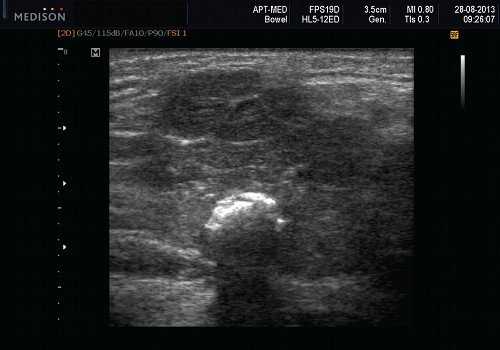
Рис. 6. Камень в паренхиме поднижнечелюстной слюнной железы.
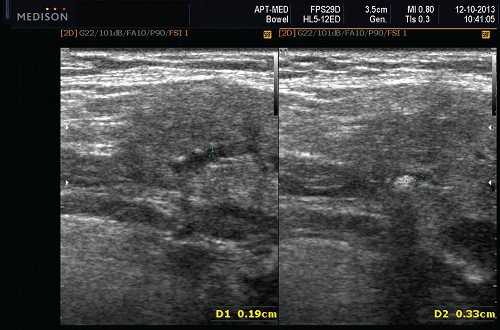
Рис. 7. Камень в протоке поднижнечелюстной слюнной железы.
Опухоли слюнных желез
Опухоли слюнных желез подразделяются на две группы: эпителиальные и неэпителиальные. Эпителиальные опухоли преобладают у взрослых (95%). У детей в СЖ эпителиальные и неэпителиальные опухоли встречаются одинаково часто. Помимо истинных опухолей в СЖ развиваются процессы, напоминающие опухоли (опухолеподобные поражения).
Среди эпителиальных опухолей СЖ различают доброкачественные новообразования, а также злокачественные - карциномы.
К доброкачественным эпителиальным новообразованиям СЖ относят папилломы протоков, аденомы и доброкачественную сиалобластому. Аденомы СЖ делят на две группы: полиморфные (самая частая аденома СЖ) и мономорфные (все остальные) аденомы. В группу мономорфных аденом были искусственно включены опухоли разного строения, происхождения и прогноза.
Плеоморфная (полиморфная) аденома (смешанная опухоль СЖ) - аденома СЖ, построенная из двух типов клеток: эпителия протоков и миоэпителиоцитов. Макроморфологическая картина. Опухоль обычно представляет собой эластичный или плотный узел дольчатой серовато-белой ткани, как правило, инкапсулированный частично. Типичной для плеоморфной аденомы является так называемая хондроидная строма, напоминающая гиалиновый хрящ. Варианты эхографического изображения плеоморфных аденом представлены на рисунке 8.
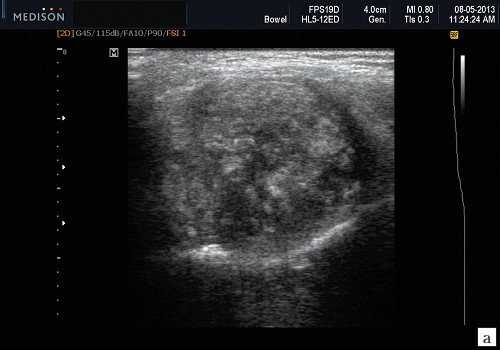
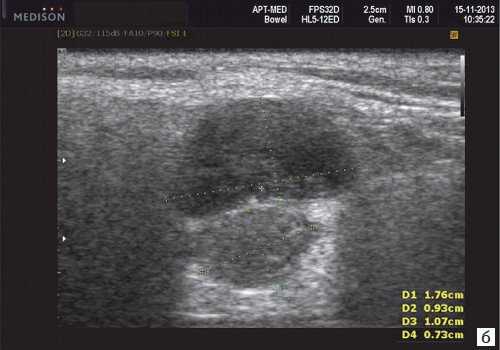
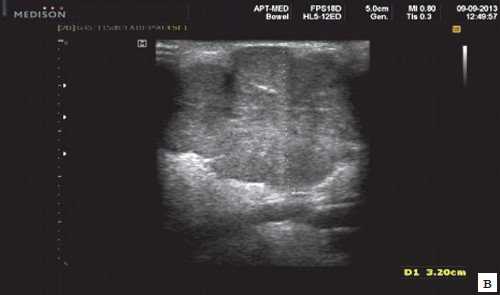
Рис. 8. Плеоморфная аденома СЖ.
Опухоль Уортина - аденолимфома, в которой образуются множественные кистозные полости, покрытые двухслойным эпителием. В просвет кист вдаются сосочки. В строме опухоли происходит выраженная пролиферация лимфоидной ткани. Эта опухоль почти исключительно развивается в околоушной железе.
Другие варианты доброкачественных опухолей встречаются реже. Это доброкачественная онкоцитома (оксифильная аденома), базально-клеточная аденома, канальцевая аденома, цистаденома доброкачественная сиалобластома.
Среди доброкачественных первичных неэпителиальных опухолей наиболее часто встречаются гемангиома, лимфангиома, нейрофиброма и липома.
Среди злокачественных неэпителиальных опухолей чаще обнаруживаются злокачественные лимфомы (они возникают, как правило, на фоне миоэпителиального сиалоаденита, болезни и синдрома Шегрена).
Опухолеподобные поражения слюнных желез
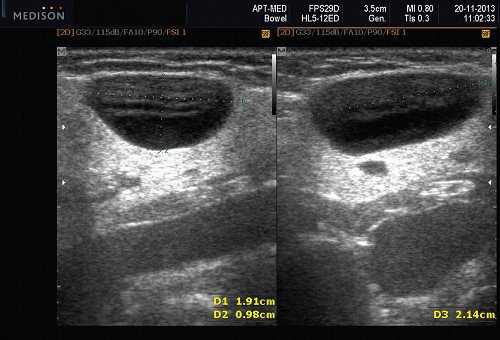
Рис. 9. Кисты слюнных желез.
- Кисты слюнных желез (мукоцеле). Различают два типа мукоцеле СЖ: ретенционный тип (ретенционная киста малой СЖ, формирующаяся при задержке слюны в выводном протоке) и тип внутритканевой секреции, когда при травме стенки протока слюна поступает непосредственно в волокнистую ткань, окружающую железу. Мукоцеле дна полости рта называются также ранулами.
- Кисты выводных протоков больших СЖ - выраженная дилатация выводного протока вследствие задержки в нем секрета. Блокада оттока слюны может быть вызвана различными причинами: опухолью, камнем, уплотнившейся слизью, поствоспалительным стенозом вплоть до рубцовой облитерации просвета.
- Сиалоаденоз (сиалоз) - неопухолевое и невоспалительное симметричное увеличение СЖ вследствие гиперплазии и гипертрофии секреторных клеток. Исходом сиалоза нередко является липоматоз СЖ. Процесс имеет хроническое рецидивирующее течение. Сиалоз встречается при ряде заболеваний и состояний: сахарный диабет, гипотиреоз, недостаточность питания, алкоголизм, цирроз печени, гормональные нарушения (гипоэстрогенемия), реакции на лекарственные препараты (чаще всего на антигипертензивные), неврологические нарушения.
Аденоматоидная гиперплазия малых СЖ приводит к их увеличению до 0,5-3,0 см в диаметре. Причинами аденоматоидной гиперплазии являются травма и длительное воздействие ионизирующей радиации.
Онкоцитоз - возрастные изменения секреторных клеток и эпителия протоков СЖ. СЖ при этом могут слегка увеличиваться, но обычно величина их не меняется.
Подводя итог, хочется отметить, что ультразвуковое исследование с применением допплерографии во многих наших наблюдениях помогало точно определить характер патологического процесса в СЖ. Однако этот метод диагностики не позволяет однозначно подтвердить или опровергнуть злокачественный характер образования слюнных желез.
Литература
- Доброкачественные и злокачественные опухоли мягких тканей и костей лица. А.Г. Шаргородский, Н.Ф. Руцкий. М.: ГОУ ВУНМЦ, 1999.
- Топографическая анатомия и оперативная хирургия. И.И. Каган, С.В. Чемезов. М.: ГЭОТАР-Медиа, 2011.
- Слюнные железы. Болезни и травмы. В.В. Афанасьев. М.: ГЭОТАР-Медиа, 2012.
- Воспалительные заболевания тканей челюстно-лицевой области и шеи. А.Г. Шаргородский. М.: ГОУ ВУНМЦ, 2001.
УЗИ сканер HS70
Читайте также:
