Варианты операций при опухоли носа и околоносовых пазух
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Вам поставили диагноз: опухоль полости носа и околоносовых пазух?
Наверняка Вы задаётесь вопросом: что же теперь делать?
Предлагаем Вашему вниманию краткий, но очень подробный обзор данного онкологического заболевания.
Его подготовили высоко квалифицированные специалисты Отделения лучевого и хирургического лечения заболеваний верхних дыхательных путей МРНЦ имени А.Ф. Цыба - филиала ФГБУ «НМИЦ радиологии» Минздрава России под редакцией заведующего отделением к.м.н. Феликса Севрюкова.
Данная брошюра содержит информацию о диагностике и лечении опухоли полости носа и околоносовых пазух. Здесь собраны основные методики лечения данного заболевания, в том числе, последние разработки отечественных и зарубежных ученых-онкологов.
Филиалы и отделения, где лечат опухоль полости носа и околоносовых пазух
МНИОИ им. П.А. Герцена - филиал ФГБУ «НМИЦ радиологии» Минздрава России.
МРНЦ им. А.Ф. Цыба - филиал ФГБУ «НМИЦ радиологии» Минздрава России.
1. Введение
Особенностями опухолей полости носа и околоносовых пазух является их локализация, тесная, а иногда интимная, связь с жизненно важными органами и системами (головной мозг, глаз, среднее ухо, магистральные сосуды и т.д.).
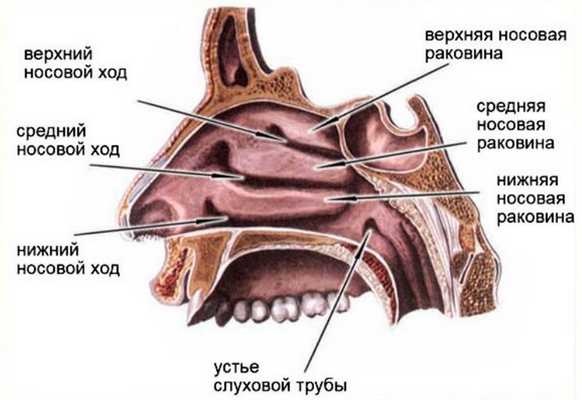
Полость носа состоит из носовых ходов (нижний, средний, верхний и общий); перегородки носа, делящей полость носа на две половины; и носовых раковин (нижняя, средняя и верхняя). Кзади полость носа посредством хоан сообщается с полостью носоглотки. На боковой стенке полости носа имеется выводные отверстия околоносовых пазух: верхнечелюстной, лобной, пазухи основной кости и клеток решетчатого лабиринта или решетчатой кости. Все элементы полости носа и околоносовых пазух покрыты слизистой оболочкой, элементы которой в большинстве случаев служат основой для возникновения опухолей данной локализации.
2. Статистика опухоли полости носа и околоносовых пазух (эпидемиология)
Злокачественные опухоли полости носа и околоносовых пазух встречаются приблизительно в 3% от всех злокачественных опухолей и до 20% от опухолей верхних дыхательных путей, после опухолей гортани, гортанноглотки и ротоглотки. Наиболее часто поражаются опухолью верхнечелюстные пазухи и собственно полость носа. Реже встречаются опухоли решетчатого лабиринта, лобной и основной пазух. Наиболее часто распространенные опухоли данной локализации поражают глазницу, включая все ее стенки и собственно глазное яблоко, кости основания черепа, иногда распространяясь и в полость черепа, особенно при поражении лобной, основной пазух и клеток решетчатого лабиринта. Опухоли данной локализации приблизительно в 2 раза чаще встречаются среди мужчин, чем у женщин, при этом заболевают чаще в наиболее трудоспособном возрасте - 40-60 лет, однако имеет место заболеваемость как в более раннем, так и старшем возрастах.
Мы хотим Вам помочь победить рак!
3. Морфологическая классификация опухоли полости носа и околоносовых пазух
Среди злокачественных опухолей полости носа и околоносовых пазух наиболее часто встречаются раковые опухоли разной степени дифференцировки.
• Плоскоклеточный ороговевающий рак - 50% и более,
• Плоскоклеточный неороговевающий - 10-13%,
• Низкодифференцированный рак 7-8%.
• Опухоли другого морфологического строения (саркомы, меланомы, цилиндромы, эстезионейробластомы, малигнизированные переходно-клеточные папилломы и др.) - 28%&
4. Стадии и симптоматика опухолей полости носа и околоносовых пазух
Подавляющее большинство пациентов имеют распространенные формы рака полости носа и околоносовых пазух. Так, пациенты с распространенностью опухоли T3N0M0 составили 22% случаев, T3N1-3M0 - 3,4%, T4N0 - 32,0% и с T4N1-3 - 9,6%. Только у 4,6% больных распространенность опухолевого процесса классифицировалась как T1-2N0.
Перечень симптомов, позволяющих заподозрить опухолевое поражение полости носа и околоносовых пазух:
1. быстро нарастающее одно редко двухстороннее нарушение носового дыхания;
2. упорные серозно-гнойные или кровянистые выделения из полости носа, чаще односторонние;
3. снижение обоняния;
4. нарушение конфигурации лица;
5. нарушение чувствительности кожи щеки или зубов верхней челюсти (как правило - одностороннее);
6. усиливающаяся подвижность зубов верхней челюсти;
7. смещение глазного яблока;
8. безболезненная припухлость щеки;
9. нарастающее нарушение зрения;
10. изменение конфигурации твердого неба или альвеолярного отростка верхней челюсти;
11. появление неприятного запаха.
5. Причины возникновения опухоли полости носа и околоносовых пазух и факторы риска
Как и для всех опухолей, причина возникновения злокачественных опухолей полости носа и околоносовых пазух, достоверно не установлена. Можно предполагать, что возникновению опухолей данной локализации способствуют ряд факторов, таких как хронические болезни полости носа и околоносовых пазух, полости рта, в частности зубов, производственные вредности, особенно пыль, в частности - асбестовая, древесная, вдыхание паров горюче-смазочных материалов, дыма - в частности, при сварочных работах, у работников никелевой промышленности и кожевенного производства.
Развитию опухолей может способствовать различные травмы (бытовые, производственные, спортивные и т.д.). К факторам риска может быть отнесена - генетическая предрасположенность, а также хроническая травма, например при пользовании зубными протезами.
6. Диагностика опухоли полости носа и околоносовых пазух
Перечень диагностических процедур подразделяется на обязательные и дополнительные. При этом особое значение имеет тщательный сбор анамнеза заболевания и анализ данных эндоскопического обследования ЛОР органов и данных СКТ и МРТ-исследований. Морфологическое подтверждение заболевания является обязательной процедурой для диагностики как первичной опухоли, так и ее метастазов. При этом особое значение имеют иммуноморфологические данные.
Перечень обязательных диагностических процедур:
•анкетные данные больного и анамнез заболевания
•врачебный осмотр (включающий ЛОР-осмотр)
•назофаринголарингоскопия
•ультразвуковое исследование шеи, печени, с пункцией лимфоузлов увеличенных более 1 см.
ультразвуковое исследование опухоли при разрушении опухолью костных структур и выходом в мягкие ткани лица
•СКТ головы с контрастированием (включая оценку инвазии в головной мозг) и шеи (до биопсии, шаг 3 мм)
•биопсия опухоли с последующим гистологическим, цитологическим исследованием, через полость носа, путем гайморотомии с использованием видеоассистированной техники, трепонобиопсии.
•рентгенологическое исследование органов грудной клетки при Т1-2 КТ грудной клетки при Т3 - Т4, или при подозрении на метастазы в легкие при рентгеновском снимке Т1-2
•ЭКГ стандартная
•консультация стоматолога
•совместный консилиум с участием ОНКОЛОГА, радиотерапевта, химиотерапевта
•консультация терапевта
•консультация анестезиолога для пациентов, планируемых для хирургического лечения
Дополнительные процедуры
•пункция лимфатических узлов шеи с последующим цитологическим исследованием (при подозрении на метастатическое поражение)
•гастроскопия
•КТ/МРТ шеи (до биопсии, шаг 3 мм) (по показаниям)
•компьютерная томография органов грудной клетки (при подозрении на метастатическое поражение легких)
•компьютерная томография органов брюшной полости (при подозрении на метастатическое поражение печени)
•магнитно-резонансная томография головного мозга (при наличии очаговой неврологической симптоматики)
•сцинтиграфия костей (при подозрении на метастатическое поражение)
•позитронно-эмиссионная томография /ПЭТ-КТ (при III-IV стадиях процесса, по показаниям)
•консультация специалистов (по показаниям)
•флуоресцентная диагностика (по показаниям)
•ЭХО-КГ, Холтеровское мониторирование - по показаниям
Специфических онкомаркеров для диагностики злокачественных опухолей данной локализации не существует. Скрининговых программ для диагностики этой патологии нет.
7. Лечение опухоли полости носа и околоносовых пазух
Основным методом лечения злокачественных опухолей полости носа и околоносовых пазух является хирургический. При этом объем хирургического вмешательства зависит от распространенности и локализации опухолевого поражения, которые определяются в результате клинического и инструментального обследований.
При начальных стадиях (Т1, Т2) опухолевого роста возможно выполнение щадящих органосберегающих хирургических вмешательств. При операбельных распространенных процессах (Т3, Т4), как правило, проводятся различные по объему расширенные, комбинированные операции, с включением в блок удаляемого препарата близ расположенных органов и тканей (глаз, стенки и ткани глазницы, клетчатка подвисочной и крылонебной ямок, скуловая кость, кожа и др.). Одновременно или отсрочено выполняются различные реконструктивно-пластические вмешательства, позволяющие минимизировать функциональные и косметические потери (пластики перемещенными кожно-жировыми и кожно-мышечными лоскутами, фрагментами мало-берцовой кости или гребня подвздошной кости на сосудистой ножке и др.). Наиболее часто изготавливаются либо разделительные пластины обеспечивающие разобщение возникшего послеоперационного дефекта и полости рта, или замещающие протезы с восстановленным зубным рядом.
Практически во всех случаях используется послеоперационная лучевая терапия в дозе ≈ 50-60 Гр. Предоперационное облучение применяется реже. Самостоятельная лучевая терапия проводится только в случаях неоперабельности опухоли или отказе пациента от хирургического лечения.
Лекарственная противоопухолевая терапия самостоятельного значения не имеет и применяется либо с предоперационной целью (неоадъювантная терапия), либо в послеоперационном периоде (адъювантное лечение), либо в сочетании с лучевой терапией (химиолучевое лечение). Применяются в основном препараты платины в сочетании с 5-фторурацилом, лучший эффект получается при использовании в данной схеме таксанов (таксотер и др.).
В предоперационном периоде проводится 2-3 цикла химиотерапии каждые 3 недели. В послеоперационном периоде возможно проведение до 6 циклов ПХТ (полихимиотерапии). При химиолучевом лечении применяется, в основном, цисплатин в дозе 100 мг/м2 1 раз в 3 недели или в дозе 75 мг/м2 каждую неделю. Для получения лучшего результата химио- или химиолучевой терапии иногда применяются таргетные препараты, в частности - Эрбитукс (Цетуксимаб).
8. Осложнения противоопухолевого лечения и их коррекция
Как уже было отмечено, хирургическое лечение злокачественных опухолей полости носа и околоносовых пазух ведет прежде всего к косметическим и функциональным нарушениям и касается в основном, возникновением обширных послеоперационных дефектов, разговорной речи и акта приема пищи. С целью минимизации таких осложнений осуществляются различные реконструктивно-пластические вмешательства, как неотсроченные (во время основного хирургического вмешательства), так и отсроченные (в разные периоды после операции), а также сложное зубное и разобщающее протезирование.
При проведении лучевой терапии при данной патологии наиболее часто возникают острые лучевые реакции (дерматиты) и поздние постлучевые осложнения (постлучевые отеки мягких тканей, фиброзы, постлучевые язвы и некрозы). При возникновении острых лучевых реакций проводятся в основном, противовоспалительные и противоотечные мероприятия. Возможно, при необходимости, назначение обезболивающих препаратов. Как правило, данные реакции купируются в течение 10-12 дней. Поздние лучевые осложнения требуют более сложных и длительных лечебных мероприятий, а иногда и сложных хирургических вмешательств.
При химиотерапии данной патологии наиболее частым нежелательным явлением оказывается возникновение гематологической токсичности разной степени выраженности, заключающейся в нарушении нормального кроветворения (анемии, нейтропении, тромбоцитопении и т.д.), приводящие к развитию инфекционных осложнений, кровотечениям (преимущественно носовым). Проводимое лечение может сопровождаться выпадением волос, развитием воспаления слизистой оболочки полости рта, глотки, желудка и кишечника. Вовремя и в необходимом объеме проведенные лечебные мероприятия позволяют купировать эти нежелательные явления и полностью завершить запланированный объем лечения.
9. Использование уникальных методик
В последнее время достаточно широкое применение получили такие методики как гипертермия (локальное нагревание опухоли СВЧ- или УВЧ - излучением); фотодинамическая терапии (либо при начальных формах опухолей, либо на ложе удаленного новообразования); химиоэмболизация питающих опухоль сосудов, видеоэндоскопическое удаление новообразований и др.
10. Особенности реабилитации
Как уже отмечалось, практически все больные с злокачественными опухолями полости носа и околоносовых пазух в той или иной степени требуют различных по сложности реабилитационных мероприятий. Эти мероприятия проводятся как в клиниках, занимающихся лечением данной категории больных, так и в специализированных учреждениях, занимающихся реконструктивно-пластическими операциями.
11. Прогноз заболевания
Прогноз эффективности лечения зависит как от локализации опухолевого поражения, так и от распространенности, морфологического строения опухоли, так и от проведенного лечения.
При правильном лечении у больных с начальными формами злокачественных опухолей полости носа и околоносовых пазух возможно излечение в течении 5 лет практически у 100% пациентов.
При распространенности опухоли Т3 излечение в этот период времени возможен более чем в 70% случаев, в зависимости от примененного вида лечения. Безусловно, лучший результат имеет место при использовании комбинированного лечения (операция + лучевое и химиолучевое лечение).
При опухолях, распространенностью Т4, 5-летний результат лечения не превышает 30-40% наличия метастазов в зонах регионарного метастазирования ухудшает результаты проводимой терапии.
Филиалы и отделения, в которых лечат опухоль полости носа и околоносовых пазух
ФГБУ «НМИЦ радиологии» Минздрава России обладает всеми необходимыми технологиями лучевого, химиотерапевтического и хирургического лечения, включая расширенные и комбинированные операции. Все это позволяет выполнить необходимые этапы лечения в рамках одного Центра, что исключительно удобно для пациентов.
Рак полости носа и околоносовых пазух
Рак полости носа и околоносовых пазух - злокачественные опухоли, поражающие носовую полость, верхнечелюстные, лобные, решетчатую или клиновидную придаточные пазухи. Проявляется ощущением давления, затруднением носового дыхания, выделениями из носа и носовыми кровотечениями. В ряде случаев отмечаются онемение и ощущение мурашек на коже лица, экзофтальм, лицевые деформации и выпадение зубов. Диагноз рака околоносовых пазух и носовой полости устанавливается с учетом анамнеза, данных внешнего осмотра, риноскопии, рентгенографии, КТ, МРТ и результатов биопсии. Лечение оперативное в сочетании с предоперационной радиотерапией и химиотерапией.

Общие сведения
Рак полости носа и околоносовых пазух - новообразования эпителиального происхождения, локализующиеся в носовой полости и придаточных синусах. Составляют 1,5% от общего количества онкологических заболеваний. Обычно поражают людей старше 40 лет. Мужчины болеют чаще женщин. Рак околоносовых пазух в 75% случаев возникает в зоне верхнечелюстного синуса, в 10-15% - в носовой полости и основной (решетчатой) пазухе, в 1-2% - в зоне клиновидного и лобного синусов. Рак полости носа и придаточных синусов распространяется на близлежащие ткани, включая костные структуры, метастазирует в регионарные лимфоузлы, но очень редко дает отдаленные метастазы. Лечение осуществляют специалисты в сфере онкологии, отоларингологии и челюстно-лицевой хирургии.

Причины
Причина рака полости носа пока не выяснена, но установлены три группы факторов, способствующих развитию данной патологии: профессиональные вредности, хронические воспалительные процессы и вредные привычки. Риск развития рака околоносовых пазух и носовой полости повышается при постоянном контакте с вредными веществами, вдыхаемыми в процессе выполнения профессиональных обязанностей. Наибольшая вероятность возникновения онкологических поражений наблюдается у пациентов, занимающихся деревообработкой, обработкой кожи и производством никеля. Особенно значим контакт с химическими соединениями, используемыми при производстве мебели. По статистике, у краснодеревщиков рак полости носа и придаточных пазух становится причиной гибели в 6,6 раз чаще, чем в среднем по популяции.
Большую роль в развитии рака околоносовых пазух и полости носа играет курение. Некоторые специалисты в числе факторов риска указывают употребление алкоголя. Вероятность развития этой группы заболеваний увеличивается при хроническом рините, риносинусите, гайморите (воспалении надчелюстных пазух), фронтите (воспалении лобных пазух), сфеноидите (воспалении клиновидной пазухи) и этмоидите (воспалении решетчатого лабиринта). Имеет значение национальность пациентов - рак околоносовых пазух и носовой полости чаще выявляется у жителей Китая и Средней Азии.
Классификация
В связи с особенностями локализации выделяют пять видов данной патологии: рак полости носа и четыре типа рака околоносовых пазух: верхнечелюстной, фронтальной, основной и решетчатой. С учетом особенностей гистологического строения различают семь разновидностей опухоли: плоскоклеточный, переходноклеточный, мукоэпидермоидный, аденокистозный и недифференцированный рак, аденокарцинома и прочие виды рака.
При определении прогноза и тактики лечения используют сложную классификацию TNM, в которой отражены особенности каждой стадии рака околоносовых пазух (прорастание тканей, уровень поражения тех или иных близлежащих органов) с учетом локализации. В клинической практике нередко пользуются упрощенной классификацией:
- 1 стадия - рак полости носа и околоносовых пазух не распространяется на костные структуры, регионарные лимфоузлы не задействованы.
- 2 стадия - новообразование распространяется на костные стенки, но не выходит за пределы пазухи, лимфоузлы интактны.
- 3 стадия - рак околоносовых пазух и носовой полости разрушает кость и прорастает в соседние полости, есть метастазы в регионарных лимфоузлах.
- 4 стадия - опухоль прорастает скуловые кости, нижнюю челюсть и кожу лица. Регионарные лимфоузлы теряют подвижность, спаиваются с окружающими тканями с образованием инфильтратов или распадом.
Из-за редкого отдаленного метастазирования в этой классификации не отражен вариант рака околоносовых пазух с гематогенными метастазами.
Симптомы рака полости носа
Симптомы этой группы болезней отличаются большим разнообразием. Картина заболевания определяется локализацией, размером и видом новообразования. На начальных стадиях обычно наблюдается бессимптомное течение или скудные проявления, напоминающие хронический ринит либо синусит. Пациенты с раком околоносовых пазух предъявляют жалобы на боль в зоне придаточных пазух, головную боль, заложенность носа и носовые выделения. Некоторые больные отмечают снижение обоняния. Иногда первым признаком болезни становится увеличение регионарных лимфоузлов.
Остальные проявления обусловлены локализацией рака полости носа и околоносовых пазух и повреждением близлежащих анатомических структур. При опухолях внутренних отделов гайморовой пазухи наблюдаются боль в верхней челюсти, отдающая в ухо либо висок, сильная головная боль, выделения и кровотечения из соответствующей половины носа. При новообразованиях в задненаружном отделе верхнечелюстного синуса возможны затруднения при приеме пищи, вызванные прорастанием рака околоносовой пазухи в жевательные мышцы.
Опухоли передненижнего отдела гайморовой пазухи могут распространяться на верхнюю челюсть и твердое небо, вызывая интенсивную зубную боль, потерю зубов и образование язв на деснах. При прорастании таких новообразований в жевательные мышцы и височно-нижнечелюстной сустав выявляются затруднения при попытке открыть рот. При поражении мягких тканей лица отмечаются лицевые деформации. Отек век, слезотечение, сужение глаза или экзофтальм характерны для рака околоносовой пазухи, локализующегося в верхней части задневнутренней зоны верхнечелюстного синуса. Рак лобных пазух проявляется резко выраженными болями в области лба, отеком век, смещением глаза и деформацией лица.
Диагностика
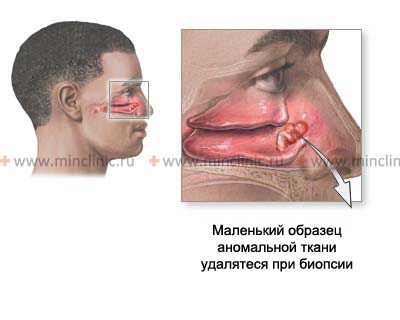
Диагноз рака околоносовых пазух и полости носа основывается на жалобах, данных анамнеза, результатах осмотра и дополнительных исследований. При сборе анамнеза отоларинголог выясняет наличие вредных привычек, профессиональных вредностей и хронических воспалительных заболеваний. При внешнем осмотре врач обращает внимание на деформации лица, состояние век, наличие одностороннего экзофтальма, возможность свободных движений нижней челюстью и т. д.
Рак полости носа обнаруживаются при проведении риноскопии. Фарингоскопия позволяет выявлять вторичные изменения, обусловленные прорастанием рака околоносовых пазух в ротовую полость и полость носоглотки. Наряду с фарингоскопией осуществляют фиброскопию, в процессе которой специалист изучает поверхность носоглотки и берет с измененного участка образец ткани для гистологического исследования. При расположении опухоли в придаточном синусе врач выполняет пункцию с забором материала.
Всех пациентов с подозрением на рак полости носа и придаточных пазух направляют на обзорную рентгенографию соответствующей области. При возможности проводят рентгенографию с использованием контрастного вещества, КТ и МРТ. При подозрении на прорастание рака околоносовых пазух в полость черепа назначают рентгенографию черепа. В некоторых случаях осуществляют диагностическую гайморотомию. Для выявления гематогенных метастазов выполняют рентгенографию грудной клетки и УЗИ брюшной полости.
Лечение
Лечебная тактика при раке околоносовых пазух и носовой полости определяется индивидуально с учетом локализации, размера, гистологического типа и распространенности новообразования. Как правило, используют комбинированную терапию, включающую в себя хирургическое вмешательство, химиотерапию и радиотерапию. В предоперационном периоде пациентам с раком полости носа и околоносовых синусов назначают дистанционную телегамматерапию и химиотерапию. Операцию проводят через 3 недели после окончания химио- и радиотерапии.
Объем хирургического вмешательства зависит от вовлечения различных органов и анатомических структур. В ряде случаев при раке околоносовых пазух приходится выполнять экзентерацию глазницы, удаление верхней челюсти и другие травматичные операции. При прорастании новообразования в полость черепа к участию в оперативном лечении привлекают нейрохирурга. В послеоперационном периоде назначают антибиотики и сосудосуживающие средства, проводят радио- и химиотерапию. При серьезных косметических дефектах осуществляют пластические операции в отдаленном периоде. При распространенном и рецидивирующем раке полости носа и синусов лечение консервативное.
Прогноз
Прогноз при раке околоносовых пазух и носовой полости в первую очередь зависит от стадии заболевания. На 1-2 стадии средняя пятилетняя выживаемость после хирургического удаления новообразования составляет 75%. Применение комбинированной терапии позволяет повысить этот показатель до 83-84%. На 3-4 стадиях выживаемость резко снижается. При метастазах в регионарных лимфатических узлах до 5 лет с момента постановки диагноза удается дожить всего 37% пациентов, получавших комбинированную терапию. При использовании только лучевой терапии или только оперативного вмешательства пятилетняя выживаемость на этой стадии по различным данным колеблется от 18 до 35%. Трехлетняя выживаемость на 4 стадии составляет чуть более 30%.
Остеома лобной пазухи
Остеома лобной пазухи - это доброкачественное новообразование, которое развивается из костной ткани и имеет экзофитный рост. К предрасполагающим факторам принадлежат нарушения эмбриогенеза, застарелые травмы, болезни соединительной ткани и нарушения обмена веществ. Маленькие остеомы протекают бессимптомно, при увеличении опухоли в размерах присоединяются жалобы на головные боли, частые фронтиты, нарушения зрения. Для диагностики применяется риноскопия, компьютерная томография, гистологический анализ. Лечение остеомы фронтального синуса проводится хирургически: удаление патологической ткани с последующими реконструктивно-пластическими вмешательствами.
МКБ-10



Остеома — редкая патология в практической оториноларингологии, она отличается медленным ростом и зачастую диагностируется спустя 10-20 лет от начала своего развития. Лобная пазуха является типичной локализацией новообразования: здесь располагаются более 96% всех костных опухолей данного типа. Заболевание чаще встречается у мужчин среднего и пожилого возраста. У молодых пациентов остеомы редко диагностируются, поскольку они имеют небольшие размеры и не вызывают клинических проявлений, которые могут насторожить больного и стать причиной его обращения к врачу.
Этиология заболевания до сих пор точно не выяснена. Среди ученых существует две основных теории появления остеомы. Первая связана с травматизацией лобной пазухи при повреждениях лицевого черепа, несчастных случаях, спортивных и других видах травм. Изредка провоцирующим фактором выступают инвазивные отоларингологические манипуляции. Однако факторы риска сложно обнаружить, поскольку между началом роста опухоли и ее диагностикой проходит много лет.
Вторая теория связана с метаплазией и неоплазией костной ткани, которая расположена в зоне лобно-решетчатого шва. Такое предположение подтверждается гистологическим исследованием удаленных остеом, при котором определялись разросшиеся участки эмбриональной ткани. К предрасполагающим факторам относят системные заболевания соединительной ткани, нарушения обмена витамина Д и кальция, инфекционные заболевания параназальных синусов.
Патогенез
Опухоль фронтального синуса состоит из клеток костной ткани, которые не имеют патологических митозов. Остеома лобной пазухи имеет полностью доброкачественное течение и экспансивный характер роста с отодвиганием или сдавлением соседних тканей. Размеры новообразования колеблются от нескольких миллиметров до 3 см, причем опухоли более 3 см относятся к гигантским и являются прогностически неблагоприятным. Темпы роста остеомы составляют не более 2 мм в год.

Симптомы остеомы лобной пазухи
У большинства пациентов опухоль никак себя не проявляет, поэтому человек долгие годы живет, не зная о наличии у себя патологии. Нередко диагностика происходит случайно, когда пациенту назначают рентгенографию лобной пазухи по другим показаниям. Интенсивность клинических проявлений коррелирует с размерами остеомы. Гигантские и отличающиеся быстрым ростом (до 6 мм в год) новообразования зачастую имеют выраженную симптоматику.
Больные жалуются на частые обострения синусита и хронического насморка, который практически не поддается лечению. Может беспокоить головная боль, боли в области лба и переносицы. Болевой синдром имеет умеренный характер, усиливается при случайном надавливании на лоб в месте локализации остеомы. Некоторые пациенты жалуются на дискомфорт во время сна на боку или на животе, поскольку в этой позе возможно давление подушки на лоб.
Если симптомы продолжаются длительное время, они выступают причиной нарушений сна, снижения работоспособности, эмоциональной неустойчивости. При сдавлении стенок орбиты пациенты сообщают о двоении в глазах, болях в глазных яблоках. Крупные остеомы, которые располагаются по передней стенке фронтального синуса могут прощупываться или визуально выделяться на ровной поверхности лба.
Осложнения
Негативные последствия остеомы зависят от ее исходной локализации и направления роста. Если опухоль увеличивается в сторону верхневнутреннего угла глазницы, глазное яблоко смещается кнаружи, пациенты страдают от прогрессирующего снижения зрения и слезотечения. При разрастании остеомы в носовую полость развивается обструкция соответствующей половины носа и затруднения назального дыхания, что может стать причиной гипоксии и хронических головных болей.
Наиболее неблагоприятным является орбитальный вариант распространения остеомы, при котором опухоль сдавливает клетчатку, мышцы и нервные структуры орбиты. Патология проявляется глазными симптомами: птозом верхнего века, затруднениями при движениях глазного яблока вниз и кнаружи, двоением в глазах (диплопией). Серьезную угрозу представляет сдавление зрительного нерва, проявляющееся прогрессирующим ухудшением видения вплоть до полной слепоты.
Со своими жалобами пациенты первично обращаются к ЛОР-врачу либо к неврологу, если в клинической картине преобладают постоянные головные боли. При первичной консультации обращают внимание на давность и периодичность появления жалоб, отсутствие связи с внешними факторами. Остеомы большого размера могут проявляться внешне в виде болезненного бугорка на лбу. Для постановки диагноза обязательно назначаются инструментальные методы:
- Риноскопия. Осмотр носовых ходов необходим для исключения искривлений носовой перегородки, полипов носа и других распространенных ЛОР-патологий, которые имеют схожее клиническое течение. Для более тщательного осмотра всех отделов используют эндоскопию носа.
- КТ придаточных пазух носа. Компьютерная томография дает наиболее четкое изображение образования: форму, контуры, размеры и локализацию. По результатам рентгенологической диагностики определяют вид остеомы: периферическая краевая, наружная угловая, опухоль задней стенки, новообразование из носового отростка лобной кости.
- Дентальная 3D-томография. Такой вариант рентгенодиагностики выполняется как альтернатива классической КТ либо в дополнение к ней, если требуется расширенная диагностическая информация. Исследование проводится для исключения патологии других придаточных пазух и дифференцировки стоматологическими заболеваниями верхней челюсти, которые могут давать сходные симптомы.
- Лабораторная диагностика. Материал, полученный после операции, направляется в лабораторию для подтверждения доброкачественности остеомы. С этой целью достаточно стандартного гистологического и цитологического исследования, при котором исключают внешние признаки озлокачествления. Результаты также помогают точно определить происхождение опухоли.
Дифференциальная диагностика
При визуализации объемного новообразования лобной пазухи необходимо отличать доброкачественные и злокачественные патологии. Важное диагностическое значение имеет контуры и характер роста, поскольку для остеомы типична компрессия окружающих тканей, для рака лобной пазухи — инвазивный рост с деструкцией даже при небольших размерах новообразованиях. Также необходимо исключить хронические синуситы, опухоли орбиты, неврологические заболевания.
Опухоли носа и околоносовых пазух, саркоидоз
В области носа, состоящей из тканей разного эмбриогенетического происхождения, могут развиться различные опухолеподобные образования, доброкачественные и злокачественные опухоли, имеющие сложное, нередко комбинированное строение. Нос представляет собой узкую, местами довольно тонкостенную полость, хорошо снабжённую кровеносными сосудами, нервами.
Тесная связь носа с окружающими тканями, мозгом, глазами, глоткой приводит к прорастанию злокачественных опухолей и быстрому их распространению на близлежащие органы. Вследствие этого создаются определенные трудности при лечении опухолей указанной локализации.
Доброкачественные опухоли носа — ангиомы, папилломы, фибромы, пигментные опухоли (невусы), опухолеподобные образования.
Доброкачественные опухоли носа и околоносовых пазух
Среди доброкачественных опухолей носа встречаются ангиомы, папилломы, фибромы, пигментные опухоли (невусы), опухолеподобные образования. Особое место занимает так называемый кровоточащий полип носовой перегородки (ангиома), при гистологическом исследовании которого довольно часто выявляют соединительнотканную опухоль типа фибромы с хорошо развитой сетью кровеносных сосудов. Кровоточащий полип находится в переднем отделе перегородки носа. Это мягкоэластическая опухоль размером до 6-8 мм, красного или синюшного цвета, легко кровоточащая при дотрагивании.
Ангиому находят обычно на носовой перегородке или нижних носовых раковинах, а папиллому — в преддверии носа. Хондрома и остеома у детей встречаются крайне редко, чаще исходят из лобных пазух, прорастая затем в полость носа и глазницу. В диагностике этих опухолей помогает рентгенологическое и компьютерное исследование. Затруднение дыхания через нос, деформация лицевого скелета, головная боль, расстройство зрения (при смещении глазного яблока) — характерные их симптомы. Другие опухоли не отличаются какой-либо особой симптоматикой и диагностируются при риноскопии, зондировании, пальпации, рентгенологическом исследовании. Гистологическое исследование подтверждает окончательный диагноз.
Лечение доброкачественных опухолей носа и околоносовых пазух
При доброкачественных опухолях в основном применяют хирургическое вмешательство. В ряде случаев, особенно при сосудистых опухолях, можно использовать электрокоагуляцию, хирургическую диатермию, крио- и бета-терапию.
Злокачественные опухоли носа и околоносовых пазух
Злокачественные опухоли могут быть соединительнотканными и эпителиальными. Среди соединительнотканных опухолей встречаются различные виды сарком: круглоклеточная, веретенообразно-клеточная, гигантоклеточная, фибросаркома, остеосаркома, хондросаркома, ретикулосаркома, лимфосаркома. У детей раннего возраста саркома носа возникает чаще других злокачественных опухолей и растет очень быстро. Представителем эпителиальных опухолей носа является рак (чаще плоскоклеточный) в различных формах: базально-клеточный, цилиндро-клеточный, аденокарцинома и др. У детей рак в отличие от взрослых встречается редко. Чаще злокачественные опухоли носа исходят из верхней челюсти и решетчатой пазухи, но могут расти из различных отделов как наружного носа, так и его полости. Саркома исходит из надкостницы и надхрящницы костей носа. Принято считать, что рак носа чаще бывает у детей старшего возраста, а саркома носа — в более младшем возрасте, однако эта условность имеет исключения.
Симптомы злокачественных новообразований носа и околоносовых пазух
Признаки злокачественных новообразований носа во многом зависят от их локализации и стадии заболевания. Часто затрудняется дыхание через нос, нарушается обоняние, особенно при локализации опухоли в верхнем отделе полости носа, т.е. в области рецепторов обонятельного анализатора. Появляются выделения из носа, чаще с примесью крови, кровотечение, иногда зубная боль и воспаление в области десен, выбухание или асимметрия твердого неба. При распространении процесса на глазницу отмечаются смещение глазного яблока, ограничение его подвижности, нарушение зрения. В дальнейшем может измениться форма носа, присоединяется невралгическая боль, выделения из носа становятся зловонными, со специфическим запахом, усиливаются головная боль и боль в области лица. В случае прорастания опухоли в полость черепа появляются менингеальные симптомы. Позже может развиться кахексия. На стороне опухоли нарушаются многие физиологические функции носа.
Кроме снижения обоняния (до выраженной гипо- и аносмии) и носового дыхания, уменьшается выделительная функция слизистой оболочки полости носа: слизь выделяется в гораздо большем количестве, чем обычно, что, по-видимому, можно объяснить раздражением слизистых желез. Нарушаются функция мерцательного эпителия, чувствительность и всасывательная способность слизистой оболочки полости носа, резонаторная функция. У больных со злокачественными опухолями носа снижается не только ольфакторная, но и тригеминальная чувствительность. Пороги обоняния заметно возрастают (в 2-3 раза) в самом начале заболевания. В ряде случаев в анамнезе есть указания на предшествующие операции в полости носа (полипотомия, полипоэтмоидотомия), поскольку опухоли по внешнему виду иногда похожи на полипы. Однако бугристая поверхность опухоли, сращение ее с подлежащими тканями, кровоточивость, распад, широкое основание, а также деформация костей носа и прорастание опухоли за его пределы в различных направлениях (в более поздних стадиях) свидетельствуют о злокачественном её характере.
Рентгенологическое и гистологическое исследования уточняют диагноз. В самом начале развития злокачественные опухоли могут протекать бессимптомно и маскироваться ринитом. Только тщательное обследование может навести на мысль о наличии злокачественной опухоли. Чтобы отличить злокачественную опухоль от туберкулёза, проводят гистологическое исследование.
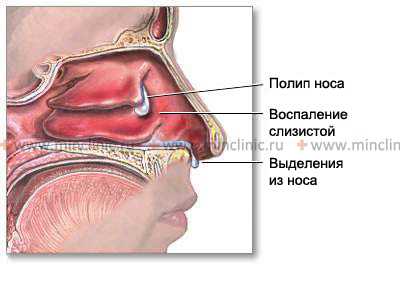
Иногда злокачественные опухоли носа по внешнему виду напоминают типичные доброкачественные — ангиому, папиллому или полип, изредка они схожи с буллой.
Иногда опухоль похожа на язву с грязным зловонным отделяемым. После биопсии форма опухоли может изменяться. При проведении лучевой терапии злокачественная опухоль уменьшается в размерах или исчезает, что важно учитывать при оценке ее состояния и составлении плана лечения. В диагностике помогают данные объективного обследования: ринопневмометрии, ольфактометрии, эндоскопии, эндофотографии, икроэндофотографии полости носа.
Часто больные со злокачественными новообразованиями носа обращаются за помощью в более поздних стадиях заболевания, когда появляются классические симптомы: выделения крови из носа, неприятный запах, деформация лицевого скелета, экзофтальм, распад опухоли и отрыв ее кусочков, отсутствие дыхания через одну половину носа и др. Увеличенный орган Якобсона, различного вида деформации носовой перегородки в виде утолщения, гребней с воспалительным процессом слизистой оболочки всегда должны вызывать подозрение на опухолевый процесс. В редких случаях полость носа (особенно у детей) может быть поражена склеромой. Иногда злокачественные опухоли носа по внешнему виду напоминают типичные доброкачественные — ангиому или папиллому, изредка они схожи с буллой.
Остеомиелит костей носа, воспаление надкостницы похожи на опухолевый процесс. Злокачественная опухоль решетчатой пазухи может напоминать мукопиоцеле. Дифференциальная диагностика основывается на данных рентгенологического исследования и клинических проявлениях (сроки заболевания, отсутствие кровоточивости и другие симптомы). Отёк Квинке глазницы и век также может быть похож на злокачественную опухоль. Особого внимания заслуживают злокачественные опухоли носоглазничной области. Полость носа и околоносовые пазухи находятся между глазницами и вследствие этой тесной связи злокачественные опухоли из носа и пазух почти беспрепятственно могут прорастать в глазницу и, наоборот, из глазницы в полость носа. Злокачественные опухоли носа часто сопровождаются различного рода глазными симптомами.
Среди злокачественных опухолей носоглазничной области, как и других локализаций, чаще встречаются саркома и рак. Если опухоль исходит из глазницы, появляются экзофтальм, диплопия и ограничение подвижности глазного яблока. При прорастании опухоли из полости носа и решетчатой пазухи глазное яблоко смещается кнаружи и несколько кпереди, из лобной пазухи - кнаружи, из верхнечелюстной — вверх и кнаружи, из клиновидной — кпереди.
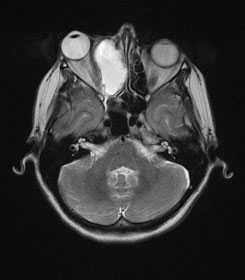
Иногда у детей появляется диплопия (при смещении опухолью глазного яблока). Это может быть сравнительно ранним симптомом опухоли носа или орбиты. Даже слабовыраженный экзофтальм и диплопия свидетельствуют о врастании опухоли в орбиту.
У детей в возрасте 1-2 лет саркомы, особенно круглоклеточные, растут чрезвычайно быстро и уже через 1-2 мес. опухолевый процесс квалифицируют как далеко зашедший, что подчеркивает значение онкологической настороженности в детской практике. Полиморфно-клеточные саркомы прорастают в орбиту очень быстро, а кругло- и мелкоклеточные протекают значительно злокачественнее, чем крупноклеточные, и сразу же из носа прорастают в пазухи.
В распознавании опухолей носа существенное значение имеет специальное обследование больного оториноларингологом (риноскопия и др.), офтальмологом (исследование полей и остроты зрения, глазного дна и др.) и рентгенологом (рентгенологическое исследование, томография и др.). В ряде случаев на рентгенограмме видно, в какую сторону отдавлена сохранившаяся часть костной стенки, отделяющая полость носа от глазницы, что помогает определить направление роста опухоли (из глазницы в полость носа или наоборот). Компьютерная томография (КТ) или магниторезонансная томография (МРТ) дополняет полученные данные. Прогноз при прорастании опухоли в орбиту всегда серьезный.
Лечение злокачественных новообразований носа и околоносовых пазух
План лечения составляют только после гистологического исследования опухоли. Рекомендовано комбинированное лечение (хирургическое в сочетании с лучевой терапией, химиотерапией). При неоперабельных опухолях носа проводят лучевое лечение, химиотерапию, паллиативные мероприятия в виде перевязки и перерезки крупных приводящих кровеносных сосудов (наружных сонных артерий). Однако, даже несмотря на ранее обращение, своевременное лечение, хирургическое вмешательство, довольно часто злокачественные опухоли рецидивируют уже через несколько месяцев.
Редкие опухоли носа
К редким опухолям носа относятся эстезионеврицитомы, эстезионейробластомы, эстезионейроэпителиомы и др.
Эстезиобластомывстречаются как у детей, так и у взрослых. Они довольно часто рецидивируют, причем иногда не сразу, а через 7-11 лет. Изредка опухоль метастазирует в верхние шейные и другие лимфатические узлы, в средостение, легкие, плевру, околоушную железу и др. Эстезиобластома обычно локализуется в области верхней носовой раковины, иногда распространяется в носоглотку и часто вызывает только местные разрушения решетчатой пазухи. Цвет опухоли варьирует от сероватокоричневого до темно-красного. Чаще она мягкой консистенции, но иногда плотная, губчатая или в виде полипа заполняет одну половину носа. Появляются затрудненное носовое дыхание, кровотечение из носа, расстройство обоняния, иногда припухлость у корня носа, слезотечение, некоторая болезненность в области опухоли. В случае распространения процесса на глаза, околоносовые пазухи, в полость черепа и другие соседние органы возникают соответствующие симптомы. Прогноз при этих опухолях довольно серьезный; они склонны к рецидивам и метастазам.
Хемодектома — опухоль, часто исходящая из каротидного тельца, обычно находится у бифуркации общей сонной артерии, однако может быть различной локализации: в стенке яремной вены, по ходу барабанного, блуждающего, языкоглоточного, промежуточного и других нервов, в органах с хорошо развитой симпатической нервной системой. Известны и другие её названия: «гломусная опухоль», «нехромафинная параганглиома», «опухоль параганглия» и др. Месторасположение хемодектомы принято ставить в связь с образованиями, исходящими из нервных элементов, причем к последним причисляют не только нервные волокна, но и нейрогенные добавочные органы, расположенные во многих местах организма. Эти образования считают симпатическим узлом, рецепторным прибором или железой. Хемодектома растет медленно, но возможен и быстрый инфильтративный рост. При злокачественном варианте хемодектомы определяются слабовыраженные гистологические признаки злокачественного характера. Хемодектома часто имеет выраженную капсулу, отмечаются небольшая разница в размерах клеток, редкие фигуры митоза. Несмотря на экзофитный рост, опухоль может разрушать окружающие ткани и распространяться на соседние органы и полости. Метастазы возможны в регионарные лимфатические узлы и отдалённые органы.
Среди существующих методов лечения опухоли хемодектомы — хирургический и лучевой — являются основными и наиболее эффективными. Химический способ лечения, заключающийся в прижигании опухоли различными средствами (концентрированным раствором азотнокислого серебра, «снегом» угольной кислоты и т.д.), малоэффективен, часто происходит рецидив опухоли и т.д.
Саркоидоз (болезнь Бенье-Бека-Шауманна)
Заболевание чаще встречается у взрослых. Оно во многих случаях характеризуется вовлечением в процесс экстраторакальных лимфатических узлов, миндалин и околоушных слюнных желез. Различают 3 формы болезни:
- полиповидная неизъязвляющаяся опухоль довольно плотной консистенции;
- плотные узелки величиной с булавочную головку или просяное зерно, окруженные участком гиперемии;
- диффузная инфильтрация с обильной слизистой секрецией.
Обычно поражение слизистой оболочки предшествует кожным проявлениям и схоже с изменениями при атрофическом рините. Кости носа, как и мягкие его ткани, могут поражаться изолированно или одновременно. Саркоидоз костей носа обычно сопровождается опухолевидным изменением корня носа, который утолщается и расширяется.
Саркоидоз дифференцируют с генерализованной формой туберкулеза слизистой оболочки полости носа и атрофическими процессами в полости носа. При рентгенологическом исследовании обнаруживают изменения по типу кистозного остита. Фиброзная дисплазия является болезнью детского и юношеского возраста и чаще встречается у девочек. Опухоль считают пороком развития кости в эмбриональном периоде. Допускают возможность ее возникновения и в постнатальном периоде и расценивают процесс как изменение костной ткани, близкое к опухоли. Часто фиброзную дисплазию относят к опухолям пограничного типа; она имеет костную консистенцию, безболезненна. Характерным для нее является вид «вздутой» кости. Отмечены случаи фиброзной дисплазии не только носа, но и его пазух (верхнечелюстной, решетчатой). Возможно множественное поражение костей лицевого скелета и черепа. Рентгенологически при очаговой форме фиброзной дисплазии видны хорошо очерченные зоны просветления с заметной каймой склероза по краям. Типично истончение кортикального слоя. Иногда видны участки разрежения, когда структура кости имеет ячеистый вид. В детском и юношеском возрасте опухоль растет сравнительно интенсивно, однако с наступлением зрелости её рост может приостановиться.
При различных опухолях носа и его околоносовых пазух в зависимости от их характера, размеров, локализации и возраста больного используют различные подходы.
Прогноз при злокачественных новообразованиях носа и его пазух неблагоприятный.
Причины возникновения заболевания и течение болезни
По частоте возникновения в области наружного носа «лидирует» базально-клеточный рак. В носовой полости чаще развивается плоскоклеточный рак, несколько реже диагностируется цилиндрома - железистая форма рака. У мужчин такие опухоли встречаются чаще. На возникновение таких новообразований влияют некоторые производственные факторы вредности.
Клиническая картина
От места возникновения заболевания и распространения процесса зависит его клиническая картина, поэтому необходимо учитывать стадию заболевания. Первое время опухоль развивается без проявления каких-либо симптомов и, естественно, что пациенты не идут ко врачу, а первичную симптоматику лечат самостоятельно.

Для распадающихся и распространенных опухолей характерно возникновение следующих признаков воспалительного процесса: снижение аппетита, изменение в составе (формуле) крови, повышенная температура тела.
В случае если опухоль локализуется в передненижнем отделе верхней челюсти, то проявляются симптомы, характерные для стоматологических заболеваний:
- Зубная боль или расшатывание зубов;
- Выпячивание, возникающее в области твердого нёба;
- Припухлость альвеолярного отростка (часть челюсти, которая несет на себе зубы).
В связи с этим в большинстве случаев пациенты вначале идут к стоматологу. После удаления зуба наблюдается сильное кровотечение, в течение длительного времени не заживает лунка удалённого зуба, появляются грануляции в большом количестве.
Дальнейший рост опухоли неизменно приводит к появлению симптомов, характерных для заболеваний носа. В случае если наблюдается прорастание опухоли через медиальную стенку пазухи, то она проникает в передние отделы носовой полости. В этом случае блокируется устье слезно-носового канала, появляется сильное слезотечение, нижняя носовая раковина увеличивается в размерах. На стороне поражения наблюдается затруднения при дыхании через нос. Из-за роста опухоли происходит увеличение альвеолярного отростка, передняя стенка пазухи выпячивается, а главное - наблюдаются кровянистые выделения из полости носа.
Если опухоль возникла в области медиальной стенки, то первые симптомы очень похожи на признаки начинающегося воспалительного процесса: головные боли в области надбровий, трудности при носовом дыхании.
Если опухоль продолжит свой рост, то неминуемо проникнет в среднюю и заднюю группы клеток решетчатой пазухи, а также клиновидную пазуху. В этом случае наблюдается усиление головной боли, которая отдает (иррадиирует) в затылочную область, нарушается дыхание в одной половине носа (на стороне поражения), появляются признаки поражения решетчатой и клиновидной пазух. Выделения из носа носят гнойный характер, достаточно часто с примесью крови. Некоторые пациенты жалуются на носовое кровотечение.
Если в процесс будет вовлечена нижняя стенка пазухи, то появятся стоматологические симптомы, например, сильная зубная боль. Она возникает в результате поражения подглазничной ветви тройничного нерва, а также нервных веток, которые идут к корням зубов. В некоторых случаях опухоль распространяется кверху, то есть по направлению к глазнице, тогда появляется соответствующие (глазные) симптомы.
Опухоль задней стенки пазухи носа сложно диагностировать в начальных стадиях, зачастую это удается сделать лишь на III-IV стадии заболевания. При дальнейшем росте опухоль из пазухи проникает в крылонебную ямку, тогда появляются следующие симптомы: приступы сильной боли в половине лица, а также в области глазницы. В дальнейшем боли становятся постоянными, отдают в височную область, а иногда и в затылочную. Нередко приступы боли сопровождаются расстройствами вегето-сосудистого характера.
Опухоль с такой локализацией может охватить при дальнейшем росте жевательные мышцы челюсти, околоушную железу, височно-нижнечелюстной сустав, вертикальную ветвь нижней челюсти.
Опухоль решетчатого лабиринта может проникнуть в глазницу. Возможен и обратный вариант: опухоль из глазницы очень быстро распространяется на нос и пазухи. В таких случаях сначала появятся глазничные симптомы. И только по прошествии определенного периода времени, появятся признаки, характерные для поражения полости носа и околоносовых пазух.
Опухоли лобной пазухи встречаются крайне редко, но возможно появление вторичных, из решетчатой пазухи или глазницы. В таком случае сначала появляются головные боли в надбровной области, часто отдающие в затылочную область. Если опухоль растет кзади, то наблюдается разрушение задней стенки пазухи и проникновение её в полость черепа. Тогда возникают признаки поражения мозговых оболочек и наблюдается клиническая картина, характерная для менингита.
Если опухоль поражает передненижние отделы полости носа, то нарушается носовое дыхание, появляются гнойные выделения из носовой полости и кровоточивость, а также стоматологические (стоматогенные) симптомы - зубная боль, расшатывание зубов и т.д. Похожие симптомы возникают и при поражениях хрящевого отдела перегородки носа. Перегородка очень быстро разрушается, и опухоль появляется с противоположной стороны. Появление таких симптомов, как примесь крови или кровотечения из носа должны привлечь внимание лор врача, потому что кровотечение может возникнуть при распаде новообразования.
Опухоли, которые зарождаются в задних отделах носа, через какое-то время проникнут в носоглотку. В этом случае очень быстро появляются нарушения носового дыхания, гнойные выделения, нередко с кровью. Возможно периодическое появление кровотечений из носа. Пациенты в этом случае жалуются на боль в области лба и затылка, которые отдают (иррадиируют) в ухо.
На ранних стадиях заболевания диагностика очень затруднена, что вызвано невыраженностью и недостаточностью характерных клинических симптомов. Заподозрить опухоль можно, только если тщательно сопоставить данные анамнеза и результатов проведенного клинического исследования. Необходимо обращать внимание на то, что симптомы нарастают, несмотря на проводимое лечение, и ухудшается функционирование (качество дыхания) носа.
Такие симптомы как, смещение и ограничение подвижности глазного яблока, двоение предметов (диплопия), ухудшение зрения, говорят о том, что поражены мышцы глаз или глазодвигательные нервы. Снижение остроты зрения и сужение полей говорит о том, что в процесс вовлечены зрительные нервы или зрительный тракт. Проявление последнего перечисленного симптома характерно для поражения клиновидной пазухи.
Полипозные процессы аллергического характера обычно бывают двусторонними. В случае появления одностороннего полипа, отличающегося быстрым ростом и сопровождающегося кровотечениями, можно заподозрить злокачественное новообразование.
Опухоль задней стенки пазух диагностируется очень сложно. Обычно диагноз удается поставить, когда заболевание находится в III - IV стадии. Обычно таких больных долго лечат по поводу воспалительного заболевания. Бывают случаи, когда производят операцию, и только тогда, можно сказать случайно, обнаруживается опухоль.
При этом заболевании лучевое лечение, практически не дает нужного эффекта. Применение дистанционных гамма-установок в незначительной степени улучшает результаты. Наиболее приемлемым признано комбинированное лечение. Пациент постоянно наблюдается в онкологическом диспансере, а необходимое хирургическое лечение проводится в условиях онкологического стационара.
Неблагоприятный. Только 77,5% могут рассчитывать на пятилетнее излечение (выживаемость), пройдя комбинированное лечение, которое включает предоперационную химиолучевую терапию и последующее хирургическое лечение.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также:
