Виды диссимулятивных реакций. Диссимуляция при галлюцинаторно-параноидном синдроме
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Употребление наркотиков наносит невосполнимый вред здоровью и представляет опасность для жизни!
Длительное расстройство восприятия, вызванное галлюциногенами (HPPD) - это состояние, при котором возникают психические изменения преимущественно сенсорного типа. Характерной особенностью данного отклонения является сохранение нарушений длительное время, когда использование психоделиков прекращается, и они полностью выводятся из организма.
Классификация
В настоящее время выделено два основных вида HPPD. Каждый из них имеет особенности течения и прогнозы:
Некоторые специалисты именуют данное расстройство «флешбеком». Но на самом деле оперирование этим термином в качестве синонима синдрома HPPD не является правильным. Им определяется недлительное, доброкачественное и обратимое явление визуальных переживаний. При этом оно не имеет особого негативного влияния на психику. А вот продолжительное расстройство восприятия после применения галлюциногенов вызывает тревожность, значительное снижение настроения, может продолжаться годами, и сильно ухудшать качество жизни человека.
Самым страшным последствием является необратимая умственная деградация
Необходимо как можно раньше распознать зависимость и начать ее лечить.
Диагностические критерии
В США были определены и отмечены в Диагностическом руководстве психиатрических заболеваний симптомы, которые необходимы для постановки диагноза данного нарушения.
Основной перечень признаков
Согласно предложенному перечню признаков, можно предполагать длительное расстройство восприятия, если отмечаются такие отклонения:
- галлюцинации геометрического характера
- цветовые вспышки
- усиление восприятия цвета
- макро- или микропсия (увеличение или уменьшение реальных размеров видимых предметов)
- ощущение несуществующего движения на периферии зрительных полей
- след от движущегося предмета
- ареолы вокруг объектов
Существует целый ряд перцептивных изменений, сопровождающих HPPD. Типичные симптомы этого расстройства включают: ви́дение ореола или ауры окружающих предметов, воздух принимает зернистый или текстурированный вид («визуальный снег»), след от объектов при их движении, трудность в различении цветов или усиление цветовосприятия, кажущийся сдвиг тона предметов, иллюзия движения статических объектов, искажение размеров наблюдаемых предметов и повышенное внимание к «плавающим помутнениям».”
Другие заболевания с такими симптомами
Для установки диагноза требуется наличие одного или нескольких симптомов. При этом они должны приводить к клиническому стрессу, который вызывает нарушение в социальной или другой области жизни человека. Важным условием является отсутствие при этом общих болезней, если они сопровождаются похожей симптоматикой или психических расстройств. Поэтому требуется исключить:

- эпилепсию с органическими нарушениями мозговой ткани
- галлюцинации после применения психоделика (когда он еще присутствует в крови)
- инфекции с поражением центральной нервной системы
- шизофрению
- делирий
- старческое слабоумие
- опухоль
- использование другого препарата или наркотического вещества
- болезнь Паркинсона
- состояния острой абстиненции после отмены психотропа или алкоголя
- глазные заболевания
Для подтверждения диагноза не существует возможности проведения лабораторного или инструментального исследования. Поэтому он ставится на основании данных состояния мозга, изучения анамнеза заболевания, ЭЭГ. Обычно врач действует путем исключения других патологий с похожими проявлениями.
Причины
На данный момент развития медицинской науки истинные причины развития HPPD неизвестны. Последние исследования указывают на возможное торможение со стороны сенсорной пропускной системы под воздействием психоделиков. Непосредственно связывают с развитием расстройства синтетические и природные галлюциногены:
- псилобицин (содержится в определенном виде грибов)
- мескалин (получается из кактуса семейства Пейот)
- ЛСД (полусинтетический распространенный психоделик)
- каннабиноиды (запрещенные синтетики)
- МДА (вещество амфетаминового ряда)
- МДМА (экстази)
Симптоматика
При развитии HPPD возникают самые разнообразные визуальные образы. Кроме них бывают сопутствующие симптомы, характеризующие данную патологию.
Звоните, и вы успеете спасти своего близкого человека!
Каждый день может стать последним!
- Круглосуточно
- Анонимно
- Бесплатно
Визуальные нарушения
Чаще всего наблюдается так называемый «снег». При этом в полях зрения человека постоянно мелькают белые и черные точки, которые могут сохраняться даже при закрытых глазах. Другие виды нарушений встречаются с разно частотой:
- Послеобразы. Этот феномен заключается в том, что после длительной фиксации взгляда на предмет, человек продолжает видеть его следовое изображение. В норме так бывает, если происходит вспышка или рассматривается светящийся объект.
- Ложная визуализация. Больной видит несуществующие предметы, чаще всего они представляются в воображении как геометрические фигуры.
- Отсутствие статичности, когда предметы не фиксируются, а подрагивают.
- Наличие перемещающихся плавающих пятен.
- Фракталы. Движение объекта сопровождается идущим за ним шлейфом. Ученые объясняют такое явление торможением гасящих изображение сигналов.
- Восприятие источника света в виде отдельных вспышек.
- Визуализации. В темноте появляются точки, пятна или частицы.
- Парейдолия. Формирование иллюзий с фрагментами существующих на самом деле объектов. Нередко смутный образ прочитывается мозгом как отчетливый и реальный. Например, узор на ковре виден как дерево, человек или сказочное существо.
- Нарушение восприятия движения. Очертания предметов кажутся «дышащими».
- Формирование вокруг лампочки или огня гало (светящейся ауры).
- Микро- и макроскопия. Предметы видятся как более мелкие или гораздо крупнее, чем это есть на самом деле.
- Усиление восприятия цвета и реакция на яркие контрасты. Вариантом нарушения считается восприятие разного цвета как один, но с разными оттенками.
- Фрагментация. Видение распада предметов как движущихся, так и стационарных.
- Синдром Алисы в Стране чудес. Человек неправильно воспринимает пропорции своего тела и отдельных его частей. Иногда пациент описывает состояние, при котором они находятся далеко и одновременно близко. В ряде случаев ему кажется, что ноги его достают до центра Земли, а голова становится не больше яблока.
Сопутствующие
Кроме искажений визуального характера наблюдаются и другие признаки длительное расстройство восприятия, вызванное галлюциногенами. Обращают на себя внимание:
- панические атаки
- выраженная тревожность
- депрессия
- деперсонализация
Эти симптомы имеют определенную связь с визуальными искажениями. Галлюцинации провоцируют депрессию и тревогу, а они, в свою очередь, усиливают вероятность появления визуальных образов. Этот факт говорит о наличии синергической связи между данными нарушениями.
Лечение и профилактика
Терапия при появлении HPPD призвана купировать проявления стресса и другой негативной симптоматики. Описывается успешное применение транквилизаторов бензодиазепинового ряда. Препаратами выбора выступают «Клоназепам», «Алпразолам» и «Диазепам».
Неплохой эффект дают противосудорожные средства, есть данные об использовании «Леветирацетама» для уменьшения выраженности зрительных нарушений. Он способствует улучшению состояния при деперсонализации. Выделены также препараты, которые не показаны с целью терапии. К ним относятся антипичные нейролептики («Рисперидон»), еще больше усиливающие расстройство восприятия.
Прогнозы при HPPD могут быть разными. Если у человека проявляются значительные отклонения визуального характера и сопровождаются другими симптомами длительное время (от года и более), то ситуация необратима. Особенно в том случае, если фармакологическое лечение не приносит своих результатов.
Список литературы:


Галлюцинаторно-параноидный синдром
Галлюцинато́рно-парано́идный синдро́м — психопатологический синдром, который включает в себя галлюцинации и бредовые идеи.
Содержание
Хроническое и острое течение
Галлюцинаторно-параноидный синдром может быть хроническим и острым. Хронический галлюцинаторно-параноидный синдром характеризуется нарастающим усложнением. Первоначальная симптоматика постепенно обрастает новой. Возможно развитие в синдром Кандинского — Клерамбо.
Острый галлюцинаторно-параноидный синдром может быстро исчезать под влиянием лечения или быстро трансформироваться в другие психопатологические синдромы. В структуре острого галлюцинаторно-параноидного синдрома присутствуют бредовое восприятие окружающего, острый чувственный бред, значительная насыщенность аффекта или растерянность. Острый галлюцинаторно-параноидный синдром не успевает развиться до синдрома Кандинского — Клерамбо. Острый галлюцинаторно-параноидный синдром может быть этапом онейроидного синдрома или острой парафрении.
Нейромедиаторы
LeFur G. и соавторы (1981) доказали, что у людей с шизофренией с галлюцинаторно-параноидным синдром, по сравнению со здоровыми лицами, значительно повышено число дофаминовых рецепторов у B-лимфоцитов, а у пациентов с преобладанием негативной (дефицитарной) симптоматики число дофаминовых рецепторов наоборот снижено.
Варианты синдрома
Синдром Кандинского — Клерамбо
Синдром Кандинского — Клерамбо является частным случаем галлюцинаторно-параноидного синдрома и включает бред воздействия, псевдогаллюцинации и явления отчуждения психических актов.
Микрогаллюцинаторно-параноидный синдром
Микрогаллюцинаторно-параноидный синдром довольно редок, и может встречаться при стимуляторных психозах у злоупотребляющих кокаином или лиц, длительно злоупотребляющих другими психостимуляторами. Основная его характеристика — преобладание мелких зрительных галлюцинаций и иллюзий: больные данным психозом видят у себя на коже точки, нити, кристаллы, мелких паразитов, червей, насекомых и т. п. К указанным галлюцинациям присоединяются бредовые идеи ревности или бредовые идеи преследования, которые носят вторичный характер.
Болезни, для которых характерен синдром
Галлюцинаторно-параноидный синдром возникает при многих психических расстройствах: шизофрении (особенно параноидной шизофрении), энцефалитах, прогрессивном параличе (поздней форме нейросифилиса), эпилепсии и других расстройств.
Неврологические болезни
Эпилептические психозы с доминирующим галлюцинаторно-параноидным синдромом трудноразличимы от шизофрении. При эпилепсии постприпадочный (постиктальный) психоз является редким расстройством, который может проявляться в форме галлюцинаторно-параноидного синдрома, сопровождающегося сумеречным помрачением сознания. Может присутствовать как аффективная симптоматика, так и шизофреноформная. Постприпадочный психоз может длиться около трёх недель, а иногда и дольше.
Инфекционные болезни
Галлюцинаторно-параноидный синдром при нейросифилисе, венерическом инфекционном заболевании, бактерии которого повредили головной мозг, начинается часто с появления слуховых галлюцинаций: больной слышит ругань в свой адрес и оскорбления, часто циничные сексуальные упрёки. Затем больной становится к этим расстройствам полностью некритичен. Он может считать, что его преследуют (воры, убийцы), возникает бред преследования. Могут возникать эпизоды нарушенного сознания с возбуждением. Необходима дифференциация галлюцинаторно-параноидного синдрома при сифилисе мозга от алкогольного психоза и соответствующих синдромов шизофрении. При сифилисе мозга галлюцинации и бред связаны с эмоциональным компонентом и имеют обыденное содержание и возникают на фоне органического изменения личности. Отличие от шизофрении в том, что при ней наблюдается абстрактность и нарушения мышления, а также эмоциональное оскудение личности (вплоть до эмоциональной тупости). От алкогольного психоза можно отличить обнаружением алкогольных изменений личности.
Психозы при инфекциях, как общих, так и интракраниальных, могут проходить в форме длительно протекающих расстройств, без помрачения сознания, возможен галлюцинаторно-параноидных синдром в клинической картине (либо галлюциноз, депрессивно-параноидный синдром, маниакальный синдром с эйфорией, конфабулёз или апатический ступор). Но возможно течение расстройства и иными образами.
Психоз при туляремии (инфекции, вызванной бактерией Francisella tularensis) выражается в нескольких клинических формах: делириозной с энцефалитической разновидностью, аментивной и галлюцинаторно-параноидной. Галлюцинаторно-параноидная форма с выраженным галлюцинаторно-параноидным синдром может длиться несколько месяцев, сопровождаться бредом, чаще всего — преследования и физического воздействия. Характерны слуховые и соматические галлюцинации, а также оглушённость и общая астения. Остальные формы: 1) Делириозная форма, помимо общих для делирия характеристик, сопровождается вялостью, оглушённостью, астенией, сонливостью. 1.1) Энцефалитическая разновидность делириозной формы сопровождаются резко выраженными неврологическими симптомами. 2) Аментивная форма характеризуется аменцией и сопровождается отрывочными бредовыми идеями с отдельными слуховыми и зрительными галлюцинациями, а также астенией.
Известен случай галлюцинаторно-параноидного синдрома, вызванного бактериями боррелий — при боррелийском энцефалите. Клиническая картина была неотличима от шизофрении.
Органические поражения мозга
При церебральном атеросклерозе относительно редко, преимущественно на функционально органической стадии, может возникать галлюцинаторно-параноидный синдром (либо вербальный галлюциноз, хронические бредовые расстройства, ипохондрические или депрессивные аффективные нарушения).
Органическое бредовое (шизофреноподобное) расстройство (F 06.2 по МКБ-10) включает в себя органическую патологию (к примеру, височную эпилепсию или очаговые нарушения височной и теменной области в результате перенесённых энцефалитов), параноидные переживания имеют особую эмоциональную окраску (экстаз или дисфория), а в структуру галлюцинаторно-параноидного синдрома включены зрительные галлюцинации. Бред может быть вычурным, как при шизофрении, также могут присутствовать расстройства мышления.
При соматических заболеваниях
При соматогенных психозах наблюдается помрачение сознания (чаще делирий, аменция или cумеречное помрачнение сознания). Характерно внезапное и острое возникновение психоза. При успешном лечении и благоприятном течении соматического заболевания. Данные острые психозы обычно длятся 2—3 суток и сменяются астенией. Они также могут переходить в затяжной психоз с клинической картиной галлюцинаторно-параноидного синдрома.
При сепсисе, может возникнуть психоз, обусловленный длительно незаживающей раной. Галлюцинаторно-параноидный синдром при септической инфекции может возникнуть на фоне подъёмов температуры до невысоких субфебрильных цифр (то есть с умеренной лихорадкой, не свыше 38 °C). Данная форма возникает при длительном влиянии инфекции и значительном истощении организма. В клинической картине наблюдаются отдельные как истинные галлюцинации, так и слуховые псевдогаллюцинации, «голоса» зачастую упрекают, оскорбляют больного и т. д. Одновременно с этим появляются бредовые идеи преследования, физического воздействия или гипнотического воздействия. Со временем начинает проявляться возрастающее психическое оскудение и иногда даже слабоумие, характерно ослабление памяти, безразличие к окружающим и к своей судьбе, при более длительном прошедшем времени с инфекцией — бред становится всё более нелепым и отрывочным, а галлюцинации бледнеют. Септический психоз может длиться годы.
Поздний травматический психоз может появиться спустя много лет после перенесённой травмы и сопровождаться галлюцинаторно-параноидным синдромом (либо депрессивной, кататонической, пароксизмальной, корсаковской и делириозной формами).
Пеллагра (тип авитаминоза, как следствие недостатка витамина PP и белков, в особенности содержащих аминокислоту триптофан) может приводить к психозу. Пеллагрозный психоз может сопровождаться галлюцинаторно-параноидным синдромом, для которого характерны преимущественно зрительные обильные галлюцинации, например огонь или пламя, которые тесно связаны с бредовыми идеями преследования. Возможна и депрессивная форма пеллагрозного психоза.
Ядовитые вещества
При отравлении бромом также могут наблюдаться психические нарушения: могут наблюдаться делирий, но чаще другие психопатологические синдромы (маниакальный синдром, затяжной галлюциноз, ступор и др.). У указанных больных симптомы простой интоксикации бромом сменяются галлюцинаторно-параноидным синдромом, который весьма схож с галлюцинаторно-параноидным синдромом при шизофрении. Могут наблюдаться «голоса», обсуждающие интимные переживания больных, а также слуховые, обонятельные и зрительные галлюцинации. Соматические и неврологические симптомы незначительны. У больных бромовыми психозами обнаруживаются концентрации брома — от 50 до 500 мг% (безопасная концентрация брома в крови от 0,8 мг% до 5—12 мг%.
Препараты / лекарства
Дисульфирам (антабус), которым лечат больных хроническим алкоголизмом, может вызвать психоз при длительном приёме: галлюцинаторно-параноидный синдром, синдромы нарушения сознания, психоорганический синдром, маниакальный или депрессивный синдром, кататонический синдром и судорожные синдромы.
Противотуберкулёзный препарат изониазид (тубазид) может вызвать синдромы расстройства сознания и галлюцинаторно-параноидный синдром (с бредовыми идеями, слуховыми и зрительными галлюцинациями), но он мало схож с шизофреническим психозом.
Антибиотик циклосерин может вызвать кататонический синдром (ступор и возбуждение), деперсонализацию, галлюцинаторно-параноидные и параноидные синдромы (с галлюцинациями, бредовыми идеями, протекающими на фоне ясного сознания).
Стимуляторные психозы, вызванные амфетамином и метамфетамином в ряде случаев обнаруживают большое сходство с галлюцинаторно-параноидным синдромом при шизофрении (могут наблюдаться бредовые идеи самообвинения, величия, нигилистический бред, галлюцинации (обычно слуховые)). Галлюцинаторно-параноидный синдром развивается на фоне ясного сознания, реже «слегка суженного» сознания. Амфетамин и фенметразин (прелюдин) вызывают преимущественно галлюцинаторно-параноидный синдром на фоне ясного сознания.
Эндогенные психические расстройства
Галлюцинаторно-параноидный синдром встречается и при детском типе шизофрении (у детей 5—12 лет — 19,2 % случаев данного синдрома).
При параноидной шизофрении после начала расстройства может наблюдаться изначально паранойяльный синдром, затем, при прогрессировании расстройства, переходящий в параноидный или галлюцинаторно-параноидный. Параноидный синдром может трансформироваться со временем в галлюцинаторно-параноидный синдром. Однако описаны случаи, когда психоз манифестировал сразу же с галлюцинаторно-параноидного синдрома. Прогредиентное развитие параноидной шизофрении характеризуется полиморфизмом (многообразием проявлений) галлюцинаторно-параноидного синдрома. В его структуре могут наблюдаются псевдогаллюцинации и все типы психических автоматизмов. Помимо этого, в его структуре возможны слуховые галлюцинации, чувственный бред в виде бреда значения в редуцированном варианте, бред особого значения, ложные узнавания, бред инсценировки, при котором больной болезненно ощущает «сделанность», искусственность окружающего. Швейцарский психиатр Г. Бенедетти (1962) утверждал, что галлюцинаторно-параноидный синдром является самым типичным для параноидной шизофрении синдромом. Существует сенестопатический вариант галлюцинаторно-параноидного синдрома, когда у больных внезапно появляются сенестопатии и/или тактильные галлюцинации. На фоне галлюцинаторно-параноидного синдрома при параноидной шизофрении иногда могут манифестировать идеи величия различной тематики. Возможен переход галлюцинаторно-параноидного синдрома в парафренный, например, после онейроидных переживаний (в случае, если, например, фабулой бредовых переживаний больного становятся фантастические, мегаломанические переживания).
Терапия
Для лечения галлюцинаторно-параноидного синдрома используются антипсихотические средства. Кандидат медицинских наук, доцент Бажин А. А. рекомендует при галлюцинаторно-параноидном синдроме применять клопентиксол (сординол, клопиксол, циатил, цисординол), который обладает к этому виду симптоматики определённой тропностью. Флуфеназин (фторфеназин, лиоген, модитен, пермитил, проликсин) описывается как препарат, при котором наилучшие результаты обнаруживаются при лечении галлюцинаторно-параноидного синдрома с полиморфной симптоматикой. Флупентиксол (флюанксол, депиксол) антипсихотическим действием направлен прежде всего, на галлюцинаторно-параноидную симптоматику. Кветиапин (сероквель) также имеет определённую направленность действия на галлюцинаторно-параноидную симптоматику.
Несмотря на то, что эффективность инсулинокоматозной терапии под большим вопросом, психиатры в российском «Национальном руководстве» по психиатрии рекомендуют применять её при остром приступе шизофрении с преобладанием галлюцинаторно-параноидной симптоматики и небольшой длительности после начала болезни. Ими утверждается, что чем меньше длительность шизофренического процесса, тем больше шансов на успех успешного «лечения» инсулиновыми шоками. Острый шизофренический психоз при полной непереносимости антипсихотических средств они называют случаем, когда альтернативы инсулинокоматозной терапии нет.
Параноидная шизофрения: симптомы дебюта, признаки прогресса и методы лечения

Параноидальная шизофрения является одной из разновидностей шизофрении. Самым явным симптомом болезни и ее отличительной чертой можно назвать превалирующие среди прочих симптомов галлюцинации и бред. По статистике, именно эта форма шизофрении - наиболее часто встречающаяся.
В 1912 году немецкий психиатр Эмиль Крепелин определил параноидные состояния в отдельное заболевание. В рамках его исследований были выделены: паранойяльный психоз как одно из проявлений шизофрении, паранойя - отдельная болезнь и паранойя из-за отрицательных психологических влияний извне.
Альтернативные названия: паранойяльная, параноидная шизофрения.
Первичная характеристика
Мозг больного при параноидальной шизофрении генерирует разнообразные формы и виды бреда, но, в целом, его восприятие окружающего

мира целостно, а не обрывочно. Однако, ужиться с этим заболеванием сложно, без лечения человек постепенно утрачивает способность жить нормальной жизнью. От данной формы шизофренического расстройства страдали такие известные люди, как Бетти Пейдж, Л.Олдридж, Т.Харрелл.
Международная классификация болезней десятого пересмотра назначила параноидальной шизофрении кодовый номер F20.0. В зависимости от наблюдаемых симптомов, различают аффективную и кататоническую формы болезни. Если более ярко выражены чувства страха, тревоги, депрессивные состояния - это аффективная форма, если наблюдаются нарушения речевых способностей, силы воли, то кататоническая.
Правильное лечение напрямую связано с точной постановкой диагноза, но даже при правильном установленном диагнозе и терапии, клиническая картина заболевания весьма разнообразна.
Варианты протекания: непрерывное течение, эпизодическое с нарастающим или стабильным дефектом, приступообразное течение, неполная и полная ремиссия.
Исследования на тему
Интерес ко всем типам шизофренических расстройств высок среди психиатров, во многом, именно из-за разнообразия клинической картины и сложностей в постановке диагноза и лечении. Исследованием параноидальной формы шизофрении занимались:
- Карл Клейст разделил шизофренические расстройства на типичные и атипичные, экстенсивные и комбинированные формы;
- Эмиль Крепелин выделил паранойю в самостоятельную болезнь;
- Гаэтано Бенедетти озвучил такое понятие, как галлюцинаторно-параноидный синдром, а также рассмотрел варианты начала болезни (медленное или острое) и ее течения (линеарное или волнообразное);
- Гохе Альфред предполагал, что с развитием заболевания бред прогрессирует, доходит до абсурда и принимает острые формы, а личность под воздействием бреда может измениться коренным образом;
- Карл Леонгард изучал эндогенные психозы в общем, относя параноидальную шизофрению к систематизированной;
- Вильгельм Майер-Гросс считал болезнь многогранной, со множеством переходных форм и состояний, одной из форм он называл депрессивно-параноидный синдром с постоянным ощущением греховности и близости конца света.
Факторы риска
Нельзя утверждать, что психологическая травма неизбежно ведет к параноидальной шизофрении. Или то, что причина заболевания однозначно кроется в генетике. Все теории находятся в процессе изучения, можно выделить лишь вероятные причины возникновения параноидального и галлюцинаторного расстройства:
- генетика;
- нарушения развития плода в утробе из-за вирусов или недостатка питания;
- нарушения выработки дофамина, серотонина, норадреналина, глутамата, ацетилхолина;
- психотравма;
- злоупотребление наркотиками, алкоголем;
- стресс;
- рождение от немолодых родителей;
- жизнь в крупном мегаполисе.
Характеристика дебюта болезни и типичный портрет больного
Начало болезни наблюдается рано, в промежутке между 20 и 30 годами. Нередко примером проявления параноидальной шизофрении является постоянная ревность. Больной мучает партнера расспросами о том, где он был и что делал, подозревает в измене, обижается на любое общение с другими лицами противоположного пола. Человек становится все более подозрительным, а с прогрессированием болезни чувствует полную убежденность в измене.
На начальном этапе развития наблюдаются легкие изменения личности больного: он отдаляется от людей, даже близких, его эмоциональные реакции становятся скудными, появляются навязчивые мысли. Затем могут проявиться бред, галлюцинации и синдром Кандинского-Клерамбо, псевдогаллюцинации, психические автоматизмы.
Начало болезни (его также называют дебютированием, дебютом) может быть различным, выделяют 6 вариантов, для каждого из которых характерно свое начало:
- Первый вариант — паранойяльный бред. Человек вырабатывает собственные умозаключения, не имеющие ничего общего с реальностью, сверхценные идеи, сосредотачивается на них. Изначально эти мысли основаны на каком-то факте, но постепенно он забывается, превращая пациента в напряженного, тревожного человека. Личность трансформируется в более обстоятельную, с уверенностью в собственной правоте, до предела доходит педантичность.
- Характерное начало второго варианта - появление навязчивых состояний, ритуальных действий. Их больной выполняет в выбранном порядке, при невозможности выполнить сильно нервничает.
- Вариант третий — истерический дебют. Личность меняется, пациент становится закрытым. Истерические расстройства могут возникнуть по мельчайшему бытовому поводу.
- Характерное начало четвертого варианта - одновременное возникновение как истерических, так и навязчивых состояний.
- При пятом варианте развития событий развивается астено-ипохондрическое расстройство. Астения выражена очень сильно.
- Характерное начало шестого варианта происходит при утрате твердого чувства собственного «Я». Больной деперсонализуется, личность расщепляется и изменяется.
Особенности клинической картины
Параноидальная шизофрения имеет характерные признаки, проявляющиеся в поведении человека и симптомы, при возникновении которых следует обратиться к специалисту:

- появление психологических автоматизмов;
- бред любого типа;
- галлюцинации разных видов;
- беспричинный гнев и ярость;
- бесчувственность, холодность, безразличие к близким;
- сильное чувство тревоги, мысли о суициде;
- агрессивность к окружающим;
- мания величия;
- синдром Кандинского-Клерамбо: уверенность, что кто-то манипулирует;
- аффективные расстройства: уверенность в наличии супер-способностей, всемогуществе, бессмертии;
- пассивность, потеря интереса к жизни, социальная неприспособленность, интересное больше не кажется интересным, человек перестает ухаживать за собой;
- гиперактивность либо заторможенность;
- немногословность.
Главнейшие симптомы - это бред и галлюцинации всех видов.
Разновидности течения
Выделяют два вида параноидальной шизофрении, отличающиеся по симптомам:
- Первый вид: бредовая. Здесь рассматривается бред любого характера, основанный на любой идее. Главное, чтобы представления больного о реальности были ложными. Больной часто становится агрессивным, но, в целом, его эмоциональные реакции адекватны. Бывают сложности с четкой формулировкой и выражением своих мыслей.
- Второй вид: галлюцинаторная. Больной слышит голоса или чувствует запахи, которых нет в реальности. Галлюцинации любого вида доставляют массу проблем в повседневной жизни, человек приобретает несвойственную ему ранее тревожность, мнительность. Если болезнь не лечить, прогноз для пациента крайне неблагоприятный.
Варианты течения параноидной шизофрении: непрерывный тип течения, эпизодическое с нарастающим дефектом, эпизодическое со стабильным дефектом, эпизодическое ремитирующее, неполная ремиссия, полная ремиссия.
Пограничные состояния
Бред - это ложное представление человека о реальности, оно может касаться многих сфер. Очень сложно классифицировать бред, ведь возможности человеческого разума, генерирующего бредовые идеи, крайне широки. И все же, профессионалы выделяют следующие разновидности бредовых состояний, которые присущи шизофрении пароноидального типа:
Разновидности сопутствующих галлюцинаций:
- Зрительные делятся на простые (человек видит точки, фигуры, пятна, линии), предметные (видит конкретные вещи), микроскопические (предметы меньше, чем они есть), макроскопические (видит предметы слишком большими), аутоскопические (видит себя или своего двойника), зооскопические (видит животных и птиц), экстракампинные (чувствует присутствие кого-то сзади).
- При слуховых галлюцинациях больной слышит голоса, чаще всего они настроены негативно, ругают или подначивают его.
- Галлюцинации обоняния и вкуса - явление редкое, как и тактильные. Больному может казаться, что его трогают, что вокруг слишком жарко или холодно, что пища отвратительна на вкус.
- При сенестопатии пациент может ощущать сдавливание, внезапную боль в той или иной части тела, без видимых причин.

Для постановки диагноза необходимо, чтобы наблюдались основные признаки шизофрении — бред и галлюцинации. Диагноз ставится после полного клинического осмотра, подтверждения наличия симптомов и дифференциального диагноза.
Наличие бреда и галлюцинаций любого вида очень важно для диагноза, они должны быть явно выражены. В сравнении с выраженностью бредовых состояний и галлюцинаций, расстройства речи, воли и эмоций при параноидальной форме шизофрении выражены более слабо.
Специалист должен исключить лекарственный или эпилептический психоз, они имеют похожие симптомы. С помощью дифференциального диагноза нужно также исключить алкогольный бред. Итоговый диагноз ставится не сразу, а лишь после года наблюдений за пациентом.
Основное диагностическое правило шизофрении - «все необычное обычно».
Методы терапии
Лечение параноидной шизофренией должно осуществляться по следующим фронтам: медицинские препараты, психотерапия, ЭСТ (электросудорожная терапия), социальная работа.
Медикаментозное лечение проходит в 3 этапа: активная терапия, стабилизирующая и поддерживающая. Некоторые используемые препараты: Галоперидол, Зипрасидон, Арипипразол, Оланзапин, Тизерцин, Аминазин.
Вылечить недуг полностью практически невозможно, но вполне реально купировать симптомы и добиться стабильной ремиссии. Чем раньше начато лечение, тем более благоприятен его исход. Очень важно при лечении, чтобы близкие поддерживали больного, иначе есть шанс, что он оставит всякую надежду на улучшение.
При отсутствии лечения прогноз неблагоприятен. Но это можно сказать о многих болезнях, в случае же параноидальной шизофрении есть шансы на благополучный исход, если симптомы наблюдаются у женщины, болезнь началась резко, а в семье ранее никто не страдал от нее, прогноз наилучший.
Результат лечения будет лучше, если больному оказывается дружеская и семейная поддержка и хуже, если его критиковать и отправлять к врачу насильно.
Вегетативные и другие виды сосудистых кризов: возникновение, симптомы, лечение
Само слово «криз» уже указывает на то, что возникла экстремальная, критическая для организма ситуация, на которую он таким образом ответил. Ее мог спровоцировать какой-то фактор извне, а могла и собственная вегетативная нервная система так повести себя даже на пустом месте. Она хоть и подчиняется центральной нервной системе, однако местные рефлекторные дуги находятся в некоторой независимости, то есть, могут проявлять или согласованность, или несогласованность, что отражается на работе внутренних органов.
По какой причине вдруг возникает сбой, установить сложно, однако то, что симпатоадреналовый криз возникает как следствие симпатотонии, а ваготония проявится вагоинсулярным пароксизмом*, доказано достоверно. Симпатический отдел вегетативной нервной системы возбуждает органную деятельность, осуществляя свое влияние на них посредством медиаторов - норадреналина и адреналина, тогда как другая ее часть - парасимпатическая, наоборот, тормозит функциональные способности органов за счет своего медиатора ацетилхолина. О том, что парасимпатические и симпатические нервы должны работать согласованно, обеспечивая процессы возбуждения и торможения - известно со школьного курса физиологии, однако зачастую отделы «забывают» о своей специализации и начинают функционировать каждый сам по себе.
*Пароксизм (от др.-греч. παροξυσμός “раздражение, озлобление”) — усиление какого-либо болезненного припадка.
Почему происходит сбой?
Несогласованность действий частей вегетативной нервной системы приводит к нарушению регуляции органов. Можно представить, как будут вести себя такие важные системы как: сердечно-сосудистая, дыхательная, железы внутренней секреции. Очевидно, что функционируют они неправильно не потому, что они такие «плохие», причиной их неадекватной реакции является несвоевременно (или преждевременно) отданная команда, которую они пытаются выполнить, нарушая равновесие еще больше. Так возникает вегетативная дисфункция, которая имеет еще несколько названий, где самым известным является нейроциркуляторная (вегето-сосудистая) дистония. В ее основе лежат наследственные факторы (первичные) и обусловленные какой-то патологией (вторичные).
Первоначально, от рождения, имеется предрасположенность к определенным заболеваниям, а на жизненном пути встречаются неблагоприятные условия, называемые факторами риска, которые быстро превращаются в факторы угрозы под воздействием стрессовых ситуаций. Таким образом, множество условий, способствующих развитию патологических реакций, можно представить следующим образом:
- Врожденные особенности вегетативной нервной системы, наследственная предрасположенность с приоритетом линии матери;
- Личностные особенности - психотип (экстраверт, интроверт);
- Эмоционально-психологические и физические перегрузки;
- Неправильное питание, приводящее к развитию ожирения и холестеринемии;
- Заболевания сердечно-сосудистой системы;
- Заболевания желудочно-кишечного тракта;
- Гормональный дисбаланс;
- Перенесенная нейроинфекция;
- Черепно-мозговые травмы;
- Психоэмоциональная обстановка в семье и на работе;
- Вредные привычки.
Как возникает криз?
Развитие вегетативной дисфункции приводит к нарушению иннервации внутренних органов, затрагивая желудочно-кишечный тракт, почки и сердце, вызывая аритмии, блокады и другие сердечные и сосудистые проблемы (гипотонию, гипертензию). Кроме этого, органы и системы под воздействием медиаторов начинают претерпевать морфологическую перестройку, так как в них возникают спазм сосудов и дистрофии. В результате гуморальных изменений вегетативный дисбаланс еще больше усугубляется.
Однако при всей сложности взаимодействий и превращений на биохимическом и иммунологическом уровнях, понятно, что сбой, произошедший на каком-то маленьком участке, повлечет за собой изменение состояния всего организма. Это неизбежно приведет к развитию патологического процесса, его хроническому течению и возникновению частых или редких пароксизмов - вегетативных кризов, где зачастую присутствуют тревоги, страхи, паника. Такие симптомы придают яркость клинической картине пароксизма, поэтому его иной раз называют приступом панической атаки или дистоническим кризом.

Если вегетативная дисфункция предпочла для своей локализации сердечно-сосудистую систему, то и проявления пароксизмов будут соответствующими. Сосуды станут отвечать спазмами или наоборот отсутствием реакции, однако несогласованность в работе их будет заметна все равно. Учитывая, что системы в организме человека взаимосвязаны, то проявления патологии будут прослеживаться и в других органах, но с различной степенью выраженности.
Клиническая картина вегето-сосудистого криза будет все-таки указывать на происхождение пароксизма, возникшего в результате несогласованного взаимодействия отделов вегетативной нервной системы. Нельзя сказать, что лучше - гипотонический, гипертонический тип или кардиальная форма. Острое нарушение гемодинамики могут дать все три вида, и первоначально пароксизм будет называться сосудистым кризом, а уж потом, при детальном обследовании больного, выяснятся причины его побудившие.
В принципе, вегетативный, сосудистый, вегетативно-сосудистый пароксизм, дистонический или сердечный криз - понятия настолько родственные и трудно различимые, что для их дифференцировки требуется всестороннее обследование больного с изучением всех нейроэндокринных, вегетативных и гуморальных взаимодействий.
Достоверно доказанным считается мнение, что первоначально лишь только какой-то отдел начинает проявлять излишнюю активность, например, симпатический, тогда другой (в данном случае парасимпатический) также увеличивает функциональный уровень, пытаясь компенсировать преобладание первого. Иной раз эта компенсация становится избыточной, что ведет к формированию криза с проявлениями неадекватного поведения обоих звеньев вегетативной нервной системы. Однако пароксизм однозначно указывает на срыв компенсации, поэтому зачастую направленность кризов определяется исходным вегетативным тонусом.
Клинические проявления сосудистого пароксизма
Симпатоадреналовый криз
От вегетативного пароксизма можно ждать многообразия проявлений, поэтому и симптомы вегето-сосудистого криза будут зависеть от того, какой отдел удерживает первенство, то есть, клинические признаки определит тип пароксизма. Скажем, симптомы симпатоадреналового криза будут следующими:
- Повышение артериального давления;
- Резкий, внезапно наступивший озноб;
- Головная боль и тахикардия, которая может стать пароксизмальной;
- Частое мочеиспускание со значительным количеством выделяемой мочи;
- В некоторых случаях наблюдается подъем температуры тела;
- Сухость во рту;
- Чувство необъяснимой тревоги и страх смерти.
Этот криз могли спровоцировать умственные и физические перегрузки, стрессы, перемена погоды.
Вагоинсулярный криз
А вот вагоинсулярный криз по своей клинической картине будет отличаться от симпатоадреналового, хотя причины их возникновения одни и те же, и иметь приблизительно такой вид:
- Пароксизм, имитирующий приступ бронхиальной астмы (в случае наличия дыхательного невроза), сопровождаемый удушьем, или жалобы больного на спазм в горле;
- Внезапная бледность, резкое потоотделение;
- Тошнота, рвота и другие изменения со стороны желудочно-кишечного тракта (вздутие кишечника и боли в животе);
- Падение артериального давления, а поэтому обморочные состояния;
- Снижение температуры тела;
- Боли в сердце;
- Приступы мигрени;
- В некоторых случаях пароксизм может развиваться как аллергическая реакция и давать отек Квинке (для вагоинсулярного пароксизма свойственно повышение уровней гистамина, ацетилхолина, серотонина).
Диэнцефальный криз
Богатая симптоматика свойственна диэнцефальному кризу, в основе которого лежат поражения гипоталамуса в результате:
- Гормональных нарушений;
- Воздействия токсических веществ;
- Хронической психотравмирующей обстановки;
- Рразвития опухолевого процесса;
- Черепно-мозговой травмы и других неблагоприятных факторов.
По своим проявлениям этот тип во многом похож на вагоинсулярный, однако признаки симпатико-адреналового криза также имеют место. Диэнцефальный пароксизм характеризуется:
- Быстрым развитием событий, где состояние больного ухудшается, как говорится, «на глазах»;
- Выраженной вегетативной симптоматикой;
- Болями в сердце и учащенным сердцебиением;
- Ощущением удушья;
- Колебаниями артериального давления и частоты пульса;
- Бледностью или гиперемией лица;
- Синюшным цветом конечностей;
- Болью в эпигастральной области, сухостью во рту, жаждой;
- Повышением температуры тела (возможно, до 39 градусов);
- Ознобом, сменяемым чувством жара;
- Усиленным мочевыделением, потливостью;
- Возбуждением, беспокойством, страхом смерти.
После приступа больного, как правило, охватывает чувство слабости и сонливости.
Кризы старшего возраста
Гипертонический криз возникает у больных в более старшем возрасте и развивается как результат обычно длительно текущей артериальной гипертензии. Он бывает двух типов, которые определяются в зависимости от механизма его формирования, а в некоторых случаях грозит серьезными осложнениями (осложненный криз).
Нетрудно догадаться, что основной характеристикой гипертензивного криза является подъем артериального давления. Причинами его, помимо вегетативных расстройств, возникших в результате стресса и нейроэндокринных нарушений, могут стать структурные изменения стенки сосудов, обусловленные холестеринемией (повышенный уровень холестерина за счет фракций низкой и очень низкой плотности). Сформированные на сосудистых стенках атеросклеротические бляшки ведут к сужению сосудов и их неспособности адекватно реагировать на окружающую обстановку (психологическую, метеорологическую и др.)
Прогрессирующие гипертензивные и атеросклеротические изменения мозговой ткани зачастую являются причиной церебрального криза, проявляющегося острым, но преходящим в течение суток нарушением мозгового кровообращения.
Подробнее о гипертоническом кризе и помощи при нем читайте по ссылке.
Основными виновниками возникновения динамического нарушения кровообращения головного мозга считают микроэмболы, заносимые кровотоком в мозговые сосуды небольшого диаметра. Микроэмболы формируются из холестериновых кристаллов, агрегатов эритроцитов, конгломератов тромбоцитов, атероматозных бляшек. Также причиной мозговых расстройств способна стать вертебробазилярная недостаточность, которая зачастую является следствием значительных изменений в шейном отделе позвоночника при остеохондрозе.

Церебральный криз имеет еще несколько названий. В различных источниках его могут именовать транзиторно-ишемической атакой или ишемическим кризом, однако суть его от этого не меняется, а клиническая картина будет представлена следующими проявлениями:
- Головокружением и головной болью;
- Тошнотой и рвотой;
- Оглушением и дезориентацией в пространстве;
- Односторонней парестезией верхней или нижней конечности (не обязательной, но возможной);
- Затруднением или отсутствием речи (иногда), которая восстанавливается в течение нескольких часов.
За один день не вылечить
Лечение сосудистого криза, как правило, не ограничивают только неотложными мероприятиями, которых он первоначально требует. Прибывшая бригада скорой помощи, окажет ее по протоколу в соответствии с симптоматикой, при необходимости госпитализирует больного в стационар, где врачи продолжат борьбу с приступом в течение непродолжительного времени и выпишут пациента домой. Вот тогда и начнется этиотропное, комплексное и продолжительное лечение, направленное на устранение причин, вызывающих сосудистые пароксизмы. С этой целью изучаются такие аспекты как:
- Семейный анамнез (наследственные болезни, привычки, уклад жизни, быт, психологическая обстановка, характер питания);
- Поведенческие особенности личности больного, его коммуникабельность и способность адаптироваться к неординарным ситуациям.
Начало терапии предусматривает:
- Упорядочение режима труда и отдыха, физических и умственных нагрузок;
- Ликвидацию неблагоприятных психологических воздействий;
- Занятия лечебной физкультурой, не игнорируя при этом водные процедуры (бассейн, сауна, если она не противопоказана);
- Диету, ограничивающую потребление жирных и возбуждающих нервную систему продуктов и обеспечивающую достаточное поступление в организм минералов и витаминов;
- Исключение вредных привычек;
- Лечение сопутствующих заболеваний;
- Медикаментозное лечение вегетативной дисфункции, если имеет место такая необходимость.

Применение лекарственных средств не всегда обязательно, так как зачастую вышеперечисленные мероприятия способны сами решить проблему и не допустить возникновение пароксизмов. Однако в случаях, если принятых мер бывает недостаточно, больному с симпатикотонией назначаются:
- Лекарственные препараты растительного происхождения, обладающие седативным действием (боярышник, шалфей, валериана, зверобой, пустырник), которые пациент принимает в течение 6-12 месяцев;
- Транквилизаторы и нейролептики, если растительные препараты не оказали должного эффекта;
- Бета-адреноблокаторы, назначаемые для купирования симпатико-адреналового криза, которые могут хорошо сочетаться с седативными средствами.
Ваготоническая направленность вегетативных дисфункций нуждается в несколько отличных приемах, а именно:
- Для успокоения во время криза применяют валокордин, корвалол. настойку пустырника и валерианы;
- Назначают препараты красавки для длительного применения (беллоид. беллатаминал);
- Используют применение психостимуляторов, повышающих активностьсимпатической нервной системы.
Однако следует помнить, что каждый отдельный случай требует индивидуального подхода, поэтому лечение сосудистого криза является прерогативой лечащего врача.
Видео: скорая самопомощь при панической атаке
Околососудистые кризы
Похожая на первый взгляд симптоматика кризов, имеющих другое происхождение, является причиной их упоминания в этой статье. Ликвородинамический криз, возникающий при опухолях, после перенесенных инфекционных поражений головного мозга и черепно-мозговых травм, послуживших причиной нарушения циркуляции ликвора в субарахноидальном пространстве и желудочках мозга, характеризуется повышением внутричерепного давления и проявляется:
- Головной болью и головокружением;
- Тошнотой и рвотой;
- Гиперемией лица;
- Повышением артериального давления;
- Возможным развитием судорожного синдрома.
Эти проявления могут быть спровоцированы ОРВИ и, наверное, стоит согласиться, что четыре из названных признаков характерны и для сосудистого криза тоже. Именно такие симптомы иной раз и вводят в заблуждение людей, пытающихся оказать помощь больному и принимающих ликвородинамический криз за вегето-сосудистый пароксизм.
Еще один тип кризов, проявляющийся первоначально как вегетативная дисфункция. Это гемолитический криз, обусловленный разрушением эритроцитов и гемоглобина с образованием различных продуктов, в частности, ферритина, который обладает выраженным вазопаралитическим эффектом. Вызывая резкое расширение сосудов с быстрым падением артериального давления, ферритин может лежать в основе гемолитического шока, развитие которого при подобном кризе - не редкость. Естественно, клиническая картина, сопровождаемая резкой гипотонией, будет весьма и весьма напоминать симптоматику вегетативного криза.
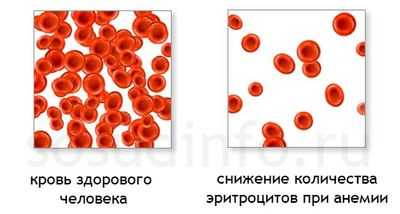
Снижение числа эритроцитов при острой анемии или гемолитическом кризе иной природы
Причиной гемолитического криза могут стать:
- Несовместимое переливание крови;
- Гемолитические анемии;
- Попадание в организм ядов, вызывающих гемолиз эритроцитов (многие виды ядовитых грибов, где бледная поганка занимает лидирующее положение, некоторые соли тяжелых металлов и возбудители инфекций, например, малярийный плазмодий).
Разумеется, по мере развития событий, станет заметно, что вегетативная нервная система здесь ни при чем, и инициатива ей не принадлежит, однако, чтобы в этом разобраться, необходимо время, которое может быть потеряно на первом этапе из-за излишней самоуверенности. Чем это грозит в случае отравления бледной поганкой - известно каждому, поэтому прежде чем списывать подобные проявления на симпатику и парасимпатику, следует исключить более серьезные заболевания, требующие интенсивных реанимационных мероприятий.
Параноидная шизофрения
Статистика, группа риска
Шизофрения - эндогенная патология, которая находится на первом месте среди психозов по распространенности, прогредиентности и тяжести последствий в социальной сфере личности. За последние годапроисходитувеличение количества пациентов молодого возраста.
Параноидная форма заболевания -самый часто встречающийся вариант. За 1 год в России регистрируется 560 000 - 600 000 пациентов, страдающих шизофренией. Из указанного количества 85-87% пациентов с параноидной формой. В группе риска находятся лица с генетической предрасположенностью к психозам. Паранойяльная форма чаще возникает у лиц возрастом от 25 до 35 лет. Преобладают бредовые и галлюцинаторные расстройства.
Мужчины страдают чаще, чем женщины. Статистические показатели указывают на следующее. У 100% пациентов наблюдаются выраженные нарушения в поведении. Негативная симптоматика присутствует у 96% исследуемых, бред - у 93%. Хроническая параноидная симптоматика диагностируется реже - у 67% пациентов. Вербальные галлюцинации характерны для 59% пациентов. У мужчин чаще присутствует стойкий бред (мужчины - в 98% случаев, женщины - в 87%). Кататоническое поведение свойственно мужчинам (в 13% случаев, а у женщин - в 2% случаев).
Разновидности и симптомы
В научной литературе описано несколько видов течения заболевания. Первый - эпизодический, при котором период обострения симптомов чередуется с состоянием ремиссии. Существует полная или неполная ремиссия. В первом случае пациент переживает эпизод полноценного купирования симптоматики. Во втором случае проявления болезни уходят не окончательно. Второй вид течения - непрерывный. В данном случае болезнь прогрессирует по нарастающей, периоды ремиссии отсутствуют. Все типы течения болезни предполагают измененное состояние мышления и восприятия. Нарушается, распадается целостная структура сознания.
Исследователи считают центральной особенностью параноидной формы продуктивную симптоматику. Основную роль отводят иллюзиям, бредовому мышлению. Поведение пациентов чаще замкнутое, возможно проявление агрессии, грубости. Характерны частые перепады настроения. Радость и депрессия чередуются с промежутками в несколько минут.
Код патологии в МКБ 10 - F20.0. Базовые симптомы параноидной формы шизофрении:
- бред воздействия или преследования, особого предназначения, ревности или отношения и др.;
- слуховые, визуальные, тактильные галлюцинаторные явления угрожающей формы;
- реже встречаются зрительные галлюцинации;
- деперсонализация;
- приступы сенестопатии;
- аффективные расстройства;
- нарушение эмоционально-волевой сферы личности: отсутствие волевых усилий, безэмоциональность, отстраненность;
- нарушения мыслительного процесса.
Существуют различные варианты параноидной шизофрении, разная клиническая картина и симптоматика. Параноидной шизофрении свойственно протекать в соответствии с несколькими этапами. Первый - инициальный период начальных симптомов болезни. Второй - паранойяльный этап, который чаще не включает в себя галлюцинации и психические автоматизмы.
Третий - этап параноидный, включающий в себя бред не систематизированного характера, галлюцинации, синдром Кандинского-Клерамбо. Четвертый - парафреническая стадия, сопровождающаяся бредом фантастического характера. Пятый этап - нарастание шизофренических дефектов. Описанная последовательность характерна не для всех пациентов. Иногда паранойяльный этап переходит сразу в парафреническую стадию.
На первом инициальном этапе заметны психопатоподобные расстройства. Симптоматику несложно спутать с расстройством личности. Человек страдает от деперсонализации, навязчивых идей, ипохондрии. Возникают сенестопатии - дискомфортные ощущения без объективных патологических причин, располагающиеся снаружи или внутри тела. Человек приобретает новые черты характера, ранее отсутствовавшие.
Чаще имеется недоверие к окружающим, утрата интереса к ранее интересующим видам деятельности. Притупляется эмоциональность. Первый этап длится от 5 до 20 лет. После него формируется паранойяльный синдром.
Исследователь K. Conradтакже указывает на существование последовательных стадий параноидной шизофрении:
- стадия тремы - у человека утрачивается взаимосвязь между восприятием внутреннего и внешнего мира, характерно ощущение утраты свободы, деперсонализация (неузнаваемый мир);
- этап апофении - взаимосвязь утрачивается настолько, что объективно существующие предметы и события неотличимы пациентом от вымышленных, возникает бред, параноидные проявления;
- стадия апокалипсиса - психическая деятельность разрушается, происходит ее фрагментарность, возникают проблемы с самосознанием;
- этап остаточных дефектов.
Паранойяльный синдром
Паранойяльный синдром считается легкой формой бреда. Первые симптомы - систематизированный бред интерпретативного характера. Часто - бред преследования, величия, изобретательства. Нередко пациентам свойственны бредовые убеждения на тему измены супруга, выраженная ипохондрия, убежденность в несуществующей болезни. Больные демонстрируют следующие бредовые идеи:
- реформаторство - человек убежден в том, что он способен изменить устройство определенной страны или всего мира;
- эротический - убежденность в наличии некого преследователя/сексуального маньяка;
- убежденность в высоком происхождении, наличии несуществующих предков-царей, князей и т.д.;
- кверулянтство - чрезмерная борьба за собственные права, постоянная подача жалоб в различные инстанции.
Бредовые идеи систематизированы - у них присутствует логическая система, субъективные доказательства, доводы. Паранойяльный синдром не сопровождается расстройствами восприятия, галлюцинациями, психическим автоматизмом. Яркий признак развития патологии - возникают проблемы с распознаванием и восприятием юмора. Некоторые авторы (Г. И. Зальцман, Р. Г. Илешева, Н. Т. Измайлова) указывают на высокий риск развития симптомов депрессии при паранойяльном синдроме у больных шизофренией.
Синдром Кандинского—Клерамбо
Синдром Кандинского — Клерамбо назван в честь русского психиатра В. Х. Кандинского и врача из Франции Г. Г. Де Клерамбо. Расстройство возникает на третьем этапе развития шизофрении. Вначале у пациентов возникает один или несколько видов автоматизмов.
При идеаторных автоматизмах человек убежден в том, что в его голову "вкладывают" чужие мысли. Пациенты описывают чувство, будто их мыслительный процесс могут "услышать" или "прочесть" посторонние люди. Иногда возникает явление "хищения" мыслительного процесса. Характерны обрывы мыслей, явление ментизма. "Сделанность" свойственна также сновидениям и памяти пациента.
Идеаторный автоматизм иногда называют ассоциативным. Он затрагивает ход мыслительного процесса и иные виды психической деятельности. Больным присуще ощущение "звучания" их мыслей, чувство разматывания воспоминаний. Второе явление подразумевает убеждение в том, что вспоминать какое-либо событие из жизни человека вынуждают посторонние силы.
Сенсорные или сенестопатические автоматизмы сопровождаются вычурными, необычными телесными ощущениями. У больного возникает убеждение, что его ощущения "сделаны" или "вызваны" кем-либо извне. Это также касается ощущения холода, тепла, возбуждения и пр.
Моторные или кинестетические автоматизмы - убеждение, что любая активность вызвана воздействиями из внешнего или нереального мира. Больные утверждают, что они двигаются, ходят или прыгают не в согласии с собственной волей. Особое место отводится речедвигательным псевдогаллюцинациям. Пациенты указывают на то, что движения их рта или языка производятся не по собственной воле.
Люди с описываемым синдромом ощущают воздействие из внешнего мира, осуществляемое колдовством, инопланетными силами, гипнозом, радиацией и др.Психическим автоматизмам свойственна определенная очередность. На начальном этапе наблюдаются идеаторные симптомы, затем - сенестопатические, под конец - кинестетические. Однако описанная последовательность этапов встречается не всегда.
В структуре синдрома Кандинского-Клерамбо присутствует явление псевдогаллюцинаций. Они бывают зрительного, слухового, обонятельного, вкусового, тактильного, висцерального, кинестетического типа. Больные отличают галлюцинаторные явления от существующих объектов. Однако присутствует ощущение "сделанности". Зрительные и слуховые псевдогаллюцинации включают в себя:
- видения знакомых или незнакомых лиц;
- панорамы, пейзажи;
- шум (чаще схожий с шумами радиоаппарата);
- обрывки слов или фраз.
Лица или фразы, представляющие в галлюцинациях, принадлежат мужчинам, женщинам, детям. В видениях возникают как знакомые, так и не знакомые картины, голоса.
Парафренный синдром
Симптомы парафрении нередко формируются еще на предыдущем этапе синдрома Кандинского-Клерамбо. Исследователи подчеркивают, что перед началомпарафрениилюди нередко переживают сильную тревожность, боязливость. Данный этап настигает человека не внезапно. Вначале парафрении меняется характер псевдогаллюцинаций и психических автоматизмов. Если ранее они были вредоносными и угрожающими, то на данном этапе им присуща доброжелательность. На первой стадии парафрении у человека приподнятое настроение. Он начинает утверждать о наличии у него паранормальных, сверхъестественных навыков и умений. У пациента возникает ощущение, что он способен "читать" мысли других людей, менять их настроение.
Необычные процессы происходят в памяти. Человек переживает чувство, будто он только что вспомнил давно забытое событие. Это событие либо вообще не существовало в реальности, либо его детали сильно искажены и дополнены. Вспомнить событие якобы "заставляют" какие-либо силы или люди из внешнего мира. Описанное явление называют галлюцинациями памяти.
На следующем этапе парафрении формируется бред фантастического, абсурдного характера. Человек утверждает, что он стал или был всегда особой или популярной личностью. Присутствует убеждение о наличии особых миссий, возможности повлиять на судьбу другого человека или группы людей. Больной говорит о том, что в стране (или на планете) происходит сражение его сторонников и противников. Фантастический бред всегда схож с описанной логикой мышления человека с шизофренией.
Другие признаки парафрении:
- ложные узнавания - незнакомые лица воспринимаются как важные люди, участвующие в жизни пациента;
- идеи величия;
- ощущение эйфории, удовольствия;
- конфабуляции - память заполняется ложными воспоминаниями.
При парафрении происходит грубое нарушение обменных процессов в головном мозге, наблюдается чрезмерная активность структур в подкорковой области.
Парафренный синдром формируется не только при различных видах шизофрении. Он присутствует у лиц с органическими психическими патологиями, с атипичным биполярным аффективным расстройством, с шизоаффективным расстройством. Существует два вида течения синдрома. При остром течении симптомы развиваются быстро, за короткий промежуток времени и поддаются терапии. При хроническом течении симптоматика плохо купируется, иногда продолжается несколько десятилетий.
Параноидная шизофрения завершается пятым этапом - шизофреническими дефектами. После терапии нередко присутствуют симптомы шизофазии. Речевые способности страдают - фразы больной строит верно, но смысл их содержания частично или полностью отсутствует. Характер поведения пациентов, страдающих от шизофазии, выглядит упорядоченным и правильным. После параноидной формы патологии нередко диагноз меняют на F20.5 (остаточная шизофрения).
Бредовый и галлюцинаторный варианты
Некоторые исследователи (Л. М. Елгазина, Е. Д. Соколова) отмечают, что существует два вида течения параноидной формы шизофрении. Первое - галлюцинаторное или псевдогаллюцинаторное течение. Второе - бредовое. Виды различают, отталкиваясь от того, какие симптомы преобладают. На начальных этапах развития патологии встречается смешанное, галлюцинаторно-бредовое течение.
Галлюцинаторному типу присущи следующие особенности:
- наличие в картине болезни состояний псевдогаллюцинаций или галлюцинаций;
- относительно малое количество бредовых идей;
- психические автоматизмы либо отсутствуют, либо выражены неярко.
При бредовом течении псевдогаллюцинации и галлюцинации почти не наблюдаются. При таком варианте пациенты чаще проявляют бредовое мышление, идеи преследования и воздействия. У них также более ярко выражен синдром психических автоматизмов.
Бредовый и галлюцинаторный варианты протекают в острой или хронической форме. Острое течение - симптомы выражены ярче, бредовые идеи не систематизированы, присутствуют все виды психических автоматизмов. При острой форме больной переживает страх, тревогу, растерянность.
Хроническое течение - аффекты менее яркие, ощущений растерянности не наблюдается, бред систематизирован. При хронической форме психические автоматизмы развиваются в соответствии с описанными выше этапами. Бредовая форма течения спустя несколько лет заболевания усложняется. Патологические убеждения перерастают в теории заговора. В бредовое мышление подключаются вымышленные и реально существующие силы, организации, политические партии.
При галлюцинаторном течении чаще наблюдаются слуховые, вербальные галлюцинации. Они нередко связаны с ходом мыслительного процесса. Опасность заключается в том, что человек в состоянии бреда или псевдогаллюцинаций способен навредить себе, другим людям.
Диагностика
В клиническую картину патологии включают относительно стабильное, чаще параноидное бредовое мышление. Оно нередко сопровождается галлюцинаторными явлениями, нарушениями восприятия. Слабее выражены проблемы в эмоциональной, волевой сфере и речи. Реже наблюдаются кататонические проявления. Это типичный случай параноидной шизофрении. Диагноз устанавливается в соответствии с перечисленными выше симптомами. Но решающая роль при диагностике отводится симптоматике шизофренического спектра, указанной в МКБ-10 и DSM:
- ощущение "эха" мыслительного процесса, убежденность во вкладывании или отнятии мыслей;
- бредовые идеи по типу воздействия;
- наличие "голосов" в голове, комментирующих, обсуждающих действия пациента или "голоса", звучащие из какой-либо части тела;
- неадекватные с точки зрения культуры бредовые убеждения - они являются невозможными, грандиозными по смысловой нагрузке.
У пациента должен присутствовать один из перечисленных симптомов либо 2 признака из следующего списка:
- галлюцинаторные явления любого типа, проявляющиеся каждый день на протяжении минимум 30 суток и сопровождающиеся бредовыми идеями;
- наличие неологизмов, шперрунга, разорванность речи;
- симптомы кататонического поведения;
- апатия, скудная речь, неадекватность эмоций;
- изменения в общем качестве поведения: утрата интересов, бесцельность деятельности, зацикленность на личных переживаниях, социальная отчужденность.
Симптомы не должны быть обусловлены депрессией или употреблением лекарственных средств.Предположить наличие заболевания способен врач после грамотно собранного семейного анамнеза больного и профессиональной оценки нынешнего состояния психики.
В 21 веке диагностика эндогенных психических расстройств возможна путем:
- нейротестирования - пациент сдает анализ крови, который исследуют на наличие патологий в нервной системе;
- нейрофизиологической тест-системы (НТС) - запись движений глаз и реакций на акустические раздражители;
- патопсихологического исследования - консультация с клиническим психологом или психотерапевтом для оценки психического расстройства;
- консультация и сбор анамнеза у психиатра.
Всевозможные онлайн-тесты без участия врача-психотерапевта или клинического психолога не предоставят точные результаты. Онлайн-тестирование направлено на выявление ориентировочных, первичных проявлений. Но первичные проявления шизофрении схожи с начальными симптомами множества других психических патологий. Ранние признаки шизофрении:
- Постепенная изоляция от социума - человек становится чрезмерно замкнутым, избегает взаимодействия с друзьями, членами семьи.
- Человек постепенно перестает посещать учебное заведение, работу, различные социальные мероприятия.
- Заметны проблемы в личной гигиене - становятся трудными даже самые простые бытовые действия.
- Возникает одержимость, ранее не свойственная человеку (религией, мистикой, паранормальной тематикой и др.).
- Нарушается восприятие любого из пяти органов чувств, чаще - слух.
Для точной диагностики необходимо посетить врача и сдать необходимые анализы.
Читайте также:
- Частота множественных родов. Зародышевые оболочки у близнецов
- Злокачественные опухоли анального канала
- Анатомия: Некоторые закономерности разветвления внутриорганных артерий. Внутрикостные артерии. Артерии связок. Артерии головного мозга.
- Употребление алкоголя в психиатрии. Методы опроса при злоупотреблении алкоголем
- Прекращение лечения у пожилых при травме. Прогнозы
