Врожденный фиброз глазодвигательных мышц - причины, диагностика, лечение
Добавил пользователь Евгений Кузнецов Обновлено: 22.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Фиброз: причины появления, симптомы, диагностика и способы лечения.
Определение
Фиброз — особое патологическое состояние, при котором происходит аномальное избыточное разрастание соединительной ткани с появлением рубцовых изменений в различных органах. В результате активного роста клеток, которому предшествует воспалительный процесс, при нарушении механизмов заживления в пораженных тканях образуются рубцы. Фиброз рассматривается как реакция организма, направленная на изоляцию очага воспаления от окружающих тканей и системного кровотока и препятствующая его дальнейшему распространению по организму.
Рубцовая ткань состоит преимущественно из коллагена и отличается от тканей, которые она замещает, сниженными функциональными свойствами. Например, рубцы на коже более чувствительны к ультрафиолетовому излучению, в них отсутствуют потовые железы и волосяные фолликулы, а рубец в сердечной мышце после инфаркта миокарда не участвует в сокращении сердца и может приводить к сердечной недостаточности.
Фиброз способен поражать любые ткани и органы, но чаще всего встречается фиброз легких, печени, почек и сердца.
Причины появления фиброза
Причинами фиброза могут стать инфекционные и вирусные заболевания, нарушения обменных процессов, аллергические реакции, облучение, травмы, хирургическое вмешательство, воспалительные процессы, воздействие некоторых лекарственных препаратов, токсических веществ, а также определенные генетические и неинфекционные заболевания (например, жировая болезнь печени может привести к ее фиброзным изменениям).
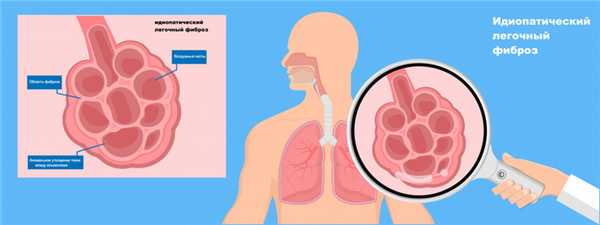
Легочный фиброз (пневмосклероз) относится к состояниям, при которых снижается эластичность и растяжимость легочной ткани, затрудняется прохождение кислорода и углекислого газа через стенку альвеол (легочных пузырьков, в которых происходит контакт вдыхаемого воздуха с кровью). Может возникать как вторичное состояние при других заболеваниях, но в большинстве случаев его основная причина не ясна, поэтому используется термин идиопатический легочный фиброз.
Фиброз печени
Фиброз печени - это рубцовая ткань и узелки, которые замещают ткань печени и нарушают ее функцию. Состояние обычно сопровождает алкоголизм, жировую болезнь печени, гепатит B или C. Каждый раз, когда печень подвергается стрессу или травме, запускается процесс регенерации и при этом образуется рубцовая ткань.
По мере нарастания рубцовой ткани функция печени ухудшается, а при прогрессировании фиброза развивается цирроз печени.
Сердечный фиброз
Фиброз формируется в тех областях сердца, которые были повреждены в результате инфаркта миокарда. Сердечный фиброз увеличивает риск сердечной недостаточности.
Фиброз средостения
Эта форма фиброза характеризуется кальцинированным фиброзом лимфатических узлов, который может блокировать дыхательные каналы и кровеносные сосуды.
Фиброз забрюшинной полости
Относится к фиброзу мягких тканей забрюшинного пространства - аорты, почек и других структур.
Фиброз костного мозга
Миелофиброз - это рубцы в костном мозге, которые препятствуют нормальному образованию клеток крови.
Рубцовая ткань, которая образуется на коже в ответ на травму, называется келоидом.
Склеродермия, или системный склероз
Склеродермия - это аутоиммунное заболевание соединительной ткани, которое, в первую очередь, поражает кожу, но также может наблюдаться и в других органах - почках, сердце и легких.
Фиброзная дисплазия кости
Существует мнение, что фиброзная дисплазия кости развивается из-за мутации в генах. В основном болезнь показывает себя при рождении, хотя описаны редкие случаи, когда ее первые проявления диагностировались у взрослых пациентов.
Фиброзные изменения при новой коронавирусной инфекции COVID 19
Особую актуальность проблема фиброза приобрела в свете последствий распространения новой коронавирусной инфекции. У 27-45% пациентов, перенесших инфекцию, развиваются явления фиброза со стороны дыхательной и сердечно-сосудистой систем, с которыми могут быть связаны большинство неблагоприятных исходов заболевания.
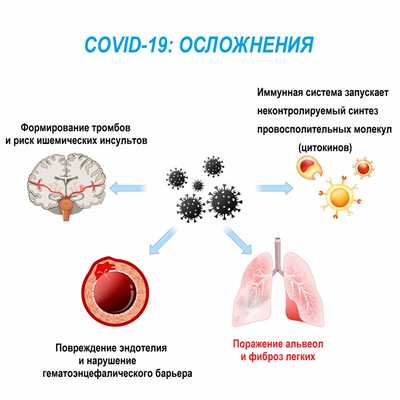
Особенностью данной инфекции является гипоксия, кислородное голодание. Системный воспалительный ответ, индуцируемый вирусной инфекцией и реализуемый, в том числе, посредством цитокинового шторма, также может затронуть мозг, носоглотку, глаза, сердце, кровеносные сосуды, печень, почки и кишечник, то есть буквально все жизненно важные органы.
Классификация заболевания
Фиброз классифицируют в зависимости от органа, который он захватывает.
- фиброторакс;
- легочный фиброз:
- муковисцидоз,
- идиопатический фиброз легких;
- переходный фиброз - продвинутая стадия фиброза печени, проявляющаяся во время прогрессирующих форм хронических заболеваний печени,
- цирроз.
- глиальный шрам.
- фиброз миокарда:
- интерстициальный фиброз, описанный при застойной сердечной недостаточности, гипертонии и старении организма,
- замещающий фиброз, который указывает на перенесенный инфаркт миокарда.
- артериальная жесткость,
- фиброзная дисплазия кости,
- артрофиброз (коленного, плечевого, других суставов),
- хроническая болезнь почек,
- болезнь Крона,
- контрактура Дюпюитрена,
- келоидные рубцы кожи,
- фиброз средостения,
- миелофиброз костного мозга,
- фиброзные изменения молочной железы,
- болезнь Пейрони,
- нефрогенный системный фиброз кожи,
- прогрессирующий массивный фиброз легких - осложнение пневмокониоза угольщиков,
- забрюшинный фиброз,
- склеродермия / системный склероз,
- некоторые формы адгезивного капсулита.
- Локальное разрастание соединительной ткани - очаговый фиброз. Патология имеет четкие границы, возможно появление нескольких очагов фиброза на одном типе ткани. Очаговый фиброз также может рассматриваться как начальная стадия диффузного фиброза.
- Тотальный, или диффузный фиброз - характеризуется обширным поражением ткани различных органов. Диагностируется на поздних стадиях развития процесса.
- Кистозный фиброз. Рассматривается специалистами как отдельная патология, которая развивается в результате обменных нарушений.
Пневмофиброз чаще всего проявляется одышкой, которая сначала возникает только во время активных физических нагрузок, а по мере прогрессирования процесса даже в покое. Состояние пациента характеризуется как средней тяжести: поступают жалобы на слабость и быструю утомляемость. При выраженном патологическом процессе развивается сопутствующее заболевание - легочное сердце. Наиболее часто фиброз формируется в корнях легких и крупных бронхах.
Фиброз печени проявляется развитием гипертензии печеночного генеза (портальной гипертензии). Этот вид гипертензии плохо купируется, у больного появляются отеки, асцит (скопление жидкости в брюшной полости), увеличиваются печень и селезенка. Пациенты жалуются на чувство тяжести в правом боку, выраженный кожный зуд. В дальнейшем манифестируют различные кожные высыпания.
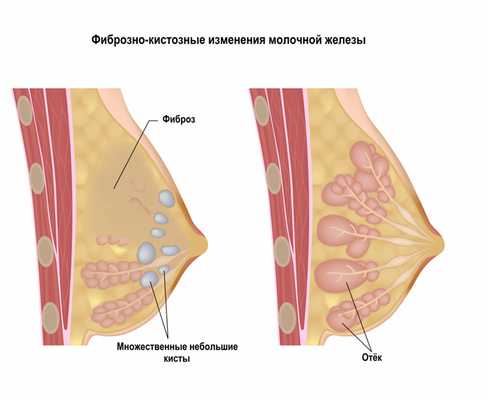
Фиброз молочной железы (развивается только у женщин) характеризуется хорошо пальпируемыми уплотнениями в молочной железе. Внешне такой фиброз может проявляться гиперемией кожного покрова над местом поражения.
![Молочные железы.jpg]()
При фиброзе матки (фиброматозе матки) ее структурные слои заменяются соединительной тканью. Женщину могут беспокоить кровянистые выделения в середине цикла, более сильные болезненные ощущения во время менструации, дискомфорт при половом акте.
Фиброз сухожилий может привести к таким состояниям, как контрактура Дюпюитрена (ладонный фиброматоз), которая вызывает деформацию пальцев рук.
Диагностика фиброза
В зависимости от локализации и причины фиброзных образований могут потребоваться различные диагностические процедуры:
Исследование молочных желез, позволяющее оценить структуру органа, для диагностики и выявления заболеваний молочных желез у женщин на ранних стадиях.
Врожденный фиброз экстраокулярных мышц
Врожденный фиброз экстраокулярных мышц (СFEOM) является причиной тяжелой формы косоглазия с ограничением подвижности глаз. У пациентов с этим врожденным не прогрессирующим расстройством имеются симптомы офтальмоплегии и смещения глаз, выраженный врожденный птоз и, как следствие, вынужденное положение головы (подъем подбородка). Дефицит вертикальных движений глаз является отличительной чертой данного состояния. Горизонтальные нарушения движения глаз более вариабельны: от полной горизонтальной подвижности до почти полной офтальмоплегии. Были определены три формы CFEOM: CFEOM1, CFEOM2 и CFEOM3. Эти подтипы CFEOM были изначально сгруппированы по фенотипу; однако фенотипы могут частично совпадать, и теперь, когда генетическая этиология полностью выяснена, генетическая классификация представляет большую информативность. CFEOM1 характеризуется аутосомно-доминантным типом наследования, выраженным врожденным двусторонним птозом, неспособностью поднять оба глаза выше средней линии и часто ограничением горизонтальных движениями. В результате у пациентов развивается компенсаторное выраженное положение головы и подбородка. Данное состояние обычно симметрично и не сопровождается нарушениями нервной системы.
CFEOM1 представляет собой «классический» фенотип CFEOM.
CFEOM2 характеризуется аутосомно-рецессивным наследованием и сопровождается врожденной, не прогрессирующей, двусторонней офтальмоплегией и птозом. В основном отмечается экзотропия и ограничение горизонтальных и вертикальных движений глаз.
CFEOM3 характеризуется аутосомно-доминантным наследованием и имеет более вариабельный клинический фенотип. Степень тяжести варьируется от относительно легкой до довольно тяжелой и может отличаться даже в пределах одной семьи. Возможно и одностороннее, и двустороннее вовлечение, птоз может отсутствовать, к тому же может сохраняться некоторая способность поднимать глаза выше средней линии. Ограничение горизонтальной подвижности также может быть разной степени. Как подробно описано ниже, с CFEOM3 также может быть связан целый ряд других неврологических нарушений. При всех типах CFEOM, нарушения движения глаз являются врожденными и не прогрессирующими.
Полный доступ к тексту новостей предоставлен только действующим членам АОС.
Паралитическое косоглазие: что это, симптомы и методы лечения
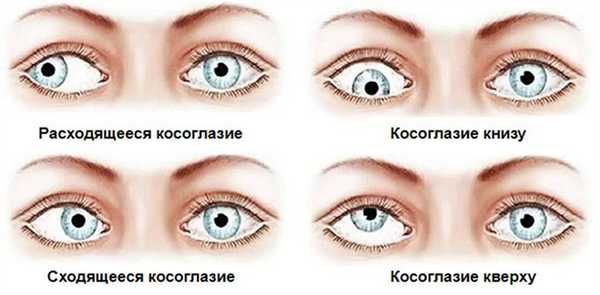
В офтальмологии под паралитическим косоглазием понимают разновидность патологии, при которой ось глаза отклоняется от основной точки фиксации по причине чрезмерного напряжения глазодвигательных мышц. Проявляется заболевание нетипичной подвижностью или неподвижностью глазного яблока. Помимо эстетических дефектов, патология провоцирует нарушения зрительного восприятия, поэтому требует комплексной коррекции.
![Виды косоглазия]()
Что такое паралитическое косоглазие
Паретический страбизм, гетеротопия, паралитическое косоглазие — все это названия одной и той же болезни, суть которой состоит в устойчивом отклонении глазного яблока от нормальной оси. Его причиной становится атипичное напряжение или расслабление глазодвигательной мускулатуры. Патология диагностируется во всех возрастных группах, однако чаще у детей дошкольного возраста. Педиатры утверждают, что аномальное смещение зрачка является нормой у новорожденных детей, так как они еще не умеют регулировать степень напряжения мышц.
Заболевание сопровождается изменением зрительного восприятия: несовпадение осей обоих глаз приводит к нарушению стереоскопической картинки. В результате этого человек видит окружающий мир раздвоенным. Чтобы распознать предметы, головной мозг временно «отключает» сигналы от одного глаза (чаще всего имеющего смещенную ось зрачка). Со временем этот механизм становится привычным, и пораженный аномалией глаз навсегда исключается из зрительного процесса.
Важно! Косоглазие по паралитическому типу считается наиболее опасным, так как при отсутствии терапии и коррекции оно неизбежно приводит к развитию дисбинокулярной амблиопии, или синдрома ленивого глаза.
Внешне такая разновидность косоглазия ничем не отличается от других. Ее выделили в отдельную группу по этиологическому признаку: при любом типе смещения глазного яблока от нормальной оси причиной патологии является аномальная активность (или неактивность) мышечных волокон в глазах.
Классификация
В офтальмологии различают несколько подвидов и форм паралитического косоглазия. По вовлечению глаз оно может быть одно- и двухсторонним, мышечной системы - изолированным (с поражением небольшого участка одной глазодвигательной мышцы) и распространенным (с поражением двух и более мышц). По патогенетическому признаку выделяют три формы патологического процесса:
- Ядерное косоглазие — приобретенная форма заболевания, при котором причина аномального напряжения или расслабления внутриглазных мышц находится во внутричерепных ядрах. Чаще всего источником их поражения становится нейрогенная инфекция: энцефалит, менингит, рассеянный склероз, повреждение головного мозга на фоне сифилиса. Эта форма заболевания чаще диагностируется у взрослых людей, а также может носить врожденный характер (при внутриутробном заражении плода, например).
- Стволовое (базальное) косоглазие — еще одна разновидность приобретенной патологии. Возникает по причине повреждений нервных волокон и кровеносных сосудов, связанных с глазодвигательными мышцами в основании мозга. Источником патологии служит инфекционное или токсическое разрушение мозговых тканей, травма головы в области основания черепной коробки, аномалии артерий (склероз, аневризма и т. д.).
- Орбитальное косоглазие — форма заболевания, при которой источник проблем находится внутри орбиты глаза. Причиной ненормального напряжения глазодвигательных мышц в этом случае служит поражение костей орбиты, абсцесс глазницы, опухоли и другие новообразования. Эта форма считается наиболее благоприятной: после устранения источника проблем функции органов зрения восстанавливаются достаточно быстро и в полном объеме.
Причины
Паралич (парез) одной или нескольких мышц, отвечающих за движения глазного яблока, — основная причина появления паралитического косоглазия. По словам офтальмологов, все причины парезов можно разделить на две обширные группы. В первую входят заболевания и состояния, провоцирующие врожденное отклонение оси глаза. К ним относятся:
- спонтанные и унаследованные генетические аномалии органов зрения или нервной системы плода;
- внутриутробное заражение плода инфекциями — краснухой, корью, токсоплазмой, сифилисом и т. д.;
- родовые травмы головы, шеи и лицевого скелета.
Приобретенное паралитическое косоглазие имеет разнообразные причины: от физического повреждения глаз до злокачественных и доброкачественных процессов в головном мозге. Наиболее распространенными этиологическими источниками косоглазия с параличом мышц врачи называют:
- черепно-мозговые травмы, вследствие которых нарушается целостность глазных мышц или их иннервация;
- контузия глаза при ушибе лица;
- проникающее повреждение глаза;
- инфекционные процессы в головном мозге — нейрогенная форма сифилиса или туберкулеза, менингит и т. д.;
- паразитарные инфекции глаза или головного мозга — трихинеллез;
- доброкачественные и злокачественные опухоли головного мозга;
- новообразования внутри глазницы;
- воспаление глазодвигательной мускулатуры (миозит);
- инфекционные и неинфекционные формы неврита глазного нерва;
- периостит орбиты глаза;
- перелом костей черепа в области глазных орбит;
- внутрикостный абсцесс в области орбиты глаза.
Часть перечисленных явлений сравнительно легко устраняется консервативными методами, а часть требует значительных усилий со стороны врачей и пациента. Офтальмологи склонны выстраивать положительные прогнозы при воспалительных патологиях, новообразованиях и инфекциях в границах орбиты глаза. Наихудшие прогнозы характерны для генетически обусловленных аномалий.
Симптомы
Проявляется косоглазие паралитического типа комплексом классических для группы заболеваний симптомов:
При приобретенных формах паретического страбизма пациенты предъявляют жалобы на двоение в глазах, головокружение, неспособность сфокусироваться на предмете. Чтобы убрать эти неудобства, больные вынуждены исключать пораженный орган из зрительного процесса, прикрывая его или поворачивая голову в сторону патологического глаза.
Типичными для паралитической формы косоглазия признаками являются сопутствующие отклонения от нормы:
- неспособность определить местоположение предмета при его рассматривании больным глазом;
- опущение верхнего века на пораженной стороне;
- отклонение глазного яблока в сторону виска и вниз;
- отсутствие реакции зрачка на свет;
- полная неподвижность глаза (характерна для множественного паралича глазодвигательных мышц).
В подавляющем большинстве случаев у пациентов фиксируется одностороннее поражение глаз. Двухстороннее считается редким явлением.
Методы лечения
В терапии паралитического косоглазия основной упор делают на ликвидацию заболеваний и состояний, спровоцировавших устойчивый спазм мышц. Практически все они устранимы с разными прогнозами на последующее восстановление зрения. Современная медицина предлагает множество методов, способных восстановить функциональность глазодвигательного аппарата.
Полезно знать! В отличие от других форм заболевания, паралитический страбизм требует усиленного неврологического лечения.
Медикаментозное лечение
Медикаментозная терапия косоглазия, возникшего на фоне паралича глазных мышц, может применяться как вспомогательный метод лечения. Перечень лекарств зависит от первопричины патологии:
- при инфекционном повреждении глаз используют антибиотики, противопаразитарные или противовирусные средства, а также иммуностимуляторы;
- при неинфекционных воспалениях рекомендовано применение НПВС, антисептических препаратов и иммуномодуляторов;
- при любых формах заболевания врач может назначить миорелаксанты — средства, расслабляющие мышцы.
Увеличить шансы на выздоровление и сохранение остроты зрения помогают специальные витаминно-минеральные комплексы, предназначенные для укрепления глаз. Выбирать препарат самостоятельно не стоит, лучше доверить этот вопрос специалисту.
Важно! Медикаментозное лечение может стать единственным методом устранения косоглазия у пациентов с нестабильными формами паралича глазодвигательных мышц. До тех пор, пока состояние органов зрения не стабилизируется, использовать радикальные методы лечения нельзя.
Хирургическая операция
Хирургическое лечение паралитического косоглазия используется только при устойчивом парезе или параличе глазодвигательного аппарата. Показаниями к проведению радикальных вмешательств являются:
- неэффективность консервативного лечения в течение 6-12 месяцев с момента его начала;
- отсутствие прогрессирования косоглазия;
- врожденные формы косоглазия, обусловленные генетическими аномалиями.
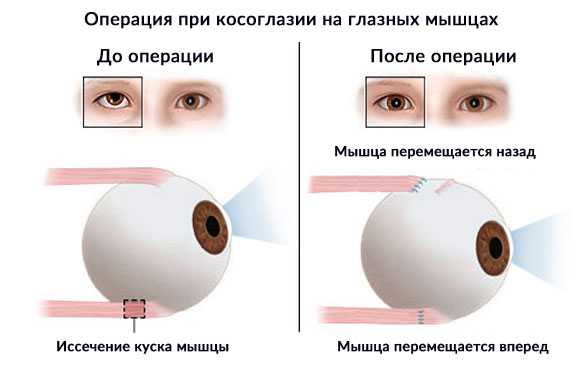
Наиболее эффективным считается метод пластики глазодвигательных мышц. Это микрохирургическое вмешательство направлено на ослабление тонуса мышц или его усиление в зависимости от исходного состояния глазного аппарата. В процессе вмешательства хирург-офтальмолог восстанавливает баланс между приводящими и отводящими пучками.
![Операции при косоглазии]()
Операция может проводиться одновременно на нескольких группах мышц или даже на обоих глазах. Она занимает немного времени — от 30 до 60 минут, проводится под общей анестезией. Результаты вмешательства оцениваются после того, как пациент очнется от наркоза. Благодаря использованию современной микрохирургической аппаратуры травматичность метода снижена до минимума, как и риск послеоперационных осложнений. Выписка из клиники происходит спустя несколько часов после вмешательства.
Полезно знать! Оптимальные результаты хирургического лечения паралитической формы врожденного косоглазия у детей наблюдаются, если оно проведено до достижения ими 3 лет.
В первую неделю после хирургического лечения необходимо восстановить функциональность глазодвигательных мышц. Для этого пациенты с первых суток после вмешательства должны делать специальные упражнения.
Физиотерапия
Физиотерапевтические методы лечения помогают стабилизировать или полностью устранить паралитическое косоглазие. Применяемые процедуры:
- электрофорез противовоспалительных средств и миорелаксантов;
- электростимуляция и рефлексотерапия;
- вакуумный массаж;
- магнитотерапия;
- лечение лазером или ИК.
Перечисленные процедуры улучшают кровоснабжение и микроциркуляцию в глазах, укрепляют глазодвигательную мускулатуру, снимают усталость глаз. При раннем использовании они способствуют полному устранению парезов и предотвращают необратимые изменения зрения.
Прогноз и профилактика
Прогнозы при такой патологии неоднозначны. При своевременной диагностике паретического страбизма у детей выздоровление крайне вероятно. При этом есть шанс избавиться от визуального дефекта и полностью восстановить бинокулярное зрение. В случае приобретенной патологии прогнозы не так хороши. Успех терапии зависит от многих факторов. У 50% пациентов после устранения смещения оси глаза сохраняется двоение в глазах и нарушения фокусировки.
Специфических мер профилактики у паралитической формы косоглазия не существует. Оно всегда возникает неожиданно: человек либо рождается с ним, либо сталкивается с проблемой после травмы или в процессе развития другого заболевания. Мерами для устранения рисков у взрослых являются избегание травм головы, регулярные обследования у невролога, мониторинг состояния опухолей в организме и своевременное лечение заболеваний, способных привести к такому столь неприятному явлению, как косоглазие.
![АВЕТИСОВ Константин Сергеевич]()
АВЕТИСОВ Константин Сергеевич
Доктор медицинских наук. Старший научный сотрудник ФГБУ НИИ ГБ РАМН, ведущий офтальмохирург Центра.Атрофия сетчатки глаза: причины и методы лечения
В офтальмологии под атрофией сетчатки понимают группу заболеваний, при которых происходит нарушение функциональных способностей этой части зрительного аппарата. Эта болезнь — частый спутник пожилого возраста, она неизменно связывается с естественным угасанием всех систем организма. По статистике ею чаще страдают женщины.
![]()
Основной причиной возникновения атрофии сетчатки глаза врачи называют ишемию, в процессе которой ухудшается питание тканей сетчатки, расположенной между стекловидным телом и сосудистой оболочкой глазного яблока. Под ишемией понимают ослабление кровоснабжения или полное его прекращение. В результате нее возникает острое или хроническое кислородное голодание тканей, приводящее к постепенному истощению сетчатки, то есть атрофии.
До настоящего момента офтальмологам не удалось окончательно сформировать перечень внутренних и внешних факторов, под действием которых начинается атрофия сетчатки. В перечень провокаторов ее развития входят явления, негативно отражающиеся на функционировании кровеносной системы в целом:
- продолжительное курение;
- носительство цитомегаловируса;
- дефицит витаминов, особенно каротиноидов и антиоксидантов (витамина С, Е);
- избыток в рационе насыщенных и твердых жиров, а также продуктов, богатых холестерином;
- хроническая интоксикация организма вследствие проживания в экологически небезопасных регионах;
- системные хронические заболевания, включая сахарный диабет, гипертонию и системную красную волчанку;
- серьезные травмы шеи и головы.
Точные причины заболевания в большинстве случаев остаются неустановленными. Офтальмологи склонны называть атрофию сетчатки естественным возрастным процессом, ведь понятие «плохое» кровоснабжение у пожилых можно применить практически ко всем органам. Однако это не означает, что патологию можно оставлять без внимания: без поддерживающей терапии она способна привести к полной слепоте.
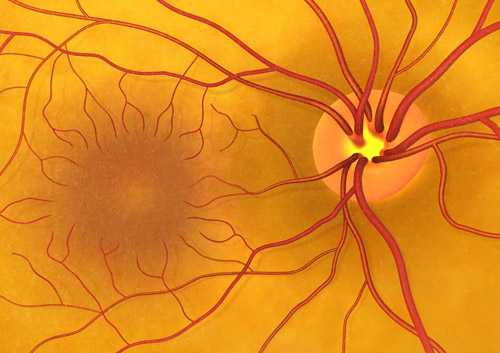
Клиническая картина при атрофии сетчатки зависит от формы заболевания. Более легким и медленным течением отличается сухая атрофия. Она сопровождается увеличением пигмента в макуле — центральной части сетчатки. В результате этого происходит ослабление чувствительности фоторецепторов, отвечающих за центральное зрение. Для такой формы характерно:
- снижение остроты зрения в центре зрительного поля;
- появление искажений изображения на периферии;
- появление эффекта пелены перед глазами.
Прогрессирование патологии при такой разновидности болезни происходит медленно. От появления первых признаков до существенной потери остроты зрения проходит несколько лет, а иногда десятилетий.
Влажная форма характеризуется усилением компенсаторных явлений: «наращиванием» новой сосудистой сети, направленных в область макулы. Со временем вновь образованные сосуды замещаются соединительной тканью, на них формируются рубцы, заходящие на макулярную область. При влажной форме прогрессирование симптомов происходит намного быстрее — от манифеста аномалии до полной слепоты может пройти несколько месяцев.
Диагностика
Диагноз атрофия сетчатки может быть поставлен после осмотра глазного дна. Для заболевания характерны очень специфические признаки: усиление пигментации макулы, разрозненные или сливающиеся атрофические очаги на сетчатке при сухой форме болезни, или отечность сетчатки с усилением сосудистого рисунка при влажной. Помогают определиться с диагнозом и субъективные жалобы пациента.
Для подтверждения диагноза используются инструментальные методы:
- биомикроскопия глаза, в процессе которой врач осматривает внутренние структуры органов зрения через специальную щелевую лампу под многократным увеличением;
- визометрия — измерение остроты зрения с помощью специальных таблиц: пациент рассматривает поочередно обоими глазами и называет изображения, на которые указывает врач;
- ангиография — рентгенографическое исследование сосудов глаз с контрастом;
- УЗ-сканирование с допплерографией, выявляющее непроходимость сосудов;
- КТ глаз, определяющее границы ишемии и атрофии сетчатки.
При выявлении сосудистых аномалий могут быть назначены дополнительные исследования: анализы крови на глюкозу и холестерин, общеклинические лабораторные анализы крови и мочи и т. д. Выписывает направления на обследования врач-офтальмолог. В дальнейшем могут быть привлечены врачи других специализаций: терапевты, хирурги, флебологи и кардиологи.
После подтверждения диагноза атрофию сетчатки лечат по индивидуальной схеме. Она зависит от выявленных особенностей заболевания, имеющихся хронических недугов и общего состояния организма. При легкой степени, когда интенсивность ишемического процесса минимальна, а необратимые изменения не наступили, назначают поддерживающую терапию. Она состоит из медикаментов для перорального приема:
- витаминных комплексов, обогащенных антиоксидантами и ретинолом;
- лекарственных средств для укрепления стенок сосудов;
- средств, уменьшающих ишемические процессы и восстанавливающих кровообращение в области головы.
Дополняет консервативное лечение диета, направленная на восстановление текучести крови, уменьшение риска тромбоза, укрепление сосудистых стенок. Пациентам рекомендуется обогатить рацион продуктами, богатыми полезными для глаз веществами:
- бета-каротинами — желтыми и оранжевыми овощами и фруктами (морковь, тыква, желтые томаты, цитрусовые, абрикосы и персики, хурма);
- лютеином — все виды капусты, куриные и перепелиные яйца, авокадо и почти все цитрусовые;
- ниацином — филе курицы и индейки, любая печень, тунец и лосось, нежирные сорта свинины и говядина, арахис и бурый рис;
- омега-3 кислотами — все жирные сорта рыбы;
- витаминами С и Е — миндаль, болгарский перец и смородина, цитрусовые и зелень.
Для поддержания тонуса сосудов важно включить в меню больше круп и злаков. Они должны составлять не меньше 1/3 рациона. Твердые животные жиры, включая сливочное масло и жирные сливки, лучше заменить растительными маслами — оливковым, кунжутным, подсолнечным.
Важно! Грамотно составленная и тщательно соблюдаемая диета способна приостановить атрофические процессы в сетчатке и частично восстановить ее функции.
Влажная атрофия сетчатки глаза имеет более агрессивную форму, поэтому требует радикальных способов лечения. Помимо упомянутых ранее поддерживающих препаратов для ее устранения используют инвазивные методы:
- внутриглазные инъекции лекарств, способствующих восстановлению микроциркуляции, выведению из прилежащих к ретине областей лишней жидкости, устраняющих отечность сетчатки;
- инъекционное склерозирование сосудов, образовавшихся в очаге атрофии, с помощью препарата Visudyne и лазерной стимуляции;
- лазерная коагуляция сетчатки, направленная на предотвращение ее отслоения, устранение рубцовых тканей и уничтожение аномальных сосудов.
![]()
Если болезнь приобретает агрессивный характер, проводят полноценную хирургическую операцию, направленную на восстановление обменных процессов в сетчатке и нормализации кровоснабжения. С этой целью делают:
- витрэктомию — удаляют стекловидное тело и заменяют его гелеобразным полимером, который плотно прижимает сетчатку к сосудистой подложке и препятствует ее отслоению;
- вазореконструкция — восстановление кровоснабжения с помощью микрохирургического восстановления проходимости глазных сосудов;
- реваскуляризация — хирургическое удаление вновь образующихся сосудов.
![]()
После вмешательства требуется длительная реабилитация и пожизненный прием препаратов, направленных на сдерживание процесса ангиогенеза, то есть неконтролируемого разрастания сосудов.
Прогноз
Если у пациента диагностирована сухая атрофия сетчатки, прогнозы благоприятные — заболевание легко корректируется диетотерапией и консервативным воздействием. Иная ситуация наблюдается у больных с влажной формой заболевания. У них важную роль играет период обнаружения патологии: чем раньше это произойдет, тем выше шанс сохранить зрение хотя бы на текущем уровне.
Воспаление глазодвигательных мышц
![]()
Воспалительный процесс, развивающийся в области глазодвигательных мышц, называется миозитом орбиты. Среди населения такое воспаление встречается не так часто. Ученые до сих пор стараются ответить на вопрос, почему формируется данная патология. Доподлинно известно, что при этом заболевании воспалительная реакция может приобретать острое или хроническое течение. Как правило, при своевременно начатом лечении удается добиться стойкой ремиссии. Однако иногда такое состояние может стать причиной офтальмогипертензии и тотальной атрофии диска зрительного нерва.
Самым первым миозит орбиты описал американский ученый W.Gleason в тысяча девятьсот третьем году. Именно он выделил первичную идиопатическую форму такого воспаления. Согласно статистике, на долю первичной идиопатической формы приходится около тридцати трех процентов от всех случаев этого заболевания. Во всех остальных ситуациях удается проследить какой-либо первичный спровоцировавший фактор. В целом никакой зависимости между возрастом и данной патологией не прослеживается. Однако замечено, что мужчины после сорока лет несколько чаще женщин сталкиваются с первичной идиопатической формой.
Как мы уже сказали ранее, вопрос о том, почему развивается такая болезнь, все еще остается открытым. При этом больше всего споров идет относительно причины первичной идиопатической формы. Большинство ученых склоняют к тому, что глазодвигательные мышцы при данном патологическом процессе поражаются в результате агрессивного воздействия на них собственной иммунной системы. Однако не понятно, почему воспалительная реакция затрагивает именно наружные мышечные волокна.
Что касается вторичной формы, механизм ее развития несколько понятнее. Считается, что воспаление в глазодвигательных мышцах может быть вызвано воздействием различных травмирующих факторов. При этом здесь подразумевается травма не только самих мышечных волокон, но и стенок орбиты. Еще одной распространенной группой причин являются инфекционные агенты. Инфекционные заболевания сопровождаются активным выбросом в кровь токсических веществ, что как раз и может повлечь за собой поражение глазодвигательных мышц. Чаще всего возникновению этой болезни способствуют вирусы гриппа и бета-гемолитический стрептококк.
Слишком высокие или низкие температуры, токсические вещества, в том числе алкоголь и наркотические средства, а также проведенные хирургические вмешательства — все это может способствовать формированию миозита орбиты. Иногда воспаление глазодвигательных мышечных волокон бывает связано даже с использованием некачественной декоративной косметики.
В классификацию такого воспаления включены два его варианта: острый и хронический. Острый вариант характеризуется внезапным нарастанием клинической картины. При этом он значительно лучше поддается лечению. Продолжительность патологического процесса при остром варианте не превышает шести недель. Хронический вариант сопровождается периодической сменой ремиссий и обострений. Как правило, ремиссии имеют достаточно кратковременный характер. Чаще всего хроническое течение этой патологии встречается при идиопатической форме.
Симптомы, указывающие на миозит орбиты
![Симптомы, указывающие на миозит орбиты]()
Как мы уже сказали, острый миозит орбиты сопровождается внезапным нарастанием симптомов. Наиболее ранней жалобой больного человека является жалоба на боль с пораженной стороны. Болевой синдром выражен достаточно интенсивно и вынуждает пациента избегать движений глазным яблоком. В ходе осмотра обнаруживается значительный отек век и сужение глазной щели за счет опускания верхнего века. Двигательная активность не только глазного яблока, но и век практически невозможна.
За счет того, что мышечные волокна в результате воспалительной реакции еще больше отекают, боль продолжает нарастать и приобретает распирающий характер. В некоторых случаях больной человек жалуется на двоение перед глазами. Еще одним характерным признаком является выпирание глазного яблока из глазничной щели вперед.
Помимо этого, присутствуют такие симптомы, как гиперемия конъюнктивы и головная боль, локализующаяся с пораженной стороны. Нередко на фоне происходящих изменений отмечается сдавливание диска зрительного нерва. В этом случае пациент обращает внимание на прогрессирующее ухудшение зрения. При тяжелом течении патологического процесса отек распространяется на значительную площадь лица и присоединяются признаки, указывающие на общую интоксикацию организма.
Симптомы при вторичной форме появляются сразу или через некоторое время после воздействия провоцирующего фактора. Их интенсивность также будет напрямую зависеть от этиологии заболевания. Самая выраженная клиническая картина наблюдается при травматическом повреждении глазодвигательных мышц. Как правило, после того, как причинный фактор был устранен, все признаки воспалительной реакции самостоятельно стихают.
Диагностика и лечение болезни
![Диагностика и лечение болезни]()
Первоначальная диагностика этой болезни основывается на сопутствующих клинических проявлениях. Однако диагноз в обязательном порядке должен быть подтвержден с помощью дополнительных методов исследования. К ним можно отнести ультразвуковую диагностику, бесконтактную тонометрию, биомикроскопию, офтальмоскопию и компьютерную томографию. При подозрении на инфекционную природу заболевания показаны различные серологические анализы.
В том случае, если свою роль в развитии воспаления сыграли бактерии, применяются антибактериальные препараты. Кроме этого, для лечения миозита орбиты могут использоваться нестероидные противовоспалительные средства и глюкокортикостероиды, а также сосудоукрепляющие препараты. После того, как острая воспалительная реакция была купирована, показаны физиотерапевтические процедуры. Иногда возникает необходимость провести хирургическое вмешательство.
Профилактика воспаления глазодвигательных мышц
Для профилактики этой патологии рекомендуется избегать контакта с токсическими веществами и воздействия на глаза травмирующих факторов, своевременно лечить возникающие инфекционные патологии и использовать только качественную декоративную косметику.
Читайте также: