Заполнение мертвого пространства грудной клетки. Факторы заполняющие остаточную плевральную полость
Добавил пользователь Владимир З. Обновлено: 22.01.2026
В клинической практике под термином «абсцесс легкого» понимают патологический процесс, характеризующийся формированием более или менее ограниченной полости в легочной ткани в результате ее некроза и последующего гнойного расплав
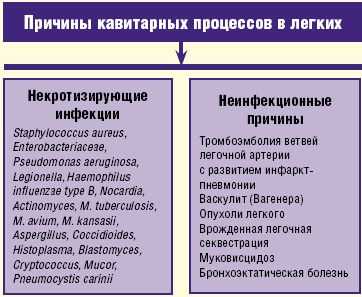
В клинической практике под термином «абсцесс легкого» понимают патологический процесс, характеризующийся формированием более или менее ограниченной полости в легочной ткани в результате ее некроза и последующего гнойного расплавления. Зачастую в описании некротизирующих инфекций в легких используют термин «некротизирующая пневмония» или «гангрена легкого», тем самым выделяя две различные клинические ситуации— легочный некроз с небольшими многофокусными формирующимися полостями и большое кавитарное поражение. Однако фактически мы нередко наблюдаем образование мелкофокусной инфильтрации с тенденцией к слиянию и образованию нескольких небольших по размеру очагов абсцедирования легочной ткани, которые в последующем могут сливаться с формированием единой полости. В группу некротизирующих инфекций легких входит не только абсцедирующая пневмония или собственно абсцесс легкого, но и деструктивная пневмония, которая характеризуется образованием полостей, нечетко отграниченных от воспаленной или малоизмененной легочной ткани; а также ряд специфических инфекций (казеозная пневмония, туберкулезная каверна, сифилитическая гумма), сопровождающихся развитием деструкции легочной ткани и паразитозы (амебиаз, парагонимоз), которые, хотя и рассматриваются вне рамок пневмонии, тем не менее, при локализации поражения в легких могут вызывать деструктивные повреждения соответствующей локализации (рис. 1).

Кроме некротизирующих инфекций кавитарный процесс в легких может быть обусловлен неинфекционными причинами, а именно тромбоэмболией ветвей легочной артерии, васкулитом Вагенера, опухолевым процессом, врожденной легочной секвестрацией, муковисцидозом и бронхоэктатической болезнью (рис. 2).
Выделяют острые или хронические абсцессы легкого, основываясь на продолжительности симптомов, начиная с догоспитального этапа и вплоть до момента оказания специализированной медицинской помощи. Под острым абсцессом понимают патологическую ситуацию длительностью до одного месяца, клинические случаи с более длительным развитием клинической картины рассматриваются как хронические.
Также абсцессы легких подразделяются на первичные и вторичные, исходя из наличия/отсутствия взаимосвязанных патологических процессов. Абсцессы у пациентов, склонных к аспирации содержимого ротоглотки, а также у ранее здоровых пациентов обычно рассматриваются как первичные; вторичные абсцессы легкого обычно связывают с предшествующим возникновением бронхогенной карциномы легкого или развитием системного заболевания с выраженной дисфункцией иммунной системы, либо c ВИЧ-инфицированием, а также они возможны у пациентов, перенесших операцию по пересадке/трансплантации органов.
В основе абсцесса легкого/абсцедирующей пневмонии чаще всего лежит аспирация из верхних отделов дыхательных путей, на долю которой приходится до 70% и более всех случаев заболевания, а среди выявляемых патогенов преобладают разновидности анаэробов, которые колонизируют в десневых карманах ротовой полости. Напротив, распространение инфекции из поддиафрагмального пространства— менее частая причина, обусловливающая развитие абсцесса легкого; еще реже встречается гематогенное распространение инфекционного процесса.
Первым шагом в развитии абсцесса легкого является поступление инфицированного содержимого ротоглотки в нижние отделы дыхательных путей, что обычно происходит при нахождении пациента в лежачем положении. Аспирация содержимого ротоглотки чаще всего наблюдается у пациентов с нарушением сознания, страдающих алкоголизмом и наркоманией, а также в случае развития дисфагии. Сначала возникает пневмонит, в последующем (обычно 7-14 дней) поступивший инфицированный материал приводит к развитию некроза легочной ткани. Некроз в дальнейшем эволюционирует в абсцесс легкого и/или эмпиему; на более позднем этапе возможно открытие бронхоплеврального свища, а также прорыв абсцесса в плевральную полость.
Кроме всего прочего, существует еще ряд механизмов развития легочного абсцедирования инфекционного генеза. Во-первых, необходимо помнить об эндокардите трикуспидального клапана, основным этиологическим агентом которого является Staphylococcus aureus. Заболевание чаще всего наблюдается у молодых пациентов, страдающих внутривенной формой наркомании. Развитие патологического процесса в сердце манифестирует с развитием септической эмболии в легочной ткани.
В другом случае речь идет о так называемом синдроме Лемиера (thrombophlebitis Lemierre)— гнойном тромбофлебите шейных вен. Вначале наблюдается тонзиллит с развитием паратонзиллярного абсцесса с последующим распространением инфекционного процесса на нижележащие отделы шеи, когда затрагивается шейное сосудистое сплетение. Эволюцией процесса является бактериемия, вызываемая Fusobacterium necrophorum, которая приводит к образованию септических эмболов в легких.
Этиология абсцесса легкого известна: в 50% случаев выявляются анаэробы— Peptostreptococcus, Prevotella, Bacteroides sp. и Fusobacterium sp. (табл. 1). В другой половине случаев абсцесс легкого вызывают ассоциации анаэробных и аэробных микроорганизмов— в первую очередь представители семейства Enterobacteriaceae и, прежде всего, Klebsiella pneumoniae и K.oxytoca, реже Staphylococcus aureus, Streptococcus spp. и Haemophilus influenzae. Аэробы сравнительно редко способны вызывать мономикробный абсцесс легкого, однако стоит отметить, что K.рneumoniae и S.aureus обладают наиболее высокой гистолитической активностью.

В отношении последнего необходимо отметить, что в подавляющем большинстве доказанных случаев легочной инфекции, вызванной S.aureus, наблюдается лишь неосложненная бронхопневмония. Исключением является развитие инфекционного эндокардита правых отделов сердца. Заболевание, как уже было отмечено, манифестирует с образованием септических эмболов в легочной ткани.
К сожалению, в практической деятельности микробиологическая диагностика редко приводит к положительному результату вследствие объективных трудностей в выделении культуры анаэробов. Стандартом получения образцов для последующего микробиологического исследования является проведение трансторакальной тонкоигольной биопсии абсцесса, выполнение которой большинству пациентов не представляется возможным. Кроме того, российские лаборатории обладают невысоким опытом работы с анаэробными возбудителями.
В абсолютном большинстве случаев у истоков развития абсцесса легких лежит развитие очагового паренхиматозного воспаления, т.е. пневмонии, что сопровождается такими неспецифическими признаками инфекции нижних дыхательных путей, как лихорадка, кашель, плевральные боли и собственно очаговая инфильтрация, которая подтверждается данными клинического обследования и рентгенографией органов грудной клетки. Появление вышеобозначенных симптомов заставляет пациента обратиться за медицинской помощью, а проведение правильного диагностического алгоритма позволяет врачу диагностировать инфильтрацию легочной ткани.
Безусловно, важным моментом является выявление причинно-следственных факторов— дисфагии, эпизодов нарушения сознания и пр., на фоне которых появилась клиническая симптоматика. Необходимо также учитывать результаты рентгенографии органов грудной клетки, проводимой в обязательном порядке в прямой и боковой проекциях. Чаще всего инфильтративные изменения с очагом некроза паренхимы легкого наблюдаются в тех сегментах легких, которые связаны с так называемым «гравитационным механизмом» (локализация абсцесса в заднем сегменте верхней доли, если аспирация произошла в положении лежа, или верхнем сегменте нижней доли, если аспирация произошла в положении сидя). Определенную роль играет интерпретация результатов общего исследования полученной мокроты— цвет, запах, присутствие крови и пр.
Однако на практике врач чаще всего диагностирует развитие пневмонической инфильтрации, не обращая внимание на анализ факторов риска аспирации и назначает антибактериальную терапию с учетом возбудителей, характерных для внебольничной пневмонии, — Streptococcus pneumoniae, Chlamydophila, Mycoplasma pneumoniae и пр. Следующим этапом естественной эволюции заболевания является некротизирующая пневмония, которая, наряду с лихорадкой и плевральными болями, характеризуется появлением «гнилостной» мокроты и формированием микроабсцессов (менее 1,0 см в диаметре). Последние обычно выявляются при компьютерной томографии органов грудной клетки, поскольку рентгенография зачастую не дает возможность надежно визуализировать полостные образования небольших размеров на фоне пневмонической инфильтрации.
Вслед за некротизирующей пневмонией формируется собственно абсцесс легкого, что сопровождается такими симптомами, как лихорадка, анорексия, похудание, возможная анемизация, плевральные боли, экспекторация «гнилостной» мокроты. Завершает диагностику формирующегося или сформировавшегося абсцесса легкого визуализация толстостенных полостных образований диаметром более 1,0 см с характерным уровнем жидкости и газа. У ряда больных, особенно в случае прилежания полости абсцесса к плевре, нередко происходит спонтанное дренирование полости абсцесса с закономерным формированием эмпиемы плевры.
Проведение дифференциальной диагностики у пациентов с выявленным абсцессом легкого необходимо с единственной целью— определить инфекционный и неинфекционный характер поражения. В обязательном порядке собирается анамнез с настороженностью в вопросах туберкулеза и, как минимум, трехкратно проводится посев мокроты либо образцов бронхиолоальвеолярного лаважа на Mycobacterium tuberculosis. Желательным является проведение бронхоскопии, так как в ряде случаев удается установить причины абсцедирования (инородные тела, опухолевое поражение и пр.).
Лечение абсцесса легкого
В большинстве клинических ситуаций антимикробные препараты при абсцессе легкого назначаются эмпирически, что связано с рядом объективных обстоятельств:
а)наиболее актуальные возбудители— анаэробы выделяются из крови в ничтожно малом проценте случаев (3%), что связано со сложностями культивирования этих микроорганизмов;
в)сложность в создании необходимых условий для выделения анаэробов из материала, полученного при транстрахеальной/трансторакальной аспирационной биопсии;
г)в рутинных условиях не рекомендуется определять чувствительность анаэробных возбудителей к антибиотикам (рекомендации Национального центра по клиническим лабораторным стандартам США).
Общепринятым стандартом в лечении абсцесса легкого до настоящего времени остается применение бензилпенициллина по 2 млн ЕД внутривенно с интервалом 4 часа в комбинации с метронидазолом (0,5-1,0 г в/в с интервалом 8-12 ч); в последующем, при достижении отчетливого клинико-рентгенологического улучшения, осуществляется переход на пероральную терапию амоксициллином по 0,5-1,0 г с интервалом 8 часов и метронидазолом (0,5 г с интервалом 8-12 ч) внутрь.
Однако слабой стороной такой терапии является то, что 15-20% штаммов потенциальных возбудителей абсцесса легкого оказываются резистентными к бензилпенициллину (прежде всего, это фузобактерии и бактероиды). Кроме того, на сегодняшний день доказанным является преимущество линкосамидов (клиндамицин по 600 мг в/в с интервалом 6-8 ч с последующим переходом на прием антибиотика внутрь по 300 мг с интервалом 6 ч) по сравнению с традиционной терапией бензилпенициллином. Возможна также высокодозная терапия ингибиторозащищенными аминопенициллинами (амоксициллин/клавуланат по 2,4 г в/в с интервалом 6 часов с последующим переходом на прием антибиотика внутрь по 625 мг с интервалом 6-8 ч), предпочтительно в режиме ступенчатого лечения.
В случае нозокомиального, или внутрибольничного, происхождения абсцесса легкого назначаются ингибиторозащищенные пенициллины с антисинегнойной активностью— пиперациллин/тазобактам, в комбинации с ванкомицином (риск метициллинорезистентных S.aureus) или без него (рис. 3).
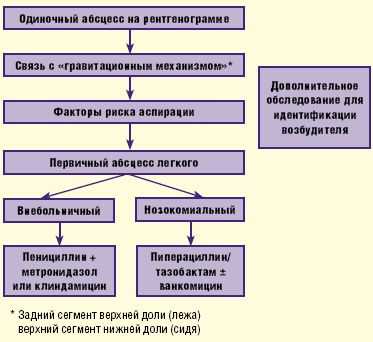
Российские эксперты в качестве препаратов выбора рекомендуют ингибиторозащищенные аминопенициллины (амоксициллин/клавуланат, ампициллин/сульбактам) либо цефоперазон/сульбактам. При отсутствии этих антибиотиков либо их неэффективности могут использоваться карбапенемы, ингибиторозащищенные пенициллины (тикарциллин/клавуланат, пиперациллин/тазобактам) либо комбинации клиндамицина с аминогликозидами (АГ) (табл. 2).
Длительность терапии при абсцессе легкого определяется индивидуально, но, как правило, составляет не менее 3-4 недель.
В ряде случаев невозможно добиться излечения пациента без хирургического вмешательства, чаще всего требуется торакотомическое дренирование, реже применяется торакоскопия и декортикация.
Клинический пример
Пациент И., 1946 года рождения, переведен в ГВКГ им Н. Н. Бурденко 23.08.2007 г. из терапевтического отделения базового госпиталя.
Из анамнеза: пенсионер МО РФ, занимается преподавательской деятельностью. Страдает сахарным диабетом 2-го типа, среднетяжелого течения с марта 2007 г., гипертонической болезнью второй стадии, ишемической болезнью сердца, дисциркуляторной энцефалопатией. Рекомендованные лекарственные препараты регулярно не принимает. Курил на протяжении 15 лет до 10 сигарет в сутки, злоупотребляет алкоголем.
Из анамнеза заболевания известно, что заболел остро в начале августа 2007 г., когда после переохлаждения температура тела повысилась до фебрильных цифр, появились озноб, боль в левой половине грудной клетки, усиливающаяся при движениях, перемене положения тела, выраженная слабость, непродуктивный кашель. Обратился в поликлинику по месту жительства, где с 8.08.07 по 13.08.07 г. проходил лечение у невролога по поводу межреберной невралгии. Получал диклофенак, с кратковременным купированием болевого синдрома. Ввиду усиления кашля, сохранения фебрильной лихорадки, болевого синдрома в грудной клетке слева врачом-неврологом заподозрена левосторонняя пневмония. Пациент госпитализирован в терапевтическое отделение базового госпиталя на шестые сутки после начала заболевания, где диагностирована левосторонняя полисегментарная пневмония. На фоне проводимой антибактериальной терапии цефтриаксоном и азитромицином получен незначительный клинический эффект. Сохранялись лихорадка до 38-39°C, озноб, выраженная слабость, боли в грудной клетке, малопродуктивный кашель. При контрольной рентгенографии органов грудной клетки на седьмые сутки от начала антибактериальной терапии отмечено прогрессирование очагово-инфильтративных изменений в легких с двух сторон, выявлен абсцесс нижней доли левого легкого. Для дальнейшего обследования и определения лечебной тактики переведен в торакальное отделение госпиталя имени Н. Н. Бурденко. При поступлении: состояние средней степени тяжести. Правильного телосложения, повышенного питания. Рост 172 см, масса тела 76 кг. Кожные покровы и видимые слизистые физиологической окраски; кожа лица— гиперемирована, умеренный акроцианоз, сосудистые звездочки на лице и груди. Периферические лимфатические узлы не увеличены. Костно-мышечная система без особенностей. Грудная клетка правильной формы, эластична. Левая половина грудной клетки отстает в акте дыхания. Перкуторно над легкими коробочный звук с резким притуплением над задненижними участками левого легкого. Аускультативно дыхание жесткое, справа над базальными отделами выслушиваются звучные мелкопузырчатые хрипы, слева над зоной притупления резкое ослабление дыхания. Частота дыхательных движений 24-26 в минуту. Пульс 100 ударов в минуту, ритмичный, удовлетворительных качеств. Сердечная область не изменена, границы относительной тупости не расширены. Тоны сердца приглушены, артериальное давление- 140/80 мм рт. ст. Учащенное мочеиспускание— до 3-4 раз ночью. В клиническом анализе крови наблюдается палочкоядерный сдвиг в сторону юных форм до 24%, лимфоцитопения, ускоренное СОЭ 55 мм/ч. При компьютерной томографии органов грудной клетки (КТ ОГК) определяются: полисегментарная инфильтрация паренхимы обоих легких, в проекции 6, 9 и 10 сегментов левого легкого жидкостное ограниченное образование 107×94 мм в поперечнике с уровнем жидкости и газа; сдавление нижнедолевого бронха слева; увеличение внутригрудных лимфатических узлов.
Установлен клинический диагноз: двусторонняя внебольничная полисегментарная пневмония (тяжелое течение), осложненная абсцессом нижней доли левого легкого, дыхательной недостаточностью второй степени. В отделении под контролем УЗИ произведено дренирование полости абсцесса с эвакуацией зловонного жидкого гноя до 500 мл и налажено проточно-аспирационное дренирование полости абсцесса. Проводилась комбинированная антибактериальная терапия Тиенамом (2 г/сут), Амикацином (1 г/сут), Метрогилом (300 мг/сут).
В результате проводимой терапии отмечена положительная клинико-рентгенологическая и лабораторная динамика. Улучшилось самочувствие больного, исчезли боли в грудной клетке, уменьшились кашель и общая слабость, на 8 сутки отмечено снижение температуры тела до субфебрильных цифр. При контрольной КТ ОГК на 5 сутки от момента начала активной терапии отмечено уменьшение полости абсцесса до 13×11 мм и интенсивности инфильтрации легочной ткани, выявлены инфильтраты с распадом в 10 сегменте левого легкого. К концу второй недели от начала лечения в госпитале температура тела нормализовалась, лабораторные показатели в пределах нормальных величин, при контрольной рентгенографии ОГК инфильтративных и очаговых изменений легочной ткани, остаточных полостей не выявлено. Пациент выписан из стационара в удовлетворительном состоянии на 51 сутки от начала заболевания и на 36 сутки нахождения в ГВКГ им. Н. Н. Бурденко.
В заключение необходимо отметить, что в диагностике и лечении заболевания у данного пациента присутствуют два важных момента. Во-первых, это поздняя диагностика внебольничной пневмонии на поликлиническом этапе, осложнившаяся формированием абсцесса легкого. Во-вторых, пациенту проводилась комбинированная антибактериальная терапия абсцесса— Тиенам + Амикацин + Метрогил, которая с точки зрения современных рекомендаций представляется избыточной.
А. А. Зайцев, кандидат медицинских наук
М. Б. Миронов, кандидат медицинских наук
А. И. Синопальников, доктор медицинских наук, профессор
Жидкость в плевральной полости
Жидкость в плевральной полости — состояние, которое на языке врачей обозначается специальным термином — гидроторакс. В большинстве случаев это результат экссудативного плеврита — воспаления в листках плевры. Гидроторакс может возникать при разных заболеваниях, в данной статье мы рассмотрим лишь то, что касается онкологии.
Таблица: Экссудативный и транссудативный плевральный выпот при различных заболеваниях.
Заболевания, при которых обнаруживается экссудативный выпот
- абсцесс в тканях, окружающих легкое;
- асцит;
- синдром Мейгса;
- панкреатит;
- болезнь Чарджа-Стросса;
- системная красная волчанка;
- ревматоидный артрит;
- гранулематоз Вегенера;
- гипотиреоз;
- синдром гиперстимуляции яичников;
- ятрогенные причины: некоторые лекарственные препараты, перфорация пищевода и попадание зонда для кормления в легкое;
- бактериальная пневмония;
- туберкулез;
- некоторые грибковые инфекции и паразитозы;
- острый респираторный дистресс-синдром;
- асбестоз;
- саркоидоз;
- уремия;
- хилоторакс;
- злокачественные новообразования лимфоидной ткани;
- лимфангиэктазия;
- злокачественные опухоли.
- ателектаз (спадение легкого) и повышенное внутриплевральное давление;
- попадание спинномозговой жидкости в плевральную полость;
- травма грудного отдела позвоночника;
- дисфункция вентрикулоперитонеального шунта;
- сердечная недостаточность;
- печеночный гидроторакс;
- снижение уровня альбумина в крови (гипоальбуминемия);
- нефротический синдром;
- перитонеальный диализ;
- обструктивные уропатии.
Заболевания, при которых обнаруживается транссудативный выпот
- амилоидоз;
- хилоторакс;
- констриктивный перикардит;
- гипотиреоз;
- злокачественные новообразования;
- тромбоэмболия легочной артерии;
- саркоидоз;
- обструкция верхней полой вены.
Плевра — что это такое?
Плевра представляет собой тонкую пленку из соединительной ткани. Она обволакивает легкие и покрывает изнутри стенки грудной клетки. Соответственно, в плевре выделяют два листка: висцеральный и париетальный. Между ними находится узкая щель — плевральная полость. В норме в ней есть немного жидкости — примерно 10 мл. Эта жидкость работает как смазка: она уменьшает силу трения между легкими и стенками грудной клетки во время вдохов и выдохов.

При каких типах рака возникает гидроторакс?
К скоплению жидкости в плевральной полости могут приводить разные виды злокачественных опухолей:
- рак легкого;
- рак молочной железы;
- ходжкинские и неходжкинские лимфомы;
- рак яичника;
- лейкемия;
- меланома; (злокачественная опухоль плевры);
- рак матки и ее шейки;
- рак желудка;
- саркомы.
Почему при онкологических заболеваниях в плевральной полости скапливается жидкость?
Плевральная жидкость постоянно обновляется. Она образуется из жидкой части крови, которая просачивается сквозь стенки капилляров, а затем всасывается в лимфатическую систему. Эти два процесса происходят постоянно и находятся в динамическом равновесии.
При поражении листков плевры раковыми клетками проницаемость капилляров повышается, а отток лимфы затрудняется (особенно если поражены лимфатические узлы, которые находятся внутри грудной клетки). Таким образом, увеличивается продукция плевральной жидкости, а скорость ее оттока падает. Развивается гидроторакс. Ситуация усугубляется при сердечной недостаточности, нарушении функции печени, почек.
Какими симптомами проявляется экссудативный плеврит и гидроторакс?
Симптомы экссудативного плеврита нарастают постепенно, по мере того, как в плевральной полости скапливается все больше жидкости. Возникает одышка, поначалу только во время интенсивных физических нагрузок, но со временем начинает беспокоить и при выполнении повседневных дел, ходьбе, в покое. Больной начинает быстрее уставать, часто просыпается по ночам. Зачастую одышка усиливается в положении лежа, а когда человек стоит, сидит — ему становится лучше.
Левая и правая части плевральной полости отделены друг от друга, чаще всего жидкость скапливается лишь с одной стороны. Таким больным часто становится легче, когда они лежат на больной стороне, так как при этом здоровое легкое лучше расправляется. Во время осмотра можно заметить, как пораженная половина грудной клетки «отстает» во время дыхания. Реже экссудативный плеврит носит двусторонний характер.
Постепенно начинает беспокоить чувство тяжести, боли в груди. Возникает упорный кашель. Обычно он сухой, иногда отходит немного мокроты. Больной становится бледным, постоянно чувствует слабость. Постоянно кажется, что «не хватает воздуха», что легкие расправляются во время вдохов не полностью. Многие больные испытывают страх, боятся задохнуться.
Диагностика плеврита и гидроторакса
Врач может выявить признаки скопления жидкости в плевральной полости уже на этапе осмотра. Во время приема доктор просит пациента раздеться выше пояса, осматривает грудную клетку, ощупывает, выстукивает ее, выслушивает с помощью фонендоскопа.
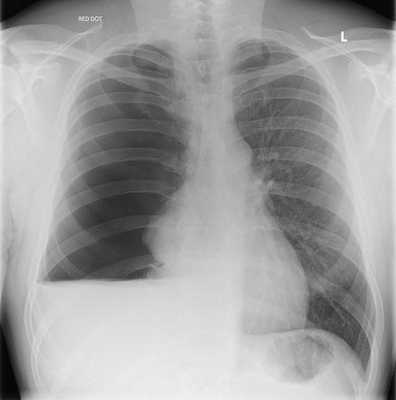
Скопление жидкости в плевральной полости. Рентгенография.
Диагноз помогают подтвердить следующие исследования:
- Рентгенография. На снимках хорошо видна жидкость в плевральной полости и ее верхний уровень. Если гидроторакс связан с онкологическим заболеванием, рентгенография помогает обнаружить пораженные раком лимфатические узлы.
- Компьютерная томография позволяет получить более подробную информацию, обнаружить небольшое количество жидкости, выявить опухоль, метастазы в лимфатических узлах.
- Плевроцентез. Это одновременно и лечебная, и диагностическая процедура. Ее проводят, если в плевральной полости скопилось очень много жидкости, из-за этого нарушена функция легких, состояние угрожает жизни пациента. В стенке грудной клетки делают прокол, и из плевральной полости удаляют как можно больший объем жидкости. Некоторое ее количество отправляют на анализ в лабораторию.
- Диагностическая плевральная пункция. Ее проводят в случаях, когда в плевральной полости мало жидкости, и это не угрожает жизни пациента.
- Видеоторакоскопия. Этот метод диагностики применяют в случаях, когда после обследования у врача все еще остаются сомнения по поводу диагноза. В грудную клетку вводят торакоскоп — специальный эндоскопический инструмент с миниатюрной видеокамерой — и осматривают ее изнутри. Обнаружив подозрительные образования, врач может провести биопсию.
Таблица: Критерии диагностики экссудативного плеврального выпота.
| Чувствительность, % | Специфичность, % | |
| Критерии Лайта (должен присутствовать хотя бы один из списка) | 98 | 83 |
| Соотношение протеина выпота/сыворотки крови более 0,5 | 85 | 84 |
| Соотношение лактатдегидрогеназы (ЛДГ) выпота/сыворотки крови более 0,6 | 90 | 82 |
| ЛДГ в выпоте более 2/3 верхней границы референсных значений для сыворотки крови | 82 | 89 |
| Прочие критерии | ||
| Уровень холестерина в плевральной жидкости более 60 мг/дл | 54 | 92 |
| Уровень холестерина в выпоте более 43 мг/дл | 75 | 80 |
| Соотношение уровней холестерина в плевральном выпоте/сыворотке крови более 0,3 | 89 | 81 |
| Соотношение уровней альбумина в сыворотке крови/плевральной жидкости ≤1,2 г/дл | 87 | 92 |
Методы лечения плеврита при онкологических заболеваниях
Если в плевральной полости находится много жидкости, и ее нужно срочно удалить, проводят плевроцентез (торакоцентез). Под местной анестезией в межреберном промежутке вводят специальную иглу и выводят через нее экссудат. После этого в плевральной полости может быть оставлен катетер для постоянного оттока жидкости. Наружный конец катетера соединяют со специальным мешком.
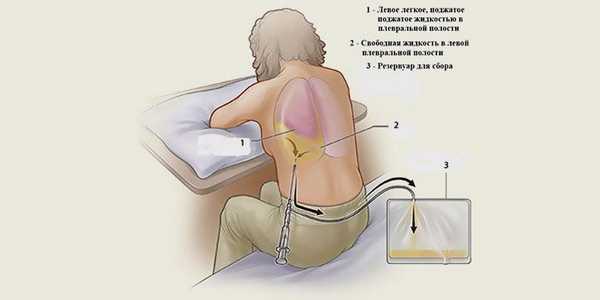
Плевроцентез проводят под контролем ультразвука. Процедура помогает временно улучшить состояние больного, но не решает основную проблему, не устраняет причину скопления жидкости в плевральной полости. Для этого требуются другие виды лечения.
Химиотерапия
Многим пациентам помогает системная химиотерапия. Примерно в 60% случаев плеврит, связанный с онкологическими заболеваниями, исчезает на фоне введения химиопрепаратов.
Плевродез
Если химиопрепараты неэффективны, и гидроторакс продолжает прогрессировать, несмотря на лечение, прибегают к плевродезу. В плевральную полость вводят препараты, которые вызывают склеивание листков плевры, в результате между ними исчезает пространство, в котором могла бы скапливаться жидкость.
Раньше с целью плевродеза в плевральную полость вводили тальк, доксициклин. В настоящее время эти препараты не применяют, потому что пациенты плохо их переносят и испытывают после процедуры боли. Современные врачи применяют химиопрепараты и иммунопрепараты. Это помогает убить двух зайцев: лекарство уничтожает раковые клетки и склеивает листки плевры, предотвращая скопление жидкости.
Для контроля эффективности лечения врач оценивает состояние пациента, изменение объема жидкости в плевральной полости, результаты ее цитологического анализа. Цитологическое исследование обычно проводят трижды: до начала лечения, примерно в его середине и по завершении.
Пневмоторакс
Пневмоторакс (греч. pnéuma —воздух, thorax — грудная клетка) - скопление газа в плевральной полости, ведущее к спадению ткани легкого, смещению средостения в здоровую сторону, сдавлению кровеносных сосудов средостения, опущению купола диафрагмы, что, в конечном итоге вызывает расстройство функции дыхания и кровообращения. При пневмотораксе воздух может проникать между листками висцеральной и париетальной плевры через любой дефект на поверхности легкого или в грудной клетке. Проникающий в полость плевры воздух вызывает повышение внутриплеврального давления (в норме оно ниже, чем атмосферное) и приводит к спадению части или целого легкого (частичному или полному коллапсу легкого).
МКБ-10


Общие сведения

Причины пневмоторакса
В основе механизма развития пневмоторакса лежат две группы причин:
- закрытые травмы грудной клетки, сопровождающиеся повреждением легкого отломками ребер;
- открытые травмы грудной клетки (проникающие ранения);
- ятрогенные повреждения (как осложнение лечебных или диагностических манипуляций - повреждение легкого при постановке подключичного катетера, межреберной блокаде нерва, пункции плевральной полости);
- искусственно вызванный пневмоторакс - искусственный пневмоторакс накладывается с целью лечения туберкулеза легких, с целью диагностики — при проведении торакоскопии.
2. Заболевания легких и органов грудной полости:
- неспецифического характера - вследствие разрыва воздушных кист при буллезной болезни (эмфиземе) легких, прорыва абсцесса легкого в полость плевры (пиопневмоторакс), спонтанного разрыва пищевода;
- специфического характера - пневмоторакс вследствие разрыва каверн, прорыва казеозных очагов при туберкулезе.
Классификация пневмоторакса
Предложены несколько видов классификаций пневмоторакса по ведущему фактору.
По происхождению
Травматический пневмоторакс возникает в результате закрытых (без повреждения целостности кожных покровов) или открытых (огнестрельных, ножевых) травм грудной клетки, ведущих к разрыву легкого.
- 2. Спонтанный.
- первичный (или идиопатический)
- вторичный (симптоматический)
- рецидивирующий
Спонтанный пневмоторакс возникает внезапно в результате самопроизвольного нарушения целостности ткани легкого. Чаще спонтанный пневмоторакс встречается у мужчин в возрасте от 20 до 40 лет. Спонтанный пневмотракс может быть первичным, вторичным и рецидивирующим. Первичный пневмоторакс развивается, как правило, в результате буллезной болезни легких, врожденной слабости плевры, которая может легко разрываться при смехе, сильном кашле, физическом усилии, глубоком дыхании. Также к развитию идиопатического пневмоторакса может приводить ныряние, глубокое погружение в воду, полет в самолете на большой высоте.
Вторичный пневмоторакс возникает вследствие деструкции ткани легкого при тяжелых патологических процессах (абсцессе, гангрене легкого, прорыве туберкулезных каверн и др.).
В случае повторного возникновения говорят о рецидивирующем спонтанном пневмотораксе.
При искусственном пневмотораксе воздух специально вводится в плевральную полость для лечебно-диагностических целей.
По объему содержащегося в плевральной полости воздуха и степени спадения легкого
- Ограниченный (парциальный, частичный).
- Полный (тотальный).
Ограниченный пневмоторакс характеризуется неполным спадением легкого, тотальный - полным поджатием.
По распространению
При одностороннем пневмотораксе происходит частичное либо полное спадение правого или левого легкого, при двустороннем - поджатие обоих легких. Развитие тотального двустороннего пневмоторакса вызывает критическое нарушение дыхательной функции и может привести к гибели пациента в короткие сроки.
По наличию осложнений
- Осложненный (плевритом, кровотечением, медиастинальной и подкожной эмфиземой).
- Неосложненный.
- Закрытый.
- Открытый.
- Напряженный (клапанный).
При напряженном пневмотораксе формируется клапанная структура, пропускающая воздух в плевральную полость в момент вдоха и препятствующая его выходу в окружающую среду на выдохе, при этом объем воздуха в полости плевры постепенно нарастает. Клапанный пневмоторакс характеризуется следующими признаками: положительным внутриплевральным давлением (больше атмосферного), приводящим к выключению легкого из дыхания; раздражением нервных окончаний плевры, вызывающим развитие плевропульмонального шока; стойким смещением органов средостения, ведущим к нарушению их функции и сдавлению крупных сосудов; острой дыхательной недостаточностью.
Клиника пневмоторакса
Выраженность симптомов пневмоторакса зависит от причины заболевания и степени сдавления легкого.
Пациент с открытым пневмотораксом принимает вынужденное положение, лежа на поврежденной стороне и плотно зажимая рану. Воздух засасывается в рану с шумом, из раны выделяется пенистая кровь с примесью воздуха, экскурсия грудной клетки асимметрична (пораженная сторона отстает при дыхании).
Развитие спонтанного пневмоторакса обычно острое: после приступа кашля, физического усилия либо без всяких видимых причин. При типичном начале пневмоторакса появляется пронзительная колющая боль на стороне пораженного легкого, иррадиирующая в руку, шею, за грудину. Боль усиливается при кашле, дыхании, малейшем движении. Нередко боль вызывает у пациента панический страх смерти. Болевой синдром при пневмотораксе сопровождается одышкой, степень выраженности которой зависит от объема спадения легкого (от учащенного дыхания до выраженной дыхательной недостаточности). Появляется бледность или цианоз лица, иногда - сухой кашель.
Спустя несколько часов интенсивность боли и одышки ослабевают: боль беспокоит в момент глубокого вдоха, одышка проявляется при физическом усилии. Возможно развитие подкожной или медиастинальной эмфиземы - выход воздуха в подкожную клетчатку лица, шеи, грудной клетки или средостения, сопровождающийся вздутием и характерным хрустом при пальпации. Аускультативно на стороне пневмоторакса дыхание ослаблено или не выслушивается.
Примерно в четверти случаев спонтанный пневмоторакс имеет атипичное начало и развиваться исподволь. Боль и одышка незначительные, по мере адаптации пациента к новым условиям дыхания становятся практически незаметными. Атипичная форма течения характерна для ограниченного пневмоторакса, при незначительном количестве воздуха в полости плевры.
Отчетливо клинические признаки пневмоторакса определяются при спадении легкого более, чем на 30-40% . Спустя 4-6 часов после развития спонтанного пневмоторакса присоединяется воспалительная реакция со стороны плевры. Через несколько суток плевральные листки утолщаются за счет фибриновых наложений и отека, что приводит впоследствии к формированию плевральные сращений, затрудняющих расправление легочной ткани.
Осложнения пневмоторакса
Осложненное течение пневмоторакса встречается у 50% пациентов. Наиболее частыми осложнениями пневмоторакса являются:
При спонтанном и особенно клапанном пневмотораксе может наблюдаться подкожная и медиастинальная эмфизема. Спонтанный пневмоторакс протекает с рецидивами почти у половины пациентов.
Диагностика пневмоторакса
Уже при осмотре пациента выявляются характерные признаки пневмоторакса:
- пациент принимает вынужденное сидячее или полусидячее положение;
- кожные покровы покрыты холодным потом, одышка, цианоз;
- расширение межреберных промежутков и грудной клетки, ограничение экскурсии грудной клетки на пораженной стороне;
- снижение артериального давления, тахикардия, смещение границ сердца в здоровую сторону.
Специфические лабораторные изменения при пневмотораксе не определяются. Окончательное подтверждение диагноза происходит после проведения рентгенологического исследования. При рентгенографии легких на стороне пневмоторакса определяется зона просветления, лишенная легочного рисунка на периферии и отделенная четкой границей от спавшегося легкого; смещение органов средостения в здоровую сторону, а купола диафрагмы книзу. При поведении диагностической плевральной пункции получается воздух, давление в полости плевры колеблется в пределах нуля.

Лечение пневмоторакса
Первая помощь
Пневмоторакс является неотложным состоянием, требующим немедленной медицинской помощи. Любой человек должен быть готов оказать экстренную помощь пациенту с пневмотораксом: успокоить, обеспечить достаточный доступ кислорода, немедленно вызвать врача.
При открытом пневмотораксе первая помощь состоит в наложении окклюзионной повязки, герметично закрывающей дефект в стенке грудной клетки. Не пропускающую воздух повязку можно сделать из целлофана или полиэтилена, а также толстого ватно-марлевого слоя. При наличии клапанного пневмоторакса необходимо срочное проведение плевральной пункции с целью удаления свободного газа, расправления легкого и устранения смещения органов средостения.
Квалифицированная помощь
Пациенты с пневмотораксом госпитализируются в хирургический стационар (по возможности в специализированные отделения пульмонологии). Врачебная помощь при пневмотораксе состоит в проведении пункции плевральной полости, эвакуации воздуха и восстановлении в полости плевры отрицательного давления.
При закрытом пневмотораксе проводится аспирация воздуха через пункционную систему (длинную иглу с присоединенной трубкой) в условиях малой операционной с соблюдением асептики. Плевральная пункция при пневмотораксе проводится на стороне повреждения во втором межреберье по среднеключичной линии, по верхнему краю низлежащего ребра. При тотальном пневмотораксе во избежание быстрого расправления легкого и шоковой реакции пациента, а также при дефектах легочной ткани, в плевральную полость устанавливается дренаж с последующей пассивной аспирацией воздуха по Бюлау, либо активной аспирацией посредством электровакуумного аппарата.
Лечение открытого пневмоторакса начинается с его перевода в закрытый путем ушивания дефекта и прекращения поступления воздуха в полость плевры. В дальнейшем проводятся те же мероприятия, что и при закрытом пневмотораксе. Клапанный пневмоторакс с целью понижения внутриплеврального давления сначала превращают в открытый путем пункции толстой иглой, затем проводят его хирургическое лечение.
Важной составляющей лечения пневмоторакса является адекватное обезболивание как в период спадения легкого, так и в период его расправления. Для этого используют шейные вагосимпатические блокады. С целью профилактики рецидивов пневмоторакса проводят плевродез тальком, нитратом серебра, раствором глюкозы или другими склерозирующими препаратами, искусственно вызывая спаечный процесс в плевральной полости. При рецидивирующем спонтанном пневмотораксе, вызванном буллезной эмфиземой, показано хирургическое лечение (удаление воздушных кист).
Прогноз и профилактика
При неосложненных формах спонтанного пневмоторакса исход благоприятный, однако, возможны частые рецидивы заболевания при наличии патологии легких.
Специфических методов профилактики пневмоторакса не существует. Рекомендуется проведение своевременных лечебно-диагностических мероприятий при заболеваниях легких. Пациентам, перенесшим пневмоторакс, рекомендуется избегать физических нагрузок, обследоваться на ХНЗЛ и туберкулез. Профилактика рецидивирующего пневмоторакса состоит в хирургическом удалении источника заболевания.
2. Спонтанный пневмоторакс: причины его возникновения и лечение/ Фунлоэр И.С., Б.К. Жынжыров, М.А. Ашимов// Вестник КРСУ - 2016 - Т. 16, No11.
3. О спонтанном пневмотораксе/ Ясногородский О.О., Качикин А.С., Винарская В.А., Талдыкин И.М., Кернер Д.В.// Русский медицинский журнал. - 2014 - №13.
4. Спонтанный пневмоторакс: хирургическая тактика в современных условиях: Автореферат диссертации/ Письменный А.К. - 2002.
Эмпиема плевры ( Гнойный плеврит , Пиоторакс )
Эмпиема плевры - это воспаление плевральных листков, сопровождающееся образованием гнойного экссудата в плевральной полости. Эмпиема плевры протекает с ознобами, стойко высокой или гектической температурой, обильной потливостью, тахикардией, одышкой, слабостью. Диагностику эмпиемы плевры проводят на основании рентгенологических данных, УЗИ плевральной полости, результатов торакоцентеза, лабораторного исследования экссудата, анализа периферической крови. Лечение острой эмпиемы плевры включает дренирование и санацию плевральной полости, массивную антибиотикотерапию, дезинтоксикационную терапию; при хронической эмпиеме может выполняться торакостомия, торакопластика, плеврэктомия с декортикацией легкого.
Термином «эмпиема» в медицине принято обозначать скопление гноя в естественных анатомических полостях. Так, гастроэнтерологам в практике приходится сталкиваться с эмпиемой желчного пузыря (гнойным холециститом), ревматологам - с эмпиемой суставов (гнойным артритом), отоларингологам - с эмпиемой придаточных пазух (гнойными синуситами), неврологам - с субдуральной и эпидуральной эмпиемой (скоплением гноя под или над твердой мозговой оболочкой). В практической пульмонологии под эмпиемой плевры (пиотораксом, гнойным плевритом) понимают разновидность экссудативного плеврита, протекающего со скоплением гнойного выпота между висцеральным и париетальным листками плевры.
Причины
Почти в 90% случаев эмпиемы плевры являются вторичными по своему происхождению и развиваются при непосредственном переходе гнойного процесса с легкого, средостения, перикарда, грудной стенки, поддиафрагмального пространства.
1. Чаще всего эмпиема плевры возникает при острых или хронических инфекционных легочных процессах:
- пневмонии,
- бронхоэктазах,
- абсцессе легкого,
- гангрене легкого,
- туберкулезе,
- нагноившейся кисте легкого,
- спонтанном пневмотораксе,
- экссудативном плеврите и др.
В ряде случаев эмпиемой плевры осложняется течение медиастинита, перикардита, остеомиелита ребер и позвоночника, поддиафрагмального абсцесса, абсцесса печени, острого панкреатита.
2. Метастатические эмпиемы плевры обусловлены распространением инфекции гематогенным или лимфогенным путем из отдаленных гнойных очагов (например, при остром аппендиците, ангине, сепсисе и др.).
3. Посттравматический гнойный плеврит, как правило, связан с травмами легкого, ранениями грудной клетки, разрывом пищевода.
4. Послеоперационная эмпиема плевры может возникать после резекции легких, пищевода, кардиохирургических и других операций на органах грудной полости.
Патогенез
В развитии эмпиемы плевры выделяют три стадии: серозную, фибринозно-гнойную и стадию фиброзной организации.
- Серозная стадия протекает с образованием в плевральной полости серозного выпота. Своевременно начатая антибактериальная терапия позволяет подавить экссудативные процессы и способствует спонтанной резорбции жидкости. В случае неадекватно подобранной противомикробной терапии в плевральном экссудате начинается рост и размножение гноеродной флоры, что приводит к переходу плеврита в следующую стадию.
- Фибринозно-гнойная стадия. В этой фазе эмпиемы плевры вследствие увеличения количества бактерий, детрита, полиморфно-ядерных лейкоцитов экссудат становится мутным, приобретая гнойный характер. На поверхности висцеральной и париетальной плевры образуется фибринозный налет, возникают рыхлые, а затем плотные спайки между листками плевры. Сращения образуют ограниченные внутриплевральные осумкования, содержащие скопление густого гноя.
- Стадия фиброзной организации. Происходит образование плотных плевральных шварт, которые, как панцирь, сковывают поджатое легкое. Со временем нефункционирующая легочная ткань подвергается фиброзным изменениям с развитием плеврогенного цирроза легкого.
Классификация
В зависимости от этиопатогенетических механизмов различают эмпиему плевры:
- метапневмоническую и парапневмоническую (развившуюся в связи с пневмонией),
- послеоперационную
- посттравматическую.
По длительности течения эмпиема плевры может быть острой (до 1 мес.), подострой (до 3-х мес.) и хронической (свыше 3-х мес.). С учетом характера экссудата выделяют гнойную, гнилостную, специфическую, смешанную эмпиему плевры. Возбудителями различных форм эмпиемы плевры выступают неспецифические гноеродные микроорганизмы (стрептококки, стафилококки, пневмококки, анаэробы), специфическая флора (микобактерии туберкулеза, грибки), смешанная инфекция.
По критерию локализации и распространенности эмпиемы плевры бывают:
- односторонними и двусторонними;
- субтотальными, тотальными, отграниченными: апикальными (верхушечными), паракостальными (пристеночными), базальными (наддиафрагмальными), междолевыми, парамедиастинальными.
По объему гнойного экссудата:
- малая - при наличии 200-500 мл гнойного экссудата в плевральных синусах;
- средняя - при скоплении 500-1000 мл экссудата, границы которого доходят до угла лопатки (VII межреберье);
- большая - при количестве выпота более 1 литра.
Пиоторакс может быть закрытым (не сообщающимся с окружающей средой) и открытым (при наличии свищей - бронхоплеврального, плеврокожного, бронхоплевральнокожного, плевролегочного и др.). Открытые эмпиемы плевры классифицируются как пиопневмоторакс.
Симптомы эмпиемы плевры
Острый пиоторакс манифестирует с развития симптомокомплекса, включающего ознобы, стойко высокую (до 39°С и выше) или гектичекую температуру, обильное потоотделение, нарастающую одышку, тахикардию, цианоз губ, акроцианоз. Резко выражена эндогенная интоксикация: головные боли, прогрессирующая слабость, отсутствие аппетита, вялость, апатия.
Осложнения
Вследствие потери белков и электролитов развиваются волемические и водно-электролитные расстройства, сопровождающиеся уменьшением мышечной массы и похуданием. Лицо и пораженная половина грудной клетки приобретают пастозность, возникают периферические отеки. На фоне гипо- и диспротеинемии развиваются дистрофические изменения печени, миокарда, почек и функциональная полиорганная недостаточность. При эмпиеме плевры резко возрастает риск тромбозов и ТЭЛА, приводящих к гибели больных. В 15% случаев острая эмпиема плевры переходит в хроническую форму.
Диагностика
Распознавание пиоторакса требует проведения комплексного физикального, лабораторного и инструментального обследования. При осмотре пациента с эмпиемой плевры выявляется отставание пораженной стороны грудной клетки при дыхании, асимметричное увеличение грудной клетки, расширение, сглаживание или выбухание межреберий. Типичными внешними признаками больного с хронической эмпиемой плевры служат сколиоз с изгибом позвоночника в здоровую сторону, опущенное плечо и выступающая лопатка на стороне поражения.
Перкуторный звук на стороне гнойного плеврита притуплен; в случае тотальной эмпиемы плевры определяется абсолютная перкуторная тупость. При аускультации дыхание на стороне пиоторакса резко ослаблено или отсутствует. Дополняют физикальную картину данные инструментальной диагностики:
- Рентген. Полипозиционная рентгенография и рентгеноскопия легких при эмпиеме плевры обнаруживают интенсивное затенение. Для уточнения размеров, формы осумкованной эмпиемы плевры, наличия свищей выполняют плеврографию с введением водорастворимого контраста в плевральную полость. Для исключения деструктивных процессов в легких показано проведение КТ, МРТ легких.
- Сонография. В диагностике ограниченных эмпием плевры велика информативность УЗИ плевральной полости, которое позволяет обнаружить даже небольшое количество экссудата, определить место выполнения плевральной пункции.
- Оценка экссудата. Решающее диагностическое значение при эмпиеме плевры отводится пункции плевральной полости, с помощью которой подтверждается гнойный характер экссудата. Бактериологический и микроскопический анализ плеврального выпота позволяет уточнить этиологию эмпиемы плевры.
Лечение эмпиемы плевры
Санация плевральной полости
При гнойном плеврите любой этиологии придерживаются общих принципов лечения. Большое значение придается раннему и эффективному опорожнению плевральной полости от гнойного содержимого. Это достигается с помощью дренирования плевральной полости, вакуум-аспирации гноя, плеврального лаважа, введения антибиотиков и протеолитических ферментов, лечебных бронхоскопий. Эвакуация гнойного экссудата способствует уменьшению интоксикации, расправлению легкого, спаиванию листков плевры и ликвидации полости эмпиемы плевры.
Системная терапия
Одновременно с местным введением противомикробных средств назначается массивная системная антибиотикотерапия (цефалоспорины, аминогликозиды, карбапенемы, фторхинолоны). Проводится дезинтоксикационная, иммунокорригирующая терапия, витаминотерапия, переливание белковых препаратов (плазмы крови, альбумина, гидролизатов), растворов глюкозы, электролитов. С целью нормализации гомеостаза, снижения интоксикации и повышения иммунорезистентных возможностей организма выполняется УФО крови, плазмаферез, плазмоцитоферез, гемосорбция.
Физиореабилитация
В период рассасывания экссудата назначаются процедуры, предотвращающие образование плевральных сращений - дыхательная гимнастика, ЛФК, ультразвук, классический, перкуторный и вибрационный массаж грудной клетки.
Хирургическое лечение
При формировании хронической эмпиемы плевры показано хирургическое лечение. При этом может выполняться торакостомия (открытое дренирование), плеврэктомия с декортикацией легкого, интраплевральная торакопластика, закрытие бронхоплеврального свища, различные варианты резекции легкого.
Осложнениями эмпиемы плевры могут являться бронхоплевральные свищи, септикопиемия, вторичные бронхоэктазы, амилоидоз, полиорганная недостаточность. Прогноз при эмпиеме плевры всегда серьезный, летальность составляет 5-22%. Профилактика эмпиемы плевры заключается в своевременной антибиотикотерапии легочных и внелегочных инфекционных процессов, соблюдении тщательной асептики при хирургических вмешательствах на грудной полости, достижении быстрого расправления легкого в послеоперационном периоде, повышении общей резистентности организма.
Плеврит
Плеврит - различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).

Плеврит - воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты - фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По этиологии:
- инфекционные (по инфекционному возбудителю - пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита - рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры - с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.

В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота - физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству - плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
3. Диагностическая тактика у больных с плевритом неясной этиологии: Автореферат диссертации/ Арутюнян А. В. - 2009.
4. Морфогенез и патологическая анатомия неопухолевых экссудативных плевритов Автореферат диссертации/ Фрисс С. А. - 2005.
Читайте также:
