Артроз тазобедренного сустава это рак или нет
Опухоли суставов – группа заболеваний, характеризующаяся развитием новообразований из тканей скелета (костной, хрящевой, соединительной). Традиционно их разделяют на доброкачественные и злокачественные (рак).
В первой группе заболеваний опасность для жизни и здоровья минимальная, течение болезни обычно стабильное, симптомы в большинстве случаев отсутствуют. Для второй группы, напротив, характерны неблагоприятный прогноз и прогрессирующая по своей тяжести симптоматика.
Очень важно своевременно распознать столь опасную патологию.
Актуальность проблемы
Рак системы опорно-двигательного аппарата составляет около 1% в структуре злокачественных опухолей. Чаще он поражает мужчин, чем женщин. В возрастной структуре преобладают лица от 15 до 45 лет. Заболевание поражает трудоспособное население и приводит к тяжелым последствием, поэтому его выявление своевременное лечение является важной проблемой медицины.
Факторы развития
Причина заболевания до сих пор четко не сформулирована, но имеются определенные предрасполагающие cостояния. В настоящее время выделены признаки, при которых риск возникновения рака существенно повышается:
- Наличие у близких родственников (родители, братья, сёстры) рака скелетной системы.
- Длительное воздействие на организм токсических веществ (бериллий, белый фосфор).
- Контакт с ионизирующим излучением (радиация).
- Повторяющиеся травмы костей и суставов (переломы, разрывы связок).
- Хронические воспалительные заболевания (артриты коленного или тазобедренного суставов).
Классификация

Новообразования суставов принято разделять на первичные и вторичные.
Основную роль в возникновении первичных опухолей играют наследственная предрасположенность и частые ушибы костей и мягких тканей в прошлом. По происхождению они разделяются на следующие типы:
- Остеосаркомы (образованные костной тканью).
- Хондросаркомы (из хрящевой ткани).
- Фибросаркомы (из соединительной ткани).
- Гигантоклеточные саркомы.
- Опухоли из ткани костного мозга (лимфомы, бластомы).
Появление вторичных образований обусловлено следующими процессами:
- Перерождение в рак на фоне таких хронических заболеваний, как травматические экзостозы (костно-хрящевые шипы) или деформирующий остеоартроз суставов.
- Метастазы при раке молочной, предстательной, щитовидной железы; легких, почек.
Как заподозрить рак?
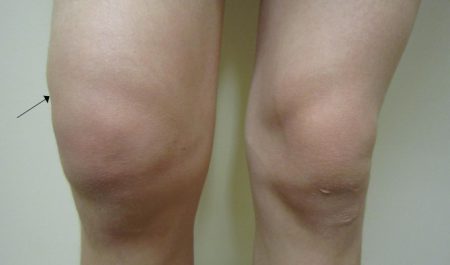
Опухоль может развиться в любой части скелета, но наиболее часто поражаются кости и крупные суставы нижних конечностей (тазобедренный, коленный). Клинические проявления (симптомы) достаточно типичны.
Рак характеризуется достаточно быстрыми темпами роста (несколько месяцев). Доброкачественные образования отличаются либо медленным прогрессированием (годы), либо полным его отсутствием.
Существуют признаки, которые проявляются при раке любой локализации. Все злокачественные опухоли характеризуются возникновением следующих состояний:
- Потеря массы тела более 10%;
- Лихорадка с незначительным повышением температуры (37,1–37,9);
- Потливость;
- Отсутствие аппетита;
- Тошнота;
- Постоянное чувство усталости, разбитости, слабости;
- Нарушения сна – бессонница ночью и сонливость днем.
Наличие таких признаков должно насторожить человека и побудить обратиться за медицинской помощью к квалифицированному специалисту:
- Основной, а зачастую единственный симптом — боль в пораженном суставе или кости. Появление её в покое и постепенное усиление при повседневной активности должны вызвать беспокойство даже у скептически настроенного человека.
- Вторым симптомом является наличие опухолевидного образования. Для рака характерно появление плотного, неподвижного, болезненного образования.
- Ограничение подвижности и нарушение функции конечности почти всегда сопровождает предыдущие признаки.
При метастазах признаки такие же, но, в отличие от первичных опухолей, характерно множественное и симметричное поражение крупных суставов (тазобедренный, коленный).
В клинической практике выделяется до 30 различных видов злокачественных опухолей скелета. Наиболее частыми являются новообразования из костной, хрящевой и соединительной тканей.
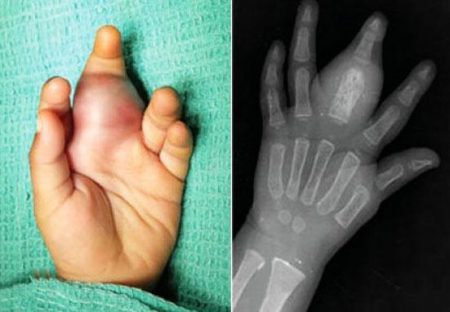
Характеризуется быстрым течением с непостоянным, волнообразным болевым синдромом. Возможно выявить опухоль во время внешнего осмотра.
Часто поражается коленный сустав. Характерны интенсивные боли в области поражения, возникающие ночью. Осложняется патологическими переломами, метастазами в соседние образования.
Для данного вида характерны 2 варианта течения:
- Длительное, бессимптомное, с прогрессированием в течение года.
- Быстрое, при котором развитие процесса происходит за несколько месяцев.
Характерная клиническая картина с наличием всех перечисленных признаков. Боли постоянные, с нарастающей интенсивностью. Наибольшая частота рецидивирования (повторного возникновения процесса) наблюдается при данной форме.
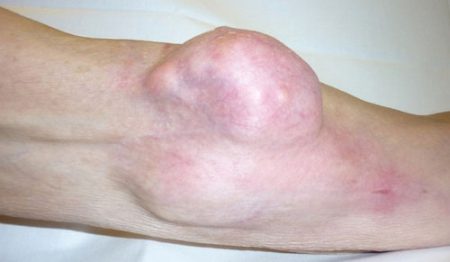
По результатам наблюдений, в 70–75% случаев процесс развивается в коленном суставе. Процесс характеризуется следующими симптомами:
- Умеренными болями, прекращающимися после приема анальгетиков.
- Длительным течением заболевания и поздним обращением к врачу.
- Изменением формы сустава с формированием мягкого опухолевидного образования в его тканях.
Отмечается неравномерность частоты поражения систем органов. Опухоли коленного и тазобедренного суставов находятся на 2 месте по встречаемости после костей позвоночника.
Характерными признаками при данном типе являются:
- Болевой синдром появляется на несколько недель раньше остальных симптомов поражения метастазами.
- Непостоянный характер болей.
- Раннее (в течение нескольких недель) появление рентгенологических признаков.
- Частые осложнения (переломы, вывихи, кровотечения в полость сустава).
- Резкое ухудшение качества жизни.
- Необходимость приема больших доз обезболивающих.
Диагностика
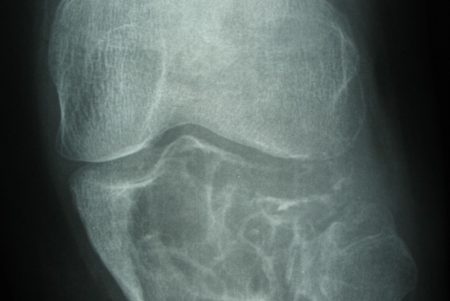
Таким образом, необходимо учитывать не только данные клинического обследования (локализация, размеры, форма, консистенция, болезненность новообразования). Важно своевременно и точно применять современные методы рентгенологической и функциональной диагностики.
Для диагностики могут быть использованы практически любые лучевые методы:
- Рентгенография сустава в 2 стандартных проекциях (передней и боковой).
- Магнитно-резонансная томография (позволяет выявлять опухоли из соединительной и хрящевой ткани).
- Компьютерная томография.
- УЗИ полости сустава.
- Радиоизотопное исследование (использование специальных частиц, которые избирательно накапливаются в ткани опухоли).
- Позитронно–эмиссионная томография.
Подтверждающим методом всегда является биопсия – взятие участка первичной опухоли или метастаза на микроскопическое исследование.
Прогноз

Продолжительность жизни после установленного диагноза зависит от стадии процесса и вида опухоли.
После проведенной терапии необходимо наблюдение у участкового терапевта и онколога в течение 5 лет.
- В первый год наблюдения обязательно полное клиническое обследование с использованием лабораторных и инструментальных клетки методов диагностики с интервалом раз в 3 месяца (ежеквартально).
- На второй год наблюдения достаточно обследования каждые 6 месяцев.
- Последующие три года проводится обследование один раз в год. В него входят общий анализ крови и рентгенография грудной клетки в 2 проекциях.
При современных методах диагностики и лечения, а также своевременном обращении за медицинской помощью удается спасти жизнь 80% пациентов. При метастазах прогноз снижается до 50%.
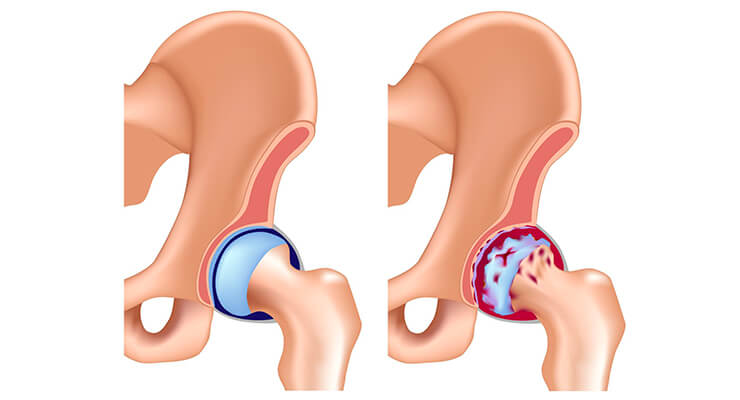
Коксартроз, или дегенеративное заболевание сустава бедра, является одной из самых серьезных патологий опорно-двигательной системы. Из-за большой величины суставных структур боль и дискомфорт намного серьезнее, чем при поражении других суставов. Последствия патологии тоже тяжелые – если разрушение мелких костных сочленений вызывает массу неприятных ощущений, то артроз тазобедренного сустава без лечения – прямой путь к инвалидности. Только правильная терапия, а порой и операция, помогут человеку не утратить способность ходить.
Что такое артроз тазобедренного сустава?
Коксартроз, остеоартроз, артроз тазобедренного сустава – синонимы одного и того же патологического процесса, протекающего в области бедра с одной или двух сторон. В современной медицине патологию также именуют остеоартритом: раньше считалось, что дегенеративным процессам не свойственно воспаление, но более точные исследования показали обратное. Пораженные ткани суставного хряща выделяют воспалительные элементы (интерлейкины), поэтому остеоартрит – еще один верный термин.
Заболевание характеризуется такими признаками:
- Неуклонно прогрессирует, переходя от одной стадии к другой;
- Приводит к стойким болям, ограничению подвижности сустава;
- Вызывает деформацию костных поверхностей, частичное или полное разрушение гиалиновых хрящей;
- В развернутой стадии более присуще людям пожилого возраста, но нередко стартует после 40 лет;
- Симптомы патологии есть у 70% людей старше 75 лет;
- Чаще страдают от болезни женщины.

Сустав – механизм, в котором есть трущиеся детали. Из-за снижения качества или количества смазки (межсуставной жидкости) соприкасающиеся поверхности изнашиваются. На хрящах появляются мелкие трещинки, позже они разрушаются, а вместо здоровой ткани появляется костная мозоль. Такие наросты не дают ноге нормально двигаться, ее функции утрачиваются.
Причины развития болезни
Артроз области правого или левого бедра может быть первичным или вторичным, причем первый вариант характерен именно для людей преклонного возраста. Болезнь первичной формы развивается десятилетиями, связана с возрастным износом и разрушением хрящей.
Вторичный коксартроз имеет иные причины и может стартовать даже у молодого человека. Он связан с возникшим воспалением (инфекционным, аутоиммунным), которое дает толчок к началу патологии. Также причиной может стать перенесенная травма бедра (ушиб, вывих, перелом кости). Прочие возможные причины вторичной формы:
- Операции на данной анатомической зоне;
- Сахарный диабет и прочие серьезные обменные патологии;
- Гормональные заболевания;
- Врожденные, приобретенные формы искривления и смещения костей;
- Дисплазия сустава у ребенка;
- Протрузия вертлужной впадины, некроз головки бедра;
- Сосудистые заболевания системного характера, приводящие к ухудшению питания хрящей;
- Туберкулез кости, ревматоидный остеоартрит;
- Подагра, болезнь Пертеса;
- Опухоли – доброкачественные, злокачественные.

Симптомы артроза тазобедренного сустава любой формы появятся быстрее, если на организм действуют факторы риска:
- Постоянные стрессы, нервные потрясения, депрессии и переживания;
- Ожирение, даже умеренный излишек веса;
- Неблагоприятная наследственность;
- Гиподинамия, сидячая работа или определенные профессии с высокой нагрузкой на сустав;
- Излишние физические (силовые) нагрузки, профессиональный спорт.
Симптомы заболевания
Развивающийся артроз тазобедренного сустава и его симптомы не заметить невозможно. Даже на ранней стадии болезнь дает о себе знать, и, прежде всего, болью. Боли при возникшем и прогрессирующем артрозе тазобедренного сустава нарастают по мере перехода болезни от одной стадии к другой. Они появляются в зоне бедра, отдают в колено, в пах, даже в низ живота. Обычно после сна боль стихает, но на запущенной стадии может присутствовать постоянно. При пальпации боль ощущается не всегда, ведь поражение сустава может начаться с глубоко расположенных частей.
Многие годы безуспешно боретесь с БОЛЯМИ в СУСТАВАХ? "Эффективное и доступное средство для восстановления здоровья и подвижности суставов поможет за 30 дней. Это натуральное средство делает то, на что раньше была способна только операция."
Прочие возможные признаки заболевания:
- Хруст, который появляется при движении, порой даже при незначительном;
- Прихрамывание, изменение походки;
- Укорачивание ноги с той стороны, где имеется артроз тазобедренного сустава;
- Скованность движений, ограниченность во вращении, перемещении ноги.
По мере развития появляются и другие признаки патологии. Так, ощупывание дает ощущение деформирования кости, присутствия разрастаний. Врач на осмотре отмечает атрофию мышц, а пациент даже в обычной жизни вынужден двигаться с тростью, костылем – из-за боли и слабости конечности.

Вообще, боль и прочие клинические проявления сильно зависят от стадии. Выделяют такие стадии коксартроза:
Каковы риски и осложнения?
Несложно понять — если при такой патологии, как артроз тазобедренного сустава симптомы и лечение определены неправильно, несвоевременно, это грозит инвалидностью. Мучительный болевой синдром, невозможность ходить, потребность в постоянном уходе – вот, что ждет человека без лечения данного заболевания.
Инвалидность при поражении костей бедра устанавливается согласно степени тяжести болезни, при полном отсутствии возможности работать дают первую группу. Таким больным показана операция – это единственный эффективный метод лечения в такой ситуации. Но даже современные методы операций могут нести риск осложнений:
- Инфекционное заражение;
- Тромбоз, эмболия тромба;
- Значимая кровопотеря.

Общая доля осложнений невелика – 0,5-2%, но они имеют место. Чаще всего наблюдается инфицирование протеза, который затем приходится менять на новый. Именно поэтому после операции важно проводить курс лечения антибиотиками.
Диагностические мероприятия при артрозе
Обратиться за помощью к травматологу, хирургу, ортопеду рекомендуется уже при первых признаках поражения бедренной зоны. Изначально при подозрении на артроз тазобедренного сустава врач проводит физикальные тесты:
- Ощупывает верхнюю часть бедра, выявляет точки появления боли, костные остеофиты;
- Выполняет пассивные движения ногой – сгибания, разгибания, отведения и приведения для выяснения объема возможных движений.
Более точно поставить диагноз и назначить лечение артроза тазобедренного сустава поможет инструментальная диагностика. Обычно проводится рентгенография – самый дешевый, доступный метод исследования. Рекомендуется делать рентген на современных аппаратах, либо заменять его на КТ, где качество снимков намного выше. КТ дает исчерпывающую информацию о состоянии костей, хрящей, суставных поверхностей. Если же требуется детальное изучение состояния мягких тканей (например, при защемлении нервного корешка), специалист назначит МРТ.

Прочие возможные меры диагностики:
- УЗИ сустава;
- ;
- Анализ крови на ревматоидный фактор;
- Туберкулиновые пробы;
- Биохимический анализ при подозрении на сахарный диабет, подагру.
Причину вторичного коксартроза найти очень важно, ведь без воздействия на нее остановить течение болезни не получится.
Лечение артроза тазобедренного сустава – медикаменты и физиотерапия
Если признаки заболевания неявные, и оно не перешло на стадию необратимых изменений, пациенту поможет консервативное лечение. Терапия медикаментами понадобится и тогда, когда артроз тазобедренного сустава обрел тяжелую форму – в качестве составляющей курса лечения.
Как лечить артроз тазобедренного сустава? Есть программа медикаментозной коррекции заболевания:
- Нестероидные противовоспалительные средства. От боли, воспаления помогут избавиться таблетки или уколы Ибупрофен, Аркоксия, Дексалгин, Мовалис, и другие. Бесконтрольно применять их нельзя – собственные способности хрящей к регенерации будут снижаться, к тому же, от НПВП сильно страдает желудок и кишечник.
- Сосудистые лекарства. Лечение такими средствами (Трентал, Актовегин, Циннаризин, Никотиновая кислота) помогает усилить питание хряща и способствует его восстановлению.
- Миорелаксанты. Показаны при спастических болях в мышцах, вызванных поражением области бедра. Это препараты Мидокалм, Баклосан, Толперизон.
- Хондропротекторы. Артроз тазобедренного сустава требует обязательного и многомесячного приема таких лекарств (Дона, Структум). Также нужно курсами применять инъекционные формы, например, Алфлутоп, в том числе – вводить в полость сустава. Еще более эффективной методикой считается введение в сустав препаратов гиалуроновой кислоты.
- Кортикостероиды. Применяются в крайних случаях в виде внутрисуставных инъекций. Такое лечение необходимо, если симптомы становятся невыносимыми.

Наружные средства (мази, гели) при коксартрозе обычно малоэффективны из-за глубокого пролегания сустава. Зато физиотерапевтические методики применяются часто и дают серьезное облегчение от боли. На область бедра делают УВЧ, лазеротерапию, магнитотерапию, проводят УВЧ, массаж. Также при остеоартрозе показана мануальная терапия, в отдельных случаях – вытяжка сустава.
Давно забытое средство от боли в суставах! "Cамый эффективный способ лечения суставов и проблем с позвоночником" Читать далее >>>
Многие используют народное лечение при данной патологии, хотя артроз тазобедренного сустава плохо реагирует на различные наружные методики. Лишь при сильном болевом синдроме можно прикладывать на больное место компрессы с утеплением, хотя это будет носить больше отвлекающий характер. Лечение осложненного и запущенного артроза тазобедренного сустава лучше проводить средствами для приема внутрь:
- Залить 100 г сухой травы сабельника 500 мл водки, настоять в темноте 10 суток, принимать по 30 капель трижды/сутки для снятия воспаления;
- Ежедневно делать желе, при отсутствии противопоказаний регулярно готовить холодцы – блюда послужат не хуже хондропротекторов.
Унять болевые ощущения можно при помощи такого компресса. Нужно поровну смешать мед, медицинскую желчь, нашатырь, глицерин, нанести на сустав, завязать теплой тканью. Оставить компресс на 3 часа, потом смыть.

Для полноценного лечения остеоартроза очень важно соблюдать правильный рацион, придется отказаться от пищи, нарушающей кровоснабжение и ухудшающей питание хрящей. Это – копчености, уксус, пересоленная еда, жареное, а также пища с консервантами, транс-жирами. Зато блюд с магнием, калием, йодом, кальцием в рационе должно быть больше.
Чем лечить артроз тазобедренного сустава обязательно, так это – лечебная гимнастика. Ежедневные разминки, специальные упражнения в положении лежа должны проводиться всеми пациентами. Например, надо медленно поднимать ногу вверх и удерживать над полом по нескольку секунд. Важно исключить резкие движения, не допускать длительной и быстрой ходьбы – при коксартрозе это только усилит прогрессирование болезни. Для разгрузки сустава можно применять трость, костыли, также ортопед может порекомендовать специальные ортезы для смягчения нагрузки.
Лечение артроза тазобедренного сустава третьей, последней стадии производят только при помощи операции, иные методы неэффективны. В 95% случаев операция бывает удачной, движения ноги восстанавливаются в полном объеме. Но протезы не вечны, срок их службы – до 20 лет, поэтому операция является крайней мерой. В ходе эндопротезирования собственный сустав меняется на искусственный, и артроз тазобедренного сустава ему больше не грозит.

Профилактика коксартроза
Чтобы не проводить сложное лечение патологии, не мучиться от болевого синдрома, важно с ранних лет начать профилактические мероприятия. Особенно важна профилактика коксартроза тем, кто подвержен влиянию факторов риска.
Чтобы кровоснабжение хрящей не страдало, следует:
- Питаться с включением в меню растительной пищи, достаточного количества нежирного мяса, творога, желе, кисломолочной еды;
- Прекратить курить, не злоупотреблять алкоголем;
- На сидячей работе регулярно проводить разминки, делать несложные упражнения;
- Отказаться от малоподвижного образа жизни в пользу занятий лыжами, плаванием, прочими низкоинтенсивными аэробными нагрузками.
Чтобы человека не беспокоил артроз тазобедренного сустава, следует контролировать массу тела, не допускать ожирения и появления даже 5-10 лишних килограммов – это серьезно усиливает нагрузку на бедренную зону. Коксартроз можно предупредить только при комплексном подходе и здоровом образе жизни!
Грамотный врач, изучив рентгеновские снимки и осмотрев пациента, болеющего артрозом тазобедренного сустава, может легко поставить правильный диагноз уже на первой консультации. То есть диагностика этого заболевания обычно не представляет особых сложностей.
Тем удивительнее, что на деле правильный диагноз вовремя устанавливают только в половине случаев, а то и реже. Например, зачастую у пациентов, действительно болеющих коксартрозом, врачи умудряются не замечать артроз тазобедренного сустава на протяжении нескольких лет, пытаясь сваливать все недуги страдающего на проблемы с поясницей, на какие-то болезни внутренних органов (например, у женщин — на воспаление придатков, а у мужчин — на мифический простатит), и т. д.

В результате пациент затем долгое время живет под нависшим дамокловым мечом предстоящей операции по замене сустава, зачастую даже не догадываясь, что ему операция не нужна вовсе!
Чтобы хоть как-то уменьшить этот вал всеобщей некомпетентности, ниже я расскажу о тех болячках, которые чаще всего принимают за артроз тазобедренного сустава. И если предложенная информация поможет хоть десятку пациентов спасти свои суставы и свои нервы, я уже буду считать, что эту книгу я писал не зря. Итак:
Трохантерит может быть как односторонним, когда заболевает только одна нога, так и двусторонним, когда воспаляются сухожилия сразу на обеих ногах. Женщины болеют гораздо чаще мужчин, причем пик заболеваемости приходится на период климактерической перестройки организма, когда происходит ослабление сухожильной и мышечной ткани. Хотя бывают случаи, когда трохантеритом заболевают и молодые женщины — чаще после перегрузки или травмы.
Трохантерит развивается достаточно быстро, в течение 3–15 дней, как правило после физической нагрузки, ношения тяжестей, долгой ходьбы (особенно по неровной местности, подъеме в гору или спуске с нее). Также воспаление бедренных сухожилий может быть спровоцировано травмой (падением на бок, ударом в бедро) или переохлаждением, простудой. Иногда бедренные сухожилия воспаляются после гриппа.
Именно такая полноценная подвижность тазобедренных суставов должна помочь понять как врачу, так и пациенту, что артроза у последнего скорее всего нет, а диагностический поиск надо вести в другом направлении.
Их тоже часто принимают за коксартроз. Но хотя симптомы болезней в чем-то похожи, грамотный специалист и здесь без труда отличит одно от другого. В отличие от артроза, при корешковом синдроме и при синдроме грушевидной мышцы боль обычно возникает резко, чаще всего за 1–2 дня, после подъема тяжести, неудачного движения, резкого поворота в наклоне, или после сильного психического переживания, стресса. Во многих случаях приступу предшествуют острые или хронические боли в пояснице.
В 80% случаев боль распространяется только в одну ногу, и только в 20% случаев страдают обе ноги.
Наибольшая интенсивность боли при синдроме грушевидной мышцы отмечается в области ягодицы; боли в области поясницы тоже бывают довольно сильными, но могут быть незначительными или отсутствовать вовсе.
Боли могут быть выражены сильно как днем, так и ночью. Иногда больному бывает трудно найти удобное положение по ночам, а иногда болеющий человек просыпается от боли в 3–4 часа ночи. Однако у половины больных боли возникают только при движениях и ходьбе.
Но зато при синдроме грушевидной мышцы и при корешковом синдроме нередко возникает острая боль в пояснице или в бедре (особенно по задней поверхности бедра) при попытке поднять выпрямленную ногу или наклониться вперед стоя с прямыми ногами. При коксартрозе такие движения резких болевых ощущений почти никогда не вызывают — если только артроз не сочетается с поясничными проблемами.
Некоторые виды артритов тоже приводят к поражению тазобедренных суставов. И хотя это случается довольно редко, мы должны об этом помнить.
В наиболее типичных случаях тазобедренные суставы при артритах поражаются чуть ли не в последнюю очередь, гораздо позже других суставов. И тогда дифференциальная диагностика между артритом и коксартрозом не представляет затруднений — ведь к моменту воспаления тазобедренных суставов пациент обычно уже знает, что он болен артритом, и чаще всего знает, каким именно.
Однако при отдельных разновидностях болезни Бехтерева и при некоторых редчайших вариантах реактивного артрита воспаление тазобедренных суставов может опережать другие проявления болезни, или вообще быть единственным симптомом болезни. И тогда поставить правильный диагноз бывает неимоверно трудно — подобное воспаление тазобедренных суставов очень легко принять за артроз. В таких случаях ошибиться может даже грамотный врач.
Еще один настораживающий признак, который может указывать на артритический характер воспаления суставов — утренняя скованность во всем теле и суставах, возникающая сразу после пробуждения и проходящая затем в течение часа или в течение первой половины дня. Такая скованность характерна именно для воспалительных заболеваний, в первую очередь для болезни Бехтерева и ревматической полимиалгии.
Ревматическая полимиалгия — довольно редкая болезнь, которую тем не менее тоже нельзя сбрасывать со счета. Болеют чаще женщины старше 50 лет. В 90% случаев заболевание начинается после перенесенного сильнейшего стресса или тяжелой простуды (гриппа).
Болезнь развивается достаточно быстро, в течение 3–20 дней. Как правило, первыми симптомами болезни являются выраженные симметричные (то есть одинаковые справа и слева и справа) скованность и боль в области бедер (боль не опускается ниже колен) и в области плечевых суставов.
Артроз тазобедренного сустава (деформирующий артроз, коксартроз, остеоартроз) – это медленно прогрессирующее дегенеративно-дистрофическое заболевание, приводящее со временем к разрушению пораженного сустава, стойким болям и ограничению подвижности.
Заболевание поражает людей старше 40 лет, женщины болеют в несколько раз чаще, чем мужчины.
В общей структуре артрозов артрозу тазобедренного сустава принадлежит ведущая роль. Это объясняется широко распространенной врожденной патологией тазобедренных суставов (дисплазией), а также значительными физическими нагрузками, которым эти суставы подвержены.
Факторы риска и причины артроза тазобедренного сустава
В патологическом механизме развития артроза тазобедренного сустава основная роль принадлежит изменению физико-химических характеристик синовиальной (внутрисуставной) жидкости, в результате чего она становится более густой и вязкой. Это ухудшает ее смазывающие качества. При движении суставные хрящевые поверхности начинают тереться друг об друга, становятся шероховатыми, покрываются трещинами. Небольшие частицы гиалинового хряща откалываются и попадают в суставную полость, вызывая развитие в ней асептического (неинфекционного) воспаления. По мере прогрессирования заболевания в воспалительный процесс втягивается костная ткань, что приводит к асептическому некрозу участков головки бедренной кости и поверхности вертлужной впадины, формированию остеофитов (костных разрастаний), усиливающих воспаление и вызывающих сильные боли при движении.
На поздней степени артроза тазобедренного сустава воспаление перекидывается и на окружающий сустав ткани (сосуды, нервы, связки, мышцы), что приводит к появлению признаков периартрита. В итоге тазобедренный сустав оказывается полностью разрушенным, его функции утрачиваются, движение в нем прекращается. Это состояние называется анкилозом.
Причины артроза тазобедренного сустава:
- врожденный вывих бедра;
- дисплазия тазобедренного сустава;
- асептический некроз головки бедренной кости;
- болезнь Петерса;
- травмы тазобедренного сустава;
- инфекционный артрит тазобедренного сустава;
- гонартроз (деформирующий остеоартроз коленного сустава);
- остеохондроз;
- лишний вес;
- профессиональные занятия спортом;
- плоскостопие;
- искривление позвоночника;
- малоподвижный образ жизни.
Патология не передается по наследству, однако ребенок наследует от своих родителей особенности строения опорно-двигательного аппарата, которые могут послужить причиной артроза тазобедренного сустава в способствующих этому условиях. Этим объясняется факт существования семей, заболеваемость в которых выше, чем в общей популяции.
Формы заболевания
В зависимости от этиологии артроз тазобедренного сустава подразделяется на первичный и вторичный. Вторичный артроз развивается на фоне других заболеваний тазобедренного сустава или его травм. Первичная форма не связана с предшествующей патологией, причину ее развития установить часто не удается, в этом случае говорят об идиопатическом артрозе.
Коксартроз бывает одно- или двусторонним.
Стадии
В течении артроза тазобедренного сустава выделяют три стадии (степени):
- Начальная – патологические изменения выражены незначительно, при условии своевременного и адекватного лечения они обратимы.
- Прогрессирующий коксартроз – характеризуется постепенным нарастанием симптомов (боль в суставе и нарушение его подвижности), изменения суставных тканей уже необратимы, но терапия может замедлить дегенеративные процессы.
- Финальная – движение в суставе утрачивается, формируется анкилоз. Лечение возможно только хирургическим путем (замена сустава на искусственный).
Операции по эндопротезированию суставов в 95% случаев обеспечивают полное восстановление подвижности конечности, восстанавливают работоспособность пациента.
Симптомы артроза тазобедренного сустава
Основные признаки артроза тазобедренного сустава:
- боли в области паха, бедра и колена;
- ощущение скованности в пораженном суставе и ограничение его подвижности;
- хромота;
- ограничение отведения;
- атрофические изменения мышц бедра.
Наличие тех или иных симптомов артроза тазобедренного сустава, а также их выраженность зависят от степени заболевания.
При I степени артроза тазобедренного сустава пациенты жалуются на возникающие под влиянием физической нагрузки (длительная ходьба, бег) боли в пораженном суставе. В некоторых случаях боль локализуется в области коленного сустава или бедра. После небольшого отдыха боль проходит самостоятельно. Объем движений конечности полностью сохранен, походка не нарушена. На рентгенограмме отмечаются следующие изменения:
- незначительное неравномерное уменьшение просвета суставной щели;
- остеофиты, расположенные по внутреннему краю вертлужной впадины.
Какие-либо изменения со стороны шейки и головки бедренной кости не выявляются.
При III степени артроза тазобедренного сустава боли интенсивные и постоянные, не прекращающиеся ночью. Ходьба значительно затруднена, пациент вынужден опираться на трость. Объем движений в пораженном суставе резко ограничивается, позже полностью прекращается. Из-за атрофии мышц бедра таз отклоняется во фронтальной плоскости и происходит укорочение конечности. Пытаясь компенсировать это укорочение, пациенты при ходьбе вынуждены отклонять туловище в сторону поражения, что еще больше увеличивает нагрузку на больной сустав. На рентгенограммах выявляются множественные костные разрастания, значительное сужение суставной щели и выраженное увеличение головки бедренной кости.
Диагностика
Диагностика артроза тазобедренного сустава основывается на данных клинической картины заболевания, результатов врачебного осмотра и инструментальных исследований, среди которых основное значение принадлежит визуализационным методам – рентгенографии, компьютерной или магниторезонансной томографии. Они позволяют не только определить наличие артроза тазобедренного сустава и оценить его степень, но и выявить возможную причину заболевания (травма, юношеский эпифизиолиз, болезнь Петерса).
Довольно сложна дифференциальная диагностика артроза тазобедренного сустава с другими заболеваний опорно-двигательного аппарата. На II и III степени артроза тазобедренного сустава развивается атрофия мышц, которая может стать причиной интенсивной боли в области коленного сустава, характерных для гонита или гонартроза (заболеваний коленного сустава). Для дифференциальной диагностики этих состояний проводят пальпацию коленного и тазобедренного суставов, определяют объем движения в них, а также исследуют их рентгенологически.
При заболеваниях позвоночника в некоторых случаях происходит сдавливание нервных корешков спинного мозга с развитием болевого синдрома. Боли могут иррадиировать в область тазобедренного сустава и имитировать клиническую картину его поражения. Однако характер боли при корешковом синдроме несколько иной, чем при артрозе тазобедренного сустава:
- боль возникает в результате подъема тяжестей или резкого неловкого движения, а не под влиянием физических нагрузок;
- боль локализуется в ягодичной, а не паховой области.
При корешковом синдроме пациент может спокойно отвести ногу в сторону, в то время как при артрозе тазобедренного сустава отведение ограничено. Характерным признаком корешкового синдрома является положительный симптом натяжения – появление резкой боли при попытке лежащего на спине пациента поднять прямую ногу.
Артроз тазобедренного сустава поражает людей старше 40 лет, женщины болеют в несколько раз чаще, чем мужчины.
Артроз тазобедренного сустава следует дифференцировать и с вертельным бурситом (трохантеритом). Вертельный бурсит развивается быстрее, в течение нескольких недель. Обычно ему предшествуют значительные физические нагрузки или травмы. Боль при этом заболевании выражена значительно сильнее, чем при артрозе тазобедренного сустава. При этом укорочения конечности и ограничения ее подвижности не выявляется.
Клиническая картина нетипичного реактивного артрита и болезни Бехтерева может напоминать клинические проявления артроза тазобедренного сустава. Однако боль возникает у пациентов в основном ночью или в состоянии покоя, при ходьбе не усиливается, а, наоборот, ослабевает. Утром пациенты отмечают скованность в суставах, которая проходит спустя несколько часов.
Лечение артроза тазобедренного сустава
Лечением артроза тазобедренных суставов занимаются ортопеды. При I и II степени заболевания показана консервативная терапия. При выраженном болевом синдроме пациентам назначают нестероидные противовоспалительные препараты коротким курсом. Длительно принимать их не следует, так как они не только способны оказывать негативное влияние на органы желудочно-кишечного тракта, но и подавляют регенеративные способности гиалинового хряща.
В схему лечения артроза тазобедренного сустава включают хондропротекторы и сосудорасширяющие средства, что создает оптимальные возможности для восстановления поврежденных хрящевых тканей. При выраженном мышечном спазме может потребоваться назначение миорелаксантов центрального действия.
В тех случаях, когда купировать болевой синдром нестероидными противовоспалительными средствами не удается, прибегают к внутрисуставным инъекциям кортикостероидов.
Местное лечение артроза тазобедренного сустава с использованием согревающих мазей позволяет уменьшить мышечный спазм и несколько ослабить болевые ощущения за счет отвлекающего действия.
В комплексной терапии артроза тазобедренного сустава применяются и физиотерапевтические методы:
- магнитотерапия;
- индуктотермия;
- УВЧ;
- лазерная терапия;
- ультразвуковое лечение;
- массаж;
- лечебная гимнастика;
- мануальная терапия.
Диетическое питание при артрозе тазобедренного сустава направлено на коррекцию массы тела и нормализацию обменных процессов. Снижение массы тела уменьшает нагрузку на тазобедренные суставы и тем самым замедляет прогрессирование заболевания.
Для разгрузки пораженного сустава врач может рекомендовать пациентам ходить с опорой на костыли или трость.
При III степени артроза тазобедренного сустава консервативное лечение неэффективно. В данном случае улучшить состояние пациента, вернуть ему нормальную подвижность возможно только в результате хирургического вмешательства – замены разрушенного сустава искусственным (эндопротезирование сустава).
Возможные последствия и осложнения
Наиболее серьезным осложнением прогрессирующего артроза тазобедренного сустава является инвалидизация вследствие утраты движения в суставе. При двустороннем коксартрозе пациент утрачивает способность к самостоятельному передвижению и нуждается в постоянном постороннем уходе. Длительное пребывание в постели в одной позе создает предпосылки к возникновению застойной (гипостатической) пневмонии, которая трудно поддается терапии и способна привести к летальному исходу.
Патология не передается по наследству, однако ребенок наследует от своих родителей особенности строения опорно-двигательного аппарата, которые могут послужить причиной артроза тазобедренного сустава.
Прогноз
Артроз тазобедренных суставов – это прогрессирующее хроническое заболевание, которое полному излечению поддается только на ранних стадиях при условии устранения причины заболевания. В иных случаях терапия позволяет замедлить его течение, однако со временем возникает необходимость в имплантации эндопротезов тазобедренного сустава. Подобные операции в 95% случаев обеспечивают полное восстановление подвижности конечности, восстанавливают работоспособность пациента. Срок службы современных протезов составляет 15-20 лет, после чего они подлежат замене.
Профилактика
Профилактика артроза тазобедренного сустава направлена на устранение причин, способных привести к развитию этого заболевания, и включает:
- своевременное выявление и лечение заболеваний и травм тазобедренного сустава;
- отказ от малоподвижного образа жизни, регулярная, но не чрезмерная физическая нагрузка;
- контроль массы тела;
- рациональное питание;
- отказ от вредных привычек.
Видео с YouTube по теме статьи:
Читайте также:


