Асептический некроз бедра у детей после врожденного вывиха бедра
Уважаемые родители! Настало время поговорить о самом сложном и не приятном осложнении – асептическом некрозе головки бедренной кости у детей. Оно возникает как следствие различных заболеваний или травм в этой области. В его основе лежит ухудшение местного кровообращения и снижение минерализации костной ткани, за счет массовой гибели клеток созидателей (остеобластов и остеоцитов) и повышению активности клеток разрушителей – остеокластов, что приводит к её частичному или полному разрушению.
Группой риска по его развитию являются дети и подростки с ортопедическими заболеваниями, последствиями травм и новообразований тазобедренного сустава:
1. среди ортопедических заболеваний чаще всего он возникает у пациентов с болезнью Пертеса (начало проявления в 10 – 12 лет), врожденным вывихом бедра после консервативного или оперативного лечения, юношеского эпифизиолиза;
2. патологический вывих головки бедра после перенесенного эпифизарного остеомиелита
3. последствие перелома шейки бедренной кости или межвертельной области, а так же костей таза в области вертлужной впадины;
4. доброкачественных и злокачественных опухолей проксимальной части бедренной кости и детской онкологии (серповидно-клеточной анемии и лейкозах).
В клинической картине ведущим симптомом является боль в паховой области, которая возникает спонтанно через 3 – 5 месяцев после консервативного или оперативного лечения заболеваний и последствии травм, ее интенсивность увеличивается, даже на фоне приема обезболивающих и противовоспалительных препаратов. Как следствие, ведущего симптома в пораженном тазобедренном суставе формируется нарушение его функции, по сравнению со здоровым с присоединением хромоты.
Главной задачей родителей ребенка провести не запланированный визит к врачу, а его задача рекомендовать выполнения рентгенологического обследования, для раннего выявления разрушения костной ткани.
Рентгенологическая картина асептического некроза головки бедренной кости чаще всего напоминает структурные изменения в ней как при болезни Пертеса. Однако, очаг разрушения (остеонекроза) захватывает 25 – 50 % объёма пораженной головки бедра.
Для его ликвидации вашему ребёнку показано консервативное лечение. Прежде всего, необходимо уменьшить нагрузку на пораженную нижнюю конечность. Как этого достичь?
Родителям важно знать, что ортезирование является одним из важнейших этапов консервативного лечения!
Современная ортопедическая наука в данной ситуации советует использовать разгружающие ортезы тазобедренного сустава. Благодаря перераспределению нагрузки на сустав, их применение обеспечивает уменьшения болезненных ощущений, а постепенное растяжение связочно-мышечного аппарата приводит к формированию не только правильной центрации пораженной головки, но и восстановлению её сферичности. Кроме того, они легко встраиваются под одежду и не ограничивают активность ребенка;
Медикаментозная терапия включает в себя использования остеохондропротекторов в жидкой форме (инъекции). Кратчайшая доставка к костным структурам пораженной головки осуществляется при помощи околосуставной блокады, что позволяет нанести главный удар по остеонекрозу. Данная манипуляция эффективно локализует очаг разрушения и усиливает минерализацию. Тем самым резко сокращается длительность заболевания. Что бы улучшить кровоток по огибающим шейку бедра артериям целесообразно назначение ангипротекторов (сосудорасширяющие препараты), а для уменьшения венозного стаза (замедление движения крови по венам) – венотоники в таблетированной форме;
Восстановительное лечение является существенной составляющей лечебного процесса. В ее состав входят: физиотерапевтические процедуры, курсы массажа 3 – 4 раза в год, лечебная физкультура, плавание, санаторно-курортное лечение.
Консервативное лечение применяется только у пациентов с асептическим некрозом последствием травм и ортопедических заболеваний. Длительность заболевания сокращается до 1 – 2 лет, с гарантией полного восстановления до 85 – 90 %, без оперативного вмешательства!
Детям и подросткам с доброкачественными и злокачественными заболеваниями, а так же детской онкологией оно противопоказано, кроме использования разгружающего ортеза.
Первый пример: рентгенограмма пациента К. 11 лет, диагноз: Асептический некроз головки правого бедра в начальной стадии болезни Пертеса, рентгенологический контроль через 2 года – полное восстановление пораженного эпифиза:



Второй пример: рентгенограммы пациентки Д. 1 год, диагноз Врожденный вывих левого бедра:
а) состояние до оперативного лечения: 
б) после операции: 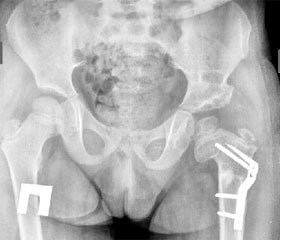
в) картина асептического некроза головки левого бедра через 6 месяцев после оперативного лечения: 
г) рентгенологический контроль через 1,5 года – полное восстановление головки: 
Третий пример: рентгенограмма пациента С. 10 лет, диагноз: Закрытый перелом шейки правой бедренной кости со смещением отломков:
а) рентгенологическая картина при поступлении: 
б) состояние после оперативного лечения: 
в) картина асептического некроза головки правого бедра через 7 месяцев: 
г) рентгенологическая картина восстановления головки бедренной кости через 2 года: 
Четвертый пример: рентгенограмма пациентки В. 7 лет, диагноз: Костная киста шейки левой бедренной кости:
а) при поступлении: 
б) МРТ – картина той же пациентки до оперативного лечения: 
в) рентгенологическая картина асептического некроза головки правого бедра через 10 месяцев после восстановления костной структуры: 
г) полное восстановление головки правого бедра через 1, 5 года: 
Аннотация научной статьи по клинической медицине, автор научной работы — Тепленький Михаил Павлович, Чиркова Наталья Геннадьевна
Изучены ближайшие и среднесрочные результаты лечения детей младшего возраста с дисплазией тазобедренного сустава , осложнившиеся асептическим некрозом головки бедра . Средний возраст пациентов 32 месяца (14-48 месяцев). Распределение суставов по степени некроза: II 6, III 11, IV 9. В 18 наблюдениях проведена спицевая туннелизация суставных компонентов, в 8 случаях туннелизацию сочетали с реконструкцией компонентов сустава. Результаты оценены в срок 3-4 года. Распределение суставов по Severin: IA тип 4, IIА тип 10, IIB тип 7, III тип 4, IV 1. Распределение суставов по степени сферичности: I категория 15, II категория 10, III категория 1. Удельный вес положительных исходов 91 %. Спицевое туннелирование суставных компонентов оказывает позитивное влияние на течение репаративных процессов при ишемическом некрозе и может применяться как изолированное вмешательство или в сочетании с реконструктивными операциями.
Похожие темы научных работ по клинической медицине , автор научной работы — Тепленький Михаил Павлович, Чиркова Наталья Геннадьевна
AVASCULAR NECROSIS OF THE FEMORAL HEAD IN DEVELOPMENTAL HIP DYSPLASIA
There have been studied short and medium-term outcomes of young children with developmental hip dysplasia complicated by avascular necrosis of the femoral head . Middle age 32 months (14-48). Joint distribution according to the degree of necrosis: II 6, III 11, IV 9. In 18 cases has been done wire tunneling of the articular components. In 8 cases tunneling was combined with reconstruction of the joint components. Results were assessed in term of 3-4 years. Joint distribution according to Severin: IA type 4, IIA type 10, IIB type 7, III type 4, type IV 1. Joint distribution according to the degree of sphericity: I category -15, II category 10, III category 1. The proportion of positive results 91 %. Wire tunneling of the articular components makes positive effect on the course of the repair processes in ischemic necrosis and may be applied as an isolated intervention or as a combination with restorative surgeries.
детской хирургии, анестезиологии и реаниматологии
Тепленький М.П., Чиркова Н.Г.
АСЕПТИЧЕСКИМ НЕКРОЗ ГОЛОВКИ БЕДРА
ПРИ ВРОЖДЕННОЙ ДИСПЛАЗИИ ТАЗОБЕДРЕННОГО СУСТАВА
Teplenky M.P., Chirkova N.G.
AVASCULAR NECROSIS OF THE FEMORAL HEAD IN DEVELOPMENTAL HIP DYSPLASIA
Изучены ближайшие и среднесрочные результаты лечения детей младшего возраста с дис-плазией тазобедренного сустава, осложнившиеся асептическим некрозом головки бедра. Средний возраст пациентов - 32 месяца (14-48 месяцев). Распределение суставов по степени некроза: II -6, III - 11, IV - 9. В 18 наблюдениях проведена спицевая туннелизация суставных компонентов, в 8 случаях туннелизацию сочетали с реконструкцией компонентов сустава. Результаты оценены в срок 3-4 года. Распределение суставов по Severin: IA тип - 4, IIA тип - 10, IIB тип - 7, III тип - 4, IV - 1. Распределение суставов по степени сферичности: I категория - 15, II категория - 10, III категория - 1. Удельный вес положительных исходов - 91 %.
Спицевое туннелирование суставных компонентов оказывает позитивное влияние на течение репаративных процессов при ишемическом некрозе и может применяться как изолированное вмешательство или в сочетании с реконструктивными операциями.
Ключевые слова: дисплазия тазобедренного сустава, асептический некроз головки бедра
Асептический некроз головки бедра считается одним из серьезных осложнений при лечении врожденной дисплазии тазобедренного сустава [7, 8]. Его последствия в виде деформации головки и шейки бедренной кости, ацетабулярной дис-плазии, нарушения суставных соотношений при-
There have been studied short and medium-term outcomes of young children with developmental hip dysplasia complicated by avascular necrosis of the femoral head. Middle age - 32 months (14-48). Joint distribution according to the degree of necrosis: II - 6, III - 11, IV - 9. In 18 cases has been done wire tunneling of the articular components. In 8 cases tunneling was combined with reconstruction of the joint components. Results were assessed in term of 3-4 years. Joint distribution according to Severin: IA type - 4, IIA type - 10, IIB type - 7, III type - 4, type IV - 1. Joint distribution according to the degree of sphericity: I category -15, II category - 10, III category - 1. The proportion of positive results - 91 %.
Wire tunneling of the articular components makes positive effect on the course of the repair processes in ischemic necrosis and may be applied as an isolated intervention or as a combination with restorative surgeries.
Key words: developmental hip dysplasia, avascular necrosis of the femoral head
знаются основными причинами раннего развития и быстрого прогрессирования коксартроза [6]. По данным литературы, частота указанного осложнения при закрытом вправлении вывиха бедра варьирует от 10 до 60 % [3, 8, 12]. Большинство специалистов признает, что ведущее значение в патогенезе асептического некроза имеет ятро-
детской хирургии, анестезиологии и реаниматологии
генное нарушение кровоснабжения в проксимальном отделе бедра [1, 5, 9]. Исходя из этого можно предположить, что манипуляции, стимулирующие локальное кровообращение в суставе, могут оказывать положительное влияние на течение восстановительных процессов в головке бедра. В РНЦ ВТО им. академика Г. А. Илизарова у детей с остаточной дисплазией тазобедренного сустава применяется спицевая туннелизация суставных компонентов [2]. Цель данного исследования - изучение ближайших и среднесрочных результатов применения малоинвазивных стимулирующих методик у детей младшего возраста с асептическим некрозом головки бедренной кости после вправления вывиха.
Материал и методы исследования
Проанализированы результаты лечения 24 детей (26 суставов) с асептическим некрозом головки бедренной кости, развившимся после закрытой репозиции врожденного вывиха бедра. Пациенты были разделены на две группы. В 1-ю группу включены 16 детей (18 суставов) в возрасте 14-26 месяцев. Распределение суставов по степени выраженности дистрофических нарушений (Tonnis): II - 6, III - 8, IV - 4. Во всех наблюдениях отмечались достаточная центрация головки бедра во впадине, умеренно выраженная ацетабуляр-ная дисплазия (ацетабулярный индекс - 27±0,5°). Пациентам данной группы проводили спице-вую туннелизацию шейки, головки бедра и над-вертлужной области. Промежуток между сроком диагностирования дистрофических нарушений и началом лечебных мероприятий составлял от 4 до 12 месяцев. Туннелизацию выполняли 2-3 раза с промежутком в 3 месяца. При этом конечности фиксировали отводящей шиной. Проводили курсы физиотерапии.
Во 2-ю группу пациентов включили 8 детей в возрасте 26-48 месяцев. Распределение суставов по степени асептического некроза: III - 3, IV - 5. В указанных случаях отмечены децен-трация головки бедра и дисплазия вертлужной впадины (ацетабулярный индекс - 36±0,75°). В 7 наблюдениях проведены внесуставные реконструктивные вмешательства, включавшие остеотомию подвздошной кости, деторсионную остеотомию бедра, двукратную туннелизацию шейки и головки, аппаратную разгрузку соч-
ленения. Промежуток с момента диагностики асептического некроза до выполнения корригирующих операций составил 18-40 месяцев. В одном наблюдении после закрытого вправления вывиха, осложнившегося асептическим некрозом, сформировался передний вывих бедра. В указанном случае проведена открытая репозиция вывиха с реконструкцией суставных компонентов и их туннелизацией.
Результаты лечения проанализированы в срок 3-5 лет (средний срок - 3 года 7 месяцев). Клинические исходы оценены по McKey. Рентгенологическую оценку характера суставных соотношений проводили с учетом критериев Severin и Kruczincki [8]. Форму головки оценивали по Lauritzen-Meyer [10]. Для этого определяли эпифизарный коэффициент (EQ), коэффициент сферичности (JSQ), коэффициент радиуса (RQ). При двустороннем поражении высчитывали эпифизарный индекс (EI) и индекс сферичности (JSI, отношение высоты эпифиза к диаметру головки).
Клинические исходы среди пациентов 1-й группы были хорошие: I класс - 15 суставов, II класс - 3 сустава. Рентгенологические результаты по Severin: IA тип - 4 сустава, IIA тип - 3 сустава, ПВ тип - 7 суставов, III тип - 4 сустава. Ацетабулярный индекс (АИ) в среднем составил 19±1,2°. В 8 суставах он соответствовал возрастной норме. В остальных наблюдениях АИ не превышал значения, соответствующего легкой степени дисплазии впадины. При оценке сферичности головки 13 суставов отнесены к I категории (EQ > 60, JSQ > 85, RQ 0,45, JSI > 0,4). Состояние головки в 5 случаях расценено как патологическая сферичность, что соответствовало II категории (EQ -40-60, JSQ - 65-85, RQ - 115-130). Из них в 2-х суставах отмечено формирование ишемической деформации II и III типа (Kalamchi-MacEven). Неполное восстановление формы головки наблюдалось только у детей с выраженными (III-IV степень) исходными дистрофическими изменениями. В соответствии с критериями Kruczincki [8] рентгенологические результаты расценены как хорошие в 14 случаях (77,8%), как удовлетворительные - в 4 (22,3 %).
У пациентов 2-й группы клинические исходы распределились следующим образом: I класс -
детской хирургии, анестезиологии и реаниматологии
3 сустава, II класс - 3 сустава, III класс - 1 сустав, IV класс - 1 сустав. Неудовлетворительный функциональный результат констатирован у пациентки после открытой репозиции вывиха бедра.
По данным рентгенографии, в большинстве суставов достигнута достаточная центрация головки во впадине. В 7 случаях суставы отнесены ко НА типу (по Severin), в одном - к IV типу. АИ во всех наблюдениях соответствовал возрастной норме и в среднем составил 12±0,6°. Децентра-ция в одном наблюдении (IV тип) была обусловлена выраженной деформацией головки бедра. Лишь в 2-х наблюдениях в данной группе сферичность головки приблизилась к норме (I категория). В 5 суставах констатирована патологическая сферичность. У одной больной после открытого вправления вывиха диагностировано значительное нарушение сферичности (EQ - 32, JSQ - 24, RQ - 145), соответствующее III категории. Формирование ишемической деформации III и IV типа выявлено в 2-х суставах.
В соответствии с критериями Kruczincki рентгенологические результаты расценены как хорошие в 4-х случаях. В одном наблюдении констатирован неудовлетворительный исход.
Обсуждение результатов исследования
До настоящего времени лучшим способом лечения асептического некроза головки бедра при дисплазии тазобедренного сустава остается профилактика этого осложнения. Возможности лечения развившегося осложнения ограничены. Неоперативные методики, включающие использование отводящих шин и физиотерапию, обеспечивают положительные исходы при I-II степени поражения [12]. Представленные в работе данные дают основание предположить, что ма-лоинвазивные хирургические вмешательства, улучшающие локальную микроциркуляцию, оказывают стимулирующее воздействие на ре-паративные процессы в головке бедра. Вместе с тем следует признать, что в настоящий момент невозможно восстановить функционирование проксимальной ростковой зоны, которая повреждается при тяжелых формах асептического некроза [5], поэтому в анализируемой группе у пациентов с III-IV степенью поражения в будущем нельзя исключить деформацию проксимального отдела бедра.
При сочетании дистрофических нарушений с децентрацией головки бедра лечение существенно усложняется, а прогноз усугубляется. И подвывих бедра, и ишемическая деформация головки признаются ведущими факторами раннего и быстрого прогрессирования коксартроза [4, 6]. Существуют противоположные точки зрения на тактику лечения в данном случае. Теоретически восстановление суставных соотношений должно замедлить развитие патологических изменений в сочленении [5]. Ряд авторов рекомендует безотлагательное оперативное восстановление суставных соотношений [1, 11, 13]. В то же время общепринятые реконструктивные хирургические вмешательства отличаются определенной агрессивностью и могут усугубить течение патологического процесса [4]. D. R. Cooperman и соавт. предостерегают от шаблонного выполнения аце-табулопластики в условиях развившегося асептического некроза [6]. По мнению H. J. Robinson и соавт., наибольшую опасность представляют внутрисуставные вмешательства, которые могут привести к необратимой потере функции сустава [12]. В анализируемой группе пациентов в 7 наблюдениях выполнение внесуставных операций в сочетании с туннелизацией суставных компонентов в условиях аппаратной разгрузки сочленения не привело к декомпенсации сочленения и обеспечило достижение положительных результатов. При сочетании реконструктивных операций с открытым вправлением вывиха и фиксацией аппаратом констатирован неудовлетворительный исход. Несмотря на частичное (60 %) восстановление функции сустава, выраженная деформация головки и нарушение суставных соотношений дают основание для неблагоприятного прогноза. Целесообразность использования внутрисуставных методик на фоне асептического некроза сомнительна.
Спицевое туннелирование суставных компонентов оказывает позитивное влияние на течение репаративных процессов при ишемиче-ском некрозе головки бедра и в зависимости от клинической ситуации и возраста пациента может применяться как изолированное вмешательство или в сочетании с реконструктивными операциями.
детской хирургии, анестезиологии и реаниматологии
1. Белецкий А., Ахтямов И., Богосьян А., Герасименко М. Асептический некроз головки бедренной кости у детей. -Казань, 2010. - 255 с.
2. Шевцов В.И., Макушин В.Д., Чиркова Н.Г. Лечение врожденной дисплазии тазобедренного сустава у детей младшего возраста с использованием периацетабулярной и комбинированной спицевой туннелизации // Вестник травматологии и ортопедии им. Н. Н. Приорова. 2009. № 2. С. 57-61.
3. Brougham D.I., Broughton N.S., Cole W.G., Menelaus M.B. Avascular necrosis following closed reduction of congenital dislocation of the hip // J. Bone Joint Surg. 1990. Vol. 72-B, No. 4. P. 557-562.
4. Carey T. P., Guidera K. G, Ogden J. A. Manifestations of ischemic necrosis complicating developmental hip dysplasia // Clin. Orthop. Relat. Res. 1992. No. 281. P. 11-17.
5. Connolly P., Weinstein S. L. The course and treatment of avascular necrosis of the femoral head in developmental dysplasia of the hip // Acta Orthop Traumatol Turc. 2007. Vol. 41, No. l. P. 54-59.
6. Cooperman D.R., Wallensten R., Stulberg S.D. Post-reduction avascular necrosis in congenital dislocation of the hip // J. Bone Joint Surg. 1980. Vol. 62, No. 2. P. 247-258.
7. Gage J.R., Winter R.B. Avascular necrosis of the capital femoral epiphysis as a complication of closed reduction of congenital dislocation of the hip: a critical review of twenty years' experience at gillette children's hospital // J. Bone Joint Surg. 1972. Vol. 54-A, No. 2. P. 373-388.
8. Kruczynski J. Avascular necrosis of the proximal femur in developmental dislocation of the hip incidence, risk factors, sequelae and mr imaging for diagnosis and prognosis // Acta Orthop Scand. 1996. Vol. 67, No. 268. P. 4-12.
9. Luedtke L.M., Flynn J.M., Pill S. G. A Review of avascular necrosis in developmental dysplasia of the hip and contemporary efforts at prevention // Univ. Pennsylv. Orth. - 2000. - Vol. 13. - P. 22-28.
10. Mose K. Methods of Measuring in legg-calve-rerthes disease with special regard to the prognosis // Clin. Orthop. Relat. Res. 1980. No. 150. P. 103-109.
11. Read H. S., Evans G. A. Avascular necrosis as a complication in the management of developmental dysplasia of the hip // Curr. Orthopaed. 2002. Vol. 16. P. 205-212.
12. Robinson Y.J., Shannon M.A. Avascular necrosis in congenital hip dysplasia: The Effect of Treatment // Ped. Orthop. 1989. Vol. 9, No. 3. P. 293-303.
13. Thomas C.L., Gage J.R., Ogden J.A. Treatment concepts for proximal femoral ischemic necrosis complicating congenital hip disease // J. Bone Joint Surg. 1982. Vol. 64-A, No. 6. P. 817-828.
Для лечения дисплазии тазобедренного сустава без смещения и со смещением головки бедра предложены различные виды подушек, штанишек, стремян, шин, аппаратов и других приспособлений. Все они рассчитаны на то, чтобы удержать в положении разведения ножки ребенка и обеспечить им функцию. У детей первых 2-3 мес. при подозрении на дисплазию тазобедренного сустава или наличии клинических симптомов вывиха не требуется рентгенологического подтверждения диагноза, ибо в любом случае необходимо применять одни и те же лечебно-профилактические меры: разведение ножек с помощью мягких прокладок (широкое пеленание, подушка Фрейка и др.), гимнастика с применением отводяще-круговых движений в суставе, массаж ягодичных мышц.
Сочетание же оптимального положения со свободой движений — лучший принцип лечения детей с дисплазией, подвывихом и вывихом бедра.
Ребенок должен пребывать в отводящей подушечке круглые сутки до полного исчезновения аддукционной контрактуры (2-3 нед). Затем ребенка временами несколько раз в день освобождают от нее, увеличивают время пребывания ребенка без повязки, и к 3-4 мес. указанное приспособление надевается на время сна. Контрольная рентгенограмма решает вопрос об окончании или продолжении лечения.
При наличии вывиха для его долечивания рекомендуют использовать наиболее функционально адекватные методы — стремена Павлика, аппарат Гневковского, шину Мирзоевой и прочие приспособления еще несколько месяцев.
Общие принципы лечения детей первых месяцев жизни
Оптимальное положение для нормального развития сустава — положение сгибания и разведения бедер, "поза лягушки". В этом положении происходит самопроизвольное вправление вывиха, это положение препятствует самопроизвольному вывиху или подвывиху нестабильного "диспластического" сустава.
Положение отведения и сгибания бедер — основное положение, традиционно применяемое для лечения врожденного вывиха бедра (см. рисунок 37).
Долгое время лечение врожденного вывиха бедра считалось невозможным, так как не умели ни вправлять вывих, ни удерживать его после вправления. Наконец, в 1896 г. А. Лоренц опубликовал свои первые случаи излечения врожденного вывиха бедра при помощи бескровного вправления с последующей своеобразной фиксацией тазобедренного сустава в положении отведения и сгибания бедра под прямым углом. Это положение загипсованных ног и в настоящее время носит название первого положения по Лоренцу.
 Рис. 37 |
 Рис. 38 |
Сохранение активных движений. Движения в тазобедренном суставе необходимы для достижения центрирования головки бедра, для укрепления мышц, для нормального кровоснабжения сустава. Поэтому первые 6 месяцев жизни ребенка жесткие ортопедические конструкции не применяют, то есть по возможности не ограничивают движения отведенных и согнутых бедер (см. рисунок 39).
Раннее начало лечения. Лечение должно быть начато в первые дни после рождения ребенка, в роддоме, сразу же после осмотра ортопеда и постановки диагноза. Поскольку клиническая симптоматика дисплазии тазобедренного сустава у новорожденного скудна, то лечение назначают, не дожидаясь развернутой симптоматики и результатов инструментального исследования. В этот период возможно лишь подтверждение диагноза при ультразвуковом исследовании сустава (если эта методика доступна). Диагноз основывается, главным образом, на положительном симптоме соскальзывания и на анамнестических данных.
 Рис. 39 |
 Рис. 40 |
Понятно, что в этой ситуации велика вероятность гипердиагностики, что и происходит примерно в 80% случаев при клиническом исследовании. Детям, отнесенным в группу риска, назначают широкое пеленание, а тем, кому установлен диагноз "дисплазия тазобедренного сустава", — стремена Павлика. Родителей обучают пользованию ортопедических изделий и направляют для дальнейшего наблюдения и лечения в поликлинику по месту жительства или в стационар, где проводят повторное ортопедическое исследование, УЗ-диагностику и, при необходимости, рентгендиагностику.
Длительное лечение. В зависимости от тяжести дисплазии тазобедренного сустава (предвывих, подвывих или врожденный вывих) при раннем начале лечения сроки назначения ортопедических изделий составляют при предвывихе 2-3 месяца, при подвывихе 4-5 месяцев, при вывихе 6 месяцев (см. рисунок 40). Эти сроки приблизительны и касаются своевременно выявленных и неосложненных случаев.
При предвывихе бедра. При предвывихе бедра назначают стремена Павлика или подушку Фрейка в течение полного дня с перерывами для купания, гимнастики, смены ползунков. Стремена Павлика надевают с минимальным отведением бедер для привыкания в течение 2-3 дней. Затем постепенно отводят до угла 70-90° и сохраняют это отведение на протяжении всего лечения.
При подвывихе бедра. Отводящие изделия регулируют так, чтобы ножки были разведены в тазобедренных суставах до такой степени, как только возможно без особого усилия. Сгибание в тазобедренных суставах устанавливают от 80° до 90°. Затем постепенно дозировано доводят отведение бедер до 80° . На этапе разведения ножек необходимо обращать внимание на возможные боли при форсированном отведении мышц. При необходимости применяют сухое тепло, обезболивающие свечи в возрастной дозировке. После клинического, УЗ или рентгенологического контроля центрирования головки бедра сохраняют такое положение 3-4 мес.
При вывихе бедра. Лечение вывиха бедра начинается с этапа вправления. Для достижения вправления необходимо сгибание в тазобедренном суставе более 90° и разведение ножек — так называемое аксиллярное (подмышечное) положение ножек (см. рисунок 41). В этом положении головка бедра легко соскальзывает вниз, таким образом вывих устраняется. Клиническими признаками вправления бедра являются: симметрия подъягодичных складок (на стороне вывиха она короткая или не определяется) и пальпация головки бедра в скарповском треугольнике. Такое положение сохраняется в течение 3-х (не более 4-х) недель, после чего проводят УЗ-исследование для подтверждения вправления бедра. Обычно применяют ортопедические изделия — стремена Павлика. Если вправление не произошло, то лечение в стременах Павлика прекращают и приступают к альтернативному лечению.
 Рис. 41 |
 Рис. 42 |
Обычно это закрытое одномоментное вправление под анестезией с последующей фиксацией гипсовой повязкой (см. рисунок 42). Если вправление достигнуто, то сгибание уменьшают до 90° и продолжают лечение в стременах в течение 5-6 месяцев. В период вправления назначают ректальные аналгезирующие свечи, сухое тепло на область тазобедренного сустава, а после 3-месячного возраста применяют электрофорез с кальцием и фосфором.
Период реабилитации. Наконец принято решение снять отводящее ортопедическое устройство. Перед завершением лечения отводящими шинами обязательно производят рентгенологический контроль. Для этого ножки осторожно низводят вниз и выполняют переднезадний рентгенснимок. После снятия отводящего изделия дети в течение 2-х недель самостоятельно сохраняют положение отведения, и этому не следует препятствовать. Одним из благоприятных факторов развития тазобедренного сустава является сохранение отведенного положения ножек. 2-3 месяца ребенок должен сидеть с разведенными ножками — "верхом, как в седле" (см. рисунок 43).
До 1-го года детям не разрешают ходить, проводят курсы массажа, лечебную гимнастику для укрепления ягодичных мышц, назначают препараты кальция в сочетании с витамином Д. Если выявляются признаки отставания развития сустава, то назначают отводящие шины Виленского на срок 4-9 месяцев, за который дети начинают ходить (см. рисунок 44). Рекомендуется плавание, езда на велосипеде. Ходьбу разрешают лишь при отсутствии видимых на рентгенограмме признаков дисплазии.
 Рис. 43 |
 Рис. 44 |
Таким образом, основными принципами лечения являются: раннее начало, применение ортопедических средств для длительного удержания ножек в положении отведения и сгибания, активные движения в тазобедренных суставах в пределах дозволенного диапазона.
Родители больного дисплазией ребенка должны изучить правила ухода за ребенком в ортопедических изделиях, соблюдения ортопедического режима, эксплуатации ортопедических изделий, организации двигательной активности ребенка, а также научиться выполнять простейшие физиотерапевтические процедуры, массаж и лечебную гимнастику.
Функциональное лечение по А. Павлику
В 1946 году в Праге чешский ортопед Арнольд Павлик сообщил об успешном лечении врожденного вывиха бедра с использованием нового, как он его назвал "функционального", метода лечения. В те годы для придания сгибания и отведения бедер применялись жесткие конструкции, ограничивающие движения в тазобедренных суставах. Частым осложнением такого лечения было тяжелое заболевание "асептический некроз головки бедренной кости" (у 30% детей, которым проводилось лечение).
Павлик так определил суть своего изобретения:
"Принцип этого метода состоит в том, чтобы обеспечить сгибание ног ребенка в коленных и тазобедренных суставах, используя стремена. Известно, что ни взрослый, ни ребенок не в состоянии удерживать приведенные нижние конечности в сгибании. Это является нефизиологичным, мышцы быстро устают и ноги разводятся. Это то, в чем нуждается тазобедренный сустав для лечения дисплазии. Движения в суставе свободны. Это то, в чем нуждается развивающийся детский сустав для выздоровления, так как тазобедренный сустав — орган движения.
Следует отметить, что стремена Павлика в авторском варианте обеспечивали только сгибание в тазобедренных суставах (см. рисунок 45). С тех пор лечение дисплазии тазобедренных суставов с применением стремян Павлика — золотой стандарт детской ортопедии.
 Рис. 45 |
 Рис. 46 |
В современном виде стремена Павлика представляют собой (см. рисунок 46) ортопедическое изделие, сшитое из мягкой ткани, состоящее из грудного бандажика (лифчика) с плечевыми штрипками (ремешками), отводящих штрипок, которые располагают "позади колена", сгибающих передних штрипок и бандажиков, расположенных на голеностопном суставе. Из схемы видно, что подтягивая сгибающие передние штрипки, мы будем сгибать коленные и тазобедренные суставы, а подтягивая отводящие штрипки — разводить бедра.
Изделие надевается на ребенка в положении сгибания и разведения бедер до той степени, как это возможно без какого-либо усилия. Затем, после 2-3-дневной адаптации, следуя указаниям врача, ежедневно подтягивая сгибающие и отводящие штрипки, доводят углы сгибания и отведения бедер до рекомендованной величины (см. выше). Этап разведения бедер — ответственный этап лечения. Разведению бедер препятствуют укороченные и жесткие приводящие мышцы. Следует помнить, что охлаждение, беспокойство, ощущение голода снижают эластичность мышц и сухожилий. Форсированное растяжение приводящих мышц может привести к так называемой болевой контрактуре — воспалению сухожильно-мышечного комплекса в виде контрактурного сокращения мышцы. Отмечается отек в паховой области, повышение температуры до 38°, беспокойство, плохой сон. Приходится снимать ортопедическое изделие, проводить противовоспалительное лечение и начинать все сначала.
После завершения этапа разведения длину ремешков отмечают маркером (это пригодится при смене стремян). Достигнутое отведение бедер и сгибание не изменяют на протяжении всего курса лечения. Очень важно соблюдение гигиены. Купают ребенка в стременах, после купания осторожно, не изменяя положение отведенных ножек, меняют стремена, фиксируя ремешки в том же положении. Стремена позволяют достаточную для нормального развития сустава амплитуду движений. Задача родителей не ограничивать двигательную активность ребенка, побуждать ребенка к движениям, заниматься лечебной гимнастикой и проводить массаж ягодичных мышц.
Широкое пеленание (см. рисунок 47) применяют у детей "группы риска" — новорожденных с УЗ-признаками "незрелого сустава", а также в тех случаях, когда полноценное лечение по каким-либо причинам провести невозможно. Это основной метод профилактики дисплазии тазобедренного сустава. Техника пеленания несложна: две пеленки прокладывают между ножек младенца, придавая положение сгибания и отведения в тазобедренных суставах, а третьей фиксируют ножки, так как показано на рисунке. Широкое пеленание позволяет сохранять положение разведения и сгибания 60-80°.
 Рис. 47 |
 Рис. 48 |
Массаж и лечебная гимнастика. Задача — укрепление мышц тазобедренного сустава и организация двигательной активности ребенка, достаточной для полноценного физического развития. Цель — стабилизация тазобедренного сустава, восстановление нормального объема движений и повышение уровня здоровья ребенка. Лечебная гимнастика применяется на всех этапах консервативного лечения и имеет свои особенности на этапе разведения ножек, на этапе удержания и на этапе реабилитации после снятия ортопедических изделий.
Лечебная гимнастика у новорожденных (если разрешено снимать ортопедические изделия) выполняется просто: левая ладонь матери фиксирует правый тазобедренный сустав ребенка, правая рука, удерживая левую ножку за коленный сустав в согнутом положении до 90°, производит вращательные движения в тазобедренном суставе. Далее все повторяется на другой ножке. За один сеанс производят по 50 вращательных движений для каждого сустава (см. рисунок 48). Проводится 2 раза в день.
На рисунке показаны другие упражнения для новорожденных, которые обязательно сочетаются с приемами массажа.
Приемы массажа: поглаживание, растирание, легкое разминание мышц поясничной области, ягодиц, передней, задней и боковой поверхности бедра и мягкий точечный массаж ягодичных мышц у головки бедра в сочетании с приемами расслабления приводящих мышц.
Физиотерапевтические процедуры: обычно назначают теплые ванны, подводный массаж, парафиновые аппликации, грязелечение. Эти процедуры следует согласовать с лечащим врачом-педиатром.
Читайте также:


