Боль при приведении бедра
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Наиболее распространенной патологией мышечно-связочного аппарата является миофасциальный синдром (МФС), характеризующийся мышечной дисфункцией и формированием локальных болезненных мышечных уплотнений в пораженных мышцах. По данным литературы, 12% пациентов хотя бы 1 раз в жизни испытывали боль, связанную с МФС. У 5–36% пациентов, обратившихся за медицинской помощью с жалобами на боль в спине, диагностирована мышечно-связочная дисфункция [1–3].
Синдром грушевидной мышцы наиболее часто сопровождает дегенеративные заболевания позвоночника и сакроилеит при воспалительных спондилопатиях. Кроме того, он является одной из наиболее частых причин невертеброгенной радикулопатии при сдавлении седалищного нерва между измененной грушевидной мышцей и крестцово-остистой связкой, а также при прохождении нерва через саму мышцу. Чаще данная патология встречается у женщин [2, 7].
Пальпировать грушевидную мышцу следует у лежащего на боку или животе пациента. Участки локального напряжения могут пальпироваться через большую ягодичную мышцу. Спазмированные участки чаще всего локализуются медиальнее латеральных двух третей грушевидной линии и латеральнее медиальной трети той же линии (воображаемая линия, проходящая от второго крестцового позвонка несколько медиальнее задней верхней подвздошной ости до большого вертела бедренной кости; она соответствует верхней границе грушевидной мышцы и задней границе средней ягодичной мышцы).
Для синдрома грушевидной мышцы характерно наличие болезненности при пальпации верхневнутренней области большого вертела бедренной кости (место прикрепления грушевидной мышцы) и крестцово-подвздошного сочленения (проекция места прикрепления грушевидной мышцы). При пассивном приведении бедра с одновременной ротацией его внутрь возникает болевой синдром (симптом Бонне – Бобровниковой). Боль, распространяющаяся по задней поверхности ноги, может возникать при поколачивании по ягодице с больной стороны. При воздействии на нижнепоясничные или верхнекрестцовые остистые отростки происходит сокращение ягодичных мышц (симптом Гроссмана). Кроме того, пальпаторно отмечается болезненность в камбаловидной и икроножной мышцах. Поскольку болезненное натяжение грушевидной мышцы чаще всего связано с ирритацией первого крестцового корешка, целесообразно проводить новокаиновую блокаду этого корешка и новокаинизацию грушевидной мышцы. Уменьшение или исчезновение болей по ходу седалищного нерва может свидетельствовать о компрессионном воздействии спазмированной мышцы [7].
В лечении МФС применяют комплексный подход. Он включает осуществление воздействия на все уровни, вовлеченные в формирование порочного круга болевого синдрома. Первостепенное значение приобретают методы местного воздействия на измененные мышечно-связочные структуры в сочетании с использованием нестероидных противовоспалительных препаратов (НПВП), анальгетиков, миорелаксантов, трициклических антидепрессантов, анксиолитиков и антиконвульсантов. Одним из эффективных и безопасных препаратов группы миорелаксантов является тизанидин (Сирдалуд) – миорелаксант центрального действия, приводящий к торможению спинальных мотонейронов и, соответственно, к миорелаксации. Сирдалуд обладает свойствами как миорелаксанта, так и анальгетика. Обезболивающее действие реализуется на уровне ЦНС, препарат препятствует передаче болевых импульсов. Препарат обладает также гастропротективным свойством – тормозит выработку желудочного секрета и предотвращает НПВП-обусловленные изменения гликопротеинов и повреждение слизистой оболочки желудка, действуя через центральные α-адренергические пути.
Наряду с лечением МФС Сирдалуд также широко применяется в комплексной терапии болезни Бехтерева, спондилоартроза и других заболеваний позвоночника, поражений осевого скелета при остеопорозе, для лечения спастичности при неврологических заболеваниях. Сирдалуд способствует уменьшению боли, увеличению объема движений, улучшению функциональной способности опорно-двигательного аппарата. Важным аспектом использования миорелаксантов является то, что уменьшение мышечного спазма предоставляет возможность пациенту полноценно выполнять программу физической реабилитации. Начальная доза тизанидина может колебаться от 2 до 4 мг, можно назначить 2 мг препарата перед сном, при индивидуальном подборе увеличение дозы на 2 мг происходит на 3 – 4-й день приема. Диапазон эффективно действующих доз достаточно широк (от 2 до 12 мг/сут). Клинически значимое улучшение обычно отмечается в течение 2 нед. от начала терапии.
Сирдалуд обладает хорошей переносимостью. Наиболее частыми побочными эффектами являются сонливость, заторможенность, снижение концентрации внимания, головокружение, сухость во рту. Однако эти побочные эффекты носят дозозависимый характер и исчезают после отмены препарата. Клинический опыт показывает, что при краткосрочном приеме с использованием низких доз препарата развитие побочных эффектов минимально. Препарат оказывает гипотензивное действие, что необходимо учитывать у пациентов, получающих антигипертензивную терапию.
Ниже представлен алгоритм лечения МФС:
1. Создание покоя пораженной мышце.
2. Поверхностные тепловые процедуры (с осторожностью у пациентов с сенсорным дефицитом, нарушениями микроциркуляции, сахарным диабетом, злокачественными опухолями).
3. Использование НПВП, анальгетиков (в т. ч. трамадола).
4. Применение миорелаксантов (Сирдалуд –
2–12 мг/сут).
5. Использование антидепрессантов, антиконвульсантов, анксиолитиков.
6. Инъекции анестетиков, глюкокортикоидов, ботулотоксина в область ТТ.
7. Пассивное растяжение мышцы и/или распыление хладагента над ТТ и зоной отраженной боли.
8. Аппликации гелей и мазей (НПВП-гели, диметилсульфоксид, анестетики).
9. Ишемическая компрессия ТТ (сдавление кончиками пальцев в течение 1 мин с постепенным увеличением силы давления до инактивации ТТ).
10. Иглорефлексотерапия, чрескожная нейростимуляция, лазеротерапия, ультразвуковая терапия и др.
11. Постизометрическая релаксация – расслабление мышц после их волевого напряжения.
12. Выполнение упражнений на растяжение мышц. (Для синдрома грушевидной мышцы: лежа на спине с согнутыми коленями и ступнями, стоящими на полу, запрокинуть здоровую ногу на больную. Здоровой ногой мягко надавить на больную, прижимая ее к полу. Для того чтобы предупредить отрывание таза от пола, пациент может удерживать рукой верхнюю переднюю подвздошную ость с больной стороны. Зафиксировать позу на 10 с.)
13. Проведение расслабляющего массажа.
14. Лечение основного заболевания [8].
Всем привет! В этой публикации продолжу разбор одной из распространённых причин возникновения боли в области паха, полости таза, передне-внутренней поверхности бедра, колена и даже голени, которая исходит из триггерных точек, расположенных в приводящих мышцах бедра (медиальной группе).
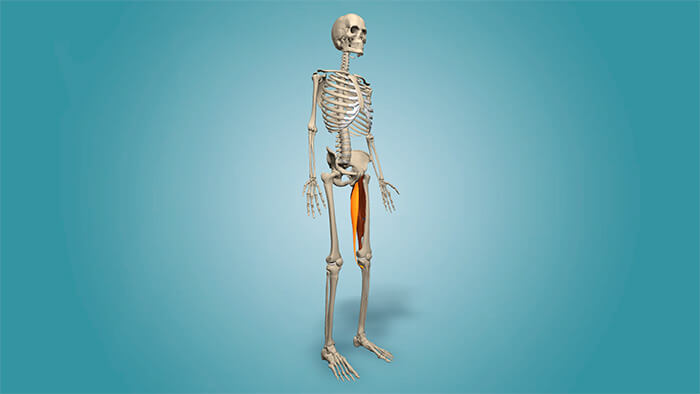
Мы знаем, что к медиальной, т.е. внутренней группе мышц бедра относятся 5 мышц: гребенчатая мышца, длинная, короткая и большая приводящие мышцы, а также тонкая мышца.
Гребенчатую мышцу я уже подробно разобрал в этом видео.
Приводящие мышцы располагаются между мышечной группой четырёхглавой мышцы бедра, которая находится спереди и мышцами-сгибателями голени, которые локализуются сзади. Спереди располагается длинная приводящая мышца, короткая приводящая находится в промежуточном положении, а большая приводящая мышца, самая крупная из всей медиальной группы, находится позади всех. Гребенчатая мышца лежит выше и несколько впереди от короткой приводящей, а тонкая мышца находится ближе всего к внутренней поверхности бедра и одна из этой группы мышц пересекает два сустава — тазобедренный и коленный.
Основная функция всех мышц медиальной группы бедра заключается в приведении бедра. Помимо этого, длинная, короткая и большая приводящие мышцы участвуют во внутреннем вращении бедра. Тонкая, длинная и короткая приводящие мышцы принимают участие в сгибании бедра в тазобедренном суставе, а большая приводящая мышца — в его разгибании. Тонкая мышца также помогает сгибать колено и осуществлять внутреннее вращение голени.
Основная функция всех мышц медиальной группы бедра заключается в приведении бедра.
Помимо этого, длинная, короткая и большая приводящие мышцы участвуют во внутреннем вращении бедра.
Тонкая, длинная и короткая приводящие мышцы принимают участие в сгибании бедра в тазобедренном суставе,
а большая приводящая мышца — в его разгибании.
Тонкая мышца также помогает сгибать колено
и осуществлять внутреннее вращение голени.
Триггерные точки, расположенные в длинной и короткой приводящих мышцах вызывают боль внутри паховой области и несколько выше, а также по передневнутренней поверхности бедра. Снизу боль из этих триггерных точек отражается на передневнутреннюю поверхность коленного сустава, уходя ещё ниже на голень в область над большеберцовой костью.
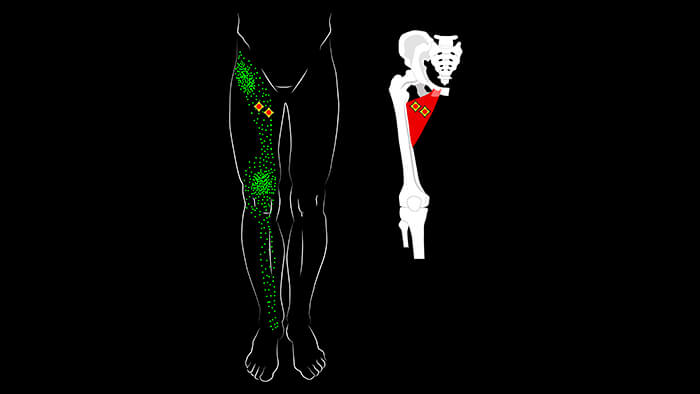
Боль усиливается при нагрузке и при резких поворотах в тазобедренном суставе.
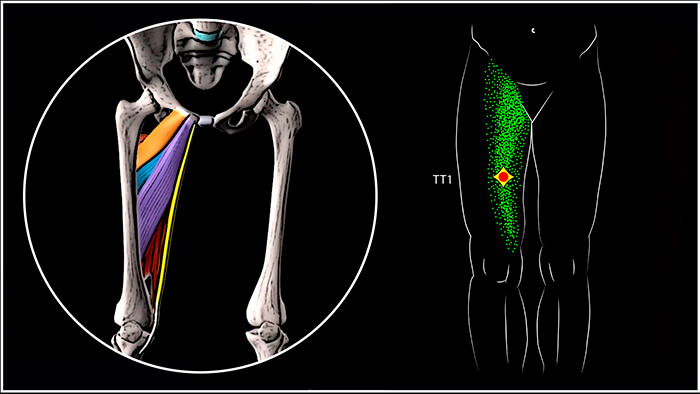
Триггерные точки большой приводящей мышцы чаще всего располагаются в двух областях. Первая триггерная точка (ТТ1), находящаяся в средней части мышцы встречается наиболее часто и отражает боль вверх в паховую область и вниз по передневнутренней поверхности бедра. Более высоко расположенные триггерные точки (ТТ2) вызывают обширную боль в полости таза, иногда распространяющуюся на лобковую кость, влагалище, прямую кишку и мочевой пузырь.
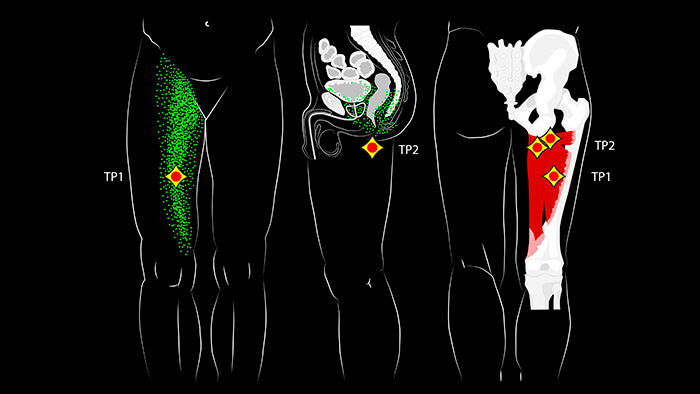
Боль внутри таза может носить как постоянный характер, так и проявляться как стреляющая боль, возникающая время от времени.
Триггерные точки, находящиеся в тонкой мышце вызывают резкую жгучую боль, разливающуюся вверх и вниз по внутренней поверхности бедра. Боль сохраняется и во время нагрузки на мышцу, и в покое, при ходьбе возможно некоторое облегчение.
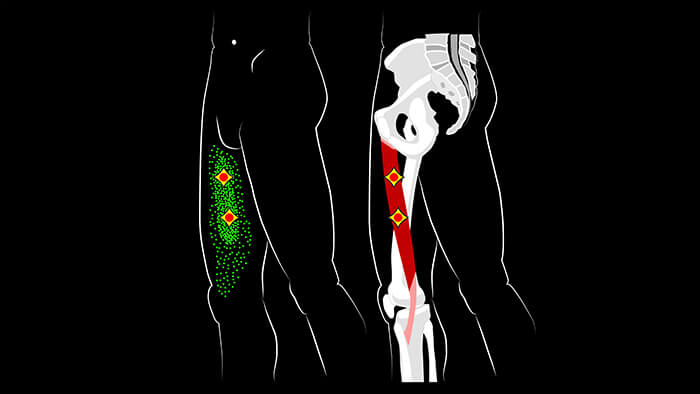
Хроническая перегрузка приводящих мышц бедра может приводить к воспалению лобкового симфиза, разрыву прикрепления приводящих мышц, отслоению надкостинцы и даже к перелому лобковой кости. Такие состояния могут возникать, например, у профессиональных бегунов, танцовщиков, легкоатлетов или у военных, выполняющих изнуряющий марш широким шагом.
Активация триггерных точек может произойти также при быстрой верховой езде, катании на лыжах, коньках, длительных поездках на велосипеде или при поскальзывании на льду, когда ноги разъезжаются и для удержания равновесия приходится оказывать сопротивление этому движению. Неловкая попытка освоить шпагаты или косой удар по мячу во время игры в футбол могут также вызвать резкую боль. Вынужденное положение (особенно у женщин) во время полового акта, а также в процессе родов может приводить как к повреждению мышц, так и к активации уже существующих триггерных точек.
Следует отметить, что в ряде случаев триггерные точки приводящих мышц бедра вносят значительный вклад в общую картину боли, которая наблюдается при постановке диагноза артрит и артроз тазобедренного сустава. У ряда пациентов, которым поставили такой диагноз наблюдается значительное уменьшение болевой симптоматики при выполнении упражнений, направленных на механическое воздействие на триггерные точки медиальной группы мышц бедра с последующим выполнением упражнений на растягивание.
Существуют два простых теста, которые помогут обнаружить укорочение приводящих мышц бедра.
В первом случае во время исследования пациент лежит на спине. Одна нога согнута в колене, пятка максимально приближена к тазу. Врач, стабилизировав таз одной рукой, второй рукой осуществляет отведение бедра согнутой ноги.

При ограничении движения стопа согнутой ноги будет находится ближе к колену прямой ноги, а колено согнутой ноги будет значительно возвышаться над поверхностью кушетки или пола, чем в норме.
Второй способ исследования выполняется также в положении лёжа на спине. В первую фазу исследуемая нога, выпрямленная в колене, отводится в сторону и частично сгибается в тазобедренном суставе.

Это движение позволяет оценить состояние задней части большой приводящей мышцы. Во вторую фазу теста нога очень медленно и без рывков опускается вниз, что позволяет обнаружить ограничение растягивания гребенчатой, длинной и короткой приводящих мышц.

В домашних условия оказать лечебное воздействие на приводящие мышцы бедра можно при помощи их прокатки на большом массажном ролле с последующим вытяжением.
Для этого возьмите ролл и лягте на живот, согнув и отведя одну ногу в тазобедренном суставе. Расположите ролл перпендикулярно бедру и осуществляйте медленное интенсивное воздействие на мышцы и фасции этой области в течение нескольких минут.

Для более локального и глубокого воздействия на область триггерных точек можно также использовать большой массажный мяч .
После выполнения этого же упражнения на вторую ногу следует приступить к вытяжению приводящих мышц бедра. Для этой цели я рекомендую понять и использовать принцип, заложенный в следующих упражнениях.
Примите позу бабочки или, как её называют на санскрите, баддха конасану. В положении сидя согните ноги в коленях и соедините стопы вместе. Захватите их руками и приведите ближе к тазу. Толкните поясницу вперёд, обозначив поясничный лордоз и удерживайте это положение спины, не округляя её. За счёт отводящей группы мышц бедра постарайтесь опустить колени вниз насколько это возможно.

Удерживайте конечное положение от одной до трёх минут, сочетая его с глубоким и спокойным дыханием. С каждым четвёртым выдохом старайтесь опустить колени ещё ниже. После выполнения упражнения медленно соедините бёдра и посидите в этом положении несколько секунд.
Затем возьмите ремень, сделайте петлю и лягте на спину. Согните ногу в колене и накиньте петлю на стопу, а затем выпрямите ногу. Не отрывайте голову от пола. Не поднимая противоположную половину таза от пола тяните ногу к себе и в сторону.

Сохраняйте глубокое дыхание и точно также с каждым четвёртым плавным выдохом старайтесь увести ногу ещё дальше. Фиксация 1-3 минуты.
Затем медленно верните ногу в центр и опустите её на пол. Поменяйте ногу и повторите упражнение в другую сторону.
Ещё одним похожим, эффективным и доступным упражнением является следующее. Сядьте боком возле стены и ляжьте на спину. Повернувшись в сторону, стараясь чтобы таз был максимально приближен к стене, выпрямьте ноги и начинайте их мягко отводить в стороны. Можете слегка помогать себе руками, оказывая дополнительную нагрузку на ноги.

Принцип дыхания и фиксации в этом упражнении идентичен предыдущим. Затем медленно сведите ноги и возвращайтесь в исходное положение.
Показанные упражнения на вытяжение мышц и фасций, а также с массажными инструментами, конечно, можно выполнять изолированно, но наилучший результат они принесут, если выполнять комплексную проработку всего тела, уделяя больший объём внимания проблемным зонам.
Если вас мучают описанные в этом видео боли, то помимо продемонстрированных упражнений также следует уделить внимание положению во время сна. Чтобы не допустить стойкого укорочения приводящих мышц, во время сна на боку поместите подушку между ног. Ноги также не должны быть сильно согнуты в тазобедренных суставах.
Когда вы находитесь в положении сидя, то не стоит скрещивать ноги или класть ногу на ногу. При сидении в кресле за рабочим столом или в машине, как и во время сна, избегайте положения с резким сгибанием бёдер.
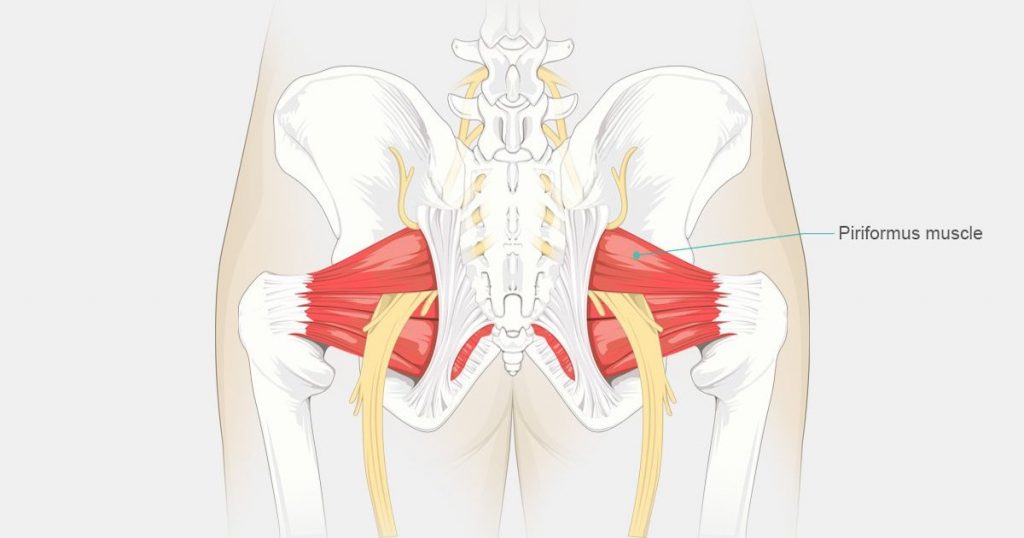
Синдром грушевидной мышцы (СГМ) – это состояние, характеризующееся болью в ягодице и/или бедре. В некоторых статьях СГМ определяется как периферический неврит ветвей седалищного нерва, вызванный аномальным напряжением грушевидной мышцы. Часто используются такие синонимы как глубокий ягодичный синдром, экстраспинальная радикулопатия седалищного нерва и некоторые другие. У женщин СГМ диагностируют чаще, чем у мужчин (соотношение ж/м составляет 6:1).
Клинически значимая анатомия
Грушевидная мышца начинается от тазовой поверхности крестцовых сегментов S2-S4, латеральнее передних крестцовых отверстий, крестцово-подвздошного сустава (верхний край большой седалищной вырезки), передней крестцово-подвздошной связки и иногда передней поверхности крестцово-бугорной связки. Она проходит через большую седалищную вырезку и прикрепляется к большому вертелу бедренной кости. Грушевидная мышца участвует в наружной ротации, отведении и частично экстензии бедра.
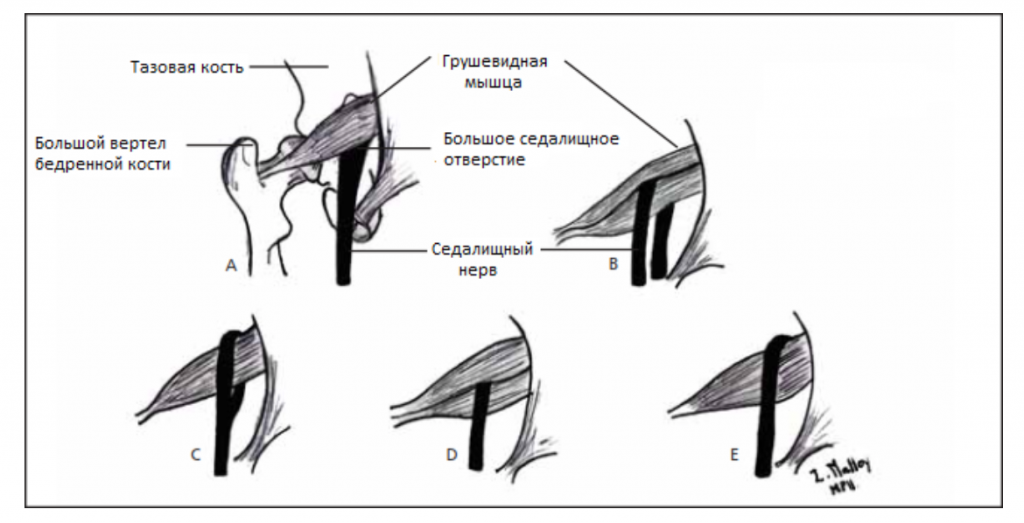
Вариации взаимосвязи седалищного нерва и грушевидной мышцы, показанные на рисунке выше:
(А) Седалищный нерв выходит из большого седалищного отверстия вдоль внутренней поверхности грушевидной мышцы.
Седалищный нерв расщепляется при прохождении через грушевидную мышцу
(D) весь седалищный нерв проходит через брюшко мышцы;
(Е) Седалищный нерв выходит из большого седалищного отверстия вдоль верхней поверхности грушевидной мышцы. Нерв может также делиться проксимально, где нерв или деление нерва могут проходить через брюшко мышцы, через ее сухожилия или между частью врожденно раздвоенной мышцы.
Эпидемиология/Этиология
Согласно Boyajian-O’ Neill L.A. и соавт. существует два вида синдрома грушевидной мышцы – первичный и вторичный.
Первичный СГМ имеет анатомическую причину, вариации которой могут быть представлены разделенной грушевидной мышцей, разделенным седалищным нервом или аномальным путем седалищного нерва. Среди пациентов с СГМ меньше 15% случаев обусловлены первичными причинами. В настоящее время не существует принятых значений распространенности аномалии и мало доказательств в поддержку того, приводит ли аномалия седалищного нерва к появлению СГМ или других типов ишиаса. Эти наблюдения предполагают, что грушевидная мышца и аномалии седалищного нерва могут быть не настолько значимыми для формирования патофизиологии СГМ, как это считалось раньше.
Вторичный СГМ возникает в результате отягчающего фактора, включая макро- или микротравму, эффект длительного накопления ишемии и существования локальной ишемии.
- СГМ наиболее часто (50% всех случаев) возникает из-за макротравмы ягодиц, что ведет к воспалению мягких тканей, мышечному спазму или комбинации этих факторов, что в итоге приводит к сдавлению нерва.
- Мышечные спазмы грушевидной мышцы чаще всего вызваны прямой травмой, послеоперационным повреждением, патологиями или чрезмерной нагрузкой на поясничный отдел и/или крестцово-подвздошный сустав.
- СГМ также может быть вызван укорочением мышц из-за измененной биомеханики нижней конечности и пояснично-крестцового отдела. Это может привести к сдавливанию или раздражению седалищного нерва. Когда существует дисфункция грушевидной мышцы, это может вызвать различные симптомы в зоне иннервации седалищного нерва, включая боль в ягодичной области и/или по задней поверхности бедра, голени и латеральной поверхности стопы. Микротравма может появиться из-за чрезмерного использования грушевидной мышцы, например, ходьба или бег на дальние расстояния или прямая компрессия.
| Травма крестцово-подвздошной и/или ягодичной области | Предрасполагающие анатомические варианты |
| Миофасциальные триггерные точки (про МФТТ читайте здесь) | Гипертрофия и спазм грушевидной мышцы |
| Последствия ламинэктомии | Абсцесс, гематома, миозит |
| Бурсит грушевидной мышцы | Новообразования в области подгрушевидного отверстия |
| Колоректальная карцинома | Невринома седалищного нерва |
| Липома толстой кишки | Осложнения внутримышечных инъекций |
| Бедренные гвозди | Оссифицирующий миозит грушевидной мышцы |
| Синдром Клиппеля-Треноне |
Другие причинные факторы – это анатомические вариации строения седалищного нерва, анатомические изменения или гипертрофия грушевидной мышцы, повторяющиеся травмы, крестцово-подвздошный артрит и эндопротезирование тазобедренного сустава. Палец Мортона также может предрасположить к развитию СГМ.
В наибольшей степени возникновению СГМ подвержены лыжники, водители, теннисисты и байкеры, передвигающиеся на дальние расстояния.
Про большую ягодичную мышцу можно почитать здесь. Про среднюю ягодичную мышцу посмотрите тут.
Характеристики/Клиническая картина
- Пациенты с синдромом грушевидной мышцы имеют множество симптомов, обычно включающих постоянную боль в спине, боль в ягодице, онемение, парестезии, сложности при ходьбе и других функциональных видах деятельности (например, боль при сидении, приседаниях, стоянии, дефекации или боль, возникающая во время полового акта).
- Пациенты также могут испытывать боль в области ягодицы с той же стороны, где находится пораженная грушевидная мышца, и почти во всех случаях отмечать болезненность над седалищной вырезкой. Боль в ягодице может распространяться по задней части бедра и голени.
- Пациенты с СГМ также могут страдать от отечности ноги и нарушения половой функций.
- Может наблюдаться обострение боли при физической активности, продолжительном сидении или ходьбе, приседании, отведении бедра и внутреннем вращении, а также любых движениях, которые увеличивают напряжение грушевидной мышцы.
- В зависимости от пациента боль может уменьшаться, когда пациент лежит, сгибает колено или ходит. Некоторые пациенты испытывают облегчение только при ходьбе.
- Для СГМ не характерны неврологические нарушения, типичные для корешкового синдрома, такие как снижение глубоких сухожильных рефлексов и мышечная слабость.
- Нога пациента может быть укорочена и повернута наружу в положении лежа на спине. Это наружное вращение может является положительным признаком в отношении поражения грушевидной мышцы (результат ее сокращения).
- Тромбоз подвздошной вены.
- Бурсит большого вертела бедренной кости.
- Болезненный синдром сдавления сосудов седалищного нерва, вызванный варикозным расширением ягодичных вен.
- Грыжа межпозвонкового диска.
- Постламинэктомический синдром и/или кокцигодиния.
- Фасеточный синдром на уровне L4-5 или L5-S1.
- Нераспознанные переломы таза.
- Недиагностированные почечные камни.
- Пояснично-крестцовая радикулопатия.
- Остеоартроз пояснично-крестцового отдела позвоночника.
- Синдром крестцово-подвздошного сустава.
- Дегенеративное поражение межпозвонковых дисков.
- Компрессионные переломы.
- Внутрисуставное поражение тазобедренного сустава: разрывы вертлужной губы, импинджмент-синдром тазобедренного сустава.
- Поясничный спинальный стеноз.
- Опухоли, кисты.
- Гинекологические причины.
- Такие заболевания как аппендицит, пиелит, гипернефрома, а также заболевания матки, простаты и злокачественные новообразования органов малого таза.
- Псевдоаневризма нижней ягодичной артерии после гинекологической операции
- Сакроилеит.
- Психогенные расстройства: физическая усталость, депрессия, фрустрация.
Обследование
Рентгенологические исследования имеют ограниченное применение для диагностики СГМ. Данный тип исследований используется для исключения других патологических состояний; с этой целью используются КТ и МРТ.
Электромиография (ЭМГ) также может быть полезна для дифференциальной диагностики других возможных патологий, таких как грыжа межпозвонкового диска. Ущемление спинномозгового нерва приведет к изменениям на ЭМГ мышц, ближайших к грушевидной мышце. Однако, у пациентов с СГМ результаты ЭМГ будут нормальными для мышц, ближайших к грушевидной мышце, и изменёнными для мышц, расположенных дистально по отношению к ней. Электромиографические исследования, включающие активные маневры, такие как тест FAIR (тест на сгибание, приведение и внутреннюю ротацию), могут иметь большую специфичность и чувствительность, чем другие доступные тесты для диагностики СГМ.
Электрофизиологическое тестирование и блокады играют важную роль, когда диагноз является неопределенным. Инъекции анестетиков, стероидов и ботулинического токсина типа А в грушевидную мышцу могут служить как диагностическим, так и терапевтическим целям.
Для постановки точного диагноза важны тщательный сбор анамнеза и детальный неврологический осмотр.
У пациентов с СГМ может наблюдаться атрофия ягодичных мышц, а также укорочение конечности на пораженной стороне. В хронических случаях мышечная атрофия наблюдается и в других мышцах пораженной конечности.
Пациент сообщает о повышенной чувствительности во время пальпации большой седалищной вырезки, области крестцово-подвздошного сочленения или над брюшком грушевидной мышцы. Спазм грушевидной мышцы можно обнаружить при осторожной глубокой пальпации.
При глубокой пальпации в ягодичной области могут возникать болезненность или резкая боль, сопровождающаяся спазмом и онемением.
Положительный симптом Пейса заключается в том, что у пациента наблюдается боль и слабость при отведении и внутренней ротации через сопротивление в положении сидя. Положительный симптом Пейса встречается у 46,5% пациентов с СГМ.
Пациент сообщает о боли в ягодице и по задней поверхности бедра во время пассивного поднятия прямой ноги, выполняемого исследователем.
Включает боль и слабость при пассивном принудительном внутреннем вращении бедра в положении лежа на спине. Считается, что боль является результатом пассивного растяжения грушевидной мышцы и давления на седалищный нерв в области крестцово-остистой связки. Результат положительный у 56,2% пациентов.
Боль при сгибании, приведении и внутренней ротации бедра.
Это активный тест, который включает в себя подъем согнутой ноги с пораженной стороны, в то время как пациент лежит на здоровой стороне. Отведение вызывает глубокую боль в ягодице у пациентов с СГМ, а также боль в пояснице и ноге у пациентов с поражением поясничного межпозвонкового диска.
Наружная ротация пораженной нижней конечности, следующая за максимальной внутренней ротацией, также может быть болезненна у пациентов с СГМ.
Пациент лежит на боку с согнутой нижней ногой, чтобы обеспечить стабильность тела, а верхняя нога выпрямлена по линии туловища. Терапевт стоит перед пациентом на уровне ступней и наблюдает (без использования рук), как пациент по его просьбе медленно поднимает ногу.
Тест Тренделенбурга также может быть положительным.
Лечение
Консервативное лечение СГМ включает в себя фармакологические средства (нестероидные противовоспалительные средства (НПВС), миорелаксанты и препараты для лечения нейропатической боли), физиотерапию, изменения образа жизни и психотерапию.
Инъекции местных анестетиков, стероидов и ботулинического токсина типа А в грушевидную мышцу могут служить как для диагностики, так и для лечения. Специалист должен быть знаком с вариациями анатомии и ограничениями методов, основанных на анатомических ориентирах. В последнее время применяется метод инъекции под ультразвуковым контролем. Было показано, что этот метод имеет как диагностическое, так и терапевтическое значение при лечении СГМ.
СГМ часто переходит в хроническую форму, поэтому фармакологическое лечение рекомендуется в течение короткого периода времени.
Хирургические вмешательства следует рассматривать только тогда, когда нехирургическое лечение не принесло результатов, а симптомы становятся трудноизлечимыми и приводят к потере трудоспособности. Классические показания к хирургическому лечению включают абсцесс, новообразования, гематомы и болезненное сдавливание сосудов седалищного нерва, вызванное варикозным расширением ягодичных вен.
Как сообщают некоторые авторы, хирургическое освобождение грушевидной мышцы с рассечением сухожилия для освобождения седалищного нерва от сдавления приводит к немедленному облегчению боли.
Иногда внутреннюю запирательную мышцу следует рассматривать как возможную причину боли в зоне иннервации седалищного нерва. Тем не менее, диагноз синдрома внутренней запирательной мышцы может быть поставлен только путем исключения других возможных причин болей в ягодичной области, что аналогично тому, как диагностируется СГМ. Хирургическое освобождение внутренней запирательной мышцы может привести как к кратковременному, так и к долгосрочному уменьшению боли у пациентов с ретровертлужным болевым синдромом и должно рассматриваться в случае неудачного консервативного лечения.
Послеоперационное ведение пациента состоит из частичного облегчения веса путем использования костылей в течение 2 недель и подбора упражнений. Вышеуказанный хирургический подход показал многообещающие краткосрочные результаты.
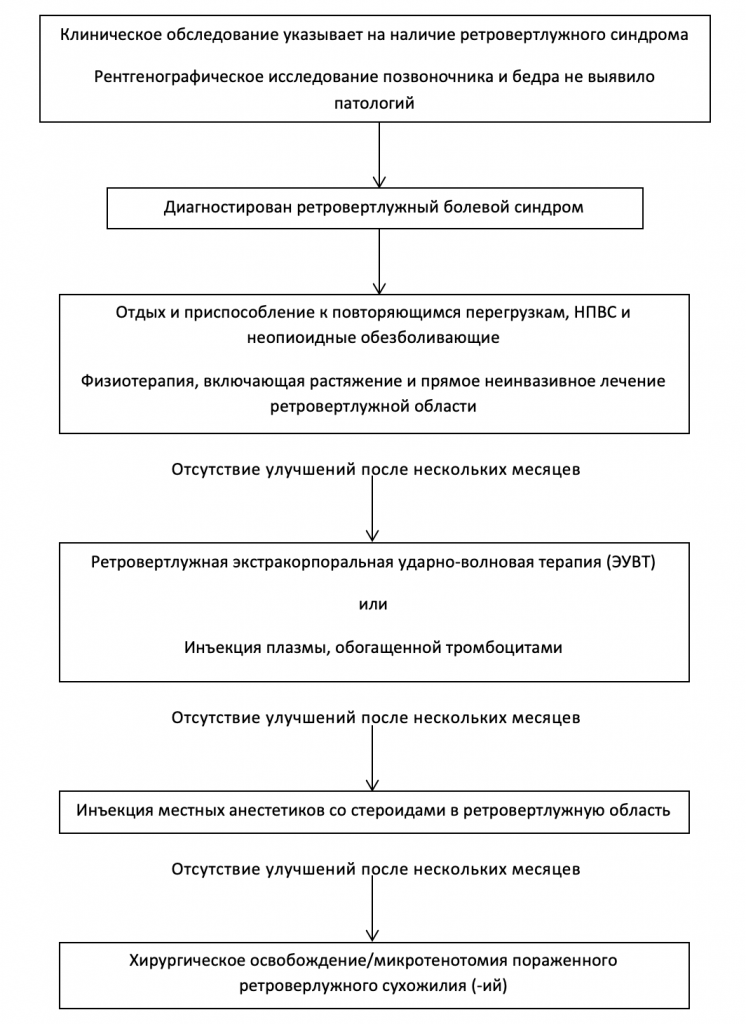
Алгоритм лечения ретровертлужного болевого синдрома:
Несмотря на малое количество недавно опубликованных контролируемых исследований, в которых критически исследуется эффективность неинвазивных методов лечения, существует ряд методов лечения СГМ, хорошо зарекомендовавших себя в клинической практике.
Неинвазивные методы лечения включают физическую терапию и изменение образа жизни. По словам Tonley и соавт., наиболее часто упоминаемые физиотерапевтические вмешательства включают мобилизацию мягких тканей, растяжение грушевидной мышцы, криотерапию (горячие компрессы или холодный спрей), а также мануальное лечение пояснично-крестцового отдела позвоночника.
Если у вас есть вопрос, то вы можете обсудить его с нашим экспертом в рамках онлайн-консультации. Узнать подробнее…
Для достижения улучшения на 60-70% пациент обычно проходит 2-3 процедуры в неделю в течение 2-3 месяцев.
- Начните с ультразвукового лечения: 2,0-2,5 Вт/см 2 в течение 10-14 минут. Нанесите ультразвуковой гель широкими движениями в продольном направлении вдоль грушевидной мышцы от соединяющего сухожилия к боковому краю большого седалищного отверстия. Пациент должен находиться в контралатеральном положении лежа на боку и в положении FAIR (сгибание, приведение, внутренняя ротация).
- Перед растяжкой грушевидной мышцы обработайте то же место с помощью горячих компрессов или холодного спрея в течение 10 минут. Использование горячего и холодного перед растяжением очень полезно для уменьшения боли.
- После этого перейдите к растяжению грушевидной мышцы, которое может быть выполнено различными способами. Важно не давить вниз, а направлять давление вдоль поверхности (по касательной) к ипсилатеральному плечу (Fischmanи др. (2002), уровень доказательности А2). При надавливании вниз седалищный нерв сжимается по сухожильному краю верхней близнецовой мышцы. Еще один способ растянуть мышцу – это положение FAIR. Пациент находится в положении лежа на спине с бедром, согнутым, приведенным и повернутым вовнутрь. Затем пациент переносит стопу с пораженной стороны поперек и над коленом здоровой ноги. Специалист может усилить растяжение, применяя мышечно-энергетические техники.
- После растяжения грушевидной мышцы можно выполнить миофасциальный релиз мышц поясничного отдела, а также поделать упражнения по Маккензи.
- Поскольку СГМ может возникать, когда напряженная грушевидная мышца вынуждена выполнять работу других крупных мышц (таких как большая ягодичная или средняя ягодичная мышцы), то альтернативный подход к лечению СГМ с использованием программы укрепления мышц бедра (особенно слабой ягодичной мускулатуры) с повторным обучением движению может помочь в облегчении боли.
Терапевт также может дать несколько советов, чтобы избежать обострения симптомов.
- Избегайте сидеть в течение длительного периода времени; стоять и ходить необходимо каждые 20 минут.
- Делайте частые остановки при движении, чтобы встать и потянуться.
- Предотвращайте травмирование ягодичной области и избегайте дальнейших отягчающих положение действий.
- Рекомендуется ежедневное растяжение во избежание рецидива СГМ.
Пациент может также выполнять некоторые упражнения дома.
Заключение
Синдром грушевидной мышцы является болезненным мышечно-скелетным состоянием и чаще всего вызывается макротравмой ягодиц, что приводит к воспалению мягких тканей и/или мышечным спазмам, что в свою очередь вызывает сдавление седалищного нерва. Пациенты с СГМ имеют много симптомов, которые обычно состоят из постоянных и иррадиирующих болей в пояснице, (хронических) болей в ягодицах, онемения, парестезии, затруднений при ходьбе и других функциональных нагрузках. СГМ продолжает оставаться диагнозом исключения в отношении боли в ягодичной области. Сбор анамнеза и объективное обследование крайне важны для постановки диагноза. Оптимизация терапевтического подхода требует междисциплинарной оценки лечения.
Читайте также:


