Боль в правой подвздошной области отдающая в бедро
Нервная система устроена чрезвычайно сложно, и она не прекращает ставить перед исследователями новые проблемы, вопросы и загадки. На протяжении многих веков светила от медицины не могли понять феномен иррадиации, который встречается очень часто, например, когда боль внизу живота справа отдает в ногу.
В качестве другого классического примера можно привести болевые ощущения при инфаркте миокарда: патологический процесс происходит в сердце, а боль возникает в левом плече, в нижней челюсти или даже в кончике мизинца левой руки.

В XX веке благодаря стремительному развитию нейрофизиологии иррадиация болевых ощущений уже не вызывает никаких вопросов. Известно, что процесс этот может быть обусловлен:
- Близким расположением нервных структур друг к другу (например, солнечное сплетение и нижние грудные корешки спинномозговых нервов – и то, и другое реагирует на острое воспаление поджелудочной железы, из-за чего возникает опоясывающая боль);
- Большой протяженностью нервного волокна (так, нервы, окружающие мочеточник, в конце концов доходят до области малого таза, вследствие чего при почечной колике возможны боли в промежности);
- Патологией центральной нервной системы (при таламическом инсульте, то есть при гибели области таламуса головного мозга, пациент страдает от хронических болей различной локализации).
Если боль внизу живота справа отдает в ногу, то речь идет как раз о процессе иррадиации. Возникает это вследствие нескольких причин.
Острый аппендицит
Остро возникшая боль справа внизу живота, отдающая в бедро, может быть симптомом аппендицита, в особенности если она сопровождается:
- Повышением температуры тела;
- Напряжением мышц живота;
- Тошнотой;
- Усилением болезненности при поднятии ноги (симптомы Образцова, Донелли, Затлера).
Болевые ощущения при аппендиците обычно появляются вверху живота и определяются как смазанные, тупые и ноющие. В течение пары часов по мере повышения температуры тела боль постепенно перемещается в правую нижнюю часть живота (симптом Кохера). Однако этот признак не является диагностически достоверным, и его отсутствие не исключает данного заболевания.
Мочекаменная болезнь
Другая частая причина болей справа внизу живота, которые распространяются в ногу – мочекаменная болезнь. Во введении к статье мы уже упомянули это заболевание и объяснили, почему возникает иррадиация боли – из-за большой протяженности нервных волокон. Рассмотрим этот механизм поподробнее.
Мочекаменная болезнь характеризуется образованием в просвете почечных лоханок плотных камней. Сами по себе они раствориться не могут, и единственный выход для них – спускаться по мочеточнику в мочевой пузырь.
Однако мочеточники не приспособлены к продвижению внутри себя столь крупных предметов, поскольку в норме по ним проходят считанные миллилитры мочи.
Вследствие этого происходит неминуемое: камень застревает в мочеточнике и травмирует его стенки, из-за чего он сокращается. Возникает выраженный болевой синдром, из-за которого пациент буквально не находит себе места и лезет на стенку (простите за каламбур). Камень может застрять в любом отделе мочеточника – как в начале, в месте его отхождения от почечной лоханки, так и в самом конце, где он впадает в мочевой пузырь. Именно во втором случае и возникает боль справа внизу живота, и она может отдавать как в нижнюю конечность, так и в промежность.
Как удалить камень из мочеточника? Раньше с этой целью делали обширные операции, но современные хирургические технологии позволяют проводить литоэкстракцию с помощью эндоскопа. Уже через час после операции пациент фактически может вернуться к привычной жизни.
Гинекологическая патология
У женщин причиной болей в правой нижней части живота, отдающих в ногу, могут стать проблемы с яичниками (например, киста). Вследствие близкого расположения яичника и нервов нижних конечностей растущая киста или опухоль механически сдавливает их, что приводит к появлению болевого синдрома.
В данном случае единственный верный способ лечения – это удаление объемного новообразования. Медикаментозная терапия, в том числе с применением нестероидных противовоспалительных препаратов, лишь смягчит неприятные ощущения, но не устранит их причину.
Дорсопатия и остеохондроз
Болезненные ощущения в брюшной полости справа внизу, если они иррадиируют в ногу – это повод как можно быстрее обратиться к врачу. Симптоматическая терапия в виде обезболивающих, компрессов и других вмешательств может не только скрыть причину появления болевого синдрома, но и нанести непоправимый вред здоровью.
Почему боли внизу живота отдают в ногу? При каких заболеваниях могут возникнуть такие неприятные симптомы? Как их диагностировать и лечить? Ответы на все эти вопросы мы представим в материалах рассматриваемой статьи.

Основные сведения
Острая боль внизу живота у представительниц прекрасного пола является довольно распространенным симптомом. Она может быть связана и с расстройствами мочеполовой системы, и с патологиями других систем, в том числе неврологической, опорно-двигательной и желудочно-кишечной.
Чаще всего острая боль внизу живота развивается у женщин 24-35 лет. Развитие такого симптома наблюдается примерно у каждой седьмой пациентки.
Специалисты утверждают, что такое патологическое состояние может являться признаком серьезной болезни, которая требует незамедлительного хирургического или консервативного лечения.
Какие органы могут провоцировать боли внизу живота?
Симптомы, проявляющиеся болью в животе, зависят от того, какие органы подвержены тому или иному заболеванию. Чаще всего такое патологическое состояние связано с изменениями в:
- тонкой и толстой кишке;
- фаллопиевых трубах;
- мочевом пузыре;
- матке;
- яичниках.
Воспалительные процессы
Причины боли внизу живота могут быть связаны с воспалительными процессами, протекающими в одной из следующих структур и органах:
- внутренние половые органы (в том числе влагалище, матка, шейка матки, яичники и маточные трубы);
- мышцы таза или так называемая грушевидная мышца;
- тонкий кишечник;
- почки;
- толстый кишечник, а также аппендикс, слепая кишка, прямая и сигмовидная ободочная кишка;
- мочеточник;
- мочевой пузырь;
- седалищный нерв.
Основные причины боли внизу живота
Такое патологическое состояние может быть вызвано совершенно разными расстройствами. Однако специалисты утверждают, что чаще всего рассматриваемый синдром возникает из-за:
- внематочных репродуктивных расстройств;
- урологических расстройств;
- маточных заболеваний;
- кишечных расстройств;
- неврологических поражений.
Внематочные расстройства
Боль в паху, отдающая в ногу, может возникнуть из-за заболеваний таких половых органов, как маточные трубы, влагалище и яичники. Симптомами подобных гинекологических проблем являются:
- выделение белей (часто слизисто-гнойных);
- боли, которые усиливаются перед началом месячных;
- бесплодие;
- нарушение менструального цикла;
- слабость и общая утомляемость;
- сильный зуд в промежности (особенно при воспалительном процессе);
- частое мочеиспускание.
Подобные признаки могут возникнуть из-за эндометриоза, спаечной болезни, внематочной беременности, кисты яичника, аднексита, синдрома остаточного яичника, вагинита и овуляторного синдрома.
Маточные расстройства
Почему боли внизу живота отдают в ногу? Такое состояние может быть связано с развитием одного из следующих заболеваний:
- полипы матки;
- аденомиоз, или так называемый генитальный эндометриоз;
- цервицит;
- эндометрит;
- дисменорея;
- миома матки;
- генитальный пролапс;
- стеноз цервикального канала;
- неправильно подобранная или вставленная внутриматочная спираль.

Следует особо отметить, что маточные расстройства могут сопровождаться не только болями внизу живота, но и неприятными ощущениями перед началом и во время месячных, а также в процессе полового акта. Кроме того, для таких патологий характерны обильные менструальные кровотечения, нарушение менструального цикла, повышение температуры, уплотнение матки и ее болезненность.
Урологические расстройства
Частые боли внизу живота нередко говорят о патологиях в мочевыводящей системе, которые могут быть связаны с поражением мочеточников, почек, мочевого пузыря и уретры. В частности, дискомфорт может возникнуть вследствие развития таких заболеваний:
- цистит;
- мочекаменная болезнь;
- опухоль мочевого пузыря.
Перечисленные болезни проявляются почечной коликой, болевым синдромом в области поясницы, повышением температуры, рвотой, тошнотой, появлением крови в моче, учащенным мочеиспусканием, пронизывающей болью в конце мочеиспускания, болью внизу живота ноющего характера, помутнением мочи, слабостью, недомоганием и прочими.
Кишечные заболевания
Почему боли внизу живота отдают в ногу? Такое состояние может возникнуть при поражениях кишечника, в частности:
- аппендикса (червеобразного отростка);
- подвздошной кишки (нижнего отдела тонкой кишки);
- слепой кишки;
- сигмовидной ободочной кишки (подотдела ободочной кишки);
- прямой кишки.
Таким образом, кишечные расстройства могут возникнуть из-за развития следующих заболеваний:
- болезни Крона;
- неспецифического язвенного колита;
- кишечной непроходимости;
- хронического запора;
- СРК;
- полипов толстой кишки;
- дивертикулеза толстого кишечника;
- аппендицита;
- грыжи;
- рака толстого кишечника.

Симптомы аппендицита у женщин проявляются острыми болями, которые локализуются сначала в эпигастральной области, а затем сосредоточиваются справа внизу живота. При этом болезненные ощущения могут отдавать в правую ногу и паховую область. Также общие симптомы аппендицита у женщин и мужчин включают в себя тошноту, рвоту, задержку стула, повышение температуры тела и образование газов.
Что касается других кишечных расстройств, то для них характерны кровотечения из прямой кишки, жидкий стул со слизью или кровью, боли в животе слева, снижение аппетита, повышение температуры тела, снижение массы тела, общее недомогание, вздутие живота, метеоризм и прочее.
Неврологические расстройства
Чаще всего боли внизу живота отдают в ногу при неврологических заболеваниях. К ним можно отнести следующие:
- поражение поясничного сплетения, а также его ветвей;
- синдром грушевидной мышцы.
Первая патология вызывается поражением подвздошно-пахового, подвздошно-подчревного или бедренно-полового нерва. Эти волокна могут повреждаться при грыжесечении и во время хирургических операций на органах малого таза. Для таких поражений характерны выраженные болезненные ощущения. При этом локализация болей зависит от того, какой именно нерв затронут (внизу живота, в пояснице, по внутренней поверхности бедра, в паховой области).
Что касается синдрома грушевидной мышцы, то для него характерно поражение глубокой мышцы таза, находящейся под большой ягодичной мышцей. Она берет свое начало от внутренней области крестца и идет к бедренной кости.
При развитии спазма этой мышцы происходит ущемление седалищного нерва. Кстати, последний представляет собой самый длинный нерв в теле человека.
При такой патологии у больного наблюдается выраженная боль в ягодице и бедре. При этом болезненные ощущения отдают в пах, а также в заднюю поверхность нижней конечности. Дискомфорт практически всегда усиливается при движении ног человека, так как в процессе этого натягивается все пораженное нервное волокно.

Процесс диагностики
Если боль внизу живота отдает в левую ногу или в правую конечность, то следует сразу же обратиться к специалисту.
Для выявления тех или иных заболеваний, которые спровоцировали развитие болевого синдрома, используют следующие способы диагностики:
- опрос больного;
- исследование живота пациента;
- исследование крови и сдача прочих анализов.
Также следует отметить, что в зависимости от локализации патологического процесса пациенту могут быть назначены:
- гинекологическое обследование;
- исследование мочевыделительной системы;
- обследование кишечника.
Что делать?
Как быть, если возникла сильная боль внизу живота, отдающая в ноги? Терапия патологии, которая вызвала развитие болевого синдрома в этой области, должна быть направлена на восстановление естественной работы пораженного органа, а также улучшение качества жизни больного и профилактику рецидива хронических болезней.
При симптомах воспалительного процесса органов малого таза следует сразу же обратиться в больницу. Своевременное выявление такой патологии может предотвратить неблагоприятный исход заболевания. Рассматриваемый признак может представлять собой симптом не только гинекологической проблемы, но и серьезной хирургической патологии (в том числе аппендицита).

Чего делать нельзя?
Острые боли в животе нельзя лечить самостоятельно, особенно следующими способами:
- приемом обезболивающих и спазмолитических препаратов, так как это может скрыть истинную картину болезни и значительно усложнить диагностику;
- прикладыванием теплых компрессов, так как подобные процедуры провоцируют расширение сосудов и распространение инфекционного процесса через кровеносную систему;
- промыванием кишечника, особенно если болевые ощущения были вызваны кишечной непроходимостью;
- приемом слабительных препаратов.
Нельзя не сказать и о том, что, если боли внизу живота сопровождаются такими симптомами, как тошнота, ухудшение общего состояния, рвота, маточное кровотечение, повышение температуры тела, следует срочно обратиться за медицинской помощью.
Методы лечения
Острая или ноющая боль, отдающая в ногу, может быть устранена посредством следующих способов:
- приемом антибактериальных препаратов;
- диетотерапией;
- гормональной терапией;
- лапароскопией;
- эндоскопическими методами лечения;
- физиотерапией.
Диетотерапия при таком симптоме может предусматривать применение третьего или четвертого стола. При этом пациенту следует строго соблюдать режим питания. Его рацион должен быть разнообразным и богатым витаминами.
Антибактериальная терапия предполагает прием антибиотиков, то есть лекарств, селективно подавляющих жизнедеятельность вредоносных микроорганизмов. Как правило, такие медикаменты назначаются при инфекционно-воспалительных процессах.
Гормональное лечение предусматривает использование препаратов, содержащих в себе такие половые гормоны, как прогестерон, тестостерон и эстроген. Каждый из них уникален. Последний отвечает за развитие вторичных и первичных половых признаков, тестостерон – за работоспособность и либидо, а прогестерон – за наступление и сохранение нормальной беременности.
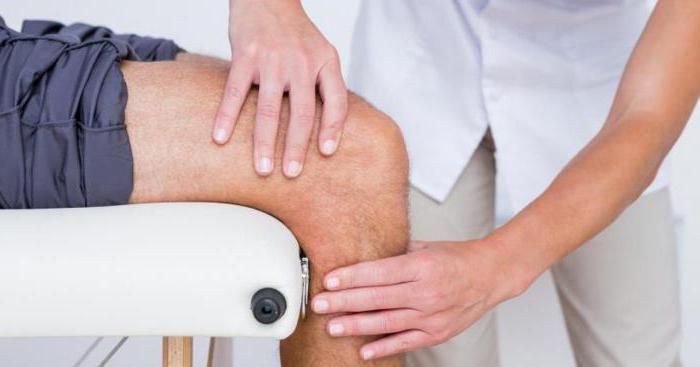
Лапароскопия – это процедура, в ходе которой в брюшную полость вводится специальная оптическая система, которая передает изображение внутренних органов на монитор. При помощи нее можно удалить доброкачественные и злокачественные образования, восстановить проходимость фоллопиевых труб и прочее.
Эндоскопические методы лечения включают в себя колоноскопию, цистоскопию и гистероскопию. Такие процедуры позволяют удалить злокачественные и доброкачественные образования, остановить кровотечение, устранить имеющиеся закупорки, раздробить конкременты, иссечь полипы, рассечь спайки и так далее.
Физиотерапия предполагает применение следующих методик:
- электрофорез;
- ультразвуковая терапия;
- магнитотерапия;
- ультравысокочастотная терапия.
Если боль внизу живота очень сильная, то врачи назначают медикаментозное лечение, направленное на устранение неприятного синдрома. В этом случае используют:
Следует особо отметить, что подобные препараты должен назначать только врач. Это связано с тем, что их бесконтрольный прием может вызвать следующие негативные реакции:
- нарушение стула (развитие диареи);
- тошноту и рвоту;
- язву органов ЖКТ;
- кровотечения желудочно-кишечные;
- негативное воздействие на костный мозг;
- токсическое влияние на печень и почки.
Принимать все перечисленные средства следует строго после еды.
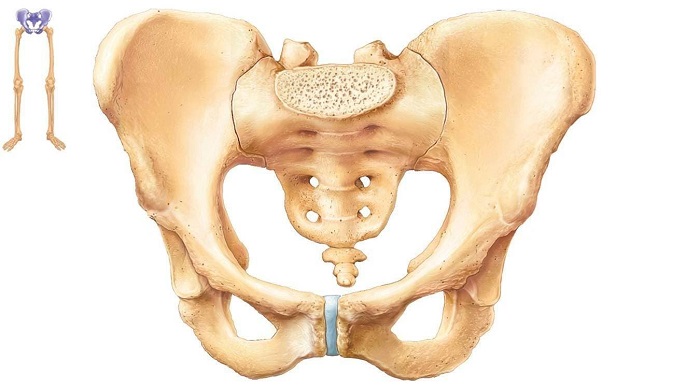
Подвздошная кость – это одна из парных костей тазового кольца. Она соединяется с крестцовым отделом позвоночника с помощью малоподвижного сустава. С её помощью осуществляется крепление нижних конечностей к позвоночному столбу. В нижней латеральной части располагается вертлужная впадина, являющаяся составной частью тазобедренного сустава.
Если подвздошная кость болит, то для постановки точного диагноза потребуется провести несколько обследований. Потенциальными причинами появления болевого синдрома могут стать как патологические изменения в самой кости, так и поражения окружающих тканей. Это могут быть заболевания полости малого таза, опухоли брюшной полости, остеохондроз и изменение осанки, повышение внутрибрюшного давления, повреждения мышц, связок и сухожилий.
В этом материале рассказано про самые распространенные заболевания, которые сопровождаются болевым синдромом в области подвздошной кости. Помимо потенциальных причин рассказано про способы диагностики, клинические проявления, возможности современного эффективного лечения без применения небезопасных фармаколочгеиские препаратов.
Может ли болеть подвздошная кость
Первый и самый важный вопрос: а может ли болеть подвздошная кость, или это отраженные неприятные ощущения? Как определить и к какому врачу обратиться при появлении подобного клинического симптома?
Начнем с первого вопроса: подвздошная кость может болеть сама по себе. Она состоит из плотной ткани костных трабекул, покрытых снаружи надкостницей. В ней располагаются кровеносные сосуды и нервные окончания. Поэтому любые патологические изменения кости с нарушением целостности надкостницы приводят к тому, что человек испытывает серьезный болевой синдром. Среди потенциальных причин можно назвать сильные ушибы с образованием гематомы внутри надкостницы, трещины и переломы кости.
Непосредственно в костной структуре могут возникать разные деформации. Это может быть остеопороз, остеомаляция и остеонекроз. Все три состояния отличаются тем, что происходит распад костной структуры, внутри неё образуются участки разреженного вещества, вымывается кальций. Кость становится хрупкой и подверженной травматическому разрушению даже при небольшой нагрузке.
Еще одна распространённая группа причин, по которым болит непосредственно подвздошная кость – опухолевые процессы. Это могут быть полостные внутрикостные кисты, заполненные кровью и лимфатической жидкостью. Постоянно протекающий в них воспалительный процесс провоцирует отечность ткани надкостницы и боль. Онкологические новообразования довольно быстро метастазируют в расположенные рядом костные структуры. Также не редко встречается и рак самой кости – остеосаркома.
Далее рассмотрим другие потенциальные причины появления болевых ощущений в области подвздошной кости.
Причины, почему болит подвздошная кость
Давайте рассмотрим, почему болит подвздошная кость, если сама по себе она не подвергалась травматическому или иному патологическому воздействию. Чаще всего болит в области подвздошной кости при поражении других структур опорно-двигательного аппарата.
Распространенные причины того, что болит подвздошная кость – это:
- поражения тазобедренного сустава (деформирующий остеоартроз, некроз головки бедренной кости, неправильное её положение в полости вертлужной впадины, искривление нижних конечностей, артрит и т.д.);
- разрушение крестцово-подвздошного сустава (деформирующий остеоартроз, смещение, образование остеофитов, перекос костей таза, симфизит и т.д.);
- патологии пояснично-крестцового отдела позвоночника (дегенеративные дистрофические изменения в межпозвоночных дисках, грыжи, протрузии, смещение тел позвонков относительно друг друга, спондилоартроз, болезнь Бехтерева и т.д.);
- патологические изменения в окружающих кость мышцах, наиболее часто встречается синдром подвздошной и грушевидной мышц (в последнем случае происходит ущемление седалищного нерва, что дает сильнейший болевой синдром);
- повреждения сухожильного и связочного аппарата в области гребня и других поверхностей;
- патологии внутренних органов малого таза и брюшной кости (цистит, колит, вздутие кишечника, аднексит, простатит, камень в мочеточнике и т.д.).
Обнаружить точные причины того, почему болит подвздошная кость, может только опытный доктор с помощью специальных методов обследований.
В первую очередь, если появляются подобные болевые ощущения, на прием нужно обращаться к ортопеду. Этот специалист при первичной осмотре уже сможет исключить ряд заболеваний. Затем он назначит обследования, которые позволят поставить точный диагноз и назначить эффективное и безопасное лечение.
Самостоятельно заниматься диагностикой при подобных клинических проявлениях не стоит. Вы вряд ли в силу субъективного восприятия сможете отличить соматическую патологию кишечника или придатков матки от разрушения самой кости или иррадиации боли из пояснично-крестцового нервного сплетения.
Подвздошная кость болит с правой или с левой стороны
Болит подвздошная кость справа или слева – это не имеет значения для постановки диагноза в принципе. Топография болевых ощущений может лишь указывать на расположение очага патологических изменений.
Например, если болит правая подвздошная кость по причине поражения корешкового нерва на фоне дегенеративного дистрофического разрушения межпозвоночного диска и снижения его высоты. В этом случае диагноз будет: пояснично-крестцовый остеохондроза на стадии протрузии. А вот то, что подвздошная кость болит с правой стороны, будет обозначать, что топография дегенерации межпозвоночного диска находится именно с этой стороны. Соответственно при разработке курса мануальной терапии доктор сделает упор на тщательную проработку именно этого сегмента.
Если болит подвздошная кость слева по причине деформирующего остеоартроза, то диагноз будет составляться соответствующим образом. В карточке больного будет записано, что у него левосторонний деформирующий остеоартроз 1-ой, 2-ой или 3-ей степени.
Если левая подвздошная кость болит по причине поражения органов брюшной полости, то топография патологического процесса имеет значение только в тех случаях, когда поражаются парные органы. Это мочеточники, придатки матки (трубы, яичники). В случает поражения участка толстого кишечника может устанавливаться диагноз воспаление обычной кишки, сигмовидной, подвздошной и т.д.
Не важно, подвздошная кость болит с левой стороны или с правой, постановка точного диагноза потребует детальной диагностики и исключения целого ряда патологических изменений. Поэтому важно как можно быстрее обратиться к врачу при появлении симптомов на ранней стадии заболевания. Это позволит начать своевременное лечение и исключить вероятность развития осложнений.
При появлении неприятных ощущений в области костей таза необходимо обращаться к ортопеду, неврологу, вертебрологу. Эти специалисты смогут разобраться в потенциальных причинах развития болевого синдрома. В случае необходимости они назначат консультацию андролога, гинеколога, гастроэнтеролога, невролога и других узких специалистов.
Диагностика заболеваний
Если болит гребень подвздошной кости справа или слева, то нужно провести тщательную дифференциальную диагностику. Уже в ходе первичного осмотра опытный врач ортопед исключит разные патологические изменения и даст рекомендацию по проведению только тех исследований, которые необходимы в вашем клиническом случае.
Как правило, если гребень подвздошная кость болит, то обследования начинают с:
- проведения рентгенографического снимка обзорного типа (включает в себя все кости таза, пояснично-крестцовый отдел позвоночника и тазобедренный сустав – позволяет исключить деформирующий остеоартроз, разрушение подвздошно-крестцового сустава, травматические поражения костной структуры и т.д.;
- УЗИ внутренних органов брюшной полости и малого таза;
- МРТ обследования всех структур таза.
Если в этом есть необходимость, то проводят такие исследования кишечника, как ректороманоскопия или колоноскопия. Также показана консультация нефролога, гинеколога и уролога.
Если гребень подвздошной кости болит слева, то рекомендуем начинать обследования с рентгенографического снимка пояснично-крестцового отдела позвоночника. Чаще всего такая локализация болевых ощущений присуща остеохондрозу и его осложнениям. А при правосторонней локализации и остром болевом синдроме, сопровождающемся тошнотой и головокружением рекомендуем как можно быстрее обратиться на приём к хирургу. Это может быть приступ острого аппендицита.
Лечение боли в области подвздошной кости
Сама по себе боль не является заболеванием. Это всего лишь клинический симптом, который указывает на развитие того или иного патологического изменения в тканях. Поэтому, если болят подвздошные кости таза, то необходимо сначала установить точный диагноз и только после этого начинать проводить лечение.
Очень часто пациенты жалуются на то, что болит подвздошная кость слева при ходьбе, для опытного мануального терапевта иди ортопеда это означает, что патологию нужно искать либо в опорном механизме, либо в мышечном каркасе. Поскольку болевые ощущения возникают исключительно при ходьбе, то обследуют тазобедренный и подвздошно-крестцовый сустав, грушевидную и подвздошную мышцу.
После постановки диагноза деформирующий остеоартроз 1 – 2 стадии назначается курс мануальной терапии. Он может включать в себя:
- остеопатию – для улучшения процессов микроциркуляции крови и лимфатической жидкости в очаге поражения хрящевой синовиальной ткани;
- массаж – достигается расслабление чрезмерно напряженных мышц и восстанавливается капиллярное кровоснабжение пораженных участков;
- лечебную гимнастику – запускается усиленный обмен веществ, восстанавливается диффузное питание хрящевой ткани;
- кинезиотерапию – необходима для восстановления тонуса окружающих сустав мышц;
- физиотерапию – для ускорения регенерационных процессов;
- иглоукалывание – для воздействия на биологически активные точки на теле человека для активации скрытых резервов организма для запуска процесса восстановления.
- также может быть показана лазерная терапия, электромиостимуляция и многие другие методики.
Очень важно своевременно начинать лечение синдрома грушевидной мышцы. В её толще проходит туннель, в котором располагается седалищный нерв. Это самый крупный нерв, отвечающий за иннервацию нижних конечностей. Если синдром грушевидной мышцы не лечить, то в области туннеля будет образовываться рубцовые деформации ткани. Седалищный нерв будет подвергаться постоянному давлению. Это может запустить процесс атрофии нервного волокна. При нарушении иннервации восстановить её будет очень сложно.
Не используйте для лечения боли в области подвздошной кости нестероидные противовоспалительные препараты. Они причиняют вред здоровью. В первую очередь они подавляют воспалительный процесс и тем самым маскируют течение и прогрессирующе развитие основного заболевания. Также огни негативно сказываются на системе кроветворения. Снижают продукцию эритроцитов и увеличивают время агрегации тромбоцитов. Нестероидные противовоспалительные препараты при длительном приеме способы разрушать костную и хрящевую ткань. Поэтому не стоит ими злоупотреблять. Выпейте таблетку обезболивающего средства только в том случае, если прямо сейчас нет возможности обратиться к врачу. И постарайтесь попасть на прием к специалисту в ближайшее время.
Имеются противопоказания, необходима консультация специалиста.
Боль в бедре отражает множество заболеваний ревматического, неврологического, травматического, сосудистого и инфекционного характера. Чтобы выявить причину и правильно поставить диагноз, необходимо исключить все возможные патологии. Для этого проводят тщательный анализ симптомов, лабораторных показателей и тестов.
Сегодня мы рассмотрим, что вызывает боль и неприятные ощущения в области бедра, ответим на вопросы, почему болит сбоку при ходьбе, чем лечить сильную боль снаружи и что делать, если болит бедренная кость слева или справа.
Основные причины болей в бедре
Перечислим заболевания, сопровождающиеся болями в бедре и ягодичной области.
Травмы: 
- перелом шейки бедра,
- перелом лобковой дуги,
- перелом крестца,
- компрессионный перелом I поясничного позвонка,
- остеит лобковой кости.
Ревматические патологии:
- воспалительные спондилопатии (анкилозирующий спондилит, артриты при воспалении кишечника и мочеполовой системы, псориатический артрит),
- остеоартроз тазобедренного сустава,
- асептический некроз головки шейки бедренной кости,
- артроз крестцово-подвздошного сочленения,
- ревматическая полимиалгия,
- ревматоидный артрит,
- поражение периартикулярных тканей (воспаление суставной сумки большого вертела, бурсит, трохантерит, тендинит приводящей мышцы бедра, энтезопатия в области седалищного бугра),
- миофасциальный синдром,
- ишиалгия при патологиях позвоночника (спондилез, межпозвоночные грыжи, артроз фасеточных суставов, спондилолистез),
- фибромиалгия.
Инфекционные патологии:
- туберкулез,
- бруцеллез,
- тазовый абсцесс (например, при аппендиците),
- абсцесс седалищно-прямокишечной ямки,
- пиогенный артрит тазобедренного сустава,
- остеомиелит.
Эндокринные нарушения: 
- болезнь Паджета,
- сахарный диабет,
- гиперпаратиреоз.
Патологии внутренних органов:
- заболевания мочеполовой системы,
- бедренные и пазовые грыжи,
- гематомы брюшной полости.
И другие заболевания:
- врожденный вывих бедра,
- эпифизеолиз головки бедренной кости,
- болезнь Пертеса.
Самая распространенная причина боли в бедре – остеоартроз позвоночника и тазобедренных суставов, или коксартроз, иногда в сочетании с неврологическими нарушениями. При неблагоприятном исходе лечения болезнь приводит к нарушению функции сустава вплоть до полной обездвиженности. Первые признаки проявляются в ограничении подвижности и боли.
Вторая по распространенности причина боли – дисфункция и артроз крестцово-подвздошного сочленения, сопровождающийся отраженными болями в паховую область. Максимальная интенсивность болей проявляется в первой половине дня и уменьшается к вечеру или после ходьбы.
Боль, распространяющаяся по задней поверхности бедра и отдающая в пятку и по наружному краю стопы с онемением, связана с поражением первого крестцового нервного корешка.
Болевые ощущения и онемение по наружной поверхности бедра, голени и двух первых пальцев ноги говорит о поражении пятого поясничного позвонка.
Боль в передней и внутренней поверхности бедра и голени, онемение верхней трети голени – признак ущемления нервного корешка в области четвертого позвонка поясничного отдела.
Боль сбоку ягодицы и по передней поверхности бедра и колена говорит об ущемлении нерва в третьем позвонке.
Отражение боли в верхнюю боковую часть ягодицы и пах наблюдается при защемлении корешка первого позвонка поясницы.
Дегенеративно-дистрофические заболевания воспалительного характера имеют свои особенности: 
- спазмы в спине продолжительностью более трех месяцев,
- постепенное увеличение болевых ощущений,
- утренняя скованность в поясничном отделе после отдыха или сна,
- уменьшение боли после ходьбы или физических занятий,
- боль тупая, ноющая, локализованная в области ягодиц и отдающая в бедра, способная перемещаться из одной стороны в другую.
Бурсит большого вертела бедренной кости – еще одна частая причина боли. Его отличительные признаки:
- Глубокие жгучие боли по боковой лини бедра и сустава. Спазм увеличивается при ходьбе, сидении на корточках, провоцирует хромоту. Боли в бедре при ходьбе отдают в ногу.
- Боль стихает в покое, но может усиливаться во время сна в положении лежа на боку на больной стороне.
- При пальпации ощущается напряженность в зоне большого вертела.
- При отведении бедра в противоположном направлении в положении лежа ощущается сопротивление и дискомфорт.
Миофасциальный синдром мышц возникает в результате дегенеративных патологий позвоночника и тазобедренного сустава и нередко становится причиной боли при ходьбе в верхней части бедра.
Для асептического некроза головки бедренной кости характерен стойкий болевой синдром в зоне сустава в ночное время и по утрам. Более подробное описание патологии и лечение бедренной кости приведено в видеоролике.
Остеомиелит – воспаление кости и костного мозга, сопровождающееся образованием гноя и некрозом – чаще всего развивается у детей и сопровождается лихорадкой и хромотой.
Туберкулез тазобедренного сустава, или туберкулезный коксит, распространен у детей и людей пожилого возраста, при этом мужчины страдают в два раза чаще, чем женщины. Его провоцируют хронические патологии, сахарный диабет, заболевания крови, алкоголизм, наркомания, продолжительное лечение гормональными препаратами, травмы или иммунодефицит.
В результате изменений в суставе развивается патологический вывих с порочным положением бедренной кости: головка кости поджимается к вертлужной впадине и вдавливается в нее. Первый признак – ноющая боль в бедре, отдающая в ногу и пах, иррадиирущая в бедро левой или правой ноги с внешней стороны.
Боль в правом или левом бедре и прихрамывание появляются при тазовом абсцессе, воспалительных болезнях женских половых органов.
Забрюшинная гематома сопровождается отраженной болью в бедре и признаками поражение бедренного нерва.
Среди опухолей костей таза и бедренной кости наиболее часто встречаются остеосаркома и миеломная болезнь. При раке предстательной или молочной желез наблюдаются метастазы в кости. В большинстве случае поражается подвздошная кость тазобедренного сустава.
Болезнь Паджета отличается усилением боли в бедре по ночам, покраснением кожи над пораженной костью, появляются деформации костей и смежных суставов и патологические переломы.
При сахарном диабете возникают острые боли в мышцах бедер с последующей атрофией с одной или сразу с обеих сторон.
Поражение латерального кожного нерва бедра, выходящего из поясничного сплетения и проходящего по линии бедра до коленного сустава, сопровождается приступообразными ощущениями жжения, покалывания, ползания мурашек по внешней стороне бедра.
Патологические ощущения усиливаются при ходьбе или стоянии. В положении лежа проявления отсутствуют. Причины сдавливания нерва: сосудистые заболевания, нарушение питания нерва (атеросклероз), варикозное расширение вен малого таза или ног, избыточный вес.
Методы диагностики
Для определения заболевания врач проводит комплекс диагностических мер. Начинается он с тщательного опроса пациента относительно характера и локализации болей. 
При наличии показаний делают рентген. Его назначают в случае:
- острого начала боли у пациентов младше 15 и старше 50 лет без травмы в прошлом времени,
- сильной боли,
- наличии травмы,
- если боль не уменьшается в положении лежа,
- возникает боль в бедре при вставании со стула, подъеме по лестнице,
- ноющей боли внутри в левом или правом бедре,
- больным с метастазами и опухолями,
- жалоб на лихорадку или уменьшение веса.
Справка. Рентген также необходим, если пациента направляют на физиолечение или мануальную терапию.
Если необходимо определить степень поражения нервов или перед предстоящей операцией, проводят электромиелографию.
При необходимости используют методы радиоизотопной остеосцинтиграфии и денситометрии.
Магнитно-резонансная томография (МРТ) и компьютерная томография (КТ) позволяют получить подробное исследование костей позвоночника, спинного мозга, суставов и прилежащих тканей.
Комплексное обследование также включает:
- осмотр неврологов при рецидивирующих болевых синдромах,
- осмотр гинеколога у женщин и уролога – у мужчин,
- ультразвуковое исследование внутренних органов,
- клинический анализ крови, мочи.
Показания, по которым необходимо пройти обследование у специалиста: 
- стойкий болевой синдром,
- боль не вследствие травмы у лиц младше 15 и старше 50 лет,
- при изменении температуры тела,
- при появлении отека, гематомы, изменении кожных покровов,
- при получении травмы.
Симптоматическое лечение болей
Пациенту необходим отдых в течение нескольких дней (от двух до пяти в зависимости об патологии), ношение бандажа (поясничный корсет при болях в спине).
Дополнительно используют методы мануальной терапии и лечебную физкультуру (ЛФК), укрепляющую мышцы и суставы. В тяжелых случаях по медицинским показаниям прибегают к хирургическим методам лечения. Каждая программа терапии индивидуальна и зависит от вида и тяжести патологии, состояния больного, его пола и возраста.
Лечебная физкультура – неотъемлемая часть процесса выздоровления. Упражнения помогают восстановить подвижность и привычную активность после лечения, укрепить мышцы и связки, разработать суставы, улучшить метаболизм в организме.
Упражнения для суставов: 
Биологически активные вещества в рецептах народной медицины оказывают существенное влияние на ход лечения, однако при неправильном применении могут вызвать побочные эффекты. Поэтому перед их использованием необходимо проконсультироваться с лечащим врачом и узнать об индивидуальных противопоказаниях.
Приведем рецепты эффективных средств:
- Компресс из редьки или хрена. Смешайте натертый на терке корень хрена или редьки. Чтобы избежать жжения, добавьте сметану. Наложите на больную область, изолируйте полиэтиленом и укутайте теплым шарфом или шалью.
- Быстрый компресс из горчицы. Разведите горчичный порошок в воде 40-градусной температуры (по С) до состояния сметаны. Наложите на поясницу, укутайте и оставьте на пять минут. Затем удалите массу и промойте место теплой водой.
- Отвар из листьев эвкалипта используют для растирания спины. Для его приготовления листья закипятите на медленном огне в течение получаса, затем остудите и дайте настояться. Через два часа отвар готов.
Заключение
Боль может быть как следствием поражения костей и мягких тканей самого бедра, так и симптомом патологических состояний внутренних органов и позвоночника. Для выявления заболевания необходим тщательный осмотр и использование различных способов диагностики: анализы крови и мочи, рентген, миелография, КТ или МРТ и другие.
Лечение направлено на устранение симптомов боли и индивидуально в каждом конкретном случае. Оно включает примем НПВС с выраженным обезболивающим характером, препаратов для снятия мышечных спамов, методы физиотерапии и ЛФК. Качество лечения засвисит от своевременности обращения больного за медицинской помощью, точностью диагностики и самодисциплины больного.
Читайте также:


