Что такое крыша тазобедренного сустава

Что это такое - врожденные пороки развития, обусловленные патологиями костно-мышечного аппарата, являющегося элементами тазобедренного сустава, в медицине называют – дисплазией тазобедренного сустава (ДТС).
Пороку, в той или иной мере, могут быть подвержены все его элементы:
- вертлужная впадина;
- головка бедренной кости и капсула;
- недоразвитие окружающих мышц и связок.
Краткая характеристика
Роль тазобедренных суставов очень велика, они испытывают основные нагрузки, когда человек ходит, бегает или просто сидит. Выполняют огромное количество разнообразных движений.
Сустав представляет собой шаровидную головку, расположенную в глубокой серповидной вертлужной впадине. С остальными частями ее связывает шейка. Нормальную, сложную работу тазобедренного сустава обеспечивает конфигурация и правильное внутреннее строение всех ее составляющих.
Классификация ДТС
Три основных вида характеризуют патологию ДТС.
1) К ацетабулярной дисплазии относят нарушение в строении и патологии в самой вертлужной впадине, в основном патологии в хрящах лимбуса, по краям впадины. Под действием давления головки он деформируется, вытесняется наружу или заворачивается внутрь сустава. Что способствует растяжению капсулы, развитию оссификации суставных хрящей и увеличению смещения бедренной головки.
2) Дисплазия Майера или эпифизарная - характеризуется точечным окостенением хрящевых тканей, вызывающего тугоподвижность суставов, болями и деформацией ног. Поражением проксимального отдела бедра, выраженного патологическими изменениями в положении шейки бедра двух типов – дисплазия обусловленная увеличением угла инклинации, либо дисплазией с уменьшением диафизарного угла.
3) Дисплазия ротационная – характеризуется замедленным суставным развитием и патологиями, выраженными явными нарушениями во взаимном расположении костей относительно горизонтальной плоскости. Само по себе такое положение дисплазией не считается, скорее всего, является пограничным состоянием.
Степень развития заболевания зависит от тяжести патологического процесса.
- 1-ю, легкую степень ДТС называют предвывихом – характеризуется небольшими отклонениями, обусловленными скошенными ацетабулярными углами крыши вертлужной впадины. При этом положение бедренной головки, находящейся в суставной полости, слегка смещено.
- 2-я степень – подвывих - в суставной полости находится лишь часть головки бедренного сустава. В отношении к полости она смещается кнаружи и кверху.
- 3-я – степень - вывих, характеризуется полным выходом головки из впадины направлением кверху.

Причины дисплазии тазобедренных суставов
Причины, в результате которых формируются суставные патологические процессы в тазобедренных суставах, обусловлены несколькими теориями:
1) Теории наследственности – предполагающей наследование на генном уровне;
2) Гормональной – повышение уровня прогестерона на последних этапах течения беременности вызывает функциональные и структурные изменения в мышечно-связочных структурах плода, выраженной нестабильностью в развитии тазобедренного аппарата.
3) Согласно мультифактериальной теории на развитие ДТС влияют сразу несколько факторов:
- ягодичное положение плода;
- недостаток витамин и микроэлементов;
- ограниченность движения ребенка в лоне матки – обычно, подвижность левой ножки ребенка ограничена прижатием ее стенкой матки, поэтому дисплазии чаще подвержен левый сустав бедра.
Беря это за основу, японцы нарушили свои вековые устои (плотное пеленание при ДТС). Результаты поразили даже самых недоверчивых ученых – рост заболевания сократился почти в десять раз против обычного.
Симптомы дисплазии тазобедренных суставов у детей
Диагностика дисплазии тазобедренных суставов
Диагноз дисплазии тазобедренных суставов определяется во время осмотра ортопедом при профильном осмотре, чаще в возрасте до полугода. Постановка диагноза основывается на физикальном осмотре малыша, используются определенные тесты и сопутствующая симптоматика.
В подтверждение в поликлинических условиях применяют УЗД, реже рентгенографию.
- 1) УЗД имеет преимущество среди многих других методов исследования, так как используется с рождения. Является самым безопасным методом (не инвазивным), доступным, и допускается многократное использование.
- 2) Рентгенологический метод не уступает по достоверности, но имеет ряд особенностей. Во-первых, деткам до года не рекомендовано облучение (за исключением случаев, когда диагностика УЗД попадает под сомнение или нет возможности ее выполнения). Во-вторых, необходима укладка ребенка под аппарат с соблюдением симметрии, что в детском возрасте затруднено.
- 3) Компьютерная или магнитно-резонансная томография используется в том случае, когда стоит вопрос об оперативном лечении. Дает более полную, структурированную картину.
- 4) Артрографию и артроскопию используют для дополнения полной картины при постановке диагноза при запущенных состояниях. Методы являются инвазивными, выполняются под наркозом, и не имеют широкого применения.
Лечение дисплазии тазобедренного сустава у новорожденных

В детской ортопедии есть множество методов лечения дисплазии тазобедренных суставов у ребенка.
Каждый доктор выбирает индивидуально под своего маленького пациента программу лечения, основываясь на тяжести заболевания. Это методы, от элементарных широких пеленаний, до гипсования малыша.
И так. По-порядку о некоторых методах лечения дисплазии.
- 1) Широкое пеленание - самый доступный способ, выполнить может даже молодая мама, используют при не осложненных формах.
- 2) Штанишки Бекера – то же самое, что и широкое пеленание, но более удобны в применении.
- 3) Шина или подушка Фрейка – по функциональности так же как и штанишки, но имеет ребра жесткости.
- 4) Стремена Павлика – пришли к нам с прошлого века, но все еще пользуются спросом.
- 5) Шинирование- используют шину Виленского или Волкова (относятся к эластичному виду шинирования), также разводящую шину для ходьбы, и гипсовое шинирование.
- 6) Оперативное лечение – данный способ используют при тяжелых формах, частых рецидивах, у детей старше годовалого возраста.

К дополнительным методам лечения дисплазии, они же могут быть и основными, если речь идет о незрелости суставных элементов, или о профилактики ДТС у детей с предрасположенностью относят:
- общий массаж с акцентом на ТБС;
- гимнастика новорожденных;
- физиопроцедуры ( с использованием витамин, с лидазой, с кальцием);
- парафинотерапия, аппликации на область ТБС;
- сухое тепло, грязелечение.
Чем же грозят последствия дисплазии
Деткам с дисплазией не грозит лежачий образ жизни, но ходить они начинают гораздо позже своих сверстников. Походка их отличается неустойчивостью, хромотой . Детки переваливаются как уточки и косолапят.
Начинается формирование новых очертаний суставов и впадины, формирование ложного сустава, который не может быть полноценным, так как не способен выполнять функцию опоры и полноценного отведение ноги. Развивается – неоартроз
Самое серьезное осложнение – формирование диспластического коксартроза, при котором операция по замене сустава неизбежна. Если лечение дисплазий на ранних сроках занимает по времени максимум до полугода, то лечение после двенадцати лет может продлиться лет двадцать.
К какому врачу обратиться для лечения?
Если после прочтения статьи вы предполагаете, что у вас характерные для этого заболевания симптомы, то вам стоит обратиться за консультацией к терапевту.
Что такое дисплазия тазобедренных суставов

В Международной классификации болезней она относится к рубрике деформации костно-мышечной системы (пороки развития), считается суставным недугом. Это современное название заболевания, которое ранее называлось по-простому – неполноценность сустава. Согласно медицинской терминологии, дисплазия – понятие собирательное, представляет собой трансформацию тканей, клеток, органов или частей тела в аномальное состояние. В данном случае, как следует из самого названия (сокращенно это ДТБС), речь идет о нарушении развития тазобедренного костного сочленения.
Дисплазия ног встречается довольно часто, из периферических суставов изменениям более всего подвержены коленный и тазобедренный суставы. Термин дисплазия обозначает врожденную патологию, т.е. это дисфункция развития. Тазобедренная дисплазия – состояние, отмеченное аномальным формированием и созреванием элементов суставов таза. Такими элементами могут быть суставная капсула, полость, эпифизы, связки, мениски, хрящевая пластинка, нервы, окружающие мягкие ткани.
Врожденная дисплазия возникает как результат задержки или неправильного формирования структур в предродовой период (в поздние стадии эмбрионального развития) и/или относящийся ко времени непосредственно после появления ребенка на свет. Дисплазия тазобедренных суставов у взрослого – явление достаточно редкое, в большинстве случаев является следствием не до конца вылеченной врожденной детской болезни.
Как проявляется тазобедренная дисплазия

Чтобы понять, что такое ДТС, необходимо изучить описание болезни, перечень симптомов, ее вариации и стадии. По сути, дисплазия не является болезнью, так называют патологические изменения в строении тазобедренного сустава, анатомия которого в норме гарантирует мобильность, обеспечивая движение во всех плоскостях.
Диспластический тип развития тазобедренных суставов – крайняя граница нормы. В ходе него происходит изменение анатомического, гистологического состояния сустава, нарушается функциональность конечности. У новорожденных с подобными отклонениями могут наблюдаться разные стадии развития патологического процесса и соответственно степень выраженности ограничения возможностей организма.
Тяжелой формой принято считать состояние, характеризующееся несоответствием размеров головки бедренного сочленения и вертлужной впадины – составной части массивной тазовой кости. При утрате контакта бедро смещается, когда головка полностью выходит за пределы чашеобразного углубления возникает вывих бедра.
Различают одностороннюю и двухстороннюю дисплазию (патология справа и слева). Замечено, что чаще страдает левый сустав, это объясняется особенностью внутриутробного положения плода, при котором левая ножка ребенка сжата сильнее. Правосторонние процессы и двухсторонняя дисплазия регистрируются реже.
Виды и стадии дисплазии тазобедренных суставов у детей
Так как же разобраться, что это такое – дисплазия суставов у детей. Классическая медицина разработала критерии, позволяющие классифицировать болезнь, оценить тяжесть состояния пациента, последствия нарушений.
Дисплазия нижних конечностей представлена несколькими формами. В зависимости от характера и глубины патологического изменения, выделяют следующие степени патологии:
-
физиологическая незрелость (недоразвитие или отставание) – при осмотре конечности структурные дефекты не обнаруживаются, поверхности сопоставлены правильно. Это наиболее легкая форма, начальная. Такое пограничное состояние собственно и есть дисплазия. Дисплазия 1 степени специального лечения не требует, при выполнении несложных лечебно-профилактических мероприятий созревание сустава ускорится, он нормально разовьется; предвывих – смещения бедренной кости не наблюдается или есть, но незначительное, сохраняется нормальное прилегание концов сустава. Это легкая степень тяжести, к потере двигательной активности или другим сильным нарушениям не приводит. Такая форма также выявляется на здоровой ноге у подростков и взрослых с односторонним вывихом; подвывих – неполный вывих, т.е. суставные поверхности частично соприкасаются, их соотношение нарушено. Это среднетяжелая дисплазия (2 степени) – при ходьбе или других активных движениях головка бедра смещается со своего естественного местоположения, связки бедра растягиваются, утрачивая свойственную им напряженность и эластичность. Чтобы избежать деформации, сильных болей, развития артроза, неизбежной трансформации в вывих головки бедренной кости, потребуется активное безотлагательное лечение; истинный вывих (дисплазия) бедра – крайняя степень. Приводит к возникновению контрактуры, деформации сочленения и мягких тканей, хромоте, приступам боли, развитию диспластического коксартроза, инвалидизации.
По структурно-анатомическому уровню поражения различают:
- Дисплазия вертлужной впадины (ацетабулярная) – обнаруживается недоразвитие основных крупных элементов: уменьшение и уплощение суставной ямки, неполноценность костного края, укорочение хрящевой губы, окружающей впадину. Лимбус тазобедренного сустава деградирует, перестает поддерживать головку и препятствовать ее выдвижению. Гипоплазия вертлужных впадин говорит о полной деформации и перекосе крыши впадины, о неспособности обеспечивать опорную и двигательную функцию.
- Дисплазия бедренной кости (эпифизарная) – наблюдается неправильное развитие костяных эпифизов, их уплотнение. Затрагивается проксимальный бедренный отдел. В результате меняется шеечно-диафизарный угол, угол наклона впадины. Нарушение биомеханики сустава ведет к точечному окостенению хрящевых тканей, ТБС (иначе тугоподвижность тазобедренных суставов).
- Ротационная дисплазия – возникают анатомические дефекты, нарушается геометрия кости. Уменьшения угла антеторсии до физиологических показателей не происходит (в норме в процессе освоения прямохождения он должен уменьшиться), головка бедра отклоняется от срединной плоскости вперед. Внутренняя ротация бедер обуславливает характерную походку носками внутрь.
Причины возникновения дисплазии

От чего она бывает?
По мнению педиатров и ортопедов спровоцировать нарушение может:
-
плохая экология; поздние роды (беременность после 35 лет), избыточный вес, перенесенные инфекции, тяжелый токсикоз, прием медикаментозных препаратов, гормональный сбой; тазовое предлежание, обвитие плода пуповиной, преждевременные роды; вес младенца при родах более 4 кг; традиция тугого пеленания ножек малыша; наследственная предрасположенность; гендерная составляющая – в 80% случаев диагностируется у девочек.
У взрослого человека помимо врожденной детской аномалии причиной ДТБС может послужить травма таза или бедренных костей, приобретенные пороки развития позвоночного столба или спинного мозга.
Признаки и диагностика
Существует несколько способов, как определить дисплазию. В основе заболевания лежат диспластические изменения, поэтому выявить симптоматику самостоятельно родителю вряд ли удастся. Внешний осмотр малыша должен проводить опытный диагност, но есть ряд настораживающих симптомов, позволяющих заподозрить нарушение. Обязательные условия: создание спокойной обстановки, ребенок умиротворен, сыт, ему тепло, мышцы тела максимально расслаблены.
На что следует обращать внимание:
В качестве аппаратных методов применяется рентгенодиагностика (после 3-х мес.), ультрасонография (безопасно для любого возраста) – это диагностический стандарт обследования. Дополнительными служат – КТ, МРТ. Эти процедуры проводятся, когда решается вопрос о целесообразности хирургического лечения.
Как вылечить дисплазию тазобедренных суставов
Врачебное заключение о сущности состояния маленького пациента необходимо, чтобы в дальнейшем наблюдать ребенка, провести тщательное обследование с целью уточнения и установления окончательного диагноза. Такой подход позволяет вовремя назначить профилактические меры, максимально быстро начать ортопедическое лечение. Оно базируется на применении специальных приспособлений, обеспечивающих длительное удерживание конечностей в положении разведения и сгибания.

Также важно совершать активные движения в суставе в пределах физиологических возможностей. Для достижения этих целей подойдут:
-
штаны Беккера – напоминают детские трусики, у которых в районе ластовицы встроена гибкая жесткая прокладка, не позволяющая сводить ноги; обычные пеленки в количестве 3 шт.: две прокладываются между ног, придавая им нужное положение, третья – фиксирующая; стремена Павлика – легкое, сшитое из мягкой ткани ортопедическое приспособление. Включает грудной бандаж, вожжи, фиксирующиеся на плечах ремешки, отводящие ремешки с эластичной петлей, пришитой к краю (располагаются сзади), сгибающие ремешки (спереди), маленькие бандажи для голеностопа; подушка (перинка) Фрейка – мягкое изделие, внешне похоже на валик. Такой фиксатор размещается между ножек и крепится ремнями по типу подтяжек; детские рюкзаки, сумки-кенгуру, переноски, в которых свободу ног ничто не ограничивает.
Чтобы укрепить мышцы, стимулировать двигательные навыки, противодействовать застойным явлениям, повысить уровень здоровья, больному показаны ЛФК, массаж.
Противопоказания при дисплазии:
-
малый вес ребенка; воспалительные процессы; лихорадка; болезни нервной системы; грыжи; дисфункция печени, почек, крови; внутриутробные аномалии развития сердца; гнойные заболевания мягких тканей, болезни кожи; диатез, острый гепатит.
Если консервативные методы не помогают, приходится прибегать к хирургическому лечению. В отношении детей до 5 лет практикуют еще бескровное (закрытое) вправление, позже только открытые способы. Предложено большое разнообразие оперативных вмешательств, но предпочтение при дисплазии отдается внесуставным операциям.
При лечении детей рекомендуется проводить операцию по Солтеру, в зрелом возрасте – остеотомию таза по Хиари. Взрослым для снятия болевого синдрома также назначаются обезболивающие противовоспалительные средства из группы нестероидных препаратов, для предупреждения осложнений – хондропротекторы в виде уколов.
Дополнительно посмотрите видео про данное заболевание:
Вариант пластики крыши вертлужной впадины при ее дефектах структурным аутотрансплантатом как этап тотального бесцементного эндопротезирования тазобедренного сустава по поводу диспластического коксартроза
Последние десятилетия активно разрабатываются методы эффективного хирургического лечения диспластического коксартроза. Сегодня большинству пациентов этой группы показано тотальное эндопротезирование тазобедренного сустава. При этом фиксация вертлужного компонента в костной ткани всегда связана с большими техническими сложностями, необходимостью использования дополнительных средств. Она может выполняться с помощью костного цемента и без него.
С учетом молодого возраста пациентов, составляющего 30-45 лет, предпочтение отдается бесцементной фиксации чашки методом Press-fit. Данный метод предъявляет определенные требования к качеству ложа, способного принять вертлужный компонент с возможностью его полноценной остеоинтеграции. Дефекты задневерхнего или передневерхнего краявертлужной впадины не всегда позволяют полноценно погрузить чашку эндопротеза, правильно ее ориентировать и фиксировать. Возникает вопрос о необходимости пластики дефекта, особенно в случаях большой степени дисплазии. При незначительной дисплазии приемлема имплантация вертлужного компонента эндопротеза за счет углубления и установки низкопрофильной чашки. В случаях большей степени дисплазии необходима пластика в зоне недопокрытия вертлужного компонента эндопротеза структурным или измельченным костным материалом.
Известен способ реконструкции крыши вертлужной впадины путем выполнения двухэтапного оперативного вмешательства. На первом этапе формируют навес костным аутотрансплантатом из крыла подвздошной кости. Операция эндопротезирования тазобедренного сустава производится вторым этапом после консолидации трансплантата. Однако этот способ травматичен, приводит к дефекту крыла подвздошной кости, требует дополнительного времени, характеризуется сложностью адаптации аутотрансплантата к воспринимающему ложу.
Более приемлемым по своему техническому решению многие авторы считают способ формирования навеса крыши вертлужной впадины из сегмента удаляемой головки бедренной кости путем фиксации ее винтами в надацетабулярной области. При этом головка бедра изначально не адаптируется точно по форме дефекта края вертлужной впадины, что приводит к ее смещению в процессе фрезевой обработки ложа чашки эндопротеза, увеличивает существенно время и объем вмешательства, требует протяженного скелетирования подвздошной кости.
Применяют и танталовые аугменты, которые имеют некоторые недостатки: дороговизна изделия, необходимость использования дополнительного специализированного инструментария, сложность установки на скелетированную подвздошную кость.
Суть предлагаемого метода заключается в создании максимально полноценной опоры для чашки эндопротеза при диспластическом недоразвитии вертлужной впадины путем использования природной адаптации элементов тазобедренного сустава. Начальные этапы операции тотального эндопротезирования тазобедренного сустава выполняем согласно традиционной пошаговой методике. После пересечения шейки головку бедра и вертлужную впадину максимально конгруэнтной формы освобождали от хрящевого покрова до подлежащей губчатой кости. Суставную поверхность полученного аутотрансплантата плотно прижимали к вертлужной впадине и фиксировали 1-3 спонгиозными винтами. Затем транскапитально формировали стандартными фрезами полноценное ложе для установки чашки эндопротеза. При установке чашки эндопротеза методом Press-fit происходит еще более плотная фиксация аутотрансплантата к стенке вертлужной впадины.
Нами было выполнено 17 вмешательств описанным способом по поводу диспластического коксартроза у пациентов с дефектами крыши вертлужной впадины, требующими пластики. В ближайшем и отдаленном послеоперационном периодах отмечали полное приживление аутотрансплантата, стабильную фиксацию чашки протеза в сроки от 3 до 6 месяцев.
Преимуществами данного метода считаем: простоту обработки резецированной головки, что уменьшает продолжительность операции, предотвращение смещения трансплантата в процессе обработки фрезами дна вертлужной впадины, максимальный контакт сформированного трансплантата с подлежащей костью, обеспечивающий возможность полноценного его приживления, полную утилизацию отсекаемой головки бедра в качестве трансплантата.
Таким образом, описанная технология может быть рекомендована к использованию в хирургии тазобедренного сустава.
Были на УЗИ тазобедренных суставов и головного мозга.
ни чего хорошего не сказали, вот результаты
Головка бедренной кости – центрирована
Костная крыша вертлужной впадины: сформирована недостаточно
Костный выступ (эркер): закруглен
Хрящевая крыша: охватывает головку
Ядро окостенения: нет
Угол альфа: справа – 56, слева – 58
Угол бетта: справа 48, слева 47
Заключение: дисплазия 2a по графу
а про голову написали
Межполушарная щель расширена до 5.3мм на глубину 15мм.Субарахноидальное пространство 4.3мм. остальное все в норме и без отклонений(чтоб не переписывать)
Заключение: наружная гидроцифалия (начальные признаки)
Я зная что гидроцифалии это жидкость в голове, но на сколько это серьезно и что при этом назначают? Д исплазия 2a по графу, не имеею представления что это значит.
кто сталкивался с подобным расскажите пожалуйста)
Ко врачу завтра пойдем, просто интересно знать к чему готовиться и на сколько это серьезно.



![]()

Комментарии пользователей

![]()
Девочки, кому ставили диагноз несформированные крыши вертлюжных впадин? Перерыла весь интернет, ничего нет=(






![]()

![]()
![]()
Возможно, уже не актуально, но напишу.
Про НСГ (УЗИ мозга) не могу уж конкретно сказать; но ничего шибко криминального, насколько понимаю. Тут очень хорошая информация, изучите: forums.rusmedserv.com/showthread.php?t=86454 и здесь: forums.rusmedserv.com/showthread.php?t=28268
Про дисплазию тип 2а по Графу могу ответить с достоверностью переживших:)
Данный тип является нормой для данного возраста. Так называемый незрелый сустав (повторяю – это абсолютно нормально). В возрасте примерно 3-4 месяцев вас отправят на повторное УЗИ. Вот если и тогда сохранится данная картина – надо будет принимать меры.
Однако более чем уверена, что ортопед и сейчас назначит вам кучу всякого, например: электрофарез, соляные грелки, широкое пеленание, массаж, гимнастика и иже с ними…
(кстати, дисплазию в нашей поликлинике ставят практически всем, для перестраховки)
Что реально стоит делать: широкое пеленание (я шила специальную пеленочку, для удобства).
Все остальное – излишне.
Относительно гимнастики, спец. упражнений мнения неоднозначные. Некоторые ортопеды даже считают, что можно принести этим больше вреда, чем пользы.
Но я все же делала. Иногда. Не шибко рьяно)))
(Вся информация мною получена из авторитетных источников и проверена собственным опытом)
Анатомическое строение вертлужной впадины тазовой кости определяет функциональность нижних конечностей и бедренной области. С помощью этого элемента человек выполняет порядка 40% движений: сгибание, разгибание, наклоны, отведение бедра вперед, назад, в сторону. Повреждение вертлужной впадины чревато инвалидностью. Чаще всего в медицинской практике встречаются переломы, вывихи, истончение хрящевой ткани или нарушение кровоснабжения, обмена веществ. Чтобы выявить заболевание на начальной стадии, необходимо знать собственную анатомию и то, как функционируют здоровые суставы.
Анатомия вертлужной впадины
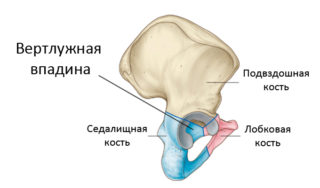
Вертлужная впадина формируется путем слияния тазовых костей, в частности седалищной, подвздошной, лобковой. Сочленение поверхностей чашеобразное, иногда его еще называют шаровидным или полусферическим. В этом небольшом пространстве сосредоточены жировые, мышечные, хрящевые, нервные структуры. От механических повреждений сустав защищает фиброзная сумка. Она крепится к костным образованиям таза и бедренной кости в виде ободка.
Вертлужная впадина расположена в тазобедренном суставе, в месте соединения крупнейших тазовых костей. Она ориентирована в пространстве определенным образом: отклонена книзу и кнаружи на 45 градусов, развернута вперед на 15 градусов.
Вместе с бедренной костью впадина образует шеечно-диафизарный угол (ШДУ). В норме он составляет у взрослых 126-130 градусов, у стариков — 120 градусов, у детей — 140 градусов. Отклонение от нормы приводит к антеверсии бедра.
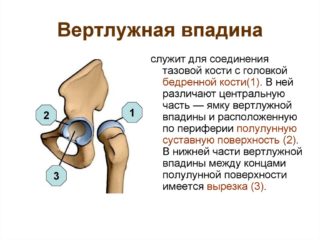
Весь тазобедренный сустав покрыт фиброзной сумкой. Этот элемент состоит из продольных и поперечных соединительных волокон, которые защищают структуру от повреждений, инфекций. Краевая часть вертлужной впадины дополнена волокнистым хрящом (хрящевой губой). Он представляет собой ободок длиной 5-6 мм и определяет глубину выемки. Также за счет анатомии вертлужной губы тазобедренный сустав не выполняет движения в полном объеме и защищен от ударов.
С точки зрения хирургической анатомии костная структура делится на функциональные колонны:
- Наружная — соответствует крыше вертлужной впадины.
- Передняя — идет от передневерхней ости подвздошной кости к лобковому симфизу.
- Задняя — соответствует седалищной кости.
- Внутренняя — именуется дном вертлужной впадины.
Центральная часть суставной впадины заполнена жировой тканью и покрыта синовиальной оболочкой, которая обеспечивает синтез синовиальной жидкости. С её помощью осуществляется амортизация сустава и биологическая защита.
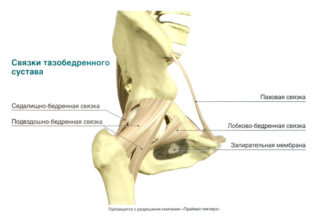
Внутри суставной капсулы находится самый важный её элемент — связка головки бедра. Она берет свое начало на поперечной вертлужной связке и крепится к ямке головки бедренной кости. Её строение препятствует чрезмерному приведению и наружной ротации бедра. Выполняет функцию защиты кровеносных сосудов. Дополнительно тазобедренный сустав укреплен связочным аппаратом, в который входит несколько прочных и толстых связок:
- подвздошно-бедренная;
- лобково-бедренная;
- седалищно-бедренная;
- круговая зона.
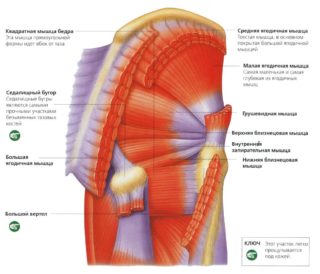
Чтобы вращаться по своим осям, сустав задействует мускулатуру. В тазобедренной области за разгибание и сгибание бедра отвечают несколько мышц:
- подвздошно-поясничная;
- портняжная;
- мышца-напрягатель широкой фасции;
- гребенчатая;
- прямая;
- большая ягодичная;
- двуглавая;
- полусухожильная и полуперепончатая;
- большая приводящая.
Часть этих же мышечных волокон обеспечивает ротацию по поперечной, переднезадней, вертикальной осям.
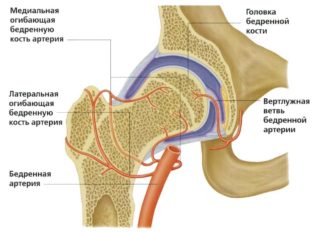
Кровоснабжение сустава и всех его элементов происходит по нескольким ключевым артериям тазобедренной области:
- медиальная;
- латеральная;
- вертлужная ветвь запирательной артерии;
- ветви ягодичных артерий.
Отток крови из конечности происходит по одноименным венам — медиальной и латеральной.
Обилие связок тазобедренного сустава, его большая кривизна, соразмерность всех элементов создают массу неудобств. Он ограничен в движениях, в отличие от других суставов, и тем самым подвержен редким и сложным формам переломов, вывихов.
Связки тазобедренного сустава травмируются редко, так как не достигают своего предельного напряжения. Основную нагрузку на себя берут мышцы, окружающие суставную полость.
Тазобедренный сустав имеет богатую иннервацию. За его чувствительность отвечают следующие элементы нервной системы:
- нервы надкостницы;
- ветви бедренного нервного ствола;
- ветви седалищного нервного ствола;
- ветви запирательного нервного ствола;
- ветви ягодичных нервных стволов;
- ветви срамного нерва.
Каждый из них проводит нервные импульсы к отдельным частям сустава. Например, задненижний отдел иннервируется ветвями седалищного и ягодичных нервов, а круглая связка и жировая подушка — задней ветвью запирательного нерва.

Физиологическая функция тазобедренного сустава — выполнение различных движений. В их числе:
- отведение и приведение;
- сгибание и разгибание;
- вращение вокруг своей оси (ротация).
Вертлужная впадина ограничивает амплитуду этих движений и создает опору для головки бедренной кости.
Патологии вертлужной впадины
Одной из редких аномалий суставной выемки считается импиджемент-синдром. Заболевание расшифровывается как синдром бедренно-вертлужного соударения, когда головка кости соударяется с поверхностью впадины. Это мешает ходьбе, бегу и вызывает болезненные ощущения. Особенностью патологии является сложность диагностики, так как не все врачи осведомлены о синдроме.
Другие заболевания вертлужной впадины, встречающиеся в медицинской практике:
- Перелом. Может быть простым или сложным. В первом случае линия излома проходит через одну кость, во втором — через несколько. Также могут отмечаться осложнения в виде сепсиса, нагноения, некроза костной ткани, повреждения нервов. Симптоматика во всех случаях одинакова. Пациент чувствует боль в области тазобедренного сустава и паха, не имеет возможности нормально передвигаться. Сама нога может быть ротирована наружу или внутрь.
- Вывих. Для всех видов вывихов характерна острая боль, деформация тазобедренного сустава и невозможность выполнять привычные движения. Часто приходится принимать вынужденное положение конечности.
- Артроз. Поставить точный диагноз можно только после рентгенографии. На снимках буду четко видны воспалительные изменения костей с зарастанием соединительной ткани.
- Болезнь Отто или дисплазия. Врожденный недуг, характерный только для женщин. Для определения заболевания применяются аппаратные методы диагностики. Исследования проводятся у девочек в раннем возрасте при наличии подозрений у врача. Таковыми являются ограниченные движения бедра, укорочение нижних конечностей.
После проведения терапии тазобедренный сустав нуждается в реабилитации. Для этого необходимо регулярно посещать массажиста, принимать укрепляющие костную систему препараты и ежедневно заниматься по индивидуальной программе ЛФК.
Читайте также:


