Деформация шейки бедра после остеомиелита
Остеомиелит проксимального отдела бедренной кости является серьезной хирургической проблемой. Нередко в процесс вовлекается дистальный отдел пораженного сегмента конечности, страдают весь опорно-двигательный аппарат и позвоночник, ухудшаются локальные репаративные процессы, снижается иммунитет и т.д. Самые тяжелые ортопедические последствия инфекционного процесса в детском возрасте возникают при остеолизе головки и шейки бедра. Такая ситуация приводит к формированию "неопорной" конечности. Реконструкция тазобедренного сустава как такового в подобных условиях нередко невозможна. Приходится прибегать к заместительным хирургическим вариантам, восстанавливая стабильную опору, устраняя в процессе роста укорочение, порочное положение бедра и других сегментов конечностей.
Мы наблюдали формирование грубых деформаций тазобедренного сустава после эпифизарного гематогенного остеомиелита у 27 детей в возрасте от 3 до 18 лет. Все больные оперированы (35 хирургических вмешательств). Отмечались такие редкие варианты, как изолированный остеолиз шейки после остеомиелита со значительной дислокацией вертельной области. Для таких больных разработан и успешно применен способ хирургического лечения, позволяющий устранить смещение и восстановить целостность проксимального отдела бедра (патент РФ № 2212861 от 27.09.2003).
Значительные трудности в восстановлении стабильной опоры бедра возникали у больных с лизисом головки и шейки бедра. У таких больных опору восстанавливали в 2 вариантах. У пациентов в возрасте от 3 до 10 лет применяли оригинальный способ вертельной артропластики, представляющий собой одноэтапное вправление хрящевой части апофиза большого вертела с корригирующей остеотомией проксимального отдела бедра, при этом сохраняли и перемещали сухожильно-мышечный мостик для стабильности вправления (патент РФ № 2238688 от 27.10.2004). Для улучшения центрации операцию дополняли надацетабулярной остеотомией таза. У детей старше 12 лет с нестабильным упором и укорочением бедра методом выбора были опорные остеотомии с фиксацией в аппарате Илизарова или погружными конструкциями.
Предпочитали двойную реконструктивную остеотомию бедра по Илизарову, достигая на уровне верхней остеотомии стабильного упора и натяжения трохантерной группы мышц за счет разворота проксимального отломка бедра, а на уровне нижней остеотомии, обычно на границе верхней и средней трети бедра, проводили удлинение. Для второй остеотомии (кортикотомии) выбирали по показаниям и уровень нижней трети бедра, предпочитая такое сечение при выраженной фронтальной деформации с нарушением пространственной ориентации его мыщелков. При этом принимали во внимание, что удлинение более 5 см на этом уровне нежелательно из-за возможности развития контрактур коленного сустава, возникновения деформации проксимального эпифиза большеберцовой кости и формирования подвывиха голени. Для сохранения функции коленного сустава фиксацию голени практически не применяли, а если и проводили, то на непродолжительное время. Максимальное удлинение за 2 этапа при таких операциях достигало 25 см без потери функции коленного сустава. Компенсацию укорочения за счет голени применяли редко, максимально до 4 см, и только при сопутствующих нарушениях пространственной ориентации проксимального метаэпифиза большеберцовой кости, которые устраняли попутно с удлинением.
При раннем проведении опорных остеотомии наблюдали "распрямление" проксимального отдела бедра в процессе роста, потерю стабильности упора его углообразного изгиба на уровне вертлужной впадины. У 2 больных потребовались повторные вмешательства. Если сохраненный малый вертел при отсутствии головки и шейки бедра обеспечивал опору, то он трансформировался, "обкатывался" и создавал весьма подвижный, стабильный и безболезненный неоартроз.
У больных с сохранившейся деформированной головкой и шейкой бедра выполняли центрирующие вмешательства. Реконструкции включали корригирующую остеотомию бедра, остеотомию таза (одинарную, тройную). У этих больных исходы оказались наиболее благоприятными. Придерживаясь такого алгоритма, у всех оперированных пациентов достигли положительных результатов лечения. Применение разработанных способов и схем лечения у всех больных позволило улучшить ходьбу, сохранить функционально выгодную амплитуду движений в тазобедренном суставе, "неопорное" бедро сделать опорным, ближе к окончанию роста выровнять длину конечностей, не потеряв при этом функцию коленного сустава.
Восстановление опороспособности за счет собственных тканей у детей является оптимальным, позволяет адаптировать опорную биомеханику для безболезненного передвижения, достичь удовлетворительной амплитуды движений при заместительной реконструкции пораженного тазобедренного сустава. Такой подход является разумной альтернативой эндопротезированию, не исключает пути к его применению в перспективе, отодвигает сроки и уменьшает риск такого вмешательства в последующем или позволяет его избежать.
Белокрылов Н.М., Тонина О.В., Полякова Н.В., Кинев Д.И.
МУЗ МСЧ №9 им. МЛ. Тверье, г. Пермь
Дегенерация суставных структур, изменение формы костей, псевдоартроз, укорочение конечности, болевой синдром с выраженными опорно-двигательными нарушениями – частые последствия перенесенного остеомиелита. Разумеется, хоть и гнойно-некротическое воспаление позади, из-за приобретенных ортопедических нарушений качество жизни продолжает страдать. Особенно печально, что проблема касается как пожилых, так и довольно часто молодых людей, вполне трудоспособного возраста. Поэтому пациентов всех возрастов объединяет не только общая проблема, но и один из волнующих вопросов: можно ли выполнять замену сустава функциональным эндопротезом после остеомиелита?
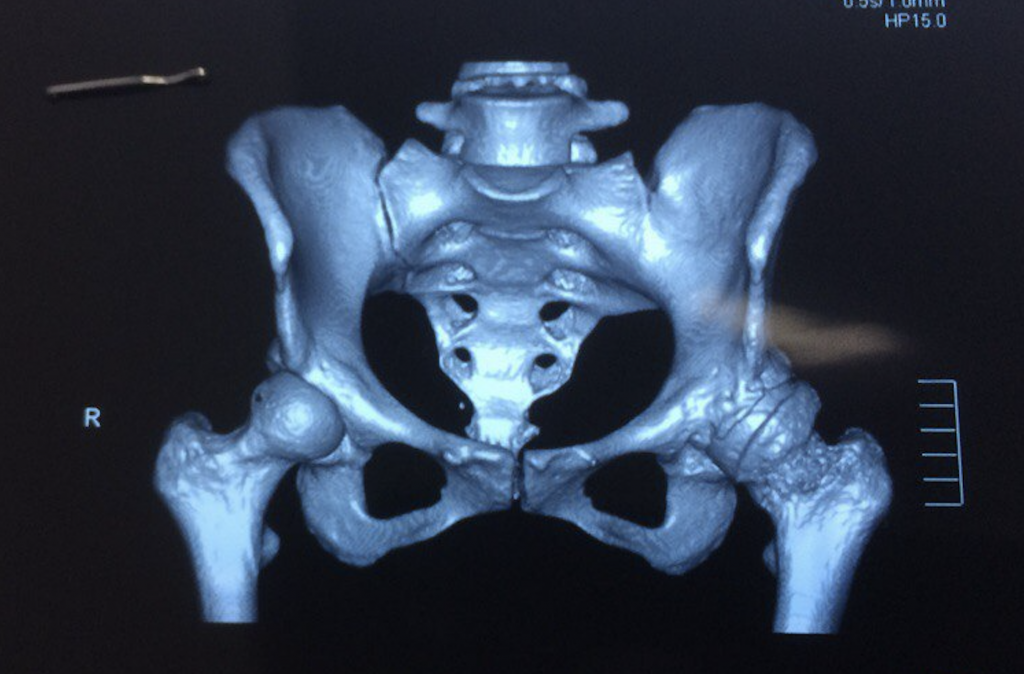
Поражение левого ТБС на снимках КТ.
Да, при уникальном достижении современной ортопедии, испытанном и доказавшем высокую эффективность методе артропластики, такая возможность не исключается. Клиника после остеомиелита, чаще затрагивающая тазобедренное костное соединение (38%-40%), может быть благополучно разрешена заменой проблемного сочленения искусственным протезом. Поэтому данное заболевание в медицинском документе еще не является полным противопоказанием к эндопротезированию. Шансы восстановить подвижность проблемного отдела конечности и вернуться к полноценной жизни определенно есть. Но каждому, кто рассматривает этот вид операции в перспективе, нужно узнать о важных аспектах лечения.


Проблематика остеомиелита для замены сустава
Нет смысла скрывать, случаи обострения и прогрессирования гноеродной инфекции, которая долгое время молчала, после установки эндопротеза иногда встречаются. Любая локальная инфекция – крайне неблагоприятная почва для сохранения должного сплочения протеза с костью. Распространенным итогом рецидивирующего остеомиелита становится нестабильность искусственного сустава-аналога, что неизбежно ведет к удалению вживленной конструкции и усиленной борьбе с активными патогенными микробами.
В принципе, любая операция в пределах когда-то инфицированного костного элемента или даже абсолютно здоровой кости сопряжена определенными рисками развития инфекционных поражений. Однако пациенты, однажды столкнувшиеся с остеомиелитом, – наиболее уязвимая категория больных. Глубокая инфекция у них случается в 2,5%-8% случаев, тогда как у людей без подобного инфекционного прошлого – в 0,5%-1,5%.
Вмешательство разрешается, если патогенная микрофлора либо полностью вылечена, либо эпизод покоя сохраняется не менее 6 месяцев с момента последнего острого проявления болезни. Но обычно врачи все же не берутся за процедуру по имплантации протеза пока абсолютная ремиссия не достигнет хотя бы 24 месяцев. На то есть веские аргументы: чем больше срок затишья после остеомиелитической вспышки, тем в разы ниже вероятность неблагополучного исхода операции.
При активном остеомиелите любой этиологии замена сустава (плечевого, тазобедренного, коленного и др.) под категорическим запретом! Первоначально нужно нейтрализовать воспаление и нагноение в конкретной зоне опорно-двигательного аппарата, вывести инфекцию из крови. Для этого применяют массивную антибиотикотерапию, секвестрэктомию, некрэктомию, промывное дренирование гнойного очага, стимуляцию иммунитета и т.д.
Условия для протезирования сустава
Пациента после остеомиелита послать на замену сустава допустимо лишь в том случае, если одновременно выполняются 3 условия, огласим их.
- Рецидивов гнойного процесса не зарегистрировано в течение минимум 6 мес., в идеале – 2-х и более лет.
- Рентгенографические данные и результаты функциональной диагностики подтверждают необходимость замены сустава (коксартроз последних стадий, порочное положение сочленения, потеря опорных функций, ложный сустав, хромота, др.). Примите к сведению, что одного рентгена бывает недостаточно, поэтому может потребоваться пройти КТ и/или МРТ.
- Лабораторные тесты и вердикты врачебных осмотров не противоречат фундаментальным законам эндопротезирования. А именно, общий анализ крови и мочи, биохимия крови, микробиологические и иммуносерологические тесты, ЭКГ, флюорография легких в норме или в условно допустимых пределах, самочувствие пациента удовлетворительное.
При наличии хронических сопутствующих заболеваний (диабет, гипертония, почечная недостаточность и др.) разрешено проходить вмешательство только после выполненной компенсации заболеваний.

Гнойные выделения из операционной раны.
Все возможные патогенные источники, заметьте, не только в пределах операционного поля, предельно важно элиминировать до операции. Большое внимание перед протезированием сустава уделяется подавлению патогенной среды, обитающей на слизистых ротовой полости, носа, мочеполовых органов, кишечника и желудка. Почему? Существующая в организме инфекция может транспортироваться с током крови в область имплантации. Как следствие, спровоцировать местное инфицирование костных и мягких тканей, окружающих эндопротез, в том числе вызвать повторную манифестацию заболевания.
Базируясь на рекомендации некоторых авторов, для ознакомления приведем, как могут выглядеть значения лабораторных анализов (после трехкратного обследования с интервалом в 1 неделю) для допуска к замене сустава после остеомиелита:
- СОЭ – менее 6-8 мм/ч;
- лейкоциты– от 5,5 до 6,0×10 9 ;
- нейтрофильные гранулоциты – 50%-58%;
- Т-клетки
Подготовка и проведение операции
Определяющую роль в подготовке играет предварительное использование (за 1-2 суток до вмешательства) лечения бактерицидными средствами с учетом антибиотической пробы. Вид и доза антибиотика определяются индивидуально. Раннее начало антибактериального лечения необходимо для предупреждения инфекционно-воспалительных реакций в ходе операции и в раннем послеоперационном периоде.
Анестезиологическое пособие – важнейшая деталь подготовительного процесса. Его очень аккуратно выбирает анестезиолог после беседы с пациентом, проведенных тестов на аллергию к анестетикам. Невозможно назначить тот или другой тип обезболивания без ясного представления о состоянии здоровья всех органов и систем организма. Поэтому врач-анестезиолог непременно учитывает еще и результаты стандартного обследования, назначаемого всем перед процедурой замены сустава. Выбор методики наркоза зависит от:
- сопутствующих патологий и их тяжести;
- веса и возраста больного;
- локализации проблемного отдела;
- вида и объема протезирования;
- психологического фона пациента.
Пациенту может быть рекомендован общий или регионарный наркоз. Распространенным методом аналгезии, когда нужно заменить сустав ноги, является эпидуральная анестезия. Ее выполняют в строго асептических условиях, при этом анестетик вводится четко в эпидуральное пространство позвоночника, чаще поясничного отдела. Так, вся часть туловища ниже поясницы становится совершенно нечувствительной, но пациент остается в сознании, сохраняется адекватное самостоятельное дыхание.
Накануне оперативного вмешательства назначается обильное питье и стандартное очищение кишечника посредством клизмы. За 8 часов до замены полностью отменяется прием пищи.
Немаловажным критерием в сокращении инфекционных рисков выступает малоинвазивность процесса вскрытия костного соединения. Современные операции по поводу замены суставов предполагают именно тактики малотравматичного создания доступа для вживления компонентов эндопротеза, подразумевающие:
- небольшой по длине разрез (6-15 см);
- низкий объем кровопотери;
- корректное обращение с мышцами (их не рассекают, а аккуратно сдвигают);
- отсутствие контакта с нервно-сосудистыми образованиями (опытный ортопед-хирург делает разрез в наиболее безопасном поле).
Что касается самих имплантатов. Больший интерес представляют тотальные или частичные модели с цементной фиксацией. Первостепенно значимо добавлять в цемент антибиотический препарат, который прилагается к имплантируемому изделию или заранее готовится специалистом из наиболее благообразной комбинации медикаментов.
Импланты онкологического типа.
В отдельных случаях целесообразно применять не традиционные протезы суставов, а специальные импланты онкологического типа. Их ставят чаще тогда, когда требуется обширная резекция костных структур. Онкологический эндопротез помогает качественно компенсировать резекционный дефект и добиться отличного восстановления функций протезированного участка. К тому же, онкоконструкции преимущественно выпускаются с напылением серебра, обладающего мощным антибактериальным действием, что усиливает степень противоинфекционной протекции.
После оперативного вмешательства
Независимо от примененной тактики суставной замены и выбранной модели сустава-аналога, качество и полноценность послеоперационного восстановления сейчас должны быть на первом месте. Здесь многое зависит от компетентности специалистов в вопросах реабилитационного ведения людей, которым после стойкого излечения остеомиелита провели эндопротезирование.
Итак, наряду со всеми реабилитационными мерами нормального возобновления двигательных и опорных функций конечности и профилактики всех осложнений (пневмонии, тромбоза, тромбоэмболии и пр.) специалисты проводят интенсивную антибиотикотерапию. У данной группы пациентов она отличается более длительным периодом применения – лечение продолжается 2-6 месяцев.
Однотипной схемы пролонгированного антибиотиколечения после операции не существует. В каждом отдельном случае врачи руководствуются общим статусом здоровья, данными о переносимости лекарственных форм, чувствительности и характере клинических штаммов гнойно-септических возбудителей.
Отношение к собственной реабилитации самого пациента не в меньшей мере влияет на благополучность исхода операции, дальнейшее качество жизни. Поэтому не ленитесь, строго соблюдайте все врачебные рекомендации – от приема лекарств и правил ухода за раной до прописанного вам режима физической активности.
Остеомиелит представляет собой скопления гноя, находящиеся в ткани костей, надкостнице, костном мозге. В гнойной хирургии остеомиелит тазобедренного сустава встречается редко, всего в 2—5% случаев. Такой вид болезни протекает тяжелее, чем остальные типы поражений. Причины разнообразны и несут в себе как внешний характер воздействия, так и внутренний.

Причины и течение остеомиелита тазобедренного сустава
Зачастую такому заражению подвержена подвздошная кость, особенно правого бедра. При обширном поражении гной образует большие скопления, тем самым отслаивает надкостницу, затем прорывает ее и распространяется на мягкие ткани. Заражение происходит внутренним путем и внешним, во время попадания инфекции. Стафилококк, попадающий в костные ткани, вызывает образование воспалений и гноя. Патогенный возбудитель может быть вызван такими причинами, как истощение организма, ослабление иммунитета, частые аллергии. Кроме этого, спровоцировать остеомиелит могут скрытые инфекции, а также фурункулы, кариес, ангина.
Запускают процесс заражения часто и внешние раздражители:
- обморожение или сильные ожоги;
- тяжелые физические нагрузки;
- стрессы;
- вирусные респираторные заболевания;
- нездоровый образ жизни (курение, алкоголь);
- заражение инфекцией во время операций;
- травмы (огнестрельные, открытые переломы);
- ослабление иммунитета при инфекционных заболеваниях (корь, тиф).

Инфекционные заболевания снижают защитные функции иммунитета.
Не редкий случай заражения — остеомиелит после эндопротезирования. Вызван недуг большим риском заражения после оперативных вмешательств, во время которых инфекция попадает в организм с инструментов. Это гематогенный процесс, в котором первой поражается подвздошная кость. Постепенно гной накапливается и распространяется в малый таз и ягодичную область, образуя абсцесс. Заражение остеомиелитом чаще происходит с током крови. Инфекцию стимулируют такие заболевания, как сахарный диабет, варикозное расширение вен, сбои в работе внутренних органов, в частности почек и печени. При очень большом скоплении гноя в полости сустава, образуются подкожные или наружные гнойники. Такого роа заболевания встречаются в равной степени у взрослых и у детей.
Симптомы заболевания
Появление такого воспалени и его первое проявление называется — острый остеомиелит тазобедренного сустава. Вторичное появление или постоянная основа, переходящая в состояние ремиссии, становится хроническим. Как и множество других воспалений, острый остеомиелит обусловлен высокой температурой и общей слабостью. Многие путают эти симптомы с гриппом. Но в процессе заражения появляются сильные боли в суставе при движении и пальпации. После обнаружения первых признаков начинают проявляться покраснения в зоне поражения, отечность тканей, затруднение движения. Если симптомы были проигнорированы, то со временем на коже появляются гнойные раны, и деформируется кость.
Остеомиелит бедра после травмы проявляется не сразу, а через 1—2 недели. Главной причиной такого недуга является неправильно или вовсе не обработанная рана.
Часто заражению поддается голень (в 80% случаях). Остеомиелит голени — это гнойное инфекционное заражение большеберцовой и малоберцовой костей. Заболевание в этой области характерно тем, что при поражении берцовой кости, инфекция всегда переходит на другую. Симптоматика патологии аналогична: повышается температура, возникают нестерпимые боли и покраснение кожи в области заражения. Инфекция часто распространяется на колено, реже на голеностопный сустав. Со временем суставы полностью теряют подвижность. Иногда скрытый гнойник может проявляться самостоятельно на коже в виде свища, далее образуется хронический остеомиелит костей голени.
Как проводится диагностика?
После обнаружения симптомов необходимо обратиться к врачу. Диагностика включает следующие этапы:
- Общий анализ крови и мочи.
- Кровь на глюкозу. Исследование проводится для исключения сахарного диабета у пациента.
- Посев с открывшегося свища на обнаружение возбудителя и реакции на антибактериальную терапию.
- Анализ крови на С-реактивный белок.

Аппаратные исследования определят степень повреждения.
После проведенных исследований, назначают рентгенологический метод или компьютерную томографию для подтверждения диагноза. Для выявления поражений на мягких тканях проводят процедуру МРТ. В особых случаях, для более детального изучения назначают УЗИ. Этот метод обследования поможет выявить внутренние гнойные свищи, уровень поражения тканей и поступление крови в бедро. В крупных медицинских учреждениях используют метод радиоизотопной диагностики. После пройденного этапа диагностирования устанавливается точный диагноз, на основании которого врач назначает комплексное лечение или операцию.
Лечение заболевания
В зависимости от установленного диагноза, пациент проходит ряд мероприятий. Назначаются антисептические и противовоспалительные лекарства, препараты для повышения иммунитета и стабилизации микрофлоры кишечника. Если на коже пациента есть воспаления или открытые свищи, накладывают повязки с заживляющими мазями, растворами. Препараты подбираются с такой целью, чтобы полностью исключить инфекцию из кости. При таком методе существует большой риск неполного выздоровления и рецидива. Болезнь приобретает хронические формы, которые вылечить будет сложнее из-за миграции бактерий по организму.
Во время процесса оперирования бедро вскрывают, избавляются от нагноений и поврежденных тканей кости. Ограниченный поврежденный участок кости иногда иссекают целиком, после чего проводят пломбирование и фиксацию обломков. При различных формах заболевания операция проходит по-разному. В любом случае ее вид подбирается индивидуально врачом. При хронических формах заболевания свищевые костные ходы широко раскрывают, и удаляют секвестры. С применением хирургии пациенту удается извлечь все очаги воспаления и поврежденные ткани, что более точно исключит возможность рецидива.
Не стоит заниматься самолечением. Хаотичный подбор и прием препаратов не принесет должного результата и только ослабит иммунную систему, тем самым навредив больному еще больше.
Последствия
Осложнения этого заболевания условно делят на местные и общие, в зависимости от влияния на организм разных патологических процессов. Все местные явления связаны с разрушительным воздействием остеомиелита на кость, хрящи и соединительные ткани, кровеносные сосуды. Патологические изменения в бедренной кости — результат дисфункций разрушенных тканей, их неспособность к регенерации и подвижности.
- Патологический перелом либо вывих.
- Контрактура.
- Деформация кости.
- Появление опухоли.
- Аррозивное кровотечение.
- Анкилоз.
- Ложный сустав.
Эти состояния обусловлены тем, что в организме высокий риск передвижения инфекции с кровью. Поражению подвержены большинство органов. Высокая концентрация бактерий создает комфортную среду для возникновения подобных процессов. Таким образом, постепенно могут быть заражены все органы поочередно, вызывая тяжелые осложнения, такие как пневмония, почечная и печеночная недостаточность, бактериальный эндокардит.
Как предупредить и прогнозы
Сложно предугадать, чем опасен остеомиелит и каковы будут последствия в каждом индивидуальном случае, так как на течение болезни влияют:
- особенности иммунитета пациента и его возраст;
- состояние поврежденных тканей;
- реакция организма на лечение препаратами.
В случаях, если после операции не было рецидива, то лечение считают успешным. Профилактика такого заболевания подразумевает тщательную обработку ран антисептическими средствами, будь это послеоперационный шов или рана от ушиба или травмы. Стоит уделять особое внимание первым симптомам остеомиелита и реагировать на них, чтобы вовремя остановить процесс гниения.
Остеомиелит – воспаление инфекционной или травматической природы, развивающееся с образованием гноя в тканях кости, в том числе костном мозге, корковом костном веществе и надкостнице. Остеомиелит бедра встречается наиболее часто, реже заболевание поражает колени и плечевые кости.
Причины и факторы риска
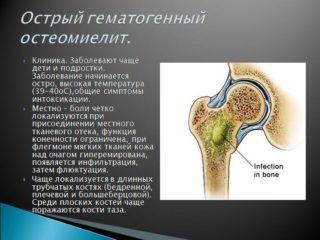
Остеомиелит бедренной кости развивается вследствие попадания и размножения в её тканях гноеродных микроорганизмов — синегнойной палочки, стрептококковых, стафилококковых и других бактерий. Гораздо реже возбудителем заболевания становятся грибки.
В зависимости от пути, по которому возбудитель попадает в костный мозг, выделяют экзогенную и эндогенную форму заболевания. При эндогенной, или гематогенной форме бактерии попадают в ткани бедренной кости с кровотоком из уделенного очага инфекции, которым может являться:
- фурункул;
- абсцесс;
- флегмона;
- тонзиллит;
- синусит;
- кариес;
- инфицированная рана.
При экзогенной форме заражение происходит при попадании патогенных микроорганизмов извне в результате:
- открытых переломов и других травм;
- оперативных вмешательств;
- глубоких ранений, в том числе огнестрельных;
- глубоких термических или химических ожогов;
- обморожения;
- масштабного нагноения окружающих тканей.
Развитие послеоперационного остеомиелита бедренной кости является одним из осложнений операции по эндопротезированию тазобедренного сустава.
Предрасполагающими факторами, увеличивающими риск развития патологии, являются: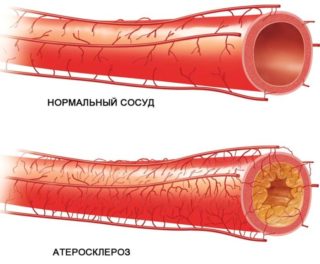
- общее ослабленное состояние организма;
- длительное голодание, анорексия и кахексия;
- наличие в организме хронических инфекционно-воспалительных процессов;
- сниженный иммунитет;
- сахарный диабет;
- чрезмерные физические и эмоциональные нагрузки, хронический стресс;
- склонность к выраженным аллергическим реакциям;
- атеросклероз сосудов;
Классификация остеомиелита
В зависимости от бактерии-возбудителя заболевания выделяют специфический и неспецифический типы. Специфический остеомиелит вызывают туберкулезная палочка, бледная спирохета, бруцеллы. Неспецифический тип вызывают стафилококки, стрептококки, кишечная палочка, грибки.
В зависимости от характера течения болезни выделяют следующие формы:
- Легкая – симптомы выражены умеренно, состояние больного остается удовлетворительным.
- Тяжелая – характеризуется острым началом и тяжелым течением. Сопровождается повышением температуры тела до 40 градусов, интенсивно выраженным болевым синдромом, признаками сильнейшей общей интоксикации.
- Адинамическая (токсическая) – редко встречающаяся форма заболевания, отличающаяся молниеносным течением с ярко выраженными признаками острого сепсиса.
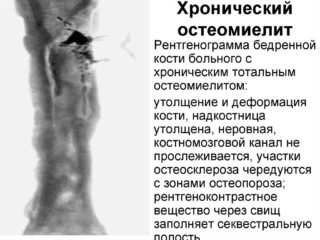
В зависимости от локализованности и масштаба распространения выделяют монооссальную и полиоссальную форму. В первом случае очаг инфекции единичный, во втором их несколько, в процесс могут быть вовлечены несколько костей.
Различают острый и хронический остеомиелит бедренной кости. Хроническая форма заболевания развивается примерно в 30% случаев, если полное заживление не происходит.
Симптомы болезни
На первых этапах специфические симптомы отсутствуют, поэтому диагностировать остеомиелит на самой ранней стадии очень сложно. Признаки инфекции нарастают постепенно:
- На первом этапе заболевание характеризуется резким подъемом температуры до 40 и более градусов, общим недомоганием и симптомами интоксикации организма: головной болью, рвотой, слабостью.
- На втором этапе в области пораженной кости появляются сильные боли, наблюдается покраснение и отёк тканей, болезненность при пальпации. Движение пораженной конечностью может быть ограничено.
- Если лечение не было начато на предыдущем этапе, возможно формирование свища на коже, возникновение костных деформаций, а также развитие общего септического заражения организма.
Диагностика и лечение
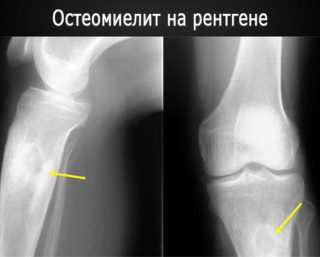
Так как на ранних этапах заболевание достаточно трудно дифференцируется, для точной постановки диагноза проводят комплексное обследование, которое включает:
- общий клинический и биохимический анализ крови;
- посев крови на стерильность для выявления бактерии-возбудителя;
- рентгенографическое обследование бедренной кости;
- КТ для уточнения области, глубины очага инфекции и степени поражения тканей.
Лечение остеомиелита бедренной кости как у детей, так и у взрослых возможно исключительно в условиях стационара. При подозрении на патологию пациента экстренно госпитализируют в отделение гнойной хирургии или в травматологию.
Лечение остеомиелита народными средствами невозможно, любые попытки самостоятельного справиться с болезнью создают серьезную угрозу для жизни больного.
Курс терапии включает в себя целый комплекс мероприятий:
- массивная антибиотикотерапия с учетом чувствительности болезнетворных организмов;
- хирургическое вскрытие и дренирование гнойного очага;
- переливание плазмы для восполнения объема крови и улучшения кровоснабжения;
- мммобилизация поврежденной конечности.
При симптомах общего септического заражения применяется метод экстракорпоральной гемокоррекции.
При хронической рецидивирующей форме заболевания, сопровождаемой формированием свищей и нарушением функции пораженной конечности, назначается некрэктомия – операция, во время которой удаляются секвестры (отделившиеся костные элементы), свищевые полости вскрываются, дренируются и промываются антисептическими растворами. На этапе ремиссии назначаются физиотерапевтические методы реабилитации и санаторно-курортное лечение.
Осложнения
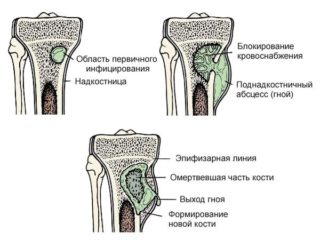
Осложнения заболевания можно разделить на местные и общие. Местные связаны с поражением костных и прилегающих тканей. Среди наиболее часто развивающихся можно выделить:
- деформации кости;
- патологические вывихи и переломы;
- контрактуру;
- формирование ложного сустава;
- поражение мышечной ткани;
- озлокачествление.
Общие осложнения прежде всего связаны с возможностью распространения патогенных микроорганизмов из очага инфекции с кровотоком.
Высокая концентрация бактерий в крови создает благоприятную среду для развития таких заболеваний:
- поражения сердечно-сосудистой системы;
- пневмония;
- дисфункция печени и почек;
- сепсис.
Профилактика заболевания
Несмотря на то, что распространение остеомиелита остается на невысоком уровне, заболевание даже при своевременном и адекватном лечении может быть опасно своими осложнениями и привести к инвалидизации и к летальному исходу, поэтому необходимо соблюдать правила профилактики, снижающие риск развития патологии:
- своевременно и полностью пролечивать любые инфекции;
- тщательно обрабатывать раны после травм;
- не допускать истощения организма, включать в рацион продукты, богатые питательными веществами и витаминами.
Читайте также:


