Гипсовая иммобилизация при переломах бедра у детей
Иммобилизация при переломе бедра входит в комплекс мероприятий по проведению первой помощи пострадавшему. Процедура представляет собой фиксирование поврежденной конечности в неподвижном состоянии. Правильно проведенная первая медицинская помощь снижает риск возникновения добавочных травм смещенными осколками и позволяет без труда доставить пациента в клинику.
При травме бедра используют шину Дитерихса – приспособление, состоящее из костылей, палочки-закрутки и подстопника, или самодельную конструкцию, которую собирают из подручных материалов. Нельзя использовать слишком жесткие или неподходящие по размеру шины. Фиксация должна быть прочной.
Правила транспортной иммобилизации

Транспортная иммобилизация при переломах бедра – это временная фиксация поврежденной области для перевозки пациента в больницу. Перемещать человека надо осторожно, поскольку любое резкое движение может усугубить его состояние: вызвать дополнительные смещения отломков кости и повреждения кровеносной системы бедренной зоны. При сложном переломе шейки бедра больного выводят из шокового состояния, после накладывается шина Дитерихса или пневматическая.
В случае, когда специальных аппаратов нет, используют различные доски, палки, лыжи и прочее. Фиксируют тазобедренный, коленный и голеностопный суставы. Если нет подходящих подручных средств, следует прибинтовать больную ногу к здоровой. Бинтовать очень туго не рекомендуется, чтобы не нарушать процесс кровообращения.
Если иммобилизация при переломе бедра осуществляется врачами, имеются необходимые аппараты, пациенту проводят переливание крови и вводят противошоковый препарат. После делаются инъекции препаратов, которые стимулирует дыхание и сердечнососудистую систему. Перевозят больного в клинику на жестких носилках.
Порядок наложения шины Дитерихса
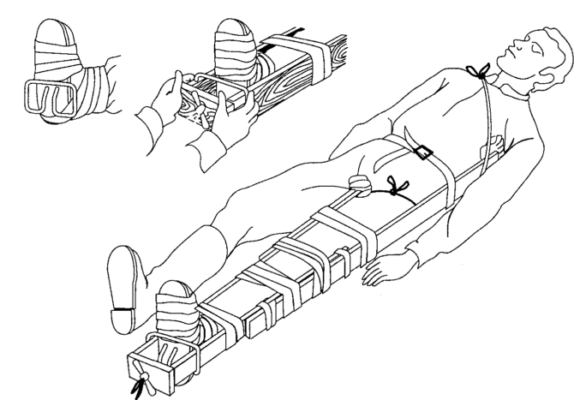
При переломе бедра проводится иммобилизация специальным приспособлением, которое позволяет зафиксировать и немного вытянуть сустав. При переломе бедра применяется шина Дитерихса. Аппарат сконструирован из наружного и внутреннего деревянных костылей, подстопника и палочки-закрутки, закрепленной к шине шнуром. Костыли состоят из двух фрагментов, которыми регулируют длину аппарата.
Перевозить больного без фиксации травмированной области запрещается.
Перед наложением шины делают инъекции обезболивающих средств. Для закрепления приспособления нужны бинт и ножницы. Перед началом мероприятий иммобилизации необходимо успокоить больного и объяснить, в чем она заключается.
Порядок наложения аппарата:
- Необходимо освободить поврежденную область от одежды (разрезать вещи по швам).
- Урегулировать длину костылей на здоровой ноге пострадавшего.
- Не разувая больного, провести фиксацию стопы перевязывают восьмиобразно к подстопнику. Наружный фрагмент аппарата прикладывают к поврежденной ноге, верхняя часть должна доходить до подмышечной впадины, нижняя – быть длиннее на 8-10 см.
- Наружную часть приспособления вставляют в специальное отверстие в подстопнике. Внутреннюю часть аппарата укладывают в зону паха поврежденной ноги и фиксируют перемычкой под стопой. Оба конца боковых шин закрепляются в подстопнике.
- Подкладывают под голеностопный, коленный, тазобедренный суставы валики из ваты или бинта, чтобы мягкая ткань не сдавливалась.
Кроме того, используют шину Крамера во избежание провисания голени и добавочных смещений отломков кости.

- Закрепляются ремни из подмышечной впадины на противоположное надплечье и на уровне бедер.
- Через отверстие в перемычке необходимо провести шнур и закрепить палочку-закрутку.
- Поворачивая палочку-закрутку, вытягивают конечность (диаметральные перекладины аппарата доходят до паха и подмышки).
- После закрутку фиксируют под стопой за выступ наружной шины.
- Детали аппарата закрепляют бинтовой повязкой по спирали от стопы до тазобедренного сустава.
Наложение самодельных шин
Перевозка больного с переломом бедра осуществляется после проведения транспортной иммобилизации, которая обеспечивает неподвижность травмированной конечности и помогает избежать добавочных смещений костных отломков и повреждений мягких тканей.
При переломах фиксацию можно осуществить подручными средствами: лыжами, рейками, пучками хвороста, досками.
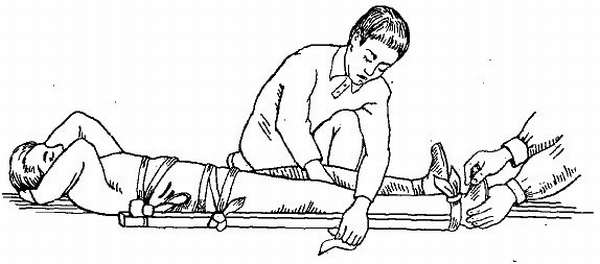
Поврежденную конечность фиксируют с двух сторон. Самодельные шины накладываются в соответствии с анатомическим строением травмированной области. Одна часть шины прикладывается с наружной, вторая с внутренней стороны конечности. Под суставы обязательно подкладываются валики для нормального кровообращения. При необходимости фиксируют также заднюю область.
Интересно почитать какие суставы должна фиксировать шина при переломе бедра.
Для правильного наложения шины необходимо:
- фиксировать конечность непосредственно на месте происшествия (запрещено переносить пострадавшего, поскольку это может привести к добавочным повреждениям),
- помнить, что снимать одежду и обувь запрещено (если одежда сильно сдавливает и мешает, ее разрезают).
Порядок наложения шины:
- Останавливают кровотечение, если таковое имеется.
- На рану следует наложить стерильную повязку.
- Купировать болевой синдром анальгетиками или другими средствами.
- Поврежденной ноге придать анатомически корректное положение (без усилий, по возможности).
- При закрытом типе повреждения проводится легкое вытяжение ноги по оси (без специальной подготовки делать вытяжение запрещается).
- При переломах бедра иммобилизуют тазобедренный, коленный и голеностопный суставы. Накладывается наружная, внутренняя и задняя шины. Длина наружной и задней шин должна быть одинаковой. Они фиксируются бинтом на уровне лодыжки, колена и бедра. Наружная часть дополнительно прибинтовывается к телу.
- сделать перевязку,
- зафиксировать конечность шиной,
- переложить больного на носилки для перевозки в больницу.
При транспортной иммобилизации нужно избегать следующих ошибок:
- Использование коротких шин. Недостаточная длина не обеспечивает желательную фиксацию конечности.
- Слишком жесткие шины. Шины из твердых материалов необходимо предварительно обернуть бинтом или марлей.
- Некорректная шина, не соответствующая анатомическому расположению травмы.
- Слишком слабая повязка. Фиксация конечности должна быть наиболее прочной.
- При кровотечении запрещено закрывать фиксирующей повязкой область повреждения, особенно место жгута.
- В зимний период необходимо обеспечить тепло для поврежденной конечности. Длительное нахождение на холоде, особенно при кровотечении, может стать причиной отморожения.
Больного перевозят в лежачем положении во избежание кровотечения или развития эмболии. Во время перевозки следят за цветом конечности: если происходит изменение цвета кожи, необходимо ослабить повязку. Правильная транспортная иммобилизация позволит избежать возможных осложнений при переломе шейки бедра.
 |  |  |  |
При переломах костей лечение у детей проводят в основном по принятым в травматологии правилам. Применяют репозицию отломков и вправление костей при вывихах, фиксирующие гипсовые лонгеты и повязки, метод лейкопластырного (клеолового) и скелетного вытяжения и в некоторых случаях оперативное вмешательство. Показания к тому или иному методу лечения зависят от вида перелома. Подробнее об этом изложено при описании отдельных видов переломов.
Общие принципы лечения переломов костей у детей следующие.
Ведущим является консервативный метод лечения. Большинство переломов лечат фиксирующей повязкой. Иммобилизацию осуществляют гипсовой лонгетой, в большинстве случаев в среднефизиологическом положении с охватом 2/3 окружности конечности и фиксацией двух соседних суставов; лонгету закрепляют марлевыми бинтами. Циркулярную гипсовую повязку при свежих переломах у детей не применяют, так как существует опасность возникновения расстройств кровообращения из-за нарастающего отека со всеми вытекающими последствиями (ишемическая контрактура Фолькмана, пролежни и даже некроз конечности; рис. 18). В случае необходимости, если через 7—8 дней выяснится, что отека конечности нет, а повязка плохо фиксирует перелом, ее можно укрепить дополнительной гипсовой лонгетой или циркулярными турами гипсового бинта уже без всякого риска.

Рис. 18. Деформация левого голеностопного сустава, стопы и пальцев вследствие перенесенной ишемии конечности после наложения циркулярной гипсовой повязки по поводу закрытого перелома костей голени, а — вид спереди; б — вид сзади.
В процессе лечения необходим периодический рентгенологический контроль (один раз в 5—7 дней) за положением костных отломков. Это важно потому, что иногда наблюдаются вторичные смешения, которые могут потребовать повторной репозиции.
Вытяжение применяют при переломах плечевой кости, костей голени и главным образом при переломах бедренной кости. В зависимости от возраста, локализации и характера перелома используют лейкопластырное (клеоловое) или скелетное вытяжение. Последнее особенно эффективно у детей старшего возраста с хорошо развитой мускулатурой и при значительном смещении отломков. При переломах бедренной кости спицу Киршнера проводят через проксимальный метафиз большеберцовой кости ниже ее бугристости или (при высоких переломах) за нижний конец бедренной кости через дистальный метафиз (не повредить ростковый эпифизарный хрящ!). Скелетное вытяжение применяют обычно у детей старше 4—5 лет, но при больших смещениях, особенно при поперечных переломах, когда требуется применение значительных грузов, скелетное вытяжение может быть применено и у детей старше 3 лет. Благодаря этому устраняется смещение отломков, проводится постепенная репозиция и костные фрагменты удерживаются во вправленном положении.
При соблюдении всех правил асептики опасность инфицирования по ходу проведенной спицы минимальная. Указания ряда авторов о вредном влиянии спицы на кость растущего организма могут быть отнесены к маленьким детям до 3 лет, когда применять скелетное вытяжение нет необходимости.

Рис. 19. Рост кости в длину (в %) в зависимости от эпифиза (схема Дигби).
При переломах костей со смещением костных отломков рекомендуется одномоментная закрытая репозиция в возможно более ранние сроки после травмы. В особенно сложных случаях производят репозицию под периодическим рентгенологическим контролем с максимальной радиционной защитой больного и медицинского персонала. Максимальное экранирование и минимальная экспозиция позволяют выполнить репозицию под визуальным контролем. Особенно удобны для рентгенологического контроля аппараты с электронно-оптическим преобразователем.
Немаловажное значение имеет выбор метода обезболивания. Хорошая анестезия создает благоприятные условия для проведения репозиции, так как сопоставление отломков должно производиться щадящим способом с минимальной травматизацией тканей. Этим требованиям отвечает наркоз, который широко применяется в условиях стационара. В амбулаторной практике репозицию производят под местной анестезией. Обезболивание осуществляют введением в гематому на месте перелома 1 % или 2% раствора новокаина (из расчета 1 мл на год жизни ребенка). В ряде случаев больному одновременно делают инъекцию раствора пантопона. Этим обеспечивают полную безболезненность и расслабление мышц.
При выборе метода лечения у детей и установлении показаний к повторной закрытой или открытой репозиции учитывают возможность самоисправления некоторых видов деформаций в процессе роста. Степень коррекции поврежденного сегмента конечности зависит как от возраста ребенка, так и от локализации перелома, степени и вида смещения отломков. В то же время при повреждении ростковой зоны (при эпифизеолизах) с ростом может выявиться деформация, которой не было в период лечения, о чем всегда надо помнить, оценивая прогноз на будущее (рис. 19). Спонтанная коррекция оставшейся деформации происходит тем лучше, чем меньше возраст больного. Особенно хорошо выражено нивелирование смещенных костных фрагментов у новорожденных. У детей в возрасте моложе 7—8 лет допустимы смещения при диафизарных переломах по длине в пределах 1—2 см и по ширине почти на поперечник кости при правильной оси конечности (рис. 20, 21). У детей старшей возрастной группы необходима более точная адаптация костных отломков и обязательно устранение прогибов и ротационных смещений, так как с ростом указанные деформации не исчезают.

Рис. 20. Срастающийся перелом обеих костей правого предплечья в средней трети со смещением на поперечник кости и по длине на 1 см. Ось кости предплечья правильная. Рентгенограмма, а — прямая проекция; б — боковая проекция.

Рис. 21. Рентгенограмма костей правого предплечья того же больного через год после травмы. Самоисправление оставшегося смещения, а — сравнительные рентгенограммы обоих предплечий в боковой проекции; б — то же в прямой проекции.
При хорошем анатомическом сопоставлении костных отломков, которое достигается правильным лечением, функция поврежденной конечности восстанавливается быстрее и лучше.
Закрытая репозиция с иммобилизацией в гипсе и методы вытяжения не всегда дают желаемый результат, а в некоторых случаях консервативное лечение вообще неэффективно. Оставшееся смещение может вызвать нарушение функции конечности. Особенно опасны в этом отношении некоторые виды внутри- и околосус-ставных переломов со смещением и ротацией костных отломков. Неустраненное смещение даже небольшого костного отломка при внутрисуставном переломе может привести к блокаде сустава и вызвать варусное или вальгусное отклонение оси конечности.
В таких случаях только операция может спасти больного от инвалидности.
Оперативное вмешательство при переломах костей у детей показано также в случаях, если дву- или троекратная попытка закрытой репозиции не имеет успеха, а оставшееся смещение относится к категории недопустимых, при интерпозиции мягких тканей между отломками, при открытых переломах со значительным повреждением мягких тканей и неправильно сросшихся переломах, если оставшееся смещение угрожает стойкой деформацией, искривлением или тугоподвижностью сустава. Открытую репозицию у детей производят с особой тщательностью, щадящим оперативным доступом, с минимальной травматизацией мягких тканей и костных фрагментов и заканчивают в основном простыми методами остеосинтеза. Для соединения костных отломков применяют следующие способы:
Пластинки и сложные металлические конструкции в травматологии детского возраста применяют крайне редко. Чаще других для остеосинтеза используют спицу Киршнера, которая даже при трансэпифизарном проведении не оказывает существенного влияния на рост кости в длину. Стержень Богданова, гвозди ЦИТО, Соколова могут повредить эпифизарный ростковый хрящ и поэтому используются для остеосинтеза при диафизарных переломах крупных костей. При лечении неправильно срастающихся и неправильно сросшихся переломов костей у детей, ложных суставов посттравматической этиологии широко используется компрессионно-дистракцион-ный аппарат Илизарова, при контрактурах крупных суставов — аппарат Волкова — Оганесяна.
Сроки консолидации переломов у здоровых детей значительно более короткие, чем у взрослых. Одним из факторов, от которого зависит срок срастания, является размер кости: чем толще кость, тем дольше она срастается. У маленького ребенка консолидация перелома происходит быстрее, чем у ребенка старшего возраста.
Сроки консолидации, а значит, и сроки иммобилизации удлиняются у детей ослабленных, страдающих рахитом, гиповитаминозом, туберкулезом, а также при открытых повреждениях, ибо репаративные процессы в указанных случаях замедлены.
В табл. 3 представлены примерные сроки иммобилизации при переломах костей у детей разного возраста и различной локализации.
Таблица 3. Примерные сроки иммобилизации при переломах костей у детей в зависимости от возраста ребенка (в днях)

Примечание. Сроки иммобилизации удлиняются (при диафизарных переломах) у детей ослабленных, страдающих гиповитаминозом, рахитом, туберкулезом, а также при открытых переломах и при допустимых смещениях костных отломков, в среднем на 7—14 дней.
Необходимо учитывать, что при недостаточной продолжительности фиксации и ранней лечебной гимнастике, а также при преждевременной нагрузке могут возникнуть вторичные смещения костных отломков и повторный перелом. В то же время длительное бездействие способствует развитию тугоподвижности в суставах, особенно при внутри- и околосуставных переломах.
Для лучшей консолидации и более быстрого срастания переломов заботятся об общем состоянии больного. Ребенок получает полноценную пищу, богатую витаминами. При наличии авитаминоза, особенно рахита, проводят энергичное лечение витаминами С, О и рыбьим жиром.
Несросшиеся переломы и ложные суставы в детском возрасте являются исключением и при правильном лечении обычно не встречаются. Замедленная консолидация области перелома может наблюдаться при недостаточном контакте между отломками, при интерпозиции мягких тканей и в результате повторных переломов на одном и том же уровне.
После наступления консолидации и снятия гипсовой лонгеты функциональное и физиотерапевтическое лечение показано у детей в основном лишь после внутри- и околосуставных переломов, особенно при ограничении движений в локтевом суставе. Лечебная физкультура должна быть умеренной, щадящей и безболезненной. Массаж вблизи места перелома, особенно при внутри- и околосуставных повреждениях, противопоказан, так как эта процедура способствует образованию избыточной костной мозоли и может привести к оссифицирующему миозиту и частичной оссификации суставной сумки. Однако при плохом тонусе мышц и недостаточной активности ребенка можно сделать массаж мышц, не касаясь области перелома.
Переломы верхней конечности составляют 84%, а нижней — 16% от всех переломов костей конечностей у детей.
Исаков Ю. Ф. Детская хирургия, 1983г.

Перелом бедра у детей – достаточно распространенное травматическое повреждение. Пациенты с этой травмой составляют почти 17% от общего числа больных, госпитализируемых в детские травматологические отделения. Перелом сопровождается болью и отеком. Опора затруднена либо невозможна. Обычно наблюдается крепитация и деформация конечности, обусловленная смещением отломков, однако переломы в верхней части бедра могут сопровождаться скудной симптоматикой и по своим клиническим проявлениям напоминать ушиб мягких тканей. Диагноз выставляют на основании данных рентгенографии. Лечение обычно консервативное. На начальном этапе, как правило, используется скелетное вытяжение, затем назначается ЛФК, массаж и физиолечение. При необходимости выполняется хирургическое вмешательство.
Переломы бедренной кости у детей

Механизм переломов бедра у детей тот же, что у взрослых. Повреждение возникает вследствие падения с высоты, насильственного скручивания или перегиба конечности либо автодорожной травмы. Однако из-за особенностей анатомии и физиологии тяжесть повреждения у детей меньше зависит от силы травмы. То есть, на первый взгляд незначительная травма может стать причиной тяжелого перелома, а при значительном травматическом воздействии (например, падении с высоты) перелом может отсутствовать либо быть относительно несложным и более благоприятным в лечении.
Переломы бедренной кости у детей могут сочетаться с переломами других костей конечностей, ЧМТ, травмой грудной клетки и тупой травмой живота.
При наличии опухолевого процесса в кости (например, при остеосаркоме или метастазах в кость) возможен патологический перелом, который возникает без видимой травмы или при совсем незначительной травме.
Классификация переломов бедра у детей
С учетом локализации различают:
- Переломы в верхней части бедра, включающие повреждения шейки бедра, отрывы малого и большого вертела.
- Переломы диафизарной (средней) части бедренной кости.
- Переломы нижней части бедра.
Переломы диафиза являются самым тяжелым и наиболее распространенным повреждением бедренной кости и составляют 60% от общего количества переломов бедра.
С учетом особенностей повреждения различают спиральные, косые, поперечные и оскольчатые переломы. Чаще всего наблюдаются спиральные и косые переломы.
Эпифизеолизы (травматические повреждения ростковой зоны) выявляются достаточно редко.
Переломы верхнего конца бедра у детей
Такие переломы разделяют на две группы. В первую (переломы шейки бедра) включают повреждения поперечника кости: эпифизеолизы головки бедра, чрезвертельные, межвертельные и чрезшеечные переломы. Во вторую – отрывы части кости без повреждения ее поперечника, то есть, апофизеолизы малого и большого вертела.
Переломы шейки бедра значительно различаются по выраженности симптоматики. При переломах со смещением появляется интенсивная боль в тазобедренном суставе. В области паха видна припухлость. Движения резко болезненны, подъем вытянутой ноги невозможен. При пальпации определяется болезненность в проекции большого вертела и области сустава. Обычно отмечается укорочение конечности.
При повреждениях кости без смещения клиника сглажена. Боли умеренные, опора на ногу сохранена. В некоторых случаях дети с такими переломами даже могут ходить. Настораживающим моментом для родителей в таких случаях становится упорный болевой синдром и некоторое разворачивание ноги кнаружи как при ходьбе, так и покое.
Для уточнения окончательного диагноза выполняется рентгенография тазобедренного сустава в стандартных проекциях. Наиболее информативен прямой снимок. При эпифизеолизах и переломах без смещения иногда требуется для сравнения сделать рентгенограмму здорового тазобедренного сустава.
Лечение осуществляется в детском травматологическом отделении. Пациентам с переломами без смещения производят вытяжение за кожу с использованием лейкопластыря и малым грузом. Ногу отводят и укладывают на шину на 2-2,5 мес. В начальном периоде показано УВЧ. После снятия вытяжения рекомендуют на 1,5 мес. ограничить нагрузку, назначают массаж, ЛФК и физиопроцедуры.
При переломах со смещением осуществляют скелетное вытяжение, также отводя ногу кнаружи. При эпифизеолизах головки срок вытяжения – 2 мес., в последующем рекомендуется разгрузка конечности сроком на 1 месяц. При вертельных и чрезшеечных переломах скелетное вытяжение длится в течение 3-4 недель. Затем на 1,5 мес. накладывают гипсовую повязку от талии до голени.
Переломы большого вертела наблюдаются редко и обычно возникают после падения на бок или удара по боковой поверхности тазобедренного сустава. Клинические проявления очень скудные. Ребенок может ходить, но жалуется на боль. Интенсивность болевого синдрома возрастает при движениях, опоре и пальпации. По наружной поверхности сустава определяется отек и кровоизлияние.
Диагноз подтверждается после сравнительной рентгенографии обоих тазобедренных суставов. Снимок здорового сустава выполняется, так как отломок вертела удерживается мышцами и практически не смещается, поэтому перелом бывает трудно распознать без сравнения со здоровым бедром. В сомнительных случаях назначают компьютерную томографию или МРТ тазобедренного сустава.
Лечение проводится детским травматологом в условиях стационара. Конечность фиксируют на 2-3 недели, накладывая лейкопластырное вытяжение с малым грузом или глубокую гипсовую повязку. Затем назначают озокерит или парафин, массаж и ЛФК.
Переломы малого вертела возникают при внезапном резком напряжении крепящихся к нему мышц и проявляются резкой болью. Боль усиливается при движениях, опоре и пальпации. Диагноз выставляют на основании рентгенограмм. Пациента госпитализируют и накладывают гипс или лейкопластырное вытяжение на 3-4 недели. После назначают озокерит, парафин, ЛФК и массаж.
Переломы диафиза бедра у детей
Переломы диафиза бедра у детей подразделяются на переломы нижней, средней и верхней трети, подвертельные переломы и надмыщелковые переломы.
Симптоматика при всех переломах бедра у детей сходная, различается лишь уровень повреждения и особенности смещения отломков вследствие тяги тех или иных мышц. При переломах в средней и верхней части бедренной кости периферический отломок смещается кнутри, центральный – в наружную сторону и кпереди.
При повреждениях в нижней части бедра мышцы оттягивают периферический отломок назад так, что иногда он разворачивается практически на 90 градусов и становится почти перпендикулярно оси конечности. Значительное смещение и наличие множества отломков может представлять угрозу вследствие возможного повреждения нервных стволов и сосудов.
Характерным симптомом является интенсивная боль. Бедро укорочено и деформировано, опора невозможна. В области повреждения выявляется припухлость, в некоторых случаях появляются кровоподтеки. Определяется патологическая подвижность, а также крепитация в месте перелома.
Единственной группой повреждений, отличающихся по выраженности перечисленных клинических проявлений, являются поднадкостничные и вколоченные переломы бедра у детей первых 2-3 лет жизни. При таких повреждениях боли незначительны, укорочение и деформация отсутствуют, опора на ногу может быть сохранена. Заподозрить перелом можно лишь по припухлости и болям в соответствующей области.
Основной метод инструментальной диагностики всех видов таких переломов – рентгенография бедра в двух проекциях. В сложных случаях назначается магнитно-резонансная томография или компьютерная томография кости. Подозрение на повреждение нервов или сосудов является основанием для консультации сосудистого хирурга, невролога или детского нейрохирурга.
Следует помнить, что диафизарные переломы бедра относятся к категории тяжелых травм и могут сопровождаться развитием шока. Пациентов с подозрением на такую травму нужно срочно доставить в мед. учреждение, предварительно дав обезболивающее и хорошо зафиксировав конечность специальной шиной или, при ее отсутствии, двумя дощечками по бокам конечности.
Лечение обычно консервативное, проводится в условиях детского травматологического отделения. Может использоваться четыре методики:
- Постоянное вытяжение до полного сращивания перелома.
- Комбинация вытяжения и иммобилизации с использованием пластиковой или гипсовой повязки. Вытяжение накладывают до образования мозоли (в среднем на 3 недели) и затем заменяют гипсовой повязкой до полного сращения.
- Иммобилизация с использованием кокситной повязки.
Выбор метода определяется особенностями переломов. Обычно применяются первая и вторая методики. Гипс без предварительного вытяжения, как правило, накладывают при поднадкостничных и вколоченных переломах.
У пациентов до 5 лет используется лейкопластырное вытяжение, у больных старшего возраста – скелетное вытяжение. Сращение, в зависимости от возраста детей и вида повреждения, наступает за 3-8 недель. Затем вытяжение снимают, разрешают дозированную нагрузку, назначают ЛФК, парафин или озокерит, а также массаж для ускорения восстановления функции конечности.
Хирургическая операция показана при невозможности обеспечить качественное вытяжение (при эпилепсии и спастических параличах), при многооскольчатых переломах и интерпозиции мягких тканей. Выполняется остеосинтез бедра блокирующим винтом. Накостные металлоконструкции обычно не применяются, поскольку у детей они могут вызвать бурное разрастание надкостницы.
Оперативное вмешательство проводится под общим наркозом. Затем пациенту накладывают гипс на 6-8 недель. В последующем назначают тепловые процедуры (озокерит, парафин), массаж и ЛФК.
Переломы нижнего конца бедра у детей
Подобные переломы бедра у детей выявляются редко и обычно возникают в школьном возрасте. Проявляются болью, гемартрозом и нарушением функции конечности. При смещении возникает выраженная деформация в верхней части колена.
Диагноз подтверждается данными рентгенографии коленного сустава. Лечение обычно консервативное, осуществляется детским травматологом в стационарных условиях. При поступлении выполняют пункцию коленного сустава. Если есть необходимость, осуществляют репозицию. Затем фиксируют конечность гипсовой повязкой. Общий срок иммобилизации – 1,5-2 мес., потом назначают ЛФК, физиотерапию и массаж.
Читайте также:


