Глубокая флегмона бедра операция
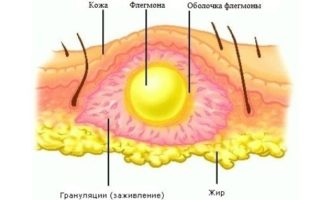
Флегмона — гнойный процесс в жировых тканях на любом участке тела. В области бедра нагноение локализуется не на поверхности, а в глубинных слоях — между мускулатурой. Заболевание может быть как первичным, так и следствием воспаления в тазобедренном суставе, брюшной стенке или предвздошной области. В редких случаях инфекция попадает через ступни и двигается вверх к тазобедренному треугольнику. Затягивать с обращением к врачу не рекомендуется, так как количество болезнетворных микроорганизм увеличивается в геометрической прогрессии. Отсутствие лечения чревато интоксикацией организма и сепсисом крови.
Причины флегмоны бедра и факторы риска
Гной образуется в результате попадания и размножения в мягких тканях бедра микробов. Возбудителями чаще всего выступают стрептококки, стафилококки, клостридии, синегнойные палочки и др. Пути заражения:
- открытая рана;
- операционное вмешательство;
- травма;
- инъекция.
Также бактерии могут попасть в организм при переливании крови, лимфы и контактным путем. Чтобы этого не произошло, следует регулярно использовать очищающие средства при купании и защищать кожу от попадания химических веществ: керосина, бензина, скипидара и т. д.
С момента заражения до образования флегмоны проходит от 20 до 60 суток.
Детский организм менее устойчив, и вызвать заболевание может гемофильная инфекция, контакт со слюной кошки или собаки, травмы полученные от домашних животных: моллюсков, птицы, свиней.
Высока вероятность развития флегмоны у детей и взрослых при ослабленном иммунитете. Хроническая усталость, ВИЧ или СПИД, истощенность, недосыпы снижают защитные функции организма, и он не способен самостоятельно сопротивляться инфекциям.
Формы заболевания
Классифицируют несколько форм флегмоны:
- Серозная — начальная форма воспаления, может протекать бессимптомно. Внутри образуется мутная жидкость — экссудат. Вызывает повышение уровня лейкоцитов в крови.
- Гнойная — вторая стадия, при которой лейкоцитарные ферменты и патогенные бактерии начинают разрушать ткани. Начинается некротизация и рядом с воспалением образуются язвы, свищи. Гнойный секрет приобретает жёлто-зеленый цвет и неприятный запах. В запущенных случаях инфекция переходит на близлежащие мышечные и костные ткани.
![]()
- Гнилостная — пораженный участок приобретает зеленый или коричневый цвет. По консистенции он напоминает студень и издает зловонный запах. Большое количество микробов вызывает общую интоксикацию организма.
- Анаэробная — прогрессирующий гнойно-некротический процесс, захватывающий большие участки тела. Заболевание распространяется на межмышечную клетчатку, верхние и внутренние слои эпидермиса. Цвет тканей — чёрный, серо-чёрный. Если надавить на флегмону, она издает хруст из-за скопившихся под кожей газов.
- Некротическая — на поверхности кожи появляются отмершие участки, заметно отграниченные от здоровых. Со временем они отслаиваются, и на их месте образуются раны, из которых сочится кровь.
Дополнительно флегмоны делят по степени воспаления на глубокие или поверхностные, острые или хронические, прогрессирующие или отграниченные.
Чтобы правильно охарактеризовать заболевание, руководствуются клинической картиной и данными диагностических исследований.
Симптомы и признаки
Симптоматика флегмоны делится на два типа: поверхностная и глубокая (острая). В первом случае ткани поражаются только до мышечного слоя. Признаки заболевания:
- отечность;
- припухлость;
- уплотнение на коже бедра;
- ноющая боль;
- покраснение;
- температура 38-40 градусов.
Так как рядом расположены лимфатические узлы, они тоже могут воспалиться и болеть. Одновременно ухудшается общее состояние организма. Появляется озноб, жажда, сухость во рту.
При острой флегмоне бедра температура повышается до 40-42 градусов. Воспаленная область увеличивается в размерах, вызывает боль при касании. От жара страдают дыхательная, сердечно-сосудистая, пищеварительная системы. Также заболевание негативно сказывается на расположенных рядом внутренних органах, суставах и мышцах.
Диагностика
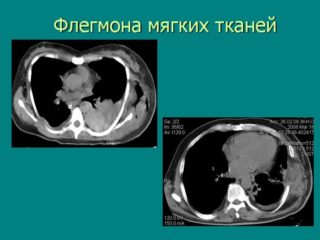
Флегмона мягких тканей бедра диагностируется при физическом осмотре. Если нагноение находится во внутренних слоях дермы, назначают следующие виды исследований:
- УЗИ;
- рентген;
- компьютерную томографию;
- магнитно-резонансную томографию.
При отсутствии результатов проводят пункцию — прокол ткани. Наличие гноя говорит о воспалении.
Лечение флегмоны бедра
Первый этап лечения флегмоны — госпитализация. Для удаления гноя из мягких тканей требуются стерильные условия и постоянное медицинское наблюдение. Некоторое время понадобится на реабилитацию после хирургического вмешательства.
Консервативное лечение флегмоны направлено на восстановление защитных сил организма. Схема борьбы с токсинами и бактериями:
- постельный режим;
![]()
- сбалансированное и полноценное питание;
- обильное питье;
- введение обезболивающих;
- антибиотикотерапия;
- применение витаминов, БАДов, иммуномодуляторов.
Медицинские препараты подбираются с учетом чувствительности к нему возбудителя.
Часто консервативный метод сочетают с хирургическим. Комплексное воздействие приводит к быстрой ликвидации очага воспаления.
Хирургический метод лечения — самый простой и эффективный в борьбе с флегмоной. Показаниями служат высокая температура, сформировавшийся инфильтрат и отсутствие флюктуации. Во время процедуры проводится вскрытие и дренирование гнойного очага. Особенности операции:
- Проводится под общим наркозом.
- На пораженном участке делается широкий надрез.
- Для хорошего оттока гноя рассекают как поверхностные, так и на глубокие ткани.
- Полость обязательно промывают и дренируют трубками.
- Для быстрого заживления на рану накладывают заживляющую повязку с антибиотиками, гипертоническим раствором или водорастворимой мазью.
Результат от хирургического вмешательства заметен сразу. Воспаление проходит, уменьшается напряжение тканей и улучшается тканевой обмен.

Способ лечения с помощью УВЧ-терапии подходит только для ранних этапов развития флегмоны. Регулярное тепловое воздействие на воспаленную область бедра оказывает антиспастическое и обеззараживающее действие. Одновременно назначается применение тепловых компрессов, грелок, согревающих мазей.
Возможные осложнения и профилактика
Близость лимфатической и кровеносной системы к тазобедренной области делает их наиболее уязвимыми. Осложнения, которые могут развиться на фоне флегмоны:
- тромбофлебит;
- лимфангит;
- лимфаденит;
- рожистое воспаление;
- сепсис.
К редким и опасным последствиям относят гнойный артериит, гнойный артрит, остеомиелит, гнойный плеврит.
Главная профилактическая мера против флегмоны — обеззараживание поврежденных участков. Любая открытая рана или ссадина может стать очагом инфекции. Чтобы этого не произошло, следует следить за её чистотой, своевременно менять повязки и использовать антисептики до полного заживления.
Межмышечные верхнемедиальные флегмоны бедра (рис. 10.3, 10.4, 10.5). Глубокие межмышечные верхнемедиальные флегмоны бедра чаще всего являются следствием гнойных затеков при остеомиелите таза, гнойном коксите. Но они могут быть первичными, когда инфекция проникает гематогенным (при септикопиемии) или лимфогенным путями. Флегмоны локализуются между короткой приводящей и наружной запирательной мышцами, под длинной приводящей мышцей. Типичный гнойный затек при медиальной флегмоне бедра распространяется кнутри и кзади под наружную запиратель ную мышцу и далее по ходу седалищного нерва под полусухожильную, полуперепончатую, двуглавую мышцу вплоть до подколенной ямки. Гной может распространяться вверх под большую ягодичную мышцу; очень редко, в запущенных случаях, может образоваться затек кпереди между m. vastus medialis и бедренной костью.
Операцию вскрытия флегмоны выполняют под наркозом в положении больного на спине, конечность согнута в коленном и тазобедренном суставах и ротирована кнаружи. Следует учитывать проекцию сосудов в таком положении бедра; проекционную линию проводят от середины паховой связки к внутреннему мыщелку бедра. Разрез кожи длиной 8 —10 см проходит на 2—3 см кнутри от проекционной линии сосудов в верхней трети бедра вдоль приводящих мышц (рис. 10.6, 10.7). Рассекают кожу, подкожную клетчатку, поверхностную и собственную фасции бедра. Расслаивают тупо промежуток между длинной приводящей и гребенчатой мышцами. Чаще всего гнойник локализуется под короткой приводящей мышцей, поэтому расслаивают ее по ходу мышечных волокон. Удалив гной, обследуют полость абсцесса пальцем, разделяют перемычки, определяют наличие затеков. Для адекватного дрени рования необходимо наложить контрапертуру кзади. Рассекают кожу, подкожную клетчатку, поверхностную фасцию кзади от большого вертела бедренной кости, по ходу волокон расслаивают большую ягодичную мышцу. Корнцангом, введенным через передний разрез, выпячивают мягкие ткани и выводят в рану по нижнему краю квадратной мышцы бедра. Через оба разреза вводят дренажные трубки.
Паравазальная флегмона бедра. Как самостоятельный вид флегмона паравазального клетчаточного пространства встречается редко. Как правило, она встречается сочетанно с поверхностной межмышечной флегмоной. При этой локализации гной распространяется вдоль всего сосудистого ложа и проникает в приводящий (Гунтеров) канал.
Для вскрытия флегмоны разрезы проводят по проекционной линии бедренных сосудов в средней трети бедра. В среднем отделе флегмону паравазальной клетчатки вскрывают разрезом на границе верхней и средней трети бедра. Ориентиром служат проекционная линия бедренной артерии и внутренний край портняжной мышцы. Разрезом длиной 8—10 см рассекают кожу, подкожную клетчатку, v. saphena magna отводят в сторону, рассекают осторожно по зонду широкую фасцию и, отодвинув кнаружи m. sartorius, обнажают паравазальное клетчаточное пространство у верхушки бедренного треугольника. Удаляют гной, определяют размеры полости и направление гнойных затеков.
Для вскрытия флегмоны в нижнем отделе следует рассечь lamina vastoad-ductoria — переднюю стенку гунтерова канала. Ориентиры — проекция сосудов, портняжная мышца, сухожилие большой приводящей мышцы. Конечность, согнутую в коленном и тазобедренном суставах, ротируют кнаружи. Разрез длиной 8 —10 см проводят посередине портняжной мышцы на границе средней и нижней трети бедра. Рассекают кожу, подкожную клетчатку, широкую фасцию бедра и отводят мышцу к середине. Разделяют клетчатку
под этой мышцей и обнажают представленную в виде поперечных волокон lamina vastoadductoria. По желобоватому зонду, введенному в канал через его верхнее отверстие, осторожно рассекают фиброзную пластинку, удаляют гной, обследуют пальцем полость и дренируют.
Передняя межмышечная флегмона бедра. На передней поверхности бедра могут быть межмышечные, параоссальные флегмоны, флегмоны и абсцессы
При передней межмышечной флегмоне отмечается скопление гноя между m. rectus femoris et т. sartorius спереди, т. vastus medialis, m. vastus intermedius и т. vastus lateralis—сзади. Как правило, флегмоны такой локализации сообщаются с паравазальной клетчаткой в скарповском треугольнике.
Переднюю межмышечную флегмону вскрывают разрезом по наружному краю m. rectus femoris. Рассекают кожу, подкожную клетчатку, широкую фасцию бедра и между m. rectus femoris и т. vastus lateralis, расслаивая их, вскрывают флегмону, расположенную под m. rectus femoris. При необходимости дополнительного дренирования делают противоотверстие с внутренней стороны бедра, над местом выпячивания кожи корнцангом, который введен через наружный разрез. Следует учитывать расположение магистральных сосудов на бедре.
Параоссальные флегмоны бедра, как правило, являются осложнением остеомиелита бедра или гнойного гонита (прорыв гноя из передневерхнего заворота коленного сустава). Значительно реже они могут быть лимфогенного или гематогенного происхождения. Флегмоны локализуются чаще под т. vastus lateralis или т. vastus medialis. Затек гноя, распространяясь параос-сально, может отслаивать мышцу на всем протяжении, гной под отдельными мышцами m. quadratus femoris может скопиться в одной огромной полости.
Флегмоны, локализованные под m. vastus lateralis, вскрывают из передне-или заднебоковых разрезов, которые проходят кпереди или сзади от tractus iliotibialis (разрез, проведенный через этот тракт вдоль его волокон, не обеспечивает хороших условий для дренирования). Рассекают кожу, подкожную клетчатку, широкую фасцию бедра и, тупо расслаивая волокна по направлению к кости, вскрывают флегмону. Удаляют гной, некротические ткани, разделив перемычки, обследуют пальцем полость, определяют расположение, размеры полости, направление гнойных затеков. Следует обращать внимание на надкостницу бедренной кости: расслоение, утолщение ее, узури-рование кости являются проявлением острого остеомиелита бедра. При гнойных затеках показано наложение контрапертур. Осторожно следует производить разрезы на внутренней поверхности бедра из-за опасности повреждения магистральных сосудов. Вследствие этого параоссальную флегмону, локализованную под m. vastus medialis, следует вскрывать разрезами по наружному краю m. sartorius.
В тех случаях, когда глубокая передняя флегмона бедра явилась результатом прорыва гноя из передневерхнего заворота коленного сустава, вскрывают этот гнойный затек за счет продолжения вверх боковых парапателляр-ных разрезов (так вскрывают верхний заворот коленного сустава при гнойном гоните). Продолжают разрез кожи, подкожной клетчатки, широкой фасции бедра, рассекают с внутренней стороны m. vastus medialis и с наружной т. vastus lateralis до кости. Если параоссальная флегмона ограничена дистальной третью бедра, то дренажные трубки вводят через наружный и внутренний разрезы, а через верхнепередний заворот коленного сустава проводят в поперечном направлении дренажную трубку с боковыми отверстиями. Дополнительные разрезы для дренирования производят в случаях распространения
гнойного затека на среднюю или верхнюю треть бедра. Разрезы проходят по наружному краю бедра, дренажи проводят через m. vastus lateralis.
Задняя параневральная флегмона бедра. Глубокая задняя (параневральная) флегмона бедра встречается редко. Она ограничена спереди большой приводящей мышцей, сзади — полусухожильной и полуперепончатой мышцами и двуглавой мышцей бедра. Гнойные затеки по ходу параневральной клетчатки распространяются книзу в подколенную ямку, кверху под большую ягодичную мышцу. Кпереди через pars perforata m. adductor magnus по ходу паравазальной клетчатки, окружающей ветви глубокой артерии бедра, гнойные затеки могут распространяться в паравазальное клетчаточное пространство на передневнутреннюю поверхность бедра.
Флегмону вскрывают в положении больного на животе. Разрез кожи длиной 10—12 см проходит посредине задней поверхности средней трети бедра. Рассекают кожу, подкожную клетчатку, фасцию и проникают в глубокое заднее клетчаточное пространство бедра между m. biceps femoris и т.semitendinosus, удаляют гной, обследуют полость гнойника пальцем, разделяя [перемычки. При распространенной флегмоне с отслойкой задней группы мышц и образованием верхнего затека для адекватного дренирования необходимо произвести дополнительный разрез длиной 4—6 см по задней поверхности бедра, начиная от нижнего края большой ягодичной мышцы. Рассекают кожу, подкожную клетчатку, фасцию и проникают между m. semitendinosus и т. biceps femoris, ориентируясь на выпячивание мягких тканей концом корнцанга, введенного через нижний разрез.
При распространении гноя книзу дополнительный разрез делают в нижней трети бедра по его задней поверхности, при прорыве гноя в подколенную ямку дренируют подколенное клетчаточное пространство.
Клинический диагноз: Флегмона левой ноги
Больной жалуется боли в левой ноге.
Считает себя больным в течение последних 12 лет, когда отметил появление болей в обеих голенях, стопах, онемение, похолодание, парастезии, слабость в мышцах голеней при ходьбе на расстояние около 300 метров. Самостоятельно не лечился, со временем интенсивность болевого синдрома увеличилась, боли сохранялись при ходьбе на расстояние 200 метров. Последние 6 месяцев отмечает прогрессирующее ухудшение самочувствия, уменьшение дистанции безболевой ходьбы до 70 метров. В 2007, 2008 г 2009 годах находился на стационарном лечении в ЦКБМП на курсе консервативной реологической терапии с положительным эффектом. Больной госпитализирован повторно в плановом порядке для курса консервативной реологической терапии.
План лечения
Только консервативное лечение
Гиполипидемическая терапия – Никотиновая кислота
Средства, улушающие реологические свойства крови и антиагреганты – Аспирин
Средства, активирующие метаболические процессы в тканях поражённой конечности – Танакан и витамины
Активный образ жизни — регулярные дозированные физические нагрузки.
Поддержание психологического и физического комфорта
На основании этих данных можно поставить диагноз: Одонтогенная флегмона поднижнечелюстной области справа
Протокол операции 10.11.14 21:00-21:40 Вскрытие флегмоны правой подчелюстной области.
Под м/а Sol. Novocaini 1% - 30 мл + НЛА. Проведён разрез в правой подчелюстной области на 2 см ниже края нижней челюсти, длиною 7 см. Тупо и остро пройдены мягкие ткани, гемостаз по ходу. Выделены, пересечены, перевязаны лицевые сосуды. Обнажена кость. Пройдено по внутреннему краю нижней челюсти. Свободного гноя нет. Пройдено в крыло-челюстное пространство и в окологлоточное пространство, получено большое количества гноя. Гной взят на бактериологический посев. Пройдено под подчелюстную слюнную железу, свободного гноя нет. Рана многократно промыта 3% раствором перикиси водорода, перманганата калия, хлоргексидина и дренирована резиново-марлевыми тампонами. Наложена асептическая повязка с хлоргексидином.
Sol. Cefazolini 1 мл*2 раза в день, в/м
Sol. Metronidazoli 100 мл* 3 раза в день в/в капельно
Sol. Natrii chloridi 0.9% 800 мл в/в капельно
Sol. Glucosea 5% 400 мл в/в капельно
Sol. Analgini 50% - 2.0 мл
Sol. Dimedroli 1%-1.0 мл в/м при повышенной температуре и боли
Физлечение: УФО раны, электрофорез антибиотиками
Клинический диагноз: Глубокая флегмона бедра
Жалобы больной при поступлении в клинику:
Обратилась в клинику с жалобами на:
резкие разлитые боли при движении в правой конечности, а также при легком прикосновении к передней поверхности бедра в нижней и средней его третях, быстро нарастающие в течении последних суток;
появившийся с вечера 5 мая отёк в области бедра и верхней трети голени и менее выраженную отёчность в других областях правой конечности, которые быстро нарастали;
интенсивную гиперемию на внутренней и передней поверхностях бедра,
ограничение подвижности правой конечности в коленном и тазобедренном сус-тавах
жар, озноб, стойкая температура 39 - 40 °С в течение последних суток,
сопровождающиеся общей слабостью, отсутствием аппетита, тошнотой.
При опросе больная предъявляет также жалобы
на периодические тупые боли в пояснице, частота которых усиливается при простудных заболеваниях ;
на частые простудные заболевания и ангину ;
на тошноту, появляющуюся при употреблении жареной и жирной пищи.
План обследования и лечения:
Лабораторные исследования (необходимые при поступлении и в процессе лечения):
-Общий анализ крови ( СОЭ, периферическая кровь, лейкоцитарная формула, коагулограмма)
-биохимия крови : белки, белковые фракции (электрофорез на бумаге)
остаточный азот и его компоненты
на сахар, компоненты углеводного обмена
минеральный обмен в крови
активность ферментов крови
кислотно-основное состояние крови
-иммунологический статус с целью проведения целенаправленной избирательной иммунотерапии (показатели фагоцитоза, содержание иммуноглобулинов в сыворотке крови, содержание Т- и В-лимфоцитов в плазме крови
на австралийский антиген
мазок из влагалища для определения микрофлоры
-посев крови ( на наличие бактериемию )
-посев экссудата из раны (для выяснения вида возбудителя гнойно-воспалительного процесса, для проведения адекватной антибиотикотерапии).
-общее анализ мочи по м. Ничипоренко (или м. Зимницкого),
на содержание сахара в моче и суточное количество
-анализ кала (на скрытое носительство ряда кишечных инфекций)
Проведение общих анализов крови и мочи каждые 4 дня (для предупреждения осложнений антибиотикотерапии, за наблюдением нормализации гомеостаза ворганизме).
2. Инструментальные методы
Рентгеноскопия грудной клетки (на наличие туберкулеза легких)
3. В ранний послеоперационный период:
- перевязки и санация раны ( с использованием нативных протеолитических фермен-тов /, химической антисептики / фурацилин, раствор перикиси водорода, сульфаниламидные прпрепараты /, гипертонических растворов, лазеротерапия, ультразвуковой кавитации; при переходе в фазу репаративной регенерации примененим повязок с мазями, улучщающих регенерацию /метилурациловая мазь/, сближение краев раны лейкопластырем) ежедневные в фазу воспаления и пролиферации и менее частые в фазу регенерации.
- антибактериальная терапия (применение аминогликозидов и других лекарственных препаратов, выводимых преимущественно почками, избегать, исходя из жалоб боль-ной, на наличие нарушений в системе мочеотделения. Направить больную на консультацию с урологом)
- наложение ранних вторичных швов для заживления раны по типу первичного натяжения при нормализации температуры тела, состава крови , при исчезновении отека и гиперемии кожи вокруг раны, очищении раны от гноя, некротизированных тканей, при наличии ярких сочных грануляций и отсутствии корманов и максимальной адаптации краев и стенок раны /при необходимости можно по-ставить сначала дренажи /
- восстановление двигательной функции правой конечности ( лечебная физкультура)
Лечение. Основным методом лечения является хирургическая операция. Антибиотикотерапия, новокаиновые блокады, физиотерапевтическое лечение, введение препаратов, повышающих защитные силы организма больного, допустимы лишь в начальном периоде болезни. При отсутствии быстрого положительного эффекта (прекращение болей, нормализация температуры тела, улучшение общего самочувствия и показателей анализов крови), нарастании симптомов интоксикации показано экстренное оперативное вмешательство. Раннее оперативное вмешательство позволяет предотвратить значительное распространение гнойного процесса и развитие интоксикации.
В послеоперационном периоде необходимо активное воздействие на течение воспалительного процесса, что достигается введением в рану дренажей для длительного проточного промывания и активной аспирации экссудата, эффективно лечение в условиях абактериальной управляемой среды.
Профилактика заключается в предупреждении микротравм на производстве и в быту, немедленном оказании первой медицинской помощи при ранениях, микротравмах, внедрившихся инородных телах.
Это острое гнойное воспаление мягких тканей и/или внутренних органов (средостенье, брюшная полость, забрюшинное пространство, малый таз и т.д.).
Название происходит от греческого слова, означающего воспаление или отек.
Флегмона может поражать внутренние органы, такие как аппендикс, почки, печень, селезёнка, сосуды кишечника, предстательной железы, поджелудочной железы, или находиться где угодно под кожей.
Имеет свойство быстро распространяться и в ряде случаев может быть опасной для жизни.
Что вызывает флегмону, причины
Причиной развития флегмоны является проникновение, активное развитие и распространение инфекции. В результате чего формируется гнойное расплавление тканей (жировой, мышечной, и т.д.) с повреждением близлежащих органов (стенки сосуда, кишки, почки и т.д.).
Флегмона обычно вызывается бактериями: чаще аэробными, такими как стрептококки, золотистый стафилококк и т.д, реже анаэробами (образующими споры).
- наличие хронической интоксикации за счет хронического воспаления, отравления, приема химиопрепаратов, лучевой болезни,
- обширные тяжелые травмы,
- состояние иммунитета пациента,
- вирулентность бактерий (способность вызвать заболевание).
Бактерии могут проникнуть через царапину, укус насекомого или травму с образованием флегмоны прямо под кожей. Также могут перемещаться с током крови из воспаленного органа (абсцесс почки, легкого, печени, аппендикулярный абсцесс, параректальный абсцесс и т.д.).
Бактерии могут также прикрепляться к стенке внутреннего органа, такого как стенка желудка или аппендикс, и образовывать флегмону.
Люди с ослабленной иммунной системой могут быть особенно уязвимы для формирования флегмоны.
Различаются в зависимости от места и тяжести инфекции.
Основными симптомами являются покраснение кожи и отек в месте воспаления.

Флегмона мягких тканей на фоне прогрессирующего абсцесса
Пораженная часть тела чувствительна к прикосновениям и болит. К этому симптому позже добавляется лихорадка. Могут возникать опухшие связанные лимфатические узлы.
- покраснение кожи
- воспаление
- блезненный отек тканей
- опухшие лимфатические узлы
- повышенная локальная температура
- усталость
- лихорадка
- головная боль
Флегмона может поражать любой внутренний орган. Симптомы могут варьироваться в зависимости от органа и конкретных бактерий.
- нарушение функции органа
- боль в животе
- лихорадка
- озноб
- тошнота
- рвота
- понос
- кишечная непроходимость
- повышенная температура тела
- потеря аппетита
- увеличение жажды
- потоотделение
- увеличение лейкоцитов (лейкоцитоз)
Диагностика флегмоны
- симптомы, жалобы, когда они начались и как долго продолжаются,
- физическое обследование пациента,
- предыдущая история болезни пациента, принимаемые препараты,
- пальпация при физикальном осмотре.
Кожная флегмона всегда видна, в то время как внутренние флегмоны диагностировать сложнее.

Анаэробная флегмона спины
Обследования могут включать:
- анализ крови
- анализ мочи
- УЗИ
- рентген
- МРТ (магнитно-резонансная томография)
- КТ (компьютерная томография)
Как лечится флегмона?
Лечение только оперативное. Объем операции напрямую зависит от локализации, глубины и площади поражения.
Основной целью лечения является:
- купирование гнойного расплавления тканей,
- дренирование гнойного отделяемого, что исключает всасывание продуктов распада и отравление организма продуктами распада,
- ликвидация очага развития флегмоны, что обеспечивает устранение причины флегмонозного процесса, чтобы можно было добиться полного выздоровления и предотвратить рецидив.
Консервативное лечение возможно только в двух случаях:
- когда флегмона в самом начале своего развития и нет чёткого очага нагноения (встречается крайне редко),
- как второй этап лечения после полноценного вскрытия.
В тяжелых случаях требуется хирургическое вмешательство для дренирования флегмоны, удаления мертвых тканей и предотвращения дальнейшего распространения инфекции.

Дренирование флегмоны мягких тканей спины
Операция проводится под общим наркозом, где полость, в которой находится флегмонозный процесс, очищается антибиотиками и антисептическими растворами, а мертвая ткань удаляется. Внутривенные антибиотики назначаются пациенту в послеоперационном периоде.
Осложнения флегмоны
- гангрена,
- сепсис,
- тромбоз артерий и вен нижних конечностей, мезентериальных сосудов,
- абсцессы печени, почек, селезёнки, органов дыхания, лёгких, головного мозга,
- тромбэмболия мелких и крупных ветвей легочной артерии,
- полиорганная недостаточность.

Гнойно-некротическая флегмона спины
При прогрессирующем заболевании гной накапливается в более глубоких слоях кожи, вызывая развитие воспаления окружающих тканей, затрагивая кровеносные и лимфатические сосуды и нервы.

Флегмона задней поверхности бедра
Разница между флегмоной и абсцессом
При абсцессе гнойный очаг чётко отграничен от окружающих тканей без тенденции к распространению.

Постинъекционный абсцесс

Абсцесс голени, развившийся после укуса кошки

Флегмона задней поверхности голени
Но иногда бывают случаи, когда не просто отличить абсцесс от флегмоны, особенно в начальной стадии её формирования, в тот самый период, когда содержимое гнойной полости (сукровица, гной, фибрин) выходит из-под контроля и только начинает распространяться по окружающим тканям.

Абсцесс, осложнившийся флегмоной мягких тканей
Зависят от тяжести инфекции и области, которая заражена.
При своевременно начатом комплексном лечении (полноценная операция и адекватная консервативная терапия) перспективы и прогноз благоприятные. В запущенных случаях и при неадекватном лечении перспективы и прогноз значительно хуже, вплоть до негативных из-за крайне быстро развивающихся тяжёлых осложнений (сепсис, почечно-печёночная и сердечно-лёгочная полиорганная недостаточность).
Заключается в своевременном и полноценном лечении любых ран и любых нагноений кожи, которое не допустит проникновения инфекции в мягкие ткани. При развитии любого нагноения (инфицированная рана, фурункул, гидраденит, абсцесс, парапроктит и т.д.) необходимо полноценное и своевременное вскрытие гнойника + адекватная санация и дренирование гнойной полости.
Читайте также: