Интрамедуллярный остеосинтез при переломах бедренной кости

Актуальность исследования базируется на довольно большой частоте переломов бедренной кости от 8 до 16 % травм костей скелета [1]. Следует отметить, что в 60 % случаях перелом локализуется в средней трети диафиза [2]. Реабилитация пациентов с данными повреждениями остается сложной задачей. В нашей стране на долю переломов бедренной кости как причины первичной инвалидности населения приходится 13–15 % случаев от общего числа стойкой утраты трудоспособности вследствие травм опорно-двигательного аппарата [3].
В результате применения современных методик остеосинтеза при лечении пациентов с повреждениями диафиза бедренной кости частота формирования псевдоартрозов как осложнений достигает по данным разных авторов 12 % [4, 5]. Одной из таких методик является блокируемый интрамедуллярный остеосинтез (БИОС), зарекомендовавший себя как надежная технология в лечении данной категории пациентов. Он позволяет достигать необходимой первичной стабильности костных отломков при практически любой локализации и сложности перелома непосредственно после операции, и в последующем осуществлять раннюю мобилизацию поврежденной конечности и пациента.
БИОС с поперечным блокированием и обязательным рассверливанием костномозгового канала также зарекомендовал себя при лечении последствий переломов бедренной кости. По данным ряда авторов такой подход к лечению несросшихся переломов и ложных суставов бедренной кости является предпочтительным и позволяет достичь консолидации в большинстве случаев, а доля несращения составляет до 15 % [5, 6]. Настораживает сопоставимая частота несращения бедренной кости при применении одинаковой методики остеосинтеза у пациентов со свежим переломом и его последствиями. При острых переломах, шинированых стандартным интрамедуллярным стержнем с поперечным блокированием, консолидация протекает по пути вторичного заживления костных отломков, что вполне приемлемо и достаточно. Напротив, для нормализации нарушенных процессов репарации у пациентов с несросшимися переломами и ложными суставами бедренной кости необходимо создавать условия для физиологической аутокомпрессии.
Цель исследования – установление причин и частоты возникающих осложнений после БИОС у пациентов с последствиями переломов бедренной кости.
В подавляющем большинстве случаев (83 пациента, 93,6 %) имел место прямой механизм травмы: в результате дорожно-транспортных происшествий – 62 (74,7 %) пациента с переломами диафиза бедренной кости; падения с высоты –15 (18,1 %) и спортивная травма – 6 (7,2 %); непрямой – 6 (6,4 %) случаев. По полу пациенты распределены соответственно: мужчины – 58 (65,2 %), женщины– 31 (34,8 %). Возраст пациентов – от 18 до 65 лет, средний возраст составил 36,1±15,1 года.
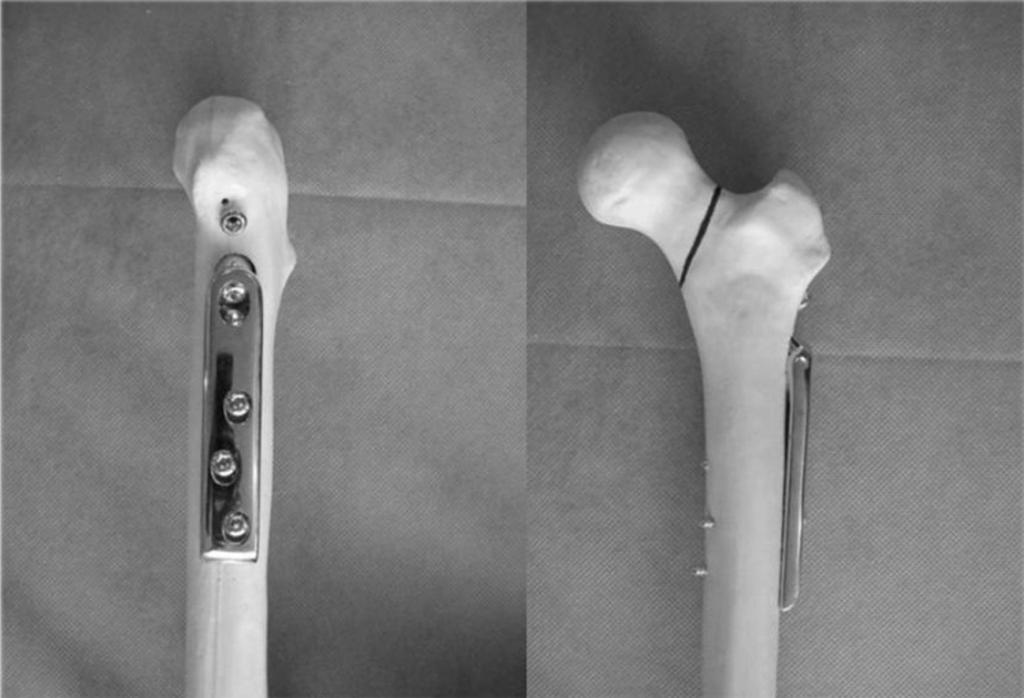
Всех пациентов, исходя из характера последствий и выбранной первоначально методики оперативного лечения, можно разделить на две группы. Первую группу составил 51 больной (57,3 %) с несросшимися переломами и ложными суставами диафиза бедренной кости после накостного металлоостеосинтеза. Во вторую группу вошли 38 пациентов (42,7 %), которым ранее выполнялся интрамедуллярный остеосинтез. Примеры рентгенограмм пациентов первой и второй групп с последствиями переломов средней трети бедренной кости представлены на рисунке.

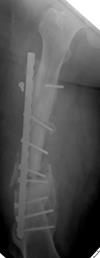
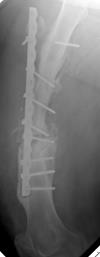

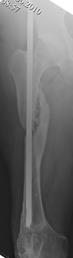
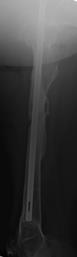
Рентгенограммы бедра пациентов первой (А) и второй (Б) групп в переднезадней и боковой проекциях
Распределение пациентов в группах в зависимости от характера последствий
В первой группе в ходе предшествующего оперативного вмешательства в 23 (45,1 %) случаях были установлены простые нейтрализующие пластины, DCP (Dynamic compression plate) применялись в 17 (33,3 %) случаях, а в остальных – 11(21,5 %) остеосинтез выполнялся при помощи технологии LCP (Locking compression plate). Во второй группе, в 20 случаях (52,6 %) были установлены неблокируемые интрамедуллярные стержни различной модификации, а у 18 (47,4 %) пациентов стержни с блокированием в дистальном и проксимальном отделах.
Для подбора типа и размера фиксатора проводили объективное обследование пациента с измерением длины здоровой и поврежденной конечностей. Затем по рентгеновским снимкам выполняли более точные измерения длины бедренной кости и ширины костно-мозгового канала на уровне анатомического сужения при сохранности последнего. В ходе оперативного вмешательства применяли универсальный (круглого сечения, с поперечным блокированием дистальной и проксимальной частей) интрамедуллярный стержень различных производителей.
На первом этапе оперативного вмешательства из разрезов кожи по старым послеоперационным рубцам осуществляли удаление ранее установленной металлоконструкции, после чего у пациентов первой группы осуществляли полноценную ревизию зоны повреждения. В ходе нее выполняли удаление нежизнеспособных костных отломков, интерпозита, представленного фиброзной тканью, осуществляли вскрытие костномозговых каналов с обязательным удалением замыкательной пластинки по всему периметру торцевой части отломков. Выполняли минимальную краевую резекцию концов отломков. У пациентов второй группы проводили аналогичные манипуляции за исключением необходимости формирования костно-мозгового канала. Затем в интрамедуллярный канал заводился проводник, по которому осуществлялось рассверливание гибкими риммерами с шагом в 1 мм до достижения запланированного диаметра, у пациентов второй группы он был на 2 мм больше ранее установленного стержня. Суть манипуляций заключалась в превращении псевдоартроза в свежий перелом, что способствует стимуляции процессов регенерации костной ткани.
Результаты исследования и обсуждение. При анализе исходов предыдущего лечения в большинстве случаев не всегда возможно установить основные причины (несращение кости, последующий перелом и миграция металлоконструкции или несостоятельный остеосинтез), повлекшие за собой неудовлетворительный результат. Однако мы можем выделить основные из них: металлоостеосинтез – применение устаревших конструкций, неправильно подобранная металлоконструкция, недостаточная репозиция, нарушение технологии проведения оперативного вмешательства; некорректная лечебная тактика в послеоперационном периоде – проведение реабилитации, несоответствующей применяемой технологии лечения.
Ближайшие результаты оперативного лечения удалось оценить у 87 (97,6 %) пациентов обеих групп (табл. 2).
Осложнения блокируемого интрамедуллярного остеосинтеза в ходе лечения пациентов с последствиями перелома бедренной кости*
Первая группа (n=51)
Вторая группа (n=38)
*Сумма значений может превышать 100 % по причине сочетания нескольких осложнений у одного пациента.
В первой группе пациентов после накостного металлоостеoсинтеза положительные результаты лечения получены у 39 пациентов (76,5 %), из них: отличные – у 3 пациентов (5,9 %), хорошие – в 14 случаях (27,5 %), удовлетворительные – в 12 случаях (23,5 %); неудовлетворительные – у 12 пациентов (23,5 %). Неудовлетворительные результаты оперативного вмешательства заключались в глубоком нагноении, которое впоследствии привело к развитию хронического остеомиелита в 2 (3,9 %) случаях. Потеря опороспособности конечности после перелома интрамедуллярного фиксатора по линии несращенного перелома наблюдали у 2 (3,9 %) пациентов. Значимая миграция металлоконструкции при ретроградной установке стержня у пациента с выраженным остеопорозом выявлена у 1 (2 %) больного. Укорочение конечности более 3 см по результатам лечения было выявлено в 3 (5,9 %) случаях. В 4 (7,8 %) наблюдениях боль в области несращенного перелома приводила к значимым снижениям функциональной пригодности конечности, что и стало причиной неудовлетворительного исхода оперативного вмешательства. Среднее значение по результатам анкеты Освестри через 2 месяца после оперативного вмешательства составило 33,7±4,2 балла, через 6 месяцев-39±5,1 и по итогам всего периода лечения 43,2±5,3 балла. В ближайшем послеоперационном периоде средний процент реабилитации по СОИ-1 составил 73,6±4,5 %, через 6 месяцев с момента оперативного вмешательства – 78,3±4,8 % и к 12 месяцем – 79,4±13,2 %.
Во второй группе пациентов после первично выполненного интрамедуллярного остеосинтеза положительные результаты лечения получены у 31 пациента (81,6 %), в том числе отличные у 4 пациентов (10,5 %), хорошие – у 15 (39,5 %), удовлетворительные – у 12 (31,6 %); неудовлетворительные – у 7 пациентов (18,4 %). В 1 (2,6 %) случае неудовлетворительный результат оперативного вмешательства возник по причине глубокого нагноения послеоперационной раны, которое потребовало дополнительного оперативного вмешательства, направленного на купирование воспалительного процесса. Укорочение конечности более 5 см по результатам лечения было выявлено в 2 (5,3 %) случаях. В 2 (5,3 %) наблюдениях причиной значимого снижения опороспособности оперированной конечности стал перелом интрамедуллярного стержня по линии несращения. В 2 (5,3 %) наблюдениях боль в области несращенного перелома приводила к резкому снижению функции конечности, что и стало причиной неудовлетворительного исхода оперативного вмешательства. Среднее значение по результатам анкеты Освестри через 2 месяца после оперативного вмешательства составило 36,2±4,8 балла, через 6 месяцев – 42,4±6 и по итогам всего периода лечения – 44,6±7,6 балла. В ближайшем послеоперационном периоде средний процент реабилитации по СОИ-1 составил 75,6±5,2 %, через 6 месяцев с момента оперативного вмешательства – 81,9±9 % и к 12 месяцем – 86,2±7,8 %.
Заключение. Анализ исходов лечения 89 пациентов с несросшимися переломами и ложными суставами бедренной кости после реостеосинтеза БИОС выявил значительный объем осложнений после удаления ранее установленных интрамедуллярных стержней и пластин. Замена внутрикостного фиксатора с одного доступа и рассверливание канала приводит в 28,6 % к несращению. Объемные оперативные вмешательства, в ходе которых выполняется удаление пластин с последующей обработкой и открытой адаптацией концов отломков, не приносят успеха в 41,7 % случаев. Таким образом, для профилактики неблагоприятных исходов оперативного вмешательства необходимо менять идеологию остеосинтеза, где интрамедуллярный стержень за счёт своих конструктивных особенностей позволит достигать баланса жесткой фиксации отломков и аутокомпрессии. На начальных этапах после оперативного вмешательства конструкция работает как остов, на котором посредством мышечной аутокомпрессии, а затем и осевой нагрузки на конечность стимулируются процессы регенерации костной ткани в зоне повреждения.
Остеосинтез – это хирургическая процедура, помогающая сращивать костные отломки. Для этого используются специальные фиксирующие конструкции. С их помощью кости на длительное время делают неподвижными. Это обеспечивает необходимые условия для правильного их сращивания.
Определение лечебной процедуры
Остеосинтез представляет собой операцию, цель которой заключается в фиксации кости. Это хирургическая процедура проводится при лечении переломов костей. В ходе ее выполнения фрагменты кости соединяются с помощью винтов, стержней, пластин. Сломанная кость фиксируется при помощи этих приспособлений, которые могут стабильно закрепить ее в правильном положении. Используемые в настоящее время материалы выполняются в основном из титана.
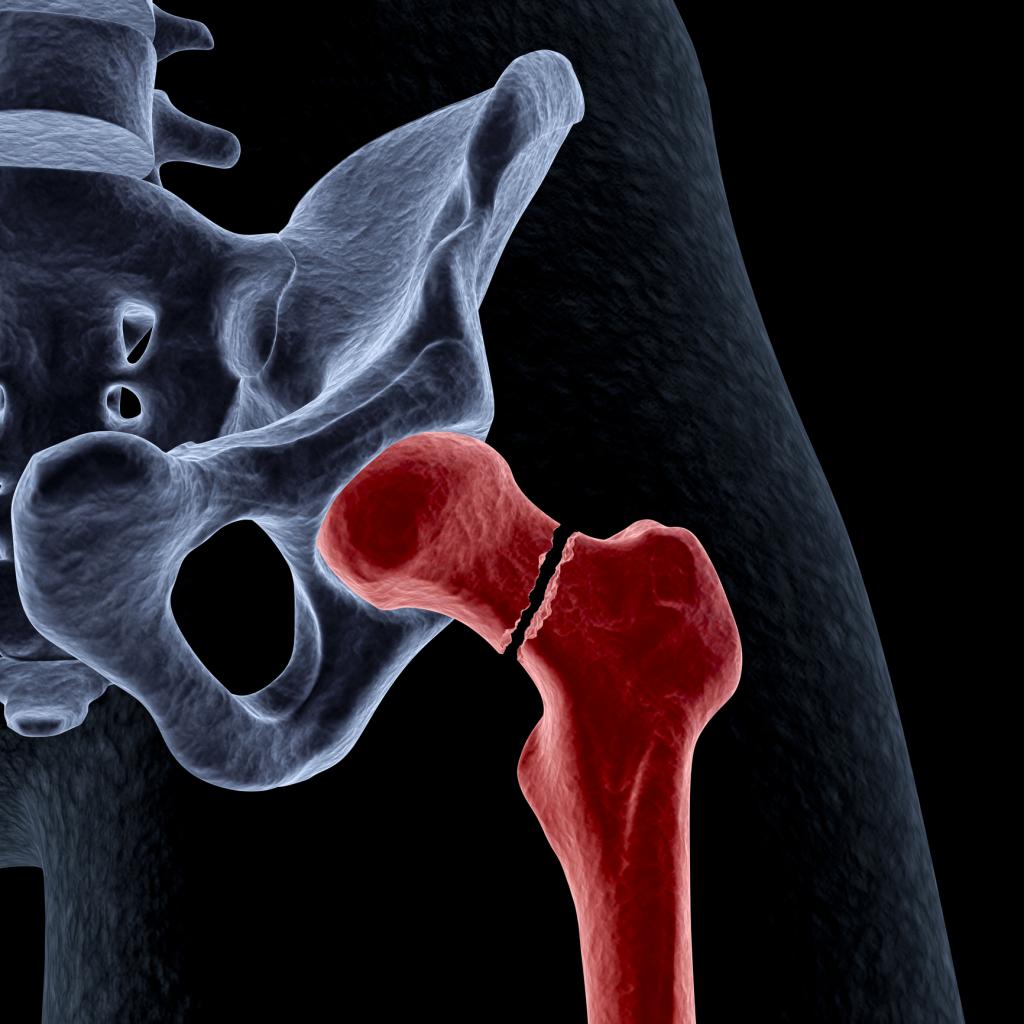
Чаще всего диагностируется перелом бедренной кости. Остеосинтез является предпочтительной формой лечения переломов костей с множественными фрагментами у пациентов с остеопорозом.
Переломы бедра
Бедренная кость состоит из головки, большого и малого вертела, вертельной ямки, а также латерального и медиального мыщелков. Голова бедренной кости сочленяется с вертлужной впадиной в тазовой кости, образующей тазобедренный сустав, в то время как дистальная часть бедренной кости соединяется с большеберцовой костью и коленной чашечкой, образующей коленный сустав.
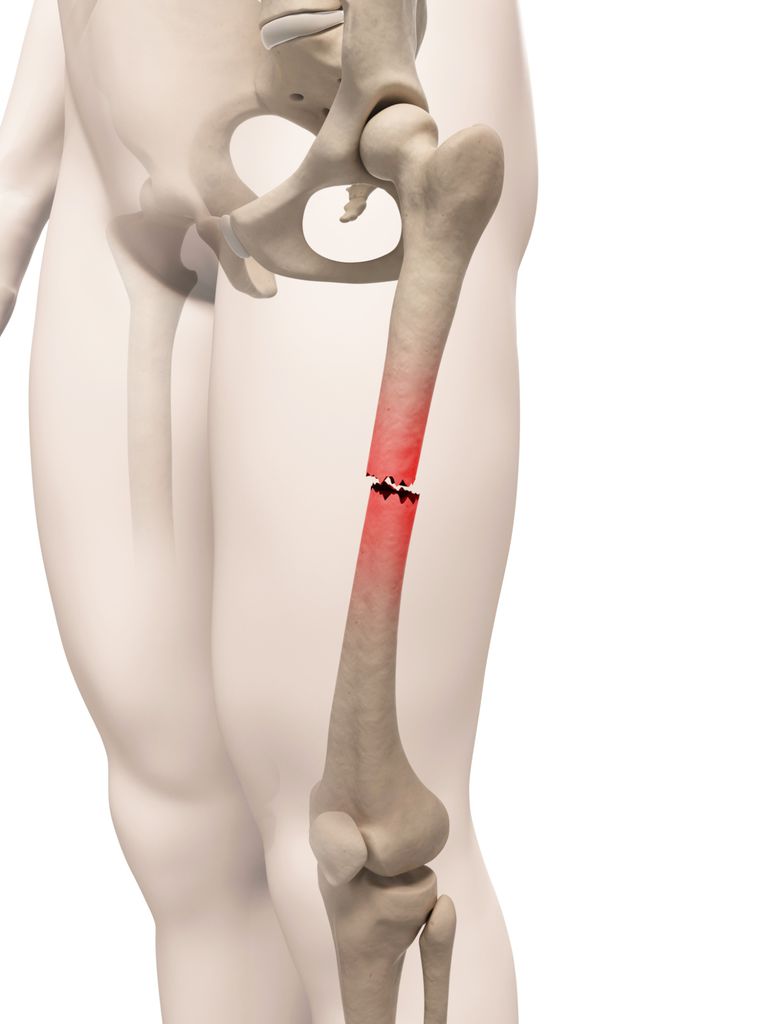
Бедро является самой большой и самой прочной костью в организме и имеет хорошее кровоснабжение, поэтому для его разрушения требуется большая или значительная ударная сила. Существует 4 типа перелома:
- усталостный (стрессовый) перелом;
- частичный перелом;
- полный перелом без смещения;
- полный перелом со смещением;
Переломы различаются по степени и сложности. Они могут быть: поперечными, наклонными, спиральными (из-за скручивающей силы), оскольчатыми, открытыми или закрытыми.
Факторы риска
Существует несколько факторов, обуславливающих повышенный риск перелома бедренной кости. Пожилые люди (старше 70 лет) имеют более высокий уровень риска.
Риск этих переломов возрастает экспоненциально с увеличением возраста и чаще всего встречается у женщин.
Признаки перелома включают сильную боль, неспособность переместить ногу или встать на нее, ограничение движений бедра, локализованную опухоль. Типичным для переломов шейки бедра является ограничение внешнего вращения и укороченная нижняя конечность. Также может наблюдаться гематома в окружающих мягких тканях.

Достоинства и недостатки остеосинтеза бедренной кости
- Операция позволяет пациенту быстро вернуться к физической активности, предотвращает развитие заболеваний сердечно-сосудистой системы, снижения мышечного тонуса, появления пролежней.
- Остеосинтез создает условия, способствующие прямому срастанию отломков, исключая появление костных мозолей.
- Велика вероятность полного восстановления нормальной работы суставов.
- Отсутствие гарантии окончательного сращения перелома. При этом большое значение имеет возрастной фактор, увеличивающий вероятность того, что по истечении четырех месяцев перелом не срастется. Поэтому для пожилых пациентов этот метод считается малоэффективным.
- В отдельных случаях существует возможность, что образуется ложный сустав шейки бедра.
- Есть небольшая вероятность развития инфекционного процесса с гнойными выделениями.
Показания для проведения операции
Проведение остеосинтеза бедренной кости зависит от степени тяжести и характера травмы. Операцию могут провести:
- При травмах верхнего конца бедренной кости. Исключение составляют вколоченные повреждения шейки бедра. Операцию проводят на 2-4 сутки после получения перелома. При проведении остеосинтеза используют Г-образные пластины, канюлированные винты, трехлопастный гвоздь.
- При переломе тела бедра. Остеосинтез проводят на 5-7 сутки.
- При переломе нижней части бедра. В этом случае данный метод используют при наличии изолированного перелома бедренных мыщелков, фрагменты которых фиксируются винтами.
К абсолютным показаниям проведения остеосинтеза относят:
- несрастающиеся переломы при отсутствии эффекта от консервативного лечения (перелом шейки бедра или бедренных мыщелков);
- возможность трансформации открытого перелома в закрытый;
- внедрение мягких тканей между осколками и осложненные травмы с повреждением магистральных кровеносных сосудов.
К относительным показаниям относят:
- вторичное смещение костных отломков при проведении консервативного лечения;
- отсутствие возможности для проведения закрытого сопоставления обломков;
- наличие ложных суставов или медленно заживающих переломов.
Виды лечебной процедуры
Все операции остеосинтеза делятся на две группы. Также в качестве оснований для классификации могут служить время проведения процедуры с момента получения травмы, доступ, место наложения конструкции.
Внутренний
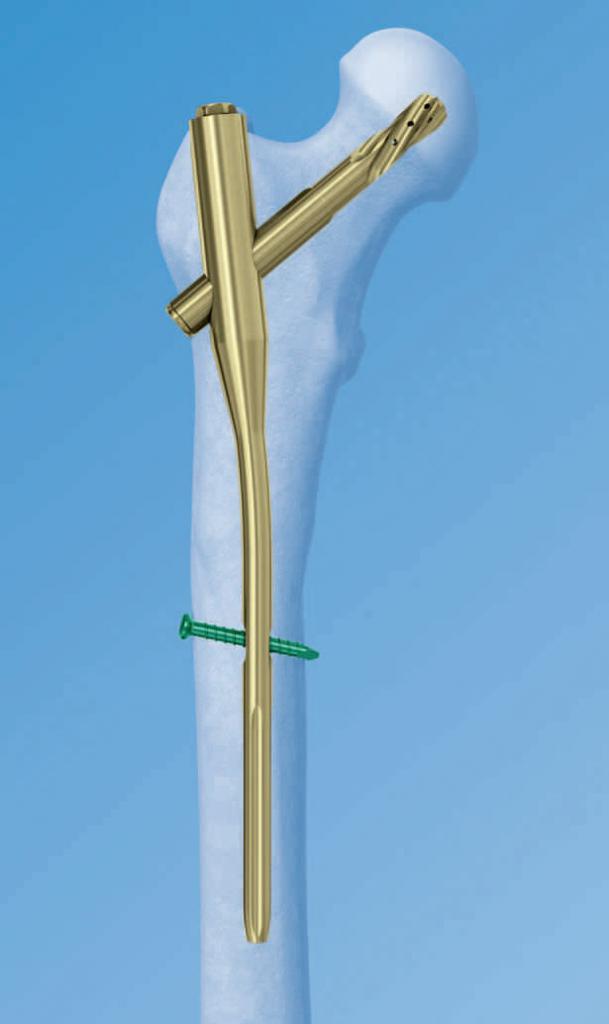
Внутрикостный остеосинтез иначе называется интрамедуллярным. Чтобы зафиксировать правильное положение костных фрагментов в косых, боковых и подобных повреждениях в верхней части бедренной кости, проводят остеосинтез бедренной кости стержнем. Длина периферийного отломанного сегмента должна составлять не менее 15 см. В этих условиях может быть обеспечена надежная фиксация фрагментов.
Есть два вида введения гвоздя: открытый и закрытый. При использовании закрытого метода гвоздь вставляется через разрез над главным вертелом в периферийный и центральный фрагменты. Этот метод считается малотравматичным, так как место перелома не открывается.
При открытом методе остеосинтеза бедренной кости штифтом процедуру проводят после того как было открыто место перелома. При прямом введении используют перфоратор, с его помощью проникают в мозговую полость проксимального типа обломков. При этом перфоратор используют близко от вертельной ямки. Затем штифт вставляют в центральный фрагмент. После совмещения фрагментов его вводят в периферийный отломок.
При использовании ретроградного способа начинают с введения штифта в мозговую полость центрального фрагмента до соприкосновения с кожей. Затем ткани разрезаются, штифт забивают до конца отломка, а после этого, сопоставив отломанные части, забивают в периферический фрагмент.
По мере расширения показаний к применению интрамедуллярный остеосинтез бедренной кости стал применяться чаще. Причиной этого стало использование блокируемых стержней, закрепляющихся в обломках костей винтами поперечного типа. Это обеспечивает надежную фиксацию костных фрагментов с переломом, простирающимся в дистальном и проксимальном направлениях за пределы обычной средней трети кости.
Блокированный остеосинтез обеспечивает динамическую и статическую блокаду. При статическом типе винты вставляются через отверстия стрежня в дистальном и проксимальном отделах. В этом случае смещение обломков становится невозможным, как и укорочение конечности.
При динамическом блокировании винты вводятся дистально или проксимально по отношению к линии перелома. В этом случае вращательная сила может быть нейтрализована, но при оскольчатом переломе возможно телескопическое смещение.
Остеосинтез бедренной кости при проксимальном переломе проводится при помощи трехлопастного гвоздя или углообразной пластины.
Остеосинтез винтами
В этом случае костные фрагменты фиксируются при помощи винтов. С этой целью в отломанном фрагменте просверливают отверстие. В противоположном фрагменте просверливается резьба для винта или используется непосредственно винт с резьбой на конце. В обоих случаях обломки соединяются вместе путем затягивания винтов.
Пластинами
При проведении остеосинтеза бедренной кости пластиной фрагменты сломанной кости фиксируются именно этим приспособлением. Хирург обнажает сломанную кость и прикручивает подходящую пластину по линии разлома. Она фиксируется на всех фрагментах с помощью винтов. При этом отломанные фрагменты прочно соединяются друг с другом.
Динамический винт
Динамический бедренный винт используется при остеосинтезе шейки бедренной кости. При этом динамический винт вкручивается в саму головку. К бедренной кости прикручивается пластина. Пластина, через которую может скользить свободный конец винта, привинчивается к бедренной кости. Масса тела пациента оказывает воздействие таким образом, что в месте перелома кости сжимаются.
Внешний
При проведении внешнего остеосинтеза бедренной кости возможно развитие специфических осложнений: контрактуры, дополнительные точки фиксации и повреждение сосудистого пучка. Данный метод можно использовать только при наличии показаний. Как правило, это повреждения, которые могут привести к появлению тяжелых осложнений в результате внутреннего остеосинтеза. К ним относят комбинированные, осложненные, открытые, огнестрельные, многооскольчатые, закрытые оскольчатые и сегментарные переломы.
Каковы возможные осложнения и риски
Остеосинтез является одной из стандартных процедур, используемых для лечения переломов, и обычно протекает без осложнений. Эта операция, как и любая другая, может иногда приводить к инфекциям, повреждению нервов, послеоперационным кровоизлияниям или появлениям сгустков крови. Анкилоз, остеонекроз или спайки сухожилия могут возникать в редких случаях.
Что происходит после операции
После операции во время фазы восстановления пациент находится под контролем врача. Физиотерапевтические упражнения проводят спустя некоторое время для предотвращения анкилоза и минимальной потери тонуса мышц.
Выбранная процедура остеосинтеза и индивидуальный процесс заживления определят, может ли впоследствии кость использоваться как обычно. Для полного заживления требуется не менее шести недель, однако этот процесс может занять несколько месяцев. Тем не менее частичная подвижность пациента может наступить до этого момента: допускается использование костылей или иных вспомогательных средств для ходьбы.
На основании различных факторов определяют, можно ли после полного сращения проводить операцию по удалению скрепляющих элементов. Используемый материал (титан) может в основном оставаться в теле на протяжении всей жизни. Как правило, винты и пластины не удаляются, если нет особых причин для этого.
Период восстановления
В случае необходимости врач рекомендует такие методы восстановления, как лечебная физкультура, массаж, трудотерапия и физиотерапия. Все эти меры призваны быстро восстанавливать пациента, функции кости и ее анатомическое строение.
Основная задача реабилитации при остеосинтезе бедренной кости заключается в адаптации больного к прежнему образу жизни. Необходимо снижение физической нагрузки, но допускается ее приближение к прежнему уровню. В случае необходимости больной должен пройти переквалификацию по другой специальности.
После остеосинтеза бедренной кости пластиной реабилитация должна начинаться как можно раньше. Все назначения должны выполнятся в комплексе и без перерывов. После остеосинтеза бедренной кости показания к реабилитации зависят от различных факторов, включая возраст, тип хирургической процедуры, общее состояние больного. После сращения костей рекомендуется ортопедическая терапия.
Во время периода иммобилизации пациенты должны активно двигать ногой. Использование изометрических упражнений также важно для тренировки мышц. После периода иммобилизации необходимо фиксировать ногу вручную или с помощью скобки. Фиксация необходима для тренировки тазобедренного и коленного суставов и обеспечения постепенной вертикализации ног и обеспечения независимости пациента во время ходьбы или во время других видов деятельности. Также рекомендуются стабилизационные упражнения с односторонней поддержкой и бальнеотерапия. После укрепления необходимо сосредоточиться на постепенном увеличении давления, повторной проверке способности ходить, увеличении интенсивности движений, использовании силовых тренировок для избавления от атрофии мышц, являющейся следствием периода иммобилизации, и увеличения выносливости.
Реабилитация после остеосинтеза бедренной кости включает выполнение приведенных ниже упражнений.
Перед сном выполнять массаж предсуставных структур и совершать движения бедром. При это можно использовать все движения, кроме вращений! Также рекомендуется использовать пассивные движения для увеличения подвижности коленной чашечки. После остеосинтеза на состояние пациента положительно влияет использование изометрических упражнений для подколенных сухожилий, четырехглавой и ягодичной мышц, а также использование активных упражнений с низкой устойчивостью для тренировки мышц бедра и колена. Применение методов массажа квадрицепса рекомендуется сразу после вертикализации без поддержки. На состояние кости также положительно влияют односторонние упражнения по стабилизации.
При различных повреждениях бедра, связанных с травмами или патологическими процессами внутри организма, часто используется остеосинтез области бедренной кости. Самый распространенный случай обращения к этому процессу – серьезные переломы с показанием к операции. Проводится остеосинтез не ранее, чем через двое суток после получения травмы.
Данная методика зарекомендовала себя как эффективная, а также отнимающая минимум времени на восстановление по сравнению с иными подходами (иногда менее недели). Суть остеосинтеза сводится к фиксации костных фрагментов в анатомическом положении при помощи специальной конструкции (металлический штифт, пластина). Положительный прогноз врачи дают фактически на каждую проведенную операцию, поскольку данная методика является одной из самых успешных при лечении переломов. Максимально четкое закрепление костных компонентов крайне важно для корректного сращивания перелома.
Операция существует с 19 века, однако действительно распространенной и успешно используемой она стала только в 21 столетии.
Показания и противопоказания
Не все пострадавшие с проблемами в районе бедренной области попадают на подобную операцию. Существует четкий набор симптомов и признаков для ее назначения. Особенно строго медицинские работники подходят к принятию решения о том, что необходим внутренний остеосинтез шейки бедра, поскольку эта область считается крайне чувствительной. Есть высокий риск травмировать расположенные рядом кровеносные сосуды и нервные волокна. Однако наряду с этим повреждения данной зоны почти никогда не вылечиваются без операций.
- вероятность естественного срастания перелома при консервативном лечении минимальна,
- поврежденная область относится к числу зон с низкой скоростью регенерации, замедленным кровообращением,
- абсолютные показания: перелом верхнего сегмента (кроме шейки) или тела бедренной кости, мыщелковые переломы нижней части кости бедра.
- отсутствуют четкие показания к остеосинтезу,
- текущее состояние (физическое или психическое) пострадавшего оценивается как тяжелое,
- травмирована нижняя зона шейки бедра,
- костные отломки вбиты друг в друга,
- существуют запреты индивидуального характера (аллергии, ранее проведенные операции),
- пациенту больше 65 лет (остеосинтез заменяется на эндопротезирование),
- имеет место открытый перелом, установлен риск заражения крови.
До проведения операции остеосинтеза рекомендовано проведение рентгенографии, а лучше МРТ либо компьютерной томографии для точного установления состояния костных элементов. Также пациенты сдают лабораторные клинические анализы, после чего некоторое время (от нескольких дней до месяца) используется скелетное вытяжение.
Виды остеосинтеза
Основу классификации составляет разделение на основе формата использования шрифтов. Если металлическая фиксирующая конструкция закрепляет костные отломки снаружи, затрагивая только наружную часть кости, то это внешний или экстрамедуллярный тип операции. Интрамедуллярный или внутрикостный остеосинтез предполагает, что штифт вводится внутрь кости, в спинномозговую полость. Очень часто делают интрамедуллярный остеосинтез бедренной кости.
По способу проведения выделяют открытый и закрытый вариант операции. В первом случае имеет место полное обнажение пострадавших костей, они закрепляются в нужном положении с помощью пластин или посредством введения винтов, стержней, которые призваны исключить деформацию. Закрытый вариант предусматривает, что кости соединяются через небольшие отверстия для блокирования дальнейшего расхождения. При этом используются небольшие штифты. Обычно открытый остеосинтез является внутрикостным.
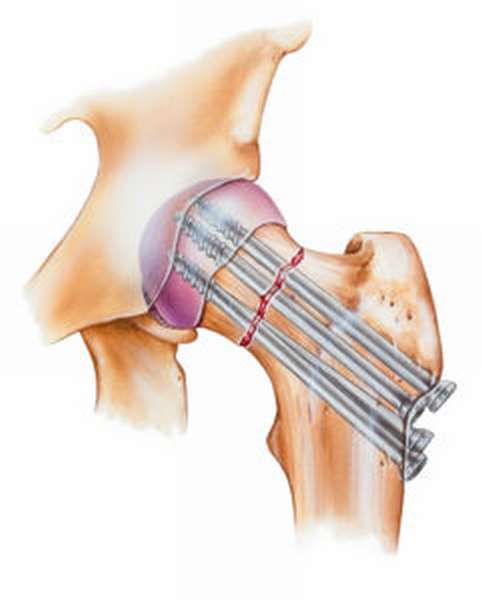
Выделяют также блокированный остеосинтез, когда костные фрагменты иммобилизуются полностью, и динамический, когда допускается небольшое ротационное или телескопическое движение.
Еще один формат типологии основан на подборе инструментов для фиксации – так называемая классификация по Пауэлсу. Предусмотрено измерение угла перелома и дальнейшее определение наилучшего фиксатора для сращивания костей. Большой угол требует прочных материалов, поскольку есть риск вторичного сдвига.
Виды фиксаторов
Типология Пауэлса позволяет выбрать для операции инструмент из биометалла. Вариантов исполнения фиксаторов существует много, они постоянно совершенствуются. Врач может решить закрепить кости штифтом сплошным или полым, имеющим сложное сечение, широким или узким.
Чаще всего кости иммобилизуют винтами, поскольку это помогает избежать осевого вращения. Сплошная спица имеет недостатки в плане распределения лучевой нагрузки, поэтому иногда спицы или штифты замещаются на раздвижные цанги.
При остеосинтезе верхней зоны бедра более целесообразно использовать не штифты и стержни, а металлические тонкие пластины, так как они обладают большей гибкостью.
Некоторые современные модели фиксаторов успешно объединяют в одном устройстве пластичные и стабильные элементы. За счет этого гарантируется в зависимости от участка и гибкость, и прочность.
Специалисты в области медицины до сих пор спорят о том, какой из подходов более целесообразен: гибкие материалы для сохранения компрессии или прочные для максимального приближения к анатомической форме костей при операции. Поскольку область применения остеосинтеза широка, индивидуальный подход к каждой травме позволяет балансировать между этими двумя подходами.
Основные фиксирующие компоненты остеосинтеза – это спицы, болты, стержни с винтами, гибкие пластины, полые трубки.
Послеоперационная реабилитация

Сама операция отнимает несколько часов, проходит под анестезией. Первичное передвижение оперированной конечности возможно на второй-третий день (с использованием костылей). Полное восстановление работоспособности ноги ожидается через полгода. Металлические компоненты из конечности удаляют примерно через год. При этом пожилым людям зачастую предлагают носить металлические штифты постоянно – во избежание дополнительного хирургического вмешательства, опасного в преклонном возрасте.
Восстановление пациента, перенесшего остеосинтез, проходит с использованием стандартных реабилитационных методик.
- Физиотерапия показана на постоянной основе: электрофорез, УВЧ, кварц, озокеритолечение. По рекомендации врача применяется одна или несколько процедур в день.
- Лечебный массаж начинают через сутки после операции. Этот метод ориентирован на активизацию кровоснабжения для ускорения регенерационных процессов в зоне повреждения. Также массаж полезен для обеспечения тонуса мышц бедра.
- Укреплению мышц способствует лечебная физкультура. На первых этапах ЛФК заключается в малоамплитудных движениях конечностью, выполняемых лежа. Постепенно разнообразие и уровень сложности упражнений возрастают. По завершении периода реабилитации лечебная физкультура показана на постоянной основе.
- Диета восстановительного этапа основана на доминировании продуктов с кальцием, магнием, фосфором, а также натуральной пищи – овощей, фруктов, круп и орехов. Дополнительно назначается прием витаминных препаратов, биологически активных добавок. Конкретные витамины подбираются с учетом состояния пациента после травмы и операции.
- Для облегчения возможно присутствующего болевого синдрома применяют медикаменты: мази, гели, а также пероральные лекарства. Также используются антиотечные, противовоспалительные, заживляющие препараты.
Особого внимания к себе требует остеосинтез при переломе костей шейки бедра. Это редкая операция, проводимая в самых исключительных случаях. Реабилитация после нее длится дольше, а все ее мероприятия требуют особой внимательности.
После операции пациентов обычно оставляют в стационаре, однако на заключительном этапе восстановление может проходить на дому – с периодическим обязательным посещением медицинского учреждения или приглашением врача на дом.
Возможные осложнения
Если какой-то из этапов операции пройдет с нарушениями, возможны негативные последствия. Осложнения после хирургических операций если не норма, то, как минимум, явление, не вызывающее у медиков особого удивления. Спровоцировать их могут как ошибки при операции либо после нее, так и чрезмерная самостоятельность пациента. Важно своевременно заметить проблему, перейти к ее устранению.

Чаще всего пациенты после остеосинтеза сталкиваются со следующими видами постоперационных осложнений:
- плохая фиксация и расшатывание костных частей,
- разрушение костей или травмирование окружающих мягких тканей,
- нарушение целостности сосудов, нервов,
- остеоартроз или остеонекроз,
- мышечная атрофия, лимфостаз, тромбоз.
Преждевременное удаление иммобилизационных элементов, замена формата лечения необходимы при появлении угрозы ухудшения состояния пациента:
- сильное воспаление или нагноение,
- непроходящая боль,
- аллергическая или иная невосприимчивость к материалу фиксатора,
- признаки создания ложного сустава,
- некорректное срастание костей, заметное деформирование конечности, проблемы с восприятием организмом инородных элементов.
Читайте также:


