Как оценить функцию тазобедренного сустава
Тазобедренный сустав —, крупное сочленение тела человека, которое несет важную опорно-двигательную функцию. Он подвержен различным заболеваниям и травмам, которые важно вовремя диагностировать, иначе они перейдут в тяжелые формы патологии. Для выявления таких заболеваний назначается рентген тазобедренного сустава.
Преимущества и недостатки
Рентген костей таза помогает понять степень поражения сустава. Но и этот метод диагностики, как и любой другой, имеет определенные преимущества и недостатки.
Положительные моменты — простота и доступность, безболезненность, минимальное количество противопоказаний. Рентгеновский снимок позволяет врачу оценить характер и стадию заболевания.
Недостатки:
- воздействие рентген-излучения на организм,
- окружающие ткани часто перекрывают исследуемую область,
- невозможно оценить функцию сустава,
- отсутствие видимости мягких тканей без специального контрастирования,
- невысокая информативность по сравнению с компьютерными методами.
Показания и противопоказания
Рентген показывает различные заболевания и изменения в тазобедренном суставе: травмы, воспаления, дегенеративные и врожденные патологии, опухоли, метастазы.
Показания к диагностике патологий тазобедренного сустава:
- травмы,
- сильная боль, частичное онемение конечности,
- отек и кровоизлияние над тазобедренным суставом,
- подозрение на развитие артрита или контроль за течением заболевания,
- дегенеративные заболевания: артрит, коксартроз, артроз,
- опухолевые процессы в тканях костей,
- некротические изменения сустава,
- дисплазия тазобедренных суставов.
Противопоказания к проведению процедуры:
- беременность в любом триместре,
- дети до 14 лет, если на это нет особых причин,
- проведение процедуры с введением контрастного препарата может вызвать аллергию,
- тяжелая патология почек и печени,
- иммунодефицит,
- сердечно-сосудистая недостаточность,
- туберкулез в активной форме,
- онкология,
- общее тяжелое состояние пациента.
Рентген при дисплазии тазобедренных суставов у детей является незаменимым методом исследования. Только данный метод дает полную картину изменений в суставе и помогает определить способ лечения. Главное правило — дозирование лучевого облучения.
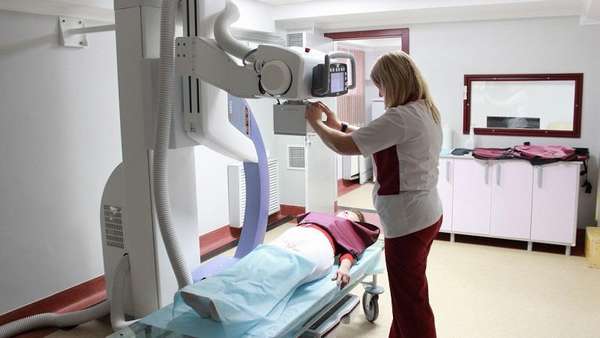
Проведение рентгенографии
Как подготовиться к рентгену тазобедренного сустава, где сделать снимок, подскажет лечащий врач. Перед процедурой пациенту рекомендуется накануне освободить кишечник, чтобы на снимке не было ложных затемнений. Перед проведением диагностики нужно снять одежду и украшения. Процедура длится примерно 10 минут.
Врач делает рентген в двух проекциях: прямой — пациент лежит на спине с вытянутыми ногами, повернутыми немного внутрь, боковой — пациент лежит на спине, сгибая в тазобедренном суставе одну конечность. Для максимальной оценки степени поражения кости врач проводит диагностику сустава под нужным углом, используя валик.
Важно! Для лучшей визуализации мягких тканей вводится контрастное вещество. Процедура безболезненна и безопасна для пациента.
Исследование тазобедренного сустава у детей при помощи рентгена выявляет даже дисплазию. Патология встречается у 15% детей, преимущественно у девочек. Если болезнь не выявлена до годовалого возраста и не проведено соответствующее лечение, она приводит к инвалидности.
Рентгенография противопоказана детям грудного возраста. Врачи заменяют ее УЗИ тазобедренных суставов. У маленького ребенка кости состоят из хрящевой ткани. После 3 месяцев жизни хрящи, наполняясь кальцием, превращаются в кости, ультразвук в этом случае становится неэффективен. Тогда верный метод диагностики — рентген.
Рентгенография тазобедренных суставов у грудничка проходит в положении лежа, с приведением ножек к телу. Таз малыша должен плотно прилегать к кассете, чтобы не было погрешностей на снимке. Половые органы защищают специальным воротничком из свинца или пластиной.
В результате процедуры врач получает снимок и оценивает показатели, сравнивая данные с нормой. Диагностика и полученный результат позволяет установить точный диагноз:
- хондродисплазию суставов,
- врожденную вальгусную деформацию шейки бедренной кости,
- врожденный вывиха бедра,
- различные дегенеративные заболевания тазобедренных суставов: коксартроз, ревматоидный артрит, болезнь Бехтерева, болезнь Петерса,
- внутрисуставные переломы и травмы,
- доброкачественные опухоли — хондробластомы,
- злокачественные опухоли — хондросаркомы.
Подготовка
Пациент должен выполнить некоторые действия для того, чтобы рентгенолог смог сделать качественный снимок:
- за двое суток до процедуры воздержаться от употребления пищи, вызывающей газообразование,
- накануне исследования провести очистительную клизму,
- проводить исследование натощак.
Очищение кишечника —, важный момент в подготовке. Его содержимое и процессы газообразования могут повлиять на качество снимка. Если проведение рентгена требует применение контрастного вещества, нужно заранее сделать пробу для определения аллергической реакции. Перед проведением процедуры пациент снимает плотную одежду, украшения и предметы из металла.
Методика проведения
При диагностике заболеваний тазобедренного сустава при помощи рентгена получают четкие снимки с двухмерным изображением, на которых можно рассмотреть костные структуры таза. Пленка выглядит как негатив с более светлыми и темными областями.
В связи с быстрым развитием медицинских технологий врач имеет возможность выбрать наиболее подходящий вид рентгена, в зависимости от причины возникновения патологии суставов и цели исследования. Рассмотрим, как делают рентгенограмму разными способами.
Основные виды рентгена:
- обзорная рентгенография в прямой и боковой проекциях,
- обзорная рентгенография в дополнительных проекциях,
- рентгенография с прямым увеличением,
- артрография —, рентгенография с применением контрастного вещества,
- фистулография — контрастный метод рентгеновского обследования свищевых ходов сустава с целью обнаружения источника гнойного процесса,
- компьютерная томография —, метод послойной диагностики организма, основанный на рентгеновском излучении.
Расшифровка рентгенограммы
Каждое заболевание имеет свои характерные особенности, что в большинстве случаев показывает рентгенодиагностика.
Рентгенологические показатели дисплазии:
- Ацетабулярный индекс — оценка величины отклонения между крышей впадины и головкой бедренной кости. Делается это путем построения двух линий. Касательная направлена к вертлужной впадине, а вторая соединяет у-образные хрящи с обеих сторон. Нормальное значение – 12-16 градусов.
- Шеечно-диафизарный угол — величина, определяющая возможное искривление впадения головки путем построения касательных между диафизом и шейкой.
- Угол вертикального соответствия определяется путем построения линий по касательной к вертлужной впадине, продольной осью шейки кости. У детей старшего возраста показатель – 85-90%.
- Степень покрытия определяется по линии, опущенной вниз от латеральной части крыши. Для оценки требуется визуализация расположения головки бедра. У детей 6 лет верхняя часть бедренной кости покрывается на ¾.
- Симптом Омбредана — для выявления диспластических изменений у детей. Если провести перпендикуляр от наружной части вертлужной впадины и соединить горизонтальной линией у-образные хрящи, то в норме точки окостенения располагаются в нижне-внутреннем квадранте.
- Центрация головки бедра определяется продолжением оси шейки бедренной кости на крышу впадины. В норме линия находится на границе между наружной и передне-средней частью. Показатель позволяет выявить переднюю или заднюю децентрацию (вывихи, подвывихи).
- Поправки на приведение, отведение изучаются путем проведения линий, которые соединяют оси бедренных костей с горизонталями по шейке. Коррекция продольной оси шейки бедра проводится на угол, полученный при сравнении перпендикуляра диафиза с полученным перпендикулярно.
- Величина физиологического дефицита — наличие или отсутствие ядер окостенения, которые должны быть по возрастным особенностям.
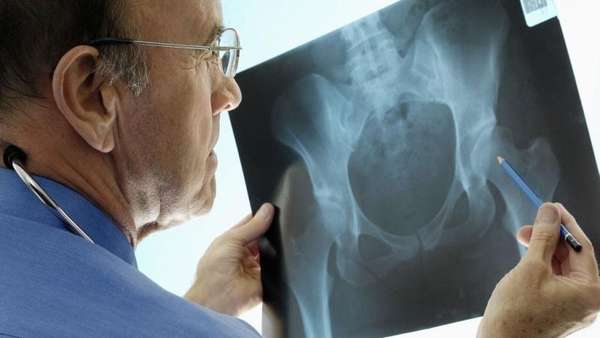
Рентгенолог анализирует данные, сравнивает полученное фото со снимком здорового тазобедренного сустава и выявляет отклонения или отсутствие патологии.
Нормой для взрослых считается:
- расположение головки бедра относительно впадины тазовой кости — если от ее края опустить перпендикулярную прямую и головка будет проецироваться внутрь, состояние расценивается как нормальное,
- ровные контуры головки кости бедра —, в месте прикрепления круглой связки визуализируется небольшая впадина,
- рассматривается ширина суставной щели. Если провести рентгенографию с отведением бедра, расстояние между головкой бедренной кости и дном впадины тазовой кости должно быть везде одинаковым,
- при измерении угла вертикального наклона вертлужной впадины его величина должна быть равна 42˚,
- величина шеечно-диафизарного угла у здорового человека равна 126˚,
- размер угла вертикального соответствия находится в пределах 70˚-90˚,
- угол Виберга (степень развития крыши впадины и центрация головки бедра в ней) — не более 20˚.
Норма угла у детей 1 года жизни для девочек — 20°, мальчиков —18,4°, в 5-летнем возрасте – <,15°. Увеличение угла наклона говорит об отставании окостенения, и показывает степень суставной дисплазии. В диагностике дисплазии показатель h – расстояние от горизонтальной черты до середины бедра. В норме h=9-12 мм. Уменьшение величины указывает на дисплазию. Величина d – расстояние от дна вертлужной впадины до h. В норме на снимке она 15 мм.
Сравнивая показатели нормы с полученными, рентгенолог диагностирует:
- развитие коксартроза — при истончении хряща головки бедренной кости,
- перелом при визуализации отломков костей,
- смещение суставов,
- остеоартроз — видны наросты на костной ткани,
- разреженность костной ткани и ее истончение при остеопорозе,
- асептический некроз, характеризующийся наличием очагов остеосклероза,
- дисплазию,
- артрит,
- опухоли, определяемые по характерным затемнениям на снимке.
Альтернатива рентгену
В качестве альтернативы рентгенографии врач может назначить:
- УЗИ —, быстрый и безвредный метод, не требующий подготовки,
- магнитно-резонансную томографию — обеспечивает хорошее качество изображения, высокую точность выявления, особенно поражений мышц, связок, наличие выпота в полости сустава,
- компьютерную томографию— создает трехмерную модель исследуемой области высокого качества,
- артроскопию тазобедренного сустава — с целью диагностики и лечения. Позволяет осмотреть полость сустава с помощью артроскопа и провести необходимые манипуляции. Как любая инвазивная процедура, может иметь множество осложнений.
Костные патологии у маленьких детей выявляют с применением УЗИ, так как данное исследование считается щадящим. Если ультразвуковое исследование не было произведено в роддоме, то необходимо его сделать в первый месяц жизни ребенка для выявления/исключения дисплазии. Рентген ребенку можно сделать в возрасте трех месяцев, если есть факторы риска или была проведена ранняя диагностика дисплазии до 1-месячного возраста.
Важно! Появление новых, более современных и высокотехнологичных методов исследования не исключает применение метода рентгенографии как быстрой и доступной диагностики заболеваний.
Заключение
При проблемах с тазобедренным суставом рентген проводят в обязательном порядке для установления причины патологии. Процедуру следует проходить не чаще чем раз в полгода. Рентгенографию маленьким детям поводят с минимальными дозами излучения и строго по показаниям.
Несмотря на наличие новых методов диагностики, рентген тазобедренного сустава до сих пор остается популярным исследованием. В некоторых случаях, несмотря на противопоказания, без него не обойтись.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
В статье приведен алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
Для цитирования. Имаметдинова Г.Р. Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав) // РМЖ. 2015. No 25. С. 1484–1486.
Заболевания опорно-двигательного аппарата являются одной из самых частых причин обращения к врачу, занимая 2-е место после обращений по поводу артериальной гипертензии. За последние годы достигнуты большие успехи в диагностике и лечении заболеваний опорно-двигательного аппарата. Несмотря на появление новых высокоинформативных методов лабораторного и инструментального исследования, актуальным в диагностике заболеваний суставов остается именно клиническое обследование опорно-двигательного аппарата. Недостаточное владение врачами методами клинического обследования опорно-двигательного аппарата может быть причиной поздней диагностики заболевания, приводить к значительным экономическим затратам на дорогостоящие, порой ненужные обследования пациентов [1]. В связи с этим актуальным является рациональный подход к диагностике заболеваний опорно-двигательного аппарата с определением локализации пораженной структуры, характера поражения уже на этапе клинического обследования. Это требует от врача хорошего знания анатомии опорно-двигательного аппарата, владения клиническими методами обследования суставов, включающими осмотр, пальпацию, проведение специальных тестов. Имея навыки клинического обследования опорно-двигательного аппарата, врач может решить вопросы диагностики, дифференциальной диагностики заболеваний суставов.
Скрининговое обследование опорно-двигательного аппарата должно быть включено в общее медицинское обследование пациента. Хорошо известно, что при многих ревматических заболеваниях поражаются различные внутренние органы и системы, а поражение опорно-двигательного аппарата часто наблюдается при заболеваниях других органов и систем [2, 3]. Причиной боли в суставах могут быть поражение соседних анатомических структур или заболевания внутренних органов. В этих случаях использование специальных клинических тестов способствует уточнению локализации поражения, определению причины возникновения болевого синдрома, помогает провести дифференциальную диагностику. Клиническое обследование опорно-двигательного аппарата у больных ревматическими заболеваниями включает: сбор анамнеза, осмотр, пальпацию, исследование подвижности суставов, функции суставов, проведение специальных клинических тестов [3, 4].
Тазобедренный сустав является самым крупным суставом человеческого тела. Он играет основную роль в поддержании осанки, веса тела, передвижении. Поражение этого сустава приводит к быстрой инвалидизации не только пожилых пациентов, но и лиц молодого возраста.
Проведение специальных клинических тестов
В данной короткой статье мы приводим только несколько специальных тестов, помогающих в диагностике поражений тазобедренного сустава.
Для диагностики поражения тазобедренного сустава используют тест квадранта. Проводят его следующим образом: пациент лежит на спине, врач сгибает тазобедренный и коленный суставы исследуемой конечности и направляет ее к противоположному плечу (рис. 2). Затем врач двигает бедро в положение отведения, удерживая положение сгибания в тазобедренном суставе. Появление крепитации или ударов, ощущаемых врачом, свидетельствует о наличии патологии тазобедренного сустава [6].
Поражение тазобедренного сустава характеризуется ранним развитием слабости отводящих мышц бедра (средней и малой ягодичных). Для диагностики этого состояния пациенту предлагают поочередно поднимать обе ноги. При слабости отводящих мышц бедра на нагружаемой стороне таз наклоняется, пациент теряет равновесие, не может удержать здоровую ногу на весу (симптом Тренделенбурга).
У некоторых пациентов развитие компенсаторного поясничного лордоза маскирует наличие сгибательной контрактуры тазобедренного сустава, что наиболее часто встречается при первичном и вторичном остеоартрозе. Ее выявлению способствует тест Томаса, который проводят в горизонтальном положении пациента. Пациенту предлагают выполнить сгибание в коленном и тазобедренном суставах здоровой стороны, постепенно приближая ногу к грудной клетке (рис. 3). Если по мере увеличения угла сгибания тазобедренного сустава противоположный тазобедренный сустав тоже начинает сгибаться, это свидетельствует о наличии сгибательной контрактуры этого сустава. Невозможность плотно прижать поясничный отдел позвоночника к плоской поверхности кушетки также может указывать на наличие сгибательной контрактуры тазобедренного сустава [7].
Проведению дифференциального диагноза между поражением сустава и поражением периартикулярных тканей способствует исследование резистивных активных (изометрических) движений. В их основе лежит выполнение пациентом движений с преодолением сопротивления врача. Появление и/или усиление боли, слабости при выполнении этих движений свидетельствует о поражении периартикулярных структур или периферических нервов. Так, появление или усиление боли в паховой области при резистивном активном приведении тазобедренного сустава свидетельствует о наличии энтезопатии приводящих мышц. Появление или усиление боли в области большого вертела бедренной кости при резистивном активном отведении – о наличии энтезопатии отводящих мышц.
Таким образом, тщательное, целенаправленное клиническое обследование помогает клиницисту диагностировать поражение тазобедренного сустава и/или периартикулярных структур, а также выбрать тот необходимый комплекс лабораторно-инструментальных методов исследования, который показан в данном конкретном случае.
Нами использована система оценки функционального состояния
тазобедренного сустава по Харрису, а также собственная система оценки по анкетам. Отдельную группу составили больные с патологическим переломом проксимального отдела бедренной кости на фоне остеопороза. Так же исследовали больных с артрозом 2-3 стадии (индекс Сингха 3) и пациентов с асептическим некрозом головки бедренной кости 2-3 стадии (индекс Синіха 2).
__ Величина.оценки.по.Харрису_во.всех.группах_колебалась.от_7.7. до_17.баллов
В среднем величина оценки составила 49,3 ± 16,8 баллов.
10 баллов. Исследовали функцию ходьбы и стояния в двух группах больных. Полученные данные отражены в таблице 3.1.
Різ таблицы видно, что по мере снижения оценки сустава происходило уменьшение реакции опоры этой ноги. В подгруппе больных с оценкой 80-71 балл реакция опоры составила 47,7 ± 1,7%; а в подгруппе больных с оценкой 20-11 баллов реакция опоры значительно .меньше - 44,3 ± 3,2% (і = 2,8). При уменьшении реакции опоры отмечалось увеличение ее вариативности. В подгруппе больных с оценкой 80-71 балл, вариативность составила 0,8±0,3; а в подгруппе больных с оценкой 20-11 баллов вариативность возросла до 1,7 ± 0,6 (t= 2,1). Это говорит о том, что по мере ухудшения функции сустава происходит уменьшение нагрузки на ногу в ходьбе и реакция опоры становится менее однородной. Коэффициент ритмичности ходьбы, как и вышеприведенные показатели, реагирует на ухудшение функционального состояния сустава. В подіруплах с оценкой 80-71 и 70-61 коэффициент ритмичности соответственно составил 0,95 и 0,92; а в подгруппах с оценкой 30- 21 и 20-11 коэффициент ритмичности равнялся 0,87 и 0,89 (t = 2,1). Это говорит о том, что с ухудшением функции сустава ходьба больного становится менее ритмичной.
Исследования акта ходьбы и стояния проведены нами также у 20 больных с односторонним коксартрозом и 5 - с асептическим некрозом головки бедренной кости. У всех пациентов наблюдалась потеря МПКТ в треугольнике Варда, соответствующая остеопорозу.
Параметры ходьбы и стояния при одностороннем коксаргрозе и асептическом некрозе (М+т).
Это объясняется тем, что при асептическом некрозе имеется большее (чем при коксартрозе) напряжение мышц вокруг пораженного сустава, а следовательно и более выраженный болевой синдром, т.е асептический некроз головки бедра является более интенсивным (чем коксаргроз) процессом, с более тяжелыми нарушениями функции ОДС. особенно в условиях потери МПКТ в проксимальном отделе бедренной кости.
Мы исследовали ходьбу у больных с двусторонним коксартрозом (20) и двусторонним асептическим некрозом (10) головок бедренных костей. У всех пациентов на более пораженной стороне имел место артроз Н-Ш стадии с деформацией головки бедра.
По состоянию менее пораженного сустава все больные разделены на три группы: 1) нормальный сустав, 2) сужение и асимметрия суставной щели, 3)
деформация головки бедра. Все больные имели потерю МГ1К выявленную при денситометрик и при оценке по Сингху. В таблице 3.3, в столбце “Реакция опоры” даны параметры пораженной ноги при одностороннем процессе и параметры более пораженной ноги при двустороннем процессе.
Как видно из таблицы, общая клиническая оценка и оценка боли по Харрису у пациентов с нормальным контралатеральным суставом оказалась выше, чем у пациентов с сужением суставной щели, и тем более с деформацией головки бедра. По мере прогрессирования дегенеративных изменений в суставах динамика функциональных параметров становится парадоксальной. Она заключается в том, что коэффициент ритмичности ходьбы у больных е нормальным суставом и у больных с сужением суставной щели оказался меньше, чем у больных с деформацией головки бедра. Реакция опоры ноги с нормальным суставом и ноги, где имеется сужение суставной щели, была меньше, чем реакция опоры ноги с деформацией головки бедра. По сравнению с односторонней патологией при двустороннем процессе нагрузка на обе ноги становится более равномерной. Следовательно, по мере того, как ухудшается
состояние больного и идет прогрессирование двустороннего артроза, асимметричная ходьба становится более симметричной.
Мы исследовали стояние и ходьбу у 20 больных с коксартрозом. Больные были разделены на две группы, по 10 человек в каждой. В первую группу вошли пациенты с односторонним артрозом. Вторую группу составили больные с двусторонним процессом. В таблице 3.4 “Нагрузка, стоя” и “Реакция опоры” указаны параметры пораженной нош при одностороннем процессе и параметры более пораженной ноги при двустороннем процессе.
Как видно из таблицы, по данным клинической оценки Харриса состояние больных в обеих группах оказалось одинаково неудовлетворительным. Несмотря на это, была отмечена разница в функциональном состоянии больных одной и другой групп. Коэффициент ритмичности ходьбы у больных двусторонним коксартрозом оказался выше, чем у больных односторонним артрозом. Больные с двусторонним артрозом ходили более ритмично, чем больные с односторонним процессом. У больных с односторонним коксартрозом нагрузка стоя на пораженную конечность, была меньше, чем
нагрузка на более пораженную ногу при двустороннем коксартрозе. У больных с односторонним коксартрозом реакция опоры пораженной ноги была меньше, чем реакция опоры более пораженной ноги при двустороннем коксартрозе.
Следовательно, от одностороннего коксартроза двусторонний отличается тем, что при нем наїрузка на обе нош, как при стоянии, так и при ходьбе, распространяется более равномерно. Амплитуда переднего и заднего толчков реакции опоры здоровой ноги при одностороннем процессе и менее пораженной ноги при двустороннем процессе была практически одинаковой. В то же время, амплитуда заднего толчка реакции опоры пораженной ноги при одностороннем процессе и более пораженной ноги при двустороннем процессе имела тенденцию к снижению по сравнению с амплитудой переднего толчка
В настоящее время эндопротезирование тазобедренного сустава широко выполняется в ортопедических клиниках всего мира, принося пациентам облегчение страданий и улучшение качества жизни. В подавляющем числе случаев эта операция обеспечивает превосходную функцию уже в ранние сроки, однако в отдаленном периоде у больных разных групп результаты эндопротезирования тазобедренного сустава могут значительно различаться. Факторы, влияющие на выживаемость имплантата - это возраст и пол пациентов, их соматический статус, нозологическая форма заболевания, тип используемого протеза и особенности хирургической техники.
Ничуть не умаляя несомненный положительный эффект и огромный реабилитационный потенциал этого оперативного вмешательства, следует признать, что многолетний клинический опыт, накопленный мировым ортопедическим сообществом, показывает, что по мере увеличения сроков наблюдения результаты эндопротезирования ухудшаются даже при использовании самых современных конструкций. Учитывая, что все изменения функции накапливаются постепенно, пациентов с эндопротезами необходимо периодически подвергать контрольным осмотрам с регистрацией основных показателей, характеризующих состояние искусственного сустава.
Начиная с 50-х годов прошлого столетия было создано множество разнообразных систем оценки для получения объективной, сравнительной информации о краткосрочных и долгосрочных результатах эндопротезирования тазобедренного сустава. Все шкалы, разработанные для этой цели, условно можно разделить на три группы: шкалы, в которых значение каждого признака оценивается отдельно; шкалы, в которых значения всех признаков суммируются и так называемые описательные шкалы.
Классификация шкал в зависимости от используемого метода оценки
- Количественные шкалы, в которых значение каждого признака оценивается отдельно: Система оценки Шеферд, Ларански, Чанли, Университетского Госпиталя Лос-Анжелеса, Оберга, Специфический Индекс Пациента
- Количественные шкалы, в которых значения всех признаков суммируются: Система оценки Джудет, Дабиньи и Постеля, Харриса, Андерсона, Сальвати и Вильсон, Система оценки Дефекта, Госпиталя Специальной Хирургии, Джохансона, Героевой, Функциональная Шкала для Нижней Конечности
- Описательные шкалы: Система оценки Американской Академии Хирургов-Ортопедов, Гершкевича, Система Клинико-Рентгенологическая, Оценка Результатов Эндопротезирования Тазобедренного Сустава, Стандартизированная Система для Отчетов, Опросник для Оценки Исходов Тотальной Артропластики Тазобедренного Сустава
Несмотря на некоторые недостатки количественных шкал (субъективизм оценки, различная ценность идентичных параметров и др.), они позволяют сравнивать результаты оперативных вмешательств в зависимости от патологии, конструкций эндопротезов, сроков наблюдения и соматического статуса пациентов.
Количественная шкала М. D'Aubigne и М. Postel
| Баллы | Боль | Мобильность | Возможность ходить |
| 0 | Интенсивная и постоянная | Анкилоз в порочном положении | Не ходит |
| 1 | Выраженная боль даже ночью | Движений нет; боль или легкая деформация | Только с помощью костылей |
| 2 | Выраженная боль при ходьбе | Сгибание до 40° ограничивает активность | Только с помощью тростей |
| 3 | Терпимая боль при ограниченной активности | Сгибание от 40° до 60° | Менее 1 часа с одной тростью, с большими трудностями - без трости |
| 4 | Незначительная боль при ходьбе, проходит при отдыхе | Сгибание от 60° до 80°, пациент дотягивается до стопы | Долго - с тростью, короткое время - без трости с хромотой |
| 5 | Незначительная и непостоянная боль, обычная активность | Сгибание от 80° до 90°, отведение менее 15° | Без трости, но с легкой хромотой |
| 6 | Боли нет | Сгибание более 90° градусов, отведение до 30° | Норма |
Рейтинговые шкалы функции тазобедренного сустава, предложенные М. D'Aubigne и М. Postel, а затем модифицированные J. Charnley, используются во всем мире. М. D'Aubigne и М. Postel разработали шкалу в 1954 г., a J. Charnley модифицировал ее для оценки результатов тотального эндопротезирования тазобедренного сустава и опубликовал в 1972 г. Эта система оценивает три параметра - боль, движения и возможность ходить. Оценка производится от 1 (наихудший) до 6 (лучший) баллов. J. Charnley считал, что у большинства пациентов, которым показано эндопротезирование, болевой синдром соответствует 3-4 баллам. После операции 6 баллов считается отличным результатом, 5 - хорошим, В дополнение к незначительной модификации шкалы J. Charnley ввел разделение пациентов на 3 группы в зависимости от физического статуса: А - одностороннее поражение тазобедренного сустава, В - двустороннее поражение, С - другие заболевания, влияющие на способность ходить, такие как ревматоидный артрит, остеоартрит в других суставах, кардиоваскулярные и респираторные заболевания, параплегия и др. J. Charnley считал, что по возможности ходить можно сравнивать только пациентов групп А и В.
Количественная шкала J. Charnley
| Баллы | Боль | Мобильность | Возможность ходить |
| 0 | Интенсивная и постоянная | Анкилоз в порочном положении | Не ходит |
| 1 | Выраженная и спонтанная | 0-30° | Несколько ярдов или прикован к постели, 2 трости или костыли |
| 2 | Выраженная боль при попытке ходьбы | 60° | Время и дистанция очень ограничены без трости |
| 3 | Терпимая боль, позволяющая ходьбу | 100° | Ограничена с одной тростью, с трудностями - без трости, возможность длительно стоять |
| 4 | Только после ходьбы | 160° | Большие дистанции - с тростью, ограничено без трости |
| 5 | Незначительная и непостоянная боль в начале ходьбы | 210° | Без трости, но с хромотой |
| 6 | Боли нет | 260° | Норма |
Система оценки Госпиталя специальной хирургии - HSS Hip Score - является другой модификацией шкалы М. DAubigne и М. Postel. Количество баллов для таких категорий, как боль, функция, способность ходить, мышечная сила и движения, увеличено в ней до 10. Оценочная система Университета Калифорнии (UCLA) почти идентична системе HSS, но дополнительно включает оценку уровня активности.
Система оценки тазобедренного сустава Госпиталя специальной хирургии
МС - от слабой до умеренной; Амплитуда сгибания до 60°; отведение и ротация ограничены
МС - от умеренной до хорошей; амплитуда сгибания до 90°; отведение и ротация ограничены
МС - от хорошей до нормальной, амплитуда сгибания более 90°
В 1969 г. W.H. Harris предложил систему, которая получала название системы оценки функции тазобедренного сустава Харриса. Как и в системе Айова, боль и функциональные возможности являются двумя наиболее важными аспектами, т.к. определяют показания к хирургическому лечению у большинства пациентов.
При оценке амплитуды движений, по мнению автора, необходимо учитывать значимость изменения амплитуды движения для функции сустава. Предполагается, что амплитуда движений в тазобедренном суставе в разных плоскостях и разных диапазонах имеет разное практическое значение. В частности, первые 45° сгибания имеют большую ценность, чем сгибание в диапазоне от 90 до 130°. В связи с этим каждому диапазону движений в соответствующей плоскости определен соответствующий коэффициент (или индекс), отражающий функциональную значимость данного диапазона. Оценка производится в каждой плоскости и по каждому диапазону. Например, у больного со сгибательной контрактурой в 30°, амплитудой активного сгибания в тазобедренном суставе до 100°, отсутствием ротации и движений во фронтальной плоскости объем движений рассчитывается следующим образом: 75° градусов в диапазоне от 0 до 45° сгибания (в связи с наличием сгибательной контрактуры в 30°) = 15 х 1,0 (индекс) = 15 баллов; 45° сгибания в диапазоне от 45 до 90° = 45 х 0,6 (индекс) = 27 баллов; 10° сгибания в диапазоне от 90 до 100° = 10x0,3 (индекс) = 3 балла.
Состояние левого и правого суставов определяется суммой по всем четырем категориям. Максимальное число баллов для одного сустава, которое можно получить, оценивая состояние пациента по системе Харриса, равно 100. Сумма баллов от 100 до 90 оценивается как отличная функция сустава, от 89 до 80 - как хорошая, от 79 до 70 - как удовлетворительная и менее 70 - как неудовлетворительная.
Клиника Мауо использует шкалу, основанную на системе Харриса, в которой 45 баллов отведено для боли, 45 - для функции, 8 - для движений и 2 балла присваивается при отсутствии деформации.
Функциональную и социальную адаптацию больных оценивают по шкалам SF-36 и WOMAC.
Р.М. Тихилов, В.М. Шаповалов
РНИИТО им. Р.Р. Вредена, СПб
Читайте также:


