Операции на тазобедренном суставе в пеганово




Отделение травматологии и ортопедии №2
Ортопедо-травматологическое отделение № 2
С этого времени в отделении пролечено свыше 19 тысяч больных с травмами, последствиями травм и заболеваниями опорно-двигательной системы. Осуществлено более 6,5 тысяч операций по 135 методикам, в том числе разработанным в отделении (имеются патенты СССР и РФ).
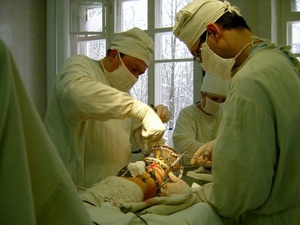
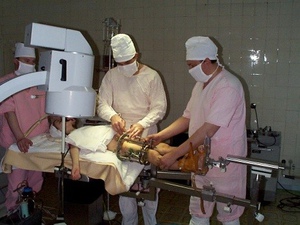
За последние 10 лет в отделении внедрено более 15 новых методик. Из них стоит отметить эндопротезирование тазобедренного сустава (более 200 операций в год), миниинвазивные технологии в лечении травм и переломов, реконструктивные операции на стопе (Халюкс Вальгус), костно-пластические операции замещения дефектов костей, лечение артрозов крупных и мелких суставов конечностей, с применением современных фармацевтических препаратов, артроскопические миниинвазивные операции на коленном суставе и прочее.
В отделении лечатся пациенты с патологией:
- последствия травм верхних и нижних конечностей;
- деформирующий артроз крупных суставов конечностей;
- остеонекроз головки бедренной кости;
- доброкачественные опухоли скелета: костно-хрящевые экзостозы и кисты различной локализации;
- вальгусная деформация первого пальца стопы (hallux valgus);
- болезнь де Кервена;
- контрактура Дюпюитрена;
- стенозирующий лигаментит (Болезнь Нотта);
- синдром карпального канала;
- переломы и вывихи костей предплечья, кисти, пальцев кисти;
- застарелые повреждения сухожилий сгибателей пальцев и кисти;
а также - с множеством других проблем травматологии и ортопедии.
Реконструктивно-пластическая хирургия стопы
SCARF,WEIL технологии
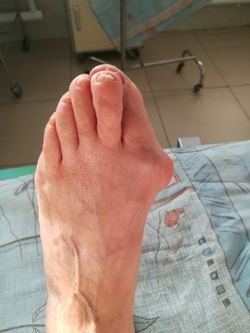
До операции
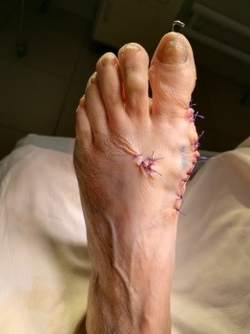
После операции
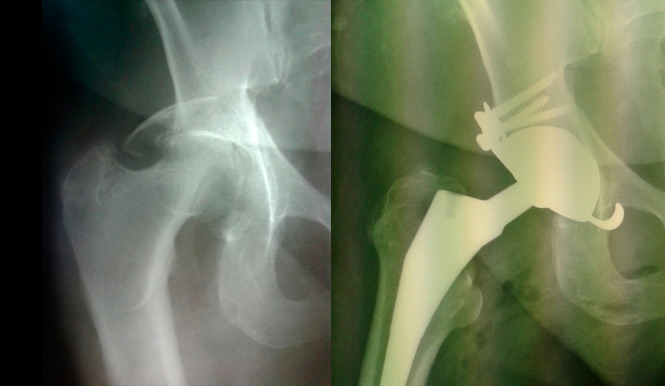
Эндопротезирование тазобедренного сустава
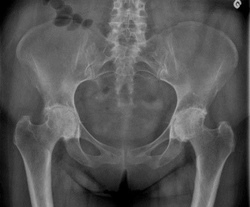
До лечения
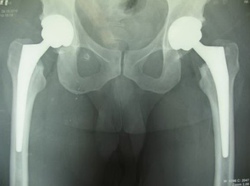
После лечения
Коррекция деформаций и управляемый остеосинтез (с 1973 г.)
Спице-стержневые аппараты.
Замещение дефекта
В отделение госпитализируются пациенты в возрасте от 15 лет, с самой разнообразной ортопедической, травматологической, онкологической патологиями.
Применяются самые современные методики консервативного и оперативного лечения.
Восстановительное лечение осуществляется в тесной связи с отделением медицинской реабилитации нашего учреждения.
Преемственность оперативного лечения и продуманной реабилитации в послеоперационном периоде позволяет достичь наиболее высокого результата.
Медперсонал отделения:
Внештатный главный специалист департамента здравоохранения Администрации Владимирской области по детской травматологи и ортопедии,
врач ортопед-травматолог высшей категории:
Тихомиров Сергей Львович
высшей категории:
Бодягин Евгений Павлович
Кутьменев Павел Андреевич



В отделении работают высококвалифицированные кадры: 2 врача высшей категории. Операционный блок оснащен современной хирургической и анестезиологической аппаратурой и инструментарием. В оперблоке трудятся опытнейшие операционные сёстры, отмеченные и награжденные ведомственными, правительственными наградами.
Сотрудниками отделения ведется научная работа, на собственном материале подготовлены и защищены 2 кандидатские диссертации, опубликовано свыше 150 научных статей, в том числе более 10 - в международных сборниках и журналах.
Ежегодно сотрудники отделения участвуют в конференциях травматологов-ортопедов в России. В 1996 году заведующий отделением Тихомиров Сергей Львович был награжден почетной грамотой Министерства Здравоохранения РФ.
Госпитализация больных осуществляется только в плановом порядке.
Запись на консультацию
к специалистам ОТО № 2 ГБУЗ ВО
Тел: 8 (4922) 53-39-55
c 08:00 до 8-30 с 14-00 до 16-00
Заведующий отделением
Тихомиров Сергей Львович
Врач ординатор
Бодягин Евгений Павлович
Врач ортопед-травматолог
Кутьменев Павел Андреевич
Запись на первичную госпитализацию производится по направлению врача консультативно-поликлинического отделения или по направлению лечащего врача по месту жительства форма 057/у-04 после очного осмотра ребенка (с целью определения показаний и противопоказаний для стационарного лечения).
Не позднее, чем за 10 дней до госпитализации, необходимо позвонить заведующему отделением или в регистратуру по телефонам: 8 (4922) 52-39-55, 8 (4922) 52-39-80 и подтвердить госпитализацию ребенка или сообщить о её невозможности. В случае если госпитализация не будет подтверждена, на это место госпитализируется другой ребенок.
ПОРЯДОК ГОСПИТАЛИЗАЦИИ
Возрастная группа - от 15-ти лет
Госпитализация пациентов осуществляется с 08:00 до 13:00.
Во избежание дискомфорта, связанного с наплывом госпитализируемых в период с 10:00 до 13:00, приглашаем приезжать на госпитализацию как можно раньше, оптимально - с 08:00 до 09:30. Это сократит время Вашего пребывания в приемном отделении и сделает процесс госпитализации более удобным для Вас.
ПЕРЕЧЕНЬ ДОКУМЕНТОВ, КОТОРЫЕ НЕОБХОДИМО ПРЕДЪЯВИТЬ В ПРИЕМНОМ ОТДЕЛЕНИИ ПРИ ГОСПИТАЛИЗАЦИИ В УЧРЕЖДЕНИЕ:
- Направление на госпитализацию от лечащего врача из поликлиники по месту жительства форма 057/у-04;
- Заключение кардиолога, гинеколога (женщинам);
- ЭКГ с описанием (действительно 14 дней);
- Заключение терапевта о состоянии здоровья на момент госпитализации и об отсутствии противопоказаний к операции (действительно 14 дней);
- Rg-граммы с заключением рентгенолога, данные других дополнительных методов исследований (МРТ, МСКТ, УЗИ - если имеются);
- ФЛГ или обзорная Rg-грамма органов грудной клетки с заключением рентгенолога (действительно в течение 2 года);
- Общий анализ крови со свертыванием (действительно 14 дней);
- Общий анализ мочи (действителен 14 дней);
- Биохимическое исследование крови: общий белок, глюкоза, билирубин, трансаминазы, креатинин, мочевина (действительно 14 дней);
- Коагулограмма (действительно 14 дней);
- Анализы крови на: RW (действительно 14 дней), ВИЧ (действительно 3 мес.), HBs-Ag, HCv (действительно 3 мес);
- Группа крови и резус-фактор;
- Паспорт (оригинал + ксерокопия);
- Страховой полис и СНИЛС (оригиналы + ксерокопии – по 2 шт.).
В случае если в какой-либо справке не имеется печати медицинской организации, проводившей исследования и выдавшей справку, номера справки и даты – документ признается недействительным
Запрещенные продукты:
мясные и рыбные (колбасы, сосиски, консервы, салаты и пр.), молочные продукты (кефир, йогурты, сыр и пр.), кондитерские изделия (торты, пирожные), продукты быстрого приготовления (вермишель, пюре), соки и лимонад, овощи и фрукты (допустимо на один прием свежие и тщательно вымытые).
Эндопротезирование, подразумевающее, что человеку проведут замену собственного сустава на имплантат, может касаться не только тазобедренных костей. Но именно этот вид относится к одному из самых сложных. Врач-ортопед на основании клинической картины должен принять решение о том, насколько показана данная операция.
Эндопротезирование и его виды

Эндопротезирование может быть:
- первичным, когда собственный сустав пациента впервые меняют на протез;
- ревизионным, когда протез заменяется в связи с окончанием его срока службы.
Считается, что современные имплантаты способны служить от 15 до 20 лет. Если нагрузка на протез будет очень высокая, то уже через 10 лет может потребоваться замена. Полиэтилен и другие материалы, из которых создают протез, истираются при постоянном трении с костью человека. Восстанавливаться самостоятельно они в отличие от живых тканей организма не могут. Поэтому и требуется проходить повторное эндопротезирование.
Инновационные технологии позволяют проводить операцию с минимальными повреждениями тканей. Малоинвазивные методики становятся все более популярными. Это позволяет снизить риски осложнений после хирургического вмешательства и ускорить процесс выздоровления.


Кому могут делать операцию по замене сустава
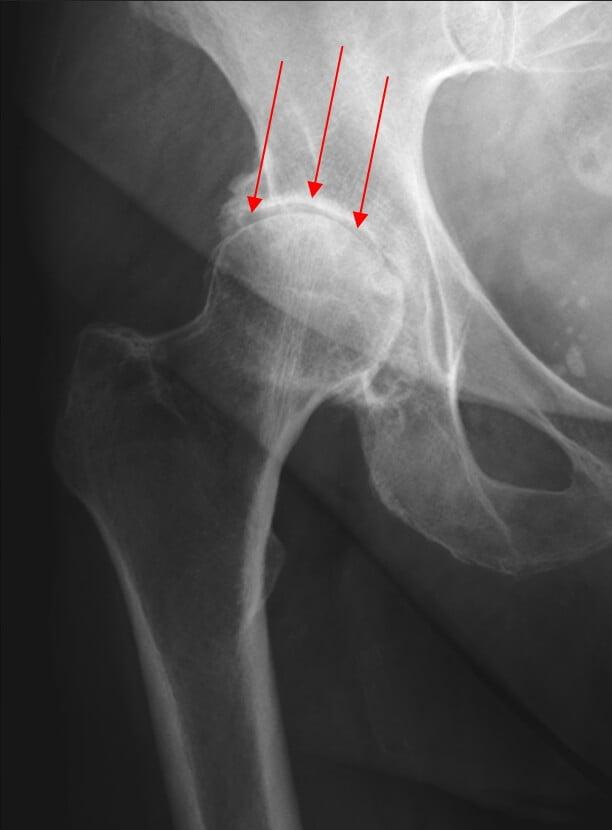
Пациенты обращаются к ортопедам с невыносимой болью в суставах по разным причинам. Прежде чем назначить эндопротезирование, врач будет пытаться медикаментозно улучшить состояние пациента. Ведь собственные ткани имеют высокую ценность для качества жизни человека. Если подобное воздействие не приводит к улучшениям, то речь может идти о замене сустава. При этом должен быть поставлен один из следующих диагнозов:
- онкологическое поражение тканей суставов;
- артроз;
- перелом шейки бедра;
- некроз бедренной кости;
- болезнь Бехтерева;
- коксартроз и др.
Возраст пациента принимается во внимание. Показана такая операция и пожилым, и молодым людям. Если нет других противопоказаний, замена тазобедренного сустава во Владимире любому пациенту.
Что делать после вынесения решения об операции
Если врач рекомендует проведение операции, больному нужно определиться, будет ли он претендовать на получение квоты. Если она нужна, то придется обращаться в региональные органы власти и ждать очереди.
В случае, когда замена осуществляется платно, проводятся следующие подготовительные работы:
- проверка пациента на отсутствие противопоказаний;
- разработка рекомендаций для успешного проведения хирургического вмешательства;
- определение сроков для предварительной сдачи крови и ее объемов;
- согласование сроков госпитализации;
- определение средств реабилитации, которые необходимо взять при поступлении в больницу;
- выбор и адаптация имплантата, который будет установлен;
- тестирование на аллергическую восприимчивость к материалам, из которых установлен протез;
- обсуждение и подбор вида наркоза с анестезиологом.
Если осуществляется прием препаратов на постоянной основе, необходимо сообщить об этом врачу. Может быть принято решение об их временной отмене. О склонности к аллергии ортопед и хирург также должны знать.
Если в процессе подготовки к операции что-либо из представленного списка не выполняется, следует обратиться в другую клинику. Нужно иметь в виду, что в Санкт-Петербурге или в Москве городах много медицинских центров, которые в удобном формате обслуживают клиентов, проживающих в других местах. Например, международная клиника Medem многие консультации проводит дистанционно. Сроки госпитализации минимальные, т. к. используются современные технологии и используются эффективные методы реабилитации. Это позволяет вернуться к работе и обычной жизни гораздо быстрее. Среди клиник Владимира, которые могут помочь с эндопротезированием, выделяют Областную больницу на Судогодском шоссе. Проверить показания к операции можно во Владимирском диагностическом центре на ул. Офицерской.
Возможные противопоказания к установке протеза
Можно заранее определить, будет ли дано согласие клиникой на скорейшее проведение операции. Для этого требуется выяснить, какие хронические заболевания или текущие состояния здоровья могут этому препятствовать.
К таким противопоказаниям относят:
- наличие тромбозов и тяжелых заболеваний вен;
- проблемы с дыхательной активностью;
- наличие заболеваний сердечно-сосудистой системы, при которых есть риск остановки сердца во время или после операции;
- отсутствие двигательной активности пациента;
- наличие воспалительных процессов в тканях, которые прилегают к месту проведения установки имплантата;
- наличие открытых ран;
- серьезные кожные заболевания, при которых высок риск нестабильности протеза;
- наличие ОРВИ, обострений хронических заболеваний, проблем с работой мочевыделительной системы.
Некоторые из этих противопоказаний легко устранимы, тогда срок оперативного вмешательства просто переносится на более поздние время. Важно следить за собственным здоровьем накануне и после операции. Если в организм попадет инфекция, это неблагоприятно скажется на состоянии больного.
Что делать после эндопротезирования
Установка протеза – лишь начал в деле возвращения к обычной жизни. Реабилитация гораздо важнее операции. Именно поэтому лучше выбрать больницу, где есть врачи-реабилитологи, которые:
- составят программу индивидуальных упражнений;
- проследят за правильностью и качеством выполнения упражнений;
- помогут освоить хождение на костылях;
- своевременно заменят упражнения, если они не дают нужного результата конкретному пациенту.
Дополнительно следует предусмотреть важные для восстановления моменты:
- одежда и обувь должны быть удобными. Иногда на время операции и восстановления приобретают одежду на размер больше, чтобы удобнее было с ней справляться самостоятельно;
- в доме должны появиться предметы, позволяющие оказывать минимальную нагрузку на сустав: специальные кресла, сиденья-накладки на туалет, ванну и т. д.;
- постоянно необходимо следить за правильной постановкой ног, перемещением, стараться держаться за оборудованные поручни при ходьбе.
После замены сустава нельзя долго находиться в кровати. С первых же дней врачи будут постепенно увеличивать нагрузку на сустав. Чем быстрее будут работать мышцы рядом с протезом, тем успешнее пройдет адаптация организма к нему. Нужно помнить, что технологии, которые применяют врачи, позволяют гарантировать, что отторжение протеза маловероятно. Установлено по результатам проведенных операций в последние десятилетия, что риск существует в 5% случаев.
Все чаще местные жители и население соседних городов обращаются в клиники, расположенные в федеральных центрах. Тем более, что сроки, которые они могут предложить, обычно гораздо короче. Это также повышает привлекательность сотрудничества с ними. Уровень квалификации там тоже выше. Это следует учитывать при определении места лечения и реабилитации.
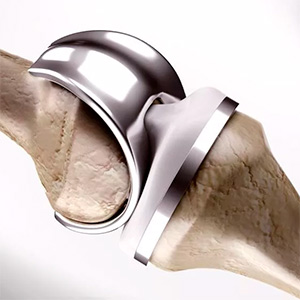
В нашей клинике существует три системы обеспечения населения эндопротезами в рамках программы ВМП: бесплатное лечение москвичей по квотам Департамента здравоохранения г. Москвы, бесплатное лечение москвичей и жителей других регионом России по полюсу ОМС и коммерческое (платное) оказание помощи иностранным гражданам (в отдельных случаях, по желанию пациентов, возможно лечение в коммерческом отделении стационара с улучшенными условиями пребывания).


- Опытные хирурги-ортопеды, прошедшие стажировку в ведущих клиниках Европы и США
- Новейшие медицинские технологии, современный дизайн
- Три операционных зала, спроектированные в соответствии с мировыми требованиями и оснащенные хирургическим оборудованием последнего поколения
- Высокотехнологичные, малотравматичные операции на верхних и нижних конечностях и позвоночнике
- Уникальные хирургические методики, разработанные в наших отделениях
- Высокоэффективный курс медицинской реабилитации, который проводится с 5-7 дня после операции в 1, 2 и 3 филиалах г. Москвы
- Современные технологии, применяемые в наших отделениях, позволяют сократить сроки пребывания после малоинвазивных операций до 2-4 дней с дальнейшим наблюдением в условиях дневного стационара или поликлиники
- Комфортабельные одно-, двух-, пятиместные палаты, оснащенные современным ортопедическим оборудованием
- Наши сроки наблюдения больных после эндопротезирования крупных суставов 15 лет
- В наших отделениях выполнено более 4000 операций эндопротезирования крупных суставов; в 2015г. – 215 операций, в 2016 г. – 276.
Заболевание и травма тазобедренного сустава представляет большую проблему в связи с высоким процентом инвалидности и вовлечением в процесс молодых и активных пациентов.
Общепризнанным и самым эффективным лечением на сегодняшний день является эндопротезирование тазобедренного сустава. В настоящее время ежегодно в мире выполняется 1 500 000 операций по замене сустава на искусственный.
Длительная жизнеспособность эндопротеза обеспечивается высокой износостойкостью материалов при трении и прочностью при механическом (циклическом) нагружении. Практические результаты свидетельствуют о том, что эндопротезы способны работать в организме человека 25 лет и более. У активных пациентов эндопротезы выходят из строя в более ранние сроки за счет износа вкладыша.

- 1 стадия — характеризуется болями в тазобедренном суставе, отдающими в коленный сустав, внутреннюю поверхность бедра и паховую область, больной хромает, имеется кажущееся укорочение конечности, отведение и приведение в хорошем объёме. Отмечается некоторая атрофия ягодичных мышц и мышц бедра. Рентгенологически отмечается небольшая костная атрофия, остеосклероз, уменьшение суставной щели до 4-х мм, появление мелких остеофитов.
- 2 стадия — характеризуется постоянными болями, значительным ограничением движений, прогрессирующим укорочением конечности, выраженной хромотой. Ротационные движения отсутствуют. Ограничено разгибание в тазобедренном суставе, имеется атрофия ягодичных мышц, изменяется походка. Рентгенологически определяются выраженные остеофиты, деформация головки бедра, сужение суставной щели до 2-4 мм, склероз и кистообразные полости, как в головке, так и в вертлужной впадине. Характерной чертой 2 стадии являются периодические обострения болей, вынуждающие больного сохранять постельный режим или временами прибегать к костылям.
- 3 стадия — постоянные боли, значительное укорочение конечности, тугоподвижность сустава в состоянии приведения бедра, усложняющие физиологические отправления, из-за болевого синдрома имеется значительная потеря трудоспособности и затруднения в самообслуживании. Рентгенологически определяются выраженные морфологические изменения.

— заболевания сердечно-с осудистой, легочной системы и некоторые другие хро нические заболевания (язвенная болезнь желудка, неспецифический язвенный колит и др.) в стадии декомпенсации,
— наличие не санированных очагов гнойной инфекции в организме (тонзиллиты, кариозные зубы, хронические гаймориты и отиты, гнойничковые заболевания кожи),
— психические или нейромышечные расстройства, которые повышают риск послеоперационных осложнений,
— активная или латентная инфекция в области сустава,
— незавершенный остеогенез у молодого пациента,
— острые заболевания сосудов нижних конечностей (тромбофлебит, тромбоз)
— ожирение III-IV степени,
— онкологические заболевания,
— сомнения больного в необходимости эндопротезирования и не готовность его к плану послеоперационной реабилитации.
На российском рынке сегодня конкурируют несколько иностранных фирм-производителей эндопротезов из США, Швейцарии, Германии, Великобритании, Китая, России, которые предлагают огромное количество различных моделей и систем для эндопротезирования.
Все эти фирмы и их продукт вполне конкурентоспособны между собой и, по большому счету, различаются только лишь в сервисе и дизайне.
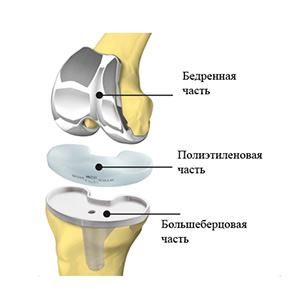
Современные эндопротезы суставов выполняются разъемными и состоят из ацетабулярного компонента (чашки), бедренного компонента (ножки), головки протеза, и полиэтиленового вкладыша.
Все компоненты выполняются из сплавов стали или титана, наиболее адаптированных к тканям человека. Риск воспалительных осложнений на компоненты эндопротеза по данным российсой и зарубежной литературы составляет 0,5-1,5%. Головка эндопротеза может быть стальной или керамической, с посадкой на конусную шейку ножки.
Принципиально все эндопротезы суставов делятся по типу фиксации протеза в кости на три больших класса: эндопротезы с безцементной и цементной фиксацией и их комбинации. Безцементные протезы в своей конструкции предназначены для молодых пациентов, остальным больным возможны различные варианты цементной и комбинированной фиксации.
Для выполнения данного типа операций требуется операционная 1 степени чистоты, что обеспечивается не во всех стационарах. Наш стационар гарантирует соответствие этим требованиям.Длительность операции от 1 до 3 часов.
1. Интенсивная терапия: и нфузионная терапия; г емотрансфузии; п лазмотрансфузии, а нтикоагулянтная терапия (ксарелто или прадакса в таблетках).
2. Системная антибиотикотерапия в течение 3-5 дней.
3. ЛФК и обучение ходьбе при помощи костылей со 2-х суток после операции.
4. Местное лечение раны (перевязки после удаления дренажей на 2-е сутки) 1 раз в 2 дня. Снятие швов на 12 сутки.
5. Выписка из стационара на 7-12 день для продолжения реабилитационного лечения в филиалах №1, 2 или 3 г. Москвы.
6. Контрольная рентгенография через 2 месяца с врачебной консультацией в стационаре (далее 1 раз в год).

Отделение травматологии и ортопедии №2
Ортопедо-травматологическое отделение № 2
С этого времени в отделении пролечено свыше 19 тысяч больных с травмами, последствиями травм и заболеваниями опорно-двигательной системы. Осуществлено более 6,5 тысяч операций по 135 методикам, в том числе разработанным в отделении (имеются патенты СССР и РФ).
За последние 10 лет в отделении внедрено более 15 новых методик. Из них стоит отметить эндопротезирование тазобедренного сустава (более 200 операций в год), миниинвазивные технологии в лечении травм и переломов, реконструктивные операции на стопе (Халюкс Вальгус), костно-пластические операции замещения дефектов костей, лечение артрозов крупных и мелких суставов конечностей, с применением современных фармацевтических препаратов, артроскопические миниинвазивные операции на коленном суставе и прочее.
В отделении лечатся пациенты с патологией:
— последствия травм верхних и нижних конечностей;
— деформирующий артроз крупных суставов конечностей;
— остеонекроз головки бедренной кости;
— доброкачественные опухоли скелета: костно-хрящевые экзостозы и кисты различной локализации;
— вальгусная деформация первого пальца стопы (hallux valgus);
— болезнь де Кервена;
— контрактура Дюпюитрена;
— стенозирующий лигаментит (Болезнь Нотта);
— синдром карпального канала;
— переломы и вывихи костей предплечья, кисти, пальцев кисти;
— застарелые повреждения сухожилий сгибателей пальцев и кисти;
а также — с множеством других проблем травматологии и ортопедии.
Реконструктивно-пластическая хирургия стопы
SCARF,WEIL технологии

До операции

После операции
Эндопротезирование тазобедренного сустава

До лечения

После лечения

Коррекция деформаций и управляемый остеосинтез (с 1973 г.)

Спице-стержневые аппараты.
Замещение дефекта
В отделение госпитализируются пациенты в возрасте от 15 лет, с самой разнообразной ортопедической, травматологической, онкологической патологиями.
Применяются самые современные методики консервативного и оперативного лечения.
Восстановительное лечение осуществляется в тесной связи с отделением медицинской реабилитации нашего учреждения.
Преемственность оперативного лечения и продуманной реабилитации в послеоперационном периоде позволяет достичь наиболее высокого результата.
Медперсонал отделения:
Внештатный главный специалист департамента здравоохранения Администрации Владимирской области по детской травматологи и ортопедии,
врач ортопед-травматолог высшей категории:
Тихомиров Сергей Львович
высшей категории:
Бодягин Евгений Павлович
Кутьменев Павел Андреевич



В отделении работают высококвалифицированные кадры: 2 врача высшей категории. Операционный блок оснащен современной хирургической и анестезиологической аппаратурой и инструментарием. В оперблоке трудятся опытнейшие операционные сёстры, отмеченные и награжденные ведомственными, правительственными наградами.
Сотрудниками отделения ведется научная работа, на собственном материале подготовлены и защищены 2 кандидатские диссертации, опубликовано свыше 150 научных статей, в том числе более 10 — в международных сборниках и журналах.
Ежегодно сотрудники отделения участвуют в конференциях травматологов-ортопедов в России. В 1996 году заведующий отделением Тихомиров Сергей Львович был награжден почетной грамотой Министерства Здравоохранения РФ.
Госпитализация больных осуществляется только в плановом порядке.
Запись на консультацию
к специалистам ОТО № 2 ГБУЗ ВО
Тел: 8 (4922) 53-39-55
c 08:00 до 8-30 с 14-00 до 16-00
Заведующий отделением
Тихомиров Сергей Львович
Врач ординатор
Бодягин Евгений Павлович
Врач ортопед-травматолог
Кутьменев Павел Андреевич
Запись на первичную госпитализацию производится по направлению врача консультативно-поликлинического отделения или по направлению лечащего врача по месту жительства форма 057/у-04 после очного осмотра ребенка (с целью определения показаний и противопоказаний для стационарного лечения).
Не позднее, чем за 10 дней до госпитализации, необходимо позвонить заведующему отделением или в регистратуру по телефонам: 8 (4922) 52-39-55, 8 (4922) 52-39-80 и подтвердить госпитализацию ребенка или сообщить о её невозможности. В случае если госпитализация не будет подтверждена, на это место госпитализируется другой ребенок.
ПОРЯДОК ГОСПИТАЛИЗАЦИИ
Возрастная группа — от 15-ти лет
Госпитализация пациентов осуществляется с 08:00 до 13:00.
Во избежание дискомфорта, связанного с наплывом госпитализируемых в период с 10:00 до 13:00, приглашаем приезжать на госпитализацию как можно раньше, оптимально — с 08:00 до 09:30. Это сократит время Вашего пребывания в приемном отделении и сделает процесс госпитализации более удобным для Вас.
ПЕРЕЧЕНЬ ДОКУМЕНТОВ, КОТОРЫЕ НЕОБХОДИМО ПРЕДЪЯВИТЬ В ПРИЕМНОМ ОТДЕЛЕНИИ ПРИ ГОСПИТАЛИЗАЦИИ В УЧРЕЖДЕНИЕ:
- Направление на госпитализацию от лечащего врача из поликлиники по месту жительства форма 057/у-04;
- Заключение кардиолога, гинеколога (женщинам);
- ЭКГ с описанием (действительно 14 дней);
- Заключение терапевта о состоянии здоровья на момент госпитализации и об отсутствии противопоказаний к операции (действительно 14 дней);
- Rg-граммы с заключением рентгенолога, данные других дополнительных методов исследований (МРТ, МСКТ, УЗИ — если имеются);
- ФЛГ или обзорная Rg-грамма органов грудной клетки с заключением рентгенолога (действительно в течение 2 года);
- Общий анализ крови со свертыванием (действительно 14 дней);
- Общий анализ мочи (действителен 14 дней);
- Биохимическое исследование крови: общий белок, глюкоза, билирубин, трансаминазы, креатинин, мочевина (действительно 14 дней);
- Коагулограмма (действительно 14 дней);
- Анализы крови на: RW (действительно 14 дней), ВИЧ (действительно 3 мес.), HBs-Ag, HCv (действительно 3 мес);
- Группа крови и резус-фактор;
- Паспорт (оригинал + ксерокопия);
- Страховой полис и СНИЛС (оригиналы + ксерокопии – по 2 шт.).
В случае если в какой-либо справке не имеется печати медицинской организации, проводившей исследования и выдавшей справку, номера справки и даты – документ признается недействительным
Запрещенные продукты:
мясные и рыбные (колбасы, сосиски, консервы, салаты и пр.), молочные продукты (кефир, йогурты, сыр и пр.), кондитерские изделия (торты, пирожные), продукты быстрого приготовления (вермишель, пюре), соки и лимонад, овощи и фрукты (допустимо на один прием свежие и тщательно вымытые).
А врачи- ортопеды что вам говорят на этот счет? Бывает, что это единственный выход,когда нестерпимые боли в любом положении , ко орые не снимаются медикаментозно, и сустав полностью разрушен. Если же подобного нет, то за сустав,имхо, стоит бороться, причем не только с помощью лекарств. Физиотерапия, ЛФК, специальный массаж, и др. Это помогает, как бы просто это ни звучало!
Про костыли не так все однозначно, в первые дни после операции, когда больной еще слаб, лучше те костыли, которые ему удобнее. В этот период легче передвигаться на подмышечных. Потом, может через неделю-две, удобнее будут подлокотные. Обязательно сейчас заставьте больного ходить с подлокотными костылями, с ними уменьшается нагрузка на больной сустав, проще будет дождаться операции. Моему папе это в ЦИТО посоветовали как раз до операции.
Накладка на унитаз продается в магазинах, где товары для реабилитации, в некоторых аптеках тоже есть. С ванной мы ничего не делали, только купили поручень на стену, чтобы держаться, и ступеньку, чтобы проще залезать было. После операции есть ограничение, что желательно сидеть на высоком стуле, кровате, унитазе, поэтому мы еще кровать поднимали на кирпичи. Ну и убирали в квартире торчащие провода, маленькие коврики в ванной и туалете, чтобы не споткнуться случайно.
Вы спокойно оперируйтесь, восстанавливайтесь и с новыми силами принимайтесь за лечение родственника.
Вы поспокойнее там! Это не жизненно-важная ОП, можно подождать и неделю и даже пару месяцев можно.
В ванну нужна скамеечка или подвеска, если больной сядет на дно, он же уже не встанет, а у кого есть силы вынимать взрослого с высоты 15-20 см через край? И сиденье на унитаз, просто как еще один край его, только выше. Тоже чтоб не присаживаться низко.
Подмышечные наверное можно, но в Германии их вообще не применяют в таких случаях. Возможно что при них идет неправильный ритм переноса тяжести тела во время шага, а с подлокотными это сохраняется. Что для восстановления ходьбы гораздо лучше, чем по новой учиться шагать левой-правой, а не прыгать обеими. Это просто мои размышления, вспоминая рисунок походки на костылях.
Тут обсуждали уже несколько раз, поищите поиском, поспрашивайте свое окружение, наверняка найдете знакомых, у кого родители или знакомые делали эту операцию.
Коротко: оперировать обязательно и чем раньше, тем лучше. Это одна из немногих операций, которая резко повышает качество жизни, человек из инвалида плохо ходящего превращается в здорового человека. Еще не изобрели таблетки, которые выращивают сустав, а лишая человека нормального движения в таком возрасте, вы уменьшаете ему жизнь.
Операция длится час-полтора обычно, поднимают на след день или через день, на костылях кто месяц, кто 3, кто полгода, костыли скорее для подстаховки, чтобы случайно не упасть в таком возрасте, большинство дома ходит без костылей уже через месяц, с палочкой.
Не надо раскисать ни вам, ни пациенту. Надо радоваться, что предлагают операцию. Это здорово! Это спасение! Почему он не хочет жить? из-за болей? Постарайтесь проконсультироваться по поводу обезболивающего, параллельно защищайте желудок, чтобы не образовались эрозии и язвы от обезболивающего. Человек пожилой, но не еще не совсем. Эти операции и после 80 делают, это норма в этом возрасте, возрастных пациентов у хирургов явно больше, чем молодых, т к это возрастная операция. Летом у подруги папу оперировали, 82 года. В боткинской сказали ждать больше года очередь, в военном госпитале месяца 1,5, обойдите несколько мед. заведений, лучших в этой области, поузнавайте про квоты, может быть и правда, что в другом месте очередь быстрее подойдет. В конце года могут быть диаметральные ситуации- все квоты закончились и операции не делают, и выделили много квот, поэтому набирают много больных.
Это не так страшно, как кажется со стороны. С банальным переломом ноги явно больше проблем, чем с восстановлением после эндопротезирования.
Читайте также:


