Ортопед специализация тазобедренный сустав
Ортопедия – медицинская дисциплина, в основу которой положено изучение, лечение, профилактика различных функциональных нарушений и анатомических дефектов костно-мышечного аппарата, являющихся врожденными аномалиями, осложнениями травм или последствиями патологий. Ортопедических диагнозов, как и людей, страдающих от них, сегодня просто невообразимое количество. Это – обширная группа весьма коварных заболеваний, поражающих кости и суставы конечностей, связки, мышцы, сухожилия, позвоночник. Под их удар попадают те наиважнейшие структурные единицы организма, которые отвечают за самые важные функции – опорные и двигательные способности человека. По части лечения заболеваний опорно-двигательного аппарата (ОДА) специализируются ортопеды, ортопеды-травматологи.
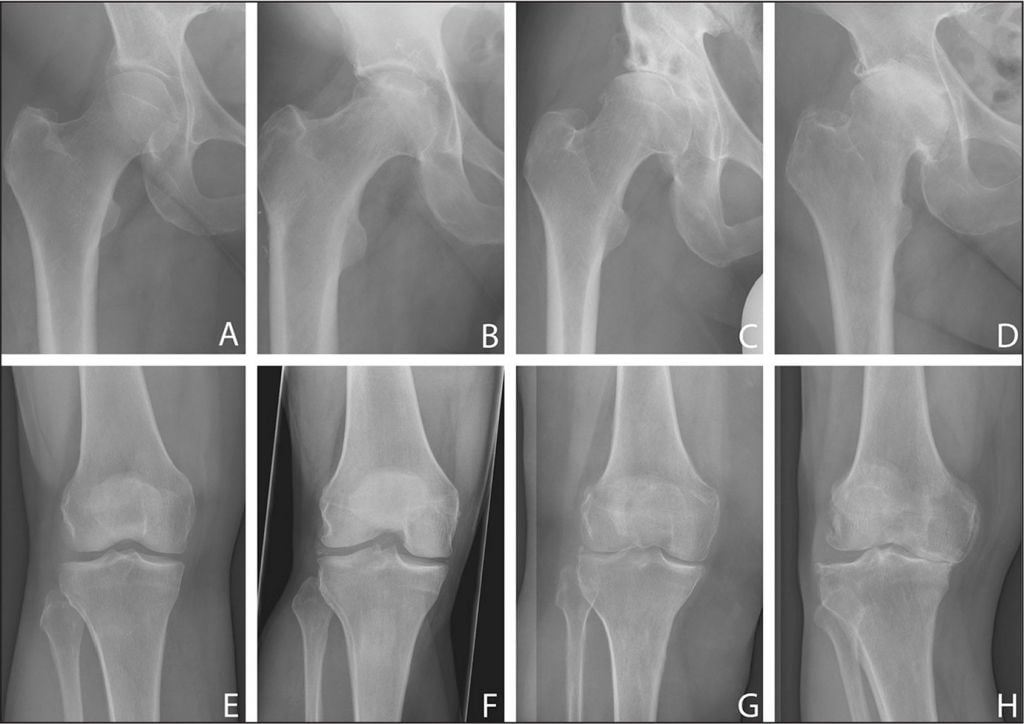
Динамика возрастных изменений крупных суставов нижних конечностей.
Статистика свидетельствует, что патологиями костно-мышечной системы разного характера и степени тяжести страдает до 80% населения планеты. При этом основная возрастная категория лиц с подобными проблемами – трудоспособная часть населения, возрастом 30-50 лет. Достаточно распространены заболевания, в частности артрозы и остеопороз, и среди пожилых людей. Основная опасность травматических, дегенеративных, системных поражений скелета и мышц состоит в том, что они сопряжены высокими рисками инвалидизации.


У вас есть цель попасть к одному из лучших ортопедов России или зарубежных стран, но вы не владеете информацией о них? Мы специально составили для вас рейтинги ведущих врачей мира. Люди, о которых мы расскажем, – избранные врачи-ортопеды, которые не просто имеют высокую квалификацию в дипломе и награды, украшающие стены кабинетов, а подтверждают владение своей профессией на деле.
- Они известны в кругах мировой ортопедии, из года в год показывают блестящие результаты на профессиональном поприще. Многие из них являются победителями в официально проводимых областных, государственных и международных специализированных конкурсах. Они собирали и продолжают собирать вокруг себя максимальную аудиторию благодарных пациентов.
- Специалисты обладают такими редкими качествами, как всесторонне и многогранно мыслить, находить и продуктивно реализовывать неординарные решения в диагностике и терапии ортопедической болезни.
- Они активно вносят вклад в развитие и совершенствование ортопедотравматологической отрасли, являются авторами множества изобретений, рационализаторских предложений, организаторами и участниками клинических исследований.
- В одном лице каждого из указанных в рейтинге ортопедов присутствует одновременно и мегаталантливый врач, и, в некотором роде инженер, шахматист-гроссмейстер, конструктор, что для данной области медицины представляет огромную ценность.
Итак, знакомимся с именами, досье, координатами образцовых докторов, через которых прошли и благополучно восстановились, значительно улучшили качество жизни, обрели счастье и здоровье тысячи пациентов.
Рейтинг российских врачей
Рейтинг зарубежных специалистов
Особого уважения заслуживают доктора, специализирующиеся в ортопедии, отдельных зарубежных стран. Мы осуществили выборку врачей из стран с наилучшим развитием ортопедотравматологического направления медицины и наивысшим уровнем оказания подобной помощи больным. Поэтому рейтинги будут формироваться по странам с указанием в них ведущих специалистов.

Ортопед – это врач, который занимается проблемами опорно-двигательного аппарата. В его компетенции диагностика, лечение и реабилитация людей с деформирующим или травматическим поражением костей, суставов, мышц, связок. Помимо обычного ортопеда, можно встретить ортопеда-хирурга, который имеет специализацию в области хирургии и решает проблемы скелетно-мышечного и аппарата с помощью операций.
Что лечит врач-ортопед
Ортопедические патологии условно делят на травмы, последствия хронических заболеваний, приобретенные деформации и врожденные пороки развития. Наиболее распространенные проблемы:
- нарушения осанки – сколиозы, лордозы, кифозы;
- врожденные пороки развития – карликовость, косолапость, врожденный вывих бедра, артрогрипоз (врожденное недоразвитие конечностей);
- деформация суставов вследствие острых и хронических процессов – остеохондроз, деформирующий остеоартроз, некроз суставной головки;
- доброкачественные новообразования костной ткани – кисты, опухоли;
- различные виды травм – открытые и закрытые переломы, вывихи, растяжения, частичная или полная утрата конечности;
- врожденная и приобретенная кривошея различной этиологии;
- плоскостопие.
Лечебный подход в каждом из этих случаев может быть разным, поэтому даже в общей ортопедии существует своя специализация.
Какие врачи занимаются ортопедией
Направление ортопедической деятельности может быть разным:
На заметку! Поражение опорно-двигательного аппарата может быть следствием иных внутренних патологий, поэтому работа ортопеда тесно пересекается с неврологией, эндокринологией, иммунологией. Без консультации соответствующих специалистов вылечить некоторые заболевания опорно-двигательной системы, такие как остеопороз, межпозвонковую грыжу, ревматоидный или псориатический артрит, затруднительно.
Имеют отношение к ортопедии и более узкие направления смежного типа:
- протезирование – замена утраченных или нефункциональных структур искусственными суррогатами – протезами;
- лечебная реабилитация – комплекс мер для восстановления или компенсации функций человеческого организма;
- спортивная медицина – занимается медицинским контролем за подготовкой студентов;
- подиатрия – лечение заболеваний стопы и голени;
- вертебрология – раздел, изучающий патологии позвоночного столба и т.п.
Чем занимается ортопед на приеме

Консультация врача включает сбор анамнеза, выслушивание жалоб и полный визуальный осмотр.
На что смотрит ортопед в первую очередь:
- осанку и состояние позвоночника в целом;
- подвижность суставов;
- присутствие рефлексов;
- походку.
При необходимости он назначает дополнительную диагностику, используя рентгенографию, УЗИ, сцинтиграфию (радиоизотопное сканирование), гистологию и цитологию тканей (например, синовиальной жидкости).
Методы лечения в ортопедии
По итогам диагностики, лечение проводят с использованием консервативных и/или хирургических методов.
Лекарственная терапия подразумевает прием медикаментозных средств
- противовоспалительные препараты – кортикостероиды и НПВС;
- миорелаксанты – для устранения спазмов и мышечных контрактур;
- препараты для улучшения микроциркуляции крови;
- восстанавливающие биостимуляторы и хондропротекторы;
- обезболивающие средства;
- витаминно-минеральные комплексы с содержанием кальция, кремния, марганца, цинка, меди, витаминов Д, А, С и др.;
Иммобилизация необходима для фиксации поврежденных структур в физиологически правильном положении. Используют гипсование и фиксирующие повязки, шины, скелетное вытяжение с помощью спиц.
Ношение ортезов, протезов, корректирующих устройств позволяет компенсировать, а в некоторых случаях (корректор осанки) – даже восстановить нормальную функцию опорно-двигательного аппарата.
Физиотерапия, ЛФК и мануальная терапия – эффективны в работе реабилитологов. Позволяют разработать поврежденный участок, снять спазмы, контрактуры, восстановить нормальное кровообращение в тканях.
Хирургическая ортопедия активно осваивает компьютерное моделирование, эндопротезирование, приемы остеосинтеза. Обыденным явлением стали:
- аппараты остеосинтеза – аппараты Илизарова для фиксации обломков и восстановления нормальной структуры кости;
- искусственные суставы – как сустав целиком, так и отдельные его структуры, например, эндопротез суставной жидкости;
- эндоскопия суставов (артроскопия).
На заметку! Самые сложные операция проходят на стыке ортопедии и неврологии. Помимо вертебральной хирургии, большой популярностью пользуется хирургия кисти, которая позволяет лечить так называемый карпальный синдром (наиболее распространенный вид туннельного синдрома).
В нашей клинике существует три системы обеспечения населения эндопротезами в рамках программы ВМП: бесплатное лечение москвичей по квотам Департамента здравоохранения г. Москвы, бесплатное лечение москвичей и жителей других регионом России по полюсу ОМС и коммерческое (платное) оказание помощи иностранным гражданам (в отдельных случаях, по желанию пациентов, возможно лечение в коммерческом отделении стационара с улучшенными условиями пребывания).


- Опытные хирурги-ортопеды, прошедшие стажировку в ведущих клиниках Европы и США
- Новейшие медицинские технологии, современный дизайн
- Три операционных зала, спроектированные в соответствии с мировыми требованиями и оснащенные хирургическим оборудованием последнего поколения
- Высокотехнологичные, малотравматичные операции на верхних и нижних конечностях и позвоночнике
- Уникальные хирургические методики, разработанные в наших отделениях
- Высокоэффективный курс медицинской реабилитации, который проводится с 5-7 дня после операции в 1, 2 и 3 филиалах г. Москвы
- Современные технологии, применяемые в наших отделениях, позволяют сократить сроки пребывания после малоинвазивных операций до 2-4 дней с дальнейшим наблюдением в условиях дневного стационара или поликлиники
- Комфортабельные одно-, двух-, пятиместные палаты, оснащенные современным ортопедическим оборудованием
- Наши сроки наблюдения больных после эндопротезирования крупных суставов 15 лет
- В наших отделениях выполнено более 4000 операций эндопротезирования крупных суставов; в 2015г. – 215 операций, в 2016 г. – 276.
Заболевание и травма тазобедренного сустава представляет большую проблему в связи с высоким процентом инвалидности и вовлечением в процесс молодых и активных пациентов.
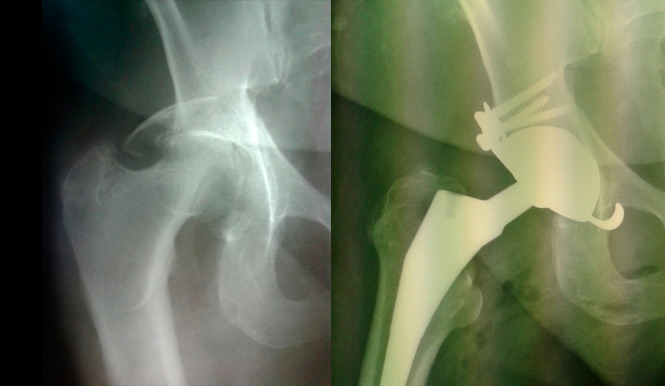
Общепризнанным и самым эффективным лечением на сегодняшний день является эндопротезирование тазобедренного сустава. В настоящее время ежегодно в мире выполняется 1 500 000 операций по замене сустава на искусственный.
Длительная жизнеспособность эндопротеза обеспечивается высокой износостойкостью материалов при трении и прочностью при механическом (циклическом) нагружении. Практические результаты свидетельствуют о том, что эндопротезы способны работать в организме человека 25 лет и более. У активных пациентов эндопротезы выходят из строя в более ранние сроки за счет износа вкладыша.

- 1 стадия — характеризуется болями в тазобедренном суставе, отдающими в коленный сустав, внутреннюю поверхность бедра и паховую область, больной хромает, имеется кажущееся укорочение конечности, отведение и приведение в хорошем объёме. Отмечается некоторая атрофия ягодичных мышц и мышц бедра. Рентгенологически отмечается небольшая костная атрофия, остеосклероз, уменьшение суставной щели до 4-х мм, появление мелких остеофитов.
- 2 стадия — характеризуется постоянными болями, значительным ограничением движений, прогрессирующим укорочением конечности, выраженной хромотой. Ротационные движения отсутствуют. Ограничено разгибание в тазобедренном суставе, имеется атрофия ягодичных мышц, изменяется походка. Рентгенологически определяются выраженные остеофиты, деформация головки бедра, сужение суставной щели до 2-4 мм, склероз и кистообразные полости, как в головке, так и в вертлужной впадине. Характерной чертой 2 стадии являются периодические обострения болей, вынуждающие больного сохранять постельный режим или временами прибегать к костылям.
- 3 стадия — постоянные боли, значительное укорочение конечности, тугоподвижность сустава в состоянии приведения бедра, усложняющие физиологические отправления, из-за болевого синдрома имеется значительная потеря трудоспособности и затруднения в самообслуживании. Рентгенологически определяются выраженные морфологические изменения.

— заболевания сердечно-с осудистой, легочной системы и некоторые другие хро нические заболевания (язвенная болезнь желудка, неспецифический язвенный колит и др.) в стадии декомпенсации,
— наличие не санированных очагов гнойной инфекции в организме (тонзиллиты, кариозные зубы, хронические гаймориты и отиты, гнойничковые заболевания кожи),
— психические или нейромышечные расстройства, которые повышают риск послеоперационных осложнений,
— активная или латентная инфекция в области сустава,
— незавершенный остеогенез у молодого пациента,
— острые заболевания сосудов нижних конечностей (тромбофлебит, тромбоз)
— ожирение III-IV степени,
— онкологические заболевания,
— сомнения больного в необходимости эндопротезирования и не готовность его к плану послеоперационной реабилитации.
На российском рынке сегодня конкурируют несколько иностранных фирм-производителей эндопротезов из США, Швейцарии, Германии, Великобритании, Китая, России, которые предлагают огромное количество различных моделей и систем для эндопротезирования.
Все эти фирмы и их продукт вполне конкурентоспособны между собой и, по большому счету, различаются только лишь в сервисе и дизайне.
Современные эндопротезы суставов выполняются разъемными и состоят из ацетабулярного компонента (чашки), бедренного компонента (ножки), головки протеза, и полиэтиленового вкладыша.
Все компоненты выполняются из сплавов стали или титана, наиболее адаптированных к тканям человека. Риск воспалительных осложнений на компоненты эндопротеза по данным российсой и зарубежной литературы составляет 0,5-1,5%. Головка эндопротеза может быть стальной или керамической, с посадкой на конусную шейку ножки.
Принципиально все эндопротезы суставов делятся по типу фиксации протеза в кости на три больших класса: эндопротезы с безцементной и цементной фиксацией и их комбинации. Безцементные протезы в своей конструкции предназначены для молодых пациентов, остальным больным возможны различные варианты цементной и комбинированной фиксации.
Для выполнения данного типа операций требуется операционная 1 степени чистоты, что обеспечивается не во всех стационарах. Наш стационар гарантирует соответствие этим требованиям.Длительность операции от 1 до 3 часов.
1. Интенсивная терапия: и нфузионная терапия; г емотрансфузии; п лазмотрансфузии, а нтикоагулянтная терапия (ксарелто или прадакса в таблетках).
2. Системная антибиотикотерапия в течение 3-5 дней.
3. ЛФК и обучение ходьбе при помощи костылей со 2-х суток после операции.
4. Местное лечение раны (перевязки после удаления дренажей на 2-е сутки) 1 раз в 2 дня. Снятие швов на 12 сутки.
5. Выписка из стационара на 7-12 день для продолжения реабилитационного лечения в филиалах №1, 2 или 3 г. Москвы.
6. Контрольная рентгенография через 2 месяца с врачебной консультацией в стационаре (далее 1 раз в год).
Артроскопия тазобедренного сустава. Сложное, но эффективное лечение
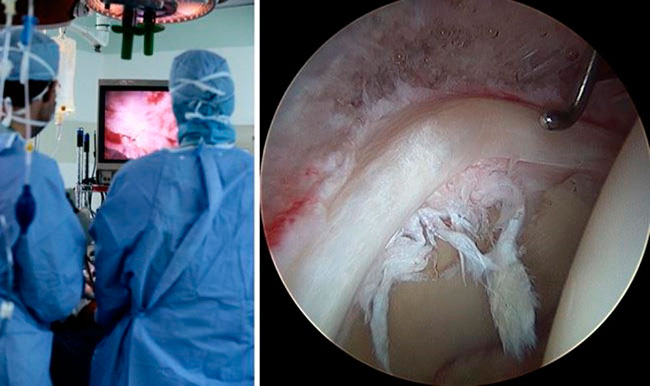
Во время артроскопии тазобедренного сустава в него вводится небольшая камера, называемая артроскопом. Изображение с камеры передается на телеэкран, и под таким визуальным контролем хирург вводит в полость сустава миниатюрные хирургические инструменты, с помощью которых выполняет все необходимые манипуляции.
Поскольку и артроскоп, и инструменты достаточно тонкие, то и разрезы для введения этих инструментов очень маленькие, в отличие более значительных разрезов, используемых при традиционных открытых вмешательствах. После операции пациенты испытывают меньше болевых ощущений, быстрее восстанавливаются и возвращаются к привычному для них образу жизни.
Артроскопия тазобедренного сустава выполняется уже достаточно много лет, однако до сих она не распространена так же широко, как артроскопия коленного или плечевого суставов.
Во время артроскопии хирург видит детальную картину тазобедренного сустава на экране монитора. Справа показана артроскопическая картина внутрисуставного повреждения тазобедренного сустава.
Суставные поверхности костей, образующих тазобедренный сустав, покрыты гладкой тканью, называемой суставным хрящом. Хрящ обеспечивает беспрепятственное скольжение костей друг относительно друга.
Вертлужная впадина по периферии окружена прочным фиброзно-хрящевым кольцом, называемым суставной губой. Эта губа увеличивает площадь суставной впадины и служит дополнительным стабилизатором и своего рода амортизатором тазобедренного сустава.
Сустав со всех сторон окружен пучками волокон, называемыми связками. Они образуют капсулу, удерживающую сочленяющиеся кости друг рядом с другом. Внутренняя поверхность капсулы выстлана тонкой мембраной, называемой синовиальной оболочкой. Эта оболочка продуцирует синовиальную жидкость, выполняющую в суставе роль смазки.
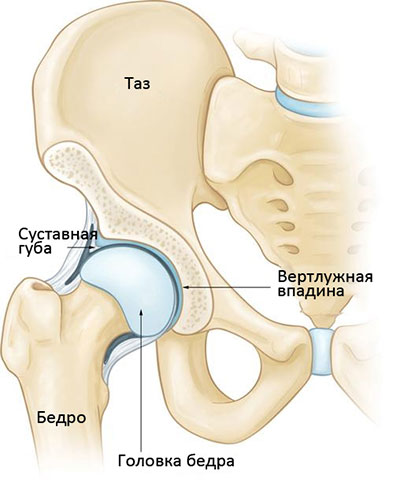
В здоровом тазобедренном суставе форма головки бедра точно соответствует форме вертлужной впадины.
Доктор может порекомендовать вам артроскопическое вмешательство в случаях, когда связанную с тем или иным состоянием боль в тазобедренном суставе не удается купировать консервативными мерами. Консервативное лечение включает покой, физиотерапию и ряд препаратов, в т.ч. применяемых в виде инъекций в сустав, способствующих купированию воспаления.
Артроскопия тазобедренного сустава позволяет устранить болезненные проявления многих состояний, сопровождающихся повреждением суставной губы, хряща и других мягких тканей в области тазобедренного сустава. Такие повреждения могут возникать в результате травмы, однако их причиной могут быть и другие ортопедические проблемы:
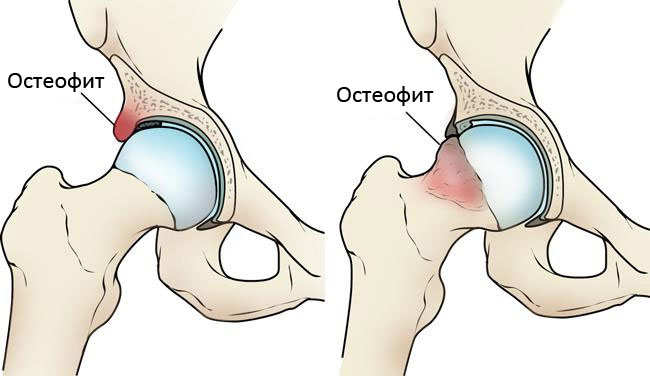
При фемороацетабулярном импинджменте имеет место патологическое разрастание кости вокруг вертлужной впадины или головки бедра. При артроскопии эти костные разрастания удаляются.
Хирург может направить вас к терапевту или врачу общей практики для обследования и выявления возможных проблем, которые необходимо решить до операции. Эти проблемы могут так или иначе оказывать влияние на предстоящее оперативное вмешательство. Если вы относитесь к той или иной группе риска, перед операцией вы должны будете пройти более углубленное обследование.
Не забудьте проинформировать хирурга о любых препаратах или пищевых добавках, которые вы принимаете постоянно. Прием некоторых из таких препаратов перед операцией придется приостановить.
Если вы практически здоровый человек, артроскопия у вас будет почти амбулаторной операцией. Это означает, что после операции вам не придется оставаться в больнице.
Сотрудники клиники заранее свяжутся с вами, чтобы проинформировать о важных деталях, связанных с предстоящей операцией. Строго следуйте их рекомендациям, особенно касающимся того, когда вам следует прибыть в клинику, когда перестать есть и употреблять жидкости.
Перед операцией вы встретитесь с анестезиологом, который расскажет вам о возможных вариантах анестезиологического обеспечения операции. Артроскопия тазобедренного сустава чаще всего выполняется в условиях общей анестезии, то есть во время операции вы будете спать. Также при этих операциях применяется регионарная анестезия — спинальная или эпидуральная. При таком виде анестезии вы остаетесь в сознании, однако у вас отсутствует чувствительность нижней половины тела. Перед операцией вы обсудите со своим хирургом и анестезиологом, какая анестезия лучше всего подходит в вашем конкретном случае.
Операция начинается с наложения вытяжения за ногу. Это делается для того, чтобы немного вытянуть головку бедра из вертлужной впадины с тем, чтобы появилась возможность ввести в сустав артроскоп и инструменты, осмотреть сустав и выполнить необходимые манипуляции.
На коже хирурги обычно отмечают ориентиры, соответствующие положению определенных анатомических структур в области тазобедренного сустава (костей, нервов и сосудов), а также точки для формирования артроскопических портов.
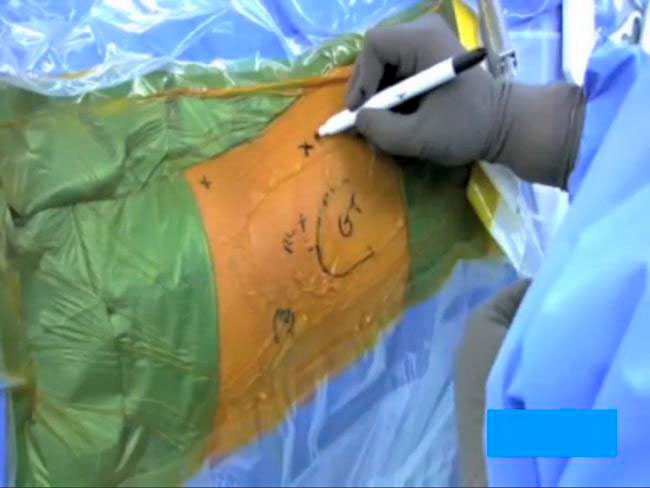
Хирург рисует в области тазобедренного сустава метки, где будут располагаться будущие разрезы.
После наложения вытяжения хирург выполняет небольшой прокол кожи, через который вводит в сустав артроскоп. С помощью артроскопа полость сустава осматривается и локализуются возможные повреждения сустава.
Через артроскоп в сустав постоянно подается жидкость, с помощью которой полость постоянно промывается и обеспечивается хороший обзор. Изображение от артроскопа передается на видеоэкран, на котором хирург наблюдает за всеми проводимыми манипуляциями.
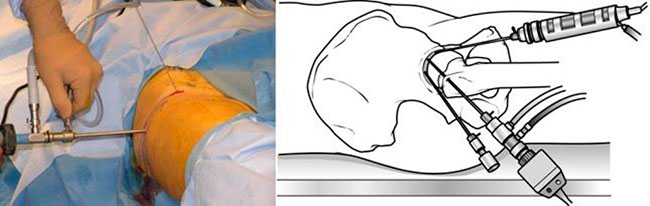
(Слева) Через небольшой прокол кожи хирург вводит в сустав артроскоп. (Справа) Через дополнительные порты в сустав вводятся инструменты.
При выявлении внутри сустава проблем хирург через отдельные проколы вводит в сустав инструменты для их устранения. В зависимости от характера выявленной проблемы могут быть выполнены различные вмешательства. Это могут быть:
- Сглаживание поврежденной поверхности хряща или фиксация отслоенного его фрагмента
- Удаление костных остеофитов при ФАИ
- Удаление воспаленной синовиальной оболочки
При артроскопических вмешательствах используются инструменты для удаления, захвата, иссечения различных образований, проведения шовных нитей и завязывания узлов. Во многих случаях используются т.н. шовные якори, с помощью которых те или иные структуры фиксируются к костям.
Продолжительность вмешательства зависит от того, какая проблема обнаруживается во время операции, и от того, как ее предстоит решить. По окончании операции хирург может ушить края разрезов швами или сопоставить их стерильными полосками пластыря, поверх которых накладывается мягкая марлевая повязка.
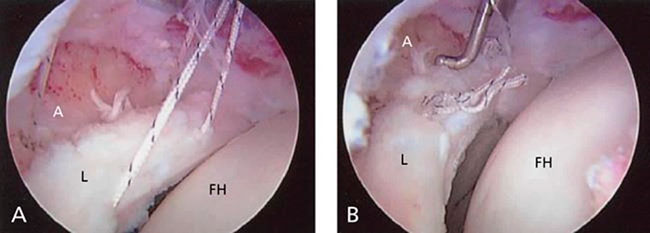
(Слева) Шов, используемый для фиксации разрыва суставной губы. (Справа) Выполнен шов суставной губы. (А — вертлужная впадины, L — суставная губа, FH — головка бедра)
Осложнения при артроскопии тазобедренного сустава встречаются нечасто. Любая операция на тазобедренном суставе сопряжена с небольшим риском повреждения окружающих сустав сосудов и нервов, или самого сустава. Вытяжение бедра, необходимое для выполнения артроскопии, может привести к перерастяжению нервов и онемению в соответствующей области, однако обычно эти явления преходящи.
Также существует небольшой риск инфекционных осложнений и формирования тромбов в венах конечностей (тромбоз глубоких вен).
После операции перед выпиской домой вы 1-2 часа проведете в послеоперационной палате. Затем желательно, чтобы кто-либо отвез вас домой (самому за руль садится нельзя) и по крайней мере на одну ночь оставался с вами дома. Также после операции вам возможно будет рекомендовано пользоваться костылями или ходунками в течение некоторого периода времени.
После операции вы будете испытывать в той или иной мере выраженные болевые ощущения. Это естественная часть процесса заживления. Доктор и медсестры сделают все необходимо для того, чтоб справиться с болевыми ощущениями и сделать восстановительный период максимально быстрым и комфортным для вас.
Существуют разные препараты для обезболивания — опиоидные анальгетики, нестероидные противовоспалительные препараты (НПВП) и местные анестетики. Нередко эти препараты используются в сочетании друг с другом, что увеличивает их эффективность и минимизирует потребность в наркотических анальгетиках.
Опиоидные анальгетики являются наиболее эффективными обезболивающими препаратами, однако они являются наркотиками и к ним может формироваться привыкание. Наркотическая зависимость и передозировки наркотиков во всем мире являются важными социальными проблемами. Поэтому принимать опиоидные анальгетики следует только так, как рекомендовал доктор. Как только боль купируется в достаточной мере, прием опиоидов следует прекратить. Если этого не происходит, обсудите проблему со своим лечащим врачом.
В дополнение к анальгетикам доктор может назначить вам и другие препараты, например, аспирин для профилактики тромбозов.
После операции вы, возможно, будете передвигаться на костылях. В некоторых случаях они необходимы только на тот период, пока не восстановится нормальная походка. Если объем вмешательства достаточно велик, костыли вам могут понадобиться на 1-2 месяца после операции. Если у вас возникают какие-либо вопросы относительно нагрузки на ногу, свяжитесь со своим хирургом.
В зависимости от особенностей выполненной операции хирург предложит вам индивидуальный план реабилитации. В большинстве случаев для достижения оптимального результата пациентам назначают физиотерапию, включающую специальные упражнения, направленные на восстановление силы мышц и подвижности сустава. Ваш физиотерапевт дополнительно расскажет вам, что можно и что нельзя в процессе реабилитации.
Многие пациенты после артроскопии тазобедренного сустава возвращаются к полноценной и неограниченной физической активности. Конечный результат зависит от характера повреждения тазобедренного сустава, выявленного во время операции.
Некоторым пациентам для защиты тазобедренного сустава рекомендуют изменить образ жизни. В качестве примера можно привести смену высокоинтенсивных физических нагрузок (например, бега) на менее интенсивные (плавание или велосипед). Вы обязательно обсудите эти вопросы со своим оперирующим хирургом.
Иногда внутреннее повреждение тазобедренного сустава может быть настолько сильным, что вернуть суставу нормальное состояние не представляется возможным. В таких случаях операция вряд ли окажется эффективной.
Артроскопия помогла врачам и исследователям лучше понять многие проблемы, возникающие в тазобедренном суставе. По мере совершенствования хирургической техники ожидается, что артроскопия тазобедренного сустава будет играть все более значительную роль в диагностике и лечении патологии этого сустава.
Коксартроз (деформирующий артроз тазобедренного сустава) — дегенеративно-дистрофическое заболевание, которое характеризуется поражением гиалинового хряща, разрушением суставных поверхностей костей.
По распространённости, остеоартроз тазобедренного сустава (ТБС) занимает ведущее место среди заболеваний суставов.

ТБС соединяет таз с бедренной костью и является крупнейшим суставом опорно-двигательного аппарата. Этот сустав принимает на себя основную нагрузку при вертикальном положении человека.
Прочный хрящевой покров суставных поверхностей вместе с суставной жидкостью уменьшает трение, обеспечивает подвижность сустава и участвует в перераспределении нагрузки при движениях и ходьбе.
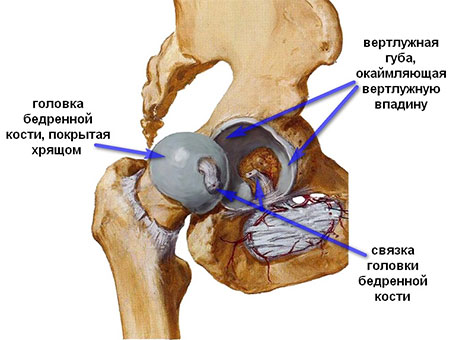
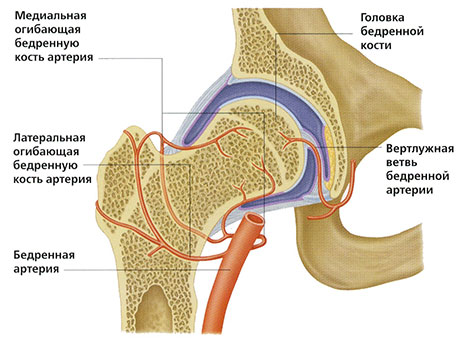
Вместе головка бедренной кости и вертлужная впадина образуют шарнир. В полости сустава и над капсулой находятся связки. Мышцы окружают ТБС со всех сторон.
Причины заболевания
В зависимости от этиологических факторов различают первичный и вторичный коксартроз. Причины первичного неясны. Вторичный развивается на фоне имеющейся патологии, которая и запускает механизм разрушения суставных поверхностей.
Множество различные факторы, которые повреждают хрящевую ткань, могут привести к разрушению суставных поверхностей и стать причиной развития заболевания.
- Генетическая предрасположенность. По наследству передаются различные аномалии развития сустава и костей, особенности строения хрящевой ткани. Все эти факторы играет важную роль в развитии заболевания;
- Травмы. Это может быть серьёзная травма (разные переломы таза и бедра, вывихи). Но чаще на развитие остеоартроза влияют хронические микротравмы, которые способствуют истончению хряща, образованию микротрещин и запускают механизм разрушения суставных концов. Именно травмы являются частой причиной развития коксартроза у молодых людей;
- Сосудистая патология. Аномалии или особенности строения сосудистой системы тазобедренного сустава приводят к нарушению кровообращения в суставе. Сосудистая патология является центральным звеном в развитии аваскулярного некроза головки бедренной кости;
- Чрезмерная физическая нагрузка. Частая перегрузка сустава вместе с другими предрасполагающими факторами приводит к развитию дегенеративных изменений в хряще и разрушению суставных поверхностей. Чаще перегрузкам подвержены люди, занимающийся тяжелым физическим трудом, профессиональные спортсмены.
- Избыточный вес тела, сидячая работа, малоподвижный образ жизни вместе с возрастными изменениями хрящевой поверхности суставов тоже могут играть важную роль в развитии коксартроза.
- Заболевания. Некоторые заболевания (системные и эндокринные заболевания, болезнь Пертеса, патология позвоночника и стоп, воспаления суставов) при отсутствии своевременного лечения в разы увеличивают риск возникновения артроза.
- Дисплазия, врожденный вывих бедра (недоразвития суставов) нарушают анатомические взаимоотношения в суставе, биомеханику и приводят к повреждению хрящевой ткани.
Симптомы и стадии заболевания
При 1 степени артроза появляется болезненность в области тазобедренного сустава, в частности после длительной ходьбы или физической нагрузки. После отдыха обычно боль исчезает.
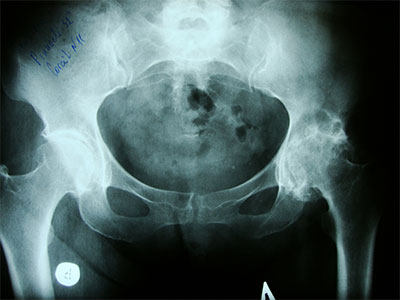
На этой стадии коксартроз можно диагностировать с помощью рентгенографического исследования: выявляется сужение суставной щели, склероз суставных поверхностей.
При коксартрозе 2 степени боли носят более интенсивный характер, могут появляться в состоянии покоя, отдаются в бедро, колено и область паха, появляется хромота. Появляются ограничения движений в суставе, уменьшается мышечная сила.
Рентгенографическое исследование выявляет сужение суставной щели, костные разрастания по краям вертлужной впадины.
Коксартроз 3 степени характеризуется более выраженными симптомами. Б оли появляются даже ночью, носят постоянный характер. Объем движений в суставе резко ограничивается, появляется атрофия мышц тазового пояса и бедра, хромота усиливается. Возникает необходимость пользоваться тростью. Выявляется укорочение конечности на больной стороне.
На рентгенограммах выявляется резкое сужение суставной щели, деформация головки бедра, множественные костные разрастания в области головки и суставной впадины.
Коксартроз бывает первичным (идиопатическим) и вторичным. Последний возникает на фоне перенесенной травмы, некроза головки бедренной кости, воспалительного процесса, системного заболевания, дисплазии тазобедренного сустава (недоразвитие) или врожденного вывиха бедра.
Диагностика
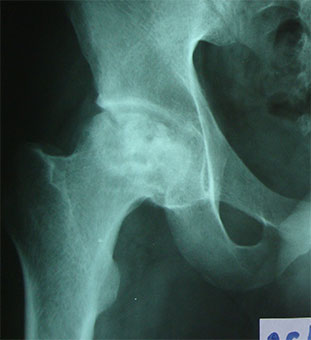
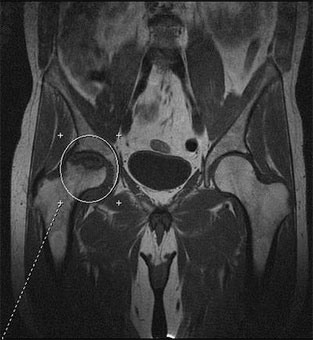
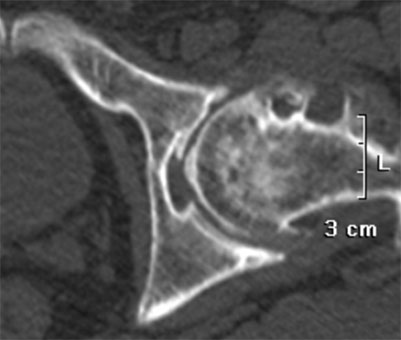
Диагноз выставляется на основании жалоб пациента, клинических признаков заболевания и данных дополнительных методов исследований (КТ, МРТ).
Клиническое обследование, и применение инструментальных методов обследования, позволяют установить стадию заболевания и его этиологию.
Компьютерная томография выявляет патологические изменения всех слоев костных структур. МРТ выявляет изменения мягких тканей (связок, хряща), асептический некроз головки бедренной кости в дорентгенологическом этапе его развития.
Коксартроз следует дифференцировать от остеохондроза позвоночника (люмбалгия, ишалгия), реактивных артритов, трохантерита, системных заболеваний и других схожих патологий.
Начало появления болевого синдрома, характер и локализация боли, наличие атрофии мышц вместе с инструментальными методами диагностики позволяют поставить точный диагноз.
Консервативное лечение
Консервативное лечение применяется на 1, 2 стадиях коксартроз и направлена на уменьшение болевого синдрома, увеличение объема движений в суставе, сохранение функций мышц и приостановления разрушения сустава.
Основной частью консервативного лечения является лекарственная терапия. Лечение направлено на уменьшение болевого синдрома, восстановление (приостановление разрушения) хряща, улучшение кровообращения.
- Препараты НПВС. Показаны в период обострения для купирования болевого синдрома.
- Хондропротекторы (для восстановления хряща).
- Миорелаксанты (для расслабления мышц). Снимается спазм мышц при коксартрозе, способствуют улучшению кровоснабжения сустава.
- Сосудорасширяющие препараты, улучшающие микроциркуляцию крови (трентал, никошпан, цинарезин, теоникол, и пр.). Способствуют улучшению суставного кровоснабжения.
- Стероидные препараты (дипроспан, кеналог, гидрокотизон).
Применяются при выраженном болевом синдроме и неэффективности препаратов НПВС.
- Вышеперечисленные препараты могут применяться в виде мази, примочек и компрессов.
Физиотерапевтические методы занимают важное место в комплексном лечении коксартроза: магнитотерапия, электротерапия, УВЧ-терапия, ультразвуковая терапия, криотерапия и др. Важное значение имеют лечебная физкультура, разгрузка сустава с использованием ортопедических приспособлений (костыли, трость), применение массажа.
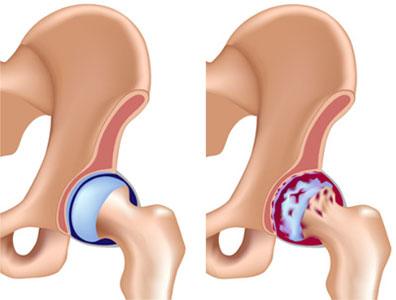
Коксартроз III степени требует применения хирургических методов лечения. При запущенных случаях операция (артропластика, остеотомия, артродез, эндопротезирование) является единственным эффективным методом лечения.
Хирургическое лечение коксартроза
Во время операции кости рассекаются для устранения деформации, затем скрепляются в правильном положении при помощи различных металлоконструкций. Цель этой операции — восстановить опорную и двигательную функцию сустава, избавить пациента от болевого синдрома.
Проведенная операция уменьшает внутрикостное давление, позволяет правильно распределить нагрузку на поверхность костей и замедляет процесс развития артроза. Остеотомию можно выполнить из небольшого разреза, малотравматично, что позволяет пациенту скорее восстановиться и вернуться к своей обычной жизни.
После остеотомии назначается консервативное лечение, симптоматическая терапия, создаются условия для быстрого сращения костей, назначается восстановительное лечение, пациент проходит курс послеоперационной реабилитации.
Остеотомия является эффективным методом лечения артроза в ранних стадиях его развития. Если своевременно провести остеотомию при коксартрозе, то эффект от нее может длится не один год.
Такая операция выполняется в тех случаях, когда остеотомию или другие виды оперативного вмешательства невозможно выполнить, из-за общих или местных противопоказаний. В таких случаях операцией выбора является артродез, который поможет пациента избавить от боли и делать ногу опорной.
Во время операции кости скрепляют с помощью пластины и винтов, и других ортопедических приспособлений в функционально выгодном положении. После такого скрепления кости срастаются. Операция позволяет восстановить опорную функцию пострадавшей конечности, но не ее подвижность.
Выполняется при запущенных случаях артроза, когда происходит разрушение суставных поверхностей, с целью моделирования разрушенных суставных поверхностей. Между ними вставляется специальная прокладка, изготовленная из тканей пациента, либо из искусственных материалов.
Операция позволяет избавить пациента от боли, восстановить (увеличить объем) движения в суставе и опорную функцию пострадавшей конечности.
- замена суставной поверхности одной суставобразующей кости;
- замена суставной поверхности обеих суставобразующей костей или полная замена сустава.
При запущенных случаях коксартроза, наиболее эффективной операцией является эндопротезирование.
Полную замену сустава или тотальную артропластику (эндопротезирование) в настоящее время можно назвать самим эффективным методом хирургического лечения артроза.
Во время этой операции происходит замена разрушенного сустава искусственным аналогом (эндопротезом). Современные эндопротезы изготавливают из специальных материалов, которые могут служить в нескольких десятков лет и совместимы с тканями человека.
Эндопротезы подбираются индивидуально для каждого пациента, в зависимости от состояния поражённого сустава, возраста, физического состояния пациента, наличия дополнительных патологий. Например, людям молодого возраста устанавливают специальные эндопротезы с короткой ножкой или заменяют только головку бедренной кости.
Пациентам с диспластическим коксартрозом устанавливают эндопротезы, изготовленные специально для диспластических суставов. При установке этих имплантов, меньше удаляется костная ткань, что создает условий для выполнения повторных операций. Также снижается риск возникновения необходимости выполнения повторных операций.
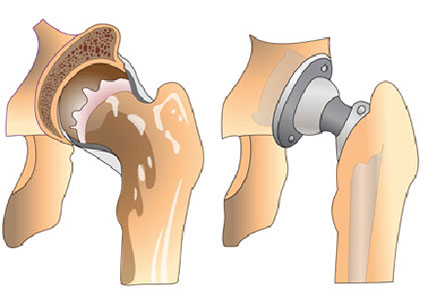
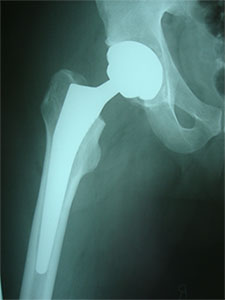
Эндопротезирование тазобедренного сустава в настоящее время выполняется из миниинвазивных хирургических доступов, когда мышцы и сухожилия не отсекаются, а раздвигаются. Это уменьшает операционную травму и помогает быстрее восстановиться после оперативного вмешательство.
Уже на 2 день после операции пациенты могут стоять, ходить при помощи костылей или ходунков. Сроки полного восстановления после операции зависят от многих факторов – сложности проведенного эндопротезирования, объема кровопотери, возраста, общего состояния пациента, а также от выполнения всех рекомендаций врача.
Поскольку при артрозе не только разрушается костная ткань, а еще и страдают мышцы, для полного восстановления необходимо восстановить работу мышц, нормальную биомеханику ходьбы и полный объем движений в суставе.
Физиотерапевтическое лечение, массаж, лечебная гимнастика являются важными составляющими восстановительного лечения.
Не теряйте время и деньги! Не рискуйте своим здоровьем!
Обращайтесь к квалифицированному ортопеду при первых же симптомах заболевания. В нашей клинике мы поможем Вам быстро избавиться от вашего недуга.
Читайте также:


