Остеохондральное повреждение головки бедренной кости
Наблюдается у детей чаще в возрасте от 4—5 до 11—14 лет. Мальчики болеют в 3—4 раза чаще девочек. Болезнь начинается исподволь, как - будто беспричинно. Течет медленно. Появляются боли в суставе, хромота. Преимущественно процесс односторонний. Исключительно редко может наблюдаться двустороннее поражение.
I фаза — инициация - усиление интенсивности головки бедренной кости, уменьшение величины головки и ее уплощение, увеличение высоты рентгеновской суставной щели, вызывающее подвывих бедра кнаружи (В. С. Майкова-Строганова, Д. Г. Рохлин считают этот признак одним из ранних). Эти начальные признаки могут улавливаться лишь через несколько месяцев от начала заболевания.
II фаза — дегенеративно-продуктивной (сочетание некротических и восстановительных процессов) — эпифиз подвергается большей компрессии, состоит из нескольких плотных фрагментов, разделен бесструктурными участками, обусловленными рассасыванием некротической ткани и врастанием хрящевой ткани. Эта фаза может длиться до 2—3 лет. Процесс может захватывать всю головку и даже шейку бедра, величина фрагментированного участка зависит от своевременного начала лечения (иммобилизация на 1—2 мес и затем дозированная нагрузка на конечность). В благоприятных случаях некроз захватывает лишь наружный участок головки бедренной кости.
III — восстановительная фаза — рассасывание некротической ткани и восстановление костной структуры. На рентгенограммах почти всегда отмечается типичная деформация головки и шейки бедра. Головка принимает грибовидную форму. Шейка укорачивается, шеечно-диафизарный угол уменьшается. Вертлужная впадина уплощается. Расширена рентгеновская суставная щель, сохраняется подвывих бедра кнаружи. По данным литературы наблюдается полное восстановление функции примерно в 20% случаев. Однако чаще наблюдается функциональное ограничение конечности.

Рис.1 Аваскулярный некроз головки тазобедренного сустава
Остеохондропатия грудного отдела позвоночника
Остеохондропатия бугристости большеберцовой кости
Это заболевание одновременно описали Осгуд и Шлаттер в 1903 году. Процесс локализуется в tuberositas tibia. По мнению С. А. Рейнберга, является одной из трех наиболее часто встречающихся остеохондропатии вместе с болезнью Легг-Кальве-Пертеса и второй болезнью Келера. Характерный возраст 13—17 лет, юноши болеют чаше. Среди больных преобладают юноши, занимающиеся футболом. Болезнь начинается без видимой причины. Клинически проявляется припухлостью в области бугристости большеберцовой кости, отечностью мягких тканей. При сгибании и разгибании голени усиливается боль.
Бугристость большеберцовой кости — образование эпифи-зарного происхождения. В возрасте 13—15 лет ядро окостенения продвигается в область хрящевого tuberos. tibia в виде хоботка. На боковой рентгенограмме этот хоботообразный вырост проксимального эпифиза большеберцовой кости отделен сзади от метафиза хрящевой прослойкой. В некоторых случаях ядра окостенения может отделяться хрящевой прослойкой от костного эпифиза. Или могут наблюдаться 3—4 ядра окостенения изолированно расположенных впереди метафиза, а хоботообразный отросток очень короткий. В 18—19 лет происходит слияние ядер окостенения с массивом большеберцовой кости.
Рентгенологическая картина остеохондропатии бугристости большеберцовой кости очень разнообразна. Структура хобото-образного отростка представлена чередующимися участками хрящевой и некротической ткани. Может наступать полная фрагментация всей бугристости, контуры изъедены как спереди, так и со стороны метафиза. Хрящ в передних отделах бугристости утолщен, создает выпячивание мягких тканей, легко прощупывается. Утолщена хрящевая прослойка между бугристостью и метафизом, так что нижний конец хоботообразного отростка может приподниматься кпереди. В течении процесса некротические участки рассасываются, происходит перестройка костной структуры и бугристость принимает нормальный костный рисунок. Четко не удается выделить сменяющие друг друга фазы процесса.
Остеохондропатия Осгуд — Шлаттера почти всегда заканчивается в рентгенологическом изображении полным восстановлением костной структуры. Рентгенологическое исследование имеет ограниченные возможности и без учета клинических данных диагноз может быть ошибочным, т. к. некоторые варианты окостенения имитируют патологические изменения. Не всегда помогает сравнение с аналогичным участком здоровой конечности, т. к. картина окостенения с обеих сторон может быть различной. Лечение консервативное, симптоматическое, боли проходят через несколько месяцев, но в редких случаях сохраняются 1—1,5 года.
Следует отметить, что некоторые авторы (Д. Г. Рохлин, Н. С. Дьяченко) относят болезнь Осгуд — Шлаттера к процессам травматического характера, а не к остеохондропатиям.


Заболевание встречается редко, болеют дети. Поражаются один или несколько несмежных позвонков. Локализуется процесс чаще в грудном отделе. Болезнь начинается постепенно, появляется боль в спине, больные щадят пораженный отдел позвоночника. Иногда заболевание может протекать бессимптомно, а его признаки случайно обнаруживаются при рентгенологическом исследовании. Кифотическое искривление позвоночника как правило не наблюдается.
При рентгенологическом исследовании выявляется уплощение тела позвонка до 1/3—1/4 его нормальной высоты. Структура позвонка представляется равномерно уплотненной, замыкательные пластинки с ровными, четкими контурами. Иногда приходится наблюдать увеличение передне-заднего размера тела позвонка, который представляется в виде плотной пластинки. Соседние межпозвонковые диски расширены. При дальнейшем наблюдении отмечается постепенное восстановление формы позвонка и его величины. Однако надо отметить, что подобные рентгенологические изменения могут встречаться и при других заболеваниях, в частности эозинофильной гранулеме. В связи с этим ряд авторов ставят под сомнение существование остеохондропатии тела позвонка и рассматривают болезнь Кальве как эозинофильную гранулему позвонка (Мовшович И.А., Шотемор Ш. Ш., 1977).
В ряде случаев возникает необходимость в проведении дифференциальной диагностики между туберкулезным спондилитом и болезнью Кальве. Однако следует помнить, что при туберкулезном спондилите поражаются, как правило, два соседних позвонка, контуры их, как правило, нечеткие, замыкательные пластинки разрушены при компрессионном переломе сплющивание тела происходит неравномерно. Обращает на себя внимание сужение межпозвонковых дисков и наличие натечных абсцессов.
Остеохондропатия бугра пяточной кости
Характеризуется поражением небольшого субхондрального участка суставного конца и отторжением его в суставную полость в виде суставной мыши. Впервые детально описан Кёнигом в 1887 году. Типичным является поражение коленного сустава (очаг остеонекроза располагается чаще во внутреннем и реже в наружном мыщелке бедра). Реже поражается локтевой сустав, еще реже тазобедренный.
I стадия - происходит формирование очага остеонекроза. Отмечаются незначительные боли перемежающего типа. При рентгенологическом исследовании определяется в типичном месте (внутренний мыщелок бедра) очаг просветления с расположенным внутри костным телом, которое дает плотную бесструктурную тень. Замыкательная пластинка сохранена.
III стадия — неполное отделение некротического тела. Блокада сустава. Рентгенологически: дефект медиального мыщелка бедра, на уровне которого в проекции сустава выявляется суставная мышь.
IV стадия — свободной суставной мыши. Дефект медиального мыщелка бедра, и в полости сустава свободная суставная мышь.
С.А.Рейнберг выделил 2 стадии заболевания:
I стадия — перемежающиеся боли и дискомфорт. Рентгенологически: в типичном месте (внутренний мыщелок бедра) выявляется очаг просветления, с расположенным внутри костным телом, которое дает плотную бесструктурную тень. Замыкательная пластинка сохранена.
Лечение оперативное. В I стадии рекомендуется резекция очага остеонекроза; во II стадии — удаление суставной мыши.
Проявление рассекающего остеохондрита в коленном суставе

Рис.4 Рассекающий остеохондрит в коленном суставе на МРТ.
Описана в 1908 году. Встречается редко. Наблюдается в возрасте 4—6 лет. В клинике: болезненность в области тыла стопы, припухлость, утомляемость.
Рентгенологические изменения появляются через несколько месяцев от начала заболевания в виде уплотнения, деформации ладьевидной кости. Кость уменьшена в размерах, фрагментируется, суставные, щели несколько расширены. Следует учитывать, что иногда в детском возрасте (6—7 лет), кость представляется фрагментированной из-за наличия нескольких ядер окостенения. Во избежания неправильной трактовки рентгенологических данных диагноз остеохондропатии может быть установлен лишь при наличии соответствующей клиники. Исход благоприятный - кость принимает нормальную форму и структуру.
Описана Альбаном Келером в 1920 году. Чаще возникает у девочек подростков. Поражается головка II, реже III плюсневых костей, головка I плюсневой кости никогда не поражается. Значительно реже наблюдается двустороннее поражение, но не симметричное. Заболевание возникает постепенно, протекает хронически, доброкачественно. Определяется припухлость, боль при ходьбе в области головки плюсневой кости.
Рентгенологические изменения обнаруживаются спустя 2—3 месяца от начала заболевания. При рентгенологическом исследовании определяется уплотнение структуры кости, уплощение головки, расширение суставной щели. Во II фазе присоединяется более значительная деформация головки ее, уплощение, фрагментация, плюсневая кость может представляться укороченной. III фаза — восстанавливание костной структуры. Сохраняется деформация кости и расширение суставной щели. Развивается уплощение суставной поверхности основания основной фаланги соответствующего пальца. Рано развиваются осложнения в виде деформирующего артроза.
У взрослых асептический некроз субхондральной ткани может протекать или без восстановительных процессов и существенно отличаться от остеохондропатий, или в виде ограниченного асептического некроза. Асептический некроз без восстановления костной структуры в начальных стадиях напоминает остеохондропатию с компрессией и фрагментацией эпифиза, но сопровождается дегенерацией суставного хряща. В области асептического некроза не происходит восстановление костной ткани. Наблюдается процесс медленно прогрессирования, обширного разрушения кости и нарушения функции сустава.
Асептический некроз у взрослых чаще локализуется в области тазобедренного сустава и луновидной кости запястья.
Был описан Кинбеком в 1911 году. Аксхаузен (1928) ошибочно рассматривал данный вариант асептического некроза как остеохондропатию.
На полулунную кость приходится основная нагрузка, падающая на лучезапястный сустав, некроз ее происходит вследствии профессиональной перегрузки (т. е. множественных микротравм), а иногда в результате однократной грубой травмы, иногда некротизируется один из отломков кости. В клинике преобладают боли, усиливающиеся при нагрузке и при пальпации.
При рентгенологическом исследовании выявляется усиление интенсивности луновидной кости, в дальнейшем присоединяется компрессия и фрагментация кости. Высота суставных щелей остается неизменной. Заболевание протекает длительно, к перестройке полулунной кости присоединяется дегенерация хрящей и явления деформирующего артроза.
Может возникать в результате перенесенной грубой травмы. В последние годы в литературе появились сообщения о возникновении асептических некрозов, как осложнения кортикостероидной терапии (Ю. А. Новиков, В. Н. Анохин, 1974; Н. К. Егоров с соавт., 1981).
При асептическом некрозе в головке бедра больных беспокоят боли в тазобедренном суставе, которые могут быть постоянными или усиливаться при физической нагрузке.
На рентгенограммах выявляется уплощение головки бедренной кости, уплотнение ее структуры, затем фрагментация. Высота суставной щели может оставаться неизменной. В дальнейшем зона асептического некроза увеличивается, присоединяются явления деформирующего артроза.
Остеохондропатия головки бедренной кости была описана независимо друг от друга A. Legg (США), J. Calve (Франция) и G. Perthes (Германия), в связи с чем заболевание получило еще одно распространенное название - болезнь Легга - Кальве - Пертеса.
Остеохондропатия головки бедренной кости обычно встречается у детей в возрасте 5-10 лет, причем мальчики болеют в 5 раз чаще, чем девочки. Чаще поражается правый тазобедренный сустав, возможен и двухсторонний процесс. Провоцирующими факторами являются функциональная перегрузка нижних конечностей у детей на фоне быстрого роста, микротравм, нарушений микроциркуляции, а также переохлаждений и частых очаговых инфекций. В развитии заболевания выделяют пять стадий:
- I - начальная, характеризующаяся асептическим некрозом губчатого вещества эпифиза бедренной кости;
- II - стадия уплотнения и деформации эпифиза;
- III - стадия фрагментации;
- IV - стадия репарации;
- V - стадия восстановления.
Клиническая картина остеохондропатии головки бедренной кости.
Клинически заболевание в начальном периоде проявляется болевым синдромом в нижней конечности без определенной локализации, затем появляются боли в тазобедренном суставе, иррадиирующие в область коленного сустава, непостоянная хромота, усиливающаяся при физических нагрузках. Хромота в начальной стадии заболевания является результатом боли и развивающейся контрактуры сустава, в последующем - подвывиха бедра и слабости ягодичных мышц.
Объективно определяется боль при пальпации в области шейки бедра, ограничение движений в тазобедренном суставе, особенно отведения и ротации, в последующем развивается наружно-ротационная и сгибательно-приводящая контрактура бедра, сопровождающаяся укорочением конечности и атрофией мышц бедра и ягодичной области. При прогрессировании заболевания возможна деформация головки бедренной кости и развитие картины коксартроза с выраженным болевым синдромом и нарушением функции тазобедренного сустава.
Диагностика остеохондропатии головки бедренной кости.
В диагностике болезни Легга - Кальве - Пертеса важное место занимают рентгенологические методы исследования. На рентгенограммах тазобедренных суставов в I стадии заболевания изменения отсутствуют или могут выявляться умеренное расширение суставной щели, оСгеопороз костей тазобедренного сустава, шейки бедра, уплощение сферического контура эпифиза, возможно появление очагов деструкции в параэпифизарной зоне шейки бедренной кости. Во II стадии заболевания головка бедренной кости утрачивает характерную трабекулярную структуру, становится остеопоротичной, костные балки импрессируются. Отмечается расширение суставной щели тазобедренного сустава, эпифиз головки бедренной кости уплотняется, склерозируется и деформируется. В III стадии определяется фрагментация эпифиза и образование кист в шейке бедренной кости, расширение суставной щели с одновременным уплощением вертлужной впадины. IV стадия (репаративная) характеризуется исчезновением секвестров и постепенным сужением суставной щели. В V стадии наблюдается восстановление структуры и формы головки бедренной кости, однако при выраженном укорочении и расширении шейки бедренной кости нередко формируется подвывих бедра, который может привести к развитию раннего вторичного коксартроза.
Из дополнительных инструментальных методов обследования рекомендуется выполнение магнитно-резонансной томографии тазобедренного сустава, что во многих случаях дает возможность выявить начальные проявления остеохондропатии головки бедренной кости, еще не визуализируемые рентгенологически; денситометрии (определяется уменьшение скорости прохождения ультразвуковой волны по пораженной кости), а также флебографии (данный метод дает возможность диагностировать нарушение венозного оттока в области тазобедренного сустава).
Дифференциальный диагноз остеохондропатии головки бедренной кости проводят с туберкулезным кокситом, эпифизарным остеомиелитом, асептическим некрозом головки бедренной кости, а также синовитом тазобедренного сустава, который может развиться у детей после перенесенной респираторной инфекции.
Туберкулезный коксит протекает с явлениями интоксикации, проявляющейся немотивированной общей слабостью, недомоганием, снижением аппетита, развитием анемии, повышением общей и местной температуры, выраженной потливостью, увеличением паховых лимфатических узлов и др. Боли в тазобедренном суставе обычно постоянные и иррадиируют в коленный сустав. Больной хромает, не может наступать на кончики пальцев; боли усиливаются при надавливании на головку и шейку бедра при осевой нагрузке на тазобедренный сустав. Развивающиеся мышечные контрактуры приводят к вынужденному положению бедра в положении сгибания, приведения и внутренней ротации.
При объективном исследовании определяется воспалительный инфильтрат мягких тканей в области пораженного сустава (абсцесс, флегмона), иногда с образованием свищей. Развиваются трофические изменения кожи, гипотония и атрофия мышц бедра, ягодиц и голени. Анализы крови выявляют лейкоцитоз, лимфоцитоз, ускорение СОЭ, положительные специфические пробы на туберкулез.
При туберкулезном поражении очаги деструкции располагаются преимущественно в стенке вертлужной впадины или шейке бедренной кости с тенденцией к распространению на эпифиз и суставной хрящ. Уже в начальном периоде заболевания выявляется остеопороз костей, образующих тазобедренный сустав, отмечается сужение суставной щели, при этом она становится неровной. Исключение составляют синовиальные формы туберкулезного коксита, когда суставная щель расширяется из-за отека суставного хряща и синовиального выпота. Деструкция костной ткани шейки и головки бедренной кости, а также стенки вертлужной впадины при неадекватной терапии может привести к их полному разрушению. Остеопороз и атрофия костей выявляются не только в активной стадии заболевания, но и на протяжении длительного времени после полной ликвидации местного туберкулезного очага.
Эпифизарная форма остеомиелита наиболее часто развивается в детском возрасте, нередко связана с применением антибиотиков и характеризуется торпидным течением. Патологический процесс в эпифизе в некоторых случаях может осложняться обширным некрозом спонгиозного слоя головки бедренной кости.
Начало заболевания, как правило, острое, с повышением температуры тела и появлением болей в пораженном участке кости. По мере прогрессирования патологического процесса развиваются мышечные контрактуры, которые носят рефлекторный характер и протекают с реактивным отеком окружающих тканей и увеличением паховых лимфатических узлов. Нагрузка на конечность вызывает усиление болей в тазобедренном суставе. Дренаж воспалительного очага с исследованием костной ткани, секвестров и гнойного отделяемого дает возможность подтвердить диагноз остеомиелита.
При асептическом некрозе головки бедренной кости очаги деструкции, определяемые рентгенологически, локализуются, как правило, в верхненаружных ее отделах, испытывающих максимальную нагрузку. Относительно редко очаги поражения распространяются на всю головку и шейку бедра. Изменения костной структуры в прилежащих к очагам деструкции участках бедренной кости и вертлужной впадины происходят достаточно медленно (в течение 1,5-2 лет). Заболевание, как правило, носит идиопатический характер или возникает вторично на фоне текущего васкулита.
Лечение остеохондропатии головки бедренной кости.
В целях повышения эффективности терапии и проведения медико-социальной реабилитации целесообразно больных детей направлять в специализированные санатории, где им обеспечивается наиболее благоприятный режим, адекватная терапия, рациональное питание и возможность продолжения учебы.
Основными методами лечения данной формы патологии являются ограничение физических нагрузок на пораженную конечность, улучшение и восстановление кровообращения в области тазобедренного сустава и в пораженной конечности, стимулирование процессов рассасывания очагов некроза и процессов костеобразования, сохранение функции сустава, поддержание физиологического тонуса мышц конечности. Полную разгрузку конечности следует назначать немедленно после установления диагноза, что позволяет сохранить форму головки бедренной кости. Вместе с тем разгрузка не должна полностью исключать движения в суставе, в связи с чем для укрепления мышц тазобедренного сустава и всей нижней конечности больным назначают лечебную физкультуру, плавание в бассейне, массаж. Кроме того, пациентам рекомендуют ходьбу на костылях с минимальной нагрузкой на пораженную ногу.
Фармакотерапия в комплексном лечении болезни Легга - Кальве - Пертеса занимает важное место, обеспечивая прежде всего нормализацию процессов микроциркуляции в пораженной конечности, а также стимулирование регенеративных процессов, в том числе и остеогенеза. Используют сосудорасширяющие средства (никотиновая кислота, но-шпа, никошпан, аскорбиновая кислота и др.), комплексы витаминов группы В, С, D, антиагреганты (трентал, курантил), системную энзимотерапию (вобэнзим, флогэнзим).
Из физиотерапевтических методов наиболее широко применяется УВЧ (12-15 сеансов на курс); ультрафиолетовое облучение конечности в эритемных дозах; электрофорез и фонофорез с йодсодержащими препаратами, ускоряющими рассасывание некротических тканей; диатермию. В стадиях восстановления применяют электрофорез с хлоридом кальция и препаратами, содержащими фосфор; парафиновые и озокеритовые аппликации с температурой 35-38°С; лечебные грязи; горячие ванны и укутывания.
Лечебную физкультуру назначают сразу после установления диагноза, используя поэтапно различные комплексы упражнений, исключая при этом нагрузку на пораженную конечность. Массаж пораженной конечности, направленный на улучшение микроциркуляции, проводят во всех стадиях заболевания, при этом при повышенном тонусе мышц назначают расслабляющий массаж, при гипотонусе - тонизирующий. Больным показано также бальнео- и грязелечение в специализированных санаториях.
Общая продолжительность консервативного лечения больных с остеохондропатией головки бедренной кости составляет от 2 до 6 лет, при этом длительность и результаты терапии находятся в прямой зависимости от возраста пациента и стадии заболевания: чем меньше возраст и чем раньше начато лечение, тем лучше результат.
В настоящее время при необходимости используются и оперативные методы лечения с целью улучшения васкуляризации пораженного участка кости, устранения мышечных контрактур и уменьшения нагрузки на суставные поверхности, а также корригирующие и восстановительные операции, в том числе и артродез тазобедренного сустава. Показанием к хирургическому лечению является отсутствие эффекта от проводимой консервативной терапии, а также значительная деформация шейки бедра. Оперативные методы лечения проводятся примерно у 5-15 % больных.
При своевременном и систематическом лечении может наблюдаться полное выздоровление, головка бедра вновь приобретает нормальную форму, подвижность сустава восстанавливается. Однако во многих случаях сохраняются ограничения движений в суставе различной степени выраженности, главным образом отведения бедра. Однако такие ограничения, как правило, функционально малозначимы, и больные полностью сохраняют работоспособность.

Голеностопный сустав – это наиболее конгруэнтный сустав нижней конечности, а хрящевой покров образующих его костей отличается наименьшей толщиной.
- пациент с повреждениями хряща обычно испытывает болевые ощущения в глубине голеностопного сустава во время или после физической нагрузки;
- причиной болевого синдрома является повторяющееся увеличение давления внутри голеностопа во время ходьбы, которое приводит к раздражению болевых рецепторов кости на дне дефекта хряща;
- для диагностики повреждений хряща и предоперационного планирования предпочтительно использование КТ;
- выбор метода лечения при остеохондральных повреждениях зависит от продолжительности заболевания и размеров дефекта;
- первоочередным методом лечения является иссечение, дебридмент и стимуляция костного мозга, что позволяет добиться хороших/отличных результатов в 90% случаев.
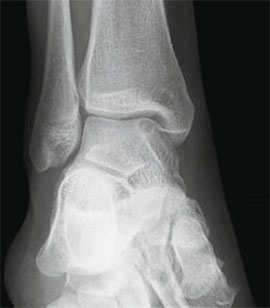
Частота (остео) хондральных дефектов блока таранной кости у пациентов со свежими повреждениями голеностопного сустава составляет 7-9%. Эти остеохондральные дефекты становятся причиной длительно сохраняющегося отека, ограничения объема движений и боли при нагрузке. Дефект может быть виден на рентгенограммах, однако чаще они оказываются неинформативными. Травматические остеохондральные повреждения отличаются низкой способность к регенерации поэтому требуют специального хирургического лечения.
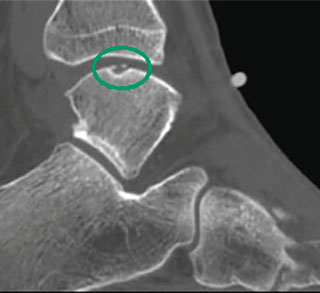

Выделяют также дефекты хряща в голеностопном суставе, причины которого напрямую не связаны с травмой. Здесь могут иметь значение нарушение кровобращения в кости, некроз и, возможно, генетические факторы. Большинство из них долго протекают бессимптомно. Однако в дальнейшем они могут проявится болью и отеком, например, после эпизода травмы.
Остеохондральные дефекты обычно локализуются в области передней части блока таранной кости. При остеохондральных дефектах часто образуются свободные тела в голеностопном суставе.
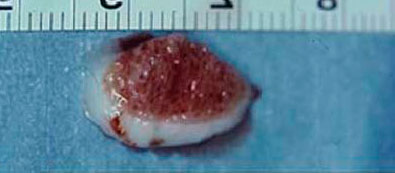
Повторяющиеся перегрузки поврежденного суставного хряща могут вести к дальнейшей локальной гибели хрящевых клеток.
Голеностопный сустав – это наиболее конгруэнтный сустав нижней конечности, а хрящевой покров образующих его костей отличается наименьшей толщиной.
Средняя толщина хрящевого покрова блока таранной кости у человека составляет 1,5 мм.
Толщина суставного хряща коленного сустава, согласно исследованиям составляет 2,2 мм (1,7-2,6 мм), а средняя толщина суставного хряща тазобедренного сустава – 1,8 мм.
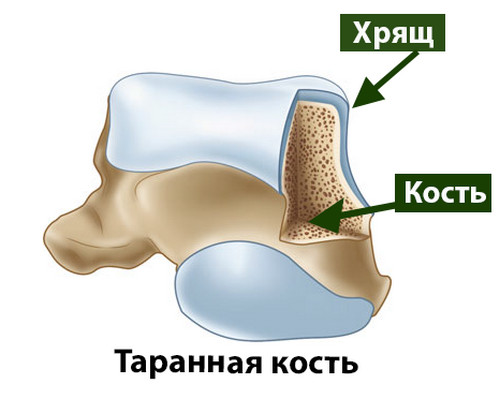
Хрящ образован клетками (хондроцитами), коллагеновыми волокнами (образуют аркадные структуры) и водой. На водный компонент суставного хряща человека приходится примерно 80% его массы. Благодаря своему строению суставной хрящ очень гладкий, это облегчает движения костей друг относительно друга в суставе.
Предполагается, что в формировании болевого синдрома при остеохондральных дефектах голеностопного сустава участвуют несколько механизмов. При увеличение давления в полости голеностопного сустава и внутри таранной кости формируется костная боль, а при воспалении — синовиальная боль.
Под синовиальной болью подразумевается боль от воспаленной и утолщенной синовиальной выстилки стенок сустава.
Также установлено, что надкостница и костный мозг таранной кости являются хорошо иннервируемыми тканями. Увеличение давления внутри голеностопного сустава является мощным раздражителем нервных окончаний костного мозга. Вот почему пациенты с поврежденным хрящом таранной кости периодически испытывают значительные костные боли.
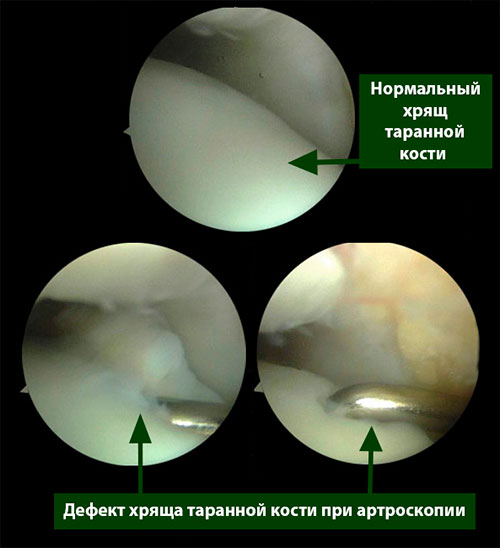
Пациенты обычно испытывают боль в глубине голеностопного сустава во время или после физической активности. У некоторых пациентов отмечается небольшое ограничение объема движений в голеностопе и его припухлость.
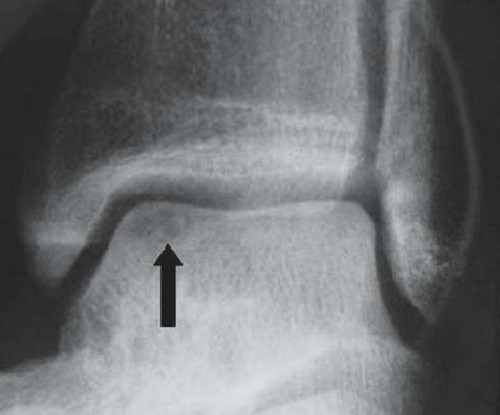
Рутинное рентгенологическое исследование включает рентгенографию обоих голеностопных суставов в прямой и боковой проекциях. На рентгенограммах можно увидеть отслоенный костный фрагмент. Изначально, на начальных стадиях болезни, площадь повреждения может быть очень мала, в связи с чем она не будет видна на рентгенограммах. Иногда изменения становятся видны только при рентгенологическом исследовании в динамике.
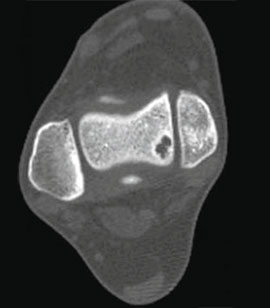
Для предоперационного планирования, однако, предпочтительно использование компьютерной томографии (КТ). КТ включает исследование с шагом 0,5 мм и ЗD реконструкцией поврежденного сустава. МРТ полезно для диагностики сопутствующих повреждений мягких тканей (мышц, связок и сухожилий).
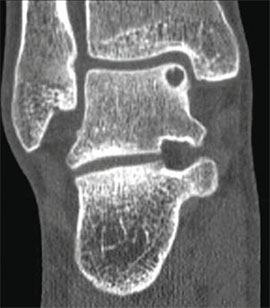
I стадия: небольшой компрессионный перелом.
II стадия: неполный отрыв фрагмента.
III стадия: полный отрыв фрагмента с его смещением.
IV стадия: смещенный фрагмент.
Бессимптомно существующие или минимально проявляющие себя повреждения лечатся консервативно: покой, лед, временное ограничение нагрузки и, при ощущениях нестабильности в суставе, ортезирование.
Мы используем несколько хирургических методик лечения остеохондральных повреждений голеностопного сустава. Все они чаще всего основываются на одном из следующих принципов:
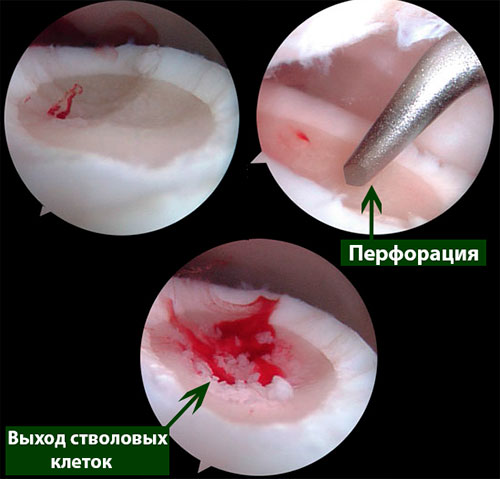
- дебридмент и стимуляция костного мозга (микрофрактуринг, абразивная хондропластика, перфорация); При этом за счет выхода стволовых клеток из костно-мозгового канала в область дефекта нарастает новый суставной хрящ.
- фиксация оторванного фрагмента хряща обратно к блоку таранной кости, если он большого размера;
- стимуляция формирования суставного хряща путем имплантации аутологичных хондроцитов;
- перемещение хряща из коленного сустава (мозаичная хондропластика) или замещение дефекта искусственным хрящом.
Выбор метода лечения остеохондральных повреждений таранной кости зависит от продолжительности жалоб пациента, размеров дефекта и от того, с каким дефектом, первичным или вторичным, мы имеем дело.
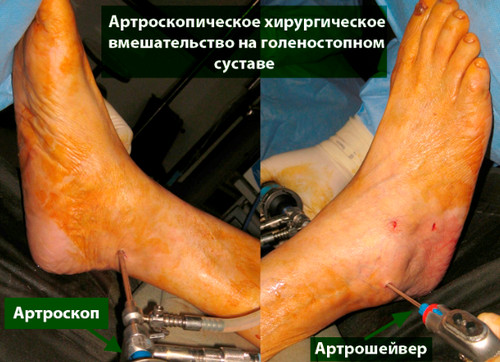
По нашему опыту первичный и наиболее оптимальный метод лечения повреждений хряща голеностопа является артроскопический дебридмент и стимуляция костного мозга. Такая тактика лечения в 87% случаев позволяют добиться хороших и отличных результатов.
В острых ситуациях (от травмы прошло до 4 недель) при размерах фрагмента 18 мм и более предпочтительна фиксация его на место с использованием специальных винтов. В подростковом возрасте всегда следует отдавать предпочтение фиксации отколовшегося фрагмента даже при размерах дефект менее 18 мм. При крупных кистозных дефектах таранной кости может быть показано заполнение дефекта костным материалом.
В большинстве первичных случаях весь необходимый объем вмешательства может быть выполнен артроскопически.
При неэффективности первичного вмешательства может быть показана мозаичная хондропластика или замещение дефекта искусственным хрящом. Эти операции обычно выполняются открыто.
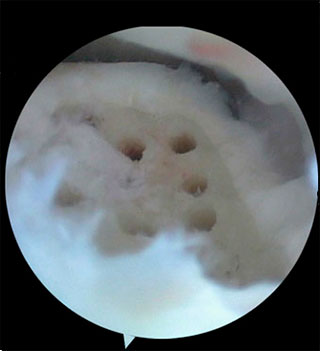
Методика заключается в удалении всех отколовшихся фрагментов хряща и подлежащей некротизированной (умершей) кости. Если в кости под хрящом имеются кисты, они вскрываются и специальным образом обрабатываются. Затем особым интструментом выполняется микро перфорация кости. Это приводит к высвобождению факторов роста, которые заполняют дефект хряща таранной кости.
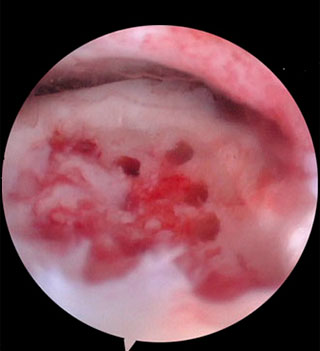
Происходит стимуляция образования новых сосудов, в остеохондральный дефект выходят стволовые клетки костного мозга таранной кости, и он в последующем заполняется хрящом.
Во время операции снижается внутрисуставное давление на хрящ, что приводит к блокированию стимуляции нервных окончаний и уменьшению выраженности болевых ощущений у пациента.
Хорошие и отличные результаты отмечены у 86% пациентов.
После артроскопического дебридмента и перфорации пациентам рекомендуют активное сгибание стопы в голеностопном суставе. В течение ближайших 5-6 недель после операции допускается лишь дозированная нагрузка на стопу. Полная нагрузка разрешается через 6 недель. Бег по ровной поверхности возможен через 12 недель после операции. Возвращение к полноценной активности и занятиям спортом обычно происходит через 4-6 месяцев после операции.
При размерах фрагмента 18 мм и более предпочтительным методом является его фиксация одним или двумя 2,0 мм винтами.
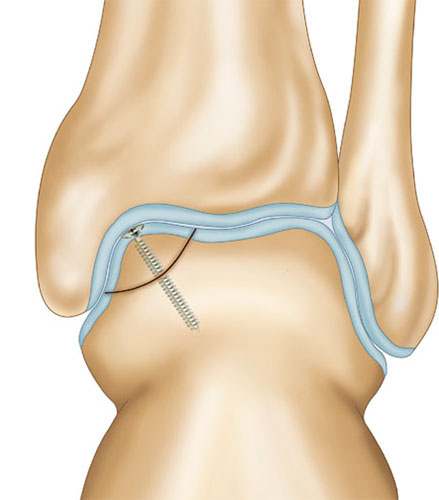
У подростков при (достаточно длительном) неэффективном консервативном лечении также следует отдавать предпочтение рефиксации отколовшегося куска таранной кости. Считается, что наличие крупного остеохондрального дефекта отрицательным образом сказывается на здоровье сустава.
Для того, чтобы оценить точные размеры и локализацию дефекта, обязательно проведение спиральной КТ.
Во время операции выполняется микроперфорация некротизированного (умерешего) участка таранной кости. После репозиции, фрагмент фиксируется 2-мя стягивающими винтами.
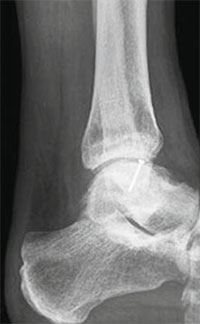
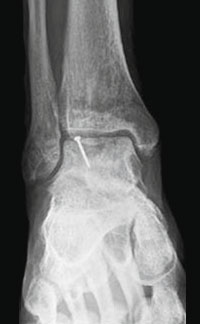
В качестве альтернативы металлическим винтам можно использовать биодеградируемые пины или якори.
Размеры дефекта таранной кости оценивают по результатам рентгенологического и КТ-исследования.
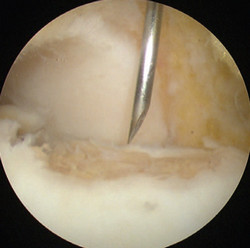
Перед операцией пациента информируют о возможных вариантах лечения и их результатах. Пациентам старше 55 лет предлагать мозаичную остеохондропластику следует с большой осторожностью, то же касается пациентов с многократными ранее перенесенными вмешательствами на голеностопном суставе и пациентов с признаками артроза и истончения суставного хряща.
Мозаичная хондропластика выполняется артроскопически или открыто, через небольшой кожный разрез в области голеностопного сустава. Если требуется небольшой трансплантат для заполнения дефекта хряща, то его забирают из переднего не нагружаемого отдела блока таранной кости. Однако чаще, костно-хрящевой цилиндр (трансплантат) берут из не нагружаемой зоны мыщелка бедра коленного сустава. При этом забор костно-хрящевого столбика из коленного сустава производится с применением артроскопической технологии через проколы кожи.

Операция выполняется под общей или спинальной анестезией. Выполняется стандартная артроскопическая ревизия голеностопного сустава, оцениваются размеры и локализация дефекта. Идеальным кандидатом на мозаичную остеохондропластику является пациент с дефектом хряща таранной кости диаметром более 10 мм. Важным является сохранение целостности остальных участков суставных поверхностей большеберцовой и таранной костей.
Противопоказанием к операции является дегенеративное, артрозное поражение голеностопного сустава.
Современный инструментарий для мозаичной остеохондропластики включает инструменты для точного определения диаметра и глубины требуемых трансплантатов.

Основным в операции является необходимость точно отмоделировать трансплантаты для максимального соответствия контуру суставной поверхности голеностопного сустава. От этого очень сильно зависит исход лечения.
В ходе операции производят освежевание с помощью острого бора основания дефекта хряща таранной кости до появления кровоточащей поверхности
По завершении подготовки ложа таранной кости, хирург перемещает астроскоп в коленный сустав, где выполняется забор остеохондральных трансплантатов из мыщелков бедра.
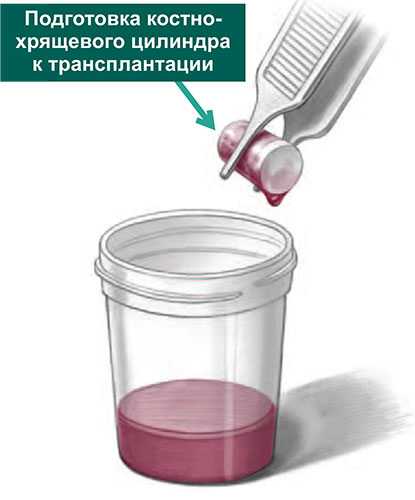
Трансплантаты забираются с помощью трубчатых полых сверил, которые обеспечивают забор трансплантата точного диаметра и длины.

Далее переходят обратно на голеностопный суставе, где в области дефекта хряща таранной кости, специальными сверлами формируется костный каналы соответствующий трансплантатам из коленного сустава по длине и диаметру. В завершении трансплантаты взятые из коленного сустава впрессовывается в сформированный в таранной кости каналы и моделируется по уровню суставной площадки.
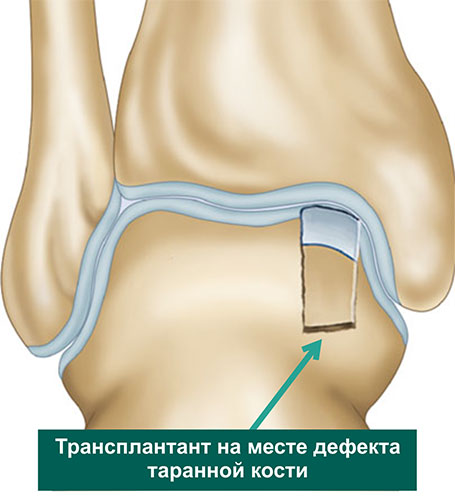
Пациентам, рекомендуется исключить нагрузку на ногу на срок 3 недели. По истечении этого периода еще в течение 3 недель рекомендуется дозированная нагрузка, не превышающая 30 кг и способствующая дальнейшей интеграции остеохондральных трансплантатов в таранную кость. Использование ортопедической обуви поможет избежать дискомфортных ощущений. Рекомендуются упражнения, направленные на восстановление полного объема движений в суставе. Ходьбе без вспомогательных средств опоры разрешается через 6 недель после операции. Вернуться к занятиям спортом можно примерно через 6 месяцев в зависимости от состояния конечности.
Читайте также:


