Остеохондропатия медиального мыщелка бедренной кости
Рассекающий остеохондрит коленного сустава — патология, представляющая собой асептический некроз ограниченного фрагмента губчатой кости. По форме омертвение напоминает линзу (плоско-, двояковыпуклую), чечевичное зерно. При отсутствии лечения заболевание прогрессирует — пораженный участок отделяется в суставную полость и блокирует движение. Своевременное выявление и качественная терапия обеспечивают благоприятный прогноз.
Немного истории и статистики

Латинское название патологии — Osteochondritis dissecans (коротко — OD, OCD).
Остеохондропатия имеет различную анатомическую локализацию. Область развития — колено (до 95% случаев); тазобедренный, голеностопный, лучезапястный, локтевой суставы. Изменения могут затрагивать мыщелок бедренной кости, надколенник. Реже выявляется поражения большеберцовой кости.
В медицинской литературе симптоматика патологического состояния была впервые представлена около 2 столетий назад. Хирург A. Pare, описывая собственную практику, детально рассмотрел случай удаления обнаруженного в колене внутрисуставного тела.
Свое второе название — болезнь Кенига — недуг получил в честь врача из Германии. F. Konig выявил, что травма — необязательный фактор для развития новообразований. Хирург также ввел термин Osteochondritis dissecans.
Согласно статистическим данным, OCD больше подвержены пациенты мужского пола в возрасте от 10 до 60 лет.
Анатомия коленного сустава
Выполняющий двигательную, опорную функции коленный сустав — сложное сочленение, образованное значительным количеством элементов. В их числе — кости (бедренная, большеберцовая, надколенник), мениски (пластины хрящевой ткани).
На самом крупном трубчатом образовании расположены мыщелки:
- Медиальный (с внутренней стороны).
- Латеральный (с наружной).
Поражаются болезнью преимущественно вышеуказанные области (частота выявлений — 75% и 15% случаев соответственно).
Поверхности костей покрывает не имеющий сосудов гиалиновый хрящ (место соединения называется субхондральным слоем), основная функция которого — облегчение скольжения элементов друг относительно друга. Получение им питательных веществ осуществляется путем диффузии из капилляров тканей трубчатых образований и внутрисуставной жидкости.
Причины рассекающего остеохондрита

Окончательная этиология недуга на сегодняшний день ясна не полностью. Существует несколько теорий, объясняющих причины появления патологий в суставах.
Наиболее вероятными поводами, провоцирующими развитие заболевание, признаны:
- генетический (наследственный) фактор;
- эмболия, спазм питающих костную ткань сосудов;
- получение повторных травм при повышенных физических нагрузках, занятиях спортом;
- сбои в процессах окостенения элементов скелета.
В особую группу выделяются криптогенные заболевания, возникающие в отсутствии оснований, вызывающих недуг.
Механизм развития
Если питание одного из участков хряща нарушается (происходит это вследствие закрытия просвета сосуда тромбом, резкого сокращения эластичных стенок образований), то в указанной зоне формируется очаг омертвления. Ткани в области некроза отслаиваются, образуя внутрисуставное свободное тело (суставную мышь).
Перемещаясь в сочленениях костей скелета, элемент блокирует движения, становится причиной перегрузок, вызывает дальнейшую травматизацию, провоцирует развитие осложнений.
Формы недуга
В основе классификации болезни — возраст пациента. По этому показателю OCD дифференцируется на 2 группы:
- взрослую;
- ювенильную (другие названия патологии — подростковая, детская).
Значительная часть OD, выявленных в педиатрической популяции, подвергается самоизлечению по окончании роста костей скелета ребенка.
Следует помнить: в 25% случаев возникает двусторонний тип заболевания. Врач, обнаруживший у пациента развитие остеохондрита коленного сустава одной ноги, обязательно будет осматривать обе конечности.
Взрослый вид болезни чаще купируется оперативным путем. Выздоровление в отсутствии терапии отмечается крайне редко.
В ряде медицинских справочников ювенильная форма упоминается как один из вариантов нормального роста костей.
Стадии заболевания

Рассматриваемая патология отличается медленным прогрессированием. Краткое описание этапов недуга — в таблице ниже.
Форма выявляемых новообразований различна. Контуры зависят от давности отслоения.
Симптомы
Варьирование признаков недуга обусловлено этапами болезни, местом локализации поражения.
Ранние стадии OD характеризуются наличием дискомфорта, приступами ноющей боли, усиливающимися при активных движениях.
Дальнейшее развитие остеохондрита сопровождается атрофией мышц, вызванной снижением нагрузки на конечность, небольшими отеками. Отделившееся образование препятствует скольжению суставных поверхностей, уменьшает амплитуду движения, вызывает хруст при ходьбе. Синовит (скопление жидкости) определяется путем пальпирования.
Возможность сгибания-разгибания ноги ограничивается; возникает блокада сустава, сопряженная с резкими болевыми ощущениями.
Выделяют ли врачи признаки недуга, общие для всех стадий OD, является положительным: пациент при ходьбе разворачивает пораженную конечность наружу (симптом Уилсона). На любом этапе OCD возможно возникновение хромоты.
Диагностика

При обнаружении признаков заболевания следует безотлагательно обращаться за помощью к врачу-ортопеду.
Первичное обследование заключается в опросе, осмотре посетителя, изучении предполагаемой этиологии недуга, пальпации сустава.
Дальнейшая диагностика включает:
- Рентгенографию пораженного и здорового сочленений. Отсутствие патологий на снимке — не основание для исключения возможности развития OD: маленький некротический участок может остаться невыявленным.
- Радиоизотопное исследование костей. Сцинтиграфия позволяет обнаружить нарушения в суставах на первой стадии.
- Артроскопию и КТ. Методы определяют этап OCD, глубину повреждения участка кости, площадь поражения.
- МРТ, помогающую выявить ранние формы недуга, уточнить параметры смещения очага омертвления суставного хряща.
Ряд врачей дополнительно задействует УЗИ. Цель манипуляций — получение данных о степени устойчивости измененных тканей.
Лечение
Схемы терапии выбираются с учетом возраста и общего самочувствия больного. Взрослым показано оперативное лечение, у маленьких пациентов симптомы недуга купируются консервативными методами. Первостепенные задачи всех процедур — минимизирование боли, восстановление суставной поверхности, уменьшение риска появления осложнений.

Ювенильная форма OD в педиатрической популяции пресекается путем иммобилизации подвижного соединения. Цель метода — снижение нагрузки на конечность, стимулирование процессов восстановления.
Лечение происходит при помощи гипсовых лонгет, их аналогов — ортезов. В ходе терапии пациент передвигается на костылях.
Дополнительно используются сосудистые препараты, анальгетики и витаминные комплексы. Широко применяют НПВС — Диклофенак, Напроксен и др.
Схемы консервативного лечения корректируются путем регулярного прохождения больным сцинтиграфии.
Полное выздоровление, по некоторым данным, наступает в 70-85% случаев.
Операция задействуется, если кости скелета пациента окончательно сформированы. Дополнительными показаниями к проведению вмешательства являются:
- неэффективность консервативной терапии при точном соблюдении больным всех врачебных рекомендаций;
- сохранение, усиление дегенеративных изменений суставных тканей;
- отслоение подвижного образования.

При наступлении облегчения пациенту назначают ЛФК. Легкие тренировки способствуют возвращению подвижности суставам, улучшают кровоснабжение.
В числе рекомендуемых упражнений:
- ритмичное сокращение мышц голени, бедра;
- движение пальцами пораженной конечности;
- разгибание-сгибание сочленений.
Подключение последней из перечисленных видов нагрузок происходит только после разрешения лечащего врача.
Для скорейшего выздоровления больному нужно следить за своим рационом. Питание должно быть сбалансированным и полноценным, содержать необходимое количество фруктов, овощей. Пациентам, страдающим ожирением, доктор посоветует заняться щадящей физкультурой. Спорт поможет похудеть (а значит, снизить нагрузку на суставы), восстановить утраченные функции подвижных соединений.
Для улучшения и закрепления результатов традиционного лечения допустимо использовать рецепты народной медицины.
Среди популярных методов:
- Задействование ванночек с отваром хвои, английской солью.
- Использование растираний. Ингредиентами составов являются: желток, скипидар (1 ч.л.), яблочный уксус (1 ст. л.); смесь листьев крапивы, плодов можжевельника (равные части) и несоленого сливочного масла (соотношение компонентов и пищевого продукта — 1:3); 300 г каштанов, настаивавшихся 14 суток в 0,5 л спирта.
- Травяные чаи из брусники, сырья череды, смородины, горечавки. Заваривают также измельченные цветы, корни одуванчика, цельные зерна ржи.
Запрещается применять альтернативные способы лечения без согласования с врачом.
Осложнения
Своевременная терапия позволяет полностью купировать болезнь. Если обнаруженный недуг находится в запущенной стадии, возможно развитие артроза коленного сустава хронического типа.
Медицинская литература дополнительно отмечает определенный процент случаев появления посттравматического заболевания по окончании оперативного вмешательства, выполненного квалифицированными специалистами.
Восстановление после перенесенного заболевания

Прогноз болезни — при соблюдении всех врачебных рекомендаций — благоприятный.
Длительность восстановительного периода варьируется с учетом тяжести операции.
Вернуться к спортивным занятиям, сопряженным с высоким риском травматизма, ортопед позволит не ранее, чем через 12 месяцев после перенесенных хирургических манипуляций.
Для тренировки мускулатуры рекомендуется заняться водной гимнастикой, плаванием.
Профилактика
Избежать развития OCD поможет своевременная диагностика заболевания, лечение выявленной патологии. Дополнительными профилактическими мерами являются:
- рациональное питание, насыщенное витаминами, минеральными веществами;
- спортивные занятия щадящего типа;
- пешие прогулки;
- контроль веса.
Следует помнить: регулярное посещение медклиники, прохождение всех назначаемых исследований позволит пресечь недуг на ранней стадии, избежать осложнений и сохранить здоровье.
Наблюдается у детей чаще в возрасте от 4—5 до 11—14 лет. Мальчики болеют в 3—4 раза чаще девочек. Болезнь начинается исподволь, как - будто беспричинно. Течет медленно. Появляются боли в суставе, хромота. Преимущественно процесс односторонний. Исключительно редко может наблюдаться двустороннее поражение.
I фаза — инициация - усиление интенсивности головки бедренной кости, уменьшение величины головки и ее уплощение, увеличение высоты рентгеновской суставной щели, вызывающее подвывих бедра кнаружи (В. С. Майкова-Строганова, Д. Г. Рохлин считают этот признак одним из ранних). Эти начальные признаки могут улавливаться лишь через несколько месяцев от начала заболевания.
II фаза — дегенеративно-продуктивной (сочетание некротических и восстановительных процессов) — эпифиз подвергается большей компрессии, состоит из нескольких плотных фрагментов, разделен бесструктурными участками, обусловленными рассасыванием некротической ткани и врастанием хрящевой ткани. Эта фаза может длиться до 2—3 лет. Процесс может захватывать всю головку и даже шейку бедра, величина фрагментированного участка зависит от своевременного начала лечения (иммобилизация на 1—2 мес и затем дозированная нагрузка на конечность). В благоприятных случаях некроз захватывает лишь наружный участок головки бедренной кости.
III — восстановительная фаза — рассасывание некротической ткани и восстановление костной структуры. На рентгенограммах почти всегда отмечается типичная деформация головки и шейки бедра. Головка принимает грибовидную форму. Шейка укорачивается, шеечно-диафизарный угол уменьшается. Вертлужная впадина уплощается. Расширена рентгеновская суставная щель, сохраняется подвывих бедра кнаружи. По данным литературы наблюдается полное восстановление функции примерно в 20% случаев. Однако чаще наблюдается функциональное ограничение конечности.

Рис.1 Аваскулярный некроз головки тазобедренного сустава
Остеохондропатия грудного отдела позвоночника
Остеохондропатия бугристости большеберцовой кости
Это заболевание одновременно описали Осгуд и Шлаттер в 1903 году. Процесс локализуется в tuberositas tibia. По мнению С. А. Рейнберга, является одной из трех наиболее часто встречающихся остеохондропатии вместе с болезнью Легг-Кальве-Пертеса и второй болезнью Келера. Характерный возраст 13—17 лет, юноши болеют чаше. Среди больных преобладают юноши, занимающиеся футболом. Болезнь начинается без видимой причины. Клинически проявляется припухлостью в области бугристости большеберцовой кости, отечностью мягких тканей. При сгибании и разгибании голени усиливается боль.
Бугристость большеберцовой кости — образование эпифи-зарного происхождения. В возрасте 13—15 лет ядро окостенения продвигается в область хрящевого tuberos. tibia в виде хоботка. На боковой рентгенограмме этот хоботообразный вырост проксимального эпифиза большеберцовой кости отделен сзади от метафиза хрящевой прослойкой. В некоторых случаях ядра окостенения может отделяться хрящевой прослойкой от костного эпифиза. Или могут наблюдаться 3—4 ядра окостенения изолированно расположенных впереди метафиза, а хоботообразный отросток очень короткий. В 18—19 лет происходит слияние ядер окостенения с массивом большеберцовой кости.
Рентгенологическая картина остеохондропатии бугристости большеберцовой кости очень разнообразна. Структура хобото-образного отростка представлена чередующимися участками хрящевой и некротической ткани. Может наступать полная фрагментация всей бугристости, контуры изъедены как спереди, так и со стороны метафиза. Хрящ в передних отделах бугристости утолщен, создает выпячивание мягких тканей, легко прощупывается. Утолщена хрящевая прослойка между бугристостью и метафизом, так что нижний конец хоботообразного отростка может приподниматься кпереди. В течении процесса некротические участки рассасываются, происходит перестройка костной структуры и бугристость принимает нормальный костный рисунок. Четко не удается выделить сменяющие друг друга фазы процесса.
Остеохондропатия Осгуд — Шлаттера почти всегда заканчивается в рентгенологическом изображении полным восстановлением костной структуры. Рентгенологическое исследование имеет ограниченные возможности и без учета клинических данных диагноз может быть ошибочным, т. к. некоторые варианты окостенения имитируют патологические изменения. Не всегда помогает сравнение с аналогичным участком здоровой конечности, т. к. картина окостенения с обеих сторон может быть различной. Лечение консервативное, симптоматическое, боли проходят через несколько месяцев, но в редких случаях сохраняются 1—1,5 года.
Следует отметить, что некоторые авторы (Д. Г. Рохлин, Н. С. Дьяченко) относят болезнь Осгуд — Шлаттера к процессам травматического характера, а не к остеохондропатиям.


Заболевание встречается редко, болеют дети. Поражаются один или несколько несмежных позвонков. Локализуется процесс чаще в грудном отделе. Болезнь начинается постепенно, появляется боль в спине, больные щадят пораженный отдел позвоночника. Иногда заболевание может протекать бессимптомно, а его признаки случайно обнаруживаются при рентгенологическом исследовании. Кифотическое искривление позвоночника как правило не наблюдается.
При рентгенологическом исследовании выявляется уплощение тела позвонка до 1/3—1/4 его нормальной высоты. Структура позвонка представляется равномерно уплотненной, замыкательные пластинки с ровными, четкими контурами. Иногда приходится наблюдать увеличение передне-заднего размера тела позвонка, который представляется в виде плотной пластинки. Соседние межпозвонковые диски расширены. При дальнейшем наблюдении отмечается постепенное восстановление формы позвонка и его величины. Однако надо отметить, что подобные рентгенологические изменения могут встречаться и при других заболеваниях, в частности эозинофильной гранулеме. В связи с этим ряд авторов ставят под сомнение существование остеохондропатии тела позвонка и рассматривают болезнь Кальве как эозинофильную гранулему позвонка (Мовшович И.А., Шотемор Ш. Ш., 1977).
В ряде случаев возникает необходимость в проведении дифференциальной диагностики между туберкулезным спондилитом и болезнью Кальве. Однако следует помнить, что при туберкулезном спондилите поражаются, как правило, два соседних позвонка, контуры их, как правило, нечеткие, замыкательные пластинки разрушены при компрессионном переломе сплющивание тела происходит неравномерно. Обращает на себя внимание сужение межпозвонковых дисков и наличие натечных абсцессов.
Остеохондропатия бугра пяточной кости
Характеризуется поражением небольшого субхондрального участка суставного конца и отторжением его в суставную полость в виде суставной мыши. Впервые детально описан Кёнигом в 1887 году. Типичным является поражение коленного сустава (очаг остеонекроза располагается чаще во внутреннем и реже в наружном мыщелке бедра). Реже поражается локтевой сустав, еще реже тазобедренный.
I стадия - происходит формирование очага остеонекроза. Отмечаются незначительные боли перемежающего типа. При рентгенологическом исследовании определяется в типичном месте (внутренний мыщелок бедра) очаг просветления с расположенным внутри костным телом, которое дает плотную бесструктурную тень. Замыкательная пластинка сохранена.
III стадия — неполное отделение некротического тела. Блокада сустава. Рентгенологически: дефект медиального мыщелка бедра, на уровне которого в проекции сустава выявляется суставная мышь.
IV стадия — свободной суставной мыши. Дефект медиального мыщелка бедра, и в полости сустава свободная суставная мышь.
С.А.Рейнберг выделил 2 стадии заболевания:
I стадия — перемежающиеся боли и дискомфорт. Рентгенологически: в типичном месте (внутренний мыщелок бедра) выявляется очаг просветления, с расположенным внутри костным телом, которое дает плотную бесструктурную тень. Замыкательная пластинка сохранена.
Лечение оперативное. В I стадии рекомендуется резекция очага остеонекроза; во II стадии — удаление суставной мыши.
Проявление рассекающего остеохондрита в коленном суставе

Рис.4 Рассекающий остеохондрит в коленном суставе на МРТ.
Описана в 1908 году. Встречается редко. Наблюдается в возрасте 4—6 лет. В клинике: болезненность в области тыла стопы, припухлость, утомляемость.
Рентгенологические изменения появляются через несколько месяцев от начала заболевания в виде уплотнения, деформации ладьевидной кости. Кость уменьшена в размерах, фрагментируется, суставные, щели несколько расширены. Следует учитывать, что иногда в детском возрасте (6—7 лет), кость представляется фрагментированной из-за наличия нескольких ядер окостенения. Во избежания неправильной трактовки рентгенологических данных диагноз остеохондропатии может быть установлен лишь при наличии соответствующей клиники. Исход благоприятный - кость принимает нормальную форму и структуру.
Описана Альбаном Келером в 1920 году. Чаще возникает у девочек подростков. Поражается головка II, реже III плюсневых костей, головка I плюсневой кости никогда не поражается. Значительно реже наблюдается двустороннее поражение, но не симметричное. Заболевание возникает постепенно, протекает хронически, доброкачественно. Определяется припухлость, боль при ходьбе в области головки плюсневой кости.
Рентгенологические изменения обнаруживаются спустя 2—3 месяца от начала заболевания. При рентгенологическом исследовании определяется уплотнение структуры кости, уплощение головки, расширение суставной щели. Во II фазе присоединяется более значительная деформация головки ее, уплощение, фрагментация, плюсневая кость может представляться укороченной. III фаза — восстанавливание костной структуры. Сохраняется деформация кости и расширение суставной щели. Развивается уплощение суставной поверхности основания основной фаланги соответствующего пальца. Рано развиваются осложнения в виде деформирующего артроза.
У взрослых асептический некроз субхондральной ткани может протекать или без восстановительных процессов и существенно отличаться от остеохондропатий, или в виде ограниченного асептического некроза. Асептический некроз без восстановления костной структуры в начальных стадиях напоминает остеохондропатию с компрессией и фрагментацией эпифиза, но сопровождается дегенерацией суставного хряща. В области асептического некроза не происходит восстановление костной ткани. Наблюдается процесс медленно прогрессирования, обширного разрушения кости и нарушения функции сустава.
Асептический некроз у взрослых чаще локализуется в области тазобедренного сустава и луновидной кости запястья.
Был описан Кинбеком в 1911 году. Аксхаузен (1928) ошибочно рассматривал данный вариант асептического некроза как остеохондропатию.
На полулунную кость приходится основная нагрузка, падающая на лучезапястный сустав, некроз ее происходит вследствии профессиональной перегрузки (т. е. множественных микротравм), а иногда в результате однократной грубой травмы, иногда некротизируется один из отломков кости. В клинике преобладают боли, усиливающиеся при нагрузке и при пальпации.
При рентгенологическом исследовании выявляется усиление интенсивности луновидной кости, в дальнейшем присоединяется компрессия и фрагментация кости. Высота суставных щелей остается неизменной. Заболевание протекает длительно, к перестройке полулунной кости присоединяется дегенерация хрящей и явления деформирующего артроза.
Может возникать в результате перенесенной грубой травмы. В последние годы в литературе появились сообщения о возникновении асептических некрозов, как осложнения кортикостероидной терапии (Ю. А. Новиков, В. Н. Анохин, 1974; Н. К. Егоров с соавт., 1981).
При асептическом некрозе в головке бедра больных беспокоят боли в тазобедренном суставе, которые могут быть постоянными или усиливаться при физической нагрузке.
На рентгенограммах выявляется уплощение головки бедренной кости, уплотнение ее структуры, затем фрагментация. Высота суставной щели может оставаться неизменной. В дальнейшем зона асептического некроза увеличивается, присоединяются явления деформирующего артроза.
Симптомы болезни Кенига коленного сустава
Наиболее часто рассекающий остеохондрит коленного сустава встречается у молодых людей, чаще у мужчин, чем у женщин, занятых физическим трудом, спортом. Для болезни Кенига не характерно острое начало. Развитие болезни провоцирует острая или хроническая травма при занятиях спортом – футболом, паэурлифтингом, единоборствами. Появляются и постепенно нарастают боли в суставе, которые носят тянущий либо ноющий характер. Внешне область сустава может выглядеть отечной. Ограничены движения в суставе. При УЗИ, КТ или МРТ можно обнаружить увеличение количества жидкости в суставной сумке и сам участок некроза непосредственно (при КТ или МРТ).
Как выглядит рассекающий остеохондрит на рентгенографии, КТ И МРТ
Для рассекающего остеохондрита коленного сустава характерна специфическая рентгеновская картина. В подавляющем большинстве случаев поражается эпифиз бедренной кости, а именно его медиальный мыщелок. Вблизи зоны прикрепления задней крестообразной связки появляется дефектный участок, обусловленный асептическим некрозом. Структура губчатого вещества на данном участке не прослеживается, контуры его обычно ровные, достаточно четкие.
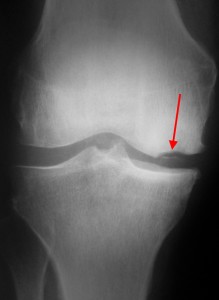
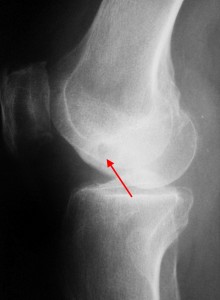
Рентгенологические признаки болезни Кенига при рентгенографии коленного сустава: имеется ниша в медиальном мыщелке бедренной кости.
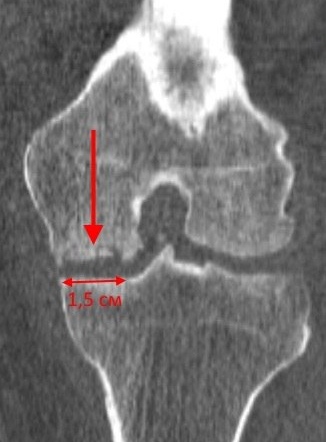
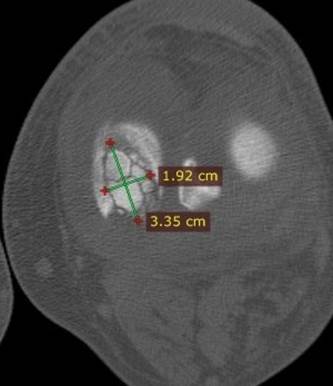
Рассекающий остеохондрит медиального мыщелка бедренной кости, КТ-исследование. Стрелкой отмечен дефектный участок мыщелка бедренной кости в виде ниши, внутри которой находятся фрагменты некротически измененной костной ткани — секвестра. Показаны размеры секвестра.
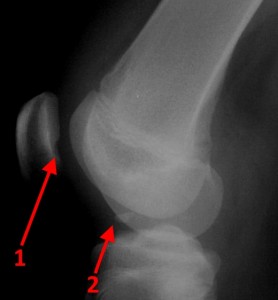
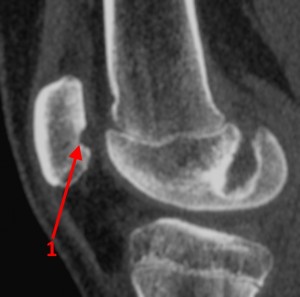
Рентгенограмма и КТ при рассекающем остеохондрите надколенника. Цифрой 1 отмечен дефект обращенной к бедру части надколенника, 2 – внутрисуставное свободное тело (суставная мышь).
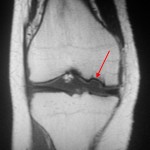
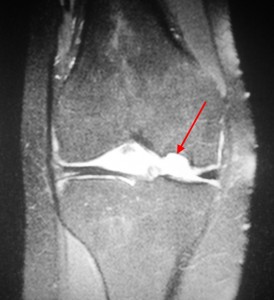
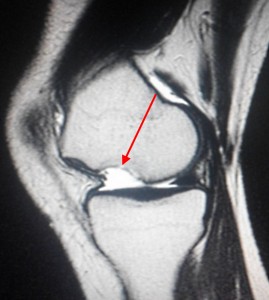
Болезнь Кенига, МРТ коленного сустава, Т1- и Т2-взвешенные последовательности. Дефектный участок в эпифизе бедренной кости в типичном месте, отграниченный зоной остеосклероза. Избыточное количество жидкости в полости сустава.
Стадии рассекающего остеохондрита по С. А. Рейнбергу
1) Некроз губчатого вещества эпифиза, замыкательной пластинки. Омертвения суставного гиалиновго хряща при этом не происходит, участок некроза имеет субхондральную локализацию. На рентгенограммах и при компьютерной томографии омертвевший участок не отличается от патологически не измененного губчатого вещества. МРТ более достоверно выявляет некроз на этой стадии путем изменения сигнала от омертвевшего участка.
2) Перелом (возникает не всегда). Вследствие перестройки структуры омертвевшего участка, уменьшения количества полноценных элементов костной ткани на единицу объема, кость становится неполноценной и не способна выдерживать прежние нагрузки. В результате возникает перелом сдавливание пораженного участка.
4) Отторжение — на этой стадии некротические массы выходят в полость сустава, образуя суставную мышь. Этот секвестр можно обнаружить в полости сустава при УЗИ, КТ, МРТ, обычно он располагается в одном из заворотов, где его можно иногда прощупать руками. В мыщелке при этом образуется ниша, отграниченная склеротическим ободком.
5) Репарация- восстановление структуры ткани кости за счет метаплазии проникших в нее соединительнотканных тяжей со стороны костной ткани и хрящевых островков со стороны гиалинового суставного хряща. В нише может образоваться типичная губчатая ткань. Репарация также происходит не у всех пациентов.
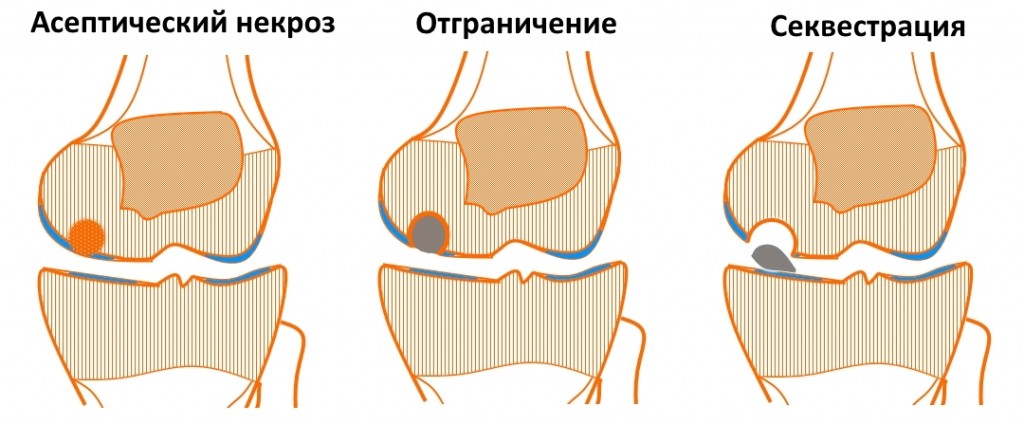
Дифференциальная диагностика болезни Кенига
Второе мнение при болезни Кенига
Оперативное лечение при болезни Кенига показано только в отдельных случаях, когда есть угроза развитию деформирующего артроза и других осложнений. Чтобы понять, в каких случаях можно обойтись без операции, нужен самый внимательный подход к анализу снимков рентгенографии, МРТ и КТ. Поэтому желательно не просто сделать КТ или МРТ-исследование, но и проконсультировать снимки у опытного специалиста. Такая консультация поможет уточнить стадию процесса, более точно определить размеры и локализацию пораженного участка кости, точнее оценить хрящ и мягкие ткани сустава.
Сегодня заказать Второе мнение по КТ или МРТ коленного сустава можно не выходя из дома. Через 24 часа после загрузки снимков в Национальную телерадиологическую сеть вы получите подробное официальное описание исследование с рекомендациями по дальнейшим обследованиям. Это описание будет составлено специализированными врачами-диагностами из профильных центров, которые предметно занимаются травматологией и ортопедией. Это поможет вам избежать врачебных ошибок и более ответственно подойти к лечению.
Василий Вишняков, врач-радиолог
Читайте также:


