Паховая грыжа боль отдающая в бедро

- 1. Причины боли в паху
- 2. Дисфункции тазобедренных суставов
- 3. Дисфункции подвздошно-крестцового сочленения
- 4. Паховая грыжа
- 5. Комплекс ЛФК для профилактики паховой грыжи
Среди жалоб наших пациентов часто встречается такой неприятный симптом, как боль в паху. Эти боли, как правило, сопровождаются дискомфортом в пояснице, где МРТ выявляет множество грыж или протрузий. Однако, боль в паху настолько неприятна, что заглушает собой поясничные симптомы и заставляет многих людей ложиться под нож нейрохирурга для удаления межпозвоночной грыжи. И тут наступает момент истины: боль в паху после операции не проходит, а к ней присоединяются еще и ограничения, связанные с хирургическим вмешательством. Происходит это потому, что боль в паху очень редко бывает обусловлена межпозвоночной грыжей, и почти всегда – изменениями в других органах. Давайте разберемся, почему так происходит.
Среди поясничных грыж подавляющее большинство находятся (локализуются) между 3, 4 и 5 поясничными позвонками, а также между пятым поясничным и крестцом. Нервы, которые пережимаются такими грыжами, идут к ногам, поэтому боль отдает в бедро, колено, икры и так далее. Для того чтобы боль отдавала в пах, грыжа должна находиться на более высоком уровне – между 12-м грудным и первым поясничным позвонками. А к счастью, на таком высоком уровне грыжи диска встречаются очень и очень редко, гораздо реже, чем боль в паху и пояснице. Вместе с тем, те или иные проявления остеохондроза нижних поясничным позвонков встречаются почти у каждого пациента.
Причины боли в паху
Почему же на самом деле появляется боль в паху? Как показывают наши наблюдения, более 90% боли в паху у мужчин и женщин обусловлено тремя причинами:
- дисфункции тазобедренных суставов;
- дисфункции подвздошно-крестцового сочленения и
- банальные паховые грыжи.
На остальную патологию приходится не более 10% случаев, когда пациент обращается к нам в центр с болью в паху. Разберем эти три причины подробнее.
Дисфункции тазобедренных суставов
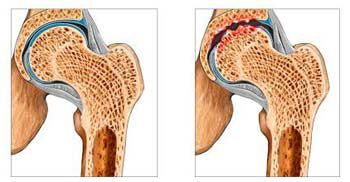
Тазобедренный сустав соединяет кости таза (вертлужная впадина) и бедренную кость ноги. Благодаря ему мы можем свободно ходить. Дисфункции тазобедренных суставов – это, как правило, воспалительные изменения и коксартроз той или иной степени выраженности. Коксартроз может быть связан с нарушением питания хряща головки бедренной кости в результате травмы, или же в связи с малоподвижным образом жизни и определенных условиях. Диагностика коксартроза основана на рентгене тазобедренных суставов, но опытный остеопат может определить его с помощью специальных тестов.
На поздних стадиях коксартроза человек практически не может ходить, либо сильно хромает и нуждается в протезировании тазобедренного сустава. Ранние же стадии этого заболевания протекают незаметно, отличаются слабовыраженными болями в области таза и могут отдавать в пах. Хорошо, если пациент попадает к остеопату на этой стадии, не дожидаясь последствий.
Дисфункции подвздошно-крестцового сочленения
Крестцово-подвздошные сочленения соединяют позвоночник и кости таза. Их дисфункции также широко распространены и очень вариабельны по симптомам, среди которых нередко встречается боль в паху. Дисфункции КПС – это, как правило, результат травмы. Диагностика выраженных форм возможна на рентгене, лёгкие нарушения можно выявить только остеопатическими методиками. Иногда человек может забыть момент, когда он получил травму, приведшую к дисфункции КПС. К счастью, лечение этой патологии успешно проводится остеопатическими методиками. В некоторых случаях достаточно одного-двух сеансов с постановкой крестца методом траста в нормальное положение.
Паховая грыжа

Паховая грыжа – наиболее банальная и очевидная причина боли в паху. Но, к сожалению, в погоне за межпозвоночными грыжами и врач, и пациенты часто упускают из вида то, что находится на расстоянии одной консультации хирурга. Допустим, человека мучает боль в паху и немного тянет поясницу. Он делает прицельный снимок МРТ на нижне-поясничный отдел, который выявляет одну или более грыж. Все имеющиеся симптомы тут же списываются на грыжи диска, и больше пациент не обследуется. Таким образом, упускается другое имеющееся заболевание, несмотря на то, что выявить его было так просто – отправить пациента к хирургу. Лечение паховой грыжи только хирургическое.
Как видно, не все так очевидно и просто в диагностике такого часто встречающегося симптома, как боль в паху и пояснице. Если эта проблема вас беспокоит, советуем не зацикливаться на поиске межпозвоночных грыж и остеохондрозе, а пройти тщательное обследование у нескольких специалистов, чтобы не подвергать себя неоправданному риску от приема лишних медикаментов и сложных нейрохирургических операций.
Комплекс ЛФК для профилактики паховой грыжи
Чем лечить уже возникшую болезнь, её лучше предотвратить на ранних этапах. На счастье, в отличие от дисфункциональных расстройств поясницы и тазобедренных суставов, которые предварительно необходимо диагностировать, паховая грыжа вполне определённа и поддаётся профилактическому лечению.
И помните: если во время упражнения вы почувствовали дискомфорт, прекратите его немедленно. Не нужно делать что-либо через боль и неудобство.
Все упражнения направлены на укрепления мышечного пояса, потому что слабые мышцы — одна из основных причин выпадения паховой грыжи.
Упражнение 1. Мешочек с песком. Положение — лёжа на спине, вытянув ноги. На живот кладётся мешок с песком, крупой, сахаром или любой другой груз весом 1–2 килограмма. На вдохе нужно напрячь мышцы живота, на выдохе — расслабить.
Упражнение 2. Положение — на животе, с упором на локти и носочки. На вдохе нужно приподнять таз, подержать в приподнятом положении 10 секунд, на выдохе медленно опустить.
Упражнение 4. Положение — лёжа на полу, между стопами зажат мячик. Нужно приподнять мячик и подержать его на весу на протяжении 10 секунд, после чего аккуратно опустить.
Упражнение 5. Положение — сидя на стуле лицом к спинке. Необходимо медленно наклониться влево, растягивая и укрепляя боковые мышцы, замереть в таком положении на 10 секунд, затем медленно наклониться вправо.
Упражнение 6. Положение — сидя, вытянув ноги. На выдохе нужно наклониться, вытянутыми руками тянясь к носочкам, на вдохе выпрямиться. Повторить 2–4 раза.
Упражнения подойдут для тех, кто готовится к операции, но обязательно предварительно поговорите с лечащим врачом о целесообразности физкультуры. Если у вас нет грыжи, но вы ведёте сидячий малоактивный образ жизни, упражнения можно делать без страха и опасений. А если чувствуете себя хорошо, можете выполнять лечебную физкультуру для укрепления мышц поясницы и брюшной мускулатуры:
Как видно, не все так очевидно и просто в диагностике такого часто встречающегося симптома, как боль в паху и пояснице. Если эта проблема вас беспокоит, советуем не зацикливаться на поиске межпозвоночных грыж и остеохондрозе, а пройти тщательное обследование у нескольких специалистов, чтобы не подвергать себя неоправданному риску от приема лишних медикаментов и сложных нейрохирургических операций. А ещё — вести здоровый образ жизни и регулярно заниматься физкультурой.
Боль на внутренней стороне бедра ближе к паху может возникнуть у человека любого уровня физической подготовки и в любом возрасте. Далеко не всегда болевые ощущения в этой области связаны с усталостью мышц или травмами, иногда они свидетельствуют о заболеваниях суставов, связок или органов малого таза. Важно не игнорировать этот тревожный сигнал организма и выяснить причину боли в паху и внутренней стороне бедра, чтобы как можно раньше начать лечение.
Почему болит нога в бедре ближе к паху
Среди наиболее часто встречающихся причин болей, локализованных в этой области, можно выделить миалгии различной этиологии, проблемы с сосудами, травмы, заболевания соединительной ткани, невралгии, грыжи и новообразования.
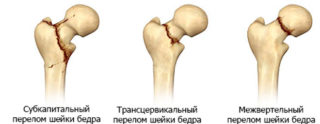
При сильном ударе, падении с высоты, автомобильной аварии резкая боль по внутренней стороне бедра, отдающая в пах, может свидетельствовать о травме костей и суставов:
- переломах шейки бедра, бедренной кости, крестца, лобковой кости;
- вывихе или ушибе тазобедренного сустава.
К нетравматическим причинам болей можно отнести заболевания опорно-двигательного аппарата:
- Артрит тазобедренного сустава – хроническое воспалительное заболевания синовиальной ткани, сопровождающееся её дегенеративными изменениями.
- Синовит – воспаление, протекающее в синовиальной сумке сустава, вызванный травмой или инфекцией, сопровождающийся скоплением экссудативной жидкости в тканях.
- Коксартроз – патология дегенеративного характера, вызывающая дистрофические изменения в тканях сустава вплоть до его полного разрушения.
- Тендинит – воспаление тканей сухожилий мышц, удерживающих и приводящих в движение тазобедренный сустав.
- Бурсит – воспалительное заболевание мягких тканей синовиальной сумки сустава, имеющее инфекционную или травматическую природу.
Кроме того, иррадиирущие в область паха боли могут возникать при радикулите, смещениях позвоночных дисков и межпозвоночных грыжах, образовавшихся в результате поднятия тяжестей.
Часто боли на внутренней поверхности бедра и в паху вызваны микротравмами мышц и связок. Повреждение мышечных волокон, отек, воспалительный процесс в мышечной ткани, вызывающие болезненные ощущения, могут быть следствием:
- ненормированных и неадекватно высоких нагрузок при занятиях спортом или любым другим видом физической активности;
- бытовых и производственных травм;
- длительного статического пребывания в неудобной, нефизиологичной позе;
- недостатка коллагена и эластина в организме, отвечающих за прочность и эластичность тканей;
- дегенеративных изменений мышечной ткани, вызванных малоподвижным образом жизни;
- генетически обусловленных заболеваний соединительной ткани.
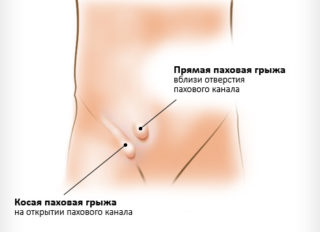
Боль в левом бедре и паху может быть обусловлена патологией внутренних органов, находящихся в непосредственной близости от тазобедренного сочленения. Отраженные боли могут быть одним из признаков заболеваний:
- Паховая грыжа — патологический выход петель кишечника через паховый канал за пределы брюшной полости.
- Аппендицит – острое воспаление аппендикса. В этом случае боль может локализоваться в бедре и паху справа.
- Воспалительные заболевания органов мочеполовой системы – цистит, уретрит, мочекаменная болезнь и другие.
- Геморрой – застой каловых масс, вызванный затруднением дефекации из-за патологически увеличенных и воспаленных геморроидальных узлов, может вызвать боли внизу живота, отдающие в пах и внутреннюю часть бедра.
Боль в описываемой области может быть связана и с нарушениями функций крупных сосудов кровеносной системы. В ряде случаев боль может свидетельствовать о состоянии, угрожающем жизни пациента. Особо пристального внимания заслуживают следующие возможные причины боли:
- Окклюзия брюшной аорты. Полная закупорка просвета главной артерии, снабжающей кровью нижние конечности, может вызывать резкую боль в бедре и паху.
- Стеноз бедренных артерий — сужение просвета крупных сосудов, которое вызывает обширное нарушение кровообращения в нижних конечностях и малом тазу.
- Эмболия почечной артерии — закупорка тромбом, жировым, воздушным или жидкостным эмболом просвета сосуда.
- Атеросклероз сосудов.
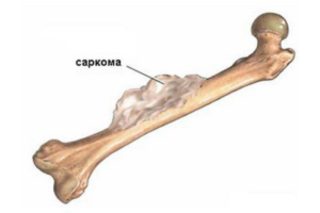
К другим причинам, вызывающим болевые ощущения на внутренней поверхности бедра и в паху, можно отнести:
- Лимфаденит – воспаление крупных лимфоузлов, расположенных в паховой зоне.
- Саркому – злокачественное заболевание, при котором здоровые клетки костной ткани замещаются раковыми. Боль в левом бедре и паху может косвенно указывать на опухоль в левой бедренной кости, соответственно, в правом – о наличии новообразования в правом бедре.
- Физиологические изменения, происходящие в организме женщины во время беременности. Подобное состояние на поздних сроках вынашивания не считается патологией и встречается у подавляющего большинства беременных женщин. Как правило, спустя некоторое время после родов болезненные ощущения полностью исчезают.
- Рост костной ткани. В некоторых случаях активный рост костей у детей и особенно подростков может сопровождаться умеренными болевыми ощущениями.
Методы диагностики
Если боль в бедре и паху возникла вследствие удара, падения, подворота ноги, ушиба, скорее всего, она имеет травматическую природу. За помощью необходимо обратиться к врачу-травматологу. Если же внутренняя часть бедра и паховая складка болит без видимых на то причин, необходимо обратиться к терапевту, который проведет осмотр и после сбора анамнеза назначит консультацию узкого специалиста: хирурга, ортопеда, невропатолога или сосудистого хирурга.
Так как успешное лечение прежде всего зависит от правильного и вовремя поставленного диагноза, важно как можно раньше выявить причину болей. Первым этапом диагностики заболевания является физикальный осмотр, во время которого врач выяснит степень и характер проявления болей, осмотрит поврежденную область, оценит подвижность конечности. Для более точной постановки диагноза могут понадобиться лабораторные и инструментальные методы диагностики:
- общий клинический и биохимический анализ крови;
- анализ крови на стерильность для выявления бактериального поражения;
- рентгенография тазобедренного сустава и бедренной кости для уточнения их положения и оценки состояния тканей;
- УЗИ органов малого таза и брюшной полости для исключения патологий в этой области;
- МРТ и КТ для более точной оценки состояния органов и тканей.
Методы лечения

Если боль в области внутренней поверхности бедра и паховой складки возникла в результате травмы, главная помощь будет заключаться в иммобилизации пострадавшей конечности и купировании болевого синдрома при помощи анальгетиков или инъекционной блокады. На этапе реабилитации могут быть назначены физиотерапевтические методы лечения для ускорения регенерации тканей и восстановления подвижности.
В остальных случаях лечение будет зависеть от первопричины возникновения болевых ощущений. Для купирования воспалительных процессов в тканях и органах могут назначаться нестероидные противовоспалительные препараты и глюкокортикоиды, при инфекционной природе боли – антибиотики и противовирусные препараты.
В большинстве случаев лечение будет носить консервативный характер, за исключением патологий, угрожающих жизни пациента.
К оперативному вмешательству прибегают в том случае, если боли вызваны:
- острым аппендицитом;
- паховой грыжей;
- окклюзией бедренных сосудов;
- мочекаменной болезнью;
- сложным переломом со смещением костных отломков.
На этапе реабилитации могут назначаться физиотерапевтические методы лечения:
- лечебная физкультура;
- массаж;
- электрофорез;
- бальнеотерапия;
- магнитотерапия;
- УВЧ-прогревания;
- лазерная терапия.
Боль в области внутренней поверхности бедра – сигнал организма, который нельзя игнорировать: своевременная диагностика и лечение помогут устранить болевые ощущения и не допустить развития осложнений, а профилактические меры позволят избежать рецидивов заболевания и сохранить здоровье на долгие годы.

Паховая грыжа – это состояние, при котором внутрибрюшной жир или часть тонкой кишки, также называемая тонкой кишкой, проползает через слабое место в нижней части брюшных мышц, появляясь, таким образом, в области паха, между живот и бедра.
Типичные симптомы, с которыми появляется паховая грыжа:
- выпуклость на одной или обеих сторонах паха,
- ощущение жжения и / или боль (которая может усилиться при кашле, поднятии тяжестей, …),
- чувство тяжести яичка и / или ноги,
- Трудно долго вставать,
- иногда также проблемы с пищеварением .
Он может появиться в любой момент в жизни пациента, от раннего детства до зрелого возраста, но он чаще встречается у мужчин, чем у женщин (особенно если они врожденные).
Паховые грыжи имеют тенденцию увеличиваться в объеме с течением времени, и единственным решительным терапевтическим подходом является хирургическое вмешательство.
К сожалению, нет никакого лечения, которое не является хирургическим; в случаях, когда грыжа особенно мала и не связана с дискомфортом, можно выбрать (по медицинскому решению) бдительное ожидание, возможно, прибегая к трусам сдерживания, которые, к сожалению, могут, однако, только ограничить и замедлить прогрессирование расстройства, в любом случае заблокировать или исправить это.
Присутствие грыжи может вызвать чувство дискомфорта на уровне паха, особенно в случае таких движений, как сгибание, поднятие тяжестей, эвакуация или кашель, то есть когда мышечная сила применяется в области, затронутой ослаблением стенки. Дискомфорт у некоторых пациентов может стать настоящей болью.
Изредка такие же симптомы могут возникать и на уровне яичек.
Боль часто усиливается в течение дня, а затем улучшается в положении лежа.
Внезапная боль, которая усиливается и сопровождается такими симптомами, как тошнота и рвота, лихорадка, невозможность вернуть грыжу, свидетельствуют об опасных осложнениях (удушенной грыже), которые требуют немедленного госпитального вмешательства.
По BruceBlaus – Собственные работы , CC BY-SA 4.0 , ссылки
Ниже приведены показания, полученные в комментарии пациентом, который перенес операцию, в пользу тех, кто оценивает, следует ли продолжать.
В понедельник, 23 августа, мне сделали операцию по поводу двойной левой паховой грыжи. Я вошел в 9:30 утра, а в 2 часа дня я уже сидел рядом со своим эскортом, который вез меня домой. Я не чувствовал боли во время операции, которая проходила под местной анестезией, не говоря уже о послеоперационном периоде … абсолютно никаких хлопот!
Возможно, ужас, который я испытал до вмешательства, превратился в такую радость, что я не испытывал никаких негативных ощущений.
Я извиняюсь за хирургов и их помощников за стресс, который, должно быть, вызвал у них такого страшного пациента. Они были очень добры и сделали много, чтобы меня успокоить. Я спал хорошо и, честно говоря, у меня не было проблем и ограничений в движениях.
Я уточняю, что живу один и с того момента, как я вернулся домой, предварительно тщательно вымытый, я лично сделал все, что обычно делается для жизни, без каких-либо проблем. Я не принимал болеутоляющих и даже после полного исчезновения эффектов обезболивания и послеоперационной радости я все еще не чувствую боли или дискомфорта. Я осторожно двигаюсь, стараясь не прилагать лишних усилий, а исключительно потому, что мне посоветовали в момент отставки.
Я также отмечаю, что я пошел на работу за медицинским советом, хотя у меня не было боли даже до операции.
Причины
Паховая грыжа обычно появляется на уровне пахового канала , прохода, присутствующего как у мужчин, так и у женщин, только на границе с лобковой областью.
Непрямые паховые грыжи являются врожденными и гораздо чаще встречаются у мужчин в связи с типом развития в матке: у плода мужского пола семенной канатик и два яичка, начиная с положения внутри брюшной полости, спускаются через паховый канал в мошонка, сумка, которая будет держать яички. Иногда вход пахового канала не закрывается должным образом, оставляя особенно слабую часть ткани в брюшной стенке. Части тонкой кишки скользят через слабость в паховом канале, вызывая грыжу.
У женщин непрямая паховая грыжа обычно вызывается скольжением части органа, который является частью мочеполовой системы, или тонкой кишки, из-за слабости брюшной стенки.
Непрямые грыжи являются наиболее распространенным типом паховой грыжи, и недоношенные дети особенно восприимчивы, потому что меньше времени для правильного закрытия пахового канала.
Прямая паховая грыжа вызвана дегенерацией соединительной ткани брюшных мышц, которая вызывает ее ослабление, и встречается только у мужчин.
Грыжа включает части жира или тонкой кишки, которые находят пространство через слабые мышцы паха.
Прямая грыжа развивается постепенно из-за постоянной нагрузки на мышцы, один или несколько из следующих факторов могут оказывать давление на мышцы живота и ухудшать грыжу:
- внезапные скручивания, мышечные слезы ,
- поднимать тяжелые предметы,
- напряжение от запора ,
- увеличение веса,
- хронический кашель .
Симптомы: как распознать грыжу?
Симптомами наличия паховой грыжи являются:
- наличие небольшой выпуклости на одной или обеих сторонах паха, которая может увеличиваться в размерах и исчезать в лежачем положении; у мужчин это может быть отек или увеличение мошонки;
- дискомфорт или боль от напряжения во время поднятия тяжестей или упражнений, которые улучшаются в состоянии покоя;
- чувство слабости или давления в паху;
- жгучая, булькающая или отечная боль.
Прямые и непрямые паховые грыжи обычно движутся вперед и назад самопроизвольно через паховый канал и часто могут снова войти в брюшную полость при небольшом давлении.
Они также могут появиться
- проблемы с пищеварением,
- желудочная боль,
- Трудно долго вставать,
- боль, которая также распространяется на яичко и ногу.
Заключенная в паховую грыжу грыжа – это грыжа, которая висит в паху или мошонке и не может быть возвращена в брюшную полость. Заключенная грыжа характеризуется отеком и может привести к закупорке грыжи, при которой нарушается кровоснабжение тонкой кишки.
Задушенная грыжа является серьезным заболеванием и требует немедленной медицинской помощи.
Больше невозможно убрать грыжу, кровоснабжение которой может быть опасно уменьшено (iStock.com/blueringmedia)
Симптомы удушья грыжи включают в себя:
- слабость;
- покраснение в области отека,
- внезапная боль, которая усиливается за короткий промежуток времени,
- лихорадка ,
- учащенное сердцебиение .
При отсутствии лечения возникает тошнота, рвота, и у пациента могут развиться серьезные инфекции; требует своевременной операции, в противном случае это может быть смертельным.
Во время операции часть кишечника также должна быть удалена.
диагностика
Для диагностики паховой грыжи врач использует подробный медицинский анамнез и медицинское обследование.
От пациента может потребоваться лечь или кашлять, чтобы врач мог почувствовать грыжу, особенно когда она попадает в пах или мошонку. Врач проверяет, можно ли мягко массировать грыжу и вернуть ее в правильное положение в области живота.
Обычно нет необходимости использовать визуализационные тесты, но у некоторых пациентов можно / необходимо использовать:
- рентгенограмма брюшной полости ,
- TAC ,
- УЗИ .
Когда оперировать паховую грыжу?
Единственным доступным лечением паховой грыжи является хирургическое вмешательство, поэтому его всегда следует лечить хирургическим путем (за исключением пациентов, у которых риски, связанные с операцией, превышают риски, связанные с невозможностью лечения, например, у пожилых людей).
Вместо этого может измениться время, на которое запланирована операция, и зависит от таких факторов, как:
- более или менее неизбежный риск осложнений,
- препятствия в повседневной жизни.
В случае небольших и не симптоматических грыж доктор может порекомендовать осторожный подход к ожиданию, но хорошо осознавать, что, по всей вероятности, все равно потребуется хирургическое вмешательство.
В случае тюремной или сдавленной паховой грыжи вмешательство выполняется в экстренном режиме.
Операция и хирургия
У взрослых паховые грыжи, которые становятся увеличенными (или даже более того, они становятся удушливыми), должны лечиться хирургически; паховая грыжа не может пройти самопроизвольное заживление.
У младенцев и детей паховые грыжи всегда оперируют, чтобы предотвратить лишение свободы.
Основных хирургических подходов к лечению грыжи по существу два:
- В открытой операции по удалению грыжи человек подвергается местной или спинальной анестезии . Область живота может быть онемелой, вы также можете прибегнуть к общей анестезии, чтобы побудить человека спать, или к комбинации этих двух факторов. Хирург делает разрез в паху, втягивает грыжу в брюшную полость и укрепляет мышечную стенку швами. Обычно ослабленная мышечная зона укрепляется сеткой из синтетических волокон для обеспечения дополнительной поддержки (герниопластика).
- Лапароскопическая операция выполняется с использованием общей анестезии. Хирург с несколькими небольшими разрезами в нижней части живота вставляет лапароскоп (тонкую трубку с небольшой камерой, подключенной к проволоке), которая отправляет увеличенное изображение внутренней части тела на монитор; таким образом, хирург видит грыжу и окружающие ткани. Во время визуализации используются специальные инструменты для восстановления грыжи с использованием синтетических сеток.
В обоих случаях продолжительность вмешательства обычно составляет от 30 до 60 минут.
Для обоих подходов можно выявить преимущества и недостатки, поэтому выбор типа вмешательства существенно зависит от характеристик пациента и опыта хирурга.
Как правило, выписка происходит в тот же день или на следующий день после операции, но очень важно строго следовать инструкциям хирурга для оптимального выздоровления.
Время восстановления варьируется в зависимости от
- размера грыжи,
- используемой техники,
- возраст и здоровье пациента.
Пациентам, которые подвергаются лапароскопической хирургии, обычно требуется меньше времени для восстановления, однако врач может полагать, что лапароскопическая хирургия – не лучший выбор, если, например, грыжа очень велика или если пациент подвергался вмешательствам в прошлом. тазовая хирургия.
Большинство пациентов проходят полное выздоровление в течение 6 недель, хотя во многих случаях можно возобновить вождение и выполнять физические нагрузки с низким уровнем воздействия в течение 2 недель. У детей и младенцев обычно достигается более быстрое и менее болезненное выздоровление.
Обычно обезболивающие препараты назначаются через несколько дней после операции, но операция относительно безопасна и возможны редкие осложнения; в любом случае, знание возможных рисков позволяет пациентам более безопасно оценивать любые послеоперационные симптомы:
- Риск, связанный с общей анестезией, особенно возможен у пожилых пациентов или пациентов с предшествующими проблемами со здоровьем; в связи с этим иногда возникают тошнота, рвота , задержка мочи, боль в горле и головная боль . Более серьезными и редкими осложнениями являются инфаркт, инсульт, пневмония и тромбы в кровообращении ног ( тромбоз ). Чтобы снизить риск тромбоза и пневмонии, полезно как можно быстрее встать с постели после операции.
- Вполне возможно, что грыжа появляется через несколько лет после операции, и на самом деле риск рецидива является наиболее распространенным осложнением.
- Накопление жидкости или крови может происходить в свободном от грыжи пространстве, но случаи, требующие дальнейшей операции, встречаются крайне редко.
- Столь же редко, но все же возможно, хирургические раневые инфекции: чаще встречаются у взрослых, чем у детей, они могут вызывать лихорадку , покраснение, отек и боль в ране.
- Иногда шрам может стать причиной боли, которая обычно исчезает со временем.
- Чрезвычайно редкими являются осложнения со стороны внутренних органов, близких к оперируемой области: кишечника, мочевого пузыря, почек, нервов, кровеносных сосудов, органов репродуктивной системы.
Серьезные осложнения чаще встречаются у пациентов с:
- более 50 лет,
- кто курит,
- с хроническими заболеваниями (сердечные, респираторные, …).
Рекомендуется быстро связаться с хирургом или врачом в случае:
- высокая температура
- кровоизлияние,
- усиление отека или боли в животе ,
- боль, которая не купируется назначенными обезболивающими средствами,
- постоянная тошнота или рвота ,
- озноб ,
- постоянный кашель или одышка ,
- усиление покраснения / отека / жара вокруг хирургической раны,
- затруднение мочеиспускания.
Читайте также:


