Перелом лучевой кости бедра
Переломы дистального отдела лучевой кости руки являются наиболее распространенными переломами предплечья и составляет около 16% от всех переломов костей скелета. Как правило, вызваны падением на вытянутую руку. Описание и классификация этих переломов основывается на наличии осколков, линии перелома, смещении отломков, внутрисуставной или внесуставного характера и наличием сопутствующего перелома локтевой кости предплечья.
Неправильное сращение дистального отдела лучевой кости после нелеченных переломов, либо вторично сместившихся, достигает 89% и сопровождается угловой и ротационной деформацией области лучезапястного сустава, укорочением лучевой кости и импакцией (упирается) локтевой кости в запястье. Оно вызывает среднезапястную и лучезапястную нестабильность, неравномерное распределение нагрузки на связочный аппарат и суставной хрящ лучезапястного и дистального лучелоктевого суставов. Это обусловливает боль в локтевой части запястья при нагрузке, снижение силы кисти, уменьшение объема движений в кистевом суставе и развитие деформирующего артроза.
Рентген анатомия лучезапястного сустава
Наклон суставной поверхности лучевой кости в прямой проекции в норме составляет 15-25º. Измеряется он по отношению перпендикуляра оси лучевой кости и линии вдоль суставной поверхности. Изменение угла наклона суставной поверхности нижней трети лучевой кости является признаком перелома, как свежего так и давно сросшегося. 
Ладонный наклон измеряется в боковой проекции по отношению касательной линия проведенной по ладонному и тыльному возвышениям суставной поверхности лучевой кости к осевой линии лучевой кости. Нормальный угол составляет 10-15º. Явное изменение углов является признаком перелома. 
Виды переломов луча (краткая классификация)
Перелом Смита
Роберт Смит описал подобный перелом лучевой кости в 1847 году. Воздействие на тыльную поверхность кисти считается причиной такого перелома. Перелом Смита – это противоположность перелома Коллеса, следовательно, дистальный отломок смещается к ладонной поверхности.
Классификация переломов лучевой кости руки:
Другая классификация переломов лучевой кости:
• Внутрисуставной перелом: Перелом луча, при котором линия перелома распространяется на лучезапястный сустав.
• Внесуставных переломов: Перелом, который не распространяется на суставную поверхность.
• Открытый перелом: Когда имеется повреждение кожи. Повреждение кожи может быть, как снаружи до кости (первично открытый перелом), так и повреждение костью изнутри (вторично открытый перелом). Эти виды переломов требуют незамедлительного медицинского вмешательства из-за риска инфекции и серьезных проблем с заживлением раны и сращением перелома.
• Оскольчатый перелом. Когда кость сломана на 3 и более фрагментов. 
Важно, классифицировать переломы лучевой ксоти руки, поскольку каждый вид перелома нужно лечить, придерживаясь определенных стандартов и тактики. Внутрисуставные переломы, открытые переломы, оскольчатые переломы, переломы лучевой кости со смещением нельзя оставлять без лечения, будь то закрытая репозиция (устранение смещения) перелома или операция. Иначе функция кисти может не восстановиться в полном объеме.
Иногда, перелом лучевой кости сопровождается переломом соседней - локтевой кости.
Причины переломов луча
Наиболее распространенной причиной переломов дистального отдела лучевой кости является падения на вытянутую руку. 
Остеопороз (заболевание, при котором кости становятся хрупкими и более вероятно ломкими при значительных нагрузках, ударах) может способствовать перелому при незначительном падении на руку. Поэтому чаще данные переломы возникают у людей старше 60 лет.
Перелом лучевой кости, безусловно, может произойти и у здоровых, молодых людей, если сила воздействия достаточно велика. Например, автомобильная аварии, падения с велосипеда, производственные травмы.
Симптомы переломов лучевой кости руки
Перелом дистального отдела лучевой кости обычно вызывает:
• Немедленную боль;
• Кровоизлияние;
• Отек;
• Крепитация отломков (хруст);
• Онемение пальцев (редко);
• Во многих случаях сопровождается смещением отломков и как следствие деформации в области лучезапястного сустава.
Диагностика переломов
Большинство переломов дистального отдела лучевой диагностируются обычной рентгенографией в 2-х проекциях. Компьютерная томография (КТ) необходима при внутрисуставных переломах. 
Задержка диагностики переломов дистального отдела лучевой кости руки может привести к значительной заболеваемости.

Компьютерная томография (КТ) используется для планирования оперативного ремонта, обеспечивая повышенную точность оценки выравнивания суставной поверхности при внутрисуставном переломе. Так же в послеоперационном периоде, для определения состоявшегося сращения перелома.
После травмы запястья необходимо исключить перелом, даже если боль не очень интенсивная и нет видимой деформации, просто в данной ситуации экстренности нет. Нужно приложить лед через полотенце, придать руке возвышенное положение (согнуть в локте) и обратиться к травматологу.
Но если травма очень болезненна, запястье деформировано, имеется онемение или пальцы бледные, необходимо в экстренном порядке обратиться в травматологический пункт или вызвать скорую помощь.
Для подтверждения диагноза выполняются рентгенограммы лучезапястного сустава в 2-х проекциях. Рентген являются наиболее распространенным и широко доступным диагностическим методом визуализации костей.
Лечение переломов лучевой кости
Лечение переломов любых костей состоит оценки характера перелома и выборе тактики.
Цель состоит в том, чтобы вернуть пациента до уровня функционирования. Роль врача в том, чтобы разъяснить пациенту все варианты лечения, роль пациента в том, чтобы выбрать вариант, который лучше всего отвечает его потребностям и пожеланиям.
Есть много вариантов лечения перелом дистального отдела лучевой кости. Выбор зависит от многих факторов, таких как характер перелома, возраст и уровень активности пациента. Об этом подробнее описано в лечении.
Консервативное лечение переломов луча
Переломы луча в типичном месте без смещения, как правило фиксируются гипсовой или полимерной повязкой во избежание смещения. Если перелом лучевой кости со смещением, то отломки должны быть возвращены в их правильное анатомическое положение и фиксированы до сращения перелома. Иначе есть риск ограничения движений кисти, быстрейшего развития артроза поврежденного сустава.

Хирургическое лечение переломов луча
Иногда смещение настолько критично и нестабильно, что не может быть устранено или держаться в правильном положении в гипсе. В этом случае может потребоваться чрескожная фиксация спицами или операция: открытая репозиция, накостный остеосинтез пластиной и винтами. В ходе этой операции устраняют смещение отломков и скрепляют кость металлической конструкцией, выбор которой определяется характером перелома. Операционный доступ: 1. Тыльный; 2. Ладонный. Сочетание обоих доступов. Положение пациента на спине. Обезболивание: проводниковая анестезия. Операция выполняется в кратчайшие сроки с использованием современных методик и имплантов. Импланты производства Швейцария и Германия. Материал имплантов: титан или медицинская сталь. Все операции ведутся под контролем ЭОПа (электронно-оптического преобразователя).
Закрытая репозиция и чрескожная фиксация спицами 
Была популярна на протяжении многих лет и продолжает оставаться одним из самых популярных методов в международном масштабе.
Сначала врач закрыто устраняет смещение отломков, затем через отломки в определенных (учитывая характер перелома) направлениях просверливаются спицы. 
Плюсы: малая травматичность, быстрота, легкость, дешевизна, отсутствие разреза и как следствие послеоперационного рубца
Минусы: невозможность начала ранней разработки лучезапястного сустава, вследствие чего риск возникновения необратимой контрактуры (отсутствие движений в суставе).
Открытая репозиция перелома лучевой кости
Открытая репозиция накостный остеосинтез пластиной и винтами. Операция включает в себя хирургический разрез, доступ к сломанной кости аккуратно отводя сухожилия, сосуды и нервы, мобилизацию костных отломков, устранение смещения и фиксация в правильном положении. Сломанные кости фиксируются титановыми пластинами, ввиду этого пациенту разрешается ранняя разработка движений в лучезапястном суставе.
До операции:

После операции:

До операции:

После операции


Восстановление после перелома лучевой кости
Поскольку виды переломов дистального отдела лучевой кости настолько разнообразны, как и методы их лечения, то и реабилитация различна для каждого пациента.
Устранение боли
Интенсивность боли при переломе постепенно стихает в течение нескольких дней.
Холод местно в первые сутки по 15 минут через каждый час, покой, возвышенное положение руки (согнутую в локте на уровне сердца) и НПВП во многом устраняют боль полностью. Но болевой порог у всех разный и некоторым пациентам необходимы сильные обезболивающие препараты, приобрести которые можно только по рецепту.
Возможные осложнения
При консервативном лечении гипсовой или полимерной повязкой необходимо следить за кистью. Наблюдать, не отекают, не бледнеют ли пальцы, сохранена ли чувствительность кисти.
• Если давит гипс это может быть признаком сдавления мягких тканей, сосудов, нервов и повлечь за собой необратимые последствия. При появлении подобных симптомов необходимо срочно обратиться к врачу.
• Нагноение в области металлоконструкции (крайне редко);
• Повреждение сосудов, нервов, сухожилий (ятрогенное осложнение);
Реабилитация после перелома лучевой кости руки
Большинство пациентов возвращаются к своей повседневной деятельности после перелома дистального отдела лучевой кости через 1,5 – 2 месяца. Безусловно сроки реабилитации после перелома лучевой кости зависят от многих факторов: от характера травмы, метода лечения, реакции организма на повреждение.
Почти все пациенты имеют ограничение движений в запястье после иммобилизации. И многое зависит от пациента, его настойчивости в восстановлении амплитуды движений при переломе лучевой кости. Если пациент прооперирован с использованием пластины, то как правило врач назначает ЛФК лучезапястного сустава уже со первой недели после операции.
Лучевая кость — это одна из костей предплечья. Один из ее концов, участвующий в образовании лучезапястного сустава, называется дистальным концом. Переломы этого конца лучевой кости являются одними из самых распространенных переломов, и эта кость из двух костей предплечья также ломается чаще всего.
Одним из наиболее распространенных вариантов переломов дистального конца лучевой кости является т.н. перелом Коллеса, при котором дистальный фрагмент смещается к тылу. Этот перелом впервые был описан в 1814 году ирландским хирургом и анатомом Абрахамом Коллесом, в честь которого он и получил свое название.
Другие варианты переломов дистального конца лучевой кости включают:
- Внутрисуставной перелом. Линия перелома распространяется на суставную поверхность лучевой кости.
- Внесуставной перелом. Линия перелома не захватывает суставную поверхность.
- Открытый перелом. В области перелома имеется рана, через которую зона перелома сообщается с внешней средой. Такие переломы требуют неотложной помощи в связи с высоким риском инфицирования.
- Оскольчатый перелом. Характеризуется наличием более двух костных фрагментов.
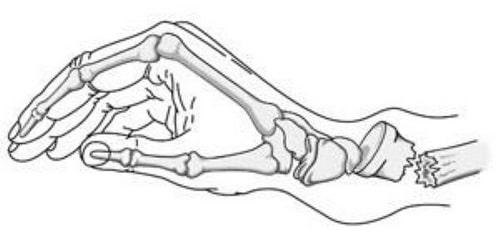
При переломе Коллеса дистальный фрагмент лучевой кости смещается к тылу.
Необходимо максимально точно классифицировать тип перелома, поскольку некоторые переломы лечить бывает сложней, чем другие. К примеру, сложней лечить внутрисуставные переломы, открытые переломы, оскольчатые переломы и переломы со смещением.
Иногда одновременно с лучевой костью ломается и вторая кость предплечья — локтевая. Такие переломы называют переломами дистального конца локтевой кости.
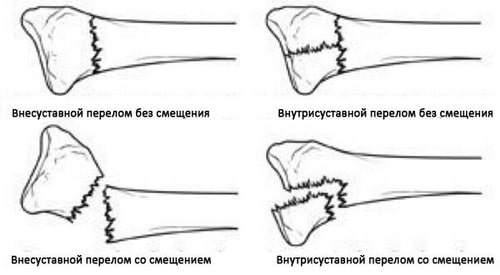
На данном рисунке представлены некоторые типы переломов дистального конца лучевой кости.
Остеопороз (состояние, характеризующееся хрупкостью костной ткани и увеличением риска переломов) может приводить к перелому дистального конца лучевой кости даже в результате незначительного падения. Многие такие переломы у лиц старше 60 лет возникают в результате падения с высоты собственного роста. Поэтому важным аспектом профилактики этих переломов является поддержание хорошего состояния костной ткани. Некоторые переломы хоть и не всегда, но можно предотвратить, использую защитные приспособления для лучезапястного сустава.
Перелом в области лучезапястного сустава, как и любой другой перелом, характеризуется немедленно развивающимся болевым синдромом, локальной болезненностью, отеком и кровоизлияниями. Во многих случаях возникает деформация сустава.
Если выражен болевой синдром, имеет место деформация запястья, онемение или изменение окраски пальцев (они не выглядят розовыми, как обычно), необходимо срочно обратиться к врачу.
Для подтверждения диагноз доктор назначит рентгенографию лучезапястного сустава. Это наиболее распространенный и доступный метод диагностики переломов. Рентгенография позволяет выявить перелом и оценить характер смещения фрагментов.
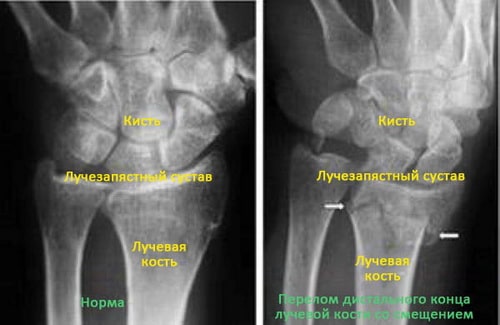
(Слева) Рентгенограмма нормального лучезапястного сустава. (Справа) Стрелками показан перелом дистального конца лучевой кости.
При лечении любого перелома придерживаются одного основного правила: необходимо вернуть фрагменты в их нормальное положение и создать условия, чтобы они сохраняли это положение до наступления сращения.
Если фрагменты кости сохраняют приемлемое положение, достаточно иммобилизации гипсовой повязкой на срок, необходимый для сращения перелома.
При смещении фрагментов и высокой вероятности нарушения функции конечности в будущем необходимо устранение этого смещения. Репозиция — это технический термин, под которым подразумевается устранение смещения фрагментов. Если при этом не делается никаких разрезов, репозиция называется закрытой.
После восстановления нормального положения фрагментов конечность иммобилизируется шиной или гипсом. На первые несколько дней, когда отек в области перелома увеличивается, обычно накладывается лонгета, которая затем переводится в глухую гипсовую повязку. Через 2-3 недели, когда отек уменьшается и повязка расслабляется, она меняется на новую.
В зависимости от типа перелома доктор может несколько раз в процессе лечения назначить контрольную рентгенографию для исключения возможного повторного смещения фрагментов. Обычно в течение первых трех недель рентгенография выполняется еженедельно, а затем через 6 недель после травмы. При переломах без смещения и стабильных переломах она может выполняться реже.
Гипс снимается через 6 недель после травмы, после чего начинается физиотерапия, направленная на восстановление подвижности и функции лучезапястного сустава.
Иногда смещение фрагментов слишком велико, и его невозможно устранить закрыто или удержать фрагменты в правильном положении в гипсе. В последующем это может отразиться на функции конечности. В таких случаях может быть показано оперативное лечение.
Техника операции. При операции обычно выполняется доступ к зоне перелома и выполняется сопоставление фрагментов под контролем глаза (открытая репозиция).
В зависимости от характера перелома выполняется его фиксация тем или иным способом:
- Гипс
- Металлические спицы
- Пластина и винты
- Наружный фиксатор (аппарат наружной фиксации)
- Любые сочетания описанных способов
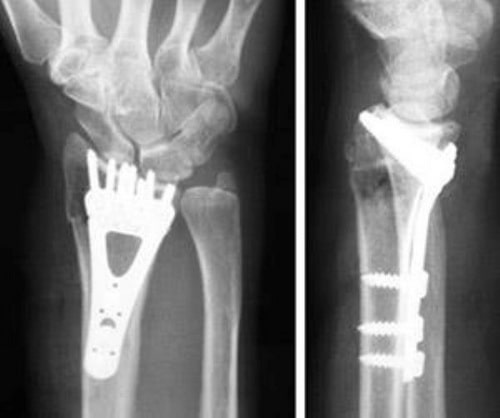
Фиксация перелома дистального конца лучевой кости пластинкой и винтами.
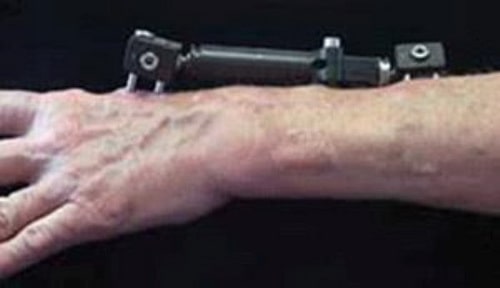
Открытые переломы. При всех открытых переломах показано хирургическое лечение в максимально ранние сроки (в первые 8 часов после травмы). Во время операции все поврежденные ткани тщательно очищаются от загрязнения, для профилактики инфекции назначаются антибиотики. Фрагменты могут быть зафиксированы внутри или с использованием наружного фиксатора. При значительном повреждении мягких тканей в области перелома доктор может временно наложить наружный фиксатор. После заживления тканей вторым этапом может быть выполнена открытая репозиция и внутренняя фиксация перелома.
Поскольку существует множество вариантов переломов дистального конца лучевой кости и множество способов их лечения, восстановительный период будет различным у разных пациентов. Более подробную информацию об этом вы сможете получить у своего лечащего врача.
Боль при большинстве переломов сохраняется от нескольких дней до пары недель. Многие пациенты легко справляются со своими болевыми ощущениями местными аппликациями льда, приданием конечности возвышенного положения и самыми простейшими безрецептурными лекарственными препаратами.
Доктор может порекомендовать вам комбинировать прием ибупрофена и парацетамола. В сочетании друг с другом они гораздо более эффективны, чем по отдельности.
В некоторых случаях исходная гипсовая повязка по уменьшении отека расслабляется и заменяется на новую. Последняя снимается через 6 недель после травмы.
Гипсовую повязку в процессе лечения не следует подвергать действию влаги. Когда вы принимаете душ, ее необходимо закрывать полиэтиленовым пакетом. Будучи намоченным, гипс высыхает достаточно долго. Если это произошло, рекомендуем воспользоваться феном для волос.
Большинство хирургических ран также нельзя мочить в первые 5 дней после операции или до момента снятия швов, в зависимости от того, что наступит раньше.
После операции или после наложения гипса необходимо максимально быстро восстановить движения пальцев кисти. Если у вас не получается нормально двигать пальцами через 24 часа в связи с выраженным болевым синдромом или отеком, обратитесь с этим вопросом к врачу.
В такой ситуации доктор может ослабить гипс или послеоперационную повязку. В некоторых случаях для восстановления полноценной функции необходимы занятия с физиотерапевтом.
Некупируемый стандартными средствами болевой синдром может быть признаком комплексного регионарного болевого синдрома (рефлекторной симпатической дистрофии), который необходимо лечить максимально быстро и агрессивно с использованием медикаментозных средств и блокад.
Большинство пациентов с переломами дистального конца лучевой кости без проблем возвращается к своей повседневной деятельности. Когда это произойдет, зависит от типа перелома, характера лечения и ответа организма на проводимое лечение.
Практически у всех пациентов сохранятся некоторая тугоподвижность лучезапястного сустава. Через 1-2 месяца после снятия гипса или после операции она обычно уменьшается и далее продолжает уменьшаться еще в течение 2 лет после травмы. При необходимости ваш лечащий врач через несколько дней или недель после операции или сразу после снятия гипса направит вас к физиотерапевту.
Большинство пациентов могут возобновить легкие физические нагрузки, например, плавание или тренировки в зале на нижнюю половину тела через 1-2 месяца после снятия гипса или 1-2 месяца после операции. Интенсивные физические нагрузки, например, лыжи или футбол, могут быть возобновлены через 3-6 месяцев после операции.
Полное восстановление обычно занимает не меньше 6 месяцев.
В течение первого года после травмы обычно сохраняются некоторые болевые ощущения при физических нагрузках, а иногда они могут сохраняться дольше или вообще постоянно, особенно это касается высокоэнергетических повреждений, пациентов в возрасте 50 лет или пациентов с исходным остеоартритом лучезапястного сустава. Тугоподвижность обычно выражена минимально и никак не влияет на функцию конечности в целом.
Одним из причин переломов дистального конца лучевой кости является остеопороз. Считается, что пациенты с такими переломами подлежат обследованию на это заболевание, особенно если у них есть и другие факторы риска остеопороза. Более подробно об этой проблеме вы можете поговорить со своим лечащим врачом.
Старость не радость: эта пословица смиряет каждого из нас с мыслью, что преклонный возраст неизбежно сопровождается многочисленными проблемами. В первую очередь речь, разумеется, идет о различных заболеваниях, которые с годами прогрессируют. Однако старость не приговор, и ответственное отношение к собственному здоровью может значительно облегчить жизнь пожилого человека. Главное — знать, с чем придется иметь дело.
Так, одной из самых частых причин для обращения за неотложной медицинской помощью у людей старше 60 лет являются переломы. В чем же причина хрупкости костей человека в преклонном возрасте и каковы последствия подобных травм?
Почему риск переломов возрастает в пожилом возрасте
По мере старения обменные процессы в организме замедляются, равно как и способность к регенерации — естественному восстановлению повреждений. Вследствие этого у людей преклонного возраста развивается остеопороз — прогрессирующее снижение плотности костной ткани. Подобно тому, как бревна, из которых построен деревянный дом, со временем начинают усыхать и вся конструкция оседает под собственной тяжестью, у пенсионеров отмечаются уменьшение роста, сутулость, патологическое искривление позвоночника и так называемые гипотравматические переломы, возникающие даже при незначительных повреждениях или резких движениях.
Еще один фактор риска переломов у людей преклонного возраста — слабость и головокружение, которые могут быть следствием сопутствующих хронических заболеваний (например, болезней сердца и сосудов). Это ведет к тому, что пожилым людям легко потерять равновесие и упасть на скользкой дороге или даже при выполнении повседневных домашних дел, например во время уборки или гигиенических процедур.
Важно знать
Врачи отмечают, что риск развития остеопороза и получения переломов в пожилом возрасте наиболее высок у людей, родственники которых также страдали от этого заболевания (например, ломали шейку бедра). В группе риска пациенты с низкой массой тела, курильщики, те, кто злоупотребляет алкоголем, и больные, которым приходилось длительное время принимать кортикостероидные препараты (их часто назначают при артритах, бронхиальной астме и некоторых болезнях кожи).
Во-первых, кости в преклонном возрасте срастаются гораздо медленнее, чем в молодости. Это обусловлено ухудшением обмена веществ и кровоснабжения скелетной ткани.
Во-вторых, необходимость в иммобилизации (временном обездвиживании) поврежденной части тела часто означает обязательный постельный режим, как, например, при переломе шейки бедра или позвонков. Отсутствие движений ослабляет организм и отрицательно влияет на эмоциональное состояние пациента.
Еще одна опасность связана с тромбоэмболиями — снижение подвижности больного ведет к образованию кровяных сгустков в сосудах нижних конечностей, что впоследствии может привести к закупорке легочной артерии — смертельно опасному состоянию.
Чтобы сломанные кости у пожилого человека срослись, нередко приходится прибегать к хирургическому вмешательству. Речь идет об остеосинтезе, при котором обломки соединяются металлической пластиной, а в некоторых случаях — об эндопротезировании сустава, при котором костное сочленение целиком заменяется имплантатом. Проблема такого подхода в том, что не все люди в возрасте способны благополучно перенести операцию, поэтому вопрос о ее целесообразности решается в индивидуальном порядке.
Переломы лучевой кости в дистальном отделе
Это наиболее часто встречающийся вид переломов верхних конечностей, который обычно наблюдается при падении на вытянутую перед собой руку. В неосложненных случаях перелом лучевой кости лечится наложением гипсового лонгета (или полимерной повязки), но, если присутствует смещение костных отломков или если у врача есть подозрение, что процесс их сращения будет затруднен, больному накладывают спицы.
Лечение занимает приблизительно шесть недель, после чего больному требуются реабилитация и легкая физическая нагрузка — курс специальных упражнений, направленных на восстановление мышечной силы поврежденной руки.
Перелом хирургической шейки плечевой кости
Эта травма встречается у пожилых людей при падении с высоты собственного роста на локоть или при резком рывке, например при прогулке с собакой на поводке.
В легких случаях — при переломах без смещения — лечение заключается в фиксации руки специальной повязкой. Если обломки кости разошлись, проводится их совмещение под местной анестезией или процедура по скелетному вытяжению. В тяжелых случаях больному назначается операция с наложением пластин, однако ослабленным больным она может быть противопоказана.
Срок иммобилизации составляет в среднем шесть недель, в дальнейшем пациенту требуется реабилитация, направленная на восстановление функций поврежденной конечности.
Надмыщелковые переломы и переломы мыщелков плечевой кости
Эти переломы также диагностируются при травмах локтя, обычно при падениях на руку. Лечение заключается в наложении гипса и фиксирующей руку повязки, в сложных случаях больному может потребоваться скелетное вытяжение руки или операция.
Гипс необходимо носить около шести недель. Реабилитация — как и при других видах переломов руки.
Переломы шейки бедра
Шейка бедра — самое тонкое место кости — плохо снабжается кровью, поэтому переломы в этой области срастаются очень долго. Как правило, у пожилых людей они происходят при падениях с высоты собственного роста.
Такие переломы требуют хирургического лечения — остеосинтез при помощи штифта, спицы, пластины либо замены головки бедренной кости или всего сустава целиком.
Послеоперационная госпитализация занимает несколько дней, тогда как период реабилитации требует многих месяцев упорных занятий лечебной физкультурой, прохождения физиопроцедур и других мероприятий, направленных на восстановление подвижности больной конечности.
Важно
В 2010 году на территории России каждые пять минут имел место один перелом шейки бедра. Ожидается, что к 2035 году число таких переломов вырастет до одного перелома в три минуты. При этом до сих пор не во всех регионах России пожилым пациентам с переломом шейки бедра оказывается современная хирургическая помощь. Особенно это касается сельской местности и небольших городов [1] .
Вертельные переломы бедренной кости
Как и для предыдущего вида переломов, причиной вертельных переломов бедра у пожилых людей является остеопороз. Срастается бедренная кость крайне медленно, поэтому по возможности больным проводится операция, направленная на совмещение отломков или замену тазобедренного сустава.
Восстановление после перелома и операции занимает от полугода и более. Пациентам требуется помощь с выполнением повседневных действий — гигиенических процедур, приготовлением пищи и так далее. Часто необходимо особым образом адаптировать жилище больного с учетом его слабости и малоподвижности.
Переломы мыщелков большеберцовой кости
Перелом образуется при травмах колена, например при падениях на согнутые ноги. Такой перелом может сопровождаться кровоизлиянием в полость коленного сустава. В зависимости от тяжести повреждения кости пациенту накладываются гипс, спицы (аппарат Илизарова) или проводится операция с установкой шурупов или пластин.
Полное восстановление конечности после такого перелома занимает около полугода. В течение всего это времени больной должен проходить реабилитационные мероприятия — физиопроцедуры, массаж и так далее.
Переломы лодыжек
Заживление перелома в неосложненных случаях занимает около двух месяцев. Реабилитация направлена на восстановление здоровой походки и профилактику хромоты.
Задуматься о профилактике остеопороза и сопутствующих ему переломов стоит еще до наступления старости. Рекомендации врачей просты: необходимо вести подвижный образ жизни, заниматься физкультурой, полезны регулярные занятия йогой.
Еще один важный фактор профилактики и восстановления — правильное питание, включающее в себя рекомендуемую дозу витамина D (10 мкг в сутки), кальций (не менее 700 мг) и отказ от употребления алкоголя. Первый содержится в морской рыбе, особенно в ее печени, в кисломолочных продуктах, сливочном масле, овсянке и картофеле, кальцием богаты творог, сыр, йогурт, все виды капусты, шпинат, орехи, тофу. Не стоит пренебрегать и приемом специализированных витаминно-минеральных комплексов для укрепления костей и иммунитета.
Кроме того, людям в возрасте полезно ежедневно дышать свежим воздухом и больше гулять, повышая мышечный тонус. А интерес к жизни и внимание со стороны родственников помогут им уйти от депрессивных мыслей, связанных со старением, и избежать многих проблем со здоровьем.
По оценкам Всемирной организации здравоохранения треть людей старше 65 лет падает ежегодно, более половины из них — повторно. Примерно 10–15% падений приводят к серьезным повреждениям. Более того — последствия падений являются пятой по распространенности причиной смерти пожилых. Переломы костей требуют не только правильного и своевременного лечения, но и правильной реабилитации, которая особенно важна для пожилых людей. По окончании реабилитационных мероприятий потребуются постоянные меры профилактики повторных переломов.
«После того, как пожилого человека с переломом выписывают из стационара, ему требуется восстановительное лечение, проведение которого в большинстве случаев возлагается на членов семьи. Если родные в силу различных жизненных обстоятельств не могут уделять достаточно времени питанию, гигиеническому уходу, лечебной гимнастике пожилого человека, то имеет смысл сразу же обратиться в специализированный пансионат или реабилитационный центр.
С медицинской точки зрения для адаптации в новых условиях пожилым людям необходимо как минимум две недели — мы рекомендуем именно такой минимальный срок размещения. В нашей практике были случаи, когда пациенты уезжали домой, но потом возвращались, предпочитая квалифицированный уход. Хотя возможно размещение пожилых людей на любой срок от трех суток.
Мы работаем над внедрением индивидуальных программ реабилитации при инсультах, инфарктах и травмах после операционного вмешательства (эндопротезирования), включая переломы шейки бедра, большеберцовой кости, лодыжек. Также мы принимаем пациентов с деменцией, болезнями Альцгеймера, Паркинсона, сахарным диабетом и многими другими деликатными проблемами зрелого возраста.
Уход за пациентами осуществляется по нескольким направлениям.
Во-первых, конечно же, это контроль здоровья, наблюдение и медицинская помощь, выполняемая силами подготовленного персонала с соответствующим образованием и допуском (у всего персонала имеются медкнижки). Для удобства пациентов организована доступная среда — все пансионаты обеспечены специализированной мебелью, колясками, пандусами и поручнями, в общих зонах ведется видеонаблюдение.
Во-вторых, это организация разнообразного и насыщенного досуга, который позволяет нашим постояльцам получать удовольствие от жизни. Сюда входят регулярные прогулки по живописной территории, занятия с аниматорами, чтение и игры, общение с другими пациентами и с родными, приезжающими в гости.
В-третьих — правильное питание, направленное на поддержание организма в энергичном состоянии. Это касается всех аспектов диеты: пятиразовое питание организовано таким образом, чтобы блюда были и вкусными, и полезными. Меню составляется на основе медицинских рекомендаций и с учетом особенностей недугов пациентов. Например, рацион для пожилых людей с переломом шейки бедра насыщен кальцием, витамином D и коллагеном, что способствует скорейшему выздоровлению.
Обстановка в нашем пансионате дружелюбная, персонал вежливый: психологи, врачи, медсестры, сиделки относятся к пожилым людям с пониманием и заботой. Мы следим за эмоциональным фоном постояльцев: профессиональные психологи помогают установить душевное равновесие после операции, возвращая стремление к жизни. Важным моментом является общение между пожилыми людьми. При размещении мы подбираем соседей в соответствии с психическим и физическим состоянием пациентов, что позволяет постояльцам найти общие интересы и темы для разговоров.
Мы предоставляем светлые комфортные номера со всеми удобствами, рассчитанные на размещение от одного до пяти человек. Стоимость проживания формируется индивидуально для каждого подопечного в зависимости от его возраста, состояния здоровья, степени самостоятельности, длительности пребывания, количества человек в номере и выбранного пансионата. На февраль 2020 года цена варьируется в пределах 1250–3000 рублей в сутки.
Читайте также:


