После операции на тазобедренных суставах при дцп
Оперативные вмешательства при ДЦП
Общие задачи хирургического лечения спастического церебрального пареза у детей сводятся к следующему: 1) упрощению координированной активности мышц (при сохранении их участия в двигательной реакции) путем вмешательства на периферическом двигательном звене. Такое упрощение более всего достигается перемещением сухожилия контрагированной двусуставной мышцы с превращением ее в односуставную с единой функцией; 2) уменьшению потока проприоцептивной импульсации от контрагированной и натянутой спастико-паретической мышцы: к сегментарным мотонейронам, что достигается путем подшивания сухожилий перемещенной мышцы без прежнего натяжения. Указанные общие задачи позволяют определить показания и противопоказания к хирургическому лечению церебральных парезов у детей.
- Хирургическому лечению подлежат только спастические (пирамидные) или смешанные спастико-гиперкинетические парезы. Исключением является гиперкинетический парез верхней конечности с резким постоянным сжатием кисти в кулак и повреждением ногтями кожных покровов ладонной поверхности кисти или с резкой болезненностью в напряженных мышцах. У таких больных перемещение сгибателей пальцев и запястья вместе с круглым пронатором на предплечье не улучшает функции кисти, но ослабляет силу ее сжатия в кулак и устраняет болезненность в мышцах.
- Хирургическое лечение показано детям с 6—8 лет, когда консервативные меры не дают эффекта или контрактуры после устранения быстро рецидивируют; детям старше 10 лет, у которых нарастающие контрактуры ухудшают возможность к передвижению и самообслуживанию.
- Операция показана только на первично контрагированной спастико-паретической мышце, которая остается натянутой и под наркозом с миорелаксацией.
- Хирургическое вмешательство на сухожильно-мышечном аппарате предусматривает сохранение равновесия в антагонистических группах мышц и сохранение стабильности в суставах.
Ошибочно определенные показания к хирургическому лечению детских церебральных парезов могут привести к ухудшению и нередко к утрате ранее имевшихся функций и возможностей. Поэтому при выборе метода лечения необходимо также строго учитывать обоснованные противопоказания.
- Ортопедохирургическое лечение противопоказано при чистых гиперкинетических и атактических формах пареза.
- Вмешательство противопоказано на неконтрагированной спастико-паретической и вторично контрагированной мышцах.
- Детям с тяжелыми и распространенными плегиями с поражением мышц спины и шеи (в результате чего дети активно неспособны удерживать голову и корпус) хирургическое лечение противопоказано. Лишь при тяжелой аддукторной и сгибательной контрактуре в коленных и тазобедренных суставах хирургическое лечение может быть предпринято с целью облегчения ухода за такими больными.
- Корригирующие остеотомии (и особенно артродезы суставов) у больных с церебральными параличами противопоказаны, так как приводят к формированию дискордантных деформаций, исключающих формирование статических сгибательных установок, обеспечивающих устойчивое положение в ходьбе.
Все хирургические вмешательства у детей с церебральным спастическим парезом следует проводить только под наркозом с управляемым дыханием. Это диктуется необходимостью надежного обеспечения оксигенации мозга.
Миорелаксация при этом виде наркоза вызывает расслабление, но сохраняет натяжение контрагированных мышц.
Устранение контрактуры тазобедренного сустава. В тазобедренном суставе у детей с церебральным спастическим нижним парапарезом формируются сгибательно–приводящая и внутренне – ротационная контрактуры, для устранения которых применяют отдельные вмешательства.
Сгибательная контрактура наиболее часто формируется за счет контрактуры прямой мышцы бедра. Поэтому при выявлении такой контрактуры показано отсечение проксимального сухожилия мышцы от нижней передней подвздошной ости.
Техника операции следующая . В положении больного на спине производят дугообразный разрез 8—10 см на 1,5 см ниже верхней передней подвздошной ости. Рассекают фасцию и входят в межмышечный промежуток между портняжной мышцей и напрягателем широкой фасции, выполненный жировой клетчаткой. Мышцы тупо раздвигают и обнажают сухожилие прямой мышцы бедра, которое отсекают и подшивают к межмышечной фасции на бедре при максимальном сгибании в коленном суставе. Больного укладывают на живот, а бедра подвешивают на манжетах в положении максимального разгибания на балканской раме.
У детей, но чаще у подростков, с вывихом и подвывихом бедра и наличием болей в суставе возникают показания к внутритазовой резекции запирательного нерва, а при выраженной сгибательно-приводящей контрактуре — к отсечению сухожилия прямой мышцы бедра, закрытой миотенотомии приводящих мышц бедра.
Для устранения приводящей контрактуры бедра более показано вмешательство на сухожилиях приводящих мышц.
Закрытая миотенотомия проксимальных сухожилий этих мышц осуществляется недозированно и потому приводит к формированию небольшой отводящей контрактуры, которая больных вполне устраивает.
С. Polock (1958, 1963) предложил при наличии приводящей контрактуры в тазобедренном и сгибательной в коленном суставах, обусловленных контрактурой полусухожильной, полуперепончатой и тонкой мышц, их дистальные сухожилия пересаживать с голени на бедро.
Техника операции следующая. В положении больного лежа на животе, над указанными выше напряженными сухожилиями в подколенной ямке с внутренней стороны производят кожный разрез 12—15 см, чуть изогнутый кпереди. Выделяют, а затем отсекают почти у места прикрепления на голени дистальные сухожилия полуперепончатой, полусухожильной и тонкой мышц. В промежутке между сгибателями и разгибателями голени обнажают заднюю поверхность бедренной кости над медиальным мыщелком, где на протяжении 2—3 см продольно рассекают надкостницу. Края ее мобилизуют и прошивают четырьмя—пятью нитями шелка. Этими нитями с двух сторон прошивают отсеченные сухожилия, которые погружают под надкостницу, и нити завязывают. При наличии контрактуры большой приводящей мышцы сухожилие ее удлиняют. Рану дренируют и ушивают наглухо. Конечность фиксируют высоким гипсовым сапожком при полном разгибании в коленном суставе в отведении и наружной ротации бедра.
У детей с выраженной внутренней ротационной и приводящей контрактурами в тазобедренном и сгибательной в коленном суставах возникают показания к пересадке дистальных сухожилий полуперепончатой, полусухожильной и тонкой мышц на задненаружную поверхность латерального мыщелка бедра.
Техника операции следующая. В положении больного лежа на животе, производят разрез 15—18 см через середину подколенной ямки, причем разрез на бедре должен быть длиннее, чем на голени. Внутренний кожный лоскут мобилизуют и отводят кнутри. Обнажают и отсекают сухожилия полуперепончатой, полусухожильной и тонкой мышц, по возможности у места их прикрепления к кости. По сухожилию кверху мобилизуют эти мышцы, рассекая перитеноний, чтобы при последующем перемещении не создавалось перекрута и ущемления. Затем мобилизуют наружный кожный лоскут и входят тупо между латеральной широкой и двуглавой мышцы бедра. Надкостницу бедренной кости в надмыщелковой области надсекают продольно на протяжении 3 см и отсепаровывают. С каждой стороны надкостницу прошивают четырьмя—пятью шелковыми прочными нитями. Сухожилия отсеченных мышц по диагонали переводят кнаружи, где подшивают с некоторым напряжением к надкостнице, предупреждая их перегиб и перекручивание. Рану дренируют и ушивают наглухо. Конечность фиксируют высоким гипсовым сапожком с разогнутым коленным суставом. Обеспечивают наружную ротацию.
Устранение сгибательной контрактуры коленного сустава. При вышеописанных двух вариантах операции устраняются и сгибательная контрактура в коленном суставе.
Однако при более тяжелых и распространенных парезах сгибательная контрактура в коленном суставе может быть обусловлена контрагированием всех сгибателей голени. В этих случаях, особенно если имеется слабость икроножной мышцы (после ранее проведенного удлинения пяточного сухожилия), показана пересадка проксимальных сухожилий двуглавой мышцы бедра, полуперепончатой и полусухожильной мышц с седалищного бугра на бедро. Однако эта операция может быть произведена лишь при удовлетворительной функции ягодичных мышц.
Техника операции следующая. В положении больного лежа на животе производят дугообразный разрез 10 см по ягодично-бедренной складке над седалищным бугром. Продольный разрез у больных с преимущественно сидячим образом жизни нерационален из-за постоянной травматизации и мацерации послеоперационного рубца.
Большую ягодичную мышцу отводят кверху и обнажают седалищный бугор с прикрепляющимися к нему сухожилиями сгибателей голени. Вдоль рассекают их общее сухожильное влагалище, внутри которого выделяют и отсекают сухожилия полуперепончатой, полусухожильной мышц и двуглавой мышцы бедра. Отсечение сухожилия внутри их влагалища предупреждает повреждение седалищного нерва, расположенного с наружной стороны, и рассечение приводящих мышц с внутренней стороны.
При разгибании в коленном суставе отсеченные сухожилия смещают.
Устранение сгибательной контрактуры голеностопного сустава и деформации стопы. Если конская стопа формируется за счет контрактуры икроножной мышцы, то при сгибании в коленном суставе эквинус уменьшается. В этом случае показана пересадка головок икроножной мышцы с бедра на голень.
Техника операции следующая. В положении больного лежа на животе, производят срединный разрез в подколенной ямке размером 15—18 см, мобилизуя края раны с внутренней и наружной стороны, обнажают обе головки икроножной мышцы.
При отсечении медиальной головки под нее подводят элеватор изнутри кнаружи. Над элеватором отсекают ее косо идущее сухожилие, при этом возможно повреждение капсулы коленного сустава, которое необходимо ушить. Выделение латеральной головки и подведение под нее элеватора производят снаружи внутрь. Общий малоберцовый нерв осторожно отводят и сохраняют под визуальным контролем на время отсечения сухожилия латеральной головки.
После отсечения обеих головок и редрессации эквинуса стопы головки икроножной мышцы смещают на голень, где их подшивают к межмышечным фасциям. Рану дренируют и ушивают наглухо. Конечность фиксируют высоким гипсовым сапожком. Гипс на тыле стопы и голеностопного сустава вырезают. Со следующего дня под подошвенную поверхность стопы подкладывают деревянные клинья для устранения остаточного эквинуса.
Одновременно тренируют активное разгибание стопы и пальцев.
Небольшой эквинус стопы может быть устранен дозированным удлинением пяточного сухожилия.
У детей после 12 лет и подростков формируется костная эквинополоварусная деформация стопы, которая может быть устранена лишь тройным артродезом, иногда с дополнительным небольшим удлинением пяточного сухожилия.
При попытке использовать дистракционный аппарат для устранения деформации стопы или для устранения остаточной деформации после операции Сильвершельда и тройного артродеза стопы выявлено увеличение тонического напряжения мышц с выраженной болевой реакцией.
В то же время X. А. Умханов (1985) широко использовал дистракционный аппарат для устранения деформаций стоп у детей с церебральными парезами с положительными результатами.
Таким образом, опыт показывает, что сравнительно небольшие контрактуры суставов (коленного, голеностопного) могут быть устранены удлинением сухожилий контрагированных мышц.
При выраженных контрактурах суставов и мышц показано перемещение точек прикрепления проксимальных сухожилий контрагированных мышц с превращением их в односуставные.
В этих условиях функция мышцы не ослабляется, а, напротив, постепенно возрастает сила их произвольных сокращений.
Самым важным преимуществом этого вмешательства является обеспечение условий для тренировки изолированных сокращений мышц и произвольных движений в суставах.
Устранение контрактур суставов верхней конечности. На верхних конечностях при геми- и тетрапарезе, реже монопарезе, наблюдается подкорковый или смешанный корково-подкорковый тип пареза.
Поэтому к хирургическому лечению контрактур и деформаций на верхних конечностях прибегают значительно реже, чем на нижних.
Показанием к ним являются контрактура суставов и мышц, а также выраженное болезненное тоническое напряжение мышц.
При наличии пронаторно–сгибательной контрактуры в локтевом, лучезапястном суставах и в суставах пальцев кисти, показана пересадка проксимальных сухожилий сгибателей запястья и пальцев вместе с сухожилием круглого пронатора с медиального надмыщелка плечевой кости на предплечье.
Техника операции следующая. Производят дугообразный разрез (10—15 см) по ладонной поверхности локтевого сустава, огибающий медиальный надмыщелок плечевой кости. Обнажают мыщелок с прикрепляющимися к нему мышцами, при этом с их внутренней стороны выделяют и отводят локтевой нерв. Сосуды располагаются глубже. Элеватор подводят под выделенные мышцы изнутри кнаружи при согнутом локтевом суставе. Сухожилия мышц отсекают от надмыщелка, сохраняя визуальный контроль за локтевым нервом. Производят разгибание в локтевом и лучезапястном суставах, а также в пальцах кисти и супинацию предплечья и кисти. Отсеченные сухожилия перемещают на предплечье, где их подшивают к межмышечным фасциям. Рану дренируют и ушивают наглухо. Конечность фиксируют гипсовой лонгетой в положении супинации и разгибания в локтевом и лучезапястном суставах, а пальцы кисти фиксируют на ватно-марлевом валике в максимально разогнутом положении. Такую фиксацию сохраняют до 3—4 нед. Пассивные движения в пальцах начинают с первых дней после операции, а затем подключают и активные.
Консультации пациентов по вопросам детского церебрального паралича,
хирургическое и консервативное лечение ДЦП, спастических и вялых параличей.
Skype on-line: valery.umnov
5 отделение детского ортопедического института им. ТУРНЕРА
обсудить эту тему на форуме
Руководитель клиники – док. мед. наук УМНОВ ВАЛЕРИЙ ВЛАДИМИРОВИЧ.
Сотрудники:
научный сотрудник, канд.мед.наук А.В. Звозиль (нейрохирург)
научный сотрудник, канд.мед.наук Д.В. Умнов (ортопед )
научный сотрудник В.А. Новиков (ортопед)
старший научный сотрудник, канд.мед.наук Г.А. Икоева (невролог, специалист по двигательной реабилитации)
старший научный сотрудник, канд.психол. наук Г.В. Пятакова (психолог)
врач-невролог, канд.мед.наук О.В. Барлова
Заведующая отделением – Н.В. Никитина
Клиника является специализированным центром, в котором больным данного профиля оказывается многостороннее квалифицированное лечение двигательных нарушений, сопровождающихся ограничением движений (контрактурами), подвывихами и вывихами в суставах, высоким мышечным тонусом или отсутствием функции мышц.
Заболевания, при которых оказывается медицинская помощь:
- Детский церебральный паралич ( основной контингент – 95% больных )
- Двигательные расстройства после тяжёлой черепно-мозговой и спинальной травмы
- Двигательные нарушения после сосудистых, инфекционных и других заболеваний центральной нервной системы
- Спинно-мозговая грыжа
- Любые нейро-мышечные заболевания, сопровождающиеся наличием вялого паралича.
- Плоскостопие.
Оказываемые виды медицинской помощи:
- Консультация нейроортопеда, нейрохирурга, невролога с уточнением диагноза, формы и степени тяжести заболевания, оценка двигательных возможностей больного и формирование плана двигательной реабилитации.
- Диагностика нейро-мышечных нарушений с применением самой современной аппаратуры ( магнитно-резонансная томография, компьютерная томография, ультразвуковая диагностика, электронейромиография и др.).
- Консервативное лечение спастического паралича с применением снижающих тонус мышц препаратов ДИСПОРТ и БОТОКС.
- Консервативное лечение спастического паралича с применением уникального, разработанного в отделении способа снижения мышечного тонуса методом радиочастотной деструкции.
- Нейрохирургическое лечение, направленное на снижение мышечного тонуса как всей конечности (верхней и нижней), так и отдельных её сегментов.
- Ортопедо-хирургическое лечение контрактур и деформаций любой степени тяжести верхней и нижней конечностей.
- Сложные реконструкции тазобедренных суставов при подвывихе и вывихе бедра.
- Снабжение больных специальными аппаратами для обучения ходьбе.
- Обучение пациентов после хирургического лечения навыкам передвижения с помощью специалистов по двигательной реабилитации, а также уникального компьютеризированного комплекса ЛОКОМАТ.
- Впервые разработана и широко применяется лечебно-профилактическая методика хирургического лечения ПЛОСКОСТОПИЯ различной степени тяжести, которая позволяет не только получить хорошую форму стопы, но и сохранить подвижность всех её суставов.
Просторное отделение располагается в новом корпусе института, имеет прекрасные бытовые условия для пациентов в 2-4 местных палатах со всеми удобствами.
Раннее обращение для консультации в поликлинику института часто позволяет родителям избежать неверных шагов и предотвратить развитие непоправимых последствий неправильно выбранного лечения.
Комплексное квалифицированное хирургическое лечение в сочетании с последующей двигательной реабилитацией часто являются вынужденной, но единственно реальной возможностью значительно улучшить двигательные навыки пациентов, несмотря на естественные опасения больных и их родителей. Накопленный отделением уникальный для России столь значительный опыт хирургического лечения ( особенно таких наиболее сложных его разделов, как нейрохирургическое лечение высокого мышечного тонуса, реконструктивные операции при подвывихе и вывихе в тазобедренном суставе, исправление плоскостопия различной степени тяжести) позволяет дать надежду на освоение ходьбы многим больным, до настоящего времени считавшимся неперспективными.
Вы можете приехать для консультаций, которые проводит руководитель отделения доктор медицинских наук УМНОВ ВАЛЕРИЙ ВЛАДИМИРОВИЧ с 11.00. до 14.00. в любой четверг в поликлинике института. Запись на приём в регистратуре поликлиники с 9.00. или по телефону регистратуры 465-49-95. Телефон отделения – 3185414.
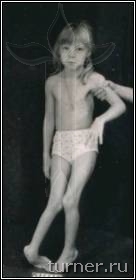
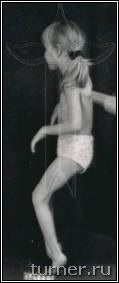
Наиболее многочисленной группой пациентов являются больные детским церебральным параличом (ДЦП). Основной причиной развития данного заболевания является внутриутробное поражение двигательных центров головного мозга, соответственно ведущим проявлением его являются двигательные нарушения различной степени тяжести. Многие больные, поступающие для лечения в клинике, не могут передвигаться из-за наличия выраженных контрактур, деформаций в суставах и высокого тонуса мышц, хотя потенциально способны к освоению
ходьбы (рис 1).

Рис.1.
Важнейшим фактором, препятствующим передвижению при ДЦП, является повышение мышечного тонуса, а также нарушение координации движений. Отмеченные симптомы могут несколько уменьшаться на фоне проводимого консервативного лечения (медикаменты, применение препаратов ботулотоксина, ЛФК и т.д.), однако это возможно лишь в раннем возрасте ( обычно до 5-6 лет) и часто в незначительной степени. В дальнейшем у многих пациентов на фоне сохраняющегося высоким тонуса мышц наступает их необратимое перерождение и укорочение, что приводит к ограничениям амплитуды движений в суставах (контрактура), искривлениям костей, развитию подвывихов и вывихов. Поэтому при спастическом параличе у больных с контрактурами и деформациями в суставах конечностей в возрасте обычно старше 4 лет основным методом лечения, направленным на улучшение двигательных возможностей, является хирургический. Именно поэтому он избран ведущим в деятельности клиники, и на него ориентированы остальные (консервативные) способы двигательной реабилитации.
Нехирургические способы снижения мышечного тонуса
Одним из современных методов временного снижения мышечного тонуса в настоящее время является введение в наиболее спастичные и функционально значимые мышцы препаратов ботулотоксина БОТОКС и ДИСПОРТ в рекомендуемых дозировках. Это позволяет временно снизить тонус спастичных мышц с помощью блокирования нервного импульса. Проведение на этом фоне двигательной реабилитации за время действия препарата ( в среднем 3-4 месяца) может дать хороший эффект. Это позволяет у части пациентов сформировать более правильный стереотип походки, а также улучшить функцию верхних конечностей, и этот результат может со временем частично закрепиться после прекращения действия препарата.
Однако у части больных функциональный результат введения препарата либо выражен минимально, либо отсутствует. Продолжительность его также значительно варьирует. Кроме того, отмечается различное воздействие препарата на отдельные мышечные группы, как по силе воздействия, так и по его продолжительности. У отдельных пациентов отмечается ухудшение двигательных возможностей, что может потребовать длительной реабилитации. Однако основным недостатком этого способа является его применение с возраста лишь 2 лет, когда высокий тонус мышц уже привёл к существенным необратимым их изменениям. Кроме того, количество мышц-мишеней ограничено предельно допустимой дозой препарата, что снижает эффективность лечения при множественных поражениях.
Эти недостатки явились поводом для разработки нового способа снижения мышечного тонуса, предложенного в отделении и прошедшего клиническую апробацию. Его сущность заключается в воздействии на двигательные точки мышц током специальной частоты, что приводит к снижению их активности с соответствующим снижением тонуса мышц. Основными преимуществами данного метода перед всеми остальными являются:
- Впервые появившаяся возможность снижать мышечный тонус у больных в возрасте до 2 лет, что может предотвратить значительные необратимые изменения в поражённых мышцах, образование контрактур и деформаций, а также улучшить двигательные возможности пациентов.
- Возможность воздействовать на неограниченное количество спастических мышц (как верхних, так и нижних конечностей) одновременно, что приводит к более выраженному общему противоспастическому эффекту.
- Количество повторных вмешательств, в отличие от методики с применением препаратов ботулотоксина, не ограничено.
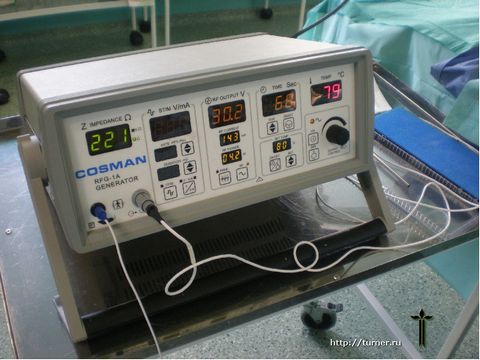
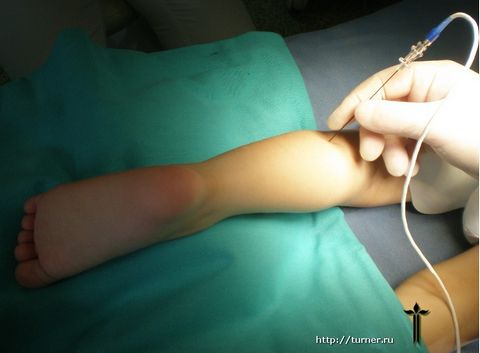
В случае, если консервативное лечение не приводит к ожидаемому результату, или эффективность его исчерпана, наиболее реальным способом улучшить двигательные возможности пациента является хирургическое лечение.
ОСНОВНЫЕ СПОСОБЫ ХИРУРГИЧЕСКОГО ЛЕЧЕНИЯ ДЦП
Применяются при следующих основных формах ДЦП – спастический гемипарез, спастический тетрапарез, спастическая диплегия, а также данные формы, сочетающиеся с гиперкинезами. Наличие контролируемого судорожного (эпилептического) синдрома не является противопоказанием для проведения хирургического лечения.
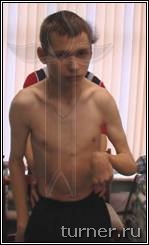
Ограничение движений (контрактура) может развиваться в любых суставах верхних и нижних конечностей. Для первых наиболее типичным являются приведение в плечевом суставе, сгибания в локтевом, внутренняя ротация предплечья, ладонное сгибание кисти, приведение к ладони I пальца – (рис.2), вторых – приведение и сгибание бедра, сгибание или переразгибание (рекурвация) коленного сустава, подошвенное сгибание (эквинус) стопы (рис.3). Остальные контрактуры встречаются реже, и в основном являются результатом неправильного лечения.
Рис.2 Фото предплечья и кисти больной И., 15 лет. Диагноз: последствия геморрагического инсульта, правосторонний спастический гемипарез.
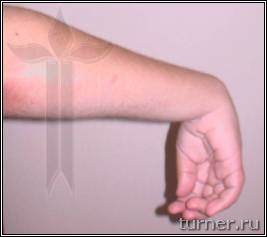
Рис.3. Типичная поза больного детским церебральным параличом.


А
Нейрохирургические операции, снижающие мышечный тонус
Дорзальная ризотомия
В тех случаях, когда тонус мышц высок во всех сегментах конечностей, мы широко применяем для его снижения способ дорзальной РИЗОТОМИИ на шейном или пояснично-крестцовом уровне .
Первый применялся всего в 8 случаях из-за относительной редкости тяжёлых поражений руки у перспективных в двигательном отношении пациентов (в основном после тяжёлой черепно-мозговой травмы).
Достаточно часто применяемое в клинике хирургическое лечение контрактур и деформаций верхней конечности преследует целью улучшение её функции для выполнения необходимых бытовых манипуляций, а также косметики руки. Для снижения тонуса мышц, кроме ризотомии, применяем операции на нервах (так называемые селективные невротомии), а для улучшения функции кисти и пальцев широко используем пересадку сухожилий и мышц. Для выведения предплечья, кисти и пальцев в правильное положение используем также при необходимости операции на костях и суставах. В результате в большинстве случаев удаётся улучшить положение и функцию руки, приспособив её для выполнения необходимых манипуляций (рис.4)

А
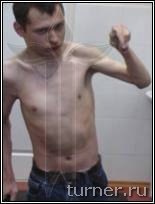
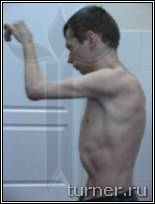
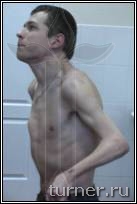
Рис.4 Фотографии больного В.: А - до операции (в возрасте 17 лет);
Б – через 1 год после операции-шейная дорзальная ризотомия (амплитуда активных движений в плечевом
и локтевом суставах).
В
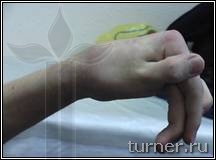
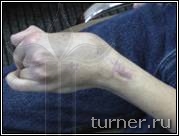
В – вынужденное порочное положение кисти с качательными движениями пальцев до операции на кисти;
Г – положение кисти и амплитуда активных движений пальцев через 1 год после операции.
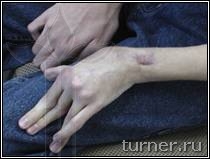
Г
Поясничная дорзальная ризотомия (ПДР) является в настоящее время достаточно часто применяемым в нашей клинике стандартным вмешательством ( выполнено около 140 операций). Она позволяет значительно снизить тонус мышц нижних конечностей, а также степень выраженности других признаков спастического поражения, что создаёт совершенно новые выгодные условия для любой последующей двигательной реабилитации (как консервативной, так и хирургической). Такой эффект, в отличие от других способов снижения мышечного тонуса, продолжает действовать в течение всей жизни пациента, и даёт шанс на освоение ходьбы даже тем больным, у которых это ранее было невозможно.
Операция заключается в выделении у места вхождения в спинной мозг задних корешков, иннервирующих все мышцы нижних конечностей (по 7 с каждой стороны), разделение их на отдельные пучки, их тестирование и пересечение тех, которые вызывают высокий тонус мышц.
Для больных после данной операции являются характерными свободные мягкие движения в суставах ног, достаточно широкий шаг, хороший контроль пациента за движениями, значительное улучшение способности больного к выпрямлению туловища. Достижение подобных многогранных клинических результатов у столь тяжёлых больных очень проблематично при применении препаратов ботулотоксина, так как, кроме кратковременности, они лишь могут локально снизить мышечный тонус. Среди наших пациентов после операции на фоне двигательной реабилитации без последующей операции на сухожилиях и мышцах контрактуры были ликвидированы в 17-83% случаев в зависимости от сегмента конечности. Кроме этого, значительное уменьшение спастичности мышц позволяет не только сохранить, но даже улучшить их эластические свойства, что является эффективной профилактикой развития в дальнейшем контрактур и деформаций. В результате применения ПДР в последние годы в клинике значительно уменьшилась необходимость использования операций на сухожилиях и мышцах для устранения контрактур, что сохраняло все основные мышцы нетронутыми и позволяло использовать их для освоения ходьбы. Улучшение эластических свойств мышц давало возможность после ПДР исправлять без дополнительной операции даже очень тяжёлые сгибательные контрактуры коленных суставов с помощью гипсовых повязок. Значительный, а во многом уникальный, опыт применения ПДР согласно разработанным в клинике принципам лечения позволяет считать его в настоящее время наиболее эффективным способом коррекции спастичности у больных спастическими параличами независимо от их причины (рис.5-7).
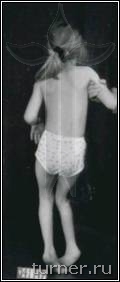
А
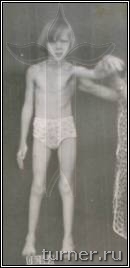

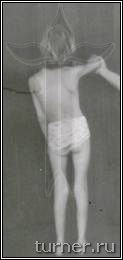
Б
Читайте также:


