Витамины для дисплазии тазобедренного сустава
Значение витамина D в формировании скелета трудно переоценить. Витамин D регулирует процессы усвоения кальция в организме и одновременно является гормоном, регулирует сон, состояние нервной системы и в перспективе оказывает влияние на течение атопического дерматита, бронхиальной астмы, сахарного диабета и болезни Альцгеймера.
Витамин D поступает в организм двумя путями: с пищей или синтезируется кожей под воздействием ультрафиолета.
Таким образом, дети находящиеся на грудном вскармливании (сейчас ВОЗ рекомендует ГВ до 6 месяцев минимум, а в идеале до 2-х лет) получают в среднем 0,1 мкг (4МЕ) в 1 литре материнского молока. Например, для ребенка 4-5 месяцев, выпивающего за день 1 л молока это 1% от дневной нормы.
Дети-искусственники, получают витамин D из адаптированных смесей, в них количество витамина Д достигает — 37-45МЕ на 100 мл, но и этого порой недостаточно для покрытия дефицита витамина для растущего организма. Кстати, это не повод переводить ребенка на искусственное вскармливание, но вот восполнить потребность в таком важном витамине однозначно стоит.
А что с солнцем? Во-первых, витамин вырабатывается только на открытых участках тела и под воздействием UVB лучей. Во-вторых, эти лучи блокируются солнцезащитными кремами до 97-99%. А не мазать ребенка солнцезащитным кремом нельзя, это грозит ожогами и не сулит ничего хорошего в перспективе, всем известно страшное слово из трех букв. В-третьих, витамин D вырабатывается только при УФ-индексе выше 7, а это нереальное значение, например для Москвы (максимум 4 летом, зимой — 0). Вот и получается, что прогулка в открытой маечке, но с солнцезащитными кремами, тоже не восполнит дефицит витамина Д.
Так что же делать? Хорошие новости — на службе родителей теперь технологии в медицине и IT. Для того, чтобы достоверно узнать хватает ли ребенку (и взрослым, кстати тоже) витамина Д, и при необходимости грамотно рассчитать дозировку достаточно сдать анализ на витамин Д — Витамин 25(ОН)D. Сейчас его можно сделать в любой лаборатории, единственный недостаток в том, что он стоит в районе 800-2700 рублей. Но такая ли это высокая цена за точную информацию и расчет дозировки необходимого для развития скелета, мозга и нервной системы витамина?
- Инвитро Москва 2710 руб.
- Инвитро Воронеж 2040 руб.
- Инвитро Астрахань 850 руб.
Еще один союзник родителей это приложения для телефона — Погода или специальные приложения для оценки УФ-активности и даже для расчета дозы витамина Д, в зависимости от цветотипа кожи и активности солнца в конкретном регионе на сегодня. Внеся в приложения свои данные (оттенок кожи, цвет глаз, реакции на солнце) вы получите дозировку витамина, на которую можно ориентироваться при ежедневном приеме.
Витамин D пока единственный витамин, который врачи рекомендуют принимать в профилактической дозе. Прием остальных витаминов для профилактики, без анализов, у детей, которые получают полноценное, сбалансированное питание детские врачи не рекомендуют.
- Дефицит витамина D определяется при концентрации 25(ОН)D
![]()
Как разнообразить рацион ребенка, которому уже введен прикорм и более старшего возраста, когда ребенок уже переведен за общий стол.
Сейчас рекомендуют вводить желток уже в 4 месяца, поэтому начать корректировать витамин Д питанием можно именно с введения яиц в рацион малыша.
Молочные продукты: сыр, творог, сливочное масло, кисломолочные продукты.
Рыба: палтус, скумбрия, треска, сельдь, тунец. Печень этих рыб — кладезь витамина, кстати, рыбий жир получают из печени рыб, из этих продуктов, витамин усваивается наиболее полноценно. Кстати, печень животных — тоже источник витаминов. В 100 г говяжьей печени содержится 15 МЕ витамина.
К числу продуктов, которые богаты витамином D можно отнести:
- зерновые. Для их выбора достаточно ознакомиться с составом и питательной ценностью, концентрацией витамина;
- яйца, а точнее желток содержит разное количество витамина D, что определяется местом обитания, питания курицы и другими факторами. Несмотря на то, что наибольшую питательную ценность представляет именно желток, есть нужно яйцо целиком, чтобы получить все полезные вещества;
- фруктовые соки. На полках магазинов можно встретить сок, дополнительно обогащенный витамином D. Стакан апельсинового сока, но только дополнительно обогащенного, содержит до 50% от суточной нормы;
- грибы. В зависимости от сорта гриба, количество витамина D может быть разным;
- соя: сыр тофу, соевое молоко — также источник витамина D.

По этой причине, кроме консервативного лечения, важно помочь организму крохи сформировать крепкие связки, хрящевые ткани и кости. Эту задачу не решить без должного внимания количеству витаминов и микроэлементов, получаемых ребенком с пищей или в форме биодобавок.
Витамины, способствующие восстановлению суставов
Далее мы расскажем, какие микроэлементы критически важны для правильного формирования костей и соединительной ткани. Их употребление помогает детям скорее справиться с последствиями дисплазии ТБС.
1. Витамин A необходим организму для усвоения кальция и фосфора. Без витамина А кальций и фосфор не могут нормально участвовать в обмене веществ. А без них не из чего будет формировать кости. Средневзвешенная дневная норма для витамина А составляет для детей до 1г. — 0,4 мг, для детей от 1г. до 3 лет – 0,3 мг.
2. Витамин C необходимо сочетать с витамином А, при этом их обоюдный эффект увеличивается. Главное и очень важное при дисплазии ДБС свойство витамина С – это его жизненная необходимость для процесса формирования коллагена. Коллаген – это кирпичик, из которого состоят связки, при его недостаточности сохранить суставы здоровыми не удастся. Средневзвешенная дневная норма для витамина С составляет для детей до 1г. — 30 мг., для детей от 1г. до 7 лет – 45 мг. Этот витамин не синтезируется в организме человека самостоятельно и его можно получить только с пищей.
3. Витамин E — это еще один очень важный для связок и хрящей микроэлемент. Он помогает стабилизации липидов в клетках соединительных тканей, что повышает прочность и эластичность связочного аппарата. Кроме того, Витамин Е способствует регенерации (восстановлению) хрящей и связок. Средневзвешенная дневная норма для витамина Е составляет для детей до 1г. — 4 мг., для детей от 1г. до 3 лет – 6 мг.
4. Витамин B6 способствует регенерации костей. Он укрепляет коллагеновый слой, который присутствует на костной ткани, а также улучшает усвоение организмом магния. Витамин В6 поможет здоровому и быстрому формированию костей ребенка. Это очень важно при дисплазии тазобедренного сустава, так как головка бедренной кости при этом диагнозе не может нормально развиваться. Средневзвешенная дневная норма для витамина В6 составляет для детей до 1г. -0,5-0,6 мг., для детей от 1г. до 3 лет – 0,9 мг.
5. Селен очень важен для правильного формирования хряща. При дисплазии ТБС хрящ вертлужной впадины из-за неправильно распределенной нагрузки подвержен деформации и деградирует. Селен способствует встраиванию в хрящевую ткань серы, без чего нормальное развитие хрящей не возможно. Средневзвешенная дневная норма для селена составляет для детей 1 мкг на 1 кг. веса ребенка.
Витамин D
На витамине D стоит остановиться подробнее, так как его значение для процесса создания костной ткани огромно. Под витамином D понимают два вещества: витамины D2 – эргокальциферол и D3 – холекальциферол. По своему влиянию на человека они тождественны.
Основная функция Витамина D – это способствование росту и развитию костей. Он нужен для правильного функционирования всего скелета человека и суставов в частности.
Как известно, кость – это в первую очередь коллаген и кальций. Кальций мы получаем исключительно из внешней среды, но организм человека сам по себе очень плохо его усваивает (в среднем усваивается и идет на пользу только 20% потребленного кальция). Чтобы использовать кальций бережнее, лучше его усваивать и эффективно направлять в работу, организму нужен витамин D. Кроме того, этот витамин помогает усвоению фосфора, который так же необходим для образования костной ткани.
Помимо помощи в всасывании фосфора и кальция, витамин D помогает организму направить эти вещества по назначению – в костную ткань. Дело в том, что D2 и D3 – уникальные вещества. Они выступают одновременно и как витамины, и как гормоны. В роли гормонов они стимулируют выработку специального белка, который как раз и переносит кальций и фосфор в кости.
Кроме воздействия на скелет, предотвращения рахита и склероза, витамины группы D улучшают тонус мышц, повышают иммунитет, препятствует росту раковых клеток. Его так же используют для комплексного лечения гипертонии и ряда кожных заболеваний.
Также вам могут быть интересны следующие статьи:
Дисплазия тазобедренного сустава — врожденное заболевание, которое без грамотного лечения с высокой вероятностью приводит к вывиху или подвывиху головки бедренной кости. Дисплазия представляет собой недоразвитие соединительной ткани, участвующей в его формировании, в том числе и связочного аппарата. Степень недоразвития сильно варьируется: от незначительной гипермобильности до грубых нарушений подвижности.
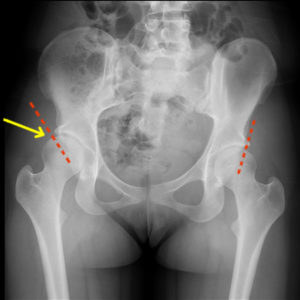
Дисплазия ТБС взрослого человека на рентгене
Что такое дисплазия тазобедренного сустава
Это понятие включает достаточно широкий диапазон патологических изменений ТБС:
- неонатальная нестабильность;
- дисплазия вертлужной впадины;
- подвывих бедра;
- истинный вывих бедра.
Дисплазия сопровождается выраженными нарушениями биомеханики движений бедра, что приводит к перегрузке суставного хряща и раннему развитию остеоартроза у молодых людей. Поэтому очень важно выявить дисплазию ТБС у ребенка как можно раньше, так как без лечения она приводит к инвалидизации. Родители могут заподозрить это заболевание по асимметрии кожных складок на бедрах, укорочению ноги и ограничению подвижности бедра при отведении ноги в сторону.
Во всем мире дисплазия относится к широко распространенным врожденным заболеваниям — средняя частота встречаемости колеблется от 2 до 4%. Значительно больше болезни подвержен женский пол — до 80% всех пациентов это девочки. Также отмечается выраженная расово-этнические зависимость. У скандинавских народов частота встречаемости достигает 4%, у европейцев 1-2%, у южных китайцев, негров и индейцев Южной Америки почти не встречается, а больше всего подвержены этой патологии индейцы Северной Америки.
Видео биомеханики дисплазии
Почему возникает дисплазия ТБС: причины и механизмы развития
К возникновению дисплазии тазобедренного сустава приводит целый комплекс причин. При определенных обстоятельствах вероятность ее возникновения возрастает в несколько раз. Предрасполагающие факторы:
- Наследственная предрасположенность — у детей, родители которых страдали от дисплазии, она встречается в 12 раз чаще.
- Тазовое предлежание плода увеличивает вероятность развития дисплазии ТБС в 10 раз.
- Токсикоз беременных.
- Маловодие во время беременности.
- Многоплодная беременность.
- Большой вес ребенка при рождении.
- Медикаментозная коррекция беременности (введение различных лекарств для сохранения беременности).
Существует несколько теорий возникновения дисплазии ТБС. В рамках гормональной теории предполагается, что одним из ключевых факторов развития патологии является дисбаланс между эстрогенами и прогестероном. В эксперименте на крысах (https://link.springer.com/article/10.1007/BF00266341) было показано, что повышенное содержание эстрогенов препятствует развитию дисплазии, в то время как повышение концентрации прогестерона способствует ее формированию.
В рамках механической теории большое значение придается механическим факторам, действующим на плод в период его интенсивного роста. Так, большой размер плода и тазовое его предлежание сопровождаются более интенсивным воздействием деформирующих сил на тазобедренный сустав. Что в конечном счете и приводит к его нестабильности, вывиху или подвывиху.
Это интересно! У народов, традиции которых предусматривают тугое пеленание детей, дисплазия тазобедренного сустава встречается чаще (https://www.sciencedirect.com/science/article/abs/pii/S0031395514001461?via%3Dihub).
Механизм развития дисплазии ТБС непосредственно связан с его анатомо-физиологическими особенностями у детей. У детей вертлужная впадина более плоска, она расположена почти вертикально (у взрослых — наклонно), связочный аппарат более эластичен. Удержание головки бедренной кости в вертлужной впадине осуществляется за счет круглой связки, суставной губы и связочного аппарата.
В зависимости от того, какой из элементов ТБС преимущественно поражается, выделяют следующие формы дисплазии:
- Ацетабулярная — связана с нарушением развития самой вертлужной впадины.
- Ротационная дисплазия — обусловлена нарушением геометрии костей в горизонтальной плоскости.
- Дисплазия, связанная с недоразвитием верхних отделов бедренной кости.
Нарушения развития одного из вышеупомянутых элементов ТБС приводят к тому, что головка бедренной кости не может удержаться в вертлужной впадине — она смещается кнаружи и вверх. При частичном выходе суставной поверхности головки за пределы впадины развивается подвывих головки. При прогрессировании процесса суставные поверхности впадины и головки утрачивают контакт, при этому суставная губа подворачивается внутрь сустава — так развивается истинный вывих бедра.
Как проявляется дисплазия тазобедренного сустава — симптомы и признаки
Родители грудного ребенка в состоянии сами заподозрить наличие у него дисплазии ТБС. Типичные признаки:
- укорочение бедра;
- ограничения в отведении бедра (в положении на спине ножки ребенка, согнутые в коленных и тазобедренных суставах, разводят в стороны, если между ними образуется угол менее 160° — вероятность дисплазии очень высокая);
- симптом “щелчка” (по-научному, называется симптом Маркса-Ортолани) — при медленном разведении согнутых ног может раздаться щелчок на стороне поражения. При этом пораженная ножка немного дергается.
- асимметрия кожных паховых, ягодичных и подколенных складок — наиболее сильно асимметрия выражена у детей старше 2 месяцев.
Асимметрия кожных складок может отсутствовать при двустороннем поражении.
Диагностика дисплазии у детей
Заподозрить дисплазию ТБС у новорожденного ребенка можно еще в период нахождения в роддоме. При подозрении на патологию врачи обязательно рекомендуют в течение 3-х недель после выписки обратиться к детскому ортопеду. Дети с сомнительным диагнозом и при наличии большого количества факторов риска осматриваются специалистом каждые 3 месяца.
Диагностика дисплазии ТБС у детей включает:
- Клинический осмотр ребенка ортопедом. Во время осмотра врач оценивает симметричность ног, определяет наличие или отсутствие симптома Маркса-Ортолани.
- Рентгенография тазобедренных суставов. Выполняется только детям старше 3-х месяцев, так как в более младшем возрасте этот метод диагностики не эффективен.
- Ультрасонография тазобедренного сустава — “золотой стандарт” при постановке диагноза дисплазии.
Окончательный диагноз выставляется только при наличии клинических признаков в сумме с инструментально выявленными патологическими изменениями в суставах.
Последствия дисплазии тазобедренного сустава
Незначительные изменения в суставах, обусловленные дисплазией, в молодом возрасте могут длительное время ничем не проявляться. Но с возрастом увеличивается риск вероятности развития диспластического коксартроза. При этом, чем более выражены патологические изменения, тем в более раннем возрасте формируется коксартроз. У некоторых пациентов он развивается уже в возрасте 25-27 лет. Обычно первые симптомы коксартроза проявляются при уменьшении двигательной активности, у женщин очень часто он манифестирует во время беременности.
Типичные признаки диспластического коксартроза — внезапное начало и стремительное прогрессирование. Сначала появляются неприятные ощущения при движении, затем боли и ограничение подвижности сустава. По мере прогрессирования болезни происходит формирование порочной установки бедра — нога в тазобедренном суставе развернута кнаружи и несколько согнута.
При тяжелой дисплазии, проявляющейся истинным вывихом бедра, и несвоевременном его вправлении возможно формирование неполноценного ложного сустава. В современном мире это осложнение практически не встречается ввиду хорошей диагностики.
Методы лечения
У детей используется преимущественно консервативное лечение, заключающееся в использовании различных конструкций, удерживающих бедро в определенном положении. У детей младшего возраста применяют мягкие эластичные конструкции, например, ортопедический бандаж “стремена Павлика” (Pavlik harness). Ношение бандажа обязательно дополняется ЛФК со специально разработанными комплексами упражнений и массажем ягодичных мышц.
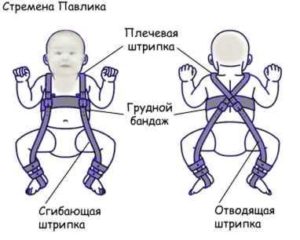
В тяжелом случае дисплазии при истинном вывихе бедра выполняется одномоментное вправление головки с последующим наложением гипсовой повязки. Гипсование применяется у детей в возрасте от 2 до 6 лет. В крайнем случае у детей до 8 лет прибегают к скелетному вытяжению. Продолжительность гипсовой иммобилизации может составлять несколько месяцев.
У детей старшей возрастной группы при неэффективности консервативной терапии проводят корригирующие операции. Известно несколько их разновидностей:
- Открытое вправление вывиха.
- Остеотомия бедренной кости — выполняется хирургическая переориентация головки бедренной кости. Это позволяет стабилизировать положение головки и стимулирует развитие вертлужной впадины (https://insights.ovid.com/crossref?an=01241398-201909000-00014).
- Ацетабулярная остеотомия — изменение конфигурации вертлужной впадины. Цель подобных операций заключается в увеличении охвата головки бедренной кости. Достигается это разными методами: двойная и тройная остеотомия, операция по Salter/Pemberton, остеотомия по Chiari и другие операции.
Прогноз при дисплазии тазобедренного сустава очень хороший. При раннем начале лечения полного восстановления функции сустава удается добиться в большинстве случаев. Без лечения же эта патология приводит к коксартрозу, требующему в дальнейшем эндопротезирования суставов.

Общие сведения
Дисплазия соединительной ткани в организме зачастую манифестирует патологией со стороны опорно-двигательного аппарата, в том числе и патологией крупных (тазобедренных и коленных) суставов в виде дисплазии коленных суставов и дисплазии тазобедренных суставов. Врожденный вывих бедра (синоним врождённая дисплазия тазобедренных суставов), относится к тяжёлым порокам развития опорно-двигательного аппарата и занимает одно из ведущих мест среди всех врождённых заболеваний суставов. По литературным данным различные степени недоразвития тазобедренного сустава (дисплазия) встречаются у 0,5-5% новорожденных детей.
Нестабильность тазобедренного сустава, подвывих/вывих бедра диспластического генеза у детей имеет тенденцию к быстрому прогрессированию и является ведущей причиной развития диспластического деформирующего коксартроза уже в подростковом возрасте. При отсутствии адекватного лечения прогрессирующие трофические/функциональные нарушения в тазовом суставе (ТС) приводят к вторичным тяжелым нарушениям структур сустава, что и обуславливает дисфункцию опоры конечности и ее движения, нарушения физиологического положения таза, искривление позвоночника и последующее развитие деформирующего коксартроза и остеохондроза, являющихся ведущей причиной инвалидизации у взрослых.
Код дисплазия тазобедренных суставов по мкб-10: Q65.0; Q65.1; Q65.2; Q65.3; Q65.4; Q65.5; Q65.6; Q65.9. Дисплазия тазобедренных суставов у детей характеризующаяся недоразвитием практически всех элементов тазобедренного сустава (костей, мышц, капсулы сустава, связок, сосудов, нервов) и измененными пространственными соотношениями вертлужной впадины и головки бедренной кости. В целом, по литературным данным различные степени недоразвития тазобедренного сустава (дисплазия) встречаются у 0,5-5% новорожденных детей. При этом, диспластические изменения в тазобедренных суставах обнаруживают с двух сторон в 25% случаев. Левостороннее поражение встречается чаще (1:1,5), чем правостороннее. Патологии ТС статистически достоверно встречается чаще у девочек (1:3). Более того, у девочек отмечаются более тяжелые степени задержки развития суставов, т.е. эту патологию можно отнести к сопряженной с полом.
Тазобедренный сустав выполняет не только физиологическую функцию многоосевого движения. Его особенностью (в сочетании с функцией позвоночника) является формирование правильной осанки человека, что обусловлено его анатомическим строением (рис. ниже) — сочетанием шарообразной головки бедренной кости и вертлужной впадины, формирующих с помощью связочно-мышечного аппарата чрезвычайно стабильное сочленение.
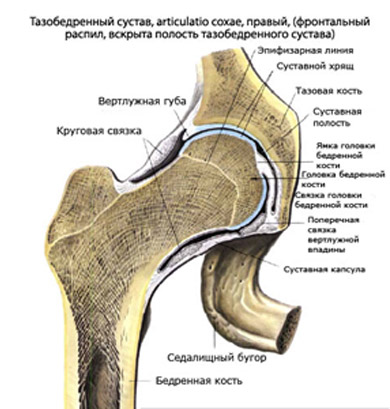
В тоже время у новорожденного ребенка даже в норме строение тазобедренного сустава отличается незрелостью (не полностью сформированной структурой), избыточной эластичностью связок сустава, что проявляется:
- неглубокой уплощённой вертлужной впадиной;
- несоответствием размера головки бедренной кости относительно размера вертлужной впадины;
- недостаточной плотностью суставной капсулы;
- слабой развитостью мышечной ткани таза (ягодичной мышцы).
По сути, головка бедра у младенцев удерживается во вертлужной впадине лишь круглой связкой, суставной капсулой и вертлужной губой. Кроме того, преобладающая часть элементов сустава при рождении ребенка является хрящевой, а процесс оссификации и роста кости активно продолжается с 1 до 3-х лет. На первом году жизни увеличивается преимущественно оссификация шейки бедренной кости, сохраняя хрящевое строение лишь в ее верхнем отделе. В этот же период отмечаются наибольшие темпы роста вертлужной впадины. В норме рост головки бедренной кости и вертлужной впадины происходит синхронно.
При дисплазии тазобедренного сустава у новорожденных суставная впадина, головка/шейка бедра изменены, но соотношение суставных поверхностей еще соответствует норме. Именно выраженность анатомических дефектов сустава, являющихся следствием тканевой сегментарной неполноценности, и определяет степень дисплазии. Врожденная дисплазия ТБС проявляется в трех формах, которые постепенно переходят одна в другую (рисунки ниже):
- Неустойчивое бедро (предвывих) — характеризуется нестабильностью сустава на фоне дисплазии соединительной ткани. Ее анатомическим проявлением является периодическим смещением головка бедра внутри суставной полости. Т.е. головка бедренной кости за пределы вертлужной впадины не смещается. При этом, вывих и вправление осуществляется легко.
- Подвывих бедра — суставная поверхность головки бедренной кости частично смещается наружу и вверх относительно вертлужной впадине, но не выходит за пределы лимбуса. При этом контакт между этими элементами сустава сохранен. Круглая связка и капсула растянуты, а лимбус смещается вверх, теряя функцию поддержки, что и позволяет головке бедра смещаться вверх и частично в стороны.
- Вывих бедра – головка бедренной кости сдвигается еще выше и выходит за пределы вертлужной впадины. При этом контакт головки бедра с суставной впадиной полностью утрачен. Лимбус смещён вниз, связки и капсула сустава растянуты. Вывих относится к наиболее часто встречаемой форме поражения тазобедренного сустава (около 70%).
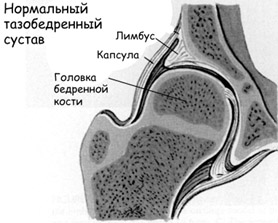
При отсутствии лечения/или его неэффективности постепенно вертлужная впадина заполняется соединительно-жировой тканью, что затрудняет или делает невозможной процедуру вправления сустава.
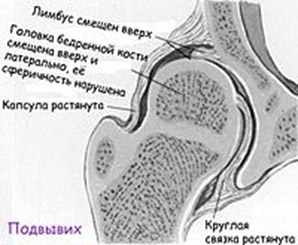
Большое значение имеет раннее выявление нестабильности ТБС и своевременное начало лечения, поскольку по мере взросления ребенка заболевание прогрессирует, что существенно нарушает биомеханику нижних конечностей, требует проведения корригирующих хирургических вмешательств, направленных на стабилизацию сустава, что значительно снижает качество жизни.
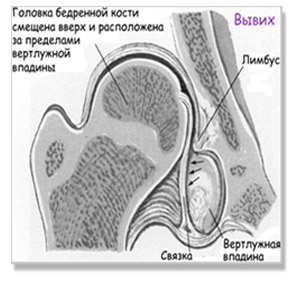
Патогенез
Дисплазия тазобедренных суставов обусловлена недостаточностью соединительной ткани, обусловленной мутациями различных генов в разных сочетаниях и воздействием неблагоприятных факторов внешней среды. Характерными анатомическими проявлениями дисплазии ТБС являются недоразвитие сустава: гипоплазия и уплощение вертлужной впадины у новорожденного, замедление развития головки бедренной кости, сумочно-связочного и нервно-мышечного аппарата сустава, что и обуславливает его повышенную подвижность.
Классификация
Выделяют несколько видов дисплазии тазобедренного сустава:
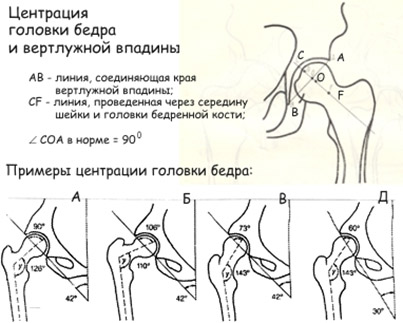
- Дисплазия бедренной кости. Механизм развития дисплазии ТБ заключается в нарушении шеечно-диафизарного угла, определяющего централизацию головки бедра в вертлужной впадине (угла сочленения шейка бедра с его телом). Может наблюдаться как уменьшение угла тазобедренного сустава — coxa vara, так и его увеличение — coxa valga (рис. ниже).
- Ацетабулярная дисплазия. Патология обусловлена нарушением развития вертлужной впадины, которая уменьшена в размерах, более плоская, с недоразвитым хрящевым ободком.
- Ротационная дисплазия. Обусловлена несовпадением осей движение всех суставов нижней конечности (избыточным углом антеторсии бедренной кости), то есть, нарушением расположения головки бедренной кости относительно вертлужной впадины.
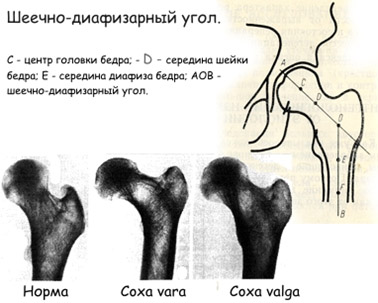
По клинико-рентгенологическим критериям выделяют предвывих (неустойчивое бедро), подвывих (первичный, остаточный и вывих бедра (переднебоковой/боковой), надацетабулярный и подвздошный высокий вывих.
Причины
В этиологии дисплазии ТБС у детей ведущее значение играет задержка развития сустава в период внутриутробного развития (эмбриональной закладки), развивающаяся под воздействием неблагоприятных эндо/экзофакторов, а также внешние воздействия на сустав после рождения ребенка. К факторам, способствующим развитию дисплазии ТБС относятся:
- Неблагоприятная наследственность (передается аутосомно-доминантным способом от родителей к ребенку).
- Осложнения и неблагоприятное течение беременности (тазовое предлежание плода, крупный плод, маловодие, токсикоз первой половины беременности, роды у женщин до 18 и старше 35 лет).
- Повышенная выработка релаксин-гормона, который выделяется в организме женщины тканями матки и плацентой для подготовки непосредственно к родам (воздействует на связки, увеличивая их эластичность).
- Заболевания щитовидной железы.
- Инфекционные заболевания с 10 по 15 неделю беременности (ОРВИ, краснуха, грипп).
- Внешние воздействия – неконтролируемый прием лекарств во время беременности и алкоголя, рентгеновское излучение, радиация, неблагоприятная экологическая обстановка.
- Нерациональное питание во время беременности, способствующие развитию нарушений водно-солевого и белкового обмена, дефицита витаминов и минералов в организме.
- Тугое пеленание ребенка с выпрямленными ножками.
Симптомы дисплазии тазобедренного сустава
Как правило, симптомы у новорожденного при дисплазии ТБС при отсутствии смещения головки бедра чрезвычайно скудны. Основным симптомом в этом периоде можно считать наличие избыточной ротации в одном/обеих суставах, а также увеличение пассивной подвижности в ТБС. У грудных детей ранними и основными клиническими симптомами неустойчивого бедра являются:
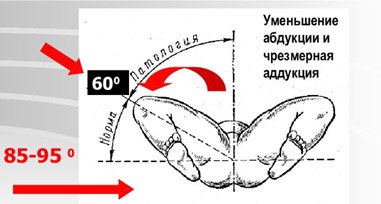
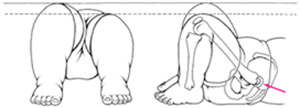
- Ограничение угла пассивного разведения ног в тазобедренных суставах у новорожденного, согнутых под прямым углом. В норме бедра должны отводятся до горизонтальной плоскости (80-90), при наличии патологии отмечается ограничение отведения бедра (двухстороннее или на стороне поражения).
- Асимметрия ягодичных складок и складок кожи на бедре.
- Относительное укорочение ноги и ротация конечности кнаружи.
- Симптом щелчка или соскальзывания Маркса-Ортолани/Барлоу.
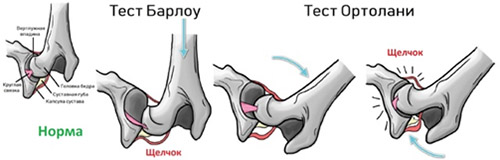
Более поздние симптомы вывиха бедра появляются с началом самостоятельной ходьбы и проявляются выраженным ограничением отведения бедра, укорочением бедра (признак Галеацци).
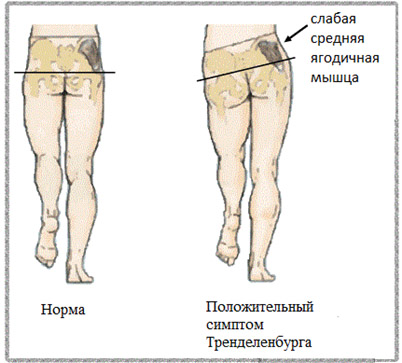
Симптомы у взрослых проявляются болевым синдромом в ТБС, быстрой утомляемостью при ходьбе, более высоко расположенным большим вертелом и нарушением локомоторных функций (специфический патобиомеханический симптомокомплекс, проявляющийся недостаточностью средней ягодичной мышцы — симптом Тренделенбурга).
Снижение функции ягодичной мышцы способствует нарушению стабильности таза – возникновению его бокового наклона, что компенсаторно проявляется симптом Дюшена (большим наклоном туловища), обусловленным усилением функции косых мышц живота.
Функциональное укорочение нижней конечности, вызванное смещением головки бедра вверх, изменения ягодичных мышц и отсутствие упора головки бедра способствуют появлению нарушений биомеханики походки, а именно: раскачиванию таза и корпуса при ходьбе, нарушению ритма ходьбы, появлению хромоты.
Анализы и диагностика
Диагностика дисплазии ТБС у детей первого года жизни должна проводиться строго дифференцированно, в зависимости от степени выраженности нарушений в суставе (дисплазия, подвывих, вывих) и возрастных характеристик. Диагноз у детей до 3 месяцев ставится на основе клинико-функциональных показателей и данных ультрасонографических исследований.
Диагностика патологии ТБС у детей старше 3 месяцев включает дополнительные инструментальные исследования: УЗИ шейного/пояснично-крестцового отделов позвоночника, рентгенографию тазобедренных суставов (после 6 месяцев), дуплексное сканирование кровеносных сосудов ног.
Читайте также:




