Анализы при туберкулезном спондилите
Чтобы выявить болезнь на ранних стадиях важно провести диагностику и своевременно начать лечение. В этой статье мы разберем, какие анализы нужно сдать, чтобы определить туберкулез, и поговорим о том, как они проводятся.
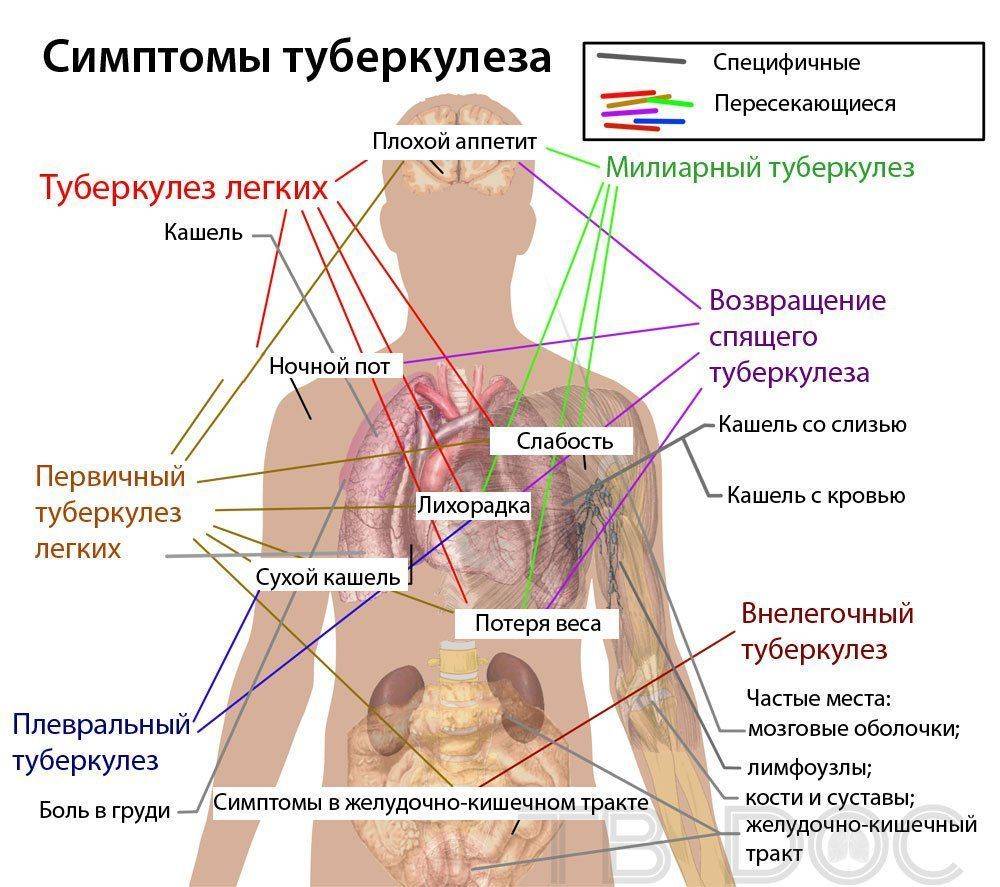
Бактериоскопический метод
Диагностика туберкулеза у детей и выявление наличия инфекции в легких у взрослых проводится при помощи бактериоскопического метода. Этот диагностический способ подразумевает изучение мокроты на наличие возбудителя инфекции.
Такая диагностика туберкулеза у взрослых и у детей не требует много времени, специального оборудования или больших затрат. Все очень просто: берется анализ мокроты на туберкулез и подвергается исследованию под микроскопом.
Процесс бактериоскопического диагностирования (может называться микроскопическим):
- Собирают анализ мокроты на туберкулез, растирают и наносят на стеклышко.
- Сверху придавливают другим стеклышком.
- Анализ на туберкулез промакивается специальной бумагой с веществом, которое называется Фуксин Циля. Оно позволяет показать наличие инфекции.
- На этом исследование легочной патологии не заканчивается, происходит нагрев, опускание в сосуд с серной кислотой и прочие шаги.

Несмотря на то, что сдавать мокроту довольно просто и такие методы диагностики туберкулеза легко воспринимаются детьми, результаты бактериоскопии могут быть неоднозначными. Необходимо сдать другие анализы на туберкулез и провести ряд прочих исследований. ВОЗ рекомендует проходить данное обследования в целях профилактики. Цена в среднем составляет 570 рублей.
Метод Циля-Нильсена
Это способ окраски спор и кислоустойчивых микроорганизмов, таких как бактерии-возбудители активного туберкулеза. На микобактерии туберкулеза не действуют обычные спиртовые растворы анилиновых красителей из-за содержания церолипидов. Для метода Циля-Нильсена применяют альтернативные красители нагревания.
Окрашивание происходит следующим образом:
- Поверх мокроты накладывается фильтровальная белоснежная бумага, которую заливают карболовым фуксином Циля.
- Вещество несколько раз нагревают на огне до возникновения паров.
- Затем его обдают водой, бумагу убирают.
- Далее препарат обесцвечивают в серной кислоте 5 %.
- Опять обдают водой.
- Окрашивают синькой Леффлера несколько минут.
- Обмывают водой, сушат, исследуют изменения под иммерсией.
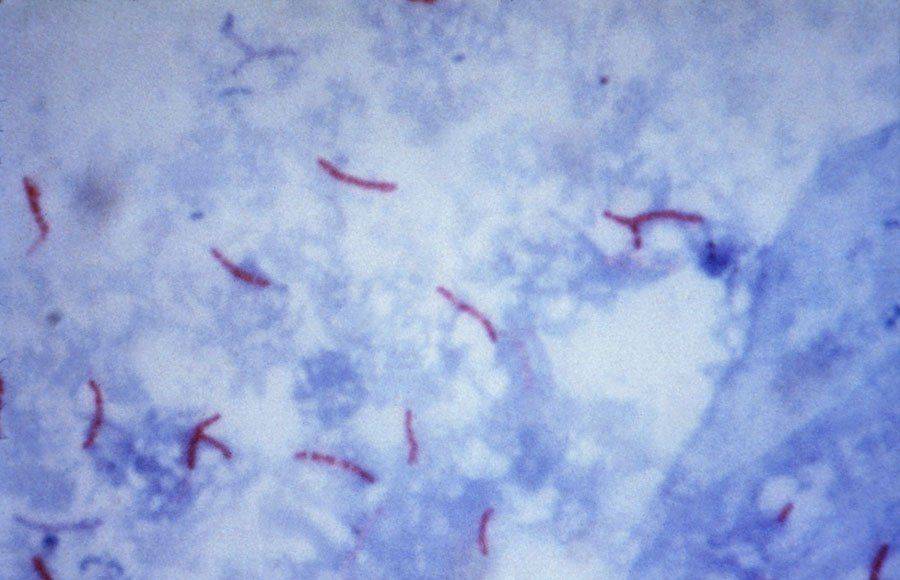
Критерии туберкулезной инфекции: бациллы окрасятся в рубиново-красный цвет, остальные микробы будут синеватого оттенка.
Флотация
Анализ слюны на туберкулез показывает, что микобактерии расположены в ней неравномерно. Если их содержание менее 100 тысяч в 1 мм определить туберкулез у детей и взрослых не всегда возможно. Для того, чтобы усилить их концентрацию, прибегают к методу флотации.
Для диагностики использую бензин, толуолом или ксилолом для поглощения микроорганизмов, которые всплывают на поверхности более уплотненной жидкости.
- Приготовление препаратов совершается на обезжиренных стеклышках, которые изначально нагревают до 60 °С в воздушной бане.
- На нагретые стеклышки пипеткой наносят капельки из флотационного кольца, сушат и опять наносят капельки туда же.
- Каждую следующую капельку помещают на предыдущую.
- Все кольцо переносят на стеклышки.
- Создают несколько препаратов и производят окраску по Цилю—Нильсену.
Люминесцентная микроскопия
Оптический метод изучения туберкулезных возбудителей, которые окрашиваются флюорохромами и благодаря этому начинают светиться под ультрафиолетом. Для этого обследования применяются специальные приборы, которые состоят из элемента создающего ультрафиолет и из системы фильтров.
Многие микробы не имеют своей люминесценции, поэтому имеются различные методы их окраски для изучения на специальном приборе. Один из способов — это флюорохромирование, т.е. окраска интенсивно разведенными флюорохромами. Такая методика применяется для бактериоскопического исследования возбудителей туберкулеза.
В реакции на антитела, которые мечены флюорохромами, выявляются антигены микроорганизмов.

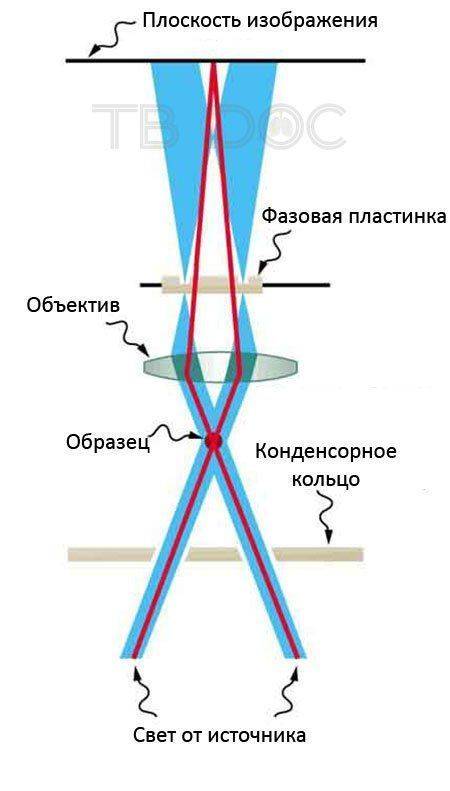
Фазово-контрастная микроскопия
Это единственный способ исследования под микроскопом, который дает возможность наблюдать за микробами-возбудителями в активном состоянии. Для обследования используется специальное фазовоконтрастное оборудование.
При изучении мокроты у инфицированных туберкулезной палочкой проявляется небольшое содержание нейтрофилов в стадии ухудшения.
Если мокрота отсутствует или выделяется в небольших размерах, пациенту прописывают препарат для отхаркивания или специальные ингаляции, которые раздражают гортань. Помимо этого, если мокрота отсутствует, исследуют смыв из бронхов.
Исследования мочи
Лабораторная диагностика туберкулеза необходима для подтверждения диагноза. Даже если в моче были обнаружены бактерии-возбудители необходима дополнительная диагностика открытого или закрытого туберкулеза.
Перед забором мочи необходимо обязательно провести туалет внешних половых органов, собрав мочу в специальный контейнер объемом 100 мл (необходимое количество урины примерно 50 мл). До передачи мочи в лабораторию ее необходимо хранить в прохладном месте.
Рекомендуем прочитать основную статью про анализ мочи при туберкулезе на нашем сайте.
Исследования крови
Клинический анализ крови имеет несколько способов исследования.
Этот анализ на туберкулез можно делать взрослому и ребенку. Необходим для лиагностики различных заболеваний. Общий анализ крови при легочном туберкулезе показывает уровень лейкоцитов и СОЭ (расшифровка такая: скорость оседания эритроцитов).
В этом случае иммуноферментного теста кровь берется, чтобы обнаружить антитела к туберкулезу.
Если проводить этот анализ крови при туберкулезе легких и других органов, то он может сказать о наличие инфекции. Однако чаще всего это обследование носит уточняющий характер, а также помогает обнаружить латентную и внелегочную формы.
ПЦР диагностика туберкулеза — это один из самых эффективных методов определения заболевания. Полимеразную цепную реакцию используют для обнаружения ДНК бактерий в сыворотке крове, урине, мокроте, спинном мозге. ПЦР анализ со 100%-ой точностью указывает на наличие болезнетворной бактерии в конкретном органе.
Чувствительность ПЦР на туберкулез очень высока. Даже когда остальные современные методы диагностики показывают отрицательный результат, этот метод помогает с точностью выявить недуг.
Квантифероновый тест — это лабораторное исследование крови на наличие туберкулезной инфекции. ВОЗ рекомендует применение этой методики во многих странах мира. Часто используют как альтернативу туберкулиновой пробе.
Туберкулиновая проба
Проба Манту на сегодняшний день является незаменимым способом диагностирования. Она берется ежегодно. Детей без Манту не берут в детский сад, санатории, лагеря. ВОЗ рекомендует не пропускать ее.
Проба Манту — это специальный укол, который вводится внутрикожно. В прививки содержится антиген туберкулеза — туберкулин. После его введения наблюдают за реакцией, определяя есть ли инфекция в организме. Также выявляются показатели предрасположенности к недугу в будущем.
На месте инъекции появляется воспаление, которое показывает, что иммунная система борется с инфекцией. В последнее время однако все чаще делают анализ крови на туберкулез вместо Манту, в частности квантифероновый тест, который был одобрен ВОЗ.
Дифференциальная диагностика
Дифференциальная диагностика туберкулеза легких помогает точно поставить и исключить прочие заболевания дыхательных путей:
- ГРИПП и ОРВИ;
- Воспаление легких;
- Болезни бронхов;
- Сепсис;
- Астма;
- Рак.
Огромную роль в определении недуга играют различные пробы мокроты и слизи из гортани. Помимо этого обследуется слизистая желудка на наличие токсинов и промывные воды бронхов. В этих органах также может образоваться инфекция.
Аппаратные методы диагностики
К аппаратным методам диагностики относятся:
- Рентгенография;
- Флюорография;
- Компьютерная томография.
Цены на аппаратное обследование на туберкулез примерно следующие:
- рентгенография — около 1200 рублей;
- цена на флюорографию — от 200 рублей до 500 рублей;
- на компьютерную томографию — от 2200 рублей.
ВОЗ рекомендует, в целях профилактики туберкулеза, сдавать тесты и проходить диагностику заболевания ежегодно. Лечить такой недуг намного легче и эффективнее на ранней стадии развития.
Важно помнить, что обследования необходимы, чтобы поставить точный и правильный диагноз. Только после этого специалист сможет назначить адекватное лечение, которое поможет восстановить здоровье и даже спасти жизнь.

Самый распространенный метод, с помощью которого проводится проверка на туберкулез, — реакция Манту.

Флюорография — метод скринингового обследования, позволяющий выявить туберкулез на ранней стадии.

Анализ крови и мочи на микобактерии туберкулеза позволяет выявить патологию, когда реакция Манту неточная.

Микроскопия мазка подразумевает поиск возбудителя туберкулеза в отделяемой при кашле жидкости — мокроте.
Метод ИФА подходит в качестве уточняющего шага, а также для диагностики скрыто протекающего и внелегочного туберкулеза.

Метод ПЦР позволяет обнаружить туберкулез даже тогда, когда все другие методики показывают отрицательный результат.

Спецпредложения, скидки и акции помогут существенно сэкономить на медицинском обследовании.
Эксперты констатируют: туберкулез в России — больше, чем просто болезнь. Это — неприятное социальное клеймо, которое, помимо физических страданий, становится для заболевшего человека источником серьезного психологического дискомфорта, а иногда и вынуждает на долгие месяцы и годы отказаться от привычного образа жизни, карьеры и планов на будущее.
Лечение туберкулеза — процесс сложный и длительный, а успех во многом определяется тем, насколько своевременно было выявлено заболевание. С учетом того, что никто из нас не застрахован от заражения, крайне важно регулярно проходить профилактическое скрининговое обследование, а при малейших подозрениях на недуг — обращаться к уточняющим анализам. Лишь такое ответственное поведение убережет вас от беды.
Когда сдать анализы на туберкулез и почему не стоит с этим медлить
По мнению обывателей, туберкулезом страдают лишь неблагополучные люди, проживающие на грани нищеты, а также выходцы из мест лишения свободы. Однако такой взгляд, как отмечают врачи, не имеет ничего общего с реальностью. Пациентами фтизиатров нередко становятся и учителя, и бизнесмены, и чиновники, и даже сами доктора. Ведь ключевой фактор, приводящий к развитию заболевания, — это отнюдь не финансовое благополучие, а состояние иммунитета. Если по каким-то причинам (стресс, сопутствующее заболевание, беременность, перенесенная операция, погрешности в питании) организм ослаблен — туберкулезная палочка не упустит шанса для атаки.
Болезнь развивается постепенно, начинаясь в лимфатических узлах, а затем распространяясь по органам и тканям организма. Чаще туберкулез поражает легкие, однако в некоторых случаях, а также при отсутствии лечения бактерии размножаются в пищеварительном тракте, органах мочеполовой системы, костях, коже, оболочках головного и спинного мозга и даже в глазах.
Коварная особенность возбудителя заболевания — микобактерии туберкулеза — умение быстро приобретать устойчивость к антибактериальным препаратам, без которых невозможно успешное лечение. Ученые вынуждены разрабатывать все новые и новые лекарства, что в конечном итоге делает терапию дорогой, а также приводит к неизбежным побочным эффектам, таким как поражение печени. Поэтому важным этапом диагностики туберкулеза является определение чувствительности выявленного возбудителя к различным антибиотикам, это помогает врачам подобрать эффективное лечение.
В силу широкого распространения туберкулеза в нашей стране (70% от общего числа российских больных инфекционными и паразитарными заболеваниями умирают именно из-за такого диагноза) выявление зараженных микобактериями среди детей и взрослых организовано достаточно хорошо.
Так, детям и подросткам до 18-ти лет время от времени проводят туберкулиновые пробы, знакомые нам всем как реакция Манту. После достижения совершеннолетия основным методом диагностики становится флюорография, которую каждый гражданин РФ обязан проходить раз в два года, а определенные категории людей — каждый год. Без такого рентгеновского снимка вас, скорее всего, не допустят к работе: результаты флюорографии необходимо предъявлять при трудоустройстве, а в дальнейшем — повторять процедуру в ходе регулярных медосмотров. Таким образом медики стараются минимизировать количество больных туберкулезом, которые не получают лечение и заражают окружающих.
Помимо этих правил, провериться на туберкулез нужно в случаях, если у вас появились симптомы, указывающие на вероятность развития заболевания (слабость, ночное потоотделение, необъяснимая потеря веса, небольшое повышение температуры по вечерам, увеличение лимфоузлов, хронический кашель). Иногда догадка о возможной причине такого недомогания возникает у врача, но вы и сами можете пройти обследование и сдать анализы, чтобы исключить вероятность инфекции.
Выявить туберкулез можно несколькими путями. Основной задачей диагностики в детском возрасте является определение самого факта инфицирования, ведь в этот период вероятность, что бактерия, попавшая в организм, сразу вызовет патологический процесс, значительно выше, чем у взрослых. По этой причине ведущей методикой первичного скрининга остается туберкулиновая проба.
Оценить признаки поражения легких — наиболее типичное клиническое свидетельство начала заболевания — позволяет флюорография. В случае сомнений для уточняющей диагностики врач назначит рентген — развернутую визуализацию легочной ткани.
Туберкулин — это смесь белков, выделенных из погибших возбудителей туберкулеза. Введение небольшого количества такого препарата под кожу вызывает реакцию иммунитета у всех людей, однако в зависимости от состояния их здоровья она проявится по-разному. Так, у пациентов, в организме которых отсутствует микобактерия туберкулеза, через двое суток после пробы останется лишь незначительный след от укола (или его не будет вовсе). Если же размер красной отметины в месте введения туберкулина больше сантиметра или в этой области на коже появился гнойник — высока вероятность, что человек заражен.
Напомним, реакция Манту — метод первичной диагностики, он не может со 100%-ной вероятностью ответить на вопрос, болен ли человек туберкулезом, но позволяет выделить группу риска, которой предстоит пройти дополнительные обследования.
Поскольку степень инфицирования населения в России микобактериями туберкулеза очень высока, у лиц старше 18-ти лет врачи по умолчанию допускают контакт с инфекцией. Задачей становится поиск больных со скрыто протекающей инфекцией, которые не знают о своем состоянии.
- Флюорография
Оптимальным методом массовой диагностики в этом случае была и остается флюорография. Это — фотоснимок экрана рентгеновского аппарата, который можно получить очень быстро, не подвергая при этом человека значительной лучевой нагрузке. Поэтому кабинеты флюорографии есть практически во всех населенных пунктах нашей страны, а пройти процедуру можно за считанные минуты. - Рентген и КТ
В случае если человек не предъявляет никаких жалоб на самочувствие, а флюорография не выявила признаков изменения легочной ткани, врачи делают заключение, что туберкулеза у пациента нет. Но для более тщательной проверки легких может быть назначено развернутое рентгенографическое исследование (когда снимки делаются не только в прямой, но и в боковой проекции, а специалист лучевой диагностики тщательно изучает каждый сантиметр изображения), а также компьютерная томография (КТ), позволяющая с наибольшей степенью достоверности выявить визуальные признаки туберкулеза и оценить степень распространения патологического процесса.
Некоторые из лабораторных анализов, назначаемых при подозрении на туберкулез, являются специфическими — они проводятся только при этом заболевании. Другие же вы можете пройти в рамках общего медицинского осмотра: это ценный источник информации о вашем состоянии здоровья, который способен указать на наличие инфекционного процесса.
- Общий анализ крови/мочи является диагностическим стандартом при самых разных патологиях. В случае с туберкулезом исследование крови покажет повышение уровня лейкоцитов (сдвиг лейкоцитарной формулы влево) и ускоренную скорость оседания эритроцитов (СОЭ). Изменения в анализе мочи будут наблюдаться при поражении микобактериями почек и мочевыводящих путей — в этом случае в образце обнаружатся признаки амилоидоза.
- Микроскопия мазка подразумевает поиск возбудителя туберкулеза в отделяемой при кашле жидкости — мокроте. Пациенты с подозрением на заболевание особым образом собирают мокроту в стерильную банку, после чего доставляют анализ в лабораторию. Там частицы мокроты переносят на предметное стекло и окрашивают методом по Цилю-Нильсену (при этом микобактерии туберкулеза приобретают хорошо различимый под микроскопом красный цвет, а большинство остальных микроорганизмов — синий).
- Классический культуральный метод. Если в ходе микроскопии лаборант выявил в мокроте микобактерии в достаточном количестве (более 5-ти в поле зрения), то следующим этапом лабораторной диагностики туберкулеза становится бактериологический посев образца в питательную среду. Будучи помещенными в оптимальные температурные условия, микроорганизмы быстро растут, что позволяет уточнить их вид и провести оценку чувствительности к различным типам антибиотиков.
- ИФА (метод иммуноферментного анализа) обнаруживает в крови у пациента антитела к туберкулезу, что указывает на инфицированность (но не обязательно на заболевание). Данный метод подходит в качестве уточняющего шага, а также для диагностики скрыто протекающего и внелегочного туберкулеза.
- ПЦР (метод полимеразной цепной реакции) выявляет ДНК микобактерий в различных средах — в сыворотке крови, моче, мокроте, спинномозговой жидкости и так далее. Это крайне точный метод, который с достоверностью в 100% может дать ответ на вопрос о том, присутствует ли возбудитель в конкретном органе человека. Чувствительность ПЦР так высока, что в некоторых случаях этот анализ позволяет обнаружить туберкулез даже тогда, когда все другие методики показывают отрицательный результат.
- Гистологические анализы (биопсия) подразумевают изъятие маленького фрагмента ткани из тела пациента с целью его обстоятельного микроскопического изучения. Биопсия является важным методом диагностики, особенно в ситуациях, когда исследовать биологические жидкости при помощи других анализов не представляется возможным (например, в случае вялотекущего туберкулеза костей).
Как правило, если вы или ваши дети проходите стандартный медицинский осмотр, диагностикой туберкулеза занимаются государственные медицинские организации — поликлиники и центры здоровья. Однако иногда имеет смысл обратиться в частную лабораторию.

Туберкулезный спондилит – это хроническое заболевание позвоночника инфекционной природы, которое развивается при заражении организма туберкулезной палочкой. Патология имеет второе название – болезнь Потта в честь врача-фтизиатра, впервые описавшего клинические признаки недуга в конце 18-го века. Спондилит занимает до 70% случаев костного туберкулеза, характеризуется рецидивирующим течением, формированием тяжелых неврологических последствий и деформацией позвоночного столба.
Патологический процесс развивается на фоне хронического течения легочного туберкулеза преимущественно в дошкольном возрасте, взрослые болеют реже. Заболеваемость туберкулезным спондилитом высокая в развивающихся странах с низким уровнем жизни населения, в странах с высоким социальным уровнем патологический процесс регистрируют крайне редко. В современной международной классификации (сокращенно МКБ 10) болезни присвоен код М 49.0 – туберкулез позвоночника.
Причины и патогенез
Туберкулезный спондилит в большинстве клинических случаев появляется при занесении инфекции по кровеносным сосудам (гематогенным путем) из первичного очага, который расположен в легких. Возбудитель туберкулеза – это палочка Коха или микобактерия туберкулеза (Mycobacterium tuberculosis), вызывающая хроническое прогрессирующее заболевание с преимущественным поражением легочной ткани. Болезнь носит социальный характер и развивается при снижении иммунитета вследствие недостаточного питания и неблагоприятных условий жизни.
Вместе с казеозными массами и гноем возбудитель туберкулеза распространяется на рядом расположенные позвонки, что приводит к распространению болезни и поражению больших участков позвоночного столба. Это вызывает разрушение и клиновидное деформирование позвонков, компрессионные переломы позвоночника, нарушение его двигательной активности и формирование горба.
В результате специфического воспаления появляются натечные абсцессы с образованием свищей. Они представляют собой гнойники, которые распространяются по мягким тканям на большие расстояния от пораженного сегмента позвоночника. Патологический процесс чаще развивается в грудном и поясничном отделе позвоночного столба, иногда заболевание локализуется в области шеи. Сдавливание спинного мозга крупными натечными абсцессами и участками разрушенной костной ткани приводит к блоку спинномозгового пространства и вызывает появление неврологической симптоматики.
Клиническая картина
Туберкулезный спондилит в большинстве случаев поражает детей в возрасте первых 7-ми лет жизни. У ребенка заболевание протекает тяжело, вызывает развитие необратимых деформаций позвоночного столба и стойкие неврологические нарушения. Это связано с ростом скелета и формированием костей. Взрослые реже страдают туберкулезом позвоночника, который не приводит к значительной деформации спины и грудной клетки.
В течении заболевания выделяют 3 клинические стадии.
- Преспондилитическая – характеризуется появлением в теле позвонка туберкулезной гранулемы. У взрослых не вызывает проявлений болезни. У детей возникают признаки интоксикации: потливость, снижение аппетита, капризность, похудание, заторможенность, повышение температуры тела до субфебрильных цифр (37,0-37,8 градусов).
- Спондилитическая – характеризуется распадом гранулемы, повреждением костной ткани позвонка и выходом инфекционного процесса за пределы позвоночника. В этот период возникают характерные симптомы болезни.
- Постспондилитическая – характеризуется затиханием острой фазы патологического процесса, постепенным улучшением общего состояния и прекращением болевого синдрома. В этот период наблюдают остаточные явления болезни в виде искривления позвоночного столба и неврологической симптоматики.
Для туберкулезного спондилита характерна триада признаков Потта , подтверждающих диагноз заболевания:
- натечные абсцессы, которые формируют свищи на отдаленном расстоянии от очага казеозного некроза позвоночника (грудная клетка, бедро, подколенная ямка);
- искривление позвоночного столба в результате клиновидной деформации позвонков и компрессионных переломов (горб);
- неврологическая симптоматика (нарушение чувствительности, двигательных функций, работы органов малого таза).
Первым симптомом туберкулеза позвоночника считается боль в спине. На ранних стадиях развития недуга болевой синдром появляется после физической нагрузки, при подъеме тяжестей, в конце рабочего дня. Сначала дискомфорт не имеет четкой локализации, по мере прогрессирования патологического процесса боль беспокоит в месте разрушения позвонков. Облегчение страданий вызывает горизонтальное положение, что связано с разгрузкой позвоночного столба.
При локализации спондилита в шейном отделе боль распространяется на область затылка и верхние конечности. Поражение грудного отдела характеризуется прострелами в межлопаточное пространство, по ходу межреберных промежутков, в нижние отделы спины. Поражение пояснично-крестцового отдела сопровождается иррадиацией болей в область ягодиц и нижних конечностей.
Болевой синдром приводит к рефлекторному спазму мышц спины. Больной щадит позвоночник при движении, что отражается на статических позах и двигательной активности.
- Голова наклонена в сторону или запрокинута назад, для облегчения страданий больной поддерживает голову руками – при шейной локализации патологии.
- Походка становится медленной и осторожной, руки упираются в бока или бедра, спина выпрямлена, живот выпячен вперед – при грудной и поясничной локализации патологии.
- При попытке поднять предмет с пола больной приседает с выпрямленной спиной, наклон туловища невозможен.
- В положении на животе пассивное поднимание ног приводит к усилению напряжения мышц в месте патологии и к нарастанию болевого синдрома.
Деформированные позвонки и натечные абсцессы сдавливают спинной мозг и могут полностью перекрывать спинномозговой канал. Такой блок вызывает нарушение движения спинномозговой жидкости, сдавливает нервные корешки, усугубляет ригидность мышц в участке поражения. Неврологическая симптоматика нарастает в острой фазе заболевания и сохраняется некоторое время после стихания воспаления. При неблагоприятном течении болезни последствия со стороны спинного мозга не поддаются обратному развитию.
Неврологические симптомы туберкулезного спондилита:
- туберкулез шейного отдела – вялый парез или паралич верхних конечностей и спастический в нижних конечностях, парастезии (чувство онемения, покалывания, жжения) или нарушение чувствительности в руках, расширение зрачка вследствие поражения симпатического нерва;
- туберкулез грудного отдела – нарушение чувствительности в грудной клетке, пояснице, ногах, парезы или параличи нижних конечностей, выпадение сухожильных рефлексов;
- туберкулез поясничного отдела – снижение чувствительности в ногах, слабость нижних конечностей, парезы или параличи ног, атрофия мышц ниже места патологии, трофические нарушения в виде пролежней, недержание мочи и кала.
Неврологические симптомы могут быть ранними и поздними. Ранние неврологические нарушения появляются в острую фазу болезни. При своевременной адекватной терапии имеют тенденцию к обратному развитию. Позднее нарушение чувствительности и двигательной активности конечностей, которые возникают в течение года после стихания острого деструктивно-воспалительного процесса, имеют неблагоприятный прогноз для восстановления полноценной двигательной активности.
Диагностика
Для постановки диагноза весомое значение имеет активный туберкулез легких или перенесенное заболевание в анамнезе. Сбор жалоб больного, осмотр позвоночника, оценка неврологической симптоматики помогают заподозрить туберкулезный спондилит. Для подтверждения диагноза проводят лабораторные и инструментальные методы обследования.
Детям ставят туберкулиновые пробы, больным любого возраста назначают общий анализ крови, в котором обнаруживают признаки воспаления (лейкоцитоз, сдвиг лейкоцитарной формулы влево, высокие показатели СОЭ). Серологический анализ крови выявляет антитела к микобактерии туберкулеза, ревматологические пробы подтверждают воспалительный процесс (С-реактивный белок, фибриноген).
Проводят микроскопию мазка гнойных выделений из свищей. Обнаружение палочки Коха подтверждает диагноз. Гной сеют на питательные среды, при положительном результате анализа наблюдают рост колоний белого цвета. В тяжелых диагностических случаях проводят биопсию тканей разрушенных позвонков.
Инструментальные методы диагностики включают рентгенографию, компьютерную и магнитно-резонансную томографию, которые обнаруживают разрушение одного или нескольких позвонков. Рентгенологические признаки туберкулезного спондилита:
- деформация замыкательных пластинок;
- сужение межпозвоночной щели вследствие разрушения межпозвонкового диска;
- узурация позвонков;
- очаговый остеопороз;
- клиновидная деформация позвонка;
- компрессионные переломы.
Пациентам назначают консультацию фтизиатра, травматолога, ревматолога, невропатолога для исключения заболеваний позвоночника другой природы. Дифференциальную диагностику проводят с опухолями, рассеянным склерозом, миелитом, дископатиями.
Лечебная тактика
Лечение больных проводят в специализированных туберкулезных стационарах санаторного типа. В большинстве клинических случаев назначают консервативную терапию. Искривление позвоночника устраняют при помощи оперативного вмешательства в период затихания острой фазы заболевания. Оно заключается в удалении разрушенных позвонков и замещении их протезами. При деформации позвоночника и грудной клетки укрепляют позвоночный столб посредством металлических винтов и пластин. Тяжелая неврологическая симптоматика требует незамедлительного устранения компрессии позвоночного столба. Для этого проводят абсцессэктомию и некрэктомию.
Консервативное этиотропное лечение (направлено на уничтожение возбудителя инфекции):
Консервативное симптоматическое лечение (направлено на клинические проявления):
- нестероидные противовоспалительные препараты (лорноксикам, диклофенак, мелоксикам) снижают воспалительный процесс, оказывают болеутоляющий эффект;
- кортикостероиды (метипред, преднизолон, целестон) обладают противовоспалительным и обезболивающим действием;
- миорелаксанты (мидокалм, баклофен) снижают рефлекторный спазм мышечного каркаса спины и шеи, оказывают обезболивающий эффект;
- витамины группы В (мильгама, нейрорубин, нейробион) улучшают проведение нервных импульсов, снижают чувствительные и двигательные неврологические проявления.
При туберкулезном спондилите у детей назначают иммобилизацию в гипсовой кроватке, что предотвращает деформацию позвоночного столба. В ряде случаев даже при своевременном адекватном лечении заболевание рецидивирует, приводит к образованию горба и к тяжелым неврологическим последствиям.
Туберкулез позвоночника – это хроническое инфекционное заболевание, которое обусловливает нарушение двигательной активности, чувствительности, способствует образованию деформации позвоночного столба и грудной клетки. Для предупреждения болезни необходимо проводить вакцинацию детей против туберкулеза в первые дни после рождения (вакцина БЦЖ), туберкулиновые пробы в детском возрасте и ежегодные флюорографические исследования взрослым. Улучшение жилищно-бытовых условий, рациональное питание, соблюдение правил личной гигиены снижают риск развития заболевания.
Читайте также:


