Что такое туберкулезный лимфаденит
Большая медицинская энциклопедия
Авторы: В. К. Гостищев, Л. Ф. Дронов, В. И. Стручков, В. А. Фирсова.
Туберкулёз лимфатических узлов (туберкулёзный лимфаденит) – проявление туберкулёза как общего заболевания организма . Чаще, особенно в детском возрасте, период первичного туберкулёза сочетается с поражением внутригрудных лимфатических узлов . Возможно относительно изолированное поражение отдельных групп лимфатических узлов, чаще – у взрослых, на фоне старых неактивных туберкулёзных изменений в других органах, когда туберкулёзный лимфаденит является проявлением вторичного туберкулёза.
Частота туберкулёзного лимфаденита зависит от выраженности и распространённости туберкулёза, социальных условий. Среди детей туберкулёзное поражение периферических лимфатических узлов, по данным Е. И. Гусевой, П. С. Мурашкина (1974 год) и др., наблюдается у 11,9-22,7% больных с активными формами внелёгочного туберкулёза.
Туберкулёз периферических лимфатических узлов вызывается в основном микобактериями туберкулёза человеческого и бычьего типа. Микобактерии бычьего типа обычно являются возбудителем туберкулёзного лимфаденита в сельскохозяйственных скотоводческих районах.
Пути распространения инфекции различны. Входными воротами инфекции могут быть миндалины, при поражении которых в процесс вовлекаются шейные или подчелюстные лимфатические узлы. Инфекция наиболее часто распространяется лимфогенным путём из поражённых внутригрудных лимфатических узлов, лёгких или других органов.
Патоморфологические изменения в поражённых узлах зависят от массивности инфекции, состояния организма больного, типа микобактерий туберкулёза и других факторов.
А. И. Абрикосов выделяет пять форм туберкулёзного поражения лимфатических узлов:
- диффузная лимфоидная гиперплазия;
- милиарный туберкулёз;
- туберкулёзная крупноклеточная гиперплазия;
- казеозный туберкулёз;
- индуративный туберкулёз.
В клинической практике используется классификация, предложенная Н. А. Шмелевым, в которой различают три формы туберкулёзного лимфаденита:
- инфильтративную;
- казеозную (со свищами и без них);
- индуративную.
При остром начале заболевания отмечается высокая температура, симптомы туберкулёзной интоксикации, увеличение лимфатических узлов, нередко с выраженными воспалительно-некротическими изменениями и перифокальной инфильтрацией.
Характерным признаком туберкулёзного лимфаденита, отличающим его от других поражений лимфатических узлов, является наличие периаденита. Поражённые лимфатические узлы представляют конгломерат спаянных между собой образований различной величины. У взрослых чаще, чем у детей, начало заболевания постепенное, с меньшим увеличением лимфатических узлов и более редким образованием свищей в связи с преимущественно продуктивным характером воспаления.
Ряд исследователей острое начало заболевания и склонность к быстрому образованию казеоза и свищей связывает с заражением бычьим типом микобактерий туберкулёза. Наиболее часто поражаются шейные, подчелюстные и подмышечные лимфатические узлы. В процесс могут вовлекаться несколько групп лимфатических узлов с одной или с двух сторон.
Диагноз туберкулёзного лимфаденита ставят на основании комплексного обследования больного с учётом:
- наличия контакта с туберкулёзными больными,
- результатов реакции на туберкулин (в большинстве случаев она является выраженной),
- наличия туберкулёзного поражения лёгких и других органов.
Важную роль для постановки диагноза играют данные пункции поражённого лимфатических узла. В лимфатических узлах могут образовываться кальцинаты, выявляемые при рентгенологическом обследовании в виде плотных теней в мягких тканях шеи, подчелюстной области, подмышечной и паховой областях.
Туберкулёзный лимфаденит дифференцируют с неспецифическим гнойным лимфаденитом, лимфогранулематозом, метастазами злокачественных опухолей и др.
Лечение определяется характером поражения лимфатических узлов и выраженностью туберкулёзных изменений в других органах. При активном процессе назначают препараты первого ряда: тубазид, стрептомицин в сочетании с ПАСК или этионамидом, пиразинамидом, протионамидом, этамбутолом.
Лечение должно быть длительным – 8-15 мес. Кроме того, в поражённый узел вводят (или обкалывают его) стрептомицин, накладывают повязки со стрептомицином, тубазидовой, тибоновой мазью.
При выраженном гнойном процессе назначают антибиотики широкого спектра действия.
При казеозном поражении лимфатических узлов показано оперативное вмешательство на фоне общего курса противотуберкулёзной терапии .
При своевременном распознавании заболевания и лечении лимфаденита прогноз благоприятный.
Профилактика туберкулёзного лимфаденита – см. Туберкулёз.
Большая медицинская энциклопедия 1979 г.
 |
Последнее обновление страницы: 17.11.2014 Обратная связь Карта сайта

Классификация. Современные методы коррекции морщин, применяемые в косметологии.
Туберкулёзный лимфаденит - воспаление лимфатических узлов туберкулёзной природы - проявление туберкулёза как общего заболевания организма. Чаще, особенно в детском возрасте, период первичного туберкулёза сочетается с поражением внутригрудных лимфатических узлов. Относительно изолированное поражение отдельных групп лимфатических узлов возможно (чаще у взрослых) на фоне старых неактивных туберкулёзных изменений в других органах, когда туберкулёзный лимфаденит проявляется как вторичный туберкулёз. Частота возникновения туберкулёзного лимфаденита зависит от выраженности и распространённости туберкулёза, социальных условий. У детей туберкулёзное поражение периферических лимфатических узлов выявляют при наличии активных форм внелёгочного туберкулёза.
Входными воротами инфекции могут быть миндалины, при поражении которых в процесс вовлекаются шейные или подчелюстные лимфатические узлы. Наиболее часто инфекция распространяется лимфогематогенным путём из поражённых внутригрудных лимфатических узлов, лёгких или других органов.
Различают три формы туберкулёзного лимфаденита: инфильтративную, казеозную (со свищами и без них) и индуративную.
Клинические проявления. При остром начале заболевания отмечают высокую температуру тела, симптомы туберкулёзной интоксикации, увеличение лимфатических узлов, нередко с выраженными воспалительно-некротическими изменениями и перифокальной инфильтрацией. Характерный признак туберкулёзного лимфаденита, отличающий его от других поражений лимфатических узлов, - наличие периаденита: по- ражённые лимфатические узлы определяются в виде конгломерата спаянных между собой образований различной величины. У взрослых чаще, чем у детей, начало заболевания постепенное, с меньшим увеличением лимфатических узлов и более редким образованием свищей в связи с преимущественно продуктивным характером воспаления.
Наиболее часто отмечают поражение шейных, подчелюстных и подмышечных лимфатических узлов. Возможно вовлечение несколько групп лимфатических узлов с одной или обеих сторон.
Для диагностики, кроме клинических признаков, большое значение имеет комплексное обследование больного с учётом анамнестических данных: наличие контакта с туберкулёзными больными, результаты реакции на туберкулин (реакция Манту - в большинстве случаев она бывает выраженной), наличие туберкулёзного поражения лёгких и других органов. Важную роль при постановке диагноза играют данные пункционной биопсии поражённого лимфатического узла. В узлах могут образовываться отложения кальция, выявляемые рентгенологически в виде плотных теней в мягких тканях шеи, подчелюстной области, подмышечной и паховой областях. Туберкулёзный лимфаденит дифференцируют с неспецифическим гнойным лимфаденитом, лимфогранулематозом, метастазами злокачественных опухолей и др.
Лечение туберкулёзного лимфаденита зависит от характера поражения лимфатических узлов и выраженности изменений в других органах. При активном процессе назначают препараты первого ряда: антибиотики в сочетании с аминосалициловой кислотой или этионамидом, протионамидом, пиразинамидом, этамбутолом. Лечение должно быть длительным - 8, 12 или 15 мес. При присоединении гнойного процесса назначают антибиотики широкого спектра действия. При казеозном поражении лимфатических узлов показано оперативное вмешательство (лимфаденэктомия, иссечение свищей) на фоне общего курса противо- туберкулёзной терапии.
Актиномикоз
Актиномикоз (actinomycosis) - специфическое инфекционное заболевание, вызываемое актиномицетом (лучистым грибком), характеризующееся образованием друз и плотных инфильтратов с прогрессивным ростом и хроническим течением.
Патогенез.Заражение человека происходит при попадании на слизистую оболочку рта, глотки, кишечника, бронхов лучистого гриба при жевании или заглатывании зёрен злаков, вдыхании частиц злаков, сена, соломы, на кото- рых находится гриб. В зависимости от места внедрения развивается шейно- лицевая, кишечная или лёгочная форма актиномикоза.
В ответ на внедрение гриба в тканях возникает продуктивное хроническое воспаление с образованием гранулёмы, отличающейся деревянистой плотностью и прогрессирующим ростом с вовлечением в процесс новых тканей. В глубине образовавшегося инфильтрата определяются очаги размягчения, содержащие жидкий гной и друзы гриба, которые вскрываются с образованием извилистых свищей или язв. Регионарные лимфатические узлы не увеличиваются, лишь при присоединении вторичной гнойной инфекции с развитием флегмоны, абсцессов формируется регионарный лимфаденит. Прорастание ин- фильтратом сосудов может привести к генерализации инфекции - специфическому актиномикотическому сепсису.
Клинические проявления.Наиболее частая (50%) локализация актиномикоза - лицо и шея. Инфильтраты располагаются в области нижней челюсти и шеи. Заболевание начинается исподволь, постепенно, без острых явлений. Наиболее ранний симптом - сведение челюстей, затем появляются уплотнение, отёк жевательных мышц, в процесс вовлекаются подкожная клетчатка, кожа, иногда кость. Определяют очень плотный неподвижный инфильтрат. В этот период его следует дифференцировать с туберкулёзным лимфаденитом, опухолью. Постепенно в процесс вовлекается кожа в области угла нижней челюсти, шеи. Она приобретает сине-багровый цвет, в этом месте пальпируется деревянистой плотности инфильтрат, спаянный с кожей и глубжележащими тканями. Впоследствии в области инфильтрата появляются множественные извитые свищи с гнойным отделяемым. Гной жидкий, без запаха, содержит мелкие зёрнышки (друзы гриба).
Для уточнения диагноза исследуют гной под микроскопом или берут биоптаты из кожи, инфильтрата, лимфатического узла. Обнаружение друз гриба в гное или тканях уточняет диагноз актиномикоза.
Наиболее частая локализация актиномикоза кишечника - слепая кишка и червеобразный отросток, реже страдают другие отделы толстой и тонкой кишки. Инфильтрат захватывает всю толщу кишки, прорастает брюшину, брюшную стенку. При распаде инфильтрата на слизистой оболочке образуются язвы, распадающийся инфильтрат может вскрываться через брюшную стенку наружу (с образованием множественных гнойных, а иногда и каловых свищей) или в соседние органы: мочевой пузырь, почку, забрюшинное пространство. При пальпации живота инфильтрат определяется в виде очень плотного опухолевидного образования, неподвижного при прорастании в брюшную стенку или соседние органы. Появившуюся опухоль следует отдифференцировать от аппендикулярного инфильтрата: последний развивается сразу же за приступом острого аппендицита и под влиянием противовоспалительного лечения быстро подвергается регрессу.
Актиномикоз лёгкого характеризуется образованием специфической гранулёмы в лёгочной ткани. Плотный инфильтрат, разрастаясь, вовлекает в процесс паренхиму, плевру, бронхи, сосуды лёгкого. Он может прорастать плевру, грудную стенку, распространяться на диафрагму, средостение. Распад инфильтрата приводит к образованию абсцессов, каверн, свищей. Гной, содержащий друзы гриба, может отходить с мокротой при вскрытии инфильтрата в бронх или наружу (при прорастании грудной стенки). Процесс длится месяцами и даже годами и приводит к тяжёлому пневмосклерозу.
По клиническому течению актиномикоз лёгких в начальном периоде напоминает хроническую бронхопневмонию, не поддающуюся антибактериальной терапии. Дифференциальную диагностику проводят с опухо- лью, туберкулёзом лёгкого. Наличие инфильтрата в лёгком без труда определяют при рентгенологическом исследовании. Использование рентгенологических методов, компьютерной томографии, бронхоскопии, особенности клинического течения (рост инфильтрата, его распад, отсутствие эффекта от антибактериальной терапии) позволяют исключить туберкулёз, рак лёгкого и поставить диагноз актиномикоза. В запущенных случаях, при распространении процесса на грудную стенку с характерной для актиномикоза клинической картиной поражения кожи диагноз не вызывает сомнений. Чрезвычайно большое значение имеет обнаружение друз в мокроте, гное, биоптатах, полученных при бронхоили торакоскопии в случае вовлечения в процесс бронхов или плевры.
Для леченияактиномикоза применяют препараты йода (йодид калия) в сочетании с рентгенотерапией. Актиномикоз лица и шеи легко поддаётся лечению, прогноз даже при запущенных формах благоприятный. При актиномикозе кишечника, лёгких проводят аналогичную консервативную терапию. В начальных стадиях прогноз благоприятный. При безуспешности консервативной терапии показано хирургическое лечение - резекция части кишки или лёгкого в сочетании с консервативной терапией. В далеко зашедших случаях, при прорастании в другие органы, развитии тяжёлых гнойных осложнений (гнойного плеврита, медиастинита, забрюшинной флегмоны) выполняют экстренные паллиативные операции - вскрытие флегмоны, дренирование средостения, плевральной полости.
Прогноз при запущенных формах актиномикоза лёгких и кишечника неблагоприятный.
Сибирская язва
Сибирскую язву (anthrax) вызывает спорогенная палочка сибирской язвы (В. anthracis). Источником заражения становятся больные сибирской язвой животные, обычно овцы и крупный рогатый скот. Проникновение возбудителей в организм человека происходит при контакте человека с больным или павшим от сибирской язвы животным, при разделке туш, обработке кожи, меха, употреблении в пищу мяса больных животных. В зависимости от места внедрения микроорганизмов развивается кишечная(при употреблении в пищу заражённого мяса) или лёгочная(вследствие вдыхания спор сибирской язвы при работе с мехом, шкурой больного животного) форма заболевания. Кожнаяформа сибирской язвы возникает при попадании спор микробов в кожу при наличии ссадин, потёртостей, уколов, расчёсов. Не исключён перенос микроорганизмов или их спор мухами.
Для хирургической практики имеет значение кожная форма заболевания. Она проявляется развитием сибиреязвенного карбункула на месте внедрения возбудителя. Наиболее часто карбункул локализуется на открытых частях тела: лице, голове, шее (60%), руках (25%).
Клинические проявления.После инкубационного периода (2-7 дней) появляется красный узелок небольших размеров, через 1-2 сут он превращается в пузырёк с голубовато-розоватым содержимым; выражена отёчность окружающих тканей. После вскрытия пузырька образуется толстый твёрдый струп чёрного цвета, вокруг появляются новые пузырьки. Отёк быстро нарастает, присоединяются регионарный лимфаденит, выраженная интоксикация, высокая температура тела, из-под струпа выделяется обильное количество серозной или кровянистой жидкости. После отторжения струпа образуются язвы (одна или несколько) с незначительным гнойным отделяемым. Иногда общее состояние больного страдает мало (при локализованной форме), но при генерализации инфекции, развитии сепсиса оно становится крайне тяжёлым.
Диагнозустанавливают на основании клинической картины заболевания и результатов бактериологического исследования отделяемого пузыря, струпа, язвы.
Кожную форму сибирской язвы следует отличать от фурункула, карбункула, бубонной формы чумы.
Лечениебольных с кишечной и лёгочной формами сибирской язвы проводят в инфекционных отделениях больницы. Прогноз, как правило, неблагоприятный. При кожной форме сибирской язвы летальность составляет 2-20%, особенно неблагоприятен прогноз при локализации сибиреязвенного карбункула на лице и шее.
Больному следует обеспечить полный покой. На карбункул накладывают асептическую повязку. Никакие активные вмешательства (вскрытие, иссечение карбункула, удаление струпа) недопустимы из-за опасности генерализации инфекции.
Специфическое лечение включает использование противосибиреязвенной сыворотки в дозе 50-150 мл с интервалом 2-3 дня, антибиотиков широкого спектра действия (ципрофлоксацина, бензилпенициллина, эритромицина), химиотерапевтических средств.
| | | следующая лекция ==> | |
| ТУБЕРКУЛЁЗ КОСТЕЙ И СУСТАВОВ | | | Острая артериальная недостаточность |
Дата добавления: 2017-09-19 ; просмотров: 1569 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
У части больных туберкулез внутригрудных лимфатических узлов сочетается с наружным лимфаденитом. Чаще всего (у 68— 90% больных) последний протекает в виде туберкулеза шейных и значительно реже — других групп лимфатических узлов (подмышечных, паховых).
По данным И. И. Уманского (1958), среди 250 взрослых, больных наружным лимфаденитом, у 52,5% отмечался туберкулез только шейных, а у 37% — одновременно подчелюстных и других групп периферических узлов. У 10% наблюдалось сочетанное поражение подчелюстных, паховых и подмышечных узлов. Шейный лимфаденит чаще бывает правосторонним, реже — двусторонним или левосторонним. Патогенез его различен. У некоторых больных он носит характер изолированного поражения, например, передних или задних (латеральных) шейных или подчелюстных узлов без выраженных признаков заболевания других органов. В подобных случаях входными воротами инфекции могут быть слизистая оболочка полости рта и носа, небные миндалины, конъюнктива глаз, кожа, среднее ухо, кариозные зубы.
Тогда регионарный наружный лимфаденит следует рассматривать как компонент своеобразного первичного комплекса.
Вместе с тем необходимо отметить, что изолированный периферический лимфаденит встречается лишь у меньшинства больных. Большей частью одновременно с ним или предшествуя ему развивается туберкулез внутригрудных и других лимфатических узлов, легких, плевры. Так, среди 300 наблюдавшихся нами взрослых, больных первичным туберкулезом, у 76 определялся наружный лимфаденит, но лишь у 14 из них он протекал как изолированный процесс, а у остальных сочетался с туберкулезом бронхиальных, реже мезентериальных лимфатических узлов или других органов.
О едином происхождении наружного лимфаденита и бронхоаденита свидетельствует общий характер патоморфологических изменений в этих группах узлов. Процесс в них может протекать в виде диффузной лимфаденоидной гиперплазии, туберкулезной круглоклеточной гиперплазии, казеозного и индуративного лимфаденита. В зависимости от превалирования того или иного типа тканевой реакции различают гиперпластическую, фиброзно-склеротическую, фиброзно-казеозную и казеозно-гнойную формы наружного лимфаденита. В клинике чаще встречаются две последние разновидности процесса. Заболевание иногда начинается в детском или подростковом возрасте и непрерывно или волнообразно протекает в течение многих лет. Но оно может возникать и в 18—30 лет.
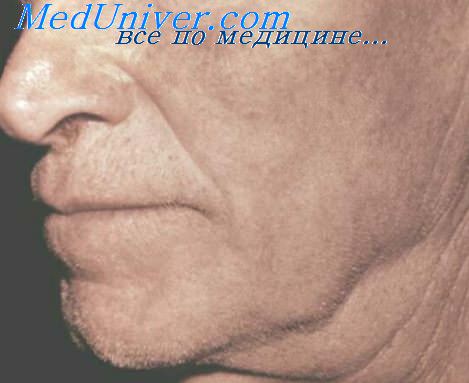
Возможно гладкое или осложненное течение наружного лимфаденита. В первом случае процесс развивается большей частью постепенно. При этом отмечаются признаки интоксикации и определяются увеличенные наружные лимфатические узлы — отдельные или множественные, изолированные или в виде пакетов, подвижные или спаянные с подкожной клетчаткой, с перифокальным воспалением и отеком или без них. Диаметр лимфатических узлов различный — от 0,25 см (III размер) и 0,5 см (IV размер) до 0,75 см (V размер) и 1 см и более (VI размер) .
В редких случаях в процесс вовлекаются близко расположенные крупные кровеносные сосуды, например яремная вена. В результате пери- и эндофлебита и после прорыва творожистых масс и микобактерий р просвет сосуда развивается генерализованный туберкулез, который иногда протекает по типу острейшего сепсиса. При длительном течении болезни возникает иногда амилоидоз паренхиматозных органов.
При сочетанном поражении внутригрудных и периферических лимфатических узлов аллергические реакции у 60—80% больных, по данным ряда авторов, раньше были резко выражены. В последнее время, как мы убедились, в таких случаях нередко наблюдаются нормергические, а иногда даже отрицательные туберкулиновые реакции. Состояние гипергии мы отмечали у отдельных больных при общем удовлетворительном состоянии, при небольших уплотненных или обызвествленных лимфатических узлах или, наоборот, при обширном генерализованном гнойно-казеозном лимфадените, протекавшем с резко выраженной интоксикацией, амилоидозом печени, почек и других органов. При затихании острого или подострого процесса гиперергические или гипергические реакции становятся нормергическими.
Следующее клиническое наблюдение иллюстрирует течение таких форм первичного туберкулеза.
У больного Ч., 23 лет, в 1968 г. образовался массивный шейный лимфаденит справа. При пункции одного из узлов обнаружены казеозный детрит и микобактерии туберкулеза. Одновременно определялся левосторонний бронхоаденит и пневмосклерол язычковой доли левого легкого, развившийся вследствие поражения среднедолевого бронха. Под влиянием проведенного лечения тубазидом и инъекциями стрептомицина в пораженные лимфатические узлы наступило значительное общее и местное улучшение. В 1970 г. произошло обострение процесса как в наружных, так и во внутри-грудных лимфатических узлах с бацилловыделением. После лечения этамбутолом состояние улучшилось.
Однако в 1973 г. общее состояние ухудшилось и значительно увеличились размеры наружных шейных лимфатических узлов справа. Лечение больного в последнее время было затруднено ввиду плохой переносимости всех туберкулостатических препаратов, в том числе рифадина, а также из-за сопутствующей генуинной эпилепсии. Тем не менее в результате лечения стрептомицином и салюзидом, которые вводили путем электрофореза, размеры лимфатических узлов уменьшились и они постепенно уплотнились.
Туберкулезный лимфаденит – одно из наиболее частых осложнений внелегочного туберкулеза. Оно диагностируется у 25% больных, страдающих этим инфекционным заболеванием, и сопровождается болезненностью и увеличением лимфатических узлов, недомоганием, упадком сил, головной болью, повышением температуры тела.
В чем суть заболевания?

Характерным признаком заболевания является уплотнение лимфатических узлов, их спаивание в конгломераты
Туберкулезный лимфаденит (туберкулезная периферическая лимфаденопатия) – это патология, сопровождающаяся изменением лимфоидных тканей на фоне вторжения в организм палочки Коха, являющейся возбудителем туберкулеза. Пораженные лимфоузлы увеличиваются в размерах и начинают производить повышенное количество лимфоцитов, что, в свою очередь приводит к образованию гранулем.
Причины
Причиной туберкулезного лимфаденита является инфицирование палочками Коха, передающимися воздушно-капельным (например, при чихании и кашле) или вертикальным (от матери плоду) путями. Попав в легкие, возбудитель поглощается клетками легочной ткани – макрофагами. Однако в определенный момент времени макрофаги перестают справляться с переработкой, что, в свою очередь, приводит к развитию туберкулеза легких или же к проникновению бактерий в лимфатическую систему и оседанию их в лимфатических узлах.
Стоит отметить, что развивается туберкулез далеко не у всех. Провоцирующими факторами в данном случае могут выступать:
- ослабление иммунитета;
- злоупотребление спиртными напитками;
- употребление наркотиков;
- прием медикаментозных средств, подавляющих действие иммунной системы;
- ВИЧ-инфекция.
Симптомы

Болезнь чаще всего вялотекущая, температура больного показывает субфебрильные значения (около 37,5), аппетит плохой или отсутствует, больной слабеет, и это может продолжаться долгое время
Туберкулезный лимфаденит проявляется не сразу. Инкубационный период может продлиться от нескольких недель и до нескольких месяцев, после чего у больных появляются следующие признаки:
- увеличение лимфоузлов в размерах (они могут достигать 3 сантиметров, становятся упругими, подвижными, болезненными);
- побледнение кожных покровов, лихорадка, повышение потоотделения;
- ухудшение аппетита, резкая потеря веса;
- упадок сил;
- изменение цвета кожных покровов над лимфоузлом на коричневый или желтый;
- рост СОЭ, уровня белков плазмы и лимфоцитов, снижение гемоглобина.
При вовлечении в патологический процесс внутригрудных лимфатических узлов наблюдаются симптомы общей интоксикации – ухудшение самочувствия, снижение аппетита, лихорадка, боль в груди, повышенное потоотделение, кашель.
К иным проявлениям болезни относятся:
- тошнота и рвота;
- вздутие живота;
- расстройство желудка;
- запоры;
- абдоминальные боли.
Последний симптом может быть связан с развитием спаек, обусловленным врастанием узла в расположенные около него структуры.
Классификация

Чаще всего болезнь поражает шейные, подчелюстные и подмышечные лимфоузлы, в процесс могут включаться несколько групп лимфоузлов с одной или с обеих сторон
В зависимости от стадии развития туберкулезный лимфаденит подразделяется на:
- пролиферативный;
- казеозный;
- абсцедирующий;
- свищевой.
Пролиферативный (разрастающийся) лимфаденит считается начальной стадией болезни и сопровождается упадком сил, ухудшением самочувствия, увеличением лимфатических узлов. Приблизительно треть заболевших испытывает боль. В некоторых случаях патология протекает бессимптомно. По мере прогрессирования заболевания лимфоузлы растут и в некоторых случаях спаиваются с близрасположенными, боль усиливается.
Казеозный лимфаденит сопровождается распадом клеток лимфоузла, их превращением в творожистую массу, и проявляется:
- слабостью;
- плохим самочувствием;
- повышением температуры тела;
- уплотнением, болезненностью лимфатических узлов;
- сильным давлением на пищевод при поражении шейных лимфоузлов;
- кашлем и болью в груди при инфицировании внутригрудных лимфатических узлов.
Абсцедирующий лимфаденит сопровождается замещением погибших клеток гноем и проявляется:
- размягчением и посинением лимфатических узлов;
- болью;
- лихорадкой;
- тошнотой и рвотой;
- усилением потоотделения;
- отсутствием аппетита.
Свищевой лимфаденит сопровождается:
- истончением кожных покровов и прорывом гнойного содержимого наружу;
- уменьшением выраженности симптоматики;
- развитием осложнений – эмпиемы плевры, гнойного медиастинита, пневмоторакса.
В зависимости от локализации пораженной области туберкулезный лимфаденит подразделяется на:
- шейный, распространяющийся на шейные, подчелюстные, яремные лимфатические узлы, а также лимфоузлы, находящиеся на передней поверхности шеи и надключичных ямках;
- внутригрудной, затрагивающий лимфоузлы, расположенные вдоль бронхов, легких, пищевода, в трахеобронхиальной области и области грудной аорты;
- внутрибрюшной, разрушающий мезентериальные и забрюшинные лимфатические узлы и диагностирующийся, как правило, у подростков и детей в качестве вторичной патологии, развивающейся на фоне поражения желудка или одной из частей кишечника.
Диагностика
Постановка диагноза происходит при помощи тех же методик и техник, какими выявляется сам туберкулез
Диагностика туберкулезного лимфаденита производится комплексно и включает в себя:
- опрос и осмотр больного, определение степени выраженности симптоматики, стадии и клинической картины болезни;
- общий и биохимический анализы крови;
- пробу Манту;
- рентгенографическое исследование;
- ультразвуковое исследование;
- компьютерную и магнитно-резонансную томографию;
- биопсию увеличенного лимфатического узла с целью анализа его содержимого;
- эндоскопическое ультразвуковое исследование (при глубоком расположении лимфатических узлов);
- уро-или холангиографию;
- лапаротомию (при инфицировании брыжеечных узлов).
Лечение
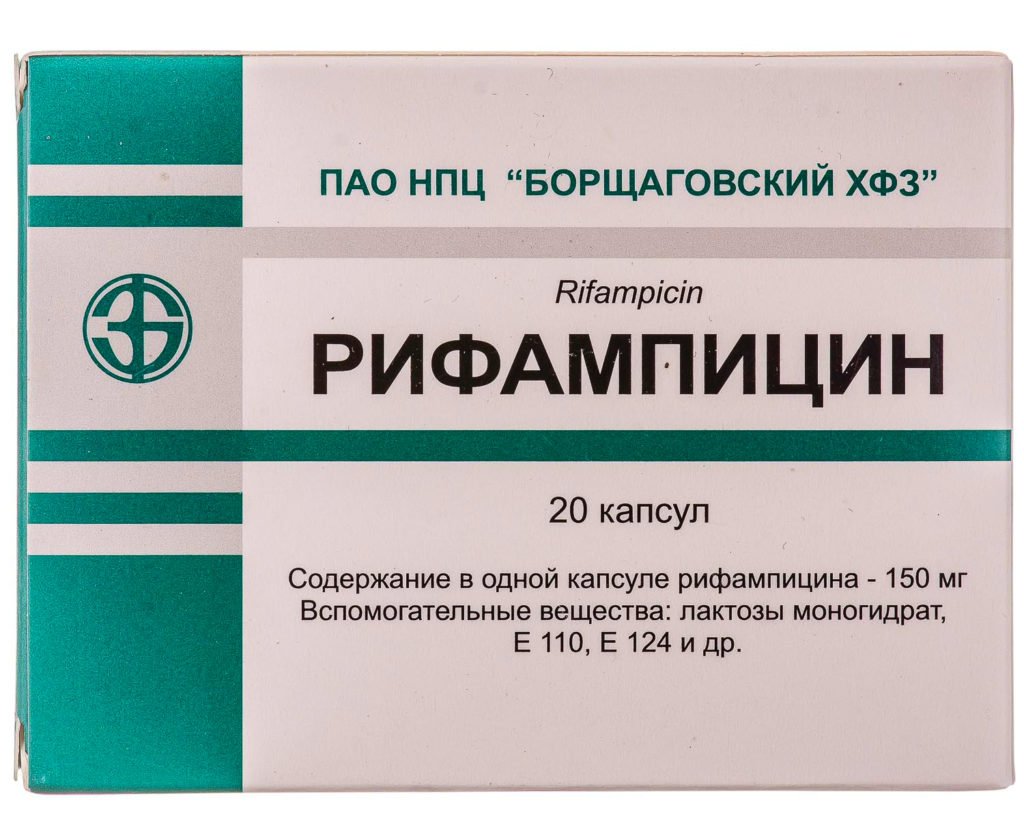
Рифампииин принимают внутрь натощак (за 1 час до еды) или вводят внутривенно капельно (только взрослым)
Лечение туберкулезного лимфаденита может производиться как консервативно, так и оперативно.
Консервативное лечение основывается на приеме определенных медикаментозных средств. К ним относятся:
- Изониазид. В подавляющем большинстве случаев используется для внутривенного или внутримышечного введения, однако может быть назначен и в форме таблеток. Обладает многочисленными побочными действиями – вызывает тошноту, рвоту, головные боли, кожные высыпания, расстройства печеночных функций. Не может применяться в терапии людей, страдающих эпилепсией, астмой, болезнью щитовидной железы, атеросклерозом.
- Рифампицин. Входит в группу антибактериальных препаратов. Может привести к развитию следующих побочных эффектов: расстройствам функций щитовидной железы, печени, снижению уровня лейкоцитов в крови. Не может быть использован при лечении людей с патологиями почек, беременных женщин и детей.
- Пара-аминосалицилат натрия. Выпускается в виде порошка, предназначенного для приготовления раствора. Может вызвать ухудшение аппетита, тошноту и рвоту, абдоминальные и суставные боли, бронхоспазмы. Не может быть использован для лечения людей с гепатитами и циррозом печени, язвой желудка, патологиями почек, носящими воспалительный характер.
При неэффективности медикаментозного лечения приступают к оперативному. Инфицированные узлы вскрываются, обеззараживаются и дренируются. В некоторых случаях производится иссечение лимфоузлов.
Профилактика и прогноз
Профилактика туберкулезного лимфаденита включает в себя:
- здоровый образ жизни;
- достаточную двигательную активность – пешие прогулки, зарядку, занятия спортом;
- укрепление иммунитета – качественное питание, закаливание;
- посещение морских курортов и санаториев.
Несмотря на то, что туберкулезный лимфаденит считается опасным заболеванием, своевременное и адекватное лечение способно привести к полному излечению.
Читайте также:


