Что такой туберкулез патанатомия
Вторичный туберкулез (реинфицированный) развивается в организме взрослого человека, перенесшего ранее первичную инфекцию, которая обеспечила ему относительный иммунитет, но не оградила от возможности повторного заболевания — после первичного туберкулеза, для которого характерны:
- избирательно легочная локализация процесса;
- контактное и интраканаликулярное (бронхиальное дерево, желудочно-кишечный тракт) распространение;
- смена клинико-морфологических форм.
Патологическая анатомия. Выделяют восемь форм вторичного туберкулеза, каждая из которых представляет собой дальнейшее развитие предшествующей формы. Среди форм-фаз различают:
- острый очаговый;
- фиброзно-очаговый;
- инфильтративный;
- туберкулез;
- казеозную пневмонию;
- острый кавернозный;
- фиброзно-кавернозный;
- цирротический.
Острый очаговый туберкулез морфологически характеризуется наличием в I и II сегментах чаще правого легкого одного или двух очагов (очаги реинфекта Абрикосова), которые состоят из специфического эндобронхита, мезобронхита и коснобронхита внезибридалькового бронха. Процесс по бронхиолам переходит на легочную паренхиму, вследствие чего развивается ацинозная или лобулярная творожистая бронхопневмония. В лимфоузлах корня легкого развивается реактивный неспецифический процесс. При своевременном лечении, а в основном спонтанно, процесс затихает, очаги казеозного некроза инкапсулируются и нетрифициру-ются, появляются очаги реинфекта.
Фиброзно-очаговый туберкулез — фаза течения острого очагового туберкулеза, когда после периода затихания болезни процесс снова вспыхивает. При заживлении очагов Абрикосова появляются крупные инкапсулированные и частично неперифи-цированные очаги, которым придается значение в обострении' процесса, который характеризуется возникновением ацинозных, лобулярных очагов казеозной пневмонии, которые снова инкапсулируются, нетрифицируются. Но склонность к обострению сохраняется. Процесс не выходит за пределы I и II сегментов, причем в них среди осумкованных и обызвествленных очагов туберкулеза есть не только очаги реинфекта, но и те, которые представляют исход гематогенных посевов в период первичной инфекции (Симоновские очаги).
Инфильтративный туберкулез — следующая фаза процесса, при которой экссудативные изменения вокруг казеозных очагов выходят за пределы дольки и даже сегмента. Перифокальное воспаление преобладает над казеозными изменениями. Данный очаг называют инфильтратом Ассмана—Редекера. Перифокальное воспаление может рассасываться, и в период заживления остаются один или два нерассосавшихся небольших казеозных фокусов, которые инкапсулируются, и заболевание снова приобретает характер фиброзно-очагового туберкулеза.
Туберкулема возникает как своеобразная фаза эволюции инфильтративного туберкулеза, когда перифокальное воспаление рассасывается и остается очаг творожистого некроза, окруженный капсулой. Туберкулема достигает 2—5 см в диаметре, расположена в I и II сегменте, чаще справа. Казеозная пневмония наблюдается при прогрессировании инфильтративного туберкулеза, в результате чего казеозные изменения начинают преобладать над перифокальными. Образуются ацинозные, лобулярные, сегментарные казеозно-пневмонические очаги, которые могут сливаться в крупные участки легких. Лобарный характер имеет
казеозная пневмония, развившаяся на фоне лобита. Легкое при казеозной пневмонии увеличено, плотное, на разрезе желтой окраски, на плевре фибринозные наложения.
Острый кавернозный туберкулез характеризуется быстрым образованием полости распада, а затем каверны на месте очага — инфильтрата или туберкулемы. Полость распада возникает в результате гнойного расплавления и разжижения казеозных масс, которые с микобактериями выделяются вместе с мокротой. Это создает большую опасность бронхогенного обсеменения легких, а также выделения микобактерий в окружающую среду. Каверна при этом сообщается с просветом сегментарного бронха.
Фиброзно-кавернозный туберкулез возникает из острого кавернозного туберкулеза, когда процесс принимает хроническое течение. Внутренний слой каверны — пиогенный (некротический), богат распадающимися лейкоцитами, средний — слой туберкулезной грануляционной ткани; наружный — соединительнотканный. Каверна занимает один или оба сегмента. Вокруг нее определяются разнообразные очаги, бронхоэктазы. Процесс постепенно распространяется в аникокаудальном направлении, спускается с верхних сегментов на нижние как контактным путем, так и по бронхам.
Цирротический туберкулез — вариант развития фиброзно-ка-верного туберкулеза, когда в пораженных легких вокруг каверн происходит мощное развитие соединительной ткани, на месте заживлений каверны образуется линейный рубец, появляются плевральные сращения, легкие деформируются, становятся плотными и малоподвижными, появляются многочисленные бронхо-экстазы.
Осложнения. При вторичном туберкулезе наибольшее число осложнений связано с каверной: кровотечения, прорыв содержимого каверны в плевральную полость, что приводит к пневмот-раксу и гнойному плевриту (эмпиеме плевры).
В основе туберкулезного воспаления лежат три классических вида тканевых реакций:
• экссудация (приток клеток и жидкостей из сосудов);
• пролиферация (размножение клеток в очаге воспаления).
В зависимости от иммунологического состояния организма и степени патогенности микобактерий преобладает та или другая реакция. На этом основано все многообразие форм туберкулеза легких и их течения.
Различные сочетания патоморфологических проявлений создают предпосылки для чрезвычайно большого разнообразия туберкулезных изменений, особенно при хроническом течении заболевания со сменой периодов обострения и затихания процесса. К этому необходимо добавить и различные осложнения, связанные с особенностями специфического процесса, такими как распространение МВТ с током лимфы или крови, разрушение пораженного органа с образованием каверны, поражение сосудов с развитием кровохарканий и легочных кровотечений, нарушение обменных процессов с развитием амилоидоза внутренних органов и др.
Разнообразие морфологических реакций в органах и тканях при туберкулезе зависит от патогенеза, формы, стадии, локализации и распространенности патологического процесса и в первую очередь связано с состоянием и функциональной активностью иммунной системы организма человека в момент развития специфического воспаления.
Различия в морфологических реакциях специфического воспаления при первичном и вторичном туберкулезе в эксперименте показал еще Р. Кох. После первичной подкожной прививки здоровой морской свинке МБТ в этом месте через 10—14 дней возникает незаживающая язва, обязательно поражаются регионарные лимфатические узлы. Повторное введение МБТ также приводит к образованию язвы, но при этом не поражаются регионарные лимфатические узлы (феномен Коха).
К специфическим изменениям относят туберкулезное воспаление, которое выражается в трех основных формах воспалительных реакций:
• продуктивное (с развитием гранулем);
• экссудативное (с развитием экссудата);
• некротическое, или творожистое (с развитием первичных некрозов ткани).
Продуктивное воспаление в легких развивается при незначительном снижении неспецифической и иммунологической реактивности организма.
С течением времени казеозные изменения подвергаются медленному рассасыванию с последующим склерозом, фиброзом и инкапсуляцией по периферии самого некроза, а при специфическом лечении гранулема может подвергаться фиброзному превращению с отложением солей извести.
Эти процессы наблюдаются при очаговом, ограниченном диссеминированном и инфильтративном туберкулезе легких, туберкулеме,а также приограниченных внелегочных туберкулезных поражениях в лимфатических узлах, головном мозге, костях, суставах и других органах. Иммунологические исследования у данной категории больных не выявляют нарушений как в количественном соотношении, так и в снижении функциональной активности иммунокомпетентных клеток.
Такие формы туберкулеза, как правило, выявляют у больных при регулярных профилактических обследованиях, они протекают бессимптомно или малосимптомно.
При прогрессировании процесса наблюдается увеличение казеозного некроза, усиливается инфильтрация грануляционной ткани макрофагами и лимфоидными клетками, а также нейтрофилами. Специфический процесс распространяется контактным и лимфогенным путями.
Экссудативное воспаление в легких имеет характер неспецифической пневмонии и характеризуется острым альвеолитом и очаговым или диффузным выпотом фибрина, лейкоцитов, иногда эритроцитов. В данном случае имеет место так называемая фаза неспецифического воспаления.
У больных с преобладанием экссудативного компонента воспаления иммунодефицит характеризуется умеренно сниженными количественными и функциональными нарушениями в системе клеточного иммунитета.
Постепенно по периферии появляются специфические гранулемы, характерные для туберкулезного воспаления. Возникают участки лобулярной специфической пневмонии с поражением бронхов (бронхолобулярные инфильтраты), с тенденцией к слиянию и распространению процесса в пределах 1—2 сегментов, реже — доли легкого. Туберкулезные инфильтраты в легких подвергаются казеозному превращению. При этом казеозные массы плохо рассасываются и имеют тенденцию к расплавлению и формированию каверн. Образующаяся каверна служит источником поступления МБТ в другие отделы легких и образования новых очагов, инфильтратов и каверн.
При заживлении массы казеозного некроза уплотняются, в последующем отмечается отложение мелких зерен солей кальция. В грануляционной ткани увеличивается количество фибробластов и фибрилл коллагена, объединяющихся в коллагеновые волокна, которые образуют соединительнотканую капсулу вокруг туберкулезного очага. В последующем специфическая грануляционная ткань все больше замещается фиброзной.
Эти процессы относят к распространенному инфильтративному деструктивному туберкулезу легких и внелегочным кавернозным поражениям.
В клинической картине у таких больных на первый план выходит синдром интоксикации, при распаде легочной ткани и формировании каверн в легких — бронхолегочные проявления, а при кавернах в других органах — органные проявления в центральной нервной системе (ЦНС), костях, почках и т.д. Чем больше объем поражения с экссудативно-казеозными изменениями, тем острее клинические проявления заболевания. При внелегочных локализациях отмечается нарушение функций пораженного органа.
При творожистом некрозе отмечаются значительные функциональные нарушения, сочетающиеся с выраженным количественным дефицитом Т-клеток и макрофагов; особенно это характерно для пациентов с сочетанием туберкулеза и ВИЧ-инфекции.
Творожистый некроз ткани легкого характеризуется образованием обширных долевых и лобарных поражений легочной ткани, состоящих из сливающихся друг с другом очагов первичного некроза легочной ткани с очень скудной специфической клеточной реакцией эпителиоидных клеток, лимфоцитов и преобладанием нейтрофилов. Творожистый некроз наблюдается в неизмененной ткани легкого, иногда с последующим развитием специфических гранулем вокруг участков некроза. Это отличает данный вид специфического поражения от экссудативного воспаления, где экссудат (а не некроз) — доминирующий компонент специфического воспаления.
Данный вид специфического поражения легочной ткани выделен в отдельную клиническую форму — казеозную пневмонию, одну из острых и злокачественных разновидностей течения болезни. При внелегочных поражениях развитие творожистого некроза приводит к полному разрушению пораженного органа.
При творожистом воспалении наряду с развитием некроза имеются системное поражение микроциркуляторного русла продуктивного характера, а также тромбогеморрагические изменения, ведущие к ишемии и быстрому некрозу пораженных участков легкого или других органов. Сосудистые поражения носят универсальный характер и касаются как вен, так и артерий: в одних случаях они проявляются периваскулярной клеточной инфильтрацией мононуклеарного характера, в других воспалительная инфильтрация может захватывать все слои стенки сосуда, когда развивается деструктивный васкулит и наблюдаются фибриноидные некрозы сосудов.
При этом виде специфического воспаления быстро наступает творожистое перерождение жидких и клеточных элементов воспалительного экссудата с образованием вначале сухих, а затем разжиженных некротических масс. Патогистологические исследования обнаруживают в легких картину пневмонии смешанного типа. В одних альвеолах находится масса фибрина и лейкоцитов, а в других преобладает скопление жидкого экссудата или мононуклеарных клеток. Очень быстро может наступать организация фибрина, что дает картину карнификации (патологическое изменение легочной ткани, при котором она приобретает консистенцию и вид сырого мяса). В процесс обязательно вовлекается висцеральная и париетальная плевра с формированием плевральных казеозных наслоений. Нарастание творожистого некроза, который быстро, иногда в течение 2—3 нед, распространяется на все большие участки легочной ткани, нередко сопровождается секвестрацией некротизированных участков легкого. При этом образуются секвестрирующие полости неправильной формы с неровными и нечетко контурированными краями или гнойным размягчением казеозных масс с формированием каверн разной величины — от мелких до гигантских.
При творожистом некрозе патологические изменения начинаются в респираторной части ацинуса, а затем очень быстро поражают весь ацинус, вызывая образование вначале казеозных эндобронхиолитов, а затем казеозных эндобронхитов в более крупных бронхах.
Остроразвиваюшиеся и морфологически необратимые поражения легких при творожистом некрозе сопровождаются выраженным синдромом интоксикации и инфекционно-токсическим шоком, бронхо-легочными проявлениями с развитием дыхательной недостаточности, а также глубокими метаболическими и гемодинамическими изменениями всех внутренних органов (ЦНС, сердечнососудистой системы, печени, почек, надпочечников и др.).
Процессы заживления при творожистом некрозе идут замедленными темпами ввиду обширности морфологических повреждений легкого и большой микобактериальной популяции. Один из редких исходов творожистого некроза при эффективной химиотерапии — развитие цирроза. Однако клиническое излечение возможно только при оперативном лечении и удалении основного очага специфического поражения легких и других органов.
В сердечно-сосудистой и нервной системе, кроветворных органах, серозных оболочках и других могут появляться так называемые токсико-аллергические, или параспецифические, реакции как результат антигенемии и связывания антигенов МВТ с белками крови с образованием крупных специфических иммунных комплексов. Морфологически эти изменения проявляются очаговой или диффузной макрофагальной и лимфоцитарной инфильтрацией в результате поражения этими комплексами соответствующих органов и систем.
Течение и исходы туберкулеза следует рассматривать только в условиях проводимого лечения противотуберкулезными препаратами (специфическая химиотерапия), которые должны назначаться всем больным активным туберкулезом легких. В процессе химиотерапии отмечается ее разрушающее влияние на возбудитель, вследствие чего резко снижается количество МВТ и создаются благоприятные условия для развития репаративных процессов.
Вместе с тем при применении химиотерапии отмечается разное течение туберкулезного процесса:
• регрессия с последующим заживлением и клиническим излечением;
• стабилизация без клинического излечения с сохранением каверны или других изменений;
• временное затихание воспалительного процесса с последующим возникновением обострения;
• развитие хронического процесса или прогрессирование заболевания.
Эпидемиология туберкулеза.Изучением возникновения и распространения любого инфекционного заболевания в популяции людей, в том числе и туберкулеза, занимается эпидемиология. Конкретный механизм, определяющий возникновение эпидемий среди населения, получил название эпидемического процесса.
Основоположник современного учения об эпидемическом процессе профессор Л.В. Громашевский выделил в его структуре три основных звена:
• пути и механизмы передачи инфекции;
Источники инфекции.Источники инфекции при туберкулезе:
• человек, больной открытой формой туберкулеза легких;
• животные (чаще крупный рогатый скот), больные туберкулезом.
Основной источник инфекции — человек, больной открытой, или заразной, формой туберкулеза, выделяющий с мокротой во внешнюю среду МВТ. Это, как правило, больные с воспалительными изменениями и кавернами в легких. МВТ в мокроте у таких больных могут быть выявлены двумя методами:
• микроскопией мокроты (с окраской по методу Циля-Нильсена и методом люминесцентной микроскопии);
• посевом мокроты на питательные среды.
Именно эта категория больных в настоящее время составляет основной резервуар туберкулезной инфекции в человеческой популяции. Поданным ВОЗ, один такой больной может за сутки выделять до 7 млрд МВТ.
Второй по значимости источник заражения — животные, больные туберкулезом, чаще крупный рогатый скот, выделяющие МБТ с физиологическими выделениями, в том числе с молоком. При этом наибольшая опасность создается для животноводов и других работников, контактирующих с больными животными, а также для лиц, употребляющих сырое молоко.
Остальные животные имеют меньшее эпидемическое значение. Такими источниками могут быть свиньи, овцы, собаки, кошки и мыши.
| | | следующая лекция ==> | |
| Патогенез и патоморфология туберкулеза | | | Пути и механизмы передачи инфекции |
Дата добавления: 2019-10-17 ; просмотров: 1448 ; ЗАКАЗАТЬ НАПИСАНИЕ РАБОТЫ
Морфологические изменения при туберкулезе многообразны. Они обусловлены особенностями микобактерий туберкулеза, иммунологическим состоянием организма, факторами внешней среды, влиянием на течение патологического процесса различного рода лекарственных препаратов. Патологоанатомическая картина при туберкулезе определяется специфическими и параспецифическими тканевыми изменениями.
Специфическое туберкулезное воспаление, как и всякое другое, складывается из явлений альтерации, экссудации и пролиферации.
Альтерация представляет собой повреждение ткани вплоть до развития некроза. Туберкулезная природа воспаления при альтерации определяется наличием в участках поражения микобактерий туберкулеза.
Экссудация характеризуется появлением в зоне воспаления серозного пропитывания, выпадения фибрина, клеточных скоплений с преобладанием мононуклеаров. Альтеративно-экссудативный компонент обычно преобладает при массивности и вирулентности инфекций, повышенной чувствительности к возбудителю туберкулеза, снижении защитных сил организма.
Пролиферация, или продуктивный характер воспаления, наиболее типична для туберкулеза. При ней наблюдаются усиленное размножение клеточных элементов, трансформация их в очаге воспаления, образование бугорков (гранулем).
Туберкулезный бугорок имеет следующее строение: в центре бугорка аморфный тканевый детрит (следствие альтерации и некроза), по периферии расположен вал из нескольких слоев эпителиоидных клеток; во внешных слоях бугорка в небольшом количестве обнаруживаются лимфоидные клетки. Среди эпителиоидных клеток располагаются крупные многоядерные клетки Пирогова — Лангханса (рис. 3). По преобладанию того или иного типа клеточных элементов различают эпителиоидноклеточные, лимфоидные и гигантоклеточные бугорки. При высокой резистентности организма эпителиоидные клетки вытягиваются, превращаются в фибробласты и бугорок рубцуется. При снижении резистентности организма развивается экссудативная тканевая реакция с появлением творожистого некроза (казеоза), который может развиваться и в бугорке, и в окружающей его ткани, пропитанной серозно-фибринозным экссудатом. В дальнейшем очаг некроза может рассосаться, подвергнуться соединительнотканному замещению, обызвествлению и даже окостенению (оссификации).
Проявления туберкулеза в тканях и органах отличаются большим разнообразием: из бугорков возникают различной величины очаги. Очаги туберкулезного воспаления в легком могут ограничиваться ацинусом, долькой, сегментом, занимать долю легкого. Очаги творожистого некроза могут расплавляться, и на их месте появляются полости распада — каверны, а на слизистых оболочках дыхательных путей при расплавлении казеоза возникают язвы. Для туберкулеза типичен волнообразный характер течения, проявляющийся клиническими фазами обострения (инфильтрация, распад, обсеменение) и затихания (уплотнение, рубцевание, обызвествление, рассасывание). Основные фазы туберкулезного процесса характеризуются сменой экссудативной и продуктивной тканевых реакций, порой с преобладанием неспецифического компонента. Так называемые параспецифические реакции (А. И. Струков) расцениваются как токсико-аллергические. Заболевание туберкулезом (первичным) развивается после контакта микроорганизма с микобактериями туберкулеза.
Фокус специфического воспаления в месте внедрения и оседания микобактерий получил название первичного аффекта, но локализация первичного аффекта не всегда определяется воротами внедрения инфекции. Вокруг первичного очага в легком, представляющего собой фокус казеозной пневмонии, образуется зона неспецифической перифокальной пневмонии. Следующим этапом развития процесса является поражение лимфатических путей (лимфангит) и затем лимфатических узлов (лимфаденит) также с явлениями перифо-кального воспаления. Так происходит формирование первичного туберкулезного комплекса. При отсутствии тенденции к прогрессированию первичный туберкулезный комплекс подвергается анатомо-биологическому заживлению; зона перифокального воспаления исчезает, вокруг творожистого фокуса формируется состоящая из внутреннего специфического и внешнего неспецифического слоев капсула. Творожистое содержимое очага уплотняется, обызвествляется и т. д. Сроки заживления могут растягиваться на годы и определяются размерами очага и состоянием организма. Капсула первичного очага не представляет собой герметического барьера, а скорее является биологической мембраной, через которую очаг влияет на организм в целом. При полном анатомическом заживлении первичного комплекса возможно повторное заражение с возникновением повторного (реинфекционного) первичного комплекса.
Прогрессирование первичного туберкулезного комплекса ведет к заболеванию хроническим первичным туберкулезом и многообразным последующим проявлением туберкулеза органов.
Вторичный туберкулез, т. е. заболевание туберкулезом лиц, перенесших в прошлом первичный туберкулез, может возникать как эндогенным путем, так и вследствие повторного (экзогенного) инфицирования организма. Более подробно сведения о патоморфологических изменениях приведены при описании различных форм легочного и внелегочного туберкулеза.
Вторичный, реинфекционный, туберкулез развивается в организме взрослого человека, перенесшего ранее первичную инфекцию, которая не оградила от возможности повторного заболевания.
В настоящее время в возникновении вторичного туберкулеза большинство исследователей отдает предпочтение теории эндогенного заражения (из первичных очагов).
Для вторичного туберкулеза характерны:
При вторичном туберкулезе инфекция распространяется преимущественно интраканаликулярным или контактным путем, по бронхам, желудочно-кишечному тракту. Гематогенная генерализация не характерна, но возможна в терминальном периоде болезни.
Патоморфология. Выделено 8 форм (фаз) вторичного туберкулеза:
Острый очаговый туберкулез начинается со специфического воспаления внутридолькового бронха. В прилежащей легочной паренхиме развивается ацинозная или дольковая казеозная бронхопневмония. Вокруг очага воспаления формируется вал эпителиоидных, лимфоидных и гигантских клеток Пирогова-Лангханса. Такие очаги получили название очагов реинфекта Абрикосова. Они встречаются в количестве 1-2, располагаются в I и II сегментах правого, или реже левого легкого. В большинстве случаев процесс самостоятельно затихает, экссудативная тканевая реакция сменяется продуктивной тканевой реакцией, очаги казеозного некроза инкапсулируются и петрифицируются.
Фиброзно-очаговый туберкулез развивается после заживления очагов Абрикосова, на месте которых появляются крупные инкапсулированные и частично петрифицированные очаги, описанные немецкими учеными Л. Ашоффом и Х. Пулем (ашофф-пулевские очаги). Процесс остается односторонним, не выходит за пределы I и II сегментов. При этой форме сохраняется склонность к обострению туберкулеза.
Инфильтративный туберкулез является результатом прогрессирования острого очагового или обострения фиброзно-очагового туберкулеза. Его отличает явное преобладание перифокальных экссудативных изменений над казеозными. Очаги воспаления занимают дольку и даже сегмент и долю. Такой очаг называют очагом-инфильтратом Ассманна-Редекера (по имени ученых, впервые описавших его рентгенологическую картину). При благоприятном исходе перифокальное воспаление редуцируется, и процесс переходит в фиброзно-очаговую форму туберкулеза или туберкулему.
Туберкулема – округлый инкапсулированный очаг творожистого некроза диаметром более 1 см. Туберкулема расположена в I или II сегменте, чаще справа, достигает 5 см в диаметре. Может быть единичной или в виде конгломерата из нескольких очагов. При рентгенологическом обследовании её следует дифференцировать с опухолью (рак легкого или метастаз).
Казеозная пневмония чаще развивается в результате прогрессирования инфильтративного туберкулеза. Казеознопневмонические очаги занимают ацинус, дольку, сегмент или всю долю. Казеозная пневмония клинически протекает крайне тяжело, может завершать терминальный период любой формы туберкулеза. Часть легкого, вовлеченная в казеозную пневмонию, увеличена, уплотнена, на разрезе желто-серого цвета, с фибринозными наложениями на плевре.
Кавернозный туберкулез характеризуется образованием полости распада, а затем каверны на месте очага-инфильтрата или туберкулемы. Полость распада появляется при гнойном расплавлении казеозных масс, которые вместе с мокротой дренируются наружу через бронх. Это сопровождается выделением микобактерий в окружающую среду и создает условия для бронхогенного инфицирования легких. Обычно каверна локализуется в I или II сегменте, имеет овальную или округлую форму, диаметром 2-5 см. Стенка каверны изнутри покрыта казеозными массами, снаружи представлена уплотненной в результате воспаления легочной тканью.
Фиброзно-кавернозный туберкулез представляет собой хроническую форму кавернозного туберкулеза. Стенка каверны утолщена, уплотнена, с неровной поверхностью, имеет три слоя:
Каверна имеет неправильную форму, может быть многокамерной и занимать несколько сегментов, выходя за пределы одной доли. Вокруг каверны определяются очаги ателектаза, пневмосклероза, эмфиземы, бронхоэктазы. При обострении заболевания появляются участки инфильтрации и казеоза. Поскольку процесс распространяется сверху вниз, более старые изменения наблюдаются в верхних отделах, а свежие – в нижних легких.
Цирротический туберкулез рассматривается как следствие фиброзно-кавернозного туберкулеза, с массивным пневмосклерозом, рубцовыми изменениями, плевральными спайками, деформацией легких.
Разделение двух последовательных периодов развития туберкулеза – на первичный и вторичный – отражает патоморфологическую и клиническую картину болезни.
После первичный (вторичный) туберкулез – это определение используется для туберкулеза, который возник в организме, имеющем первичные туберкулезные очаги, которые ранее были излечены. Возникновение и развитие вторичного туберкулеза может происходить двумя способами:
- реактивация остаточных после первичных очагов (частично кальцифицированных лимфатических узлов) – эндогенная суперинфекция;
- реинфекция – повторное туберкулезное инфицирование – экзогенная суперинфекция.
Вторичный туберкулез в 90% случаев – является туберкулезом легких.
При вторичном туберкулезе начальные клинические проявления наиболее часто выявляются с помощью флюорографии или рентгенографии, которые производятся при профилактическом обследовании у пациентов, не предъявляющих каких-либо жалоб. Эта тенденция – одно из косвенных доказательств, что пациент не чувствует болезни, поскольку туберкулез на начальных этапах развивается бессимптомно. В таких случаях при рентгенологическом обследовании туберкулезные проявления представляют собой фокусы среднего размера в легких или в других органах. Однако в легких они встречаются более часто и намного доступнее для клинической и рентгенологической диагностики.
Распространение инфекции при прогрессировании вторичного туберкулеза, как правило, идет бронхогенным путем.
Для диссеминированных форм бронхогенного происхождения характерно наличие исходного очага в легком или во внутригрудных лимфоузлах при отсутствии инфильтративного фокуса с распадом или кавернозного туберкулеза легких. При инфильтративном процессе с распадом или кавернозном туберкулезе бронхогенная диссеминация будет являться фазой прогрессирования процесса. Наиболее важным признаком, определяющим, будет ли больной, особенно в старшем возрасте, иметь клинически выраженный туберкулез, является размягчение и разжижение творожистого некротического материала. Во время сжижения происходит быстрое увеличение числа МБТ, которые в этой ситуации начинают размножаться внеклеточно.
Разжижение имеет тенденцию происходить в органах, имеющих неплотную, проникающую структуру подобно легким, серозные поверхности полостей тела или каналикулярные органы, подобно почкам. Этот процесс редко происходит в органах с относительно плотной консистенцией, например печени. Разжижение может происходить в ограниченных участках творожистой массы и распространяться на другие участки.
Развитие вторичного туберкулеза.
Схематическое представление туберкулезных проявлений (Рис. 1.4.9.).
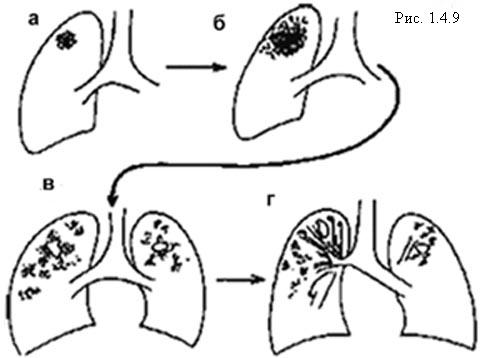
- Начало – формирование очагов в верхний отделах легких у взрослых.
Обычно отсутствуют поражения медиастинальных лимфатических узлов, (хотя среди африканцев, жителей Азии или ВИЧ инфицированных – узлы могут быть значительно увеличенными). Поражения в легких и в лимфатических узлах часто уплотняются, процесс кончается выздоровлением. - При прогрессировании вторичного туберкулеза:
постепенное распространение в легких туберкулезных повреждений; - казеация (некроз). Жидкие творожистые массы выкашливаются, в результате на этом месте формируется полость. Распространение МБТ из полости приводит к распространению процесса в противоположное легкое, с формированием в нем полости;
- после одного – двух лет эффективного лечения (если пациент выживает) на месте специфических поражений развивается фиброз (рубцевание), полости, смещение средостения и трахеи в сторону наибольших повреждений.
Кальциноз начинает формироваться в самых ранних туберкулезных очагах, расположенных в верхушках легких. Вместе с тем, полости могут сохраняться. Эта форма хронического туберкулеза является главным источником инфекции. Наличие характерных патоморфологических проявлений в легких явилось основой для разделение туберкулеза легких на формы:
- очаговый туберкулез легких;
- инфильтративно-пневмонический туберкулез легких;
- казеозная пневмония;
- туберкулема легких;
- кавернозный туберкулез легких;
- фиброзно-кавернозный туберкулез легких;
- цирротический туберкулез легких;
- туберкулезный плеврит.
Читайте также:


