Фокусная тень при туберкулезе что это такое
Как проявляется неосложненный локальный туберкулез бронхов? С какими заболеваниями следует дифференцировать туберкулез бронхов? Какими методами диагностики можно выявить неосложненный туберкулез бронхов?
На примере туберкулеза бронхов можно наглядно представить, к каким последствиям может привести неполное и одностороннее представление о патогенезе патологического процесса в легких при туберкулезе. В самом деле, туберкулез бронхов большинство фтизиатров до сих пор относят к осложнениям туберкулеза внутригрудных лимфатических узлов или легких [11, 12].
Между тем бронхиальное дерево, широко сообщаясь с внешней средой и участвуя наряду с другими органами внешней экскреции в элиминации из организма чужеродных частиц, подвергается большому риску бактериального заражения как извне — аэрогенным путем, так и изнутри — лимфогематогенным. При этом мигрирующая в макроорганизме инфекция может быть в латентном состоянии и не проявляться локальными изменениями. На факт аэрогенного заражения стенки мелких бронхов туберкулезом с последующим развитием легочных очагов первичного аффекта, а также очагового и инфильтративного туберкулеза легких еще в 1904 году обратил внимание А. И. Абрикосов [1]. В 1955 году П. Гали с сотрудниками установили, что частой причиной формирования туберкулемы легкого становится казеозный панбронхит мелкого хрящевого бронха [13]. Позже А. Хузли [17] и М. В. Шестерина [12] убедительно доказали лимфогематогенный путь возникновения туберкулеза стенки более крупных ветвлений бронхиального дерева. В дальнейшем появилось немало исследований, касающихся различных клинико-морфологических вариантов туберкулеза бронхов, которые были не осложнением туберкулеза легких или внутригрудных лимфатических узлов, а ведущей и нередко единственной локализацией туберкулеза органов дыхания [5, 6, 7, 8, 14, 15, 18, 19, 20].
Между тем из-за господствующего представления о том, что туберкулез бронхов является осложнением других форм туберкулеза органов дыхания, локальные его проявления, как правило, своевременно не диагностируются, а осложненные формы заболевания часто принимаются за неспецифическую легочную патологию или трактуются как другие формы туберкулеза органов дыхания.
В то же время туберкулез бронхов как ведущая локализация инфекционного процесса встречается во фтизиатрической практике нередко. Так, среди вновь поступивших за последние два года в терапевтические отделения клиники фтизиопульмонологии ЦКБ МПС 829 больных с различными формами туберкулеза органов дыхания у 130, то есть в 15,8% случаев, туберкулез бронхов был признан основным проявлением туберкулеза органов дыхания.
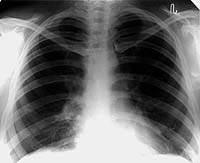 |
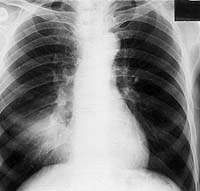
| Рисунок 1. Рентгенограмма легких больной С. 30 лет. Патологические изменения не выявляются. Жалобы на сильный кашель со скудной мокротой. В мокроте МБТ+. Бронхоскопия — язвенный туберкулез слизистой правого главного бронха. Браш-биопсия — МБТ+, клетки туберкулезной гранулемы |
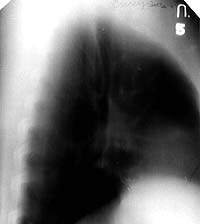 |
| Рисунок 2. Боковая томограмма правого легкого той же больной (срез 5 см). В корне правого легкого увеличенные лимфатические узлы не определяются. Аденогенный генез туберкулеза бронхов исключен |
Осложненные формы туберкулеза бронхов, по нашим данным, почти в 3/4 случаев протекали с поражением субсегментарных и сегментарных бронхов.
Бронхография выявляла у этих больных ампутацию и деформацию бронхов в зоне патологии, а также наличие небольших мешотчатых и цилиндрических бронхоэктазий, причем у части из них туберкулез возникал на фоне дезонтогении воздухоносных путей в виде локальной бронхомегалии, а также врожденных бронхоэктазов различной протяженности [5].
Много реже, по нашим данным в 28,1% случаев, туберкулезный процесс в стенке субсегментарных бронхов характеризовался преимущественно продуктивной воспалительной реакцией, и заболевание вследствие этого протекало со скудной клинической симптоматикой. Поражение чаще было односторонним, в пределах двух-трех сегментов легкого. В клинической картине преобладало малосимптомное течение, бактериовыделение с мокротой наблюдалось не всегда и определялось только методом посева. Морфологически процесс характеризовался воспалительной инфильтрацией всех слоев стенки бронхов с задержкой в их просвете гнойного содержимого.
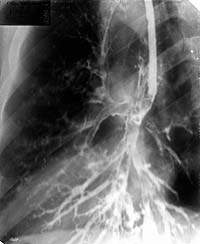 |
| Рисунок 5. Бронхограмма левого легкого в боковой проекции того же больного. Просветы бронхов левого легкого неравномерной ширины. Бронхи пирамиды с цилиндрическими и мешотчатыми бронхоэктазами |
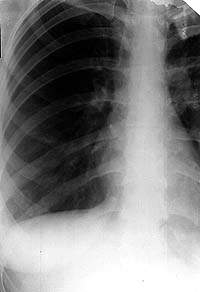 |
| Рисунок 6. Рентгенограмма правого легкого больной К. 27 лет. В нижнем отделе правого легкого усилен бронхососудистый рисунок. Очаговых и инфильтративных изменений нет. Жалобы на кашель со скудной мокротой. МБТ+. Бронхоскопия — инфильтративный туберкулез субсегментарных бронхов системы Б1 справа |
 |
| Рисунок 7. Боковая томограмма правого легкого той же больной (срез 6 см). Стенки субсегментарных бронхов Б6 и Б10 уплотнены и инфильтрированы, просвет их не определяется |
Еще реже, всего у 12,5% наших больных, туберкулез субсегментарных бронхов, протекавший с продуктивной воспалительной реакцией, имел более ограниченную протяженность и характеризовался формированием ретенционных бронхиальных кист легкого. Механизм их образования, патоморфология процесса, рентгеносемиотика, а также вопросы дифференциальной диагностики с туберкуломой легкого и другой патологией были подробно изучены еще в 50-60-х годах в работах как отечественных, так и зарубежных авторов и представлены в многочисленных публикациях, в том числе и в современных руководствах по рентгенодиагностике легочных болезней [2, 3, 4, 7, 10, 13, 18]. Врачи фтизиатры и рентгенологи противотуберкулезных учреждений знакомы с этой патологией и все больные с ретенционными бронхиальными кистами туберкулезной этиологии направлялись в клинику либо с уже установленным диагнозом, либо для дифференциации с туберкуломой легкого, а также периферическим раком легкого и проведения хирургической операции.
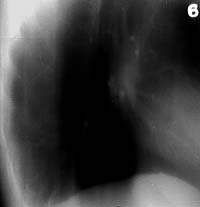
 |
| Рисунок 8. Томограмма правого легкого больного Д. 46 лет (срез 9 см). В глубине 9-го сегмента фокусная тень в виде трилистника, располагающаяся по ходу ветвления субсегментарных бронхов, в центральной его части виден кальцинат. Изменения в легком выявлены при флюорографии. Диагноз ретенционной туберкулезной бронхиальной кисты легкого подтвержден операцией |
И наконец, в 12,5% случаев туберкулез субсегментарных бронхов на нашем материале характеризовался двусторонним поражением многих ветвлений. Все больные этой группы поступили в клинику с симптомами интоксикации, кашлем с выделением слизисто-гнойной мокроты, в которой, как правило, методом бактериоскопии удавалось обнаружить микобактерии туберкулеза.
При аускультации легких только у некоторых больных прослушивались непостоянные рассеянные сухие хрипы.
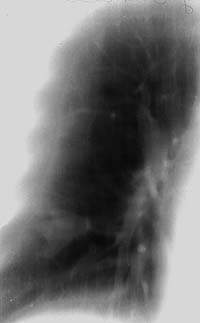
 |
| Рисунок 9. Рентгенограмма легких больного Л. 38 лет. Диссеминированное поражение легких с очаговыми образованиями и инфильтрацией интерстиция, видны тени расширенных субсегментарных бронхов. Страдает туберкулезом (очаговым, а затем диссеминированным) 12 лет. При бронхоскопии — диффузный гнойный бронхит преимущественно слизистой субсегментарных и сегментарных бронхов, в материале браш-биопсии МБТ+ и клетки туберкулезной гранулемы |
При рентгенотомографии в отличие от гематогенно-диссеминированного туберкулеза легких двусторонний туберкулез субсегментарных бронхов характеризовался асимметричностью легочного поражения с большим участием нижних отделов легких и резким полиморфизмом изменений. Здесь наряду с очаговыми тенями средних и крупных размеров присутствовали и уплотненные стенки бронхов, и перибронхиальная их инфильтрация при полном отсутствии деструктивных изменений (рис. 9).
Эндоскопия во всех случаях выявляла локальное специфическое поражение слизистой субсегментарных и (или) сегментарных бронхов, причем процесс чаще был односторонним и не всегда соответствовал той стороне, где рентгенограмма выявляла более выраженные изменения в легких.
В 26,3% случаев туберкулез бронхов как ведущая локализация инфекционного процесса в легких протекал с поражением стенки главного, промежуточного или долевого бронха. Как правило, туберкулез крупных бронхов выявлялся в осложненной фазе его течения — либо с воспалительно-ателектатическим процессом в легком, либо с формированием пневмоцирроза. При этом нередко воспалительно-ателектатический процесс врачами диспансеров принимается за параконкрозную пневмонию или инфильтративный туберкулез, а возникший пневмоцирроз — за их осложнение. Подтвердить туберкулезную, а не опухолевую природу процесса позволяло обнаружение МБТ в мокроте, а также данные эндоскопии и биопсии.
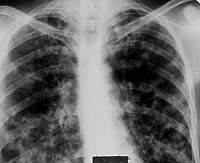
 |
| Рисунок 10. Рентгенограмма легких больного П. 67 лет. В нижнем отделе правого легкого гомогенный участок затемнения. Изменения в легких обнаружены при профосмотре. Много лет страдает хроническим бронхитом |
Исключить аденогенное происхождение туберкулеза крупных бронхов у наших больных помогало отсутствие клинико-рентгенологических признаков туморозного или инфильтративного бронхоаденита бронхопульмональной группы лимфатических узлов. Как было доказано на примере прооперированных больных, в 26 случаях при осложненном течении туберкулеза крупных бронхов, несмотря на наличие гиперплазии внутригрудных лимфатических узлов, подтвержденной рентгено-томографическим исследованием, включая компьютерную томографию, гистологическое и бактериологическое исследование лимфоидной ткани выявило наличие туберкулезных бугорков (местами со слиянием) лишь у четырех больных. Причем специфические изменения были столь незначительными, что вряд ли могли явиться источником тяжелого поражения бронхиального дерева, а скорее представляли собой очаги-отсевы. У шести больных с гиперплазией лимфатических узлов гистологически выявлялись кальцинаты без признаков реактивации туберкулеза.
Последнее давало основание предположить, что туберкулезу крупных бронхов в большинстве случаев предшествовал не распознанный своевременно специфический процесс слизистой сегментарных и субсегментарных бронхов.
Отличить воспалительно-ателектатические изменения в легком от инфильтративного туберкулеза помогала рентгенологическая картина в виде объемного уменьшения легкого или его доли, однородный характер затемнения и отсутствие распада, от рака — данные бронхоскопии, свидетельствовавшие о тяжелом специфическом поражении бронхиальной стенки со стенозом просвета бронха, причем у многих с признаками как свежих, так и старых изменений в ней. Но в отдельных случаях только операционная биопсия позволила дифференцировать туберкулез от рака бронха (рис. 10, 11).
Инфильтрат – фокус воспаления, в котором преобладает экссудативная фаза воспалительного процесса. А раз преобладает экссудация, то бурно растет инфильтрация – то есть вокруг этого фокуса воспаления идет приход лимфоцитов и лейкоцитов. Фтизиатры выделяют несколько форм таких инфильтратов – они могут быть:
- округлые (как правило, подключичные инфильтраты). В 20-х годах описал Асманн. В подключичной области выявляют округлый инфильтрат, но в отличие от очагового туберкулеза он всегда больше 10 мм (как правило, в пределах 15-25 мм). Инфильтрат имеет округлую форму, без четких границ – что говорит о свежем воспалительном процессе;
- облаковидные – негомогенные, захватывающие 1 или 2 сегмента;
- Они могут занимать целую долю легкого – лобит;
- располагаются в одном или двух сегментах легких, но по ходу межтканевой щели (то есть ограничиваются границей плевры) – перифиссуриты.
В данной форме отчетливо прослеживается зависимость клинической картины от объема инфильтрата. Поскольку здесь идет инфильтрация, то и клиника характеризуется проявлениями обычной пневмонии. В отличие от неспецифической пневмонии, вся симптоматика имеет зависимость между размером инфильтрата. Эта форма туберкулеза названа инфильтративной.
Инфильтративный туберкулез легких объединяет процессы, представленные одним или несколькими казеозными очагами с перифокальным воспалением и распространяющиеся на несколько долек или на доли легкого, склонные к острому и прогрессирующему течению.
Среди впервые выявленных больных туберкулезом органов дыхания инфильтративным туберкулезом страдают 55-65%, у состоящих на учете в противотуберкулезных диспансерах – 30-40%. Заболевают инфильтративным туберкулезом в основном взрослые, чаще лица молодого возраста, но заболевание может наблюдаться у лиц пожилого и старческого возраста.
Инфильтративный туберкулез в структуре смертности от туберкулеза составляет менее 1%. Летальный исход заболевания наблюдается в основном при осложнениях (легочное кровотечение и др.).
Различают следующие клинические формы:
- бронхолобулярный инфильтрат;
- округлый инфильтрат;
- облаковидный сегментарный и полисегментарный инфильтрат;
- лобит, перисциссурит.
Патогенез и патологическая анатомия инфильтративного туберкулеза
Патогенетически инфильтративный туберкулез связан с прогрессирующим очаговым туберкулезом, в патоморфологической картине которого преобладает перифокальное воспаление. Инфильтрат у большинства больных развивается в результате обострения заживших капсулированных казеозных очагов. Реже он возникает при прогрессировании свежего очагового туберкулеза, когда наряду с новыми очагами появляется перифокальное воспаление, объединяющее очаги в единый фокус. Развитие инфильтрата, т. е. возникновение перифокального воспаления, является следствием гиперер-гической реакции легочной ткани на большое количество быстро размножающихся высоковирулентных МБТ. При размножении и гибели МВТ высвобождаются различные токсические продукты. Одни токсины индуцируют чувствительность замедленного типа, которая в свою очередь индуцирует экссудативный компонент воспаления, другие (как корд-фактор микобактерии) провоцируют остроту воспалительного процесса.
При этом в развитии перифокального воспаления существенное значение имеют такие факторы, снижающие резистентность организма, как массивная суперинфекция, наличие различных заболеваний (сахарный диабет, язвенная болезнь желудка и двенадцатиперстной кишки, алкоголизм и наркомания и др.), психические травмы и т. д. В зависимости от иммунологической реактивности организма патогенное воздействие МБТ на легочную ткань проявляется различной по характеру воспалительной реакцией. При большом количестве активно размножающихся МБТ в условиях ГЧЗТ и сохранении местного и общего иммунитета перифокальное воспаление представлено преимущественно экссудатом с примесью альвеолярных макрофагов, лимфоцитов, моноцитов и гистиоцитов.
При малой популяции МБТ в условиях ГЧЗТ и эффективном фагоцитозе процесс приобретает продуктивную реакцию. В этих случаях перифокальное воспаление вокруг очага казеоза образовано преимущественно клеточной реакцией; альвеолы содержат макрофаги, эпителиоидные плазматические клетки и небольшое количество экссудата. Если бурное развитие МБТ сопровождается угнетением ГЧЗТ и функции Т-хелперов на фоне повышения активности Т-супрессоров, в инфильтрате начинает превалировать казеозный некроз. При дальнейшем прогрессировании казеозные массы постепенно расплавляются и выделяются в бронх. Образовавшаяся в инфильтрате полость является источником бронхолимфогенного распространения МБТ и формирования новых очагов и инфильтратов.
По характеру перифокального воспаления инфильтраты дифференцируются только в период формирования. При регрессиро-вании и прогрессировании происходит смена тканевой воспалительной реакции, а, следовательно, теряются и характерные для различных инфильтратов клинические особенности.
При регрессировании инфильтрата его динамика зависит от распространения поражения, объема казеозного некроза, характера перифокального воспаления. Инфильтраты с серозным и катаральным экссудатами, возникающие остро, обычно регрессируют с восстановлением нормальной структуры ткани легкого. Серозно-фибринозный и катарально-фибринозный экссудаты, а также экссудат геморрагического характера не подвергаются полному рассасыванию и при регрессировании оставляют после себя соединительнотканное уплотнение. Свежий (ранний) бронхолобулярный инфильтрат нередко регрессирует с полным рассасыванием или с формированием небольшого склероза. Однако чаще перифокальное воспаление в инфильтрате рассасывается, а очаги казеоза отграничиваются соединительнотканной капсулой. Склероз образуется и вокруг инфильтрата в перибронхиальной, периваскулярной ткани, в плевральных листках, где имелось воспаление лимфатических сосудов. Капсулированные очаги в зависимости от казеозного ядра инфильтрата имеют различную величину: при образовании очагов менее 1 см говорят о формировании очагового туберкулеза, более 1 – 1,5 см – туберкулемы.
По объему поражения выделяют инфильтраты, занимающие одну или несколько долек (бронхолобулярный инфильтрат), субсегмент, сегмент (чаще I, II, VI), всю долю (лобит) или только край доли (перисциссурит).
Больные инфильтративным туберкулезом легких в большинстве случаев выявляются при обследовании в связи с различными жалобами – от нерезко выраженных симптомов поражения органов дыхания и симптомов интоксикации до остро возникшего лихорадочного состояния. Клиническая картина заболевания определяется главным образом величиной инфильтрата и характером перифокального воспаления. Общее состояние больных остается относительно удовлетворительным, даже при наличии высокой температуры тела.
Больных с бронхолобулярным инфильтратом могут беспокоить небольшая слабость, снижение аппетита, эпизодические повышения температуры тела после физической нагрузки. Однако чаще заболевание протекает бессимптомно.
Больные с округлым инфильтратом, распространением процесса на один сегмент (не более) жалуются на незначительно выраженную общую слабость, недомогание, повышенную утомляемость, субфебрильную температуру тела. Иногда наблюдаются более острое развитие и тяжелое течение заболевания, напоминающие клиническую картину острого воспаления легких или гриппа. Однако нередко круглый туберкулезный инфильтрат обнаруживают у больных случайно при профилактической флюорографии.
Инфильтрат облаковидный, перисциссурит и, как правило, лобит характеризуются острым началом с высокой температурой тела и выраженными симптомами интоксикации. Больные жалуются на кашель с выделением мокроты, иногда с примесью крови.
Прогрессирование инфильтрата, его казеозный некроз сопровождаются резким ухудшением состояния больного, повышением температуры тела, появлением кашля с мокротой, слабости, потливости. С образованием в инфильтрате полости симптомы интоксикации несколько уменьшаются, но спустя некоторое время с появлением новых бронхогенных очагов вновь усиливаются. В связи с тем, что туберкулезный инфильтрат обычно локализуется в периферических отделах легких, в воспалительный процесс вовлекается плевра. С появлением локального плеврита больных беспокоит боль в боку, обнаруживаются напряжение дыхательных мышц, отставание пораженной стороны грудной клетки при дыхании.
У больных с бронхолобулярным и округлым инфильтратами с помощью перкуссии и аускультации изменений в легких выявить, обычно не удается. При облаковидном инфильтрате, лобите, пе-рисциссурите, для которых характерна распространенная экссу-дативная воспалительная реакция, соответственно области уплотнения обнаруживаются укороченный перкуторный легочный звук, усиление голосового дрожания, везикобронхиальное дыхание. Могут выслушиваться немногочисленные влажные мелкопузырчатые хрипы, свидетельствующие о наличии экссудативного компонента воспаления, а при появлении свежей полости (острой каверны) – и среднепузырчатые хрипы. Хрипы непостоянны, выслушиваются после покашливания на вдохе и исчезают через 2- 3 нед эффективного лечения.
Рентгеносемиотика.
Инфильтративный туберкулез легких рентгенологически представлен тенями от 1 см до размера доли легкого и более. Бронхолобулярный инфильтрат диаметром 1,5-2 см, округлой или полигональной формы, имеет вид однородного затенения или конгломерата из нескольких очагов, объединенных менее интенсивным перифокальным воспалением. В тени иногда можно видеть просвет бифуркации мелкого бронха, вокруг которого сформировался инфильтрат.
Инфильтрат, образованный из многих слившихся лобулярных фокусов, – облаковидный инфильтрат – представлен тенью неправильной формы с нечеткими, постепенно исчезающими в здоровой легочной ткани контурами. Он занимает 1-2 сегмента. Инфильтрат склонен к распаду, тогда в наиболее плотных участках, соответствующих казеозу, обнаруживаются просветления. При появлении в полости грануляционного слоя ее контур отграничивается более плотной кольцевидной тенью (формирующаяся каверна).
Краевой инфильтрат – перисциссурит – чаще располагается в верхней доле, на границе с малой междолевой бороздой. На прямой рентгенограмме видна тень треугольной формы с основанием на грудной клетке и вершиной у корня легкого. Нижняя граница тени четкая, верхняя – расплывчатая, постепенно переходящая в здоровую легочную ткань. Перисциссурит реже, чем облаковидный инфильтрат, подвергается распаду.
Рентгенологическая картина лобита зависит от его локализации. Форма лобита соответствует форме несколько спавшейся пораженной доли. Лобит в одних случаях визуализируется в виде сплошного почти однородного затенения, в других – разноплот-ностной тени. Границы лобита подчеркнуты уплотненной междолевой плеврой. Лобит в фазе рассасывания и уплотнения в результате разрастания соединительной ткани представлен интенсивной тенью резко уменьшенной пораженной доли.
Туберкулинодиагностика.
Реакция на туберкулин у больных с ограниченными инфильтратами и без выраженных симптомов интоксикации умеренно положительная. Она более выраженная и иногда гиперергическая при инфильтратах преимущественно экссудативного характера. При рассасывании перифокального воспаления чувствительность к туберкулину снижается, отражая меньшее напряжение противотуберкулезного иммунитета.
Лабораторные исследования.
Обнаружение у больного МБТ имеет важное, часто решающее значение в диагностике инфильтративного туберкулеза легких. У больных инфильтративным туберкулезом в фазе распада в мокроте или в содержимом бронхов МБТ обнаруживаются постоянно. У таких больных в мокроте можно определить также обызвествленные эластические волокна, кристаллы холестерина, отложения солей кальция, свидетельствующие о реактивации и расплавлении в полости инфильтрата давно заживших обызвествленных туберкулезных очагов.
Изменения показателей гемограммы и СОЭ зависят от величины инфильтрата и характера воспалительной реакции. При распространенных инфильтратах экссудативного характера количество лейкоцитов увеличивается до (16-18) • К/л, отмечаются увеличение числа палочкоядерных нейтрофилов, лимфопения, моноцитоз, увеличение СОЭ до 20-23 мм/ч. При бронхолобулярном и округлом инфильтратах продуктивного характера обнаруживаются увеличение СОЭ и нормальные показатели гемограммы. Для острой фазы инфильтративного туберкулеза характерно повышение в крови содержания свободного кортикостерона и в меньшей степени – гидрокортизона, при преобладании в инфильтрате ка-зеоза отмечается уменьшение содержания гормонов. Соответственно выраженности интоксикации в крови снижается содержание альбуминов и повышается содержание альфа- и гамма-глобулинов. При выраженной вспышке в моче появляются белок, гиалиновые цилиндры (токсическая почка).
Бронхоскопическое исследование.
Бронхоскопию проводят в основном больным инфильтративным туберкулезом легких в фазе распада, у которых возможны туберкулез бронха и дренажный неспецифический эндобронхит. Туберкулез бронхов выявляется у 4-5% больных. При инфильтративном фокусе, когда отсутствуют достаточные данные для установления диагноза туберкулеза, проводят бронхоскопию с биопсией бронха или легкого.
Исследование функций дыхания и кровообращения.
При ограниченых инфильтратах не выявляются нарушения функций дыхания, в зоне поражения можно обнаружить изменения вентиляции при регионарной сцинтиграфии. При распространенных формах, сопровождающихся интоксикацией, функции дыхания и кровообращения обычно значительно ухудшаются.
При постановке диагноза инфильтративного туберкулеза следует учитывать, что он развивается на фоне свежих очагов или остаточных посттуберкулезных очаговых или Рубцовых изменений. Он часто протекает под маской других заболеваний. Для этой формы характерно несоответствие удовлетворительного состояния больного, скудости физикально выявляемых изменений в легких и большого распространения поражения легочной ткани. Основная роль в обосновании диагноза инфильтративного туберкулеза принадлежит рентгенологическому исследованию, при котором в легких обнаруживают фокусы от 1,5-2 см в диаметре до поражений одной или нескольких долей легкого, с наличием вокруг разной плотности очагов, а также кальцинированных лимфатических узлов в корнях легких. Диагноз подтверждается обнаружением в мокроте МБТ. Реакция на туберкулин имеет относительное диагностическое значение: если гиперергическая чувствительность указывает на туберкулез, то при анергии не исключается туберкулезная этиология воспаления в легких.
При постановке диагноза инфильтративного туберкулеза нередко приходится учитывать безуспешность терапии антибиотиками широкого спектра действия, так как многим больным в начале ставят диагноз пневмонии.
При инфильтративном туберкулезе лечение должно быть комплексным и длительным. Назначают 3 (а при лобитах 4) противотуберкулезных препарата. При экссудативном типе инфильтрата к специфической химиотерапии в зависимости от состояния функции коры надпочечников присоединяют лечение кортикостероидными гормонами и антиоксидантами. Если происходит формирование каверны, то используют внутрикавернозное введение противотуберкулезных препаратов, искусственный пневмоторакс, пневмоперитонеум или хирургическое вмешательство – резекцию пораженного сегмента, его части или доли легкого.
Читайте также:


