Гранулематозное воспаление при туберкулезе
Гранулематозное воспаление характеризуется образованием клеточных узелков (гранулём). Это очаговое скопление способных к фагоцитозу клеток моноцитарно-макрофагальной природы.
Заболевания, которые сопровождаются развитием гранулём, получили название гранулематозных болезней.
Выделяют четыре группы гранулематозных болезней:
1. инфекционные – при острых (бешенство, вирусный энцефалит, сыпной тиф, брюшной тиф), но, как правило, при хронических (туберкулёз, сифилис, проказа и пр.) инфекциях.
2. неинфекционные– силикоз, асбестоз, талькоз, антракоз, подагра и пр.
3. медикаментозные(лекарственный гранулематозный гепатит, олеогранулематозная болезнь и т.п.).
4. неустановленной этиологии (саркоидоз, болезнь Крона, болезнь Хортона и пр.).
Гранулематозное воспаление развивается при условии: 1) наличия веществ, способных стимулировать СМФ, созревание и трансформацию макрофагов; 2) стойкости раздражителя по отношению к фагоцитам.
Образование гранулём проходит четыре стадии:
1. накопление в очаге повреждения юных моноцитарных фагоцитов;
2. созревание этих клеток в макрофаги с образованием макрофагальной гранулёмы;
3. дальнейшее созревание макрофагов в эпителиоидные клетки (в виде тонких пластинок, иногда вытянутых, напоминающих клетки плоского эпителия) и образованием эпителиоидно-клеточной гранулёмы;
4. слияние эпителиоидных клеток в гигантские многоядерные клетки и формирование гигантоклеточных гранулём.
Появление многоядерных клеток большинство авторов связывают со слиянием эпителиоидных клеток в многоядерный симпласт, но возможен и другой механизм – путём деления ядер эпителиоидных клеток без деления клетки. Гигантские многоядерные клетки Пирогова–Лангханса отличаются эксцентричным расположением ядер с одной стороны в виде подковы. Гигантские клетки инородных тел характеризуются хаотичным расположением ядер, преимущественно в центре клетки. Оба типа клеток лишены лизосом и фагоцитоз в них незавершённый.
Классификация гранулём.
По этиологии. I. Гранулёмы установленной этиологии: 1. гранулёмы инфекционные, 2. гранулёмы неинфекционные (пылевые, медикаментозные, вокруг инородных тел). II. Гранулёмы неустановленной этиологии.
По патогенезу. I. Иммунные (чаще построены по типу эпителиоидноклеточных). II. Неиммунные (при острых инфекциях, токсические). В неиммунных гранулёмах не образуются эпителиоидные клетки. Большинство из них развиваются вокруг инородных тел, паразитов.
По морфологии. I. Зрелые макрофагальные. II. Эпителиоидноклеточные гранулёмы. Возможно следущее подразделение по морфологии: 1) с образованием гранулематозного инфильтрата (диффузный тип), 2) с образованием гранулём (туберкулоидный тип). К числу критериев оценки гранулём относят их специфичность. Специфическими называют гранулёмы, образующиеся под действием специфических возбудителей и характеризуются относительно специфическими морфологическими проявлениями. В зависимости от особенностей созревания клеток различают гранулёмы с замедленным обменом (например, гранулёмы инородных тел, с длительным периодом жизни моноцитов) и гранулёмы с высоким уровнем обмена (в ответ на проникновение в организм бактерий, которые живут в макрофагах несколько дней), они дифференцируются в эпителиоидные.
Исходы гранулём: 1. рассасывание, 2. некроз, 3. нагноение, 4. рубцевание. В большинстве случаев гранулематоз оставляет после себя относительно длительный иммунитет, иногда пожизненный к тому же заболеванию.
Гранулёма туберкулёза. Возбудитель – микобактерия, палочка Коха. Гранулёма – туберкул, макроскопически бугорок в виде серого узелка величиной с просяное зерно (милиарный бугорок). Микроскопически состоит из эпителиоидных клеток, лимфоцитов, многоядерных клеток Пирогова–Лангханса. Среди типичных клеток могут встречаться плазматические клетки, макрофаги, тонкая сеть аргирофильных волокон. В последующем (при неблагоприятных условиях) происходит повышение тканевой проницаемости, в бугорок проникают лейкоциты, белки плазмы. Это способствует размножению микобактерий, выделению ими токсинов. Появляется творожистый некроз в центре бугорков, и цвет их из серого переходит в жёлтый, жёлто-серый, напоминающий творог (творожистый бугорок). Если творожистому некрозу подвергаются крупные участки ткани с гнойным расплавлением, то образуются полости – каверны. В зависимости от реактивности организма в строении бугорка преобладают то одни, то другие клетки. При благоприятном течении бугорок приобретает фиброзный характер, т.е. образуется рубец. Очаг может обызвествляться – петрификация. По макроскопической картине различают 1) субмилиарные бугорки – мелкие, с маковое зерно; 2) милиарные (milium – просяное зерно); 3) солитарные – крупные, одиночные, с круглыми контурами; 4) конгломератные – крупные бугорки с фестончатыми контурами (образуются при слиянии нескольких милиарных).
Механическое удерживание земляных масс: Механическое удерживание земляных масс на склоне обеспечивают контрфорсными сооружениями различных конструкций.

Организация стока поверхностных вод: Наибольшее количество влаги на земном шаре испаряется с поверхности морей и океанов (88‰).
Поперечные профили набережных и береговой полосы: На городских территориях берегоукрепление проектируют с учетом технических и экономических требований, но особое значение придают эстетическим.
ХРОНИЧЕСКОЕ ДИФФУЗНОЕ ВОСПАЛЕНИЕ
ХРОНИЧЕСКОЕ ПРОДУКТИВНОЕ ВОСПАЛЕНИЕ
Характерно образование гранулём (узелков), возникающих в результате пролиферации и трансформации способных к фагоцитозу клеток. Хроническое гранулематозное воспаление возникает, если по каким-либо причинам из организма не могут быть удалены повреждающие факторы.
Морфогенез гранулём состоит из следующих стадий:
накопление в очаге повреждения моноцитарных фагоцитов;
созревание моноцитов в макрофаги и образование макрофагальной гранулёмы;
трансформация макрофагов в эпителиоидные клетки и образование эпителиоидноклеточной гранулёмы;
слияние эпителиоидных клеток, образование гигантских клеток инородных тел (клеток Пирогова–Лангханса), возможное образование гигантоклеточной гранулёмы.
Таким образом, при гранулематозном воспалении могут возникать макрофагальная (фагоцитома или простая гранулёма), эпителиоидноклеточная и гигантоклеточная гранулёмы. В зависимости от уровня метаболизма различают следующие виды гранулём:
с низким уровнем метаболизма, возникающие при действии относительно инертных веществ (инородных тел), образующие, в основном, гигантоклеточные гранулёмы;
с высоким уровнем метаболизма, возникающие в результате токсического воздействия (обычно микроорганизмов), с образованием эпителиоидноклеточных гранулём.
Этиология гранулематозного воспаления разнообразна. По этиологии выделяют следующие виды гранулём:
гранулёмы с установленной этиологией — инфекционные (при туберкулёзе, сифилисе, лепре, ревматизме, склероме) и неинфекционные;
гранулёмы с неустановленной этиологией (при саркоидозе, болезни Крона и т.п.).
Патогенез. Для развития гранулёмы необходимы следующие условия:
наличие веществ, способных стимулировать систему мононуклеарных фагоцитов;
стойкость раздражителя по отношению к фагоцитозу.
Такой раздражитель — мощный антигенный стимулятор иммунной системы, в первую очередь, активирующий макрофаги. Последние с помощью ИЛ-1 привлекают в очаг воспаления лимфоциты, способствуют их стимуляции и пролиферации. Начинают действовать механизмы клеточного иммунитета, прежде всего, ГЗТ. В этом случае говорят об иммунной гранулёме, имеющей обычноморфологию эпителиоидноклеточной с гигантскими клетками Пирогова–Лангханса. Для такой гранулёмы характерен незавершённый фагоцитоз (эндоцитобиоз).
Неиммунные гранулёмы возникают, в основном, вокруг инородных тел, в том числе, частиц органической пыли. В этих случаях фагоцитоз чаще носит завершённый характер и хроническое воспаление представлено фагоцитомой, реже — гигантоклеточной гранулёмой из клеток инородных тел.
Гранулёмы делят также на следующие группы:
специфические, отражающие особенности заболевания (туберкулёз, сифилис, лепра, склерома);
неспецифические, не имеющие характерных этиологических признаков, возникающие при инфекционных заболеваниях (эхинококкоз, альвеолококкоз, бруцеллёз и т.п.), попадании в организм инородных тел.
Специфические иммунные гранулёмы имеют наибольшее эпидемиологическое и диагностическое значение. Их функция — фиксации возбудителей в одном месте для предотвращения их распространения по организму и, очевидно, стимуляция иммунной системы. В патогенезе и морфогенезе этих гранулём особую роль играют эпителиоидные клетки. Заболевания с образованием эпителиоидноклеточных гранулём обладают нестерильным иммунитетом, т.е. возникший иммунитет сохраняется до тех пор, пока в организме персистирует возбудитель. Эту персистенцию и позволяет осуществить эпителиоидная клетка. Трансформация макрофага в эпителиоидную клетку происходит, когда, благодаря завершённому фагоцитозу, известна антигенная структура возбудителя и идут иммунные реакции. После этого нужна клетка, сохраняющая способность к фагоцитозу, но не способная завершить этот фагоцитоз. В результате живые возбудители постоянно стимулируют иммунную систему, поддерживая нестерильный иммунитет. В эпителиоидной клетке мало лизосом, её бактерицидная активность снижена, но она сохраняет способность стимулировать иммунную систему, синтезируя ИЛ-1, фактор роста фибробластов и трансформирующий фактор роста.
Полагают, что трансформация эпителиоидных клеток в гигантские возможна либо путём деления ядер при сохранении цитоплазмы, либо при слиянии цитоплазмы нескольких эпителиоидных клеток в одну гигантскую с множеством ядер. Гигантские клетки отличает друг от друга количество и расположение ядер: в гигантских клетках Пирогова–Лангханса до 20 ядер, расположенных по периферии клетки в виде подковы, а в гигантских клетках инородных тел — до 80 ядер, беспорядочно расположенных в центре клетки. В гигантских клетках обоих типов отсутствуют лизосомы, поэтому они обладают избирательным фагоцитозом и эндоцитобиозом или их функции не связаны с фагоцитозом. Клеточный состав специфических гранулём одинаков, однако соотношение клеток и их расположение в гранулёме зависит от причины заболевания.
● Туберкулёзная гранулёмаимеет характерное строение. Её центр — зона казеозного некроза, окружённого эпителиоидными клетками, расположенными в виде частокола. Такую гранулёму называют эпителиоидноклеточной. За эпителиоидными клетками — вал из сенсибилизированных T-лимфоцитов. Между эпителиоидными и лимфоидными клетками — 1–3 гигантские клетки Пирогова–Лангханса. Ограничивают гранулёму фибробласты, расположенные за валом лимфоцитов (рис. 4-8). При окраске по Цилю–Нильсену в эпителиоидных и гигантских клетках часто выявляют фагоцитированные микобактерии, а при импрегнации солями серебра в гранулёме видна тонкая сеть аргирофильных волокон. Сосудов в туберкулёзной гранулёме нет, поэтому в ней отсутствуют лейкоциты. Лишь в наружных зонах бугорка видны мелкие сосуды. При благоприятном течении заболевания происходят фиброз и петрификация гранулёмы, однако и в петрификатах сохраняются микобактерии, что обеспечивает нестерильный иммунитет.
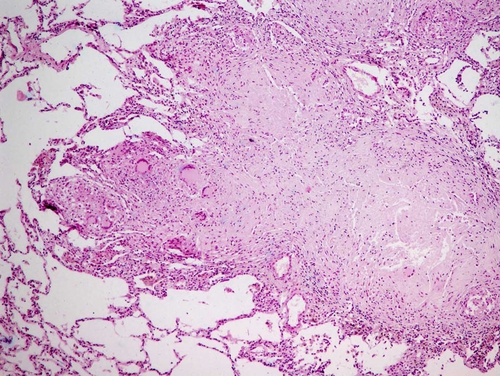
Рис. 4-8. Эпителиоидноклеточная гранулёма при туберкулёзе. В центре гранулёмы — казеозный некроз, окружённый валом эпителиоидных и лимфоидных клеток. Видны гигантские клетки Пирогова–Лангханса. Окраска гематоксилином и эозином (x120).
● Сифилитическая гранулёма (гумма)содержит зону коагуляционного некроза, гидролазы нейтрофильных лейкоцитов придают ему клейкость. Зону некроза окружают лимфоциты, плазматические клетки, нейтрофильные лейкоциты, фибробласты, а также единичные эпителиоидные клетки, макрофаги и гигантские клетки типа Пирогова–Лангханса. Вокруг гранулёмы интенсивно развивается соединительная ткань, образуя капсулу. Около капсулы в воспалительном инфильтрате много мелких сосудов с явлениями продуктивного эндоваскулита. Причина этого — инкубация бледных спирохет преимущественно в сосудах, следовательно, микроорганизмы действуют, прежде всего, на внутреннюю оболочку сосудов. Вокруг гуммы — диффузный инфильтрат из лимфоцитов, фибробластов и лейкоцитов (рис. 4-9).
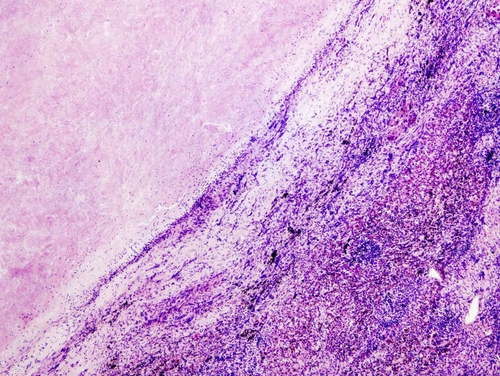
Рис. 4-9. Сифилитическая гумма в печени. Окраска гематоксилином и эозином (x120).
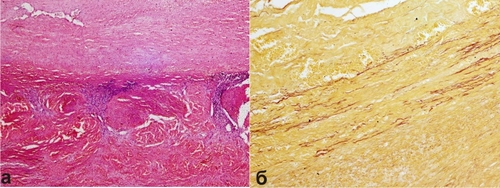
Рис. 4-10. Сифилитический мезаортит: а — гуммозная инфильтрация средней оболочки аорты, видны казеозный некроз, воспалённые vasa vasorum, лимфолейкоцитарная инфильтрация (окраска гематоксилином и эозином, x120); б — разрушение эластических волокон в средней оболочке аорты (окраска фукселином по Шуенинову, x100).
◊ Осложнение сифилитического мезаортита — образование аневризмы восходящей части и дуги аорты, её разрыв приводит к внезапной смерти. Значение гуммы зависит от её локализации (в головном или спинном мозге, печени и т.д.).
◊ Исходгуммы. При лечении возможно заживление с образованием грубых рубцов звёздчатой формы. Гуммозные деструктивные поражения рото- и носоглотки приводят к нарушениям речи, глотания, дыхания, деформируют лицо, разрушая нос и твёрдое нёбо. При этом снижен иммунитет, что создаёт возможность повторного заражения сифилисом.
● Лепрозная гранулёма (лепрома)имеет тот же клеточный состав инфильтрата, что и другие специфические гранулёмы: макрофаги, эпителиоидные клетки, лимфоциты, плазматические клетки, фибробласты. Среди макрофагов видны крупные клетки с большими жировыми включениями (лепрозные шары), после разрушения клеток эти включения фагоцитируют гигантские клетки.Макрофаги содержат микобактерии лепры, расположенные в виде сигарет в пачке. Такие гигантские клетки называют лепрозными клетками Вирхова (рис. 4-11). Микобактерии лепры разрушают эти клетки и выпадают в клеточный инфильтрат лепромы, очевидно, стимулируя при этом иммунную систему. Такая гранулёма более характерна для лепрозной формы лепры, когда гранулематозное воспаление, в основном, поражает кожу и периферические нервы. Однако отдельные гранулёмы обнаруживают почти во всех внутренних органах. Для туберкулоидной формы лепры характерно развитие ГЗТ с образованием эпителиоидноклеточных гранулём. В них выявляют микобактерии лепры в количестве, меньшем, чем при лепрозной форме (см. главу 17).
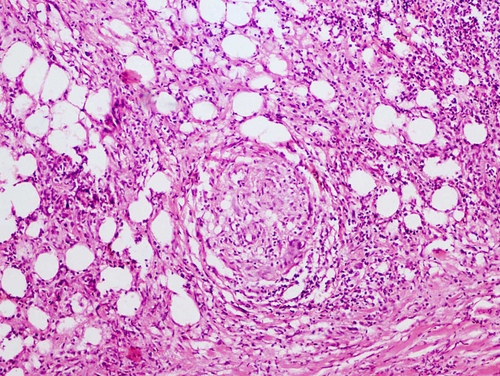
Рис. 4-11. Лепрозная гранулёма. Видны гигантские лепрозные клетки Вирхова. Окраска гематоксилином и эозином (x120).
● Склеромная гранулёма — скопление макрофагов, лимфоцитов, плазматических клеток и продуктов их деградации — эозинофильных телец Русселя. Макрофаги захватывают диплобациллы Волковича–Фриша, но фагоцитоз в них незавершённый. Увеличиваясь в размерах, они превращаются в гигантские клетки Микулича. При разрушении этих клеток возбудители попадают в ткани и, вероятно, стимулируют не только иммунную систему, но и фибриллогенез. По этой причине для склеромной гранулёмы характерно выраженное развитие соединительной ткани. Склеромные гранулёмы, в основном, расположены в слизистой оболочке верхних дыхательных путей. Бурное склерозирование приводит к стенозу просветов носа, гортани, трахеи и даже бронхов, что затрудняет поступление воздуха в лёгкие и несёт угрозу асфиксии.
Таким образом, все специфические иммунные гранулёмы имеют много общего в своей морфологии, иммунологических процессах и биологической целесообразности.
Неиммунные гранулёмы возникают вокруг инородных тел и в результате действия пылей, дымов, аэрозолей, суспензий. При этом возможно образование фагоцитом или гигантоклеточных гранулём. Обязательный элемент таких гранулём — макрофаг, осуществляющий фагоцитоз, незначительное количество лейкоцитов, в том числе, эозинофилов, а также гигантских клеток инородных тел. Как правило, в таких гранулёмах нет эпителиоидных клеток, много сосудов. Неиммунные гранулёмы характерны для ряда профессиональных заболеваний.
Гранулематозные болезни — группа заболеваний различной этиологии с образованием гранулём, нередко в сочетании с васкулитами. Патогенез заболеваний с наличием иммунных гранулём определяют реакции иммунной системы, а болезней с образованием неиммунных гранулём — природа повреждающего фактора. Те и другие заболевания текут хронически, с развитием в органах склеротических процессов, нарушающих их функции.
Нам важно ваше мнение! Был ли полезен опубликованный материал? Да | Нет
Гранулематозное воспаление — специализированная форма хронической воспалительной реакции, при которой преобладающим типом клеток являются активированные макрофаги, имеющие модифицированный эпителиоидный вид. Гранулематозное воспаление развивается как при хронических иммунных и инфекционных заболеваниях, тесно связанных с иммунными реакциями, так и при неиммунных заболеваниях. Гранулематозное воспаление встречается при туберкулезе, саркоидозе, болезни кошачьих царапин, паховой лимфогранулеме, лепре, бруцеллезе, сифилисе, некоторых грибковых инфекциях, бериллиозе и реакциях на введение раздражающих липидов.
Гранулема — очаговое скопление способных к фагоцитозу клеток моноцитарно-макрофагального происхождения. Основным представителем клеток CMФ является макрофаг, который образуется из моноцита. В зоне воспаления моноцит делится лишь один раз, а затем трансформируется в макрофаг.
Основными условиями образования гранулем являются следующие: 1) повреждающий агент не может быть удален с помощью фагоцитов, не может быть инертным и должен вызывать клеточный ответ; 2) должна происходить активация макрофагов и их накопление вокруг повреждающего агента. Образование гранулемы — это способ элиминации веществ, которые невозможно удалить с помощью фагоцитоза или переварить с помощью макрофагов (Гранулематозное воспаление как самостоятельная форма воспаления имеет значение в основном при хроническом течении процесса. Однако гранулематозное воспаление может протекать и остро, что наблюдается, как правило, при острых инфекционных за болеваниях — сыпном, брюшном тифе, бешенстве, эпидемическом энцефалите, остром переднем полиомиелите и некоторых других.
В основе гранулем, возникающих в нервной ткани, лежат некрозы групп нейронов или ганглиозных клеток, а также мелкоочаговые некрозы серого или белого вещества головного или спинного мозга, окруженные глиальными элементами, выполняющими функцию фагоцитов. Клетки глии после резорбции некротизированной ткани участвуют и в образовании глиальных рубцов в центральной нервной системе. Патогенетической основой некрозов чаще всего являются воспалительные поражения сосудов микроциркуляции инфекционными агентами или их токсинами, что сопровождается развитием гипоксии периваскулярной ткани. При брюшном тифе гранулемы возникают в лимфоидных образованиях тонкой кишки и представляют собой скопления фагоцитов, трансформировавшихся из ретикулярных клеток — “тифозные клетки”. Это крупные округлые клетки со светлой цитоплазмой, которые фагоцитируют S. tiphi, а также детрит, образующийся в солитарных фолликулах. Тифозные гранулемы подвергаются некрозу, что связывают с сальмонеллами, фагоцитированными брюшнотифозными клетками. При выздоровлении острые гранулемы исчезают либо бесследно, как при брюшном тифе, либо после них остаются глиальные рубцы, как при нейроинфекциях, и в таком случае исход заболевания зависит от локализации и объема этих рубцовых образований портальных трактов.
Гранулёма – это скопление клеток макрофагальной природы с наличием или отсутствием очага некроза в центре. Макроскопически это как правило узелок диаметром 1-2 мм.
Стадии образования гранулём:
1. Скопление моноцитов в очаге воспаления (из кровяного русла).
2. Созревание моноцитов и образование макрофагов.
3. Трансформация макрофагов в эпителиоидные клетки.
4. Слияние между собой эпителиоидных клеток с образованием гигантских многоядерных клеток. (которые как правило бывают 2-х типов гигантские многоядерные клетки типа Пирогова-Лангханса и гигантские многоядерные клетки чужеродных тел см. ниже).
В зависимости от гистологического строения гранулёмы могут быть с наличием очага некроза в центре и отсутствием. От преобладания тех или иных клеточных элементов выделяют:
1. Макрофагальные гранулёмы.
Гигантоклеточная и эпителиоидно-клеточная гранулема, которая возникает в результате иммунного ответа, а макрофаги активируются лимфокинами специфических T-клеток;
Гранулема инородных тел, в которой осуществляется неиммунный фагоцитоз чужеродного неантигенного материала макрофагами.
Эпителиоидно-клеточная гранулема - это совокупность активированных макрофагов.
Эпителиоидные клетки (активированные макрофаги) при микроскопическом исследовании выглядят как большие клетки с избыточной бледной, пенистой цитоплазмой; они названы эпителиоидными из-за отдаленного сходства с эпителиальными клетками. Эпителиоидные клетки обладают повышенной способностью к секреции лизоцима и разнообразных ферментов, но имеют пониженный фагоцитарный потенциал. Скопление макрофагов вызывается лимфокинами, которые производятся активированными T-клетками. Гранулемы обычно окружены лимфоцитами, плазматическими клетками, фибробластами и коллагеном. Типичная особенность эпителиоидных клеточных гранулем - формирование гигантских клеток типа Ланхганса, которые образуются при слиянии макрофагов и характеризуются наличием 10-50 ядер по периферии клетки.
Эпителиоидно-клеточная гранулема образуется, если имеется два условия:
когда макрофаги успешно фагоцитируют повреждающий агент, но он остается живым внутри них. Избыточная бледная, пенистая цитоплазма отражает увеличение шероховатого эндоплазматического ретикулума (секреторная функция);
когда клеточный иммунный ответ активен. Лимфокины, производимые активированными T-лимфоцитами, ингибируют миграцию макрофагов и являются причиной агрегации их в зоне повреждениия и образования гранулем.
Эпителиоидные гранулемы возникают при различных заболеваниях.
В зависимости от этиологии различают 2 типа гранулем: известной и неизвестной этиологии.
Этиология гранулематоза. Различают эндогенные и экзогенные этиологические факторы развития гранулем. К эндогенным факторам относят труднорастворимые продукты поврежденных тканей, особенно жировой ткани (мыла), а также продукты нарушенного обмена (ураты). К экзогенным факторам, вызывающим образование гранулем, относят биологические (бактерии, грибы, простейшие, гельминты), органические и неорганические вещества (пыли, дымы т.п.), в т.ч. лекарственные. По этиологии гранулемы делят на две группы: гранулемы установленной этиологии и неустановленной.
Среди гранулем установленной этиологии выделяют инфекционные и неинфекционные гранулемы.
К инфекционным гранулемам относят гранулемы при сыпном и брюшном тифах, бешенстве, вирусном энцефалите, актиномикозе, шистосомозе, туберкулезе, лепре, сифилисе и др.
Неинфекционные гранулемы развиваются при попадании в организм органической и неорганической пыли: шерсти, муки, оксида кремния, асбеста и др.; инородных тел; медикаментозных воздействиях (гранулематозный гепатит, олеогранулематозная болезнь).
К г р а н у л е м а м н е ус т а н о в л е н н о й э т и о л о г и и относят гранулемы при саркоидозе, болезни Крона, первичном билиарном циррозе и др.
Патогенез гранулематоза. Гранулематозное воспаление протекает, как правило, хронически и развивается при следующих двух условиях: наличии веществ, способных стимулировать СМФ, созревание и трансформацию макрофагов; стойкости раздражителя по отношению к фагоцитам. Такой раздражитель в условиях незавершенного фагоцитоза и измененной реактивности организма оказывается сильнейшим антигенным стимулятором для макрофага и Т-и В-лимфоцитов. Активированный макрофаг с помощью ИЛ-1 еще в большей степени привлекает лимфоциты, способствуя их активации и пролиферации, завязываются механизмы клеточно-опосредованного иммунитета, в частности, механизмы гиперчувствительности замедленного типа (ГЗТ). В этом случае говорят об иммунной гранулеме.
Иммунные гранулемы построены по типу эпителиоидноклеточных гранулем, однако в них всегда имеется примесь большого количества лимфоцитов и плазматических клеток.
Они развиваются при инфекциях — туберкулезе, лепре, сифилисе, склероме. Продукты тканевого повреждения иногда становятся источником антигенного раздражения и в этих случаях могу подключаться аутоиммунные механизмы образования гранулем. Гранулемы, вызванные частицами пыли и аэрозолями, содержащими белкиптиц, рыб, шерсть животных, по механизму развития являются антигенно-опосредованными.
К неиммунным гранулемам относится большинство гранулем, развивающихся вокруг инородных тел и состоящих прежде всего из частиц органической пыли. Фагоцитоз в клетках неиммунных гранулем более совершенен, Они построены по типу фагоцитомы либо гигантоклеточной гранулемы, состоящей из клеток инородных тел. При сравнении этих гранулем с иммунными отмечается меньшее количество лимфоцитов и плазматических клеток.
Специфическими называют те гранулемы, которые вызывают специфические возбудители (микобактерии туберкулеза, лепры, бледная трепонема и палочка склеромы). Они характеризуются относительно специфическими морфологическими проявлениями (только для этих возбудителей и ни для каких других), причем клеточный состав, а иногда и расположение клеток внутри гранулем (например, при туберкулезе) также довольно специфичны.
Различают инфекционные и неинфекционные гранулемы. Кроме того, различают специфические и неспецифические гранулемы.
Специфические гранулемы - это разновидность гранулематозного воспаления при котором по его морфологии можно определить характер возбудителя, вызвавшего это воспаление. К специфическим гранулемам относят гранулемы при туберкулезе, сифилисе, лепре и склероме.
Неинфекционные гранулемы встречаются при пылевых заболеваниях (силикоз, талькоз, асбестоз и др.), медикаментозных воздействиях (олеогранулемы), вокруг инородных тел.
К гранулемам неустановленной природы относят гранулемы при саркоидозе, болезни Крона, гранулематозе Вегенера и др.
Учебная медицинская литература, онлайн-библиотека для учащихся в ВУЗах и для медицинских работников
Туберкулез — инфекционный гранулематоз с хроническим течением, полиморфизмом локализаций, клинических проявлений и исходов.
Этиология.
Основной возбудитель туберкулеза — Mycobacterium tuberculosis, реже — М. bovis, M. africanum, M. microti и М. canetti. Из числа многочисленных нетуберкулезных микобактерий (71 вид) сходное с туберкулезом заболевание вызывает М. avium intracellulare.
Микробиология.
Микобактерия туберкулеза (МБТ) имеет вид палочки (рис. 1) 0,2—0,6 — 1,0—10 мкм, обладает полиморфизмом (кокковые, мелкозернистые, L — трансформированные и мицелиоподобные формы), растет на специальных питательных средах. МВТ — кислотоустойчивый аэроб. Сложная структура МБТ, в том числе большое количество липидов и восков, обеспечивает высокую фено- и генотипическую устойчивость. МВТ устойчивы к действию физико-химических факторов и действию противотуберкулезных препаратов. Выделяют первичную лекарственную устойчивость как феномен резистентности до начала терапии, и вторичную лекарственную устойчивость, развивающуюся в процессе терапии. В эпидемиологии распространения лекарственно устойчивых МБТ отмечается рост лекарственной полирезистентности. Лекарственная устойчивость МБТ — одна из основных причин неэффективности химиотерапии Т. При бактериоскопии патогенного материала используют окраски карболфуксином по Цилю-Нильсену и флюоресцентными красителями аурамином-родамином (рис. 2, 3). Количественные исследования показали, что бактериоскопия эффективна при наличии от 5 000 до 10 000 МБТ в 1 мл патогенного материала; культуральное исследование выявляет МБТ при исходном содержании от 10 до 100 микобактерий на 1 мл. Популяция МБТ в очагах туберкулезного воспаления неоднородна и включает субпопуляции с вне- и внутриклеточной локализацией, различиями в активности метаболизма и лекарственной устойчивости. Соотношения между субпопуляциями МВТ меняются в процессе химиотерапии.
Эпидемиология
Фактор риска — общее обозначение факторов не являющихся непосредственной причиной развития конкретного заболевания, но повышающих вероятность его возникновения.
Факторы, способствующие трансмиссии М. tuberculosis:
Патогенез.
Патогенез туберкулез определяет проникновение МБТ в организм и особенности общих и местных реакций организма на туберкулезную инфекцию (формирование очагов специфического воспаления и развитие очерченных клинико-анатомических форм заболевания). Первичное попадание МБТ в ткани ранее неинфицированного организма сопровождается повреждением ткани, развитием неспецифического воспаления, затем — гранулематозного, с формированием гранулем. Развитие иммунного ответа требует присутствия в организме от 10 до 100 000 микобактерий, клеточную иммунную реакцию при этом выявляет постановка кожной туберкулиновой пробы. МБТ вызывает в организме сложный комплекс иммунных реакций на основе ГЗТ и ГНТ. В основе ГНТ лежат экссудативно-некротические изменения. Смена видов тканевой реакции отражает волнообразное клиническое течение Т. Лимфо- и гематогенная диссеминация сопровождаются прогрессированием заболевания и возникновением очагов отсева. Как повреждение на месте первичного поражения очага отсева заживают или превращаются в потенциальный источник поздней реактивации.
Патогенез туберкулезного воспаления, развивающегося после инфицирования, характеризует стадийность развития:
Иммунопатология туберкулеза.
Центральным звеном резистентности к микобактериям являются клетки, сенсибилизированные к микобактериальным антигенам. В клетках этого типа гибнут микобактерии; небактерицидные системы указанных клеток ингибируют размножение МБТ.
Сенсибилизированные МБТ Т-лимфоциты оказывают стимулирующее влияние на макрофаги — их миграцию и фагоцитоз. Между особенностями иммунологической реактивности и клинико-анатомической характеристики туберкулезного процесса существует прямая зависимость. При ограниченных, с благоприятным прогнозом и течением, формах первичного туберкулеза с излечением в 100%, а также очагового и инфильтративного туберкулеза не нарушаются соотношения Т- и B- лимфоцитов, Т-хелперов и Т-супрессоров, не выявляется нарушение функций Т- и В-клеток, не нарушены функции макрофагов, выражена кожная ГЗТ. Прогрессирующее течение деструктивных форм туберкулеза легких коррелирует с супрессией Т-системы за счет Т-хелперов: соотношение Т-хелперов к Т-супессорам меняется в сторону супрессорных клеток, нарушаются функции макрофагов. Интенсивность кожной ГЗТ падает или развивается анергия.
Наследственность при туберкулезе.
Восприимчивость к туберкулезу и его течение связаны с генами HLA-системы и их этнической специфичностью.
Наиболее типичное проявление туберкулеза — гранулема , скопление эпителиоидных и лимфоидных клеток с примесью макрофагов и плазматических клеток, присутствием многоядерных гигантских клеток Лангханса и казеозным некрозом в центре.
Проявления туберкулезного воспаления в тканях многообразны: милиарные бугорки-гранулемы, разновеликие очаги, пневмония, каверны, язвы, свищи, секвестры, экссудаты. Характер воспаления при этом всегда смешанный (сочетание экссудативной и продуктивной реакций) и определяется фазой процесса. Локальные проявления туберкулеза не совпадают по степени активности процесса.
Исход — фибротизация, кальцификация, частичное рассасывание. При прогрессировании — нарастание экссудативно-деструктивных проявлений специфического процесса.
Распространенная деструкция и избыточный фиброз ведут к функциональным нарушениям пораженного органа или системы.
Патоморфоз туберкулеза.
К группе внешних факторов риска отнесены МБТ с их особенностями, образ жизни (социально-экономический фактор), среда обитания, лечебно -профилактические мероприятия. В группу внутренних факторов риска входят иммунодефицитные состояния — первичные, связанные со структурой гено- и фенотипа, и вторичные, обусловленные различными видами патологии.
Патоморфоз туберкулеза как инфекционного заболевания характеризуется совокупностью эпидемиологических, клинических и патологоанатомических особенностей. Эпидемиологические особенности туберкулеза в современных условиях отличает негативная динамика эпидемиологических показателей, повышение роли экзогенной инфекции и эпидемиологического значения групп риска по отношению к заболеванию Т, особенности МБТ (лекарственная устойчивость, появление микробных ассоциаций). Особенности клинических проявлений туберкулеза — рост острых, деструктивных и распространенных форм заболевания, снижение эффективности терапии, изменение структуры контингентов и форм заболевания, рост числа сопутствующих туберкулезу болезней (особенно токсикоманий и ВИЧ-инфекции).
Группа риска — группа населения, выделенная на основе наличия фактора/факторов риска какого-либо заболевания. По отношению к туберкулезу выделены три основные группы повышенного риска.
- Социальная — лица БОМЖ, мигранты, лишенные свободы, больные из наркологических и психиатрических учреждений и пр.
- Медицинская — лица с профессиональными заболеваниями легких, сахарным диабетом, ВИЧ-инфицированные, получающие иммуносупрессивную или лучевую терапию и пр.
- Контакты с больными туберкулезом.
К патологоанатомическим особенностям патоморфоза туберкулеза относят: снижение патогенетической значимости реинфекта в развитии форм вторичного туберкулеза, нарастание тканевых реакций, протекающих на основе ГНТ, неполноценность репаративных процессов, преобладание среди причин смерти прогрессирования туберкулеза, рост ятрогенной патологии, трудности дифференциальной диагностики в связи с увеличением спектра гранулематозных заболеваний.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Читайте также:


