Казеозная пневмония туберкулез история болезни
На данный момент современному обществу угрожает сразу несколько эпидемий, которые грозят перейти в пандемии. Это такие заболевания, как ВИЧ, гепатит В и С и, конечно, туберкулез. Высокий процент смертности и инвалидизирующие последствия не оставляют человеку шансов на борьбу с болезнью, а если учитывать, что диагностика зависит от самих больных, их доверия к врачу и желания лечиться, то мы имеем, мягко говоря, малоприятную картину.
Определение
Классификация
В зависимости от площади поврежденной ткани, казеозная пневмония делится на три подтипа:
- Лобарная. Самостоятельная форма, захватывающая всю долю целиком. Так как объем поврежденной и подвергнувшейся некрозу ткани большой, то у пациентов преобладает тяжелый интоксикационный симптом. Как следствие, легкое расплавляется, и формируются каверны.
- Лобулярная форма, или лобулит. Это осложнение уже имеющегося туберкулеза. В отличие от предыдущей, поражает несколько долей, вызывая тяжелые отравления продуктами распада тканей.
- Ацинозная. Рассматривается как осложнение милиарного (рассыпного) туберкулеза. Несмотря на то что ацинус – это наименьший участок легкого, заболевание переносится крайне тяжело, так как поражаются обычно не единичные участки, а вся паренхима органа.
Эпидемиология

Заболевание развивается стремительно, первые симптомы появляются довольно быстро после заражения. Токсины, которые вырабатывают бактерии, отрицательно влияют на иммунную систему, ослабляя ее. Основным контингентом, подверженным казеозной пневмонии, являются социально неблагополучные люди. И не только из-за отсутствия элементарной гигиены, плохого питания и условий проживания, но и из-за отказа от лечения основной патологии.
Развитие заболевания
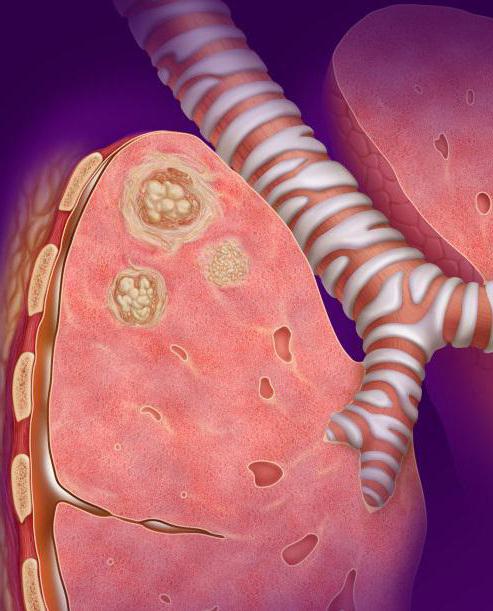
Местно, на фоне снижения иммунитета, наблюдаются некротические процессы в легочной паренхиме, множественные очаги воспаления с творожистыми массами внутри. Постепенно они растворяются собственными ферментами организма, и на их месте появляются каверны (полости).
Симптомы
Клиническое течение казеозной пневмонии может иметь несколько сценариев:
- Пневмоническая, т. е. похожая на классическую пневмонию – высокая температура (до сорока градусов), озноб, влажный кашель, боль в грудной клетке, выраженная одышка.
- Гриппоподобная – катаральные явления (насморк, слезотечение, отек гортани) преобладают над интоксикацией. Присутствует незначительная температура, может быть кашель.
- Сепсис – очень высокая температура (до сорока-сорока одного градуса), интоксикация, мигрень, кашель отсутствует.
Вначале никаких тревожных симптомов не наблюдается. Легкий сухой кашель, подъем температуры по ночам, потеря аппетита. Они могут продолжаться достаточно долго, пока кашель из сухого не перейдет во влажный, и появится вязкая зеленоватая мокрота. К этому моменту температура уже спадает, а дыхательная недостаточность, наоборот, нарастает. Врач может заподозрить, что у пациента казеозная пневмония. Симптомы неспецифичны, но в совокупности с анализами и анамнезом жизни диагноз становится ясен.
Диагностика
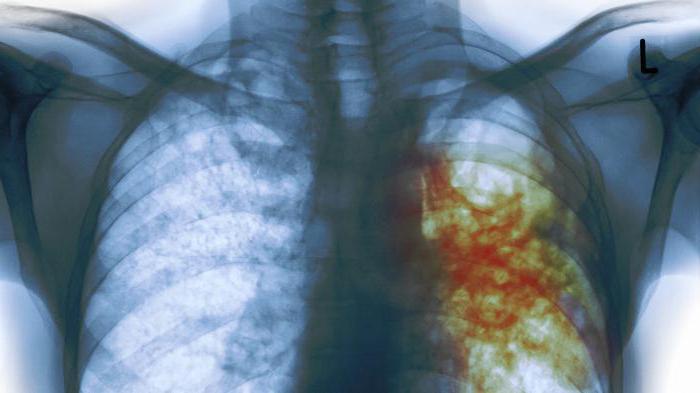
- Рентген органов грудной клетки. Фтизиатры обнаружили характерные признаки, которые присущи такому заболеванию, как казеозная пневмония. Фото снимка легких, представленное выше, позволяет увидеть множественные очаги расплавления ткани органа.
- Проба Манту, или диаскинтест. Простой и относительно быстрый способ выявить наличие противотуберкулезного иммунитета. Но он не дает сто процентной гарантии развития заболевания, и может быть как ложноположительным, так и ложноотрицательным.
- Микроскопия мокроты. Пациента просят собрать мокроту за трое суток в стерильную банку. Затем ее относят в лабораторию, где помещают в специальную среду Левенштейна-Йенсена, содержащую множество питательных веществ, необходимых для роста бактерий. И только спустя неделю будет известно, выделяет человек палочку Коха или нет.
- Обязательно проведение стандартных для постановки клинического диагноза анализов: общий анализ крови, мочи, биохимия крови, сахар крови, кал на яйцеглист.
Дифференциальная диагностика
Вторым предположением может быть инфаркт легкого. Но достаточно сделать ангиограмму, чтобы исключить такой вариант развития событий. Кроме того, у пациента в анамнезе должны присутствовать либо травма, либо атеросклероз, либо введение в кровоток воздуха и/или маслянистых растворов.
Третьим заболеванием, с которым стоит провести сравнение, является гангрена легкого. В процессе развития данной патологии имеется жар, сильнейшая интоксикация, но не будет кашля и мокроты.
Лечение
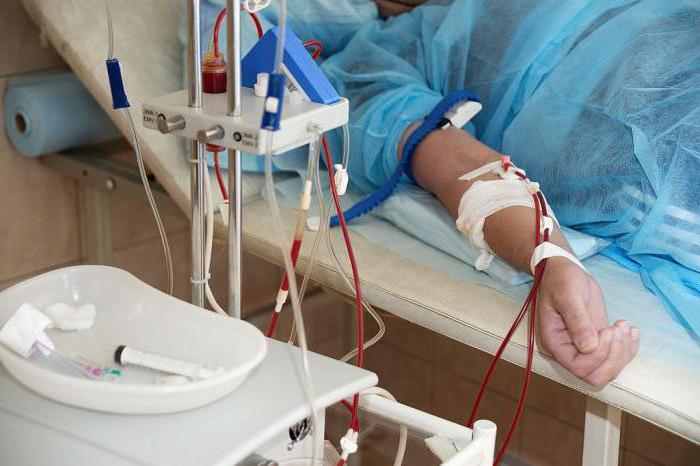
Сначала врач занимается купированием острого состояния, будь то токсический шок или дыхательная недостаточность. Для этого пациенту делают инфузии сорбентов и диуретиков, проводят плазмоферез. Затем наступает черед активной терапии, когда в бой вступают антибиотики, антигипоксанты, антикоагулянты, гормоны, интерферон. Специфическая терапия заключается в применении схем антибактериальных препаратов, разработанных специально для микобактерии туберкулеза.
Прогноз
Рекомендации, которые дают фтизиатры людям с выявленной палочкой Коха, сводятся к тому, что не стоит запускать болезнь. Необходимо вовремя начинать лечение и пройти его полностью, но из-за низкой социализации больных, а также условий их жизни, казеозная пневмония остается частым осложнением туберкулеза. Это эпидемия, с которой врачи в наши дни практически не справляются.
Российский национальный исследовательский медицинский университет имени Н. И. Пирогова
Зав. Кафедрой профессор Стаханов В.А.
2. Дата поступления: 26.09.11
3. Возраст: 41 год
4. Место жительства: Тамбовская область
5. Дата курации: 27.09.11
На момент курации: на резкую слабость, озноб, кашель с гнойной мокротой и кровью, одышку при незначительной физической нагрузке; с начала заболевания похудел на 15 кг.
К азеозная пневмония
Первые симптомы заболевания появились 1,5 месяца назад: повысилась температура тела до 38°С, появился кашель с густой гнойной мокротой. Обратился к участковому терапевту. При рентгенологическом исследовании органов грудной клетки были выявлены изменения в легких, расцененные как пневмония. В течение 1 месяца лечился в терапевтическом стационаре. Получал: эритромицин, доксициклин, абактал, цефабол. Отмечалось незначительное клиническое улучшение: снижение температуры тела, уменьшение кашля. Однако, при рентгенологическом контроле положительной динамики не наблюдалось. Консультирован фтизиатром. С подозрением на туберкулез легких переведен в специализированный стационар. Во время транспортировки у больного появилось кровохаркание в виде плевков полностью окрашенных алой кровью.
Родился в деревне в Тамбовской области. В детстве болел редко, с 16 лет приступил к трудовой деятельности. Прошел службу в армии, в войсках ПВО, в последствии работал водителем грузовика. Последние 1,5 года - безработный из-за отсутствия работы на селе. Проживает с женой и детьми 15 и 10 лет в деревянном доме с печным отоплением. Материальный достаток низкий. Курит с 18 лет по 1 / 2 пачки сигарет в день. Алкоголь употребляет редко. Хронические заболевания, травмы, операции отрицает.
Состояние средней тяжести, бледен, акроцианоз. Температура тела - 38,5°С. Рост 175 см, вес - 65 кг. Частота дыхания 22 в минуту. Правая половина грудной клетки отстает при дыхании. Перкуторно - отмечается притупление звука справа над верхушкой легкого и паравертебрально. Аускультативно - дыхание над верхними отделами правого легкого ослаблено, выслушиваются влажные мелко- и среднепузырчатые хрипы. Тоны сердца приглушены, ритмичные, ЧСС = 105 в мин., акцент II тона над легочной артерией. АД - 110/70 мм. рт. ст. Живот безболезненный. Печень не увеличена. Диспепсических, дизурических явлений нет.
Данные лабораторного исследования
Общий анализ крови от 27.09.11:
Палочкоядерных форм - 13%
Анализ мокроты от 26.09.11:
В мокроте методом прямой бактериоскопии выявлены МБТ в значительном количестве.
Рентгенограмма органов грудной клетки от 27.09.11:
Технические характеристики рентгенограммы - удовлетворительные, полнота охвата - достаточная, глубина вдоха - глубокий, установка больного - правильная, жесткость стандартная, контрастность и четкость - удовлетворительные, артефакты - отсутствуют. С о стороны мягких тканей и костных структур грудной клетки патологических изменений не выявлено. Легочные поля не симметричные, различной прозрачности,
интенсивность тени высокая, средняя. Симметричность легочных полей: не симметричные. Правое легкое уменьшено в объеме, смещение трахеи в сторону патологии. В верхней доле правого легкого определяется затемнение высокой, средней интенсивности, не гомогенное, на фоне которого определяются формирующиеся полости распада, междолевая плевра подтянута до уровня переднего отрезка 3-го ребра. Диссиминация нижних отделов обоих легких. Корни: левый не визуализируется, правый корень не структурен за счет наличия очагов обсеменения. Срединная тень в области верхнего средостенья смещена вправо.
Заключение: синдром долевого затемнения, синдром диссеминации.
Жалоб : на резкую слабость, озноб, кашель с гнойной мокротой и кровью, одышку при незначительной физической нагрузке; с начала заболевания похудел на 15 кг.
Температура тела - 38,5°С. Правая половина грудной клетки отстает при дыхании. Перкуторно - отмечается притупление звука справа над верхушкой легкого и паравертебрально. Аускультативно - дыхание над верхними отделами правого легкого ослаблено, выслушиваются влажные мелко- и среднепузырчатые хрипы.
- ОАК: увеличение СОЭ, лимфопения, ↓ гемоглобина.
- Анализ мокроты: МБТ(+) обнаружено.
Рентгенография органов грудной клетки: Легочные поля не симметричные, различной прозрачности, интенсивность тени высокая, средняя. Симметричность легочных полей: не симметричные. Правое легкое уменьшено в объеме, смещение трахеи в сторону патологии. В верхней доле правого легкого определяется затемнение высокой, средней интенсивности, не гомогенное, на фоне которого определяются формирующиеся полости распада, междолевая плевра подтянута до уровня переднего отрезка 3-го ребра. Диссиминация нижних отделов обоих легких. Корни: левый не визуализируется, правый корень не структурен за счет наличия очагов обсеменения. Срединная тень в области верхнего средостенья смещена вправо.
Заключение: синдром долевого затемнения, синдром диссеминации.
Выставлен следующий клинический диагноз : Казеозная пневмония
V. ПЛАН ОБСЛЕДОВАНИЯ:
4. Кровь на биллирубин, АСТ, АЛТ.
5. Кровь на сахар.
8. Исследование мокроты на Neo клетки.
9. Исследование мокроты на обнаружение БК.
11. Формоловая проба.
12. Тимоловая проба.
13. Исследование белковых фракций.
16. Обзорная рентгенограмма органов грудной клетки.
17. Томография левого лёгкого
19. Консультация ЛОР-врача.
VI. Данные дополнительного исследования:
-Консультация ЛОР-врача от 7. 12. 98.:
Объективно: слизистая ВДП обычной окраски, чистая, суховатая( больной температурит ). Носовое дыхание свободное. Гортань б/о. Шепотная речь до 5 м.
Заключение: патологии ЛОР-органов не выявлено.
-Общий анализ крови 30.11.98.
| Эритроциты | 3,7х10 /л |
| Гемоглобин | 90 г/л |
| Цветной показатель | 0,72 |
| Тромбоциты | 300000 тыс. в 1 мкл крови. |
| Лейкоциты | 12,0х10 /л |
| Базофилы | 0 |
| Эозинофилы | 2% |
| Нейтрофилы: Миелоц. | - |
| Юные | |
| Палочкоядерные | 4% |
| Сегментоядерные | 60 % |
| Лимфоциты | 26% |
| Моноциты | 8 % |
| СОЭ | 49 мм/час |
-Исследование мокроты: 30.11.98.
-Исследование мокроты на Neo клетки:
Neo клетки не обнаружены.
-Микроскопическое исследование мокроты 30.11.98.:
Лейкоциты – 15-20 в п/з
Эпителиальные клетки – 2-3 в п/з
Эритроциты – не обнаружены
Альвеолярные клетки – не обнаружены
Туберкулёзные палочки Коха – единицы
Кл. дрожжевого гриба – обнаружены.
-Исследование сыворотки: 30.11.98.
Общий белок – 78,6 г/л
Тимоловая проба 1,6 ед
Лента Вельтмана 7 пробирка.
Формоловая проба слабо положительная
Билирубин общий 17,1 мкмоль/л
Реакция прям. отриц.
Мочевина 4,3 ммоль/л
Остаточный азот – 13,6
-Исследование мокроты на чувствительность:
цвет светло жёлтый
удельный вес 1021
1. Эпителиальные клетки
· Плоские в большом количестве.
2. Лейкоциты 3 –3 – 4 в п/з.
3. Эритроциты 0-1-0 в п/з.
4. Слизь в большом количестве.
-Кровь на МОР – отриц.
-Hbs Ag – не обнаружен.
-Исследование мокроты методом флотации 01. 12.98.:
-Исследование мокроты 07. 12.98.:
Слюна с комком гноя.
БК – обнаружены единицы в п/з, клетки и мицелий дрожжевого гриба не обнаружены.
-АТ ВИЧ 07.12.98. – не обнаружены
-Исследование белковых фракций 08. 12.98.:
Общий белок – 87,8 г/л
Белковый коэф. – 0,4
-Глюкоза крови 08.12.98. – 4,58 ммоль/л
-исследование сыворотки: 29.01.99.
АсАТ – 0,2 ммоль/л
АлАТ – 0,1 ммоль/л
Биллирубин общий 15,39 мкмоль/л
Общий белок 79,7 г/л
Тимоловая проба 1,8 ед.
Лента Вельтмана – 7 пробирка
-Общий анализ крови 2.04.99.
| Эритроциты | 4,1х10 /л |
| Гемоглобин | 108 г/л |
| Цветной показатель | 0,9 |
| Тромбоциты | 300000 тыс. в 1 мкл крови. |
| Лейкоциты | 7,8х10 /л |
| Базофилы | 0 |
| Эозинофилы | 4% |
| Нейтрофилы: Миелоц. | - |
| Юные | |
| Палочкоядерные | 3% |
| Сегментоядерные | 59 % |
| Лимфоциты | 28% |
| Моноциты | 6 % |
| СОЭ | 15 мм/час |
-Исследование мокроты 2.04.99.:
-Обзорная R – грамма лёгких в 2-х проекциях 30.11.98.:
Левое лёгкое сужено, уменьшено в объёме. По всем лёгочным полям неоднородное затемнение с участками просветления неправильной формы. Разнокалиберные полости деструкции находятся в 1, 2, 3, 6, 10 сегментах от 2,0 – 2,5 – 3,5 – 5,0 см с массивным участкомнеоднородной инфильтрации в S1. Органы средостения несколько смещены влево.
-Томограмма левого лёгкого 30.11.98.:
Левое лёгкое: сужено, уменьшено в объёме, неоднородно затемнено за счёт выраженных изменений по всем полям на фоне очагово-инфильтративных изменений видны разнокалиберные полости деструкции(S1,2,3,6,10) с массивным участком неоднородной инфильтрации в S1.
-R – грамма 27.03.99.:
Левое лёгкое сужено, уменьшено в объёме; в S1 – 2, S6, S10 сохраняются каверны, в S 1 – 2 – более многочисленные, наслаиваются друг на друга (5 – 6 – 7см), некоторые с перифокальным воспалением; в S6 – сохранена тонкостенная полость 7,0 см с небольшим количеством жидкости на дне.
В сравнении с 30.11.98. имеется небольшая положительная динамика в плане уменьшения инфильтрата в S1-2 и распадов каверны в S6.
Поликаверноз слева: от верхушки до купола диафрагмы, на фоне фиброзных изменений.
В динамике изменений нет, есть уменьшение инфильтрата.
Синусовый ритм. Нормальное положение электрической оси. Тахикардия 98 уд. в мин.
VII. Дифференциальный диагноз.
Казеозную пневмонию необходимо дифференцировать с крупозной пневмонией, а так же с инфильтративным туберкулёзом лёгких.
Крупозная пневмония начинается так же остро, обычно без продромальных симптомов, с ознобом, резкой одышкой, болями в груди, к5атаром верхних дыхательных путей, однако больные выделяют вязкую, ржавого цвета мокроту, не содержащую микобактерий туберкулёза в отличие от больных казеозной пневмонией, выделяющих большее количество мокроты, скорее слизисто-гнойного характера, в которой при образовании полостей в лёгочной ткани, обнаруживаются микобактерии туберкулёза и эластические волокна. В периферической крови так же как и при казеозной пневмонии определяется выраженный лейкоцитоз; однако, лимфопения не характерна. Физикальные явления в лёгких при крупозной пневмонии значительны и в отличие от туберкулёза весьма изменчивы. В первые дни болезни (фаза прилива) и в конце болезни (на 7-9 день) прослушивается крепитация, чего не наблюдалось у данной больной. Имеются так же характерные особенности рентгенологических признаков крупозной пневмонии. В то время как интенсивное гомогенное затемнение 1-го 2-х сегментов и реже всей доли лёгкого при крупозной пневмонии исчезает через несколько дней, у данной больной репаративные процессы, даже при химиотерапии, протекали медленно, в зоне пневмонического фокуса наблюдались участки просветления, обусловленные деструкцией, а по его периферии выявлялись мелкие и более крупные очаги. Кроме того, диагноз крупозной пневмонии уже выставлялся больной и на фоне соответствующей терапии её состояние не улучшилось.
Инфильтративный туберкулёз протекает менее остро и проявления его менее выражены. Часто инфильтративный туберкулёз имеет постепенное развитие болезни с не резко выраженными симптомами, возможно и бессимптомное начало заболевания и инфильтрат может быть обнаружен только при рентгенографии, тогда как казеозная пневмония всегда имеет острое начало. Рентгенологическое исследование является решающим в дифференциальной диагностике. Очаг при инфильтративном туберкулёзе всегда ограниченный и занимает меньшую площадь. При казеозной пневмонии в патологический процесс вовлечено всё левое лёгкое, на фоне неоднородного затемнения очаги просветления неправильной формы. Физикальные данные при инфильтративном туберкулёзе: небольшой протяжённости, скудные или перкуссия и аускультация не выявляют отклонений от нормы. При казеозной же пневмонии физикальные данные более выраженные: перкуссия - над пневмоническими участками, которые захватывают всё левое лёгкое, даёт резко приглушённый перкуторный звук; аускультация - выслушивается бронхиальное дыхание при вдохе и выдохе, звучные влажные хрипы. Проведённый дифференциальный диагноз подтверждает наличие у больной казеозной пневмонии.
VIII. ОКОНЧАТЕЛЬНЫЙ КЛИНИЧЕСКИЙ ДИАГНОЗ
На основании предварительного диагноза, данных лабораторных методов исследования (в анализе мокроты от 30.11.98. и 1.12.98, 27.03.99. микобактерии обнаружены; в ОАК СОЭ 49 мм/ч, лейкоциты 12,0х10 /л, эритроциты 3,7х10 /л), рентгенологических данных (30.11.98. левое лёгкое сужено, уменьшено в объёме и неоднородно затемнено; по всем полям на фоне очагово-инфильтративных изменений видны разнокалиберные полости деструкции с массивным участком неоднородной инфильтрации в S1; томограмма 27.03.99. поликаверноз слева: от верхушки до купола диафрагмы, на фоне фиброзных изменений. В динамике изменений нет, есть уменьшение инфильтрата; R-грамма 27.03.99.Левое лёгкое сужено, уменьшено в объёме; в S1-2, S6, S10 сохраняются каверны, в S1-2 более многочисленные, наслаиваются друг на друга(5-6-7см), некоторые с перифокальным воспалением; в S6 – сохранена тонкостенная полость 7,0 см с небольшим количеством жидкости на дне. В сравнении с 30.11.98. имеется небольшая положительная динамика в плане уменьшения инфильтрата в S1-2 и распадов каверны в S6.), данных дифференциального диагноза, результатов изменений в лёгких вследствие проводимой терапии с момента поступления больной можно выставить окончательный клинический диагноз:
Похожие темы научных работ по клинической медицине , автор научной работы — Павлунин Александр Васильевич
КАЗЕОЗНАЯ ПНЕВМОНИЯ (ЛЕКЦИЯ)
Казеозная пневмония (КП) является одной из форм остро прогрессирующего туберкулеза легких. Она может возникать самостоятельно или при прогрессировании других форма туберкулеза. КП чаще двухсторонняя, в 32% - тотальная.
КП чаще поражает целую долю одного или обоих легких и в начале заболевания похожа на крупозную пневмонию.
КП - это клиническая форма туберкулеза легких, характеризующаяся остро развивающимся и морфологически необратимым творожистым казеозным некрозом, который возникает на фоне выраженного иммунодефицита и при бурном и массивном размножении микобактериальной популяции с относительно большой частотой начальной (первичной) лекарственной устойчивости МБТ.
Возникновение казеозной пневмонии может быть связано с первичным заражением туберкулезом детей, особенно не иммунизированных вакциной БЦЖ. У взрослых эта пневмония развивается в результате эндогенной реактивации старых туберкулезных очагов при резком снижении иммунитета, обусловленном социальными условиями, стрессовыми ситуациями, чрезмерной инсоляцией, сопутствующими заболеваниями, голоданием, иногда длительным применением кортикостероидов, цитостатиков. В последние годы выявляются больные, у которых казеозная пневмония возникла в результате суперинфекции. Особую опасность для
Павлунин Александр Васильевич - e-mail: pavluninav@yandex.ru
жизни больного представляет заражение (первичное или повторное, т. е. суперинфекция) лекарственно-устойчивыми микобактериями с повышенной вирулентностью.
В патогенезе обширного творожистого некроза легочной ткани основополагающую роль играет выраженная иммунная недостаточность, которая характеризуется глубокими структурно-метаболическими изменениями и апоптозом иммунокомпетентных клеток, особенно клеток мононукле-арной фагоцитарной системы. Такие клетки в зоне специфического воспаления не выдерживают избыточной микробной нагрузки и, являясь функционально малоактивными и нежизнеспособными, быстро и в большом количестве разрушаются. Их цитолиз приводит к выделению ферментов лизосом, интерлейкинов, фактора некроза опухоли, проста-гландинов, активаторов фибринолиза и других медиаторов воспаления, которые способствуют быстрому развитию казеозно-некротических изменений, что тем самым создает условия для бурного и массивного размножения МБТ.
Характерной особенностью КП является прогрессирующее течение экссудативно-некротического процесса без тенденции к отграничению, наличие массивного казеозного некроза с поражением сосудистой системы легких.
Массивное размножение микобактерий туберкулеза приводит к прорыву гистогематического барьера с развитием бактериемии, в результате чего происходит диссеминация
специфического процесса с вовлечением контралатерального легкого, развитием плеврита, перикардита.
С.А. Краснов (1997) предлагает выделять ограниченную и распространенную формы КП: ограниченная стадия характеризуется экссудативно-альтеративным бронхиолитом, ацинозной, ацинозно-лобулярной и сливной лобулярной казеозной пневмонией (1-2 сегмента); распространенная -экссудативно-альтеративным воспалением с поражением одной доли и более, а также лимфатических узлов корня легкого, плевры, главных бронхов.
Лобарная КП чаще развивается как самостоятельное заболевание, а лобулярная осложняет течение других форм туберкулеза легких.
При патоморфологических исследованиях в легких определяются множественные, сливающиеся друг с дру-
гом очаги творожистого некроза с очень скудной специфической клеточной реакцией макрофагов и лимфоцитов, но с относительным преобладанием нейтрофилов (рис. 1).
Наряду с этим имеется системное поражение микроцирку-ляторного русла продуктивного характера со стороны кровеносной и лимфатической системы легких, а также тромбогеморрагические изменения, ведущие к ишемии и быстрому некрозу пораженных участков легкого. При этом быстро наступает творожистое перерождение экссудативных и клеточных элементов воспалительного экссудата с образованием в начале сухих, а затем разжиженных некротических масс. Нарастание творожистого некроза, распространяющегося на все большие участки легочной ткани, нередко сопровождается или секвестрацией некротизированных участков легкого с образованием секвестрирующих полостей неправильной формы с неровными, нечетко контурированными краями, или гнойным размягчением казеозных масс с образованием гигантской каверны или множественных каверн меньшего размера.
Чаще всего казеозная пневмония имеет острое начало, реже подострое. Температура тела повышается и вскоре достигает 39-40°С, с профузным ночным потом, появляются резко выраженная слабость, одышка, Одышка в покое на поздних стадиях у некоторых больных доходит до удушья. У всех больных пульс резко учащен, слабого наполнения. АД низкое, имеется склонность к коллапсу, нарушению микроциркуляции, ДВС-синдрому. Кашель сначала сухой, часто повторяется и мучителен для больного, через несколько дней в небольшом количестве появляется мокрота, а затем объем мокроты увеличивается до 200-500 мл в сутки, у части больных может выделяться большое количество зловонной мокроты. У некоторых больных наблюдается профузная диарея. Состояние больных тяжелое, может быть адинамия, пассивное положение в постели. У 1/4 больных отмечается неврологическая симптоматика с оглушенностью, спутанностью сознания, неадекватностью поведения, психомоторным возбуждением. Возможно появление кровохарканья или даже легочного кровотечения, особенно при разрушении стенки кровеносного сосуда, попавшего в зону развития деструктивного процесса. У больных сравнительно быстро снижается масса тела, похудание достигает степени истощения.
При перкуссии над зоной поражения определяется притупление, дыхание в этой области жесткое, может быть бронхиальным. На более поздних этапах, после образования большой каверны, дыхание может быть амфорическим, с наличием разнокалиберных влажных хрипов. При задержке в бронхах мокроты выслушивается большое число сухих хрипов.
В анализах крови отмечаются резко ускоренная СОЭ -50-б0 мм/ч, нейтрофильный лейкоцитоз и лимфопения. Лимфопения у больных КП - настолько стабильный симптом, что в клинических условиях он оценивается как признак
Множественные казеозные гранулемы с обширными зонами некроза. Окраска гематоксилин-эозином, х120.
А - рентгенограмма больного с казеозной пневмонией левого легкого, Б - компьютерная томограмма при казеозной пневмонии правого легкого.
Казеозная пневмония: А - обзорная рентгенограмма. Развитие деструктивного процесса и диссеминация, Б - компьютерная томография.
выраженного иммунодефицита и апоптоза иммунокомпе-тентных клеток.
Всегда отмечается гипоксемия и гиперкапния (ра02 45 мм вод. ст.).
В начальный период заболевания в течение первых
Увеличившееся в последние годы количество больных КП
привело к тому, что они стали чаще поступать в стационары общей лечебной сети, где правильный диагноз подчас ставится поздно; такие больные переводятся в специализированные противотуберкулезные учреждения уже в некура-бельном состоянии.
Трудности диагностики КП на первых неделях заболевания определяются еще и тем, что при быстром формировании казеозного некроза его распад рентгенологически появляется только к концу 1-началу 2-й недели заболевания.
Поэтому диагностика и лечение КП являются актуальной проблемой современной фтизиатрии в плане как скорейшей верификации заболевания, так и своевременно назначенной и полноценной комплексной терапии этой тяжелой категории больных туберкулезом легких.
Диагностика. Рентгенологические изменения зависят от времени обследования. На ранних этапах заболевания определяется инфильтрация легочной ткани типа лобита. Участки затемнения в легких имеют довольно интенсивный характер. Гомогенность затемненной доли или всего легкого в значительной степени вызывается апневматозом и гиповентиляцией как следствие массивного казеозного перерождения легочной ткани, так и специфического поражения бронхов различного калибра (рис. 2).
данным посева еще более увеличивается группа больных с обильным бактериовыделением (до 90%).
Необходимо отметить, что у всех больных КП при люминесцентной микроскопии мазков капиллярной крови с окраской люминесцентными красителями аурамином и родамином по Бою выявляются преимущественно типичные, реже измененные, формы МБТ. Следовательно, для больных КП характерно наличие большой и активно размножающейся микобактериальной популяции не только в легких, но и в крови (микобактериемия), что в значительной степени определяет выраженность интоксикационного синдрома с клиническими признаками тяжелого септического состояния.
Первичная (начальная) лекарственная устойчивость МБТ к противотуберкулезным препаратам определяется у 50-60% больных.
Столь высокую первичную лекарственную устойчивость к противотуберкулезным аминогликозидам и рифампицину можно объяснить тем, что данные противотуберкулезные антибиотики применяются врачами общей лечебной сети при лечении не только неспецифических воспалительных заболеваний легких, но и воспалительных заболеваний других органов.
Следует особо остановиться на роли вторичной патогенной неспецифической микрофлоры у больных КП. Ее обнаружение при первичном поступлении больного в стационар общей сети при отсутствии МБТ в первые 2 недели заболевания может существенно затруднить выявление специфического процесса. При микроскопическом исследовании у 65% больных КП выявляются различные неспецифические микроорганизмы. При этом в 39% случаев они выделяются в виде монокультуры, а в 61% - в виде ассоциации различных микроорганизмов (бактерии и грибы). Наиболее часто выявляются грамположительные кокки и диплококки: Streptococcus haemoluticus (15,3%), Staphilococcus aureus (15,5%), грамположительные палочки, такие как Enterobacter cloacae (7,6%), Escherichia coli (5,1%), Klebsiella pneumoniae (2,5%). Реже высеваются грамотрицательные диплококки -Neisseria sicca (2,5%), грамотрицательные палочки -Corinebacteria (2,5%) и грибковая инфекция рода Candida (7,7%).
По данным В.Ю. Мишина (2009), на 1-й неделе заболевания диагноз КП устанавливается только у 3,8% больных, на 2-й - у 7,7%, на 3-й - у 15,4% и к концу 1-го месяца пребывания в стационаре общей медицинской сети - у 32,7% больных. У 40,4% больных правильный диагноз КП выставляется только на 2-м месяце заболевания.
Следовательно, только у 11,5% больных диагноз КП устанавливается своевременно, в течении 2 недель от начала заболевания.
Основной причиной несвоевременности диагностики КП является отсутствие трехкратного исследования мокроты на МБТ или полное отсутствие микроскопического исследования мокроты больного на МБТ по Цилю-Нильсену в стационарах общей лечебной сети.
деляться. Поэтому, как правило, и отрицателен анализ при поступлении больного.
Однако, начиная со 2-й недели заболевания, когда идет бурное размножение МБТ, сочетающееся с вторичной патогенной микрофлорой, в легких начинают формироваться деструктивные изменения, иногда с признаками абсцедирования. У всех больных увеличивается количество выделяемой мокроты, и при микроскопии мазка уже можно обнаружить МБТ. Однако повторное исследование мокроты на МБТ к концу 2-й и началу 3-й недели практически у всех больных общей лечебной сети не проводится. Вопрос об исследовании мокроты на МБТ решается только при отсутствии клинико-рентгенологической динамики процесса, нарастании выраженности интоксикационного синдрома на фоне 2-3 курсов неспецифической антибактериальной терапии.
Правильным алгоритмом диагностики КП следует считать следующий. Если в трех мазках мокроты МБТ не найдены, то больной продолжает лечение антибиотиками широкого спектра действия (кроме стрептомицина, канамицина, амикацина и рифампицина), как больной пневмонией. Через 2 недели заболевания, если при смене антибиотиков не отмечается положительная клинико-рентгенологическая динамика процесса, у больного повторно собирают
3 пробы мокроты 3 дня подряд для исследования мазков методом микроскопии по Цилю-Нильсену. При обнаружении МБТ хотя бы в одном из мазков мокроты больного переводят в стационар противотуберкулезного диспансера с диагнозом КП.
При отсутствии МБТ в трех повторных мазках мокроты больной продолжает лечение, как больной пневмонией. Когда, несмотря на отсутствие МБТ в трех мазках мокроты, имеются клинико-рентгенологические данные, свидетельствующие о прогрессировании процесса на фоне применения нескольких курсов антибиотиков широкого спектра, решающим в диагностике будет являться бронхоскопическое исследование со щеточной и аспирационной биопсией содержимого бронхов, так как для КП обязательным морфологическим признаком является казеозный эндобронхит. В этих случаях биопсийный материал подвергается цитологическому исследованию и окраске по Цилю-Нильсесену. При наличии в биоптатах специфических клеточных элементов туберкулезного воспаления или обнаружении микобактерий ставится диагноз КП и больной переводится в стационар противотуберкулезного диспансера. Именно такой последовательный диагностический процесс позволит своевременно верифицировать острую КП, быстро изолировать больного и начать специфическую химиотерапию, что в значительной степени снизит летальность данной категории больных.
Лечение. Интенсивная, комплексная этиотропная, патогенетическая и симптоматическая терапии должны начинаться с момента уточнения диагноза. При казеозной пнемонии консервативное лечение является результативным только у 10-15% больных.
Этиотропная химиотерапия включает обязательное антибактериальное воздействие как на возбудитель туберкулеза,
так и на неспецифическую микрофлору, вирусы, грибы, в том числе оппортунистическую инфекцию (с учетом данных ПЦР-диагностики и других лабораторных исследований).
Специфическая химиотерапия (не менее 5 ПТП) назначается с момента установления диагноза.
Основой лечения больных КП является двухэтапная контролируемая химиотерапия по I режиму, под непосредственным медицинским наблюдением. Необходимо обязательно использовать внутривенное и при возможности эндолимфатическое введение растворимых ПТП.
При КП в ранний период (до 1-2 месяцев интенсивного лечения) целесообразно включение в схему химиотерапии антибиотиков широкого спектра действия, лучше всего макролидов (кларитромицин, азитромицин), фторхиноло-нов (ломефлоксацин, офлоксацин или ципрофлоксацин) или амоксициллина с клавулановой кислотой. Безусловно, необходимо учитывать спектр лекарственной чувствительности вторичной патогенной флоры.
Противовирусные или антимикотические средства назначаются в случаях доказанной роли возбудителей в проявлениях воспалительного процесса в органах дыхания.
Патогенетическая терапия больных должна быть направлена на уменьшение выраженности воспалительной реакции и интоксикационного синдрома, стимуляцию макрофа-гальной системы, улучшение дренажной функции бронхов и гемодинамики малого круга кровообращения, профилактику и лечение ДВС-синдрома.
В случаях отсутствия положительных результатов химиотерапии и при выявлении МЛУ МБТ в течение первых 1-2 месяцев лечения, а также при легочном кровотечении и спонтанном пневмотораксе ставится вопрос о хирургическом лечении по жизненным показаниям. На плановое хирургическое лечение больные направляются через 4-б месяцев после прекращения бактериовыделения и клинической стабилизации процесса в легких.
Целью операции является удаление основного (казеоз-ного) очага инфекции. Наиболее эффективно в этой ситуации удаление легкого (пневмонэктомия, плевроп-невмонэктомия, доудаление остатков легкого), которое выполняют одномоментно или в два этапа. Эффективность этапной пневмонэктомии, по данным хирургического отделения ЦНИИ туберкулеза РАМН (Москва), составляет 82,6% с летальностью 10-12,4%. При односторонней локализации поражения резекция легкого с последующей длительной антибактериальной патогенетической терапией является единственным эффективным способом лечения. Ограниченные по протяженности очаговые изменения в контрольном легком не являются абсолютным противопоказанием к операции. В раннем и позднем послеоперационном периоде необходимо обязательное использование полихимиотерапии, экстракорпоральных методов детоксикации, различных типов лазерного облучения, парентерального питания, иммуностимуляторов, что значительно повышает общую эффективность лечения самых тяжелых категорий больных казеозной пневмонией.
Читайте также:


