Морфологическая картина туберкулеза легких
Проблема ВИЧ-инфекции более 25 лет остается актуальной для мирового сообщества, масштабы распространения иммунодефицита человека приобрели глобальный характер и стали реальной угрозой для социально-экономического развития большинства стран мира. Всемирная организация здравоохранения указывает, что в мире более 34 млн человек страдают этой инфекцией и уже более 2,5 млн умерло от ВИЧ-ассоциированных заболеваний [7]. В России в настоящее время эпидемическая ситуация по ВИЧ-инфекции остается напряженной – продолжается распространение данной инфекции среди населения России: 463 случая на 100 тыс. населения; получается, что один из 216 жителей является носителем вируса иммунодефицита [5]. На начало января 2016 г. в Алтайском крае зарегистрировано 22 349 случаев ВИЧ-инфекции. Проживает на территории края – 17 480 чел., пораженность на 100 тыс. населения – 728,7, что на 17% ниже, чем в Сибирском федеральном округе (828,4 на 100 тыс. населения). По уровню пораженности ВИЧ-инфекцией, из 12 территорий СФО, Алтайский край занимает 4-е рейтинговое место [1].
При этом растет и количество смертей от ВИЧ-инфекции и ассоциированных с ней заболеваний [9]. ВИЧ-инфекция на стадии вторичных заболеваний 4 (А, Б, В) резко увеличивает риск развития туберкулезного процесса. Активный туберкулез может развиться на любой из стадий ВИЧ-инфекции и имеет множество клинико-рентгенологических, морфологических особенностей, которые зависят от выраженности иммунодефицита. Значительная распространенность ВИЧ-инфекции в сочетании с туберкулезом, частота развития и тяжесть осложнений при двойной инфекции определили ее как социально значимое заболевание, приводящее к инвалидизации, снижению качества жизни и высокой смертности, что требует мультифакторного анализа и подхода в контексте этой проблемы. Остаются мало изученными причины смерти и особенности морфологических изменений в органах при туберкулезе на фоне ВИЧ-инфекции с учетом медико-социальных параметров [7].
Одной из основной причиной смерти ВИЧ-инфицированных лиц остается туберкулез, осложняющий течение ВИЧ-инфекции [7; 9], диагностика которого при таком сочетании до сих пор остается затрудненной [2; 6]. ВИЧ-инфекция на стадии вторичных заболеваний в IV стадию (А, Б, В) значительно увеличивает количество форм активного туберкулеза у таких пациентов. По данным российских и зарубежных авторов, доля больных туберкулезом среди ВИЧ-инфицированных достигает 75% [7; 10].
Следует отметить, что наряду с количественными изменениями в структуре аутопсий умерших от туберкулеза произошли и качественные изменения. Стали преобладать генерализованные формы заболевания с нетипичной микроскопической картиной и преимущественно альтеративным характером воспаления в туберкулезных очагах, отсутствием эпителиоидных и гигантских клеток, сомнительными, а зачастую отрицательными результатами окрашивания по Циль-Нильсену при выявлении кислотоустойчивых бактерий на срезах. Появление и доминирование данных атипичных форм туберкулеза связывают с увеличением числа больных с иммунодефицитными состояниями на фоне наркомании и ВИЧ-инфекции, которые сопровождаются резким снижением уровня СD4+-лимфоцитов, играющих важную роль в механизме противотуберкулезной защиты [8].
Все это позволяет нам вынести туберкулез, ассоциированный с ВИЧ-инфекцией, в группу довольно значимых социальных заболеваний, которые, несмотря на довольно обширное освещение в научных трудах как в отечественной, так и в зарубежной литературе, требуют более комплексного анализа и подхода для правильного понимания истинных причин смертности в данной группе пациентов.
Цель исследования – изучить особенности морфологической картины ВИЧ-ассоциированного туберкулеза у пациентов, не получающих противовирусную терапию, с определением основных причин смерти у данной категории лиц.
Материалы и методы исследования. Было изучено 20 случаев протоколов вскрытия ВИЧ-инфицированных с клиникой туберкулеза, по той или иной причине не получающих противовирусную терапию (в большинстве случае отказ самих больных), и 20 больных с туберкулезом без ВИЧ-инфекции. Критериями включения в исследование были: ВИЧ-инфекция с положительным иммуноблотом и подтвержденный туберкулез методами морфологического и гистологического исследования. В I группу вошли больные ВИЧ-ассоциированные с туберкулезом, среди которых мужчины составили 12 (60%) человек, а женщины 8 (40%) человек. Средний возраст среди мужчин – 32±5 лет, среди женщин 36±4 года. Все умершие были жители города. Среди них 15 (0,75%) умерших последние несколько месяцев не употребляли наркотики, оставшиеся утверждали, что не принимали наркотики в течение 1-2 лет. В группу II вошли больные с туберкулезом без ВИЧ-инфекции (ограниченные формы). Средний возраст в этой группе составил 51±6 лет, мужчин было 11 (55%) человек, женщин – 9 (45%).
При анализе клинико-морфологических особенностей в исследовании учитывали возраст, пол умерших и количество клеток CD4+/мкл. При этом все умершие имели IV Б – IV В и V стадию ВИЧ-инфекции, согласно классификации, утвержденной Приказом МЗ СР РФ № 166 от 17 марта 2006 года, с количеством клеток CD4+ 100-200/мкл и менее 100 клеток/мкл. У всех умерших в анамнезе имелся факт употребления инъекционных наркотических средств.
При изучении микроскопической картины стеклопрепаратов, окрашенных гематоксилином и эозином и методом по Циль-Нильсену, для морфометрического анализа применяли программу UTHSCSA Image Tool 3.0 (разработанную в University of the Texas Health Science Center of San Antonio, Tеxas, USA, 2007 и свободно доступную в Интернете). С каждого случая делали по 10 снимков. Определяли площадь казеозного некроза в туберкулезных очагах, а также толщину лимфоцитарно-макрофагального вала клеток.
Результаты исследования и их обсуждение.
В I группе встречался генерализованный туберкулез с поражением головного мозга, лимфатических узлов, легких, почек, селезенки, печени, а также диссеминированные и милиарные формы туберкулеза, казеозная пневмония 1 (5%). В патологический процесс при туберкулезе были вовлечены следующие органы: двусторонние поражения легких – 20 (100%), печень – 9 (45%), селезенка – 12 (60%), мозг – 7 (35%), позвоночник – 2 (10%), миокард – 7 (35%). Генерализованные формы туберкулеза сопровождались выраженной интоксикацией, что нашло отражение в увеличении печени и селезенки. Масса печени была зафиксирована в пределах средних цифр – 3200±140 г, желтого цвета с поверхности с субкапсулярными бугорками серо-белого цвета по 2 мм. На разрезе гладкая, имеет сальный блеск, при микроскопировании отмечена диффузная крупнокапельная жировая дистрофия гепатоцитов. Масса селезенки достигала 720 г, среднее значение составило – 520±50 г, дрябловатой консистенции, капсула слабой напряженности. Субкапсулярно и на разрезе определяются мелкие очаги (бугорки) белесого цвета по 1-2 мм, в 5 (10%) случаях отмечено их слияние до 1 см. При гистологическом исследовании отмечена атрофия лимфоидных фолликулов, гемосидероз, утолщение и склероз синусов.
Во II группе у 11 (55%) человек были выявлены милиарные и диссеминированные формы туберкулеза, у 9 (45%) человек процесс был локализован только в легких с одной стороны, не затрагивая другие органы. Селезенка в процесс не вовлекалась, а печень в 12 (60%) случаях была увеличена – 2500±85 г. Морфологическая картина туберкулеза во II группе была классической, с типичными формами течения туберкулезной инфекции. В туберкулезных очагах выявлены типичное продуктивное воспаление и типичные клеточные реакции. Площадь казеозного некроза в определяемых туберкулезных очагах составила 210,4±12,2 мкм2, толщина вала клеточной популяции на периферии казеозного некроза составила 67,1±11,2 мкм, среди клеток определялись в большом количестве эпителиоидные клетки и классические клетки Пирогова-Лангханса.
В морфологической картине I группы преобладали распространенные формы туберкулеза легких, миллиарные и диссеминированные формы, с поражением других внутренних органов. Отмечены обширные очаги казеозного некроза, не отграниченные коллагеном, размером до 1 см, со снижением количества эпителиодных клеток и клеток Пирогова-Лангханса, экссудативными компонентом, диссеминацией процесса и генерализованными формами. Площадь казеозного некроза широко варьировала от 257 до 410 мкм2, средняя площадь составила – 350±36,7 мкм2, вал клеток был меньше и составил 32-49 мкм в среднем – 41,5±5,3 мкм. Во многих очагах (легкие, печень, селезенка) преобладали экссудативные реакции с лейкоцитарной инфильтрацией в центре казеозного некроза, что свойственно ВИЧ-ассоциированному туберкулезу при многих других исследованиях [8]. Гигантские клетки были единичные, мелких размеров и с наименьшим количеством ядер в клетке, их малым диаметром. Эпителиоидные клетки были также единичными, в очагах выявлено большое количество микобактерий туберкулеза, что совпадает с данными ряда других исследователей [9]. Корреляционной анализ выявил взаимосвязь между клетками СD4+ и толщиной клеточного вала в туберкулезных очагах в группе I – r=0,58, р=0,0000. Корреляция CD4+ клеток с площадью некроза казеозного – r=-0,7, р=0,0000 (рисунок). На течение заболевания неблагоприятное влияние оказывает нерегулярное лечение, а порой и полный отказ от противовирусной терапии, а при сочетании с туберкулезом прием до 5 препаратов приводит к более тяжелому токсическому повреждению печени, что неблагоприятно сказывается на течении ВИЧ-ассоциированного туберкулеза [3].
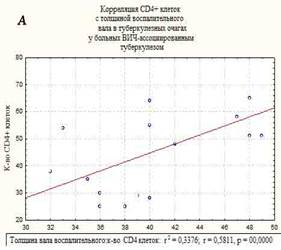
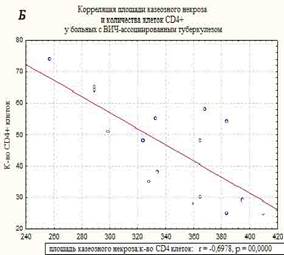
Корреляционные взаимосвязи CD4+-клеток и толщины воспалительного вала в очагах казеозного некроза (А), и с площадью казеозного некроза (Б) у больных ВИЧ-ассоциированным туберкулезом
В терминальной стадии также отмечены диссеминированные и генерализованные формы туберкулеза. Встречаются очаги различных размеров, от милиарных до 1 см. Поражения легких носят двусторонний характер, плевра тусклая, иногда с фибрином, спайки между листками междолевой плевры, висцеральной и костальной плевры. Микроскопически отмечена многочисленность фокусов казеозного некроза с поражением мелких бронхов и бронхиол.
По мере прогрессирования иммунодефицита на стадиях IVБ-В преобладают альтеративно-экссудативные изменения над продуктивными. В терминальной стадии - только альтерация с экссудацией, нередко с экссудацией по типу гнойного воспаления в центре некротических очагов.
Теоретическое обоснование содержания лимфоцитов и их участия в дифференцировке клеток в туберкулезных очагах и выраженность продуктивных реакций, возможно, связано с тотальной иммунной анергией и дисбалансом между Th1 и Th2 лимфоцитами, которые не способны активировать клетки моноцитарного ряда в очаге воспаления и обеспечить нужную продуктивную тканевую реакцию с формированием гранулем и фиброза. Все эти клеточные реакции рассматриваются как проявление гиперчувствительности немедленного типа с потерей биологического смысла реакции гиперчувствительности замедленного типа, что связано с иммунносупрессией и лимфогенной диссеминацией микобактерий туберкулеза по типу туберкулезного сепсиса Ландузи [4].
В большинстве наших наблюдений диагностика ВИЧ-инфекции была только посмертной со скудным анамнезом болезни и жизни, что не позволяло в полной и должной мере оценить и выявить основные и непосредственные причины смерти с большой долей вероятности. Эти трудности свойственны многим другим специалистам, занимающимся проблемой ВИЧ-инфекции, ассоциированной с туберкулезом. Причины смерти в I группе – это, как правило, туберкулез генерализованный или диссеминированный с его интоксикационными проявлениями в виде глубоких дистрофических изменений во внутренних органах, отеком легких. В некоторых случаях доминировали признаки сердечной и легочно-сердечной недостаточности, отека мозга (при менингоэнцефалите). Непосредственная причина смерти у ВИЧ-инфицированных с туберкулезом в стадии IV Б-В и V – это генерализованные и диссеминированные формы туберкулеза, основная причина смерти – ВИЧ-инфекция, подвергающаяся кодированию по МКБ-10. При определении основной и непосредственной причины смерти при стадии менее IVА – это, как правило, туберкулез, кодируемый по МКБ-10. У всех умерших этой группы было диагностировано второе конкурирующее заболевание – гепатит C, а у 9 (45%) была диагностирована двусторонняя бактериальная полисегментарная пневмония.
Заключение. ВИЧ-ассоциированный туберкулез характеризуется атипичной морфологической картиной с преобладанием альтеративно-экссудативных тканевых реакций над продуктивными, склонностью к генерализации и диссеминации туберкулезного процесса с преобладанием его среди мужчин трудоспособного возраста. На данный процесс оказывают влияние отсутствие, отказ или нерегулярный прием противовирусных препаратов, а также наличие конкурирующего заболевания в виде гепатита С. Снижение содержания количества СD4+ клеток находит свое отражение в полном отсутствии и снижении степени выраженности продуктивных тканевых реакций.

Морфологические изменения при туберкулезе
Морфологические изменения при туберкулезе многообразны и зависят от формы, фазы, локализации и распространенности процесса. У каждого больного туберкулезный процесс, как это видно при рентгенологическом исследовании, отражающем морфологию, своеобразен и почти неповторим. Однако имеются общие черты, характерные для туберкулезного заболевания в целом.
Это специфический воспалительный процесс, в сочетании с параспецифическими реакциями, несущий в себе элементы любого воспаления: альтерацию, экссудацию и пролиферацию. Возможно различное их сочетание в зоне туберкулезного процесса в зависимости от массивности и вирулентности инфекции, пути её распространения и реакции организма.
Характер морфологических изменений зависит от особенностей иммунореактивности, возникающей при воздействии токсических продуктов жизнедеятельности микобактерий на макроорганизм. Вначале в участке воспаления развивается реакция, не имеющая типичных для туберкулеза признаков. В ней в различной степени выражены альтеративные и экссудативные явления, нарушается микроциркуляция. Затем развиваются специфические изменения.
Типичным морфологическим элементом является развитие туберкулезного бугорка (гранулемы), в центре которого имеется участок творожистого (казеозного) некроза, окруженный эпителиоидными клетками с наличием гигантских многоядерных клеток Пирогова-Лангханса, вокруг которых имеется вал из лимфоидных клеток. Казеозный некроз – это плотные некротические массы, напоминающие высохший крошащийся творог после нескольких дней пребывания в холодильнике или на воздухе.
Эпителиоидные клетки образуются из мононуклеаров и макрофагов, которые накапливаются в зоне туберкулезного воспаления на начальном этапе воспалительной реакции. Гигантские клетки Пирогова-Лангханса могут образоваться из эпителиоидных клеток при их пролиферации (деление ядра при сохранении цитоплазмы), а также в результате слияния эпителиоидных клеток. Они способны к фагоцитозу и могут содержать МБТ, характеризуются высокой ферментативной активностью.
Цитоплазма гигантских клеток содержит большое количество ядер, множество митохондрий, лизосом и др. элементов. В зависимости от вирулентности инфекции и резистентности организма в туберкулезном бугорке может преобладать экссудативная, лимфоцитарная, казеозно-некротическая реакция. Бугорки могут быть типично эпителиоидно-гигантоклеточными. Такая гранулематозная реакция в целом – это защитная реакция, ограничивающая распространение МБТ.
Участки казеозного некроза обычно окружаются зоной экссудативного воспаления, называемого перифокальным (вокруг некротического фокуса или скопления бугорков). Обычно оно представляет собой пропитывание тканей серозным, серозно-фибринозным экссудатом, в котором содержатся клетки – лимфоидные, моноцитарные, гистиоцитарные и т. п. Экссудат может изливаться и в полости (плевральную, брюшную, перикарда) при поражении соответствующих оболочек. Тогда развивается туберкулезный плеврит, перикардит, перитонит, полисерозит.
При остром альтеративно-экссудативном процессе преобладают значительные участки творожистого (казеозного) некроза. Развитие обширных зон казеозного некроза характерно для остропрогрессирующих форм туберкулеза и особенно для казеозной пневмонии.
Свежий туберкулезный очаг (при очаговом туберкулезе), а также инфильтрат представляют собой сочетание участка творожистого некроза, перифокального воспаления и наличия туберкулезных гранулем. В казеозные массы проникают лейкоциты, выделяющие ферменты, которые расплавляют казеоз. Эти массы отторгаются, на их месте возникает дефект, который называется каверной в паренхиматозном органе (легкое, почка и др.) или язвой – в полом (бронх, кишка и др.).
Возможно при туберкулезе развитие гематогенной или лимфогенной диссеминации. При этом развиваются диффузные васкулиты, очаги с преимущественно продуктивной воспалительной реакцией. Заживление туберкулезных изменений связано с рассасыванием и пролиферативными процессами: рубцеванием, уплотнением очага, его инкапсулированием, гиалинизацией, в ряде случаев – кальцинацией, т.е. обызвествлением. В капсуле, окружающий туберкулезный очаг, могут находиться скопления лимфоцитов.
При заживлении в грануляционной ткани обнаруживаются фибробласты, формирующие коллагеновые волокна. В подобных очагах иногда обнаруживаются измененные формы МБТ, в частности, L-формы, что свидетельствует об их значении при возможной реактивации процесса. Полное их рассасывание наблюдается довольно редко. Чаще очаг подвергается фиброзной трансформации, т. е. прорастанию соединительной тканью с образованием рубцов, перифокальное воспаление при этом рассасывается. Возможно также врастание грануляций в некротические массы, т. е. их организация.
Встречается более массивное развитие соединительной ткани в органе, чаще в легком – может быть ограниченный фиброз; при сморщивании участков легкого – сегментов, долей или всего органа целиком – цирроз; возможен диффузный пневмосклероз с разрастанием соединительной ткани в интерстиции легкого, например, после диссеминированного или милиарного туберкулеза. При этом возникает смещение органов средостения, нарушение нормальной архитектоники сосудов, что ведет и к функциональным нарушениям. Все это – пролиферативные процессы. Следует помнить, что заживление при туберкулезе происходит медленно.
Под влиянием длительно существующей туберкулезной интоксикации в различных органах и тканях больного развиваются неспецифические дистрофические изменения, например, в печени, миокарде, а также амилоидоз почек и других органов.
Туберкулез отличается большим разнообразием клинико-морфологических проявлений. Главная роль в их изучении принадлежит отечественным патоморфологам: А.И.Струкову, А.И.Абрикосову, В.Г.Штефко, В.В.Серову, И.П.Соловьёвой и другим.
Выделяют три основных клинико-морфологических формы туберкулеза:
I. Первичный туберкулез
Первичный туберкулез характеризуется следующими особенностями: 1. Развитием заболевания в период инфицирования, то есть при первой встрече с инфекцией.
2. Сенсибилизацией и аллергией с развитием реакций гиперчувствительности немедленного типа;
3. Преобладанием изменений эксудативно-некротического характера;
4. Наклонностью к гематогенной и лимфогенной генерализации;
5. Параспецифическими реакциями в виде васкулитов, артритов, серозитов. Путь заражения, как правило, аэрогенный, редко алиментарный. Заболевание развивается в детском, подрастковом и молодом возрасте.
Патанатомия. Морфологическим выражением первичного туберкулеза является туберкулезный комплекс, который состоит из трех компонентов: первичного аффекта, туберкулезного воспаления отводящих лимфатических сосудов (лимфангита) и туберкулезного воспаления регионарных лимфатических узлов (лимфаденита).
Первичный аффект в легких возникает чаще в III, VIII, IX, X сегментах правого легкого. Размеры первичного аффекта различны: иногда только альвеолит, чаще ацинус или долька, реже вся доля и представлен очагом казеозной пневмонии. В плевре наблюдается серознофибринозный или фибринозный плеврит. В отводящих лимфатических сосудах наблюдается лимфостаз, а в периваскулярной ткани по ходу сосудов туберкулезные бугорки, которые образуют дорожку к корню легкого. Это носит название - туберкулезный лимфангит. Туберкулезный лимфаденит (см. Рис. 8) возникает в бронхопульмональных, бронхиальных и бифуркационных лимфатических узлах. Лимфатические узлы увеличиваются в несколько раз, в них быстро наступает тотальный или субтотальный казеозный некроз. При локализации входных ворот инфекции в кишечнике, в нем также развивается первичный туберкулезный комплекс из трех компонентов. Первичный очаг имеет вид язвы в слизистой оболочке кишки, которую дополняют лимфангит и регионарный (брыжеечный) казеозный лимфаденит. Если первичный аффект расположен в миндалине, развивается лимфангит и казеозный некроз лимфатических узлов шеи. Подобные проявления первичного туберкулеза наблюдаются в коже. Дальнейшее течение первичного туберкулеза предполагает три варианта:
1) Заживление очагов первичного комплекса (очаг Гона – см. Рис. 6 и7)
2) Прогрессирование с генерализацией процесса
· Рост первичного аффекта
· Смешанная форма прогрессирования
3) Хроническое течение
· Первичная легочная чахотка
Заживление первичного комплекса начинается в первичном легочном очаге со смены экссудативной тканевой реакции на продуктивную. Так вокруг очага казеозной пневмонии появляются фиброзная капсула и туберкулезные гранулемы. Казеозные массы уплотняются и обызвествляются (то есть происходит петрификация). Потом в них могут образоваться костные балки – оссификация. Подвергшийся инкапсуляции, петрификации и оссификации первичный очаг называют очагом Гона, по имени описавшего его чешского патолога. В связи с большим объемом поражения заживление в лимфатических узлах протекает медленнее, но также завершается петрификацией и оссификацией. Очаги Гона обнаруживаются на вскрытии у 25% людей в возрасте до 15 лет, от 20 до 30 лет – у 45%, после 40 лет – почти у всех. Это означает, что инфицирование туберкулезной микобактерией не всегда приводит к заболеванию с клиническими проявлениями. Чаще оно способствует становлению нестерильного иммунитета и предупреждению нового заражения. При туберкулезе кишечника после заживления первичной язвы образуется небольшой рубец, в лимфатических узлах появляются петрификаты и позже – оссификация. Прогрессирование первичного туберкулеза с генерализацией процесса имеет четыре варианта.
При первичном туберкулезе данный тип прогрессирования связан с попаданием самих возбудителей (микобактерий) в кровь из первичного очага или из казеозноизмененных лимфатических узлов. В результате диссеминации микобактерий в различных органах образуются очаги-отсевы размером от милиарных (просовидных) до крупных, величиной с горошину и более. В связи с этим различают милиарную и крупноочаговую формы гематогенной генерализации. Очаги отсева, спустя годы после затихания первичной инфекции, служат основой для гематогенного туберкулеза.
Лимфогенная форма прогрессирования первичного туберкулеза проявляется в увеличении объема поражения лимфатических узлов (бронхиальных, бифуркационных, околотрахеальных, шейных, мезентериальных и др.). Лимфатические узлы, в связи с прогрессированием казеозного некроза, увеличиваются, образуют конгломераты (пакеты), напоминающие опухоль, которые могут сдавить бронхи и сосуды. При разрушении стенки бронха развивается бронхиальный свищ.
Смешанная форма прогрессирования развивается в ослабленном организме. Её отличают рост первичного аффекта, выраженный казеозный бронхоаденит и многочисленные туберкулезные высыпания в легких и других органах.
Смерть больного при первичном туберкулезе может наступить от общей генерализации процесса, приводящей нередко к туберкулезному менингиту.
Хроническое течение первичного туберкулеза характеризуется чередованием обострений и ремиссий. Оно протекает на фоне сенсибилизация организма с развитием в тканях и органах параспецифических изменений (Струков А.И., 1948), к которым относятся: пролиферация лимфоцитов и макрофагов, гиперпластические изменения в кроветворной ткани; фибриноидные изменения соединительной ткани и стенок артериол; амилоидоз; воспаление суставов, напоминающее ревматизм (ревматизм Понсе). В ряде случаев хронически текущий первичный туберкулез сопровождается формированием первичной легочной каверны (первичная легочная чахотка). Эта каверна имеет три слоя: внутренний слой – некротические массы, средний – зона специфического продуктивного воспаленя (эпителиодные клетки, гигансткие клетки Пирогова-Лангханса, лимфоциты), наружный слой – грубоволокнистая соединительная ткань (см. Рис. 9).
II . Гематогенный туберкулез
Гематогенный туберкулез развивается через значительный срок после перенесенной первичной инфекции при обострении оставшихся очагов отсевов под влиянием неблагоприятных факторов, к которым относят:
1) Плохая экология
2) Снижения иммунитета организма, в связи с неполноценным питанием
3) Неудовлетворительные условия труда и быта
5) Алкоголь и т.д.
Необходим помнить, что, несмотря на клиническое или рентгенологическое выздоровление, с микробиологических позиций выздоровления от туберкулеза не происходит. Поэтому гематогенный туберкулез возникает после первичного туберкулеза. Источником обсеменения при гематогенном туберкулезе является не вполне заживший очаг после первичного туберкулеза в лимфатическом узле или других органах, костях, которые образовались в результате гематогенной генерализации при первичном туберкулезе. Особенностями гематогенного туберкулеза являются: преобладание продуктивной тканевой реакции (гранулемы); гематогенная генерализация, которая ведет к поражению различных органов и тканей.
Различают три разновидности гематогенного туберкулеза.
1) Генерализованный гематогенный туберкулез
2) Гематогенный туберкулез с преимущественным поражением легких
· Острый милиарный туберкулез
· Хронический милиарный туберкулез
· Хронический крупноочаговый туберкулез
3) Гематогенный туберкулез с преимущественными внелегочными поражениями
Генерализованный гематогенный туберкулез является наиболее тяжелой формой заболевания. Он сопровождается распространенным развитием во многих органах туберкулезных бугорков и очагов. В зависимости от их размеров (просовидные или до 1 см в диаметре) различают острый общий милиарный туберкулез и острый общий крупноочаговый туберкулез, который встречается у ослабленных больных. Если в очагах явно преобладает казеозный некроз, а пролиферативная и экссудативная реакции выражены слабо, процесс называется острейшим туберкулезным сепсисом.
Гематогенный туберкулез с преимущественным поражением легких также может быть милиарным (см. Рис. 4) или крупноочаговым. При этом в других органах очаги-отсевы отсутствуют или единичны. Острый милиарный туберкулез характеризуется развитием густо рассеянных просовидных очагов во всех отделах обоих легких. Нередко он приводит к менингиту. Хронический милиарный туберкулез отличается рубцеванием бугорков и стойкой эмфиземой легких, что приводит к формированию легочного сердца. Хронический крупноочаговый туберкулез легких протекает с развитием сетчатого пневмосклероза, также осложняется эмфиземой и легочным сердцем.
Гематогенный туберкулез с преимущественными внелегочными поражениями развивается из очагов-отсевов, занесенных в какой-либо орган гематогенным путем при первичном туберкулезе. Туберкулез костей и суставов встречается чаще у детей и развивается после туберкулезного остеомиелита. Частой локализацией являются тела позвонков (туберкулезный спондилит – см. Рим. 10), тазобедренный (туберкулезный коксит) и коленный (туберкулезный гонит) суставы. Процесс может привести к разрушению кости, образованию секвестров, деформации суставов с формированием горба и т.д. Туберкулез мочеполовой системы подразумевает поражение почек, мочевого пузыря, простаты, придатка яичка, эндометрия, маточный труб, яичников. Туберкулез почек обычно бывает односторонним. Процесс начинается в сосочках пирамид с образования полостей – каверн, содержащих казеозные массы. Вокруг каверн развивается хроническое интерстициальное воспаление. При гематогенном туберкулезе поражаются другие органы: печень, эндокринные железы, центральная нервная система, а также серозные оболочки.
II . Вторичный туберкулез
Вторичный, реинфекционный, туберкулез развивается в организме взрослого человека, перенесшего ранее первичную инфекцию, которая не оградила от возможности повторного заболевания. Сейчас в возникновении вторичного туберкулеза отдают предпочтение теории эндогенного заражения, то есть из первичных очагов. Для вторичного туберкулеза характерны:
· избирательное поражение легких;
· контактное и интраканаликулярное распространение (по бронхам, желудочно-кишечному тракту);
· различные клинико-морфологические формы, которые являются фазами туберкулезного процесса.
При вторичном туберкулезе инфекция распространяется преимущественно интраканаликулярным или контактным путем, по бронхам, желудочно-кишечному тракту. Гематогенная генерализация возможна также и в терминальном периоде болезни.
Патоанатомия. Выделено 8 форм (фаз) вторичного туберкулеза:
· острый кавернозный туберкулез;
Острый очаговый туберкулез начинается со специфического воспаления внутридолькового бронха. В прилежащей легочной паренхиме развивается ацинозная или дольковая казеозная бронхопневмония. Вокруг очага воспаления формируется вал эпителиоидных, лимфоидных и гигантских клеток Пирогова-Лангханса. Такие очаги получили название очагов реинфекта Абрикосова. Они встречаются в количестве 1-2, располагаются в I и II сегментах правого, или реже левого легкого. В большинстве случаев процесс самостоятельно затихает, экссудативная тканевая реакция сменяется продуктивной тканевой реакцией, очаги казеозного некроза инкапсулируются и петрифицируются.
Фиброзно-очаговый туберкулез (см. Рис. 11) развивается после заживления очагов Абрикосова, на месте которых появляются крупные инкапсулированные и частично петрифицированные очаги, описанные немецкими учеными Л. Ашоффом и Х. Пулем (ашофф-пулевские очаги). Процесс остается односторонним, не выходит за пределы I и II сегментов. При этой форме сохраняется склонность к обострению туберкулеза.
Инфильтративный туберкулез является результатом прогрессирования острого очагового или обострения фиброзно-очагового туберкулеза. Его отличает явное преобладание перифокальных экссудативных изменений над казеозными. Очаги воспаления занимают дольку и даже сегмент и долю. Такой очаг называют очагом-инфильтратом Ассманна-Редекера (по имени ученых, впервые описавших его рентгенологическую картину). При благоприятном исходе перифокальное воспаление редуцируется, и процесс переходит в фиброзно-очаговую форму туберкулеза или туберкулему.
Туберкулема – округлый инкапсулированный очаг творожистого некроза диаметром более 1 см. Туберкулема расположена в I или II сегменте, чаще справа, достигает 5 см в диаметре. Может быть единичной или в виде конгломерата из нескольких очагов. При рентгенологическом обследовании её следует дифференцировать с опухолью (рак легкого или метастаз).
Казеозная пневмония чаще развивается в результате прогрессирования инфильтративного туберкулеза. Казеознопневмонические очаги занимают ацинус, дольку, сегмент или всю долю. Казеозная пневмония (см. Рис. 12) клинически протекает крайне тяжело, может завершать терминальный период любой формы туберкулеза. Часть легкого, вовлеченная в казеозную пневмонию, увеличена, уплотнена, на разрезе желто-серого цвета, с фибринозными наложениями на плевре.
Кавернозный туберкулез характеризуется образованием полости распада, а затем каверны на месте очага-инфильтрата или туберкулемы. Полость распада появляется при гнойном расплавлении казеозных масс, которые вместе с мокротой дренируются наружу через бронх. Это сопровождается выделением микобактерий в окружающую среду и создает условия для бронхогенного инфицирования легких. Обычно каверна локализуется в I или II сегменте, имеет овальную или округлую форму, диаметром 2-5 см. Стенка каверны изнутри покрыта казеозными массами, снаружи представлена уплотненной в результате воспаления легочной тканью.
Фиброзно-кавернозный туберкулез (см. Рис.9) представляет собой хроническую форму кавернозного туберкулеза. Стенка каверны утолщена, уплотнена, с неровной поверхностью, имеет три слоя: внутренний – пиогенный (некротический), богатый распадающимися лейкоцитами; средний – слой туберкулезной грануляционной ткани; наружный – соединительнотканный. Каверна имеет неправильную форму, может быть многокамерной и занимать несколько сегментов, выходя за пределы одной доли. Вокруг каверны определяются очаги ателектаза, пневмосклероза, эмфиземы, бронхоэктазы. При обострении заболевания появляются участки инфильтрации и казеоза. Поскольку процесс распространяется сверху вниз, более старые изменения наблюдаются в верхних отделах, а свежие – в нижних легких.
Цирротический туберкулез является следствием фибрознокавернозного туберкулеза, с массивным пневмосклерозом, рубцовыми изменениями, плевральными спайками, деформацией легких. Осложнения чаще развиваются при кавернозных формах вторичного туберкулеза. В их число входят:
· кровотечение из каверны;
· прорыв каверны в плевральную полость с развитием пневмоторакса и эмпиемы плевры;
· амилоидоз (при фиброзно-кавернозном туберкулезе);
· в посттуберкулезных рубцах возможно развитие рака легкого.
Причинами смерти больных легочным туберкулезом, кроме перечисленных осложнений, могут быть прогрессирование туберкулезного процесса и легочно-сердечная недостаточность.
Дата добавления: 2019-07-15 ; просмотров: 206 ;
Читайте также:


