Поражение туберкулезным воспалением доли легкого соответствует
Ряд признаков позволяет отличить инфильтративный туберкулез легких от вирусной или вирусно-бактериальной пневмонии. Для последней формы болезни характерно острое начало с быстрым повышением температуры до 39—40°С, обычно резким ознобом, головными болями, одышкой, разбитостью, адинамией вплоть до коллапса, ломотой в пояснице и суставах, болями в груди, потерей аппетита, тошнотой, жаждой, гиперестезией кожи. Обычно при этом отмечаются насморк или заложенность носа, конъюнктивит, ларингит, трахеит, бронхит.
Больные жалуются на кашель с выделением необильной слизистой мокроты, иногда с примесью крови. В легких у них прослушивается много рассеянных сухих и влажных хрипов, изменчивых по своему характеру и распространенности. Гематологическая картина неоднотипна: наблюдается лейкопения или лейкоцитоз с резким сдвигом ядерных элементов влево, анэозинофилия, моноцитоз, появляются плазматические клетки, РОЭ значительно ускорена. Микобакгерии туберкулеза в мокроте отсутствуют.
Рентгенологически на фоне интерстициальных воспалительных изменений определяются фокусы бронхо-лобулярной, а иногда и лобарпой пневмонии и значительное расширение корней легких. Процесс чаще локализуется в нижних долях легких, но он может развиться в верхних отделах. Вместе с тем следует иметь в виду, что инфильтративный туберкулез может обнаружиться и у больных, переносящих грипп. В подобных случаях природу болезни удается установить только при динамическом наблюдении. Значительная подвижность клинических симптомов, а также физических и рентгенологических изменений в легких указывает на неспецифический характер процесса; их стабильность и прогрессирование, а тем более обнаружение микобактерий в мокроте указывают на туберкулез, который в таких случаях протекает под видом затянувшегося гриппа.
На инфильтративный туберкулез может походить стафилококковая пневмония. Она начинается и протекает различно, но чаще остро, с лихорадкой ремиттирующего типа, ознобом, потливостью, болями в груди, одышкой и цианозом, кашлем с выделением гнойной и иногда кровянистой мокроты. Однако в последнее время приходится наблюдать больных, у которых этот симптомокомплекс слабо выражен. Кроме того, у них незначительно выражены физические признаки. Чаще отмечаются нейтрофильный лейкоцитоз и резко ускоренная РОЭ. Рентгенологически при стафилококковой пневмонии обнаруживаются одипочные или множественные, часто округлой или треугольной формы фокусные тени.

Иногда процесс имеет характер сегментарного или долевого поражения с участками просветления за счет распада легочной ткани. При этом обычно отмечаются реактивные изменения со стороны плевры. Такая рентгенологическая картина, в отличие от инфильтративного туберкулеза, весьма изменчива, особенно при применении антибиотиков широкого спектра действия. Остро и обычно без продромальных признаков, с потрясающим ознобом, резкой одышкой, болями в груди, катаром верхних дыхательных путей, herpes labialis начинается крупозная пневмония. У больных отмечаются лихорадочный румянец на лице, сухой и обложенный язык, выраженный цианоз, тахикардия, плохой сон, инотда спутанное сознание. Кашель сопровождается выделением гнойного ржавого цвета мокроты, ь которой отсутствуют микобактерии туберкулеза и находят смешанную, чаще пневмодиплококковую микробную флору.
В гемограмме определяются лейкоцитоз, сдвиг нейтрофилов влево до метамиелоцитов, лимфопения, тельца Деле. Физические симптомы в виде массивного притупления, бронхиального дыхания и крепитации значительно выражены и в отличие от туберкулеза весьма изменчивы. Часто крупозная пневмония осложняется сухим или выпотным плевритом.
Аналогичные изменения происходят в плевре, печени, костном мозге и других органах. На этом основании некоторые авторы определяют такой процесс как общее эозинофильное заболевание организма.
Клинически оно начинается и протекает остро, подостро или скрыто. В последпем случае эозинофильные инфильтраты в легких обнаруживают при случайном рентгенологическом исследовании преимущественно весной или летом. Но большинство больных жалуются на общее недомогание, пониженный аппетит, одышку, боли в груди, субфебрильную или фебрильную температуру. Одновременно отмечается кашель — сухой или с выделением в небольшом количестве слизистой и тягучей мокроты желтовато-коричневого цвета, что зависит от наличия кристаллов Шарко—Лейдена, образующихся в результате распада эозипофилов. Иногда наблюдаются небольшие кровохарканья. Физические изменения в легких, скудны в виде незначительного укорочения перкуторного звука на ограниченных участках грудной клетки, небольшого количества сухих или мелких влажных хрипов, шума трения плевры.
Рентгенологически в различных и нередко в прикорневых отделах легких обнаруживают разной формы, величины и неодинаковой интенсивности затемнения с нечеткими расплывчатыми очертаниями, интерстициальные изменения, расширение корней легких. Иногда при этом выявляется небольшой междолевой или косто-диафрагмальный плеврит. При этом заболевании значительно увеличено количество эозипофилов в периферической крови, иногда до 30—50—90%. Отмеченные клинические признаки отличаются большой подвижностью. Обычно в течение нескольких дней даже без применения лечебных мероприятий снижается температура, исчезают симптомы интоксикации, рассасываются инфильтраты в легких. Более длительно сохраняются интерстициальные изменения и эозинофилия. Возможно, что она поддерживается процессом той же природы в других органах.
Все эти особенности течения болезни позволяют исключить туберкулез. Однако следует иметь в виду, что эозинофильиая пневмония в результате сенсибилизации организма может развиться у больных туберкулезом или у лиц, контактирующих с бацилловыделителями. Иногда эозинофильпые инфильтраты у больных туберкулезом возникают в процессе химиотерапии, очевидно, вследствие аллергизирующего действия некоторых туберкулостатических средств. Однако во всех этих случаях сохраняется характерная особенность эозинофильных инфильтратов: их быстрое и бесследное исчезновение после устранения тех или иных факторов, провоцирующих их возникновение.
Глава 11, глава 12:1 - 3; 2 - 4; 3 - 2; 4 - 2; 5 - 2; 6 - 3; 7 - 5;
8 - 4; 9 - 4; 10 - 2; 11 - 4; 12 - 3; 13 - 4; 14 - 2; 15 - 4; 16 - 4;
17 - 3; 18 - 4; 19 - 1; 20 - 4; 21 - 3; 22 - 2; 23 - 3; 24 - 5; 25 - 4; 26 - 2; 27 - 4; 28 - 3.
1. При инфильтративном туберкулезе в зоне поражения:
1) преобладает казеозно-некротическая тканевая реакция;
2) специфические изменения инкапсулируются;
3) доминирует экссудативная тканевая реакция;
4) преобладает продуктивная тканевая реакция;
5) отторгаются казеозные массы и образуются множественные острые каверны.
2. Удельный вес инфильтративного туберкулеза в структуре впервые выявленных больных:
3. Одним из клинико-рентгенологических вариантов туберкулезного инфильтрата является:
4. Одним из клинико-рентгенологических вариантов туберкулезного инфильтрата является:
5. Одним из клинико-морфологических вариантов туберкулезного инфильтрата является:
4) хронически текущий;
6. Инфильтративному туберкулезу легких непосредственно предшествует:
1) туберкулез внутригрудных лимфатических узлов;
2) первичный туберкулезный комплекс;
3) очаговый туберкулез;
5) кавернозный туберкулез.
7. Поражение туберкулезным воспалением расположенных рядом 2-3 долек отмечают при сформированном:
1) сегментарном инфильтрате;
2) облаковидном инфильтрате;
5) бронхолобулярном инфильтрате.
8. Поражение туберкулезным воспалением доли легкого соответствует:
1) округлому инфильтрату;
2) облаковидному инфильтрату;
5) бронхолобулярному инфильтрату.
9. При инфильтративном туберкулезе выраженность клинических признаков определяется:
1) наличием внелегочных очагов;
2) локализацией поражения;
3) наличием МБТ в мокроте;
4) клинико-рентгенологическим вариантом инфильтрата;
5) социальным статусом больного.
10. У больных инфильтративным туберкулезом легких кашель с мокротой обычно появляется в случае:
1) поражения плевры над инфильтратом;
2) распада легочной ткани в зоне поражения;
3) формирования бронхонодулярного свища;
4) развития лимфогематогенной диссеминации;
5) поражения регионального внутригрудного лимфатического узла.
11. Выделение умеренного количества слизисто-гнойной мокроты с МБТ более характерно для больных:
1) туберкулезным плевритом;
2) очаговым туберкулезом легких в фазе инфильтрации;
3) туберкулезом внутригрудных лимфатических узлов;
4) инфильтративным туберкулезом легких в фазе распада;
5) милиарным туберкулезом в фазе инфильтрации.
12. Притупление перкуторного звука у нижнего угла лопатки справа определяют при формировании:
1) полости распада во II сегменте правого легкого;
2) туберкулемы в I сегменте правого легкого;
3) округлого инфильтрата в VI сегменте правого легкого;
4) свежего туберкулезного очага в VI сегменте правого легкого;
5) фиброзной каверны в I сегменте правого легкого.
13. Единичные влажные хрипы на фоне ослабленного везикулярного дыхания чаще определяют над зоной поражения у больного с впервые выявленным:
1) туберкулезом плевры;
2) милиарным туберкулезом;
3) туберкулезом внутригрудных лимфатических узлов;
4) облаковидным инфильтратом;
5) туберкулезом трахеи.
14. Массивное выделение МБТ обнаруживают при развитии в легком:
1) округлого инфильтрата;
3) бронхолобулярного инфильтрата;
4) сегментарного инфильтрата;
5) свежих очагов.
15. Лейкоцитоз, лимфопению, палочкоядерный сдвиг, повышение СОЭ чаще определяют при наличии:
1) лобита в фазе рассасывания;
2) округлого инфильтрата в фазе распада;
3) бронхолобулярного инфильтрата в фазе уплотнения;
4) лобита в фазе распада;
5) облаковидного инфильтрата в фазе уплотнения.
16. На рентгенограмме больного с бронхолобулярным инфильтратом обычно обнаруживают:
1) кольцевидную тень размером не менее 3 χ 4 см;
2) группу очаговых теней высокой интенсивности;
3) патологию тени корня легкого;
4) ограниченное затемнение;
5) распространенное затемнение.
17. При округлом инфильтрате обнаруживают:
1) патологию корня легкого;
2) очаговую тень;
3) ограниченное затемнение;
4) распространенное затемнение;
5) кольцевидную тень.
18. Распространенное затемнение на рентгенограмме соответствует:
1) кавернозному туберкулезу;
2) очаговому туберкулезу;
3) милиарному туберкулезу;
5) бронхолобулярному инфильтрату.
19. Результатом эффективного лечения облаковидного инфильтрата более часто являются:
1) фиброз и фиброзные очаги;
2) осумкованные фокусы;
3) санированная каверна с перикавитарным фиброзом;
4) фиброателектаз с инкапсулированными очагами;
5) участки обызвествления.
20. Неблагоприятным исходом инфильтративного туберкулеза легких является:
1) милиарный туберкулез;
2) подострый диссеминированнный туберкулез;
3) хронический диссеминированный туберкулез;
4) фиброзно-кавернозный туберкулез;
5) хронически текущий первичный туберкулез.
21. Морфологическая основа казеозной пневмонии:
1) обширные инфильтративные изменения в зоне поражения;
2) множественные казеозные очаги в пределах доли легкого;
3) казеозный некроз более чем одного сегмента легкого;
4) осумкованный участок казеозного некроза более 12 мм;
5) полость распада с широкой 3-слойной стенкой.
22. Особенностью казеозной пневмонии является:
1) преобладание параспецифических тканевых реакций;
2) выраженный казеозно-некротический компонент воспаления;
3) резко выраженный экссудативный компонент воспаления;
4) преобладание продуктивного компонента воспаления;
5) раннее формирование фиброзных изменений.
23. Удельный вес казеозной пневмонии в структуре впервые выявленных больных туберкулезом в РФ:
24. Летальность при казеозной пневмонии достигает:
25. Ведущий патогенетический фактор развития казеозной пневмонии:
1) снижение количества Т-лимфоцитов;
2) повышение количества В-лимфоцитов;
3) снижение количества макрофагов;
4) избыточный апоптоз иммунокомпетентных клеток;
5) снижение функциональной активности Т-лимфоцитов.
26. Характер туберкулиновой чувствительности у больных казеозной пневмонией:
1) положительная анергия;
2) отрицательная анергия;
3) слабоположительная реакция;
4) гиперергическая реакция;
5) нормерическая реакция.
27. Клиническая картина казеозной пневмонии обычно характеризуется:
1) волнообразным течением;
2) рецидивирующим течением;
3) умеренно-выраженными клиническими признаками;
4) тяжелым, остро прогрессирующим течением;
5) подострым течением.
28. Благоприятным исходом казеозной пневмонии считают формирование:
1) очагового туберкулеза;
2) инфильтративного туберкулеза;
3) цирротического туберкулеза;
4) диссеминированного туберкулеза;
5) множественных туберкулем.
Не нашли то, что искали? Воспользуйтесь поиском:

Очаговый туберкулез легких — это вторичная форма туберкулезной инфекции, развивающаяся в организме человека, перенесшего ранее первичную инфекцию, которая не обеспечила достаточной напряженности иммунитета и не оградила от вероятности повторного заболевания. Очаговый туберкулез легкого, как одна из распространенных форм инфекции среди трудоспособных лиц среднего возраста, требует знания основных симптомов и диагностических критериев.
Что это такое?
Очаговая форма является результатом ранее перенесенной инфекции – скрытой или клинически выраженной. Патология имеет различные коды по МКБ-10 в зависимости от бактериологического и гистологического подтверждения диагноза: А15.1, А15.2 или А.15.3 (подтвержденный), А16.1 или А16.2 (неподтвержденный).
Очаговый туберкулез – это собирательное понятие, подразумевающее различные поражения легочной ткани, при которых патологические образования не превышают поперечник дольки легкого (1 см).
Поэтому пациент с очаговым туберкулезом заразен при контакте для окружающих не во всех случаях, только при обширном воспалении. Бактериовыделение при этой форме диагностируется не всегда.
К группе риска по заболеванию очаговым туберкулезом относятся лица, злоупотребляющие алкоголем, находящиеся в неблагоприятных условиях проживания, в местах лишения свободы. Кроме того, сопротивляемость организма по отношению к туберкулезной инфекции снижают и другие хронические инфекционные заболевания, лечение глюкокортикоидами, противоопухолевыми средствами и иммунодепрессантами.
Беременность и послеродовый период являются временем частой выявляемости вторичных форм туберкулеза среди женщин. Перманентные неврозы, односторонние диеты и недоедание, частые переохлаждения существенно повышают риски реинфекции.
Чаще всего данную разновидность туберкулеза диагностируют у взрослых людей – лиц среднего возраста. Распространенность его колеблется в интервале 9-15% от впервые выявленных форм туберкулеза. Среди заболевших на долю очаговой разновидности приходится 25%, что означает довольно высокий удельный вес этой разновидности туберкулеза среди иных вторичных форм. Часто диагностируют заболевание у медицинских работников, а также у членов семьи, где проживает больной открытой формой туберкулеза.
Выделяют две патогенетические формы: свежую (острую) и хроническую. В зависимости от диагностированной формы выбирают различные тактики лечения. Свежий очаговый туберкулез – это начальный процесс повторной инфекции у человека, в прошлом зараженного палочками Коха, а хронический – результат неполного обратного развития различных форм туберкулеза.
Патогенез
Острая очаговая форма развивается на фоне подавления активности иммунитета. В ранее пораженном участке легкого палочки Коха находят благоприятные условия для повторного размножения. Преобладающий механизм развития – реактивация очагов Симона (участков ранее перенесенного первичного туберкулеза в легком или лимфоузлах), отсевы в верхушки.
Еще один путь развития очага – суперинфекция. Длительный тесный контакт с бактериовыделителем, в особенности высокозаразных форм микобактерий, также приводит к реактивации старого очага и формированию новых. У пациентов с острой очаговой разновидностью часто обнаруживают лекарственную устойчивость палочек Коха.
Приблизительно у 80% пациентов выявляют старые обызвествленные участки в легких, что указывает на значительную роль именно реактивации собственной инфекции. Очаговая форма формируется спустя несколько лет после возникновения первичного туберкулезного комплекса.
Для данной разновидности туберкулезной инфекции характерна ограниченность дольками одного-двух сегментов.
Первые тканевые изменения проявляются в концевых отделах мелких бронхов верхней доли легкого, иногда нижней. Вторичные очаги чаще всего обнаруживают в 1, 2 и 4 сегментах верхних долей или одной доли, так как там условия для размножения палочек Коха оптимальны.
Проникновение микобактерий в стенки мелких бронхов сопровождается их специфическим воспалением, формированием участка казеозной пневмонии и проникновением некротических масс в терминальный бронх и альвеолу. Такой патологический очаг называется очагом Абрикосова. При очаговом туберкулезе их может быть несколько.

В ослабленном организме воспаление распространяется на ткани, окружающие очаг; в таких случаях развивается инфильтративный туберкулез.
Погрешности в лечении, несоблюдение режима, сопутствующие патологии, отягощающие течение очагового туберкулеза, приводят к сочетанию процессов заживления и активного воспаления. Вокруг очагов формируется фиброзная капсула – возникают очаги Ашоффа-Пуля. Медленное обратное развитие ведет к хронизации процесса.
Хронический очаговый туберкулез имеет благоприятный прогноз при адекватном лечении. Однако при обострении процесса легочная ткань в очагах может подвергнуться казеозному некрозу и распаду.
Клиническая симптоматика
Реактивация туберкулезного процесса в виде острой очаговой формы практически у трети больных протекает инапперцептно, что означает минимальную выраженность симптомов, недостаточную для полного осознания болезни человеком. Свежий очаговый туберкулез проявляется классическими симптомами:
- повышенная утомляемость, снижение работоспособности и физической выносливости;
- ухудшение аппетита и похудание;
- чрезмерная потливость;
- незначительное, длительное повышение температуры по вечерам;
- периодический сухой кашель.
Клинические проявления данной разновидности довольно скудные, поэтому ее называют малой формой туберкулеза.
Указанные выше симптомы соответствуют фазе инфильтрации (распространению туберкулезного воспаления из старого очага в окружающие ткани, формированию очагов Абрикосова) и свидетельствуют о наличии туберкулезной интоксикации. Массивное поражение легких, двусторонний процесс, развитие казеозной пневмонии сопровождаются усугублением клиники, выраженным кашлем с отделением мокроты.
Хронический вариант инфекционного процесса проявляется различными симптомами в зависимости от фазы. При обострении – фиброзно-очаговой форме туберкулеза – во время активизации воспаления нарастает интоксикация, усиливается кашель, отделяется мокрота, возможно появление кровохарканья. Далее процесс затухает, но не полностью, обуславливая волнообразное течение. Клиника напоминает рецидивирующие ОРЗ или бронхиты.
При объективном обследовании над зоной поражения отмечается ослабление дыхания, ограничение дыхательных движений грудной клетки. При распространенной форме выслушиваются мелкопузырчатые хрипы.
Методики, используемые в процессе диагностики:
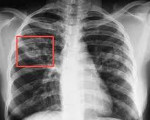
- Рентгенологическое исследование. На рентгене, как на фото ниже, отмечается типичная очаговая тень диаметром до 1 см или несколько теней, наличие инфильтрации – размытых контуров вокруг. При нескольких образованиях отмечается тенденция к их слиянию.
- Компьютерная томография позволяет обнаружить ранние стадии острого очагового туберкулеза. На КТ виден внутридольковый бронхит и воспаление отводящего лимфатического сосуда (формирующийся очаг Абрикосова).
- Бактериоскопия и культуральные исследования. При трехкратной микроскопии мокроты и бак.посеве микобактерии обнаруживаются не всегда (в 15-25%).
- Молекулярно-биологические методы (ПЦР).
- В общем анализе крови не отмечается выраженных изменений. СОЭ не превышает 20 мм/ч, количество лимфоцитов снижается, уровень лейкоцитов – умеренно возрастает.
- Проба Коха (подкожное введение туберкулина) в рамках дифференциальной диагностики. Спустя 2-3 дня отмечается усиление симптоматики и местных изменений в легких.

Как и в отношении других форм туберкулеза, решающее значение в подтверждении диагноза имеет положительная динамика при химиотерапии.
Дифференциальная диагностика
Дифференциальная диагностика проводится с очаговой пневмонией, раком легкого, доброкачественной опухолью, грибковым воспалением. В отличие от других патологий очаговый туберкулез в фазе инфильтрации определяется в верхушках легких (чаще с одной стороны). На рентгенограмме определяются и свежие очаги, представленные округлыми тенями диаметром до 1 см с нечеткими контурами, и старые фиброзированные участки.
В отличие от туберкулеза, рак легкого чаще развивается у пожилых курящих людей. Пневмония отличается яркими клиническими проявлениями, острым началом болезни, а также нижнедолевой локализацией.
Лечение
Основным методом лечения является химиотерапия, проводимая в два этапа. Предварительно определяют наличие бактериовыделения и множественной лекарственной устойчивости. При открытой форме и чувствительности палочек к химиопрепаратам назначают 1 режим. В первой фазе, которая длится 3 месяца, назначают 4 антибиотика из основной группы. Во 2 фазе – два или три антибиотика на 4 или 5 месяцев.
Закрытая форма подлежит химиотерапии по 3 режиму. Первая фаза длится 2-3 месяца с применением основной группы антибиотиков, вторая – 4-5 месяцев двумя или тремя антибиотиками.
При выявленной устойчивости к антибиотикам применяют 2, 4 или 5 режимы.

Лечение очаговой формы проходит в стационаре. При положительной динамике, прекращении бактериовыделения второй этап терапии возможен в амбулаторном варианте. Очаговый ТВС легких лечится в среднем до года (8-9 месяцев), при медленной инволюции очагов – около полутора лет. Так, например, для лечения впервые выявленной формы очагового туберкулеза верхней доли правого легкого без бактериовыделения потребуется 7-8 месяцев.
Актуальные клинические рекомендации для успешного лечения:
- непрерывность;
- строгое соблюдение дозировок и времени приема лекарств;
- высококалорийное и полноценное питание;
- комплексное и комбинированное лечение;
- двухфазность терапии;
- контроль эффективности химиотерапии;
- лечение сопутствующей патологии;
- гигиенический режим.
Прогноз и осложнения
Своевременная диагностика, полноценное лечение, соблюдение режима химиотерапии и отсутствие отягощающих факторов обеспечивают благоприятный исход болезни. Очаги рассасываются, замещаются рубцом, кальцинатами.
При неблагоприятном течении острый очаговый туберкулез переходит в инфильтративный, а хронический – в деструктивные формы, туберкулему. К осложнениям относят кровохарканье, плеврит.
Заключение
Очаговую разновидность туберкулеза относят к ранним формам вторичного проявления инфекции, что объясняет благоприятный исход в большинстве случаев. Однако в основе успешной борьбы лежит своевременное выявление болезни, быстрая и качественная постановка диагноза, адекватная состоянию пациента терапия.
Туберкулез легких – это инфекционная патология, вызываемая бациллой Коха, характеризующаяся различными в клинико-морфологическом отношении вариантами поражения легочной ткани. Многообразие форм туберкулеза легких обусловливает вариабельность симптоматики. Наиболее типичны для туберкулеза легких респираторные нарушения (кашель, кровохарканье, одышка) и симптомы интоксикации (длительный субфебрилитет, потливость, слабость). Для подтверждения диагноза используются лучевые, лабораторные исследования, туберкулинодиагностика. Химиотерапия туберкулеза легких проводится специальными туберкулостатическими препаратами; при деструктивных формах показано хирургическое лечение.
МКБ-10


Общие сведения
На сегодняшний день туберкулез легких представляет не только медико-биологическую, но и серьезную социально-экономическую проблему. По данным ВОЗ, туберкулезом инфицирован каждый третий житель планеты, смертность от инфекции превышает 3 млн. человек в год. Легочный туберкулез является самой частой формой туберкулезной инфекции. Удельный вес туберкулеза других локализаций (суставов, костей и позвоночника, гениталий, кишечника, серозных оболочек, ЦНС, глаз, кожи) в структуре заболеваемости значительно ниже.

Причины
Специфическими агентами, обусловливающими инфекционную природу заболевания, служат микобактерии туберкулеза (МБТ). В 1882г. Роберт Кох впервые описал основные свойства возбудителя и доказал его специфичность, поэтому бактерия получила имя своего первооткрывателя – палочка Коха. Микроскопически микобактерии туберкулеза имеют вид прямой или слегка изогнутой неподвижной палочки, шириной 0,2-0,5 нм и длиной 0,8-3 нм.
Отличительной чертой МБТ является их высокая устойчивость к внешним воздействиям (высоким и низким температурам, влажности, воздействию кислот, щелочей, дезинфектантов). Наименьшую стойкость возбудители туберкулеза легких демонстрируют к солнечному свету. Для человека опасность представляют туберкулезные бактерии человеческого и бычьего типа; случаи инфицирования птичьим типом микобактерий крайне редки.
Основной путь заражения при первичном туберкулезе легких – аэрогенный: от больного открытой формой человека микобактерии распространяются с частичками слизи, выделяемыми в окружающую среду при разговоре, чихании, кашле; могут высыхать и разноситься с пылью на значительные расстояния. В дыхательные пути здорового человека инфекция чаще попадает воздушно-капельным или пылевым путем.
Меньшую роль в инфицировании играют алиментарный (при употреблении зараженных продуктов), контактный (при использовании общих предметов гигиены и посуды) и трансплацентарный (внутриутробный) пути. Причиной вторичного туберкулеза легких выступает повторная активация ранее перенесенной инфекции либо повторное заражение.
Однако попадание МБТ в организм не всегда приводит к заболеванию. Факторами, на фоне которых туберкулез легких развивается особенно часто, считаются:
- неблагоприятные социально-бытовые условия
- курение и другие химические зависимости
- недостаточное питание
- иммуносупрессия (ВИЧ-инфекция, прием глюкокортикоидов, состояние после трансплантации органов)
- силикоз
- сахарный диабет
- ХПН
- онкологические заболевания и др.
В группе риска по развитию туберкулеза легких находятся мигранты, заключенные, лица, страдающие наркотической и алкогольной зависимостью. Также имеет значение вирулентность инфекции и длительность контакта с больным человеком.
Патогенез
При снижении местных и общих факторов защиты микобактерии беспрепятственно проникают в бронхиолы, а затем в альвеолы, вызывая специфическое воспаление в виде отдельных или множественных туберкулезных бугорков или очагов творожистого некроза. В этот период появляется положительная реакция на туберкулин - вираж туберкулиновой пробы. Клинические проявления туберкулеза легких на этой стадии часто остаются нераспознанными. Небольшие очажки могут самостоятельно рассасываться, рубцеваться или обызвествляться, однако МБТ в них длительно сохраняются.
Классификация
Первичный туберкулез легких - это впервые развившаяся инфильтрация легочной ткани у лиц, не имеющих специфического иммунитета. Диагностируется преимущественно в детском и подростковом возрасте; реже возникает у лиц старшего и пожилого возраста, которые в прошлом перенесли первичную инфекцию, закончившуюся полным излечением. Первичный туберкулез легких может принимать форму:
- первичного туберкулезного комплекса (ПТК)
- туберкулеза внутригрудных лимфоузлов (ВГЛУ)
- хронически текущего туберкулеза.
Вторичный туберкулез легких развивается при повторном контакте с МБТ или в результате реактивации инфекции в первичном очаге. Основные вторичные клинические формы представлены:
Отдельно различают кониотуберкулез (туберкулез, развивающийся на фоне пневмокониозов), туберкулез верхних дыхательных путей, трахеи, бронхов; туберкулезный плеврит. При выделении больным МБТ в окружающую среду с мокротой говорят об открытой форме (ВК+) туберкулеза легких; при отсутствии бацилловыделения – о закрытой форме (ВК–). Также возможно периодическое бацилловыделение (ВК±).
Течение туберкулеза легких характеризуется последовательной сменной фаз развития:
- 1) инфильтративной
- 2) распада и обсеменения
- 3) рассасывания очага
- 4) уплотнения и обызвествления.
Симптомы туберкулеза легких
Первичный туберкулезный комплекс сочетает в себе признаки специфического воспаления в легком и регионарный бронхоаденит. Может протекать бессимптомно или под маской простудных заболеваний, поэтому выявлению первичного туберкулеза легких способствуют массовые скрининги детей (проба Манту) и взрослых (профилактическая флюорография).
Чаще возникает подостро: больного беспокоит сухой кашель, субфебрилитет, утомляемость, потливость. При острой манифестации клиника напоминает неспецифическую пневмонию (высокая лихорадка, кашель, боль в груди, одышка). В результате лечения происходит рассасывание или обызвествление ПТК (очаг Гона). В неблагоприятных случаях может осложняться казеозной пневмонией, образованием каверн, туберкулезным плевритом, милиарным туберкулезом, диссеминацией микобактерий с поражением почек, костей, мозговых оболочек.
Признаки туберкулезной интоксикации включают отсутствие аппетита, снижение массы тела, утомляемость, бледность кожи, темные круги под глазами. На венозный застой в грудной полости может указывать расширение венозной сети на коже грудной клетки. Данная форма нередко осложняется туберкулезом бронхов, сегментарными или долевыми ателектазами легких, хронической пневмонией, экссудативным плевритом. При прорыве казеозных масс из лимфоузлов через стенку бронхов могут формироваться легочные очаги туберкулеза.
Клиническая картина очагового туберкулеза малосимптомна. Кашель отсутствует или возникает редко, иногда сопровождается выделением скудной мокроты, болями в боку. В редких случаях отмечается кровохарканье. Чаще больные обращают внимание на симптомы интоксикации: непостоянный субфебрилитет, недомогание, апатию, пониженную работоспособность. В зависимости от давности туберкулезного процесса различают свежий и хронический очаговый туберкулез легких.
Течение очагового туберкулеза легких относительно доброкачественное. У больных с нарушенной иммунной реактивностью заболевание может прогрессировать в деструктивные формы туберкулеза легких.
Клиническая картина инфильтративного туберкулеза легких зависит от величины инфильтрата и может варьировать от нерезко выраженных симптомов до острого лихорадочного состояния, напоминающего грипп или пневмонию. В последнем случае отмечается выраженная высокая температура тела, ознобы, ночная потливость, общая слабость. Со стороны органов дыхания беспокоит кашель с мокротой и прожилками крови.
В воспалительный процесс при инфильтративной форме туберкулеза легких часто вовлекается плевра, что обусловливает появление болей в боку, плеврального выпота, отставание пораженной половины грудной клетки при дыхании. Осложнениями инфильтративного туберкулеза легких могут стать казеозная пневмония, ателектаз легкого, легочное кровотечение и др.
Может манифестировать в острой (милиарной), подострой и хронической форме. Тифоидная форма милиарного туберкулеза легких отличается преобладанием интоксикационного синдрома над бронхолегочной симптоматикой. Начинается остро, с нарастания температуры до 39-40 °С, головной боли, диспепсических расстройств, резкой слабости, тахикардии. При усилении токсикоза может возникать нарушение сознания, бред.
При легочной форме милиарного туберкулеза легких с самого начала более выражены дыхательные нарушения, включающие сухой кашель, одышку, цианоз. В тяжелых случаях развивается острая сердечно-легочная недостаточность. Менингеальной форме соответствуют симптомы поражения мозговых оболочек.
Подострое течение диссеминированного туберкулеза легких сопровождается умеренной слабостью, понижением работоспособности, ухудшением аппетита, похуданием. Эпизодически возникают подъемы температуры. Кашель продуктивный, не сильно беспокоит больного. Иногда первым признаком заболевания становится легочное кровотечение.
Хронический диссеминированный туберкулез легких при отсутствии обострения бессимптомен. Во время вспышки процесса клиническая картина близка к подострой форме. Диссеминированный туберкулеза легких опасен развитием внелегочного туберкулеза, спонтанного пневмоторакса, тяжелых легочных кровотечений, амилоидоза внутренних органов.
Характер течения кавернозного туберкулезного процесса волнообразный. В фазу распада нарастают интоксикационные симптомы, гипертермия, усиливается кашель и увеличивается количество мокроты, возникает кровохарканье. Часто присоединяется туберкулез бронхов и неспецифический бронхит.
Фиброзно-кавернозный туберкулез легких отличается формированием каверн с выраженным фиброзным слоем и фиброзными изменениями легочной ткани вокруг каверны. Протекает длительно, с периодическими обострениями общеинфекционной симптоматики. При частых вспышках развивается дыхательная недостаточность II-III степени.
Осложнениями, связанными с деструкцией легочной ткани, являются профузное легочное кровотечение, бронхоплевральный свищ, гнойный плеврит. Прогрессирование кавернозного туберкулеза легких сопровождается эндокринными расстройствами, кахексией, амилоидозом почек, туберкулезным менингитом, сердечно-легочной недостаточностью – в этом случае прогноз становится неблагоприятным.
Является исходом различных форм туберкулеза легких при неполной инволюции специфического процесса и развитии на его месте фиброзно-склеротических изменений. При пневмоциррозе бронхи деформированы, легкое резко уменьшено в размерах, плевра утолщена и нередко обызвествлена.
Изменения, происходящие при цирротическом туберкулезе легких, обусловливают ведущие симптомы: выраженную одышку, тянущую боль в груди, кашель с гнойной мокротой, кровохарканье. При обострении присоединятся признаки туберкулезной интоксикации и бацилловыделение. Характерным внешним признаком пневмоцирроза служит уплощение грудной клетки на стороне поражения, сужение и втянутость межреберных промежутков. При прогрессирующем течении постепенно развивается легочное сердце. Цирротические изменения в легких необратимы.
Представляет собой инкапсулированный казеозный очаг, сформировавшийся в исходе инфильтративного, очагового или диссеминированного процесса. При стабильном течении симптомы не возникают, образование выявляется при рентгенографии легких случайно. В случае прогрессирующей туберкуломы легкого нарастает интоксикация, появляется субфебрилитет, боль в груди, кашель с отделением мокроты, возможно кровохарканье. При распаде очага туберкулома может трансформироваться в кавернозный или фиброзно-кавернозный туберкулез легких. Реже отмечается регрессирующее течение туберкуломы.
Диагностика
Диагноз той или иной формы туберкулеза легких выставляется врачом-фтизиатром на основании совокупности клинических, лучевых, лабораторных и иммунологических данных. Для распознавания вторичного туберкулеза большое значение имеет подробный сбор анамнеза. Для подтверждения диагноза проводится:
- Лучевая диагностика.Рентгенография легких является обязательным диагностической процедурой, позволяющей выявить характер изменений в легочной ткани (инфильтративный, очаговый, кавернозный, диссеминированный и т. д.), определить локализацию и распространенность патологического процесса. Выявление кальцинированных очагов указывает на ранее перенесенный туберкулезный процесс и требует уточнения данных с помощью КТ или МРТ легких.
- Анализы. Обнаружение МБТ достигается неоднократным исследованием мокроты (в т. ч. с помощью ПЦР), промывных вод бронхов, плеврального экссудата. Но сам по себе факт отсутствия бацилловыделения не является основанием для исключения туберкулеза легких. Современные иммунологические тесты позволяют выявить туберкулезную инфекцию почти со 100%-ной вероятностью. К ним относятся QuantiFERON и Т-спот. ТБ.
- Туберкулинодиагностика. К методам туберкулинодиагностики относятся диаскин-тест, пробы Пирке и Манту, однако сами по себе данные методы могут давать ложные результаты. Иногда для подтверждения туберкулеза легких приходится прибегать к пробному лечению противотуберкулезными препаратами с оценкой динамики рентгенологической картины.
По результатам проведенной диагностики туберкулез легких дифференцируют с пневмонией, саркоидозом легких, периферическим раком легкого, доброкачественными и метастатическими опухолями, пневмомикозами, кистами легких, абсцессом, силикозом, аномалиями развития легких и сосудов. Дополнительные методы диагностического поиска могут включать бронхоскопию, плевральную пункцию, биопсию легкого.

Лечение туберкулеза легких
Во фтизиатрической практике сформировался комплексный подход к лечению туберкулеза легких, включающий медикаментозную терапию, при необходимости - хирургическое вмешательство и реабилитационные мероприятия. Лечение проводится поэтапно: сначала в тубстационаре, затем в санаториях и, наконец, амбулаторно. Режимные моменты требуют организации лечебного питания, физического и эмоционального покоя.
- Противотуберкулезная терапия. Ведущая роль отводится специфической химиотерапии с помощью препаратов с противотуберкулезной активностью. Для терапии различных форм туберкулеза легких разработаны и применяются 3-х, 4-х и 5-тикомпонентные схемы (в зависимости от количества используемых препаратов). К туберкулостатикам первой линии (обязательным) относятся изониазид и его производные, пиразинамид, стрептомицин, рифампицин, этамбутол; средствами второго ряда (дополнительными) служат аминогликозиды, фторхинолоны, циклосерин, этионамид и др. Способы введения препаратов различны: перорально, внутримышечно, внутривенно, эндобронхиально, внутриплеврально, ингаляторно. Курсы противотуберкулезной терапии проводят длительно (в среднем 1 год и дольше).
- Патогенетическая терапия. При туберкулезе легких включает прием противовоспалительных средств, витаминов, гепатопротекторов, инфузионную терапию и пр. В случае лекарственной резистентности, непереносимости противотуберкулезных средств, при легочных кровотечениях используется коллапсотерапия.
- Хирургическое лечение. При соответствующих показаниях (деструктивных формах туберкулеза легких, эмпиеме, циррозе и ряде др.) применяются различные оперативные вмешательства: кавернотомию, торакопластику, плеврэктомию, резекцию легких.
Профилактика
Профилактика туберкулеза легких является важнейшей социальной проблемой и приоритетной государственной задачей. Первым шагом на этом пути является обязательная вакцинация новорожденных, детей и подростков. При массовых обследованиях в дошкольных и школьных учреждениях используется постановка внутрикожных туберкулиновых проб Манту. Скрининг взрослого населения осуществляется путем проведения профилактической флюорографии.
Читайте также:


