Реферат рентгенодиагностика туберкулеза легких на
Рентгенологическая диагностика туберкулеза органов дыхания. Методическое пособие: Изд-во СибГМУ, 2004. - 32 с.
Своевременная и качественная диагностика туберкулеза органов дыхания является актуальной задачей клинической рентгенологии. Современные методы лучевой диагностики, включающие обзорную рентгенографию, томографию, компьютерную томографию, ультрасонографию, играют решающую роль на всех этапах заболевания туберкулезом: при выявлении процесса, определении его распространенности, в дифференциальной диагностике с другими воспалительными процессами, при наблюдении за развитием процесса, особенно при его прогрессировании или изменении под влиянием различных методов лечения.
В данной методической разработке описаны основные методы рентгенологического исследования легких и их информативность, рентгенологическая картина и морфологические изменения при основных клинических формах туберкулеза органов дыхания, представлена дифференциальная диагностика каждой формы.
Методические рекомендации предназначены для лучевых диагностов, пульмонологов, а также интернов и студентов.
Ф.Ф. Тетенев, доктор медицинских наук, профессор, зав. кафедрой пропедевтики внутренних болезней ГОУВПО СибГМУ, г. Томск
Актуальность темы
Современная эпидемиологическая обстановка характеризуется повышением инфицированности и заболеваемости населения туберкулезом. Туберкулез – инфекционное заболевание, которое поражает разные органы. Наиболее часто заболевание проявляется развитием инфекционного воспалительного процесса в легких, трахеобронхиальной системе, внутригрудных лимфатических узлах и плевре.
Современная и качественная диагностика туберкулеза органов дыхания представляет собой важную задачу клинической рентгенологии. Рентгенологическое исследование играет большую роль на всех этапах заболевания туберкулезом:
как метод его выявления;
как метод диагностики туберкулезного поражения, определения его протяженности, формы, фазы заболевания в соответствии с принятой классификацией;
как метод дифференциальной диагностики туберкулеза с заболеваниями органов дыхания другой этиологии;
как метод наблюдения за развитием процесса под влиянием разных методов лечения.
На основании большого клинического опыта, морфологического материала, изменяющейся в динамике рентгенологической картины туберкулезные поражения органов дыхания сгруппированы в ряд основных клинических форм заболевания, различающихся по патогенезу, течению и исходам. Клиническая классификация туберкулеза все время совершенствуется. Действующая классификация клинических форм туберкулеза утверждена на 8 съезде фтизиатров в 1973 году и адаптирована к Международной классификации болезней 10 пересмотра.
Клиническая классификация туберкулеза
А. Основные клинические формы туберкулеза
Рубрика по МКБ IX пересмотра
I. Туберкулезная интоксикация у детей и подростков.
II. Туберкулез органов дыхания.
Первичный туберкулезный комплекс.
Туберкулез внутригрудных лимфатических узлов.
Диссеминированный туберкулез легких.
Милиарный туберкулез легких.
Очаговый туберкулез легких.
Инфильтративный туберкулез легких.
Кавернозный туберкулез легких.
Фиброзно-кавернозный туберкулез легких.
Туберкулезный плеврит (в том числе, эмпиема).
Туберкулез верхних дыхательных путей, трахеи, бронхов и др.
Туберкулез органов дыхания, комбинированный с пылевыми профессиональными заболеваниями легких.
III. Туберкулез других органов и систем.
* Приказ №324 от 22.11.1995г. Минздравмедпрома РФ.
Б. Характеристика туберкулезного процесса.
Локализация и протяженность по долям и сегментам
а) инфильтрация, распад, обсеменение;
б) рассасывание, уплотнение, рубцевание.
а) с выделением микобактерий туберкулеза (БК+);
б) без выделения микобактерий туберкулеза (БК-).
Бронхиальные свищи и др.
Г. Остаточные изменения после излеченного туберкулеза;
а) органов дыхания: фиброзные, фиброзно-очаговые, буллезные изменения, кальцинаты в легких и лимфатических узлах, плевропневмосклероз, бронхоэктазы, цирроз, состояние после хирургических вмешательств и пр. (137.0);
б) других органов (137.1 - 137.4).
Диагностика, установление клинической формы легочного туберкулеза, протяженности фазы процесса базируются на данных рентгенологического обследования.
Очаговый туберкулез – клиническая форма туберкулеза, являющаяся собирательным клинико-морфологическим понятием; различные по патогенезу, морфологии и клинике поражения туберкулезной этиологии, при которых диаметр каждого патологического процесса не превышает поперечного размера легочной дольки (до 12 мм). Туберкулезное поражение при ОТБ ограничено (в пределах 1–2 сегментов)
Очаговый туберкулез в настоящее время составляет 18–25% среди всех впервые выявленных больных легочным туберкулезом. Эта форма туберкулеза характеризуется наличием небольшого количества очагов, преимущественно продуктивного характера, локализующихся в ограниченном участке одного или обоих легких, занимающих 1–2 сегмента.
Патогенез и патоморфология:
1. Свежий очаговый туберкулез: возникает при ИДС вследствии реактивации очагов первичного ТБ или экзогенной суперинфекции; при этом реакция фагоцитов на МБТ сохраняется; чаще всего вначале МТБ проникает во внутридольковый бронх и вызывает внутридольковый казеозный панбронхит, затем происходит аспирация казеозно-некротических масс в дистально расположенные бронхиолы и альвеолы и развивается внутридольковая казеозная пневмония (очаг Абрикосова); этот очаг вначале премущественно экссудативный и может перейти в инфильтрат при прогрессировании, однако чаще становиться продуктивным.
2. Хронический очаговый туберкулез: при хронизации процесса вокруг очага воспаления происходят явления репарации, при этом вокруг отдельных очагов формируется фиброзная или гиалиновая капсула (очаги Ашоффа-Пуля); капсула может формироваться и при регрессии диссеминированного, кавернозного, ифильтративного и др. форм туберкулеза; признаки активного воспаления в очаге постепенно уменьшаются, а грануляционная ткань замещается фиброзной; при обострении казеозные массы в очагах могут подвергаться расплавлению и распространению через бронхи и лимфатические сосуды в другие участки легкого.
Очаговый туберкулез легких может быть следствием ограниченной гематогенной диссеминации или возникает в результате прогрессирования мелких очажков, образовавшихся в период первичной инфекции или после нее, а также может явиться исходом других форм туберкулеза – диссеминированного, инфильтративного, кавернозного.
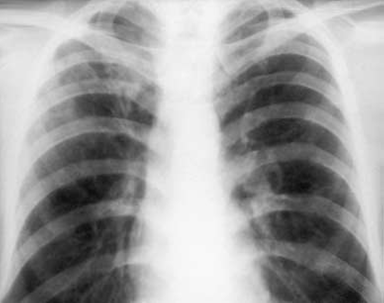
Рис. 1. Больной Ш., 19 лет. Обзорная рентгенограмма.
Очаговый туберкулез. Справа в подключичной зоне на фоне фиброзных изменений определяются множественные очаги средней плотности
Очаговый туберкулез может быть как самостоятельной формой, так и вариантом заживления других клинических форм легочного туберкулеза. Практически любая форма легочного туберкулеза в процессе заживления, инволюции может трансформироваться в очаговые изменения. В большинстве случаев при очаговом туберкулезе экссудативная тканевая реакция довольно быстро сменяется продуктивной. Поэтому в пораженном участке удается видеть наряду с ацинозной и лобулярной бронхопневмонией формирование продуктивных бугорков – как одиночных, так и сливающихся в более крупные ацинознодозные образования.
В рентгенологическом изображении свежие очаги имеют сравнительно небольшие размеры (1–1,5 см), округлую, овоидную, грушевидную или розеткообразную форму, низкую интенсивность, однородную структуру, более или менее четкие контуры. Размеры очагов, как правило, не превышают размеров дольки легкого. Мелкие очаги диаметром 3–4 мм чаще имеют продуктивно-фиброзный характер, крупные очаги отражают экссудативно-казеозный тип реакции. Изменения локализуются преимущественно в верхушечно-задних сегментах легких.
В зависимости от морфологической картины выделяют несколько вариантов очагового туберкулеза легких:
ü острый очаговый туберкулез легких;
ü фиброзно-казеозные очаги в стадии обострения или без признаков активности;
ü очаги и рубцы на месте заживших каверн.
Свежие туберкулезные очаги, или острый очаговый туберкулёз, по определению А.И. Струкова (1948), морфологически характеризуется наличием не больших фокусов казеозной пневмонии, занимающих дольку легкого или часть ее.
Подобный очаг впервые был описан А.И. Абрикосовым (1904) и расценен им как реинфект, возникший в результате повторного заражения аэрогенным путем. Однако позднее было доказано, что эти очаги не имеют отношения к аэрогенной суперинфекции, а возникают в результате обострения специфического воспаления вокруг мелких и мельчайших очажков.
Сам А.И. Абрикосов видел мелкие старые очажки, располагающиеся в зоне свежего воспаления, но не придал им значения с точки зрения генеза вторичного туберкулеза и образования свежего воспалительного фокуса с казеозным некрозом.
Рентгенологическая картина при этом варианте очагового туберкулеза довольно характерна:
1. Обычно определяется несколько очагов, располагающихся в 1 или 2 сегменте, иногда обнаруживают два или один очаг.
2. Интенсивность тени небольшая.
3. Контуры могут быть нечеткими или относительно четкими.
4. Форма очагов округлая или овальная.
5. Размеры свежих туберкулезных очагов могут значительно уменьшаться за счет рассасывания перифокальной инфильтрации, частичной резорбции казеоза и деструкции.
6. Если очаг кавернизируется, то каверна имеет тонкие стенки, и в течение 3 – 4 мес. на ее месте формируется очажок размерами 2 – 3 мм. В тех случаях когда кавернизации не происходит, краевой распад виден на структурных томограммах при размере деструкции не менее 4 мм.
Фиброзно-казеозные очаги представляют собой фокусы инкапсулированного казеозного некроза размером до 1 см. В некоторых из них обнаруживают отложения солей кальция.
Фиброзно-казеозные очаги могут находиться в двух состояниях:
– в фазе стабилизации процесса;
– в фазе обострения.
В зависимости от этого наблюдаются различные рентгенологические симптомы.
В стадии стабилизации процесса, или в фазе уплотнения и кальцинации, на фоне неизмененной легочной ткани определяется несколько очагов с довольно четкими контурами, вкраплениями кальция или полным обызвествлением. Плевра над верхушками легких иногда незначительно утолщена. Легочный рисунок в пределах пораженных сегментов не изменен. Вокруг очагов, особенно если они располагаются группами, могут быть радиарно расходящиеся рубцовые линейные тени.
При обострении процесса появляются все признаки воспаления: нечеткость контуров очагов за счет перифокальной зоны инфильтрации, воспалительный ограниченный лимфангит как следствие распространения процесса по перибронхиальным и периваскулярным пространствам с формированием мелких и более крупных свежих очагов, краевая деструкция. Все эти изменения более отчетливо определяются на структурных томограммах.
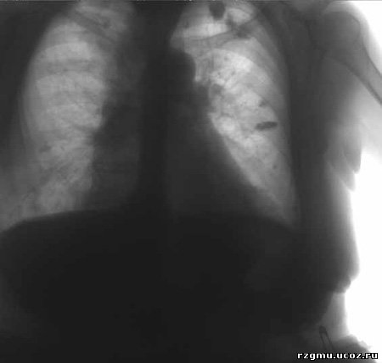
Рис. 2 Очаговый туберкулез легких в фазе петрификации
При прогрессировании очагового туберкулеза процесс может выходить за рамки очагового и трактоваться как инфильтративный, кавернозный, ограниченный диссеминированный туберкулез.
При благоприятном течении инфильтративного и кавернозного туберкулеза деструктивные изменения в легких могут трансформироваться в очаг размером до 1 см. Подобные очаги нередко имеют радиарно расходящиеся тяжи, т.е. наблюдаются изменения рубцового характера в окружающей ткани.
Воротынцева Н.В. подразделяет туберкулёзные очаги на 5 групп
ü Экссудативные очаги (с перифокальным воспалением) на рентгенограмме представляются в виде округлых или неправильной формы крупных – до 10 – 15 мм. теней с нерезкими контурами, постепенно переходящими в окружающую легочную ткань. При более или менее густом расположении очагов тени их накладываются друг на друга, сливаясь в инфильтратоподобные образования.
ü Продуктивные очаги – мелкие и средние, обычная величина которых 3 – 8 мм, форма округлая, овальная или неправильная, контуры резкие, структура негомогенная.
ü Фиброзно-продуктивные очаги размерами 3 – 8 мм., пронизаны фиброзными тяжами.
ü Казеозно-некротические очаги крупные или средней величены размерами 5 – 15 мм., округлые, с резкими контурами, различной структуры; морфологически отличающиеся от туберкулом только меньшими размерами.
ü Кальцинированные – очаги любых размеров, содержащие соли кальция.
При активном туберкулёзе обнаруживаются первые 4 варианта указанных очагов, а при неактивном – последние 4 варианта.
В центре экссудативного или казеозно–некротического очага при томографическом исследовании можно обнаружить мелкие участки деструкции. Эти, так называемые, кавернизированные очаги могут быть источником бацилловыделения.
Окружающая легочная ткань при очаговом туберкулёзе чаще всего содержит патологические элементы в виде:
– изменения легочного рисунка;
– деформации и нерезкости сосудистых тяжей (перибронхиальное и периваскулярное воспаление);
– мелкоячеистой сетки с нечеткими трабекулами в зоне поражения (перилобулярное воспаление);
– интерстициального фиброза – крупноячеистая перестройка легочного рисунка с четкими трабекулами, между которыми видны просветления в виде розеток;
– усиленного и сгущённого рисунка – сосудистые тени не истончаются постепенно, а на всем протяжении имеют одинаковую толщину и резкие неровные контуры;
– обрывов и перегибов сосудистых теней.
Чем больше выражен фиброз, тем медленнее наступает обратное развитие свежих воспалительных изменений и тем вероятнее возможность рецидива в будущем.
Трудности обнаружения и правильной интерпретации этой формы туберкулеза в значительной мере связаны с суперпозицией очаговых теней с костным скелетом грудной клетки, а именно, с ребрами и ключицей. Даже на линейных томограммах так называемые тени размазывания нередко затрудняют выделение в чистом виде туберкулезных очагов. Более убедительную картину дает компьютерная томография, поскольку на аксиальных срезах очаги уплотнения легочной ткани освобождаются от суперпозиции со стороны костного скелета (рис. 1).
Особое внимание следует обращать на пациентов с ограниченными (моно – бисегментарными) изменениями казеозно-некротического характера. У таких больных в пределах одного – двух сегментов (чаще всего в S1 – S2) видны разной величины, негомогенные, иногда частично кальцинированные очаги на фоне более или менее выраженных фиброзных изменений, перифокальной буллёзной эмфиземы и в сочетании с изменениями плевры.
Считается также, что к оценке плотности очагов следует относиться с большой осторожностью. Среди рентгенологов и фтизиатров укоренилось представление, будто бы по характеру выявляемых на рентгенограммах очагов можно оценивать степень активности туберкулезного процесса.
Между тем рентгенологи знают, что на оптическую плотность очаговых и инфильтративных процессов в рентгенологическом изображении заметное влияние оказывает не столько физическая плотность очагов воспаления или опухолевой инфильтрации, сколько величина очагов, степень заполнения альвеол и состояние воздушности окружающей легочной ткани. При эмфиземе вследствие эффекта вычитания (субтракции) интенсивность очагов уплотнения легочной ткани, проекционно наслаивающихся на гиперпневматизированные, буллезно вздутые участки легкого, снижается вплоть до полного их исчезновения.
К.В. Помельцов (1971) отметил, что значительная часть кальцинированных очагов не выявляется на прижизненных рентгенограммах. И наоборот, полутень, обусловленная фиброзной капсулой вокруг кальцинированного центра очага, может восприниматься как перифокальное экссудативное воспаление.
При двустороннем очаговом туберкулезе в некоторых случаях возникают трудности его разграничения с диссеминированным туберкулезом. В связи с этим фтизиатрами принято относить к очаговой форме туберкулезный процесс, охватывающий верхушки легких до переднего конца второго ребра. Большую степень распространения процесса относят к диссеминированному туберкулезу. В затруднительных случаях следует принимать во внимание количество очагов, т.е. степень обсеменения. При наличии множественных густо расположенных очагов в пределах верхних легочных полей двусторонний очаговый туберкулез следует классифицировать как ограниченный диссеминированный.
В протоколе рентгенологического исследования при очаговом туберкулёзе рентгенологу необходимо ответить на следующие вопросы:
1. Есть ли очаги в легких, сколько их, где они расположены, их размеры, форма, структура, имеется ли перифокальное воспаление, кальцинированные включения.
2. Состояние окружающей легочной ткани и плевры (интерстициальное воспаление, фиброз, плевральные изменения, буллёзная эмфизема, гипер- или гиповентиляция).
3. Состояние корней лёгких (есть ли кальцинированные лимфатические узлы, признаки повышения давления в малом круге кровообращения, нарушение топики, фиброзные изменения).
4. Состояние диафрагмы.
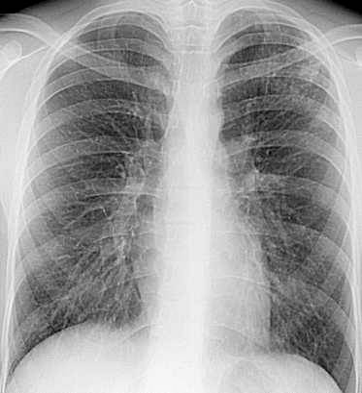
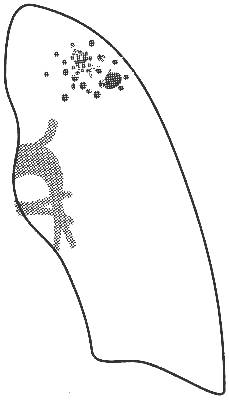
Рис. 4 Рентгенограмма ОГК и схема к ней левого легкого.
В апикальном отделе S1–2 левого легкого определяется обогащенный легочный рисунок за счет множественных полиморфных преимущественно среднеочаговых теней, склонных к слиянию с нечеткими контурами; здесь же имеются плевроапикальные наслоения. Корни легких структурны, не расширены. Купол диафрагмы четкий, синусы свободны.
Заключение: Очаговый туберкулез в S1–2 левого легкого в стадии инфильтрации.
Список использованной литературы:
1. Помельцов К.В. Рентгенологическая диагностика туберкулеза легких. М.:Медицина, 1971. 367 с.
2. Рубинштейн Г.Р. Туберкулез легких. М., 1948. 228 с.
3. Струков А.И., Соловьева И.Л. Морфология туберкулеза в современных условиях. М.: Медицина, 1986. 228 с.
4. Ерохин В.В., Земскова З.С., Уварова О.А. и др. Патологоанатомическая диагностика прогрессирующих форм туберкулеза легких в связи с новой клинической классификацией // Пробл. туб. 1996. №4. С. 32–37.
5. Авербах М.М. Туберкуломы легкого. Клинико-анатомический анализ, патологическая анатомия, патогенез и классификация по материалам резекций. М.:Медицина, 1969. 336 с.
6. Александрова А.В. Рентгенологическая диагностика туберкулеза органов дыхания. М.:Медицина, 1983.
КУРСКИЙ ГОСУДАРСТВЕННЫЙ МЕДИЦИНСКИЙ УНИВЕРСИТЕТ
Кафедра лучевой диагностики
Зав. кафедрой, д.м.н., профессор Губарев Е.А.
РЕНТГЕНДИАГНОСТИКА ОЧАГОВЫХ ФОРМ ТУБЕРКУЛЕЗА
ОГОМУ "СМОЛЕНСКИЙ БАЗОВЫЙ МЕДИЦИНСКИЙ КОЛЛЕДЖ"
Цикл усовершенствования "Лабораторное дело в рентгенологии"
"СОВРЕМЕННАЯ ЛУЧЕВАЯ ДИАГНОСТИКА ТУБЕРКУЛЁЗА"
Методы лучевой диагностики туберкулёза
4. Продольная томография
5. Рентгеноконтрастные методы исследования
6. Компьютерная томография
7. Магнитно-резонансная томография
8. Ультразвуковое исследование
9. Радионуклидные методы
Профессор физики Вюрцбургского университета Вильгельм Конрад Рентген во время исследования катодных лучей, возникающих при электрическом разряде в трубках с сильно разряженным газом, 8 ноября 1895г. открыл новый вид излучения, которое в дальнейшем было названо в его честь. Подробное изучение свойств рентгеновского излучения определило области его практического применения в жизни человека.
Внедрение рентгеновских лучей в медицинскую практику повлекло за собой образование новой науки – рентгенологии. Рентгенология значительно расширила возможности медицины в плане диагностики патологии внутренних органов.
Во фтизиатрии внедрение рентгенологических методов исследования позволило достаточно точно классифицировать туберкулёз как болезнь, что является важным фактором в выборе плана лечения данных больных. Объективные данные на рентгенограммах позволяют наблюдать за динамикой процесса в результате проводимой химиотерапии и оценивать её эффективность, а также наблюдать за формированием остаточных изменений.
В настоящее время, в связи с внедрением в рентгенологию цифровых технологий и новых методов диагностики, основанных на получении, передаче и анализе изображения с помощью не только рентгеновского излучения, но и других – электромагнитных и ультразвуковых волн, более точен термин – "лучевая диагностика".
Методы лучевой диагностики туберкулёза
| Вид исследования | Способы исследования |
| Рентгеноскопия | |
| Рентгеноконтрастные исследования | Поперечное сканирование объекта |
| Магнитно-резонансная томография | Сканирование объекта в различных плоскостях |
| Ультразвуковое исследование | Полипозиционное сканирование |
| Радионуклидные методы | Сцинтиграфия с различными изотопами |
В настоящее время профилактическая крупнокадровая флюорография лидирует на первичном этапе выявления больных туберкулёзом лёгких, из- за высокой пропускной способности и экономичности, по сравнению с другими методами. Даже при своей относительно большой лучевой нагрузке, говорить сегодня о полной замене плёночной флюорографии цифровой – это заведомо идти на умышленное ограничение заложенных в ней диагностических возможностей.
Современной медицинской практикой доказана целесообразность применения и цифровых методов флюорографии на первичном этапе диагностики туберкулёза лёгких:
1) сканирующий метод полностью избавляет нас от столь серьёзной проблемы проекционной рентгенографии (не только плёночных, но и цифровых двухмерных систем), как рассеянное излучение;
2) значительно снижены дозы облучения пациента при высоком качестве изображений, что обеспечивает безопасность обследований, а в сочетании с легкодоступным компьютерным архивом позволяет наблюдать течение заболевания в динамике, практически с любой необходимой периодичностью;
3) цифровая обработка изображений обеспечивает изучение малоконтрастных и высококонтрастных объектов на одном снимке и позволяет избежать повторных обследований;
4) наличие выхода в интернет позволяет получать консультации других специалистов, не выходя из рентгенкабинета;
Очевидно, что цифровая технология обработки и передачи изображений – новый шаг к формированию рентгеновских отделений, однако при этом требуется определённая стандартизация программного обеспечения техники и плановая работа по переподготовке персонала рентгеновских отделений, поскольку цифровые технологии требуют от рентгенолаборантов и врачей – рентгенологов новых знаний.
Рентгеноскопия лёгких применяется для дифференциальной диагностики жидкости в плевральной полости и старых плевральных наслоений; изучения дыхательной функции лёгких; при выполнении прицельных рентгеновских снимков для оценки тонкой внутренней макроструктуры очага, особенно при его пристеночной локализации.
Недостаток метода – значительная лучевая нагрузка на пациента, которая зависит от ряда факторов (типа аппарата, опыта врача- рентгенолога, тяжести состояния пациента).
Рентгеноскопия для определения жидкости сегодня вытесняется ультразвуковым сканированием, для изучения тонкой структуры - компьютерной томографией.
Традиционная рентгенография органов грудной клетки, костно-суставной и мочевыделительной систем остаётся основным методом первичного обследования больных туберкулёзом. Это обусловлено небольшой лучевой нагрузкой на пациента и низкой стоимостью исследования, по сравнению с другими методами, при довольно высокой информативности. Помимо этого, снимки являются важными объективными клиническими документами, изучение и сопоставление которых возможно без ограничения времени. Важным фактором является и то, что изображение на рентгенограммах максимально приближено к реальным размерам объекта.
Совершенствуются аппараты для рентгенографии, приборы с цифровой обработкой изображения на порядок снизили дозу облучения, повысив качество изображения, которое стало возможным подвергать компьютерной обработке, хранить в памяти, передавать по кабельным сетям. Отпала необходимость в рентгеновской плёнке и объёмных архивах.
4. Продольная томография (зонография)
Для уточнения данных флюорографии и рентгенографии, и более качественной диагностики больных туберкулёзом, первостепенное значение имеет продольная томография. Послойное исследование позволяет более полно и детально выявить патологические изменения, точно локализовать их, уточнить протяжённость и взаимосвязь отдельных образований между собой и с другими органами. Томография даёт возможность обнаружить скрытые каверны, невидимые на рентгенограммах, установить их расположение и состояние стенок. Послойное исследование позволяет оценить состояние корней лёгких, средостения и лимфоузлов. В процессе лечения томография контролирует закрытие полостей и процессы рассасывания специфического воспаления.
Внедрение цифровых технологий призвано расширить диагностические возможности томографии и снизить лучевую нагрузку.
На сегодняшний день, учитывая недостаток аппаратов для компьютерной и магнитно - резонансной томографии в практическом здравоохранении, продольная томография – это основной метод тонкой оценки не только при бронхолёгочной патологии, но и при туберкулёзе костно-суставной системы и почек.
5. Рентгеноконтрастные методы исследования
Тактика и методика выполнения бронхографии коренным образом изменилась с внедрением бронхоскопии. Трансназальная катетеризация одного из главных бронхов с введением масляных контрастных веществ, ушла в прошлое. Оптимально совмещать бронхоскопию с бронхографией через фиброскоп, с введением 20мл 76% урографина или другого водорастворимого контрастного вещества. При этом контрастное вещество прицельно вводится в долевой или сегментарный бронх зоны интереса. Низкая вязкость водорастворимых веществ обеспечивает их проникновение вплоть до бронхиол. Сочетанный анализ визуальной и другой информации, полученной в процессе бронхоскопии с бронхографией, повышает чувствительность, точность и специфичность методик.
Анатомо-морфологическую характеристику почек более точно можно оценить с помощью ультразвукового исследования. Урография позволяет уточнить эти данные, а также изучить функциональные нарушения в почках и в мочевых путях и оценить экскреторную функцию почек.
Томография почек нашла широкое применение, особенно в сочетании с урографией. Патология, не выявляемая на обычной урограмме, часто обнаруживается при томографии.
6. Компьютерная томография (КТ)
Благодаря большой разрешающей способности, КТ значительно потеснила продольную томографию. Тонкие срезы органов грудной клетки, компьютерная обработка информации, выполнение исследования в сжатые сроки (10-20 секунд) устраняют артефакты, связанные с дыханием и передаточной пульсацией, а возможность контрастного усиления позволяет значительно улучшить качество КТ-изображения на аппаратах последних поколений. Объёмная реконструкция спиральной КТ даёт представление о внутренних органах в режиме виртуальной реальности.
Относительный недостаток КТ – высокая стоимость исследования по сравнению с классическими рентгеновскими методами. Это ограничивает широкое применение КТ.
Исследования показали что повреждающий эффект лучевой нагрузки при КТ значительно ниже, чем при обычной продольной томографии.
Абсолютными показаниями для КТ органов грудной клетки являются:
· спонтанные пневмотораксы неясной этиологии;
· опухоли плевры, плевральные наслоения;
· уточнение природы и распространённости очаговой патологии лёгких;
· изучение состояния лимфатических узлов в средостении, корнях лёгких;
· объёмные образования в средостении;
· отсутствие патологических изменений лёгких и средостения при обычной рентгенографии, при наличии клинико-лабораторных данных за таковую;
· изучение тонкой макроструктуры лёгких при хронических процессах;
7. Магнитно-резонансная томография (МРТ)
МРТ рядом авторов рассматривается как альтернатива КТ при исследовании бронхолёгочной системы. Следует отметить значительный прогресс метода в улучшении качества визуализации лёгочной, лимфоидной ткани за счёт совершенствования техники и уменьшения времени, необходимого для получения изображения.
К достоинствам МРТ относится чёткая дифференциация сосудистых и тканевых структур, жидкости, возможность уточнения свойств опухолей в процессе контрастного усиления, отсутствие лучевой нагрузки на пациента. МРТ не имеет равных при исследовании костно-суставной системы, особенно её мягкотканных структур (суставной хрящ, мениски, связочный аппарат). Обнадёживают данные о визуализации изменений в лимфоидной ткани.
Однако, такие недостатки метода как отсутствие визуализации бронхо-альвеолярной ткани, длительность исследования (от 40 минут и более), клаустрофобия у пациентов, более высокая (чем у КТ) стоимость – сдерживают использование МРТ в пульмонологической практике.
Абсолютные показания к МРТ:
· подозрение на сосудистый генез патологических изменений в лёгких;
· изменения в средостении;
· жидкость содержащие очаговые изменения (кисты различного генеза, опухоли плевры, плевриты неясной этиологии);
· подозрение на туберкулёз костно-суставной системы;
8. Ультразвуковое исследование (УЗИ)
УЗИ лёгких и органов средостения прочно вошло в повседневную практику. Показания к использованию метода определяют данные рентгенографии.
· наличие жидкости в плевральной полости;
· расположенные пристеночно, над диафрагмой образования в лёгких и средостении;
· необходимость уточнения состояния лимфатических узлов по ходу крупных сосудов средостения, надключичных и подмышечных;
УЗИ органов брюшной полости, малого таза, щитовидной и молочной желёз в значительной мере облегчает понимание природы очаговых изменений в лёгких и лимфоузлах средостения.
9. Радионуклидные методы
Радионуклидные методы исследования макроструктуры лёгких в связи с внедрением в клиническую практику КТ стали применять более избирательно.
Сцинтиграфия с галлием – один из способов уточнения природы очагового образования в лёгких: повышенное накопление радионуклида в очаге, в сочетании с данными традиционной рентгенографии и КТ, с высокой степенью вероятности могут указывать на злокачественность образования.
Применение радионуклидных исследований в пульмонологии в настоящее время ограничено из-за дороговизны изотопов, трудности их получения, сужения показаний к их применению.
рентгеновский лучевой туберкулез томография
Таким образом, медицинская визуализация располагает широким набором методик для выявления, локализации, уточнения природы патологического очага, динамики его развития.
Алгоритм обследования конкретного пациента следует определять диагносту после анализа данных флюорографии (обычной рентгенографии) и клинико-лабораторных данных. Такой подход позволит ускорить период обследования, снизить затраты и избежать диагностических ошибок.
1. Диагностика туберкулёза лёгких методом малодозовой цифровой рентгенографии. Москва, 1999г. Методические рекомендации.
2. Медицинский бизнес №13(161) 2007г. стр. 28-29.
3. Лучевые методы в диагностике заболеваний органов дыхания. Профессор П. М. Котляров, Российский научный Центр рентгенорадиологии МЗ РФ, 2008г.
Читайте также:


