Ревматоидный артрит на фоне туберкулеза легких
Такое заболевание, как туберкулезный артрит, проявляется в виде осложнения туберкулеза вследствие распространения на суставы и кости палочки Коха. Такая форма внелегочного туберкулеза небезопасна для человека, так как способна уничтожить сустав. Инфекция распространяется по организму через систему кровеносных сосудов и лимфатических каналов. Зачастую заболевание поражает позвоночник, крупные тазобедренные и мелкие суставы верхних и нижних конечностей.
Что артрит представляет при туберкулезе?
После того как человек переболел туберкулезом, на фоне возникших осложнений или вследствие некачественного лечения инфекция может распространиться на другие части тела, такие как колени, тазобедренные суставы, большие и даже мелкие конечности. Бактерии выбрасывают в организм отходы своей жизнедеятельности и токсичные вещества, поэтому болезнь протекает медленно и тяжело. На фоне этого происходят деструктивные изменения в тканевых структурах, и развивается артрит.
Виды, в зависимости от места поражения
| Разновидности | Локализация |
| Спондилит | Позвоночник |
| Гонартит | Колено |
| Коксит | Тазобедренный сустав |
Формы развития болезни
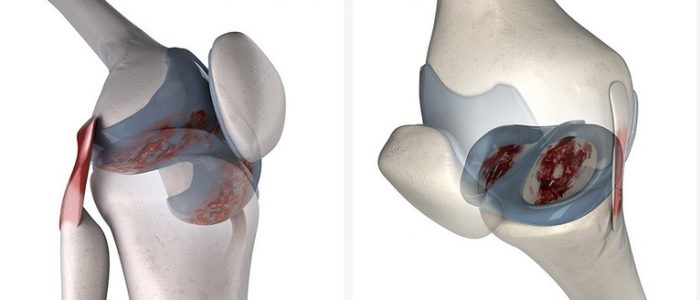
Формируется при условии первичного заражения кости инфекцией туберкулеза. В основном бактерии накапливаются в костном эпифизе, закругленном и расширенном концевом отделе трубчатой кости. Как результат, болезнь имеет два варианта возможного развития. При первом туберкулезная инфекция захватывает саму кость человека, образуется гнойник, который со временем вскрывается и приводит к своеобразному углублению внутри костной ткани. При втором варианте гнойные гранулемы вскрываются внутрь и распространяются на внутренние ткани кости. Вследствие этого появляются гнойники и свищи, которые их необратимо деформируют.
Инфекция поражает синовиальную жидкость сустава. Это приводит к сильной боли, опухлости, деформации и отечности. Как результат, снижается подвижность костного соединения. Так организм пытается себя защитить от перегрузки. Примечательно то, что при своевременном лечении инфекционные накопления растворяются, а сустав имеет возможность приобрести изначальную форму. Но если болезнь запущена, то на месте гнойников созревает белая опухоль, которая по медицинским терминам называется фингуз. В таком случае лечение болезни имеет очень длительный характер и имеет малый процент возможности вернуть здоровый вид костной ткани даже с помощью современных методик лечения.
Заражение костной ткани инфекцией не наблюдается. Поэтому болезнь имеет скрытый характер. Сущность полиартрита Понсе заключается в ядовитых веществах, которые вырабатывают бактерии и вызывают у организма сильную аллергическую реакцию (сенсибилизацию). Сильных изменений в костном соединении не происходит. Чаще всего полиартрит наблюдается в суставах малых конечностей, и характеризуется небольшими покраснениями и припухлостью.
Причины заболевания
Главным провокатором заражения костей и суставов является размножение туберкулезной палочки Коха через систему кровеносных сосудов и лимфоканалов. В 85—90% случаях бактерии приживаются в костном мозге. Там же и формируются туберкулезные гранулемы или бугорки, которые нарушают кровоснабжение и способствуют распаду клеточных компонентов. Впоследствии этого развивается остит, нарушается строение кости, инфекция передается на суставную сумку и окружающие мышцы.
Симптомы и фазы
Отсутствуют систематические разрушения сустава. Иногда присутствуют болевые ощущения. Чаще наблюдается давление на сочленение, припухлость и отечность, вялость при ходьбе, снижение веса, слабость. Болевые ощущения этой фазы напоминают ревматоидный артрит, однако следует быть внимательными, и не спутать эти заболевания.
Появляются яркие признаки уничтожения костной ткани: отечность и покраснение вокруг больного участка на теле, систематические боли, хромота, утолщение кожной складки (симптом Александрова), большое количество гнойников. Эти проявления являются фактором снижения активности опорно-двигательного аппарата, вследствие чего атрофируются мышцы.
Наиболее опасная стадия, потому что безвозвратно деформирует строение сустава и нарушает его подвижность, несмотря на улучшение общего состояния пациента. Если не применить лечение на этой стадии, то в результате возможно изменение размера кости, расплавление суставных хрящей, пожизненная хромота и окончательная инвалидность человека.
Диагностирование
- Реакция Манту и Пирке.
- Развернутый анализ крови.
- Бактериологический посев мочи.
- Рентген.
- Биопсия синовиальной жидкости.
- Компьютерная томография суставов.
- МРТ.
Лечение заболевания
Важно обнаружить туберкулезный артрит на начальных стадиях развития. От этого зависит успех лечения и возможность сохранить здоровые кости и целостность суставов.
Артрит при туберкулезе лечится в зависимости от стадии развития болезни. Стоит отметить, что среди всех видов продуктивнее всего лечится полиартрит Понсе, так как он вызван аутоиммунной реакцией на жизнедеятельность бактерий. Все что необходимо, это антибактериальная и иммунная терапия с помощью медикаментов или жидких инъекций. Результаты лечения наблюдаются через короткий промежуток времени.

Если скопилось много гноя, то показано проведение пункции.
других видов туберкулезного артрита лечение обстоит сложнее. Назначают антибактериальные и противовоспалительные препараты. Для удаления скоплений гнойной жидкости делают пункцию сустава. При сильных разрушениях проводят хирургические операции, такие как артодез (восстановление опорно-двигательной системы конечности), секвестрэктомия (удаление участков некроза) и другие. Далее лечение туберкулезного артрита продолжают в санаториях, где имеются реабилитационно — восстановительные процедуры.
Осложнения
Полное излечение сустава наблюдается лишь в 50% случаях. При диагностировании на поздних стадиях главное осложнение туберкулезного артрита — потеря подвижности суставов. Даже при своевременном выявлении болезни у пациентов наблюдалось тотальное разрушение костной ткани, что, в свою очередь, становилось причиной атрофии мышц и обездвиживания больного. В таких случаях необходимо хирургическое вмешательство путем эндопротезирования. Но не всегда можно рассчитывать на успех, ведь протез может плохо прижиться, вызвать кровотечения и стать причиной еще больших осложнений. Здесь нужна помощь только высококвалифицированного специалиста.
Профилактика
Как таковых мер предосторожности от туберкулезного артрита нет. Основная профилактическая мера заключается в вакцинации детей, ежегодной флюорографии и обеспечении санитарных норм проживания. В остальных запущенных случаях развиваются необратимые процессы, которые приводят к частичному или полному разрушению сустава. Очень часто результат этих разрушений — инвалидность.
Туберкулезный артрит – костно-суставная форма туберкулеза, вызванная микобактериями Коха и имеющая хроническое деструктивное течение. При туберкулезном артрите больных беспокоят симптомы общей интоксикация, слабость в конечностях, артралгии, дефигурация суставов, образование гнойных свищей. Диагностика туберкулезного артрита базируется на учете особенностей клинических, рентгенологических и лабораторных данных, результатов туберкулиновых проб. Основу лечения составляет специфическая противотуберкулезная терапия с последующими восстановительно-реабилитационными мероприятиями; дополнительно проводятся внутрисуставные пункции, хирургические вмешательства.
МКБ-10
Общие сведения
Туберкулезный артрит (туберкулез суставов) – инфекционный артрит, сопровождающийся деструкцией костно-хрящевых и околосуставных тканей. Туберкулезный артрит является одной из наиболее частых локализаций внелегочного туберкулеза. Среди других форм экстрапульмональной инфекции на долю туберкулезного артрита приходится более 20%. Костно-суставной туберкулез чаще развивается у детей в возрасте 7-14 лет; во взрослой популяции обычно болеют мужчины старше 50-60 лет. В большинстве случаев инфекция поражает позвоночник (40%), тазобедренные и коленные суставы (по 20%), реже - голеностопные суставы, кости стопы и верхних конечностей, плоские кости. Туберкулезный артрит изучается в рамках фтизиатрии и ревматологии.

Причины
Поражение костей и суставов происходит в результате распространения туберкулезной инфекции из первичного очага (чаще лимфатических узлов или легких) лимфогенным и гематогенным путем. Развитию и прогрессированию туберкулезного артрита способствуют:
- неблагоприятные санитарно-гигиенические условия жизни,
- низкая иммунная реактивность,
- наличие тесного контакта с больными туберкулезом,
- механические травмы и заболевания суставов (хондрокальциноз, подагра),
- хронические заболевания (сахарный диабет),
- алкоголизм и наркомания.
Патогенез
В зависимости от патогенеза различают первично-костную (туберкулезный остеоартрит) и первично-синовиальную (фунгозный туберкулезный артрит) форму.
В подавляющем большинстве случаев (80–90 %) микобактерии туберкулеза оседают в костном мозге (в губчатом веществе тел позвонков, эпифизов и метафизов трубчатых костей), где формируются туберкулезные бугорки (гранулемы). Дальнейшее разрастание грануляционной ткани приводит к нарушению кровообращения и некрозу костных трабекул, распаду клеточных элементов (творожистому некрозу), развитию туберкулезного остита. При прогрессировании туберкулезного процесса нарушается структура кортикального слоя кости, инфекция захватывает суставную сумку и периартикулярные ткани с образованием абсцессов, свищей, секвестров, подвывихов.
При первично-синовиальной форме туберкулезный артрит манифестирует с явлений синовита с последующим субхондральным переходом туберкулезного воспаления на кость. Воспаление синовиальной оболочки сопровождается образованием серозно-фибринозного экссудата. По мере организации внутрисуставного выпота, капсула сустава инфильтрируется, прорастает туберкулезными грануляциями. Полость сустава заполняется грибовидными грануляционными разрастаниями – формируется фунгус (белая опухоль). В дальнейшем процесс распространяется на хрящ и кость с постепенным разрушением последних.
Классификация
Чаще всего заболевание протекает в форме туберкулеза позвоночника (спондилита), артрита коленного сустава (гонартрита) или артрита тазобедренного сустава (коксита). С учетом механизма поражения суставов различают метастатическую (первично-костную и первично-синовиальную), а также интоксикационно-аллергическую (реактивную) форму туберкулезного артрита (полиартрит Понсе).
В эволюции туберкулезного артрита выделяют 3 фазы: преартритическую, артритическую и постартритическую. Первая фаза соответствует развитию туберкулезного остита, вторая - специфического артрита, третья – стиханию туберкулезного процесса с сохранением остаточных анатомо-функциональных нарушений (деформирующий артроз). Активность туберкулезного процесса в каждой фазе может быть различной, в связи с чем различают активную, торпидно-текущую, потерявшую активность и излеченную форму артрита.
Симптомы туберкулезного артрита
Клиническая картина туберкулезного артрита складывается из явлений общей туберкулезной интоксикации и местных признаков суставного поражения. Суставной синдром обычно протекает в виде моноартрита тазобедренных или коленных суставов.
Преартритическая фаза туберкулезного артрита характеризуется преимущественно общеинфекционными симптомами: субфебрилитетом, вялостью, пониженной работоспособностью, похуданием, снижением аппетита. Ранние признаки поражения суставов проявляются быстрой утомляемостью при ходьбе, нарушением походки, слабостью в конечности, артралгиями, слабо выраженными мышечными контрактурами.
В артритической фазе туберкулезного артрита признаки туберкулезной интоксикации и суставной синдром становятся более выраженными. К местным проявлениям добавляются отек периартикулярных тканей, шаровидная или веретенообразная дефигурация пораженного сустава, утолщение кожной складки в области сустава (симптом Александрова). Функциональные нарушения представлены ограничением движений в суставе (вплоть до блокады), ослаблением мышечного тонуса, порочной установкой конечности, смещением суставных концов костей. Гнойное расплавление тканей сустава сопровождается формированием гнойных затеков и свищей.
В постартритической фазе туберкулезного артрита, несмотря на нормализацию общего самочувствия, сохраняются и усиливаются морфофункциональные изменения: деформация суставов, порочная установка и укорочение конечности, атрофия мягких тканей, подвывихи суставов. Исходом туберкулезного артрита в большинстве случаев служит развитие вторичного деформирующего остеоартроза, анкилозирование сустава.
Туберкулезный спондилит протекает с чувством тяжести в позвоночнике, нелокализованными болями в спине, снижением подвижности позвоночника, изменением походки и нарушением осанки, признаками сакроилеита. У детей чаще поражается грудной отдел позвоночника; у взрослых – нижний грудной и верхний поясничный отделы. В исходе туберкулеза позвоночника развиваются сколиозы, кифозы, атрофия мышц, вторичная деформация грудной клетки, деформирующий спондилез и спондилоартроз. Течение туберкулезного артрита и спондилита чаще всего осложняется натечными абсцессами, свищами, амилоидозом внутренних органов. Нередко возникают рецидивы туберкулезного процесса.
При туберкулезном полиартрите Понсе обычно поражаются мелкие суставы. Характерны болевые ощущения, припухлость суставов. Течение упорное, напоминающее ревматоидный артрит. Активность реактивного воспаления суставов коррелирует с остротой специфического процесса в первичном очаге. Данная форма туберкулезного артрита имеет благоприятное течение, как правило, не сопровождается необратимыми изменениями в суставах.
Диагностика
Основанием для предполагаемого диагноза могут служить данные анамнеза, сведения о вакцинации БЦЖ, результаты рентгенологических и лабораторных исследований, туберкулинодиагностики. Больные с подозрением на туберкулезный артрит должны направляться к фтизиатру. Важную роль имеет выявление первичного очага инфекции: туберкулеза легких, туберкулеза почек, генитального туберкулеза, положительные туберкулиновые пробы. В рамках диагностического поиска выполняется:
- рентгенография легких
- анализ мокроты на КУБ
- бактериологический посев мочи
- микроскопия и ПЦР-исследование урогенитальных мазков
- ИФА крови (квантифероновый тест, T-SPOT)
При туберкулезном артрите производится исследование синовиальной жидкости и отделяемого свищевых ходов, артроскопия, биопсия синовиальной оболочки. При рентгенографии суставов выявляются признаки остеопороза (разрежение костной ткани); сужение суставной щели, нарушение целостности кортикального слоя. В сомнительных случаях выполняется магнитно-резонансная или компьютерная томография суставов, МРТ и КТ позвоночника. Дифференциальный диагноз проводится с ревматоидным артритом, другими инфекционными артритами.
Лечение туберкулезного артрита
Костно-суставная форма туберкулеза требует длительного поэтапного лечения в специализированных противотуберкулезных учреждениях. Общеоздоровительные мероприятия включают полноценное высококалорийное питание, витаминотерапию, аэротерапию, ультрафиолетовое облучение. В острой фазе туберкулезного артрита показано ограничение движений, иммобилизация пораженной конечности с помощью съемных или гипсовых повязок, при туберкулезном спондилите - ношение специального корсета.
Специфическая медикаментозная терапия предполагает назначение противотуберкулезных антибактериальных препаратов (стрептомицина, рифампицина, изониазида и др.). При необходимости дополнительно применяются нестероидные противовоспалительные препараты. Для удаления накопившегося внутрисуставного выпота выполняется пункция сустава. При образовании очагов деструкции могут потребоваться различные хирургические вмешательства: секвестрэктомия, санация очагов инфекции с последующим артродезом и др. После стихания активного процесса лечение туберкулезного артрита продолжается в специализированном санатории, где проводятся реабилитационно-восстановительные мероприятия (ЛФК, массаж, физиотерапия, бальнеотерапия).
Прогноз и профилактика
При современном выявлении и начале терапии туберкулезного артрита прогноз болезни относительно благоприятный – функциональные возможности суставов удается сохранить примерно у половины больных. В остальных случаях развиваются остаточные, необратимые изменения в суставах, нередко приводящие к инвалидизации. Снижение заболеваемости костно-суставной формой туберкулеза требует повышенно настороженности со стороны педиатров, врачей общей практики, ревматологов, ортопедов в отношении больных, инфицированных туберкулезом или контактных лиц. Общая профилактика туберкулеза включает вакцинацию детей, обеспечение благоприятных санитарно-бытовых условий проживания, массовое обследование населения с помощью профилактической флюорографии.
Вопрос о собственно ревматоидной патологии органов дыхания в течение многих лет был дискуссионным; определенные противоречия в этом отношении сохраняются и до настоящего времени.
РА могут быть присущи четыре основных типа патологических изменений легких — плеврит, интерстициальный пневмонит, ревматоидные узелки и особый вариант пневмокониоза (синдром Каплана).
Плеврит — самое частое ревматоидное поражение легких. Он может встретиться на разных этапах заболеваний (включая самые ранние). Наблюдается чаще у мужчин и обычно не имеет клинических симптомов, обнаруживают его при плановом рентгенологическом исследовании в виде характерного накопления жидкости в плевральных полостях или остаточных явлений — плевральных сращений. Боль при дыхании, укорочение перкуторного звука, ослабление дыхания, шум трения плевры, одновременное повышение температуры отмечаются сравнительно редко и ввиду малой выраженности часто остаются вне поля зрения.
Выпот может накапливаться очень быстро и обычно бывает небольшим и двусторонним, редко наблюдается значительный односторонний экссудат. Экссудат имеет кислую реакцию (рН менее 7,0), содержание белка от 30 до 70 г/л (чаще 30—35 г/л), лейкоцитов менее 5·10 9 /л с преобладанием лимфоцитов и иногда небольшой эозинофилией, содержание сахара менее 1,6—2,2 ммоль/л (30—40 мг%), активность ЛДГ выше, чем в сыворотке крови, при длительно существующем выпоте обнаруживают кристаллы холестерина.
По иммунологической характеристике ревматоидный плевральный экссудат во многом напоминает синовиальную жидкость из воспаленного сустава. В нем закономерно обнаруживают аналогичные иммунные комплексы; РФ в титре, равном титру в сыворотке или превосходящем его; снижение содержания компонентов комплемента, особенно С4; нейтрофилы, фагоцитировавшие иммунные комплексы, т. е. аналоги рагоцитов синовиальной жидкости.
Обращает внимание часто обнаруживаемый низкий уровень сахара (иногда ниже 1,5 ммоль/л!) как в синовиальном, так и в серозном (плевральном и перикардиальном) экссудатах при РА. Эта важная в дифференциально-диагностическом отношении особенность может отражать повышенное потребление глюкозы при ревматоидном воспалении либо нарушение ее активного транспорта через биологические барьеры, свойственные именно этому заболеванию.
Выраженность воспалительной реакции в плевральной полости по сравнению с полостью сустава гораздо ниже как по клеточной характеристике плеврального выпота (меньшее количество лейкоцитов и нейтрофилов), так и по клиническому течению, которое обычно оказывается латентным. Течение ревматоидных плевритов обычно благоприятное.
Как правило, они в течение нескольких месяцев подвергаются обратному развитию даже без специального лечения, хотя некоторые авторы считают целесообразным назначать кортикостероиды внутрь или внутриплеврально. Выраженный фиброз плевры с нарушением экскурсии легких, требующий хирургической декортикации, описан как очень редкое осложнение.
Плевральный выпот у больных РА может быть связан не только с ревматоидным плевритом. Нередко речь идет о транссудате у больных с недостаточностью кровообращения вследствие различных причин, в том числе и недиагностированного ревматоидного слипчивого перикардита. Следует помнить и о других типах плеврита — туберкулезном, метапневмоническом и т. д.
Бурный односторонний экссудативный плеврит у больного РА (особенно ослабленного, длительно получающего кортикостероиды) на фоне высокой температуры и ознобов очень подозрителен в плане эмпиемы, которая может развиться на фоне истинного ревматоидного плеврита. В подобных случаях весьма информативно исследование плеврального выпота — при транссудате низкий уровень белка и лейкоцитов, нормальное содержание сахара, ЛДГ и холестерина; при эмпиеме — лейкоцитоз выше 50—60·10 9 /л, положительные бактериологические данные и т. д.
Интерстициальный пневмонит (диффузный легочный фиброз, фиброзирующий альвеолит) относительно чаще встречается у больных РА с прогрессирующим суставным процессом и высоким титром РФ и другими признаками иммунологической активности (противоядерные антитела, криоглобулины, нарастание иммунных комплексов [CervantesPerez P. et al., 1980].
Общая частота данного синдрома при РА невелика—около 1,5%, что не раз вызывало сомнения в патогенетической основе такого сочетания. Однако результаты биопсии легочной ткани и анализа альвеолярного экссудата (инфильтрация нейтрофилами и эозинофилами, нарастание IgG), положительная динамика этих результатов после лечения преднизолоном и отмеченный выше параллелизм с уровнем РФ и другими иммунологическими показателями позволяют полагать, что связь данной патологии с ревматоидным процессом не случайна. Это мнение подкрепляется также нередким сочетанием интерстициального пневмонита с другими системными проявлениями РА и наибольшей частотой при синдроме Фелти.
В литературе имеется тенденция связать отдельные случаи интерстициального пневмонита с некоторыми антиревматическими средствами — препаратами золота, D-пеницилламином, метотрексатом, циклофосфамидом и даже бутадионом. Трактовка подобных наблюдений весьма сложна. Следует исходить из того, что интерстициальный пневмонит при РА заведомо чаще развивается вне связи с какой-либо терапией. Случаи, где такая связь предполагается, являются редким исключением.
Мы считаем, что у соответствующих больных речь идет об индивидуальной (по-видимому, иммунной) реакции на лекарственный препарат. Это мнение косвенно подтверждается тем, что все перечисленные лекарства способны вызывать спектр иммунных реакций, а также принципиальной обратимостью легочной патологии после отмены соответствующего препарата (в отличие от интерстициального пневмонита, развившегося при РА вне явной связи с экзогенным агентом).
Таким образом, рассматриваемый синдром имеет, по-видимому, различную патогенетическую основу: у одних больных он в большей степени отражает основной патологический процесс, у других — иммунную реакцию на лекарственные средства.
Ревматоидные узелки, которые могут иметь различную висцеральную локализацию, довольно редко обнаруживают в легких. Как правило, речь идет о случайной рентгенологической находке у мужчин, больных классическим РА с высоким содержанием в сыворотке крови РФ. Количество ревматоидных узелков в легких варьирует от одного до десятков, а размеры — от нескольких миллиметров до нескольких сантиметров. Их расположение чаще субплевральное, нередко в верхних отделах.
Как правило, они не сочетаются с такими свойственными РА легочными проявлениями, как диффузный фиброз легких и экссудативный плеврит. В редких случаях возможно разрушение узелка с кровохарканьем и образованием небольших каверн, а при плевральной локализации — возникновение пневмоторакса. У большинства больных ревматоидные узелки в легких подвергаются обратному развитию независимо от лечения.
В диагностически трудных ситуациях (появление узелков до симптомов артрита) показана биопсия, с помощью которой обнаруживают в подобных случаях гистологическую картину, типичную для ревматоидного узелка любой локализации, — центральный некроз, палисадоподобное расположение эпителиоидных клеток, инфильтрацию лимфоцитами и моноцитами и облитерирующий васкулит.
Синдром Каплана, впервые описанный в 1953 г. у шахтеров, по существу представляет собой разновидность описанного выше узловатого поражения легких. К особенностям его относят сочетание множественных и обычно крупных (более 1 см в диаметре) ревматоидных узелков в легких с пневмокониозом. Эти узелки часто распадаются с образованием полостей или кальцифицируются. Полагают, что обильно поступающие в легкие частицы пыли (угольной, асбестовой, кремниевой и др.) могут повреждать легочную ткань, что у больных РА способствует образованию в этих очагах ревматоидных узелков.
Среди шахтеров с пневмокониозом, заболевших РА, синдром Каплана встречается, по данным некоторых авторов, в 25% случаев. Как правило, это больные с высоким уровнем РФ в сыворотке крови и частым развитием подкожных узелков.
Нередко синдром Каплана предшествует клиническим проявлениям РА, а у ряда больных легочная патология остается изолированной и суставные симптомы вообще не развиваются. Однако и в этих случаях у большинства больных в сыворотке крови обнаруживают РФ.
Функция легких при синдроме Каплана нарушается незначительно.
Факторы риска относительно развития при РА именно легочных изменений широко обсуждаются в литературе. Правомерность самой постановки этого вопроса очевидна на примере синдрома Каплана, для возникновения которого бесспорным фактором риска (как и фактором патогенеза) является контакт с минеральной пылью. К другим важным факторам риска можно уверенно отнести мужской пол, наличие синдромов Фелти или Шегрена.
Для развития интерстициального пневмонита, по мнению многих авторов, серьезное предрасполагающее значение имеют курение, высокая воспалительная и иммунологическая активность ревматоидного процесса [Hyland R. et al., 1983], пожилой возраст и сопутствующие неспецифические легочные инфекции. Высказываются предположения о предрасполагающей роли HLADR4 и HLADR3, а также гетерозиготного носительства генов, ответственных за угнетение ингибиторов протеаз.
Мы уже отмечали, что в единичных случаях интерстициальный пневмонит может быть реакцией на длительно действующие антиревматоидные препараты — соли золота и D-пеницилламин, причем после отмены эгих лекарственных средств легочные изменения подвергаются обратному развитию. Аналогичные соображения высказывались также по поводу иммунодепрессантов — циклофосфамида, метотрексата и хлорбутина (но не азатиоприна), хотя в этих случаях нельзя полностью исключить активирование ими легочной инфекции.
При назначении D-пеницилламина описывались также острые облитерирующие бронхиолиты, в том числе с летальным исходом. Этот синдром, однако, очень редко наблюдается и у больных РА, не лечившихся данным препаратом; его действительная связь с заболеванием не вполне ясна (не исключается острая интеркуррентная вирусная инфекция). Облитерирующий бронхиолит характеризуется быстро прогрессирующей одышкой, сухим кашлем, диффузными влажными хрипами и свистящими хрипами на середине выдоха. Рентгенологическая картина может быть нормальной; функция легких резко ухудшается.
Следует также иметь в виду, что при назначении D-пеницилламина может развиться как синдром Гудпасчера с легочными инфильтратами, так и миастения, которая в случае поражения дыхательных мышц способна привести к дыхательной недостаточности и быстрому летальному исходу.
Однако, несмотря на все изложенное, истинное значение лекарственных препаратов как факторов риска легочных изменений при РА настолько невелико, что при выборе терапии эти соображения практически не учитываются.

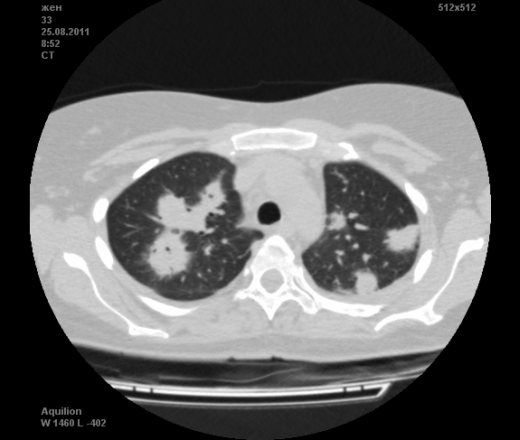
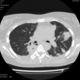
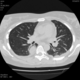
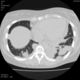
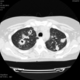
Пациентка Ж.1977 года рождения.
Дебют системного заболевания в 1988 году, когда впервые появились боли в мелких суставах кистей, скованность, лихорадка, похудение. При обследовании установлен диагноз РА.В настоящее время постоянно принимает метипред 8 мг/сут. Наследственность отягощена: у родного брата системное заболевание соединительной ткани, у матери ревмотоидный артрит, у родной тети по линии отца - СКВ.
На фоне адекватной п/воспалительной проводимой терапии: положительной динамики клинически нет. Сохраняется непродуктивный кашель, лихорадка до 38 гр. Цельсия.
Могут ли изменения в легких быть проявлением РА.

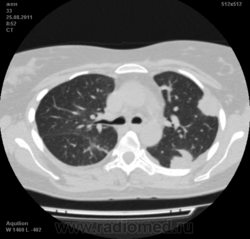
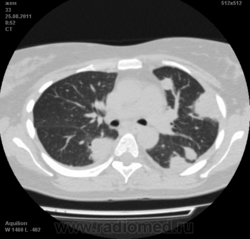
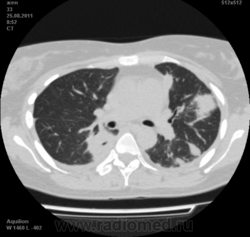

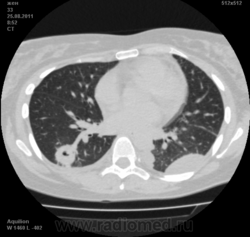
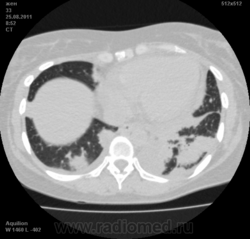

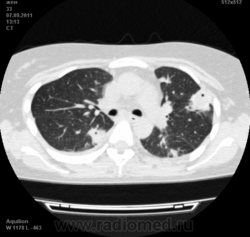
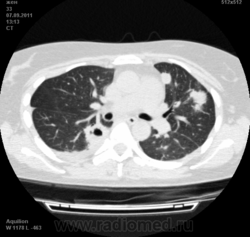
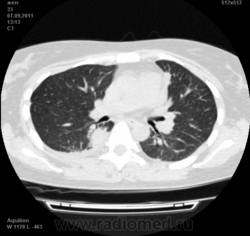
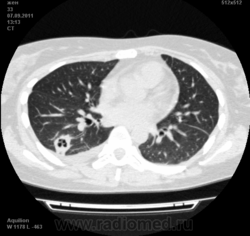




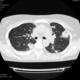


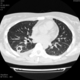
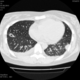
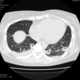
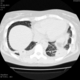
![]()
Да. Кавернизация гранулем, фиброз. Довольно характерно. Ожидать динамики через 2 недели. рановато, наверное.
Легочные узелки считаются только конкретные проявления легких РА, но поскольку это случай показывает, гистологии, тем не менее могут быть спутаны с другими процессами гранулематозный. Патогенеза и гистологии легочных узелков похож на подкожный узелок. Они редкое осложнение, при падении на рентген грудной клетки, менее 1%. Заболеваемость гораздо выше, используя высокое разрешение КТ (22-28%).
Как и в случае других внесуставных проявлений РА, легочные узелки возникают чаще у мужчин с высоким титром ревматоидного фактора, которые активного заболевания суставов. Там были доклады легких ревматоидных узелков женщинами и серонегативных пациентов. Курение может быть фактором риска для развития узелков.
Они, как правило, протекает бессимптомно, обнаружено случайно на рентген грудной клетки. Иногда они связаны с болью кашель, кровохарканье, и грудь. Узелок диапазонов размером от нескольких миллиметров до нескольких сантиметров (до 7 см). Множественные узелки встречаются чаще, чем одиночные узелка. Периферических верхней и средней зон легких чаще, чем нижних зонах, за исключением Caplans синдром (пневмокониоз с ревматоидных узелков).
Они могут увеличиваться в размерах или разрешаться самостоятельно
РЕВМАТОИДНЫЙ АРТРИТ
Системное заболевание соединительной ткани аутоиммунного генеза с преимущественным поражением суставов. Поражение легких встречается, по данным разных авторов, с частотой от 1 до 60%.
Патогенез. Иммунопатологический процесс, возникающий в организме, связан с нарушениями в системе гуморального иммунитета. Патогенез поражения легких при ревматоидном артрите принципиально не отличается от патогенеза поражения сердца и суставов.
Патологическая анатомия. Гранулемы, выявляемые при ревматоидном артрите, имеют характерные черты ревматических узелков. Участок творожистого некроза в центре окружен слоем эпителиоидных клеток, лимфоцитов, плазматических клеток и фибробластов. Поражение микроциркуляторного русла легких (увеличение проницаемости стенок капилляров межальвеолярных перегородок, отек и инфильтрация их фибринозным экссудатом, лимфоцитами, эритроцитами) способствует пролиферации фибробластов, коллагеновых и ретикулиновых волокон. Межальвеолярные перегородки уплотняются, что ведет к облитерации капиллярного русла (фаза интерстициального фиброза). Специфические ревматоидные узелки нередко выявляются и в подплевральных отделах легких. Распад их иногда может приводить к возникновению пневмоторакса.
Клиническая картина и течение зависят от особенностей плевролегочных изменений. Выделяют три формы: поражение плевры (выпотной плеврит, гранулемы типа ревматических узелков), поражение легочной ткани по типу интерстициального пневмонита (фиброзирующего альвеолита), узелковое поражение легких в сочетании с силикозом (синдром Каплана). Поражение легких проявляется прогрессирующей одышкой, кашлем, болями в груди, повышением температуры тела, иногда отмечается кровохарканье. Течение хроническое.
Диагностика и дифференциальная диагностика. Аускультативная картина легких нехарактерна и зависит от особенностей поражения легких и плевры. Поражение легких по типу фиброзирующего альвеолита рентгенологически проявляется усилением легочного рисунка за счет интерстициального и сосудистого компонентов (на начальных этапах) и склерозированием интерстициальной стромы легких по мере прогрессирования заболевания. Кавернизация гранулем наблюдается редко. Очаговые изменения более характерны для синдрома Каплана. При этом выявляются округлые с четкими краями затенения раз личного 'диаметра (до 7 см), иногда с просветлением в центре, располагающиеся преимущественно субплеврально в верхних долях. Степень рестриктивных нарушений вентиляции и снижения диффузионной способности легких зависит от выраженности интерстициального фиброза. Дифференциальная диагностика поражений легких при ревматоидном артрите проводится с туберкулезом легких, инфаркт-пневмонией, идиопатическим фиброзирующим альвеолитом, легочной локализацией патологического процесса при других болезнях соединительной ткани.
![]()
![]()
скорее - грибковая пневмония на фоне иммуносупрессорной терапии
"самоуверенность дилетантов - предмет зависти профессионалов"
![]()
Соколина И.А., Абдураимов А.Б., Кутузов Т.А.
Кафедра лучевой диагностики и лучевой терапии
ГОУ ВПО Первый МГМУ им. И.М. Сеченова Минздравсоцразвития России.
г. Москва
Резюме: Неспецифическая интерстициальная пневмония является редким и благоприятным вариантом интерстициального поражения легких при ревматоидном артрите. Приводим клиническое наблюдение пациентки 59 лет, у которой интерстициальные изменения в легких развились в начале заболевания, одновременно с суставным синдромом при отсутствии клинических, функциональных и рентгенологических проявлений и были выявлены только с помощью компьютерной томографии.
Но на мой взгляд, Вашем случае - другое.
![]()
Поражения легких при ревматоидном артрите развиваются у 30-50 % больных. Чаще всего это плеврит, хронический интерстициальный пневмонит, ревматоидные узелки, реже - альвеолит и острый пневмонит.
Плеврит - наиболее частый вид поражения легких у больных ревматоидным артритом (на аутопсии выявляется в 40-70 % случаев). Сухой плеврит возникает значительно чаще экссудативного, однако в связи со стертой клинической картиной диагностируется реже, чем экссудативный, который обычно выявляется лишь у 2-8 % больных и только при активном течении ревматоидного артрита. Дифференциальный диагноз экссудативного плеврита проводится с туберкулезом, солидными опухолями, реже - с транссудатом при сердечной или почечной недостаточности. Помощь в верификации характера плеврита могут оказать результаты исследования экссудата (повышенное количество лимфоцитов и нейтрофилов в цитограмме, снижение содержания С3-компонента комплемента, высокая концентрация иммунных комплексов и ревматоидного фактора).
У части больных ревматоидным артритом развиваетсяхронический интерстициальный пневмонит, в основе которого лежит иммунокомплексное поражение сосудов легких (васкулит) с нарушением микроциркуляции. Морфологически в утолщенных межальвеолярных перегородках выявляются лимфоциты и плазматические клетки. Клинически интерстициальный пневмонит проявляется продуктивным кашлем, нарастающей одышкой при физической нагрузке, со временем возможно развитие дыхательной недостаточности. На рентгенограммах легких выявляются усиление легочного рисунка и признаки легочного фиброза, при функциональном исследовании - уменьшение легочных объемов и снижение диффузионной способности легких. При прогрессировании васкулита может развиваться легочная гипертензия, резко ухудшающая прогноз заболевания.
Ревматоидные узелки, наиболее частый внесуставной признак ревматоидного артрита, могут появляться и в легочной ткани, размеры их колеблются от нескольких миллиметров до нескольких сантиметров. Обычно ревматоидные узелки обнаруживаются случайно при плановой рентгенографии органов грудной клетки, при выполнении компьютерной томографии с высокой разрешающей способностью частота их выявления существенно увеличивается. У большинства больных ревматоидным артритом, ревматоидные узелки подвергаются обратному развитию независимо от лечения, реже фиброзируются, крайне редко - разрушаются с образованием каверн с последующим развитием осложнений (бронхоплевральной фистулы, пневмоторакса, абсцесса легкого). При обнаружении ревматоидных узелков необходимо проводить дифференциальный диагноз с инфекционными заболеваниями, а также первичными или метастатическими опухолями легких. Частным вариантом этого вида поражений легких является синдром Каплана (ревматоидный пневмокониоз - мелкие рассеянные очаги затенения легочного поля), асбестоз, силикоз и др.
Альвеолит у больных ревматоидным артритом - основная причина летальных исходов, связанных с поражением легких. Клиническая картина альвеолита очень похожа на проявления идиопатического фиброзирующего альвеолита (синдром Хаммена - Ричи): прогрессирующая одышка, крепитация в базальных отделах легких, гипоксемия, двусторонние интерстициальные или инфильтративные изменения на рентгенограммах легких. Наиболее адекватными методами диагностики являются исследование диффузионной способности легких, цитограммы жидкости бронхоальвеолярного лаважа и компьютерная томография легких.
В редких случаях при ревматоидном артрите встречаются альвеолярные геморрагии, амилоидоз легких, фиброз верхней доли легкого и снижение экскурсий грудной клетки при распространенном поражении костостернальных или костовертебральных сочленений.
Поражение сердечно-сосудистой системы является одной из причин повышенной летальности больных ревматоидным артритом, что было в последние годы убедительно показано в ряде проспективных исследований (продолжительность жизни больных ревматоидным артритом на 10-15 лет меньше, чем в популяции). При этом изменения со стороны сердца и сосудов могут быть обусловлены как существующим иммуновоспалительным процессом (в частности, развитие миокардита, выпотного перикардита, эндокардита, аортита и др.), так и проводимой терапией. Так, назначение НПВП, ингибирующих циклооксигеназу-2 (рофекоксиб и др.), приводит к подавлению синтеза простациклина и сдвигу существующего баланса в сторону гиперпродукции тромбоксана, что может быть одной из причин увеличения риска сосудистых катастроф (инфаркт миокарда, инсульт) у таких больных. Кроме того, развивающаяся дисфункция эндотелия и постоянный прием НПВП значительно увеличивают риск развития артериальной гипертензии, а также прогрессирования хронической сердечной недостаточности, особенно у пожилых пациентов.
![]()
Среди внесуставных проявлений РА встречаются поражения легких и плевры. Сюда относят плеврит, интерстициальный пневмонит/интерстициальный фиброз и ревматоидные узелки в легких. Возможно, что данные изменения в легких на КТ могут быть проявлением РА.
Скажите пожалуйста, у пациентки случайно нету таких симптомов: сыпь, увеличенные лимфоузлы, увеличена селезенка, в анализах лейкоциты больше 10,0*10 9 /л?? (Наличие лихорадки артралгий, похудания дают право заподозрить синдром Стилла.)
Medicus curat, natura sanat
![]()
Не встречал таких поражений при РА. Да и КТ не мой инструмент. Однако ж, думаю, более вероятно, что такие массивные фокусы, да ещё и с распадом – проявление самостоятельного лёгочного заболевания, чем редкой формы РА. Вот если бы только плеврит (он тут есть), да узелки и фиброз… Но, возможно, мы видим осложнение терапии иммунодепрессантами. Надо бы спросить ещё ревматологов.
![]()
Не было-бы "предистории", так и метастазы нельзя исключить.
Читайте также: