Роль социальных и медико-биологических факторов в развитии туберкулеза

Группы и факторы риска заболевания туберкулезом
Естественная восприимчивость людей высокая. Вероятность возникновения заболевания туберкулезом напрямую зависит, с одной стороны, от состояния иммунной системы человека, в частности от функциональной активности альвеолярных макрофагов и Thl-клеток, с другой стороны – от степени вирулентности возбудителя, а также микробной нагрузки (полученной дозы возбудителя). При первичном инфицировании человека возникает первичный туберкулезный очаг. В большинстве случаев это вызывает адекватный специфический иммунный ответ, купирующий развитие заболевания, с наступлением длительного периода иммунокомпетенции.
Риск развития активной формы заболевания туберкулезом является наибольшим в течение первых трех лет после первичного инфицирования МВТ, особенно в первые месяцы после инфицирования, когда специфический иммунный ответ еще недостаточно полноценен и эффективен. Длительный стресс, первичные и вторичные иммунодефицитные состояния, особенности гормонального статуса человека в периоды перестройки иммунной системы способствуют активизации инфекции. У лиц, сочетано инфицированных МВТ и ВИЧ, ежегодный риск развития активной формы туберкулеза равен 8-10% в год.
Иммунизация от туберкулеза как специфическая мера профилактики не защищает от инфицирования, но препятствует гематогенной диссеминации с развитием тяжелых генерализованных процессов в детском возрасте (милиарного туберкулеза и туберкулезного менингита), способствует менее тяжелому течению активного туберкулезного процесса, снижая тем самым смертность от туберкулеза.
С эпидемиологической точки зрения важно учитывать, что BCG-вакцинация не гарантирует предохранение детей от инфицирования и развития заболевания и не снижает риска инфицирования взрослого населения. В то же время отсутствие вакцинации или опыта иммунной системы к моменту столкновения с туберкулезной инфекцией повышает риск заболевания туберкулезом. Имеет значение генетическая предрасположенность к заболеванию, связанная с геном гистосовместимости HLA-DR, а также индивидуальные особенности, способствующие развитию заболевания даже при незначительной полученной дозе возбудителя.
Туберкулез – не только медицинская, но и социальная проблема. Большое значение в развитии заболевания имеют факторы, ведущие к длительному стрессу человека: психологический дискомфорт, социально- политическая и экономическая нестабильность. Немаловажным является своевременное выявление заболевания на ранней стадии, а также доступность и обеспеченность квалифицированной медицинской помощью.
Факторы и группы риска заболевания туберкулезом относительно общей популяции населения можно объединить в три основные группы:
- социальные;
- медицинские;
- эпидемиологические.
К категориям населения, имеющим повышенный риск заболевания туберкулезом вследствие определенного социального статуса, относятся:
- лица, ведущие асоциальный образ жизни;
- лица без определенного места жительства;
- мигранты, беженцы, вынужденные переселенцы;
- проживающие в закрытых стационарных учреждениях социального обслуживания и учреждениях социальной помощи для лиц без определенного места жительства и занятий;
- контингенты закрытых учреждений психиатрического и психоневрологического профиля;
- лица, освобожденные из следственных изоляторов и исправительных учреждений, в течение первых 2 лет после освобождения;
- подследственные, содержащиеся в следственных изоляторах, и осужденные, содержащиеся в исправительных учреждениях.
Медицинскими факторами риска, способствующими возникновению туберкулеза, являются различные заболевания (состояния), приводящие к стойким или временным нарушениям иммунной системы.
К категориям населения, имеющим повышенный риск заболевания туберкулезом вследствие различных сопутствующих заболеваний (состояний), относятся:
- лица с различными первичными и вторичными иммунодефицитными состояниями;
- больные ВИЧ-инфекцией;
- пациенты с онкологическими и гематологическими заболеваниями;
- лица, получающие лучевую, кортикостероидную и цитостатическую терапию, генно-инженерные биологические препараты;
- лица с заболеваниями эндокринной системы, в том числе сахарным диабетом, заболеваниями щитовидной железы и другими состояниями, в том числе обусловленными возрастными изменениями эндокринной системы: дети в возрасте до 3 лет, подростки в период полового созревания, люди пожилого возраста;
- беременные женщины;
- лица с алиментарным истощением, не имеющие полноценного питания вследствие как медицинских, так и социальных причин;
- больные ювенильным или ревматоидным артритом;
- лица с изменениями в слизистых оболочках бронхов и легочной ткани, возникшими вследствие вредных бытовых и производственных факторов (кремневой, угольной пыли, табачного дыма, токсичных выбросов промышленного производства и др.);
- лица, злоупотребляющие алкоголем, страдающие алкоголизмом;
- больные хроническими неспецифическими заболеваниями органов дыхания, сопровождающимися нарушением мукоцилиарного клиренса в бронхах в результате микробного или иного повреждения;
- больные с хроническими заболеваниями желудочно-кишечного тракта, в том числе язвенной болезнью желудка;
- больные с заболеваниями мочеполовой системы.
К эпидемиологическим факторам риска следует отнести наличие тесного бытового или производственного (профессионального) контакта с источниками туберкулезной инфекции.
К производственным (профессиональным) группам риска заболевания туберкулезом относятся следующие категории населения:
- работники медицинских организаций, студенты медицинских вузов и колледжей, оказывающие помощь больным туберкулезом в учреждениях всех профилей, а также имеющие контакт с биосубстратами, инфицированными микобактериями туберкулеза;
- работники ФСИН и МВД, имеющие контакт с контингентами подследственных и осужденных;
- работники транспорта, сферы обслуживания, торговли, имеющие постоянный широкий контакт с различными группами населения;
- зооветеринарные работники хозяйств, неблагополучных по туберкулезу.
Как фактор риска при бытовых контактах значение имеют стесненные жилищные условия, низкая санитарная культура определенной группы населения, уровень жизни на грани бедности, а также психический статус источника инфекции и лиц из числа его непосредственного окружения. Распространению туберкулеза иногда способствуют некоторые национальные и этнические обычаи и традиции населения.
Отдельную группу риска по заболеванию туберкулезом составляют лица, снятые с диспансерного учета в лечебно-профилактических специализированных противотуберкулезных учреждениях в связи с выздоровлением, а также лица, перенесшие туберкулез, но имеющие остаточные изменения в легких. Вероятность повторного появления признаков активного туберкулеза у лиц, ранее перенесших туберкулез и излеченных от него, сохраняется ввиду патофизиологических особенностей заболевания. Поэтому даже в случае клинического выздоровления переболевший туберкулезом человек продолжает оставаться потенциальным источником инфекции в связи с возможностью эндогенной реактивации туберкулезного процесса.
В соответствии с нормативно-правовыми документами Российской Федерации возобновление туберкулезного процесса у больного, ранее прошедшего эффективный курс химиотерапии, у которого вновь появились признаки (клинические, рентгенологические, лабораторные) активного туберкулеза, квалифицируется как рецидив. Случаи рецидивов туберкулеза подлежат отдельному учету и регистрации в установленном порядке.
По мнению зарубежных и отечественных авторов, риск возникновения рецидивов выше у пациентов, прошедших неполноценный основной курс лечения, а также при отсутствии противорецидивного лечения. В остальном риск развития рецидивов определяется теми же медикосоциальными и эпидемиологическими факторами, которые влияют на риски возникновения первичных случаев инфекции.
Вместе с тем в отличие от первичного процесса рецидивирующая туберкулезная инфекция характеризуется значительно более тяжелой клинической симптоматикой, связанной с прогрессированием деструктивных изменений легочной ткани и вследствие этого более неблагоприятными исходами. При этом известно, что доля МЛУ туберкулеза, выявленного у пациентов с рецидивами, в 1,8-2,0 раза превышает данный показатель, определяемый при первичном заболевании.
Данное обстоятельство, с одной стороны, можно объяснить возникновением вторичной (приобретенной) лекарственной устойчивости, возникшей в результате предшествующей специфической терапии, с другой стороны, рецидивирующее течение туберкулезной инфекции может являться следствием повторного заражения и развития экзогенной туберкулезной инфекции, вызванной штаммами с множественной и широкой лекарственной устойчивостью.
Наличие специфического иммунитета, выработанного после перенесенного первичного инфицирования, не обеспечивает защиту от последующего повторного суперинфицирования. С другой стороны, массивная экзогенная суперинфекция может активизировать ранее существующий туберкулезный процесс.
С эпидемиологических позиций оправдано этиологическое расследование причин рецидивов, которое должно включать молекулярно-генетические методы исследований с целью проведения дифференциальной клинико-эпидемиологической диагностики случаев эндогенной реактивации туберкулезного процесса и случаев экзогенной суперинфекции, в том числе нозокомиальной. В связи с клинико-эпидемиологическими и этиологическими особенностями рецидивирующей туберкулезной инфекции значимость данной группы больных высока и требует проведения соответствующих лечебно-диагностических, изоляционно-ограничительных и противоэпидемических мероприятий.
Система борьбы с туберкулезом, создаваемая в России с начала века, дала ощутимые результаты до 90-х годов: отмечалось снижение заболеваемости, смертности. Реже диагностировались тяжелые, распространенные формы туберкулеза. Особенно заметно это было в детской группе населения. Однако с начала 90-х годов в России, по данным официальной статистики, эпидемиологическая обстановка по туберкулезу значительно ухудшилась. Наиболее ярким свидетельством этого является увеличение показателя заболеваемости детей, который за последние 6 лет увеличился почти вдвое.
В числе основных причин роста заболеваемости туберкулезом, в том числе детей и подростков, - социально-экономическая нестабильность в России, усиление миграционных процессов из территорий стран СНГ, неблагополучных по туберкулезу и из зон национальных конфликтов. В этой связи во фтизиопедиатрии появилось новое приоритетное направление, ориентированное на изучение эпидемической опасности туберкулеза в социально-дезадаптированных группах населения, в учреждениях, где концентрируются эти дети (интернаты, приюты, приемники-распределители, поселения мигрантов, беженцев), а также необходимость разработки новых организационно-методических подходов к проведению основных противотуберкулезных мероприятий среди указанных лиц.
К группам социального риска заболевания туберкулезом относятся дети и подростки из социально-дезадаптированных семей, оставшиеся без попечения родителей (лица БОМЖ, воспитанники интернатных учреждений, приютов, приемников-распределителей для несовершеннолетних), из семей беженцев, вынужденных переселенцев и мигрантов, из многодетных, неполных и малообеспеченных семей. Эти группы детско-подросткового населения постоянно увеличиваются.
Результаты научных исследований свидетельствуют о том, что дети и подростки из групп социального риска являются наиболее угрожаемым контингентом в отношении заболевания туберкулезом, а также неучтенным и наиболее эпидемически опасным резервуаром туберкулезной инфекции.
Нами впервые определены показатели, характеризующие неблагополучную эпидемиологическую ситуацию про туберкулезу у детей и подростков в различных группах социального риска: риск первичного инфицирования (от 5,4% в специализированных школах-интернатах до 13, 0% в семьях беженцев), инфицированность МВТ (от 38,4% в семьях мигрантов до 64,9% в приемнике-распределителе для несовершеннолетних), гиперергическая чувствительность к туберкулину (от 1,1% у мигрантов до 22,2% в приемнике-распределителе для несовершеннолетних). Эти показатели аналогичны таковым в очагах, где проживают больные с бактерио-выделением, причем ряд показателей превышает таковые среди детско-подросткового населения более чем в 10-20 раз, а выявляемость и пораженность детей и подростков в ряде групп социального риска оолее чем в 150 раз выше аналогичных в России и Москве.
Главной причиной инфицированности МВТ и заболевания туберкулезом у детей и подростков является воздействие на их организм ряда неблагоприятных факторов риска возникновения туберкулеза. При этом ведущими являются социальные (включающие миграцию, неблагополучные социально-бытовые условия, неквалифицированный труд родителей, проживание в семьях социально-дезадаптированных, малообеспеченных, в том числе неполных и многодетных) и эпидемиологические (контакт с больными туберкулезом). Важно также определить медико-биологические (хронические заболевания, низкий уровень иммунизации, высокая инфицированность туберкулезной инфекции - гиперергия к туберкулину и другие) и генеалогические факторы риска: наличие мультифакториальных (МФЗ) или полигенных заболеваний у родителей (таких, как алкоголизм, психические заболевания, язвенная болезнь, сахарный диабет и другие).
При комплексном обследовании 2552 лиц амбулаторно и 490 больных в стационаре нами установлены факторы риска инфицирования и заболевания туберкулезом у детей и поростков из групп социального риска - социальные, эпидемиологические, медико-биологические, генеалогические.
При анализе социальных факторов риска у детей и подростков обращало внимание наличие неблагополучных социально-бытовых условий у большинства детей как при амбулаторном обследовании (от 32,2% в интернатных учреждениях до 100,0% в семьях беженцев), так и при обследовании в стационаре (у 50,7% больных туберкулезом).
Скрининг показал, что во всех группах было значительное число детей из многодетных семей, достигавшее наибольших величин в приемнике-распределителе - 47,6% и в семьях беженцев - 38,0%. Большинство лиц в интернатных учреждениях - до 73,6% , в приемнике-распределителе - 70,0% - были из неполных семей, являясь сиротами или "отказными", "подкинутыми" детьми. В стационаре больные из социальных групп риска были представлены в основном лицами из неполных - 49,7% и многодетных семей - 51,0%; 7,7% были сиротами.
Значительную часть детей и подростков можно отнести к группе "социальных сирот", так как у них вследствие социальной дезадаптации родителей (асоциальный образ жизни, отягощенность вредными привычками и хроническими заболеваниями, пребывание в ИТУ, лишение родительских прав и тому подобное) были плохие условия для жизни и здоровья. Так, по данным анкетирования детей и подростков в приемнике-распределителе (наиболее ярких представителей дезадаптированных семей), среди их матерей 43,0% употребляли алкоголь в различной степени, курила каждая третья - 33,2%, среди отцов употребляла алкоголь большая часть - 78,0% и практически все курили.
Установлено, что большая часть матерей (от 79,5% до 98,1%) и отцов (так же, как у матерей) не работали, занимались малоквалифицированным трудом или были инвалидами по различным заболеваниям, что усугубляло тяжелое материальное положение семьи и наряду с другими факторами могло способствовать заболеванию туберкулезом. В числе основных причин помещения детей в интернатные учреждения были: лишение родительских прав матерей - 54,3% и отцов - 65,5%, а также пребывание в ИТУ матерей - 3,7% и отцов - 19,4%.
Дети из неблагополучных семей, не имея необходимых условий и положительных примеров в жизни, сами нередко становятся социально дезадаптированными. Так, среди контингента приемника-распределителя почти половину - 41,9% составляли дети и подростки, которые не учатся и не работают, каждый четвертый состоял на учете в инспекции по делам несовершеннолетних, 2,6% из них направлены в спецшколы и СПТУ.
Установлено, что среди воспитанников приемника-распределителя курили 87,0%, причем большинство детей начали курить в возрасте 7-11 лет (62,0%). Употребляли наркотики 11,0%, вдыхали токсичные вещества 14,0%, употребляли алкогольные напитки 46,0% анкетируемых. Являлись полинаркоманами 22,0% анкетируемых, имели 2 вредные привычки (употребление алкоголя, наркотиков и токсикомания в различных сочетаниях) 17,0% человек, 3 вредные привычки - 5,0% опрошенных. Следует подчеркнуть, что эти данные о наличии вредных привычек были установлены не при анонимном анкетировании, а анкеты были персонифицированы (дети с 10 лет и старше и подростки указывали свои имя и фамилию), поэтому мы считаем, что число вредных привычек, указанное ими, было явно заниженным.
В числе социальных факторов велика роль миграции, особенно в группах беженцев и мигрантов (до 100,0%) и среди воспитанников приемника-распределителя (число мигрантов из СНГ, в том числе из эпидемиологически неблагополучных регионов, составляло 34,4%).
Установлены высокие значения эпидемиологических факторов риска в развитии туберкулезной инфекции в наблюдаемых нами группах. Так, наибольших величин контакт достигал у воспитанников приемника-распределителя, особенно у подростков (15-17 лет) - 24,6% (4,2% - из контакта с двумя и более больными), при среднем значении 16,3% (из контакта с двумя и более больными - 3,0%).
Среди лиц с клиническими симптомами, подозрительными на туберкулез, почти каждый третий (в среднем 29,7%) был из семейного или родственного контакта, а каждый десятый - из контакта с двумя и более больными туберкулезом.
Следует отметить, что во время пребывания в приемнике-распределителе еще 115 человек (7,3%) попали в условия установленного контакта с больными активным туберкулезом детьми, выявленными при нашем обследовании. При этом значительное число больных активным туберкулезом выявить и изолировать от остальных лиц не удалось вследствие недостаточной материально-технической оснащенности приемника-распределителя, невозможности госпитализации в противотуберкулезные учреждения из-за социального статуса, венерических заболеваний.
Среди детей и подростков из семей беженцев, как и в интернатных учреждениях, каждый десятый был из контакта с больным туберкулезом.
Следует подчеркнуть, что данные о контактах, выявленные при скрининге туберкулеза, не являются полными вследствие разных возможностей в обследовании различных групп. Так, в ряде коллективов, где не проводилось анкетирование и интервьюирование, выявлено наименьшее число контактов с больными туберкулезом по данным медицинской документации: 4,8% - в приютах, 2,7% - в специализированных приютах-интернатах для детей с задержкой психического развития и 0,3% - у мигрантов.
Более достоверные сведения о контактах удалось выявить при обследовании заболевших туберкулезом в стационаре: наибольшее число очагов туберкулеза отмечалось в многодетных семьях - 72,7%, составляя в среднем среди всех групп 65,6%.
При характеристике отягчающих факторов у источников заражения туберкулезом детей и подростков обращает на себя внимание, что большая часть больных туберкулезом детей (77,6%) находилась в очагах с массивным бактериовыделением. Самой тяжелой по числу отягчающих факторов у источника явилась группа детей и подростков из асоциальных семей: практически все очаги (93,3%) были с массивным бактериовыделением, 60,0% больных страдали алкоголизмом, 84,4% имели генеалогические факторы риска.
Среди медико-биологических факторов риска значительную роль играет плохое качество противотуберкулезных мероприятий (туберкулинодиагностики, иммунизации и химиопрофилактики).
Установлено, что у значительной части детей из групп социального риска нет медицинской документации. Большая часть (от 70,2% до 74,1%) воспитанников интернатных учреждений к началу нашей работы обследовалась на туберкулез нерегулярно, каждый десятый ребенок не был обследован вообще.
По данным скрининга установлено, что число плохо иммунизированных лиц (рубчик 3 мм и менее или отсутствие его) составляло в среднем от 62,2% до 71,0% (в интернатных учреждениях). Среди больных туберкулезом низкое качество иммунизации имело место в среднем у 52,0% пациентов (в семьях мигрантов и беженцев - 70,2%).
Наши данные позволяют рекомендовать дифференцированный подход к ревакцинациям в группах социального риска по показаниям, в том числе в междекретированных возрастах (от 9-11 лет), составлявшая в среднем 18,5%, с наибольшим значением в одной из школ-интернатов 24,1%.
К медико-биологическим факторам риска относится также наличие гиперергической чувствительности к туберкулину (папула 17 мм и более), которая была у каждого третьего пациента в стационаре. Средний размер инфильтрата на пробу Манту с 2 ТЕ у наблюдаемых больных составлял 14,7+0,3 мм.
Мы считаем целесообразным принять за критерий гиперергической чувствительности к туберкулину у детей и подростков в группах социального риска папулу 15 мм и более с соответствующими подходами к обследованию и диспансерному наблюдению в целях своевременной организации среди них профилактики и раннего выявления туберкулеза.
Установлена отягощенность детей и подростков из групп социального риска значительным числом морфофункциональных отклонений и хронических заболеваний, относящихся к медико-биологическим факторам риска заражения и заболевания туоеркулезом. Тестом явилось углубленное обследование лиц из интернатных учреждений.
По нашим данным, отклонения в состоянии здоровья имели от 94,5% до 99,5% лиц. Ведущими явились заболевания: психической и нервной систем (91,8% и 65,2%), органов дыхания (61,2% и 64,0%), в структуре которых преобладали частные ОРВИ (14,6% и 22,7%), пневмонии (24,4% и 17,9%), бронхиты (22,3% и 23,4%).
При скрининге туберкулеза с применением анкетирования и интервьюирования воспитанников приемника-распределителя для несовершеннолетних установлено: каждый третий опрашиваемый предъявлял различные жалобы на состояние здоровья (32,2%), а 9,0% отметили у себя наличие хронических заболеваний. У многих больных туберкулезом также установлено наличие сопутствующей патологии, при этом ведущими были заболевания органов дыхания (37,8%). Сопутствующая патология у детей нередко являлась реализацией у них мультифакториальных (МФЗ) или полигенных заболеваний родителей.
С учетом того, что туберкулез относится к группе социальных болезней, представляла интерес информация о выявлении других заболеваний, относящихся к этой группе (венерические, СПИД), которые могут служить маркером туберкулеза. Венерические заболевания выявлены от 0,2% до 0,5% в интернатных учреждениях. В приемнике-распределителе за последние 5 лет отмечен рост числа больных сифилисом в 13,3 раза (с 0,3% в 1992 до 4,0% в 1996 г.), больных трихомониазом - в 3 раза.
Генеалогические факторы риска отмечались у значительного числа детей из групп социального риска. У родителей воспитанников интернатных учреждений ведущее место занимал алкоголизм (38,8% у отцов и 56,8% у матерей), психические заболевания (4,2% у отцов и 12,9% у матерей). У родителей детей и подростков из приемника-распределителя самыми распространенными МФЗ явились алкоголизм (19,8% у матерей, 48,0% у отцов), заболевания сердечно-сосудистой системы (9,6% у матерей и 8,9% у отцов).
При обследовании пациентов в стационаре у родителей в целом самыми распространенными МФЗ были туберкулез (у 45,7% лиц) и алкоголизм (в среднем 18,2%, с наибольшим значением в асоциальных семьях 50,7%). Следует подчеркнуть, что специальных исследований в клинике по выявлению МФЗ клинико-генеалогическим методом не проводилось, но анализ историй болезни свидетельствует о наличии большого числа МФЗ у родителей детей и подростков из групп социального риска, выявленных при амбулаторном и стационарном обследовании, которые важно учитывать при обследовании и лечении данного контингента. Целесообразно проводить исследования клинико-генеалогическим методом в стационаре, так как генеалогические факторы риска оказывают влияние на возникновение и течение туберкулеза, особенно у детей из групп социального риска.
Таким образом, ведущими факторами риска, способствующими инфицированию и заболеванию туберкулезом детей и подростков из групп социального риска, являются: эпидемиологический (контакте больным туберкулезом у 65,6% обследованных больных), социальный (неблагополучные социально-бытовые условия у 32,2-100% семей, малообеспеченность, в том числе многодетность семей - до 47,6%, неполные семьи, "отказные", "покинутые" дети и сироты - в интернатных учреждениях - до 73,6%, миграция - до 100,0%), медико-биологические (хронические и сопутствующие заболевания у 99,5%, некачественная вакцинация против туберкулеза у 52,0% заболевших туберкулезом, особенно в семьях мигрантов и беженцев у 70,2%).
Уровень медицинского обслуживания и противотуберкулезных мероприятий, проводимых в группах социального риска, является недостаточным в современных условиях и требует изменения и адаптации существующих инструктивно-методических положений к данному контингенту детей и подростков.
Факторы риска развития туберкулеза — это условия, которые сами по себе не являются причиной возникновения заболевания. Они только повышают вероятность его развития. Факторы и группы риска касательно граждан можно разделить на 3 главных вида: социальные, медицинские и эпидемиологические.
Факторы и группы риска
Факторы риска возникновения туберкулеза могут быть следующие:
- СПИД;
- Употребление никотина (особенно, когда человек выкуривает больше одной пачки сигарет в сутки);
- Пребывание в местах лишения свободы;
- Неспецифические воспаления дыхательных органов;
- Заболевания, причиной возникновения которых стало психическое состояние человека;
- Недостаток питания или его плохое качество.
- Патологии легких, которые возникают из-за неблагоприятного воздействия пыли;
- Перенесенные хирургические вмешательства и травмы тяжелого характера;
- Алкогольная и наркотическая зависимость;
- Беременность и роды;
- Ослабленная иммунная система с рождения или приобретенная в процессе жизнедеятельности;
- Люди, которые не заражены туберкулезной палочкой и при этом не вакцинированы бациллой Кальметта-Герена.
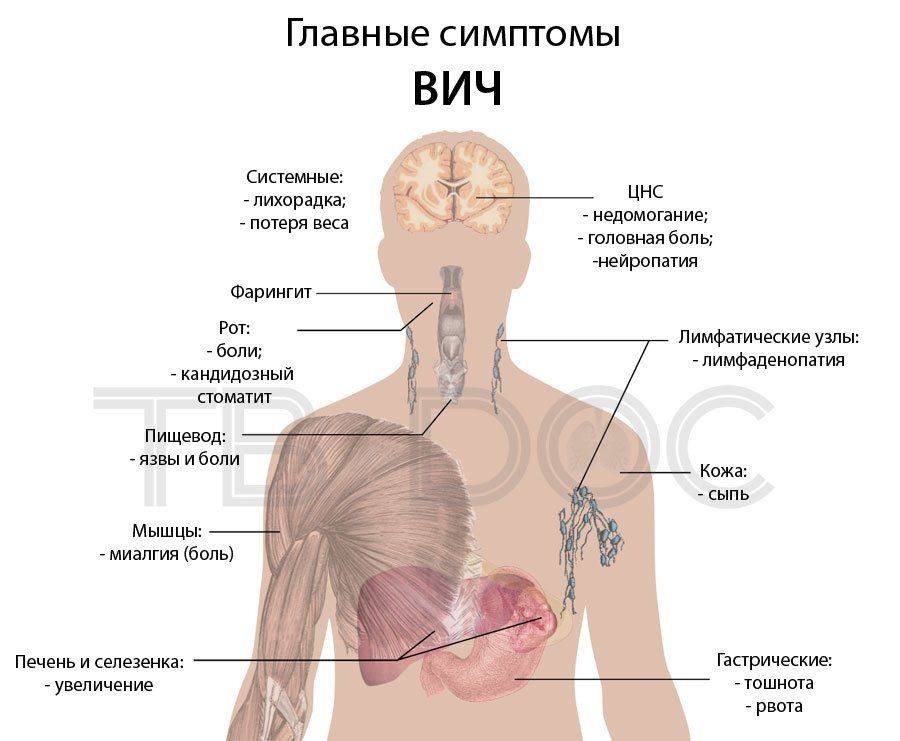
Как говорилось ранее, факторы риска и группа, подразделяются на 3 главных вида. Есть медицинская группа, лица, которые туда входят, имеют повышенный риск развития туберкулеза. Это происходит вследствие плачевного состояния здоровья. К данной категории принадлежат:
- Лица с различными заболеваниями легких, которые носят хронический характер.
- С пневмонией, которая постоянно поддается рецидиву и имеет атипичный характер.
- Лица, страдающие экссудативным плевритом.
- Пациенты с заболеваниями дыхательной системы, которые приобретены в результате профессиональной деятельности.
- С язвой органов пищеварения любой степени.
- После хирургического воздействия на главный орган пищеварения.
- При наличии сахарного диабета.
- Лица, которые длительно принимают препараты гормонального воздействия.
- Рентгенпозитивные.
Весьма значимым для перечисленных лиц является ежегодное обследование, в целях выявления инфицирования туберкулезными микробами-возбудителями. Это увеличивает шанс вовремя диагностировать недуг и получить эффективное лечение. Такие люди занесены в специальный журнал учета риска туберкулеза.
Больные входящие в данную группу также внесены в книгу учета заболеваний. Таким образом специалисты хотят выяснить процент заболеваемости с вероятностью развития открытой формы туберкулеза. В эпидемиологическую группу входят следующие лица:
- Люди, которые имеют длительный контакт с носителем открытой формы туберкулеза (в том числе и у детей).
- Сотрудники медицинских и пенитенциарных учреждений.
- Дети, у которых имеется вираж туберкулиновой пробы.
- Пациенты, проходящие терапию из-за остаточных посттуберкулезных изменений.
- Диагностируемые, у которых туберкулиновая проба показала повышенное значение. Если значение туберкулиновой пробы повышается, то и риск возможности заболевания увеличивается.
При регистрации в специальном учреждении на учет ставят не только инфицированных, но и здоровых людей из группы риска.
К повышенной социальной группе риска относятся:
- Ведущие аморальный образ жизни.
- Живущие на улице.
- Эмигранты из неблагополучных районов и регионов.
- Лечащиеся в лечебницах для слабоумных.
- Вышедшие из мест лишения свободы в первые два года после освобождения;
- Находящиеся в специальных изолированных камерах под следствием.
- Преступники, содержащиеся в тюрьмах.

В медицинскую группу можно включить медико-биологические факторы. Если ранее был перенесен туберкулез легких или прочие разновидности заболевания. В этом случае повышающим фактором заболевания выступают некачественные мероприятия по предотвращению риска инфицирования туберкулезной палочкой такие как: туберкулинодиагностика, иммунизация и химиопрофилактика.
Обязательно прочитайте статью про дезинфекцию при туберкулезе.
Также можно выделить профессиональную группу риска. В нее входит следующая категория лиц:
- Сотрудники медицинских учреждений, контактирующие с биосубстратами, зараженными палочками Коха;
- Сотрудники, проходящие службу в правоохранительных органах и в Министерстве Внутренних Дел, которые контактируют с преступниками, находящимися в изоляторе или тюрьме;
- Работники в общественном транспорте, в сфере обслуживания, торговли, имеющие постоянный контакт с разными социальными слоями и группами;
- Сотрудники, работающие в сельскохозяйственной отрасли с домашними животными и скотиной, в неблагополучных регионах по распространению инфекции.

Отдельно стоит выделить пациентов, которые стояли на учете в специализированных туберкулезных диспансерах, но были сняты, потому что излечились. Также больные, которые перенесли заболевание открытой формы, но у них сохранились изменения в органах после туберкулеза. У таких лиц возможно повторное инфицирование. Поэтому человек, который перенес заболевание и исцелился от него, все равно остается потенциальным распространителем инфекции.
Пациенты с рецидивом (когда человек переболел ранее туберкулезной палочкой и выздоровел, но через какое-то время у него опять появились признаки активных микробов-возбудителей) ставятся на специальный учет в тубдиспансере.
Согласно статистическим показаниям, 90% инфицированных туберкулезной палочкой впервые являются лицами из повышенной группы риска.
У детей
Расположенность к заболеванию в детском возрасте объясняется присутствием некоторых факторов риска. Они могут одновременно воздействовать на организм ребенка со слабой иммунной системой. Чаще всего это:
- Медико-биологические (инфицированность, некачественная вакцина против туберкулеза или ее неправильный ввод, присутствие сопутствующих заболеваний);
- Эпидемиологические (прямой контакт с носителем открытой формы заболевания);
- Социальные (подвиды группы: географические, экологические, возрастно-половые). Все это происходит из-за неблагоприятных социальных и бытовых условий жизни.
Ежегодное обследование
Ежегодному обследованию для выявления заболевания подлежат следующие лица:
- Больные имеющие неспецифические патологии легких, пищеварительных органов, мочеполовой системы.
- Лица с сахарным диабетом.
- Пациенты, проходящие кортикостероидное, лучевое и цитостатическое лечение.
- Люди, относящиеся к социальной группе риска. То есть проживающие в неблагоприятных окружающих и бытовых условиях.
- Люди без определенного места жительства.
- Эмигранты и беженцы.
- Живущие в приютах для бездомных и безработных, попавших в сложную жизненную ситуацию.
- Работающие в социальных учреждениях для детей и подростков: дом малютки, детские дома и прочее.
- Работающие в развлекательных заведениях.

Внеплановое обследование проводится, если:
- Проживание вместе с беременной женщиной или новорожденным ребенком;
- Молодые люди призывного возраста и проходящие службу по контракту;
- Заразившиеся СПИДом в первый раз.
Диагностика лиц из группы риска
Как говорилось ранее, лица из группы риска подлежат обязательному ежегодному обследованию. Диагностика осуществляется следующим образом:
- Полный анамнез жизни всех контактных данных: адрес, должность, место работы, котнтакты родственников и прочее.
- Флюорография.
- Рентгенография и компьютерная томография.
- Туберкулиновая проба (проба Манту).
Если у лица из группы риска подтвердится заболевание туберкулезом, врач-фтизиатр назначит необходимое лечение. При назначении терапии специалист опирается на форму и тяжесть болезни.
Профилактика
Из года в год заболевание палочкой-Коха растет. Чтобы предотвратить распространение инфекции, для населения проводятся специальные мероприятия. Профилактика туберкулеза:
- Улучшение социальных и бытовых условий жизни;
- Улучшение рабочих условий;
- Очищение экологии;
- Переход на здоровое питание. Необходимо побольше употреблять белков, витаминов и минералов. Все эти компоненты содержатся в мясе, рыбе, фруктах, ягодах и овощах;
- Полный отказ от пагубных привычек: алкогольные напитки, сигареты, наркотики;
- Соблюдение режима. Ведение здорового образа жизни, который включает в себя занятия спортом;
- Санаторно-оздоровительный отдых;
- Укрепление иммунной системы.
Медицинские мероприятия
- Вакцинация и ревакцинация от туберкулеза.
- Туберкулиновая проба.
- Ежегодная флюорография.
- Химиопрофилактика.
- Противоэпидемическая профилактика.
Заключение
Лица, которые включены в группу риска, обладают повышенной чувствительностью к инфекционному заболеванию. Именно поэтому необходимо производить профилактику от туберкулезной палочки. Это касается и всего населения. Инфицироваться микробом-возбудителем может каждый. А вот разовьется ли само заболевание активной формы, зависит от состояния иммунной системы.
Если у вас проявились какие-либо симптомы наличия активной бациллы Коха, незамедлительно обратитесь в туберкулезный диспансер для диагностики и лечения. Большинство людей стесняется такого заболевания, как туберкулез. Они считают, что им болеют только наркоманы и люди без определенного места жительства. Вы глубоко заблуждаетесь. Заражение туберкулезной палочкой — это инфекционная болезнь. Заразиться ей может абсолютно каждый.
Если вы являетесь носителем открытой формы туберкулеза, за день вы можете инфицировать примерно двадцать человек. В таком случае необходима госпитализация. Своевременное и грамотное лечение способно не только улучшить здоровье, но и в некоторых случаях спасти вам жизнь!
Читайте также: