С чем дифференцировать туберкулему
Дифференциальная диагностика туберкулом нередко встречает затруднения в связи с их рентгенологическим сходством с различными шаровидными образованиями грудной клетки и легких, число которых, по данным Ravelli (1951), достигает 72, а по мнению С. А. Рейнберга (1962), — 84. К ним относятся доброкачественные и злокачественные новообразования, паразитарные и непаразитарные заполненные кисты, эозинофильные инфильтраты, воспалительные гранулемы, пневмомикозы, осумкованные плевриты и т. д. Здесь не представляется возможным дифференцировать все эти заболевания от туберкуломы, поэтому мы ограничиваемся рассмотрением лишь некоторых из них, наиболее часто встречающихся.
Прежде всего приходится различать туберкулому и круглый туберкулезный инфильтрат. Последний отличается от туберкуломы рядом клинико-рентгенологических признаков: часто острым началом с явлениями интоксикации, наклонностью к лейкоцитозу, левому сдвигу нейтрофилов и ускоренной РОЭ, иногда внезапным возникновением кровохарканья и бацилловыделением. При прогрессировании инфильтрат часто подвергается распаду, и тогда образуется пневмониогенная полость распада со всеми характерными для нее и отличными от туберкуломы скиалогическими особенностями. В противоположность последней инфильтрат сравнительно быстро уменьшается в размерах или даже полностью рассасывается при лечении туберкулостатическими средствами.
По мере прогрессирования болезни выявляются некоторые общие признаки: кашель, кровохарканье, одышка, лихорадка, утомляемость, похудание, одинаковые физические изменения, ускоренная РОЭ, увеличение уровня глобулинов в сыворотке крови. Но основной причиной диагностических затруднений в этих случаях является довольно сходная рентгенологическая картина туберкуломы и шаровидного периферического рака.
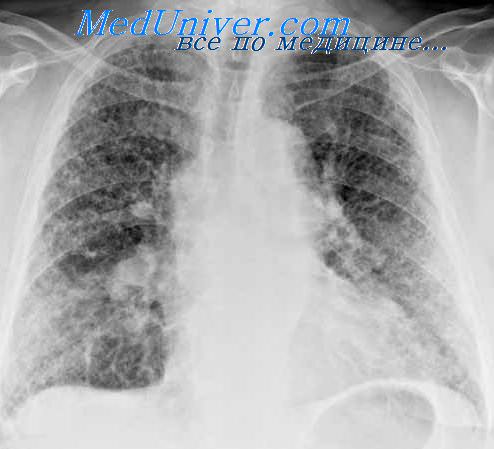
Ряд признаков позволяет дифференцировать эти заболевания. Рак легкого значительно чаще поражает мужчин в возрасте особенно старше 40 лет. Больные туберкулезом нередко указывают на перенесенный в прошлом экссудативный и сухой плеврит или специфический процесс в других органах и на более частый контакт с бацилловыделителями. Страдающие раком легкого чаще, чем больные туберкулезом, жалуются на общую слабость. Выделяющаяся при кашле в небольшом количестве мокрота обычно слизистая, жидкая или тягучая, иногда с примесью прожилок или комочков крови. При туберкулезе легких кровохарканье, легочные кровотечения часто сопровождаются последующим образованием аспирационной пневмонии, бронхогенных очагов, бацилловыделением. Этого пе наблюдается при раке.
Тем же механизмом объясняют иногда наблюдаемую при этом заболевании гинекомастию у мужчин (Remade, 1964, и др.). Характерно, что и тот и другой симптом исчезают после оперативного удаления раковой опухоли.
В отличие от туберкулеза при раке легкого может быть обнаружен синдром повышенной секреции адренокортикотропного гормона, что клинически проявляется не только выраженной мышечной слабостью, но и отеками, а также признаками, характерными для болезни Иценко — Кушинга. Возникновение этого состояния обусловлено увеличенной секрецией опухолью легких АКТГ или АКТГ-подобного вещества. Вместе с тем наблюдающиеся у больных раком легкого анорексия и рвота могут быть обусловлены снижением содержания натрия в крови, усиленным его выделением с мочой и сопутствующей гидремией. Этот феномен объясняется, кроме того, повышенной секрецией антидиуретического гормона, а также выделением раковой опухолью вещества, близкого паращитовидному гормону.
Такие нарушения метаболизма и возникающие на их почве своеобразные симптомы не отмечаются или встречаются крайне редко при туберкуломе.
Физические изменения в легких в начальной фазе как рака, так и туберкуломы выражены в незначительной степени или даже отсутствуют. Онрг появляются и нарастают по мере прогрессирования болезни, причем при раке притупление перкуторного звука над областью поражения носит более выраженный характер, чем при туберкуломе. При прогрессировании опухолевого процесса нередко возникают симптомы сдавления крупных сосудов, ателектаз, параканкрозная пневмония, что нехарактерно для туберкуломы.
Глава 19:1 - 3; 2 - 3; 3 - 3; 4 - 4; 5 - 3; 6 - 3; 7 - 3; 8 - 3;
9 - 5; 10 - 4; 11 - 4; 12 - 3; 13 - 3; 14 - 2; 15 - 4; 16 - 5; 17 - 2; 18 - 2; 19 - 4; 20 - 5; 21 - 3; 22 - 4; 23 - 4; 24 - 1; 25 - 3; 26 - 3; 27 - 2; 28 - 4; 29 - 2; 30 - 2; 31 - 2; 32 - 2; 33 - 3; 34 - 3; 35 - 5; 36 - 4; 37 - 5; 38 - 5; 39 - 3; 40 - 4; 41 - 4; 42 - 3; 43 - 4.
1. Форма первичного туберкулеза, при которой не удается обнаружить изменения на обзорной рентгенограмме органов грудной клетки:
1) туберкулез внутригрудных лимфатических узлов;
2) первичный туберкулезный комплекс;
3) туберкулезная интоксикация;
4) очаговый туберкулез;
5) туберкулезный плеврит.
2. В диагностике туберкулезной интоксикации (формы первичного туберкулеза) наибольшее значение имеет:
1) КТ органов грудной клетки;
2) УЗИ органов брюшной полости;
4) рентгенография органов грудной клетки;
5) МРТ органов грудной клетки.
3. Установить диагноз туберкулезной интоксикации (формы первичного туберкулеза) позволяет обнаружение:
1) МБТ в бронхиальном содержимом;
2) включений высокой интенсивности в тени корня легкого;
3) виража чувствительности к туберкулину;
4) увеличения внутрибрюшных лимфатических узлов при УЗИ;
5) увеличения тени корня легкого.
4. У детей туберкулезную интоксикацию (форму первичного туберкулеза) нередко принимают за проявления:
4) хронического тонзиллита;
5. Расширение тени корня легкого чаще выявляют у больных:
1) эозинофильной пневмонией;
2) туберкулезной интоксикацией;
3) туберкулезом внутригрудных лимфатических узлов бронхопульмональной группы;
4) с доброкачественным новообразованием легкого;
5) периферическим раком легкого.
6. Рентгенологический симптом биполярности обнаруживают у больного:
1) неспецифической пневмонией;
3) с первичным туберкулезным комплексом;
4) саркоидозом I стадии;
7. При лимфосаркоме, в отличие от туберкулеза внутригрудных лимфатических узлов, отмечается:
1) хроническое течение заболевания;
2) острое начало болезни;
3) быстрое увеличение размеров внутригрудных лимфатических узлов;
4) постепенное увеличение внутригрудных лимфатических узлов;
5) нормергическая чувствительность к туберкулину.
8. В отличие от неспецифической пневмонии, начало и течение первичного туберкулезного комплекса бывают:
1) острым, медленно прогрессирующим;
2) подострым, волнообразным;
4) постепенным, малосимптомным;
5) острым, быстро прогрессирующим.
9. Саркоидоз внутригрудных лимфатических узлов обычно отличается от туберкулеза внутригрудных лимфатических узлов:
1) малосимптомным течением;
2) эпителиоидными клетками в биоптате из пораженного лимфатического узла;
3) узловатой эритемой;
4) отсутствием выраженных изменений в гемограмме;
5) двусторонним поражением лимфатических узлов без перифокальной инфильтрации.
10. При лимфогранулематозе, в отличие от туберкулеза внутригрудных лимфатических узлов, в биоптате обнаруживают:
1) клетки Пирогова-Лангханса;
2) эпителиоидные клетки;
4) клетки Березовского-Штернберга;
11. Диссеминация в легких обычно сочетается с внутригрудной аденопатией у больных:
1) диссеминированным туберкулезом;
12. Преимущественно верхнедолевая локализация очаговой диссеминации в обоих легких - характерный признак:
3) хронического диссеминированного туберкулеза;
5) двусторонней очаговой пневмонии.
13. Застойное легкое отличается от диссеминированного туберкулеза легких:
1) деформацией корней обоих легких;
2) очаговоподобными тенями в средних отделах легких;
3) усилением и смазанностью легочного рисунка в средних и нижних отделах;
4) плевральным выпотом;
5) смещением органов средостения.
14. Тяжелая двусторонняя мелкоочаговая пневмония отличается от милиарного туберкулеза легких:
1) острым началом;
2) многочисленными сухими и влажными хрипами;
3) мелкими очаговыми тенями малой интенсивности;
4) отсутствием петрификатов во внутригрудных лимфатических узлах;
15. Диссеминированный туберкулез легких отличается от экзогенного аллергического альвеолита:
2) большим количеством светлой мокроты;
3) медленно прогрессирующей дыхательной недостаточностью;
4) быстрым прогрессированием на фоне лечения глюкокортикоидами;
5) кратковременным улучшением при назначении тиенама.
16. Гистиоцитоз Х отличается от диссеминированного туберкулеза легких:
1) присутствием в легочной ткани сидеробластов;
3) сетчатым фиброзом;
5) рецидивирующим спонтанным пневмотораксом.
17. Метастатическое поражение легких отличается от диссеминированного туберкулеза легких:
4) наличием кальцинатов;
5) сетчатым фиброзом.
18. Для терапии ex juvantibus при подозрении на туберкулез используют:
1) туберкулин или БЦЖ;
2) изониазид и этамбутол;
3) антибиотики широкого спектра действия;
4) изониазид и рифампицин;
5) глюкокортикоидные гормоны.
19. При очаговом туберкулезе изменения на рентгенограмме иногда имеют сходство с рентгенологической картиной:
1) туберкулеза внутригрудных лимфатических узлов;
2) фиброзно-кавернозного туберкулеза;
4) диссеминированного туберкулеза ограниченной протяженности;
5) кавернозного туберкулеза.
20. Туберкулиновая проба у больных раком легкого чаще:
5) отрицательная или сомнительная.
21. Синдром Панкоста возникает при развитии:
2) очагового туберкулеза в I сегменте легкого;
3) рака верхушки легкого;
4) ограниченного пневмоторакса;
5) осумкованного верхушечного плеврита.
22. Чаще метастазирует в легкие:
3) злокачественная хорионэпителиома;
4) рак кишечника;
5) рак поджелудочной железы.
23. Заболевание, с которым чаще дифференцируют инфильтративный туберкулез:
1) саркоидоз I стадии;
4) неспецифическая пневмония;
24. В отличие от пневмонии, для инфильтративного туберкулеза более характерны:
1) верхнедолевая локализация и постепенное развитие заболевания;
2) острое начало болезни, кровохарканье;
3) наличие болей в грудной клетке, острое начало;
4) одышка, потливость;
5) кашель с отделением большого количества мокроты.
25. Для эозинофильной пневмонии, в отличие от инфильтративного туберкулеза, характерно:
1) медленное прогрессирующее течение;
2) гектическая лихорадка;
3) быстрая динамика клинико-рентгенологических и лабораторных признаков;
5) кашель с гнойной мокротой.
26. Для абсцедирующей пневмонии, в отличие от инфильтративного туберкулеза, характерно:
1) быстрая динамика клинико-рентгенологических и лабораторных признаков;
2) медленное прогрессирующее течение;
3) кашель со значительным количеством гнойной мокроты;
5) нормальная температура тела.
27. Эластические волокна, лимфоциты чаще обнаруживают в мокроте больных:
1) раком легкого;
2) инфильтративным туберкулезом;
4) бактериальной пневмонией;
5) эозинофильной пневмонией.
28. Выраженные лейкоцитоз, повышение СОЭ чаще обнаруживают в общем анализе крови больных:
1) раком легкого;
2) ограниченным инфильтративным туберкулезом;
4) бактериальной пневмонией;
5) эозинофильной пневмонией.
29. Оптимальным методом верификации диагноза центрального рака является:
2) бронхоскопия с биопсией;
3) микроскопия мокроты;
4) медиастиноскопия с биопсией;
5) диагностическая торакотомия.
30. Оптимальным методом верификации диагноза казеозной пневмонии является:
1) диагностическая торакотомия;
2) исследование мокроты на МБТ;
5) морфологическое исследование мокроты.
31. Опасность выполнения трансторакальной пункции у больных эхинококкозом обусловлена главным образом угрозой развития:
1) экссудативного плеврита;
2) анафилактического шока;
4) легочно-сердечной недостаточности;
32. Кавернозный туберкулез от хронического абсцесса отличается:
1) отсутствием уровня жидкости;
3) локализацией в задних сегментах легкого;
4) нечеткостью наружных контуров кольцевидной тени;
5) перикавитарным фиброзом в окружающей легочной ткани.
33. Наиболее информативным рентгенологическим признаком, отличающим туберкулезную каверну от буллы, является:
1) округлая форма;
2) большая ширина стенки;
3) наличие дорожки к корню легкого;
4) высокая интенсивность тени стенки;
5) хаотичное включение кальция в стенке полости.
34. Рентгенологическим признаком, позволяющим отличить туберкулезную каверну от врожденной кисты, является:
1) форма кольцевидной тени;
2) размер кольцевидной тени;
3) наличие полиморфных очагов в легочной ткани, расположенных ниже кольцевидной тени;
4) локализация кольцевидной тени в верхних отделах легких;
5) высокая интенсивность стенки кольцевидной тени.
35. Туберкулезную каверну от полостной формы рака легкого позволяет отличить:
4) радионуклеидное исследование;
5) исследование бронхоальвеолярной жидкости на МБТ и опухолевые клетки.
36. При дифференциальной диагностике фиброзно-кавернозного туберкулеза легких и силикотуберкулеза нередко решающее значение имеет:
2) физикальное обследование;
3) давность заболевания;
4) анамнез жизни;
5) высокая интенсивность стенки кольцевидной тени.
37. Наиболее информативным методом дифференциальной диагностики фиброзно-кавернозного туберкулеза и бронхоэктазов является:
2) КТ органов грудной клетки;
5) многократное исследование мокроты на МБТ.
38. Туберкулезную этиологию плеврита позволяет заподозрить обнаружение в экссудате:
4) малонового диальдегида;
39. Более частой причиной выпота в плевральную полость у лиц молодого возраста является:
3) туберкулез легких;
4) злокачественная опухоль легкого;
5) инфаркт миокарда.
40. Более вероятной причиной выпота в плевральную полость у лиц пожилого возраста является:
3) туберкулез легких;
4) злокачественная опухоль легкого;
5) туберкулез внутригрудных лимфатических узлов.
41. Синдром средней доли отличается от осумкованного междолевого плеврита:
1) негомогенностью затемнения;
2) высокой интенсивностью затемнения;
3) прямолинейными или вогнутыми контурами затемнения;
4) уменьшением объема средней доли;
5) повышением прозрачности окружающей легочной ткани.
42. Туберкулезную этиологию изменений в легких косвенно подтверждает:
1) острое начало заболевания;
2) быстрая положительная рентгенологическая динамика при лечении антибиотиками широкого спектра;
3) небольшое клинико-рентгенологическое улучшение при лечении антибиотиками широкого спектра действия;
4) появление аллергических побочных реакций при лечении антибиотиками широкого спектра действия;
5) появление токсических побочных реакций при лечении антибиотиками широкого спектра.
43. Наиболее важным скиалогическим признаком, косвенно подтверждающим туберкулезную этиологию поражения легких, является:
1) полость распада;
2) инфильтрация вокруг патологического образования;
3) фиброз в ткани вокруг патологического образования;
4) полиморфные очаги в легочной ткани;
5) гиперплазия внутригрудных лимфатических узлов.
Не нашли то, что искали? Воспользуйтесь поиском:

Дифференциальная диагностика туберкулем легких

Перельман М. И., Корякин В. А.
Значительные трудности возникают при дифференциальной диагностике туберкулем легких в связи со сходством их рентгенологической картины и картины многих округлых (шаровидных) образований в легких и грудной полости.
Необходимость в уточнении этиологии округлого фокуса в легком возникает при впервые выявленной туберкулеме.
Диагноз туберкулемы, образовавшийся у больного туберкулезом в период наблюдения и специфического лечения, обычно не вызывает затруднений.
Наличие на рентгенограмме туберкулезных изменений вокруг округлого фокуса в легком или в других органах, обнаружение МБТ при неоднократных исследованиях мокроты, положительная и тем более выраженная реакция на туберкулин, отсутствие заболеваний других органов, которые могут давать метастазы в легкие, указывают на туберкулезную этиологию заболевания.
Наиболее часто туберкулемы приходится дифференцировать от рака легкого, доброкачественных опухолей и метастазов опухоли, реже от неспецифической пневмонии, заполненных паразитарных и непаразитарных кист, пневмомикозов, пороков развития бронхов и сосудов легких.
Иногда возникает необходимость различать туберкулему и осумкованный плеврит, если изменения в легких выявлены только с помощью обзорной рентгенограммы в прямой проекции. В этих случаях рентгенологическое обследование больного в других проекциях, обычная и компьютерная томография позволяют определить локализацию образования в легких, междолевой щели или в паракостальной плевральной полости.
Большую диагностическую ценность для определения локализации поражения имеет рентгеноскопия, выполненная при разных положениях больного.
Многоплоскостные рентгеноскопия и рентгенография, уточняющие положение патологического образования в грудной полости, позволяют исключить группу внелегочных заболеваний (загрудинный зоб, гиперплазия вилочковой железы, целомическая киста перикарда, невринома, натечник, опухоли плевры, кисты средостения и др.). Еще информативнее компьютерная томография.
Периферический рак. Среди образований в легких, имеющих округлую форму, чаще других встречается периферический рак. Многие симптомы, наблюдаемые при раке, могут обнаруживаться и при туберкулезе.
Туберкулема и рак в ранних стадиях развития обычно протекают без видимых клинических нарушений, а при появлении симптомов они, как правило, не имеют характерных только для одного из этих заболеваний особенностей.
Следует учитывать, что если у больных раком имеются указания на частые обострения хронического бронхита, то у больных с туберкулемой — на перенесенный сухой или экссудативный плеврит, контакт с больным туберкулезом.
В отличие от больных раком у больных туберкулемой кашель редкий или отсутствует. У больных раком значительно чаще наблюдаются упорные, нарастающие боли в груди. Одышка у больных туберкулемой отсутствует, тогда как при раке она часто является беспокоящим больного симптомом.
При физикальном исследовании обычно не находят дифференциально-диагностических отличий. При малых размерах раковой опухоли и туберкулемы изменения в легких при физикальном исследовании отсутствуют.
Ценные для диагностики данные можно получить при цитологическом исследовании мокроты на МБТ и опухолевые клетки (у больных периферическим раком они обнаруживаются при многократных исследованиях).
При этом необходимо учитывать, что однократное обнаружение микобактерий не всегда подтверждает диагноз туберкулеза, поскольку их выделение с мокротой у больных раком может быть связано с расплавлением старого туберкулезного очага в полости распадающейся раковой опухоли.
Большое дифференциально-диагностическое значение при постановке диагноза туберкулемы или рака имеет рентгенологическое исследование. Тень раковой опухоли более интенсивна, очертания ее менее резкие, волнистые, бугристые, тяжистые.
Иногда определяется так называемая вырезка — углубление в области вхождения в опухоль сосудисто-бронхиального пучка. В отличие от туберкулемы, в которой можно увидеть плотные обызвествленные включения, тень опухоли однородная или многоузловая.
Полости в раковом узле могут быть и мелкие, и более крупные, неправильной формы, с толстой стенкой. При туберкулезе полость начинает формироваться в периферических отделах, и только в дальнейшем происходят распад всей туберкулемы и образование тонкостенной полости.
В корне легкого у больного раком могут быть обнаружены метастазы опухоли, у больного с туберкулемой — кальцинированные лимфатические узлы.
Бронхоскопия при обоих заболеваниях малоинформативна, особенно при небольшом размере фокуса. Если ее проводить в сочетании с биопсией, то довольно часто удается морфологически подтвердить диагноз рака.
Для дифференциальной диагностики целесообразно использовать туберкулиновые пробы. При раке реакция на туберкулин постоянно слабоположительная или отрицательная.
Первичная саркома легкого, несмотря на интенсивный рост и большие размеры, так же как и туберкулема, может протекать бессимптомно. На рентгенограмме легких обнаруживается тень, отличающаяся от туберкулемы большим размером, четкими контурами, однородностью структуры и быстрым ростом.
Метастазы опухоли. Трудности в диагностике туберкулемы и метастазов рака возникают при единичной опухоли в легком. При клиническом обследовании больных не обнаруживаются характерные для этих заболеваний признаки.
Диагноз облегчается, если известны локализация первичной опухоли и возможные варианты ее метастазирования в легкие. Метастатическая опухоль отличается от туберкулемы тем, что располагается в неизмененной легочной ткани, тень ее однородная и менее интенсивная, с ровными правильными границами.
При двух и более туберкулемах в окружающей легочной ткани постоянно обнаруживаются туберкулезные очаги, посттуберкулезный склероз.
Доброкачественные опухоли. Нередко возникает необходимость дифференцировать туберкулему от доброкачественных опухолей (гамартохондрома, липома, фиброма и др.).
Клинические проявления доброкачественной опухоли либо отсутствуют, либо связаны со сдавлением бронха, сосудов, грудной стенки. При их развитии не наблюдается симптомов воспаления, что можно встретить при туберкулеме. Многие опухоли, достигая крупных размеров, протекают бессимптомно.
Большие трудности возникают и при анализе материалов рентгенологического исследования. Так же, как и туберкулема, доброкачественные опухоли имеют резкие очертания, в них (например, в хондроме) иногда можно обнаружить плотные костные включения.
При значительных размерах вокруг опухоли выявляются деформация легочного рисунка, склеротические изменения. Большинство доброкачественных опухолей представлены однородными тенями, они крайне медленно прогрессируют путем экспансивного роста, в них почти никогда не бывает полостей распада, особенно краевой локализации.
Кисты. Туберкулемы следует дифференцировать от заполненной кисты легкого. Так же, как и туберкулема, она протекает бессимптомно, с нормальными показателями гемограммы и биохимическими показателями крови.
Симптомы интоксикации появляются при нагноении кисты. Поэтому кисты у больных выявляются в большинстве случаев при профилактических флюорографических обследованиях. На рентгенограмме заполненная киста представлена округлой, однородной, резко контурируемой тенью.
При значительных размерах кисты можно выявить характерный для нее симптом — изменение формы кисты при дыхании больного.
При эхинококкозе больной может жаловаться на слабость, одышку, кашель, боли в грудной клетке, кровохарканье, т. е. на те же симптомы, что и больной с туберкулемой.
При заполнении бронхов контрастом выявляется отсутствие какой-либо связи эхинококкового пузыря с бронхиальным деревом. Если пузырь паразита располагается в периферических отделах легкого, то наличие заполненной жидкостью кисты диагностируют с помощью ультразвукового сканирования.
В диагностике может помочь обнаружение эхинококкового пузыря в печени. Большую информативность имеет компьютерная томография, с помощью которой по разности плотностей можно дифференцировать кисту от туберкулемы.
Ретенционная киста бронха может вызвать необходимость дифференцировать ее от туберкулемы. Возникает она при закупорке просвета бронха бронхолитом или в результате рубцовой деформации бронхов после излеченного туберкулеза или неспецифического воспаления.
Киста заполняется жидкостью и принимает характерную форму расширенного участка бронхиального дерева. Больным с ретенционной кистой нередко ставят диагноз туберкулемы, поскольку бессимптомное течение ее с эпизодически возникающими перифокальными обострениями напоминает клиническую картину туберкулеза.
Рентгенологически овальная или полициклическая тень кисты однородна, но в некоторых случаях в ней выявляются участки обызвествления, что также может служить причиной ошибочного диагноза.
Помогают поставить диагноз ретенционной кисты многоплоскостное томографическое исследование, оценка характера течения заболевания: длительное, стабильное, без образования полости распада.
Демонстративна бронхография, с помощью которой обнаруживают ампутацию пораженного бронха.
Туберкулему может напоминать округлая тень артериовенозной аневризмы легкого, длительное время не сопровождающаяся, как и туберкулема, симптомами поражения легкого.
При значительных размерах аневризмы появляются характерные признаки нарушения гемодинамики в виде цианоза, головокружений и других симптомов гипоксии, возможно кровохарканье. У больных обнаруживаются и другие пороки развития сосудов. Тень аневризмы изменяется при пробах Вальсальвы и Мюллера, можно заметить ее пульсацию.
На томограмме, выполненной через плоскость аневризмы, определяются подходящие к ней расширенные артерии и вена. Наличие артериовенозной аневризмы является показанием к ангиографии легкого.
Широкое использование антибактериальных препаратов способствовало появлению такого осложнения туберкулеза, как висцеральный микоз (аспергиллема). Гриб в виде шара появляется обычно в санированных туберкулезных кавернах, бронхоэктазах, в плевральной полости.
Основной причиной диагностических ошибок является неправильная трактовка округлой тени в легком на фоне остаточных посттуберкулезных изменений. Тень аспергиллемы неоднородна, иногда с участками обызвествления. Вокруг тени определяется прозрачная полоска воздуха в виде нимба, который можно контрастировать при бронхографии.
Для подтверждения диагноза аспергиллемы важно обнаружить у больного грибы с помощью посева мокроты, содержимого бронхов.
При дифференциальной диагностике туберкулемы следует помнить о возможности других более редких заболеваний легких, таких как сифилитическая гумма, аденома бронха, круглые пневмонические фокусы.
Среди клинических форм туберкулеза туберкулему напоминает округлый туберкулезный инфильтрат, который приходится дифференцировать от тех же заболеваний, что и туберкулему.
Возбудитель туберкулеза – микобактерия, она же – палочка Коха, очень устойчива. Она может жить до 7 лет во влажных и темных местах, до 5 месяцев сохраняется, в воде, до 2 месяцев – среди уличной пыли, до 2 недель – в некипяченом молоке, до 1 года – в сливочном масле или сыре.
К сорока годам носителями микобактерий становится от 70 до 90% населения. К счастью, не у всех развивается болезнь.
- Очаговый туберкулез
- Туберкулома легких
- Инфильтративный туберкулез
- Казеозная пневмония
- Кавернозный туберкулез
- Фибринозно-кавернозный туберкулез
- Цирротический туберкулез
Краткая характеристика
Вторичный, или послепервичный, туберкулез обычно развивается у взрослых людей, которые уже перенесли туберкулез – либо бессимптомно, либо выздоровев после проведенного лечения первичного комплекса.
Развитие вторичного туберкулеза возможно двумя путями:
При резком снижении иммунитета активизируются уже имеющиеся в организме палочки Коха, оставшиеся после перенесенной первичной инфекции, к примеру, в кальцинированных лимфатических узлах.- Когда человек заражается повторно при плотном и длительном контакте с больным туберкулезом (суперинфекция)
Причинами снижения иммунитета могут быть гормональные перестройки организма или прием некоторых гормональных препаратов, заболевания (сахарный диабет, ВИЧ), стрессы, вредные привычки.
В 90% случаев вторичный туберкулез развивается в легких. Поначалу рецидив туберкулеза протекает бессимптомно и, как правило, диагностируется во время флюорографии, что становится неожиданностью для пациента.
Чаще всего вторичный туберкулез легких развивается по следующей схеме:
- формируется очаг, обычно в верхней доле легкого,
- воспаление распространяется в тканях,
- развивается некроз легочной ткани (казеоз),
- некротизированные ткани выкашливаются в виде жидких творожистых (казеозных) масс, на их месте остается полость,
- распространение микобактерий из полости переносит процесс в другое легкое, в котором также развиваются полости,
- если лечение эффективно и пациент выздоравливает, на месте полостей образуется рубцовая (фиброзная) ткань.
Исход вторичного туберкулеза сильно зависит от того, насколько своевременно начато комплексное лечение противотуберкулезными препаратами. Поэтому очень важно своевременно выявить болезнь. Россия входит в двадцатку стран с наибольшим распространением туберкулеза.
К сожалению, заболевание давно вышло за пределы маргинальных слоев населения: заключенных, бездомных, алкоголиков и наркоманов. Сейчас в нашей стране туберкулезом часто болеют молодые люди из обеспеченных слоев населения, учителя, врачи. Заразиться можно и не ведя асоциального образа жизни.
Формы рецидивирующего туберкулеза
Формы вторичного туберкулеза могут взаимоизменяться, переходя одна в другую.
По клиническим и патоморфологическим проявлениям выделяют:
- очаговый,
- туберкулома,
- инфильтративный,
- казеозная пневмония,
- кавернозный туберкулез,
- фибринозно-кавернозный туберкулез,
- цирротический туберкулез.
При этой форме процесс ограничивается 1-2 участками (очагами) небольшого размера в пределах одного сегмента легкого. Чаще всего поражается 1, 2 или 6 сегмент, которые менее подвижны по сравнению с другими и недостаточно вентилируются.
Если очаг сообщается с бронхом, развивается открытая форма туберкулеза. От такого больного могут заражаться окружающие.
Очаговый легочный туберкулез может быть:
- Мягкоочаговым (свежим),
- Фиброзно-очаговым (хроническим).
Фиброзно-очаговый туберкулез возникает на месте старых заживающих, иногда даже кальцинированных очагов.

Клинически симптомы обычно не выражены, и болезнь выявляется только на профилактической флюорографии или рентгенографии грудной клетки. Изредка могут появиться признаки интоксикации:
Становится положительной проба Манту, объективно при осмотре каких-либо специфических изменений не выявляется. Обычно хорошо излечивается. После лечения очаги либо полностью рассасываются, либо фиброзируются, при этом на рентгенограмме легких видны остаточные изменения в виде плотных теней.
Частота этой формы туберкулеза – около 2,5%, чаще больные – мужчины 20-35 лет.
Обычно туберкулемы легких возникают при дальнейшем развитии очагового либо инфильтративного туберкулеза, изредка появляются как самостоятельная форма.
Туберкулема – это двухслойная фиброзная капсула, внутри которой формируются казеозные массы. Чаще встречается в правом легком. Может разрастаться, разрушаясь изнутри, создавать конгломераты. При регрессии процесса туберкулема усыхает, разделяясь на отдельные очаги, на месте которых потом формируются рубчики, заметные на рентгенограммах.
На рентгенограммах определяется округлая тень с четкими границами в случае стабильной туберкулеме и нечеткими при прогрессирующей. Туберкулему легких необходимо дифференцировать с опухолями легких, как доброкачественными, так и злокачественными, эхинококкозом, аспергилломами, заполненными кистами.
Лекарственная терапия проводится 4 месяца и чаще всего бывает неэффективна, после чего показана операция – удаление пораженного сегмента легкого.
Самый частый вариант развития вторичного туберкулеза, встречается в 60-70% случаев.
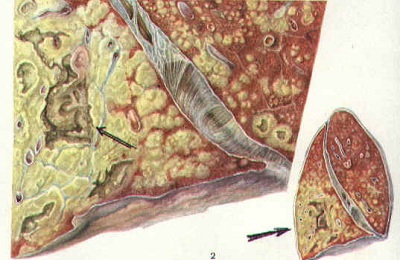
При этой форме микобактерии размножаются очень быстро, очаги поражения – больше 1 см и быстро увеличиваются.
Если иммунитет снижен не сильно, то процесс ограничивается одним сегментом легкого с образованием круглого инфильтрата, заметного на рентгенограммах. При более значительном изменении иммунного статуса процесс захватывает больший объем – несколько сегментов или даже всю долю легкого, затрагивает бронхи, по которым инфекция может перейти на соседние доли и второе легкое. Образуются полости распада.
Клинически становятся заметны симптомы интоксикации – больной жалуется на:
- выраженную слабость,
- потливость,
- одышку,
- боли в груди,
- кровохаркание,
- субфебрильную температуру.
При распаде инфильтрата возможны мелкопузырчатые хрипы, но обычно объективные данные скудные. Заболевание развивается медленно, малозаметно.

В крови определяются признаки воспаления:
- лейкоциты до 15-20х109,
- сдвиг влево,
- моноцитоз,
- лимфопения,
- СОЭ до 20-40 мм/час.
Дифференцировать вторичный инфильтративный туберкулез необходимо с неспецифической пневмонией.
Критерием служит неэффективность терапии антибиотиками широкого спектра в течение двух недель и выявление возбудителя в мокроте.
Особенно информативна ПЦР-диагностика. Микроскопически в мокроте часто обнаруживается так называемая тетрада Эрлиха: микобактерии или их элементы в сочетании с солями кальция, обызвествленными эластическими волокнами и зернами холестерина.
Это очень опасная форма вторичного туберкулеза: смертность достигает 77%.
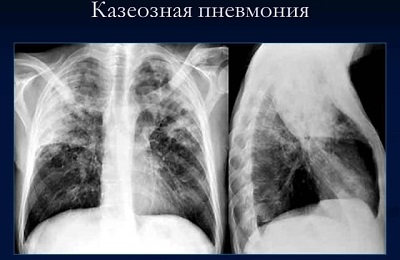
На фоне резко сниженного иммунитета:
- бурно размножаются микобактерии,
- воспаление развивается очень быстро,
- в ткани легких появляются крупные участки казеозного некроза.
Казеозная пневмония начинается бурно: выражены симптомы интоксикации:
- поднимается температура тела до 39-40,
- появляется озноб,
- слабость,
- выраженная потливость.
- пропадает аппетит, вплоть до развития анорексии. Резко падает вес – на 10-20 килограммов,
- развивается одышка,
- появляется боль в груди,
- синеют конечности (акроцианоз).
Казеозную пневмонию нужно дифференцировать с пневмонией неспецифической, основные критерии – отсутствие эффекта от антибиотиков широкого спектра и микобактерии в мокроте.
Исходов возможно два: смерть (вероятность 58-77%) или хронизация процесса: фиброзно-кавернозный туберкулез.
Развивается из инфильтративной формы, реже – обнаруживается у впервые выявленных больных как результат запущенного процесса и позднего обращения за медицинской помощью.
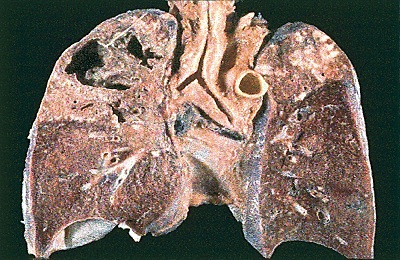
После отторжения некротизированных тканей в ткани легких образуются тонкостенная полость – каверна, диаметром 2-3 сантиметра. Болезнь протекает волнообразно, от рецидива к рецидиву с периодами ремиссий. Нет выраженной интоксикации, кашля. Возможны влажные хрипы над каверной. В мокроте выявляются микобактерии.
Кавернозный туберкулез может вызвать осложнения, самое грозное из которых – обильное легочное кровотечение, которое развивается, когда воспаление разрушает стенку кровеносного сосуда. В дальнейшем кавернозный туберкулез переходит в фибринозно-кавернозный.
Хронический деструктивный процесс, протекает волнообразно, рецидив туберкулеза легких сменяется ремиссией, симптомы заболевания начинают сочетаться с клиническими признаками осложнений:
- в легких образуется несколько каверн с плотными фибринозными стенками,
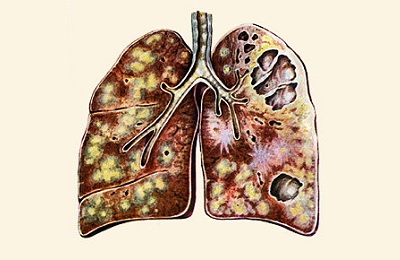
множество очагов вокруг, образовавшихся при распространении инфекции по бронхам,- легочная ткань деформируется, теряет свои функции,
- при осмотре заметны втянутые межреберные промежутки над очагами поражения,
- западает надключичная ямка,
- одно плечо ниже другого.
Осложнения фибринозно-кавернозного туберкулеза:
- легочно-сердечная недостаточность,
- кровотечение,
- вторичный амилоидоз внутренних органов,
- спонтанный пневмоторакс: разрушается плевра, и воздух попадает в плевральную полость.
Симптомы могут быть различны в зависимости от распространенности процесса, развития осложнений, степени выраженности дыхательной недостаточности.
Это финал долгого процесса, когда в легких развивается грубый, деформирующий склероз (цирроз), образуются посткавернозные полости, уже без признаков прогрессирования.
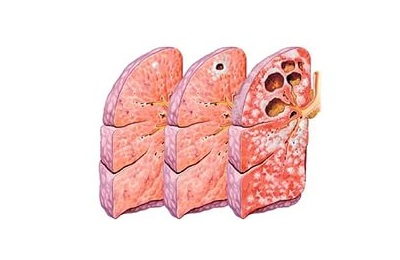
При осмотре видна деформация грудной клетки: над местом цирроза межреберные промежутки сужены, на отдаленных участках – расширены.
Именно поэтому так важно вовремя проходить флюорографию: это единственный способ обнаружить болезнь на ранней стадии.
Если говорить о профилактике туберкулеза, то основной способ не заболеть туберкулезом – поддерживать здоровый образ жизни, чтобы нормальный иммунитет не позволил развиться болезни.
Свежий воздух, правильное питание, здоровый сон позволят избежать повторного развития заболевания.
Читайте также:


