Туберкулема головного мозга при кт
а) Определения:
• Заражение кислотоустойчивой палочкой Mycobacterium tuberculosis
• Туберкулез ЦНС практически всегда является следствием гематогенного распространении инфекции (часто при туберкулезе легких):
о Одним из проявлений является туберкулезный менингит (ТБМ)
о Локализованный паренхиматозный инфекционный очаг: туберкулема (часто), туберкулезный абсцесс (редко)
1. Общие характеристики туберкулеза головного мозга:
• Лучший диагностический критерий:
о Базилярный менингит + внемозговой туберкулез (легочный)
о Сочетание менингита с поражением мозговой паренхимы позволяет с высокой вероятностью предположить туберкулез
• Локализация:
о Менингит (базальные цистерны > поверхностные борозды)
о Туберкулемы:
- Обычно в мозговой паренхиме: наиболее часто локализуются супратенториально
- Могут встречаться туберкулемы твердой мозговой оболочки
• Размеры:
о Варьируют от 1 мм до 6 см
о Туберкулезный абсцесс: обычно > 3 см
• Морфология:
о ТБМ: плотный экссудат на уровне основания мозга
о Туберкулема: объемное образование округлой или овальной формы:
- Одиночное или множественные (более часто)
о Туберкулезный абсцесс: крупное одиночное образование, часто многокамерное
• Ассоциированные изменения:
о Костные очаги наиболее часто встречаются в позвоночнике: туберкулезный спондилит (болезнь Потта)
о Менее частая локализация: кости свода черепа (± твердая мозговая оболочка), ухо и сосцевидный отросток
о Туберкулезный шейный лимфаденит
- Объемное образование, представляющее собой конгломерат шейных лимфатических узлов
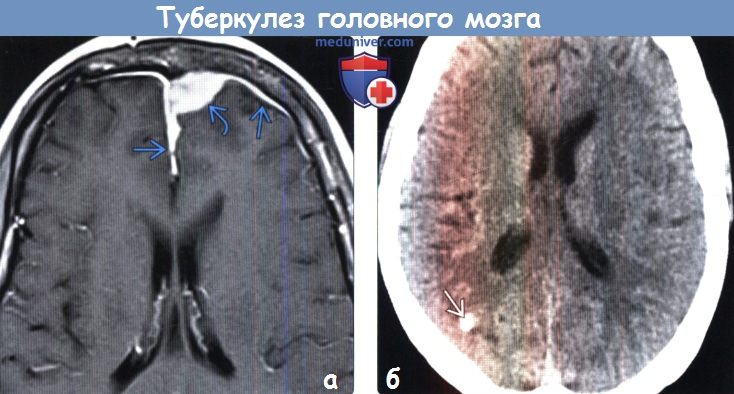
(а) МРТ, постконтрастное Т1-ВИ, аксиальный срез: определяется контрастируемое объемное образование с основанием в твердой мозговой оболочке, к которому прилегают дуральные хвосты. После хирургической резекции был поставлен окончательный диагноз: туберкулема твердой мозговой оболочки. При туберкулезе ЦНС возможно вовлечение твердой мозговой оболочки, что вызывает локальный или диффузный пахименингит. При пахименингите картина при МРТ неспецифична и может имитировать большое число воспалительных и невоспалительных состояний.
(б) Бесконтрастная КТ, аксиальный срез: определяется кальцифицированная туберкулезная гранулема после успешного лечения.
3. МРТ признаки туберкулеза головного мозга:
• Т1-ВИ:
о ТБМ: экссудат изоинтенсивен или гиперинтенсивен по отношению к СМЖ
о Туберкулема:
- Гранулема без казеозного некроза: гипоинтенсивный по отношению к мозговой ткани сигнал
- Гранулема с казеозным некрозом:
Солидное ядро: гипоинтенсивное или изоинтенсивное
Некротическое ядро: снижение интенсивности сигнала в центральной части
Может наблюдаться ободок гиперинтенсивного сигнала (парамагнитный компонент)
• Т2-ВИ:
о ТБМ: экссудат изоинтенсивен или гиперинтенсивен по отношению к СМЖ; могут наблюдаться гипоинтенсивные узелок-ки(редко)
о Туберкулема:
- Гранулема без казеозного некроза: гиперинтенсивный по отношению к мозговой ткани сигнал
- Гранулема с казеозным некрозом: гипоинтенсивный ободок:
Солидная центральная часть: обычно гипоинтенсивный сигнал
Некротическая центральная часть: гиперинтенсивный сигнал
- Часто наблюдается перифокальный отек
о Туберкулезный абсцесс: гиперинтенсивное образование с гипоинтенсивным ободком и выраженным вазогенным отеком
• FLAIR:
о ТБМ: повышение интенсивности сигнала от базальных цистерн, борозд
о Туберкулема и туберкулезный абсцесс: схожие изменения с Т2-ВИ
• ДВИ:
о Может наблюдаться повышение интенсивности сигнала от центральной части туберкулемы
о Ограничение диффузии в области туберкулезного абсцесса о Полезно в выявлении осложнений (инсульт, церебрит)
• Постконтрастные Т1-ВИ:
о ТБМ: интенсивное контрастирование мозговых оболочек, в особенности на уровне основания головного мозга; может иметь узловой характер:
- Точечный/линейный характер контрастирования базальных ганглиев = васкулит
- Редко: вентрикулит, воспаление сосудистого сплетения
- Редко: пахименингит с контрастированием и утолщением твердой мозговой оболочки (может имитировать менингиому)
о Туберкулемы:
- Гранулема без казеозного некроза: узловой гомогенный характер накопления контраста
- Гранулема с казеозным некрозом: ободок контрастного усиления по периферии образования:
Может наблюдаться снижение интенсивности сигнала от некротического ядра
о Кольцевой характер контрастирования с многокамерной структурой
• МР-ангиография:
о Может наблюдаться сужение, неравномерность и окклюзия просвета сосудов
• МР-спектроскопия:
о Повышение пиков липидов и лактата, отсутствие пиков аминокислот в туберкулезном абсцесса:
- Липиды при 0,9 ppm, 1,3 ppm, 2,0 ppm, 2,8 ppm
• Осложнения: гидроцефалия, ишемия
• Хронические изменения: атрофия, Са++, хроническая ишемия
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с получением FLAIR-изображений, ДВИ, постконтрастных Т1-ВИ, ± МР-ангиография, МР-спектроскопия
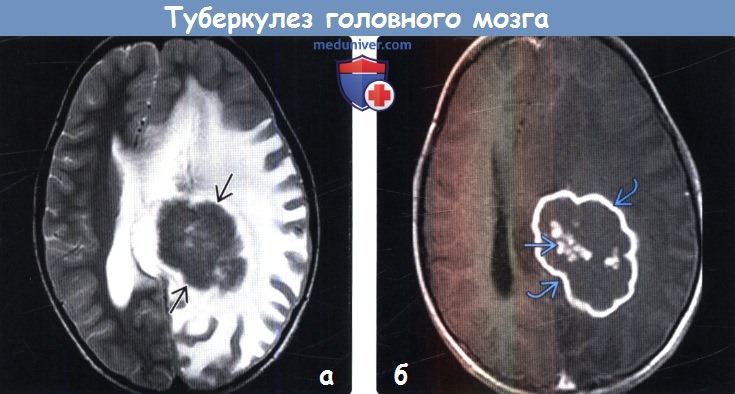
(а) МРТ, Т2-ВИ, аксиальный срез: у пациента с туберкулемой в левой теменной доле определяется крупное перимущественно гипоинтенсивное образование с перифокальным отеком, распространяющимся практически на все полушарие. Обратите внимание на распространение отека на субкортикальные U-волокна без перехода на вышележащую кору.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у этого же пациента определяется кольцевой характер накопления контрастного вещества с точечным очаговым его накоплением в центральных отделах образования. На рутинных МР-последовательностях гигантские туберкулемы могут имитировать новообразования ЦНС.
в) Дифференциальная диагностика туберкулеза головного мозга:
1. Менингит:
• Инфекционный менингит (бактериальный, грибковый, вирусный, паразитарный):
о Кокцидиомикоз, криптококкоз часто имеют базальную локализацию
• Карциноматозный менингит (первичная опухоль в ЦНС или других органах) или лимфома
2. Нейросаркоидоз:
• Характерно контрастирование лептоменинкс и/или твердой мозговой оболочки
• Редко приводит к появлению узлов в мозговой паренхиме
3. Абсцесс:
• Другие гранулемы, паразиты (нейроцистицеркоз), бактериальная инфекция
• При гнойном абсцессе более выражен перифокальный отек, в диагностике полезна МР-спектроскопия
4. Новообразование:
• Первичные или метастатические опухоли могут быть неотличимы от туберкулеза
• Толстая стенка, с узловым характером контрастирования, вариабельные значения коэффициента диффузии
1. Общие характеристики туберкулеза головного мозга:
• Этиология:
о Туберкулез ЦНС практически всегда имеет вторичный характер (часто при туберкулезе легких; редко при туберкулезе ЖКТ или мочевыводящих путей):
- Гиперемия и воспаление распространяются на мозговые оболочки
- Возможно поражение периваскулярных пространств, что обусловливает развитие васкулита
о Патофизиология ТБМ:
- Проникновение через сосудистую стенку при гематогенном распространении
- Разрыв субэпендимальных или субпиальных гранулем с из-литием содержимого в СМЖ
о Патофизиология туберкулемы:
- Гематогенное распространение возбудителя (поражения локализуются на границе серого и белого вещества)
- Распространение менингита в мозговую паренхиму через корковые вены или мелкие пенетрирующие артерии
о Поражение артерий происходит либо напрямую за счет экссудата в базальных отделах, либо опосредованно реактивным артериитом (до 40% пациентов):
- Инфекция вызывает спазм артерий, что приводит к развитию тромбоза и инфаркта
- Наиболее часто поражаются лентикулостриарные артерии, СМА, таламоперфорирующие артерии
- Инфаркты наиболее часто локализуются в базальных ганглиях, коре больших полушарий, мосту, мозжечке
2. Макроскопические и хирургические особенности:
• ТБМ: плотный желатиноподобный экссудат в цистернах
• Туберкулема: солидное ядро без казеозного некроза или некротическое ядро с казеозным некрозом:
о Редко прогрессирует с формированием туберкулезного абсцесса:
- Дольчатое объемное образование столстым ободком, встречается в мозговой паренхиме, субарахноидальном пространстве, твердой мозговой оболочке
• Туберкулезный абсцесс: инкапсулированное скопление гноя с большим количеством жизнеспособных туберкулезных палочек
3. Микроскопия:
• ТБМ: воспалительные клетки, хрупкие неокапилляры:
о Казеозный некроз, хронические гранулемы, эндартериит, периваскулярные воспалительные изменения
• Туберкулема:
о Стадия ранней инкапсуляции: фибробласты в периферических отделах, эпителиоидные клетки, гигантские клетки Лангерганса, лимфоциты
о Стадия поздней инкапсуляции: зрелые туберкулемы состоят из толстого слоя коллагена, центрального расплавленного вещества, подвергшегося казеозному некрозу
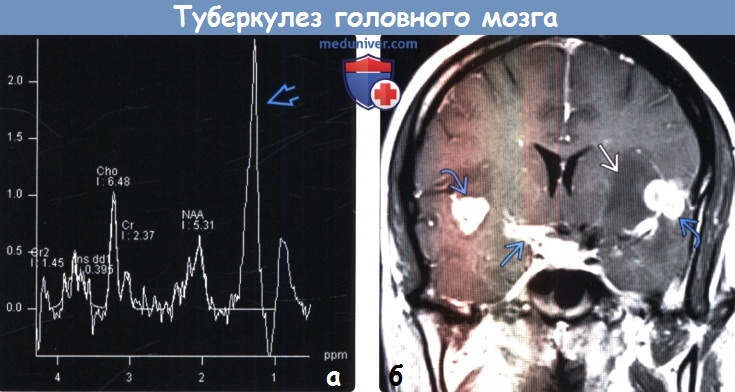
(а) МР-спектроскопия (PRESS, промежуточное эхо): у того же пациента определяются снижение пика NAA и повышение пика липидов (1,3 ppm), что часто наблюдается при туберкулезе.
(б) МРТ, постконтрастное Т1-ВИ, корональный срез: у пациента с туберкулезным менингитом определяются базил-лярный менингит с локализацией экссудата вокруг СМА, а также контрастируемые туберку-лемы, прилегающие к сильвиевым бороздам. Обратите внимание на слабый гипоинтенсивный сигнал от базальных ганглиев слева, обусловленный артерии-том/ишемией.
д) Клиническая картина:
1. Проявления туберкулеза головного мозга:
• Наиболее частые признаки/симптомы:
о Варьируют отлегкого менингита без очаговой неврологической симптоматики до комы
о ТБМ: лихорадка, спутанность сознания, головная боль, летаргия, менингизм
о Туберкулема: судорожные приступы, повышение внутричерепного давления, отек диска зрительного нерва
• Клинический профиль:
о ЛП: повышение содержания белков, плеоцитоз (лимфоцитарный), снижение содержания глюкозы, отсутствие возбудителей:
- Изменения в СМЖ при изначальной ЛП наблюдаются в 40% случаев
- Микобактерии растут медленно, для получения культуры требуется 6-8 недель
- Для подтверждения диагноза туберкулез в раннем периоде может быть полезна ПЦР
о Кожная проба на туберкулез может дать отрицательный результат, в особенности на ранней стадии заболевания
о Часто наблюдается повышение скорости оседания эритроцитов
2. Демография:
• Возраст:
о Возникает в любом возрасте, но чаще между первым и третьим десятилетиями жизни
• Эпидемиология:
о Во всем мире: 8-10 млн случаев ежегодно
о Повторно возникающее инфекционное заболевание (иммиграция из эндемичных регионов, СПИД, штаммы с лекарственной устойчивостью)
о Туберкулез ЦНС: 1 % от всех случаев туберкулеза, 10-15% от всех случаев внелегочного туберкулеза
3. Течение и прогноз:
• Долгосрочная заболеваемость в 80% случаев: задержка умственного развития, паралич, судорожные приступы, ригидность мышц, нарушения речи и зрения
• Смертность среди пациентов составляет 25-30%; выше среди пациентов со СПИД
• Осложнения: гидроцефалия (в 70% случаев), инсульт (до 40% случаев), нейропатии черепных нервов (часто ЧН III, ЧН IV, ЧН VI), свищ
• Разрешение туберкулем может длиться от нескольких месяцев до лет
4. Лечение:
• При отсутствии лечения ТБМ может приводить к смерти в течение 4-8 недель
• Необходима комбинированная терапия: изониазид, рифампицин, пиразинамид, ± этамбутол или стрептомицин
• Несмотря на проводимую терапию возможно прогрессирование очага поражения или увеличение его размеров
• При гидроцефалии обычно необходимо отведение СМЖ
е) Диагностическая памятка:
1. Обратите внимание:
• Туберкулез часто имитирует другие заболевания, такие как новообразования
2. Совет по интерпретации изображений:
• Сочетание менингита и очагов поражения мозговой паренхимы характерно для туберкулеза
ж) Список литературы:
- Garcia-Monco JC: Tuberculosis. Handb Clin Neurol, 121:1485—99, 2014
- Torres C et al: Central nervous system tuberculosis. Top Magn Reson Imaging. 23(3)473-89,2014
- Thwaites GE et al: Tuberculous meningitis: more questions, still too few answers. Lancet Neurol. 12(10):999-1010, 2013
- Patkar D et al: Central nervous system tuberculosis: pathophysiology and imaging findings. Neuroimaging Clin N Am. 22(4):677—705, 2012
Редактор: Искандер Милевски. Дата публикации: 15.4.2019
Туберкулез – опасное заболевание, которое при несвоевременной диагностике имеет неблагоприятный прогноз. Раннее обследование патологий легких играет важную роль в проведении эффективного лечения. Первым методом, к которому прибегают врачи при подозрении на туберкулез легких или при профилактических осмотрах, является рентгенография.
Компьютерную и магнитно-резонансную томографию используют в качестве дополнительных вариантов обследования для определения расположения патологического очага, его размера и степени воспалительного процесса. Сравнивая КТ и МРТ, первый способ диагностики обладает более широкими возможностями выявления любых форм туберкулеза. МРТ при вышеупомянутом заболевании легких помогает дифференцировать патологию от других недугов: злокачественной и доброкачественной опухолей, воспалительных, паразитарных патологий и пр.
Палочка Коха, вызывающая туберкулез, может быть обнаружена в разных мягкотканных органах (печени, почках, мозге и др.) и костных структурах. Только при комплексной диагностике проводят дифференциацию патологии от других заболеваний, определяют степень, локализацию и тяжесть патологического процесса.
Симптомы туберкулеза
Клинические проявления разных болезней легких сходны. Основные симптомы, указывающие на необходимость комплексного обследования следующие:
- затяжной кашель;
- одышка;
- боль в области груди, усиливающаяся при кашле, дыхании, физической нагрузке;
- лихорадочное состояние;
- общая слабость и пр.
Первоочередным в дифференциальной диагностике туберкулеза является прохождение флюорографии, пробы Манту, Диаскинтест, бакпосев мокроты на Микобактерии возбудителя заболевания. При сомнительных результатах вышеуказанных обследований, наличии положительных реакций анализов, характерных изменений в составе крови, мочи, мокроты, визуализации патологии в легких на рентгеновском снимке, показана компьютерная или МР-томография легких. Благодаря послойному сканированию интересующей области удается получить детальное изображение органа, обнаружить патологические очаги, определить границы и объем поражения.
Делают ли МРТ легких при туберкулезе?
Для того, чтобы получить полную картину заболевания, прибегают к дополнительным методам диагностики. МРТ при туберкулезе делают значительно реже, чем КТ легких.
Туберкулез почки
Во время обследования с помощью МР- и КТ-томографа врачи определяют:
- распространенность изменений (один или множество очагов, полость, область инфильтрации и пр.);
- локализацию поражения (сегмент легких, диссеминация, системное распространение);
- тяжесть процесса (одно- или двухсторонний при локальных или диффузных изменениях);
- фазу развития заболевания (инфильтрацию, распад, обсеменение, уплотнение, рассасывание, кальцификацию);
- вид туберкулеза (первичный, вторичный, милиарный, кавернозный, опухолевый, инфильтративный и пр.)
МР-томография при туберкулезе играет важную роль при ранней диагностике изменений. Рутинный способ обследования пациентов не дает столь исчерпывающей информации о деталях течения патологического процесса. Отсутствие изменений в легких не означает отсутствия заражения. Следует продолжать поиски внелегочной формы туберкулеза при положительных результатах Манту или Диаскинтеста.
Благодаря магнитно-резонансной томографии при выявлении туберкулеза легких проводят:
- раннюю диагностику заболевания. Процедура помогает выявить малейшие изменения в органе до широкого распространения возбудителя инфекции. Важно определить патологию на начальной стадии туберкулеза – от этого зависит скорость выздоровления;
- корректировку лечения – с помощью обследования можно отследить динамику: прогресс или регресс заболевания. Данные визуализации позволяют судить об эффективности назначенной терапии;
- определение результативности – МРТ показывает отсутствие патологических признаков туберкулеза легких по окончанию лечения. При рентгенографии не удается определить мельчайшие очаги.
Прибегая к томографии, можно значительно сократить вероятность рецидива заболевания.
Как проходит МРТ при туберкулезе легких?
Предварительной подготовки процедура не требует. Пациент проходит в специальную комнату, где расположен томограф, ложится на стол. Аппарат оснащен датчиками, которые улавливают отклик тканей организма на воздействие магнитного поля.
Магнитно-резонансный томограф
Лаборант во время процедуры наблюдает за процессом из соседнего помещения, при необходимости корректирует действия больного. Специальная программа обрабатывает фотоснимки интересующей области и выводит смоделированное изображение на монитор. Общая продолжительность исследования составляет до 30 минут. Процедура безболезненна и безопасна.
Как выглядит туберкулез на снимке МРТ?
Туберкулез на КТ, как и на МРТ, диагностируют по основным признакам заболевания. Чаще других во время процедуры визуализируют на снимках:
- уплотнение легочной ткани - один или несколько очагов поражения рядом с бронхами;
- увеличенные лимфоузлы у корня легкого и средостения.
Только врач может распознать патологические очаги и вынести советующий диагноз.
Существует несколько форм туберкулеза:
- первичный - заражение происходит почти всегда в детском возрасте, формируются единичные или множественные очаги гранулематозного воспаления вследствие проникновения возбудителя заболевания. Развивается первичный туберкулезный комплекс либо специфическое поражение внутригрудных лимфоузлов. Оба варианта определяют при использовании методов визуализации. Первичный туберкулез может также протекать в форме туберкулезной интоксикации у детей, когда нет четкой локализации процесса и не формируется гранулём с казеозным некрозом;
- вторичный - возникает вследствие активации скрытых (остаточных) явлений первичной формы заболевания. Характерно распространение на лимфоузлы и бронхи, выход за пределы дыхательной системы. Выделяют несколько форм:
- милиарный туберкулез характеризуется множественными очагами поражения (до 2 мм), локализованными во всех сегментах легких, часто обнаруживают патологии в печени, почках, кишечнике, селезенке, мозге, костях. Данный вид заболевания имеет неблагоприятный прогноз и высокую скорость прогрессии. Поэтому важна ранняя диагностика.
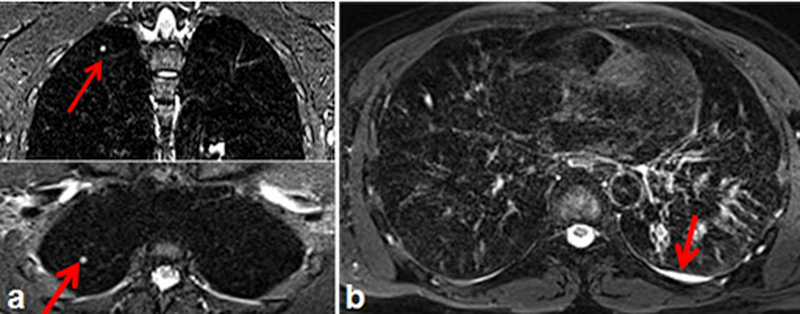
Туберкулез на снимке МРТ (стрелками показаны очаги в паренхиме легких (а) и туберкулезный плеврит (b))
- диссеминированная форма туберкулеза представлена множественными очагами, которые могут иметь разную форму, в том числе однородную правильную. На снимках МРТ наблюдают распространенность патологических признаков по всем отделам легких;
- очаговый туберкулез локализован чаще в одном сегменте или доле. Поражение визуализируют в области бронхов и в междольковых перегородках. Размер очагов не превышает 1 см. Исходя из однородности структуры последних, врач делает вывод о давности процесса: при повышенной плотности заболевание существует длительное время;
- инфильтративный туберкулез на МР-томографии характеризуется уплотнением легочной ткани с формированием полости, заполненной жидкостью в центре;
- туберкулёма – образование, которое имеет плотную стенку, размером больше 1 см. Расположено чаще в верхних долях легкого. Для данной формы заболевания характерна неоднородность структуры очагов. На снимках могут быть обнаружены мягкотканные компоненты или поражения с включением кальция;
- при кавернозном туберкулезе визуализируют гладкие полости размером 2-3 мм (каверны). В структуре последних часто выявляют содержимое (при не функционирующем дренирующем бронхе). При фиброзной форме туберкулём определяют измененную ткань легкого вокруг каверны по буллезно-фиброзному типу, т.е. с формированием воздушных пузырей и рубцов;
- цирротический вариант заболевания возникает как следствие инфильтративного или кавернозного типов патологии. На снимках МРТ наблюдают буллезные очаги (воздушные полости), выраженные склеротические (рубцовые) изменения пораженных областей легкого, смещение средостения в сторону участка расположения патологического процесса;
- туберкулезный плеврит - на изображениях обнаруживают жидкость в грудном отделе, которая часто не отличается от нормального секрета.
Важное значение при диагностике туберкулеза занимает проведение комплекса исследований, который позволяет выявить наличие патологически изменённых клеток в ткани легкого и в трахеобронхиальном дереве. Только имея полное представление о тяжести заболевания, специалист сможет назначить эффективную схему лечения.
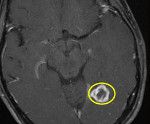
Туберкулома головного мозга — это опухолевидное гранулёматозное образование, обусловленное проникновением возбудителей туберкулёза в церебральные ткани. Клинически проявляется общемозговой и очаговой неврологической симптоматикой, характерной для внутримозговых новообразований. Диагностическая программа включает неврологический осмотр, офтальмологические исследования, консультацию фтизиатра, анализ ликвора, рентгенодиагностику, церебральную МРТ. Основным методом лечения является хирургическое удаление туберкуломы на фоне противотуберкулёзной терапии с последующей реабилитацией.
МКБ-10
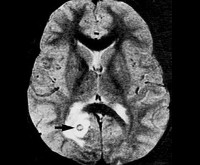
Общие сведения
Туберкулома головного мозга (ТГМ) представляет собой отдельную форму внелегочного туберкулёза с фокальным интрацеребральным поражением. В литературных источниках по клинической неврологии встречается синонимичное название патологии — церебральная туберкулёзная гранулёма. По различным данным, туберкулома составляет 2,1-3,4% от всех опухолевых образований головного мозга. Заболевание характерно для детского и подросткового возраста, чаще наблюдается у мальчиков. В 90% случаев у пациентов выявляется туберкулёз ВЛУ или лёгких, в 18% – различные формы внелегочного туберкулёзного поражения (туберкулёз кожи, кишечника, почек). У 50% больных инфекционный процесс носит диссеминированный характер.

Причины туберкуломы ГМ
Возбудители инфекции (туберкулёзные микобактерии) проникают в мозговые ткани гематогенным, лимфогенным путём преимущественно в фазе диссеминации. Первичными очагами инфекции обычно выступают лёгкие и лимфоузлы, намного реже — очаги в кишечнике, органах мочеполовой системы, костях, коже. В 8% случаев первичный туберкулёзный очаг выявить не удаётся. Факторами, предрасполагающими к диссеминации микобактерий, являются незрелость гематоэнцефалического барьера, сниженный иммунитет (вследствие первичного или вторичного иммунодефицита, сахарного диабета, гормональной терапии), эндокринная перестройка.
Патогенез
Интрацеребральное проникновение микобактерий сопровождается образованием окружённого капсулой фокуса хронического гранулёматозного воспаления. Чаще наблюдается одиночная солитарная туберкулома, у 23% больных обнаруживаются множественные очаги. В 80% случаев поражаются структуры задней черепной ямки, обычно — гемисферы мозжечка. По мере роста туберкулома сдавливает IV желудочек, блокирует пути ликворооттока, что вызывает окклюзионную гидроцефалию. При супратенториальной локализации в полушариях туберкулома выступает триггером эпилептогенной импульсации, приводящей к появлению эпилептических пароксизмов.
Процессы отграничения и обызвествления обуславливают клиническую ремиссию заболевания, новая активация гранулёматозного воспаления сопровождается усугублением симптоматики. Морфологически туберкулома представляет собой инкапсулированное образование, достигающее диаметра 2-3 см. Содержимое фокуса представлено гранулематозной тканью, содержащей эпителиоидные, лимфоидные, гигантские клетки, изменённые клетки церебральной паренхимы. На определённом этапе развития в центре образования формируется зона казеозного некроза. Иногда содержимое гранулёмы имеет жидкую консистенцию.
Классификация
Широкое применение методов нейровизуализации, постоянный поиск прижизненных способов диагностики и томографических особенностей туберкулом привели к выделению нескольких типов туберкулёзных гранулём с учетом их морфологического строения. Классификация используется преимущественно в МР-диагностике, включает три основных вида туберкулом:
- Неказеозная — имеет гомогенное гранулематозное содержимое плотной консистенции. На МРТ в режиме Т1 визуализируется как гипоинтенсивный очаг, в режиме Т2 — как гиперинтенсивный фокус. При контрастировании наблюдается равномерное контрастное усиление образования. Подобная томографическая картина характерна для начальных стадий ТГМ.
- Казеозная — состоит из центрально расположенного очага творожистого некроза, окружённого плотной гранулематозной тканью. При томографии даёт гипо- и изоинтенсивный сигнал в обоих режимах. Контрастирование сопровождается кольцевидным усилением изображения.
- Жидкостная — по центру образования находится жидкость. Жидкостная туберкулома томографически не отличается от абсцесса головного мозга. Гипо-, изоинтенсивна в режимах Т1, Т2, контрастируется как узкое кольцо. Отличается высокой интенсивностью сигнала на диффузно-взвешенных изображениях.
Симптомы туберкуломы ГМ
Туберкулёзная гранулёма может иметь скрытое, латентное течение без значительного увеличения размеров. В подобных случаях петрифицированная туберкулома обнаруживается только при аутопсии. Клинически манифестирующие ТГМ характеризуются симптоматикой, типичной для церебральных опухолей. Постепенно появляются и прогрессируют общемозговые и очаговые симптомы, периоды ухудшения волнообразно чередуются с периодами некоторого улучшения. У отдельных пациентов дебюту опухолеподобных проявлений предшествует острый эпизод с подъёмом температуры тела, выраженной общеинфекционной, общемозговой и менингеальной симптоматикой. В дальнейшем сохраняется субфебрилитет и лёгкие менингеальные явления, очаговый дефицит манифестирует спустя 1-3 месяца.
Рост образования сопровождается внутричерепной гипертензией, обуславливающей головную боль, тошноту, рвоту, застойные диски зрительных нервов. Если гранулёма локализуется в задней черепной ямке вблизи ликвороотводящих путей, затрудняется отток ликвора, нарастает гидроцефалия. При расположении в полушариях наблюдаются эпилептические приступы, часто – пароксизмы джексоновской эпилепсии, генерализованные припадки. Туберкулома лобной локализации проявляется расстройством психики, поведения, интеллектуальных способностей. При поражении теменной доли отмечается парез, гипестезия, апраксия, афазия. Расположение гранулёмы в левой височной доли приводит к акустико-гностической афазии. При поражении подкорковых ганглиев обнаруживаются гиперкинезы.
Туберкулома мозжечка характеризуется симптомами мозжечковой атаксии: шаткостью походки, интенционным тремором, нистагмом, расстройством координации движений, мышечной гипотонией в гомолатеральных конечностях. Дискоординация работы артикуляционного аппарата вызывает нарушение речи — лишённое интонации скандированное произношение слов (мозжечковая дизартрия). При увеличении образования мозжечка возможно сдавление продолговатого мозга, корешков выходящих из него черепно-мозговых нервов с развитием их дисфункции.
Осложнения
Прогрессирующий очаговый дефицит инвалидизирует пациента. Окклюзионная гидроцефалия сопровождается ликворно-гипертензионными кризами с резким повышением интракраниального давления, интенсивной головной болью, многократной рвотой, невозможностью принимать пищу. Особую опасность представляет развивающееся из-за гидроцефалии сдавление мозгового ствола с расположенными в нём жизненно важными центрами. Осложнением эпилептических пароксизмов может стать эпилептический статус. В ряде случаев происходит разрыв ТГМ с инфицированием оболочек головного мозга, возникновением туберкулёзного менингита. Без своевременного лечения последний приводит к летальному исходу.
Диагностика
Диагностирование заболевания затруднительно, поскольку клиническая и томографическая картины аналогичны церебральной опухоли. Описаны случаи ТГМ у пациентов, не имеющих симптомов специфического воспаления и указаний на ранее перенесённый туберкулёз. У большинства больных туберкулома выявляется в ходе хирургического лечения по поводу новообразования головного мозга. Перечень необходимых диагностических мероприятий включает:
- Сбор анамнеза. Имеет значение перенесённый или текущий туберкулёз, наличие туберкулёза у лиц, находящихся в постоянном контакте с больным. Следует обратить внимание на длительный субфебрилитет и прочие симптомы хронического инфекционного заболевания по данным анамнеза.
- Консультация невролога. Исследование неврологического статуса подтверждает наличие общемозговой симптоматики, указывающей на повышение внутричерепного давления, лёгкий менингеальный синдром. Характер очагового дефицита позволяет предположить локализацию процесса.
- Консультация офтальмолога. Обнаруживается снижение остроты зрения. При расположении образования в области хиазмы и оптических трактов периметрия диагностирует выпадение или ограничение зрительных полей. При офтальмоскопии определяется отёчность дисков оптических нервов.
- Консультация фтизиатра. Проводится при наличии рентгенографии грудной клетки и результатов туберкулиновой пробы. Рентгенография дает возможность выявить поражение лёгких, первичный туберкулёзный комплекс. Вираж туберкулиновой пробы свидетельствует о наличии активного туберкулёзного процесса. У ряда пациентов проба в пределах нормы, иногда — отрицательна.
- Анализы крови. Характерна картина умеренных воспалительных изменений. Отмечается небольшой лейкоцитоз, ускоренная СОЭ, возможен сдвиг лейкоцитарной формулы влево. Из специфических диагностических анализов для подтверждения инфицированности используются иммуноферментные тесты: QuantiFERON-TB и T-SPOT.TB .
- Исследование ликвора. Обнаруживается повышенная концентрация белка, умеренный плеоцитоз. Посев ликвора на питательные среды редко даёт рост микобактерий, поскольку процесс чётко отграничен капсулой. Определение возбудителя в ликворе более характерно для генерализованных видов туберкулёзного поражения ЦНС – менингита, менингоэнцефалита.
- Рентгенография черепа. На снимках видны признаки длительного повышения интракраниального давления: пальцевые вдавления на костях свода, остеопороз турецкого седла, расхождение черепных швов. При наличии обызвествления ТГМ оно визуализируется на рентгенограммах.
- МРТ головного мозга. Рекомендовано тщательное комплексное исследование с использованием Т1/Т2 режимов, диффузионно-взвешенных изображений, МР-спектроскопии. В пользу туберкуломы говорит небольшой перифокальный отёк, наличие оболочки, кольцевидное контрастирование.
Дифференциальный диагноз ТГМ проводят с первичными и метастатическими неоплазиями церебральной локализации. Зачастую верификация диагноза возможна лишь по результатам интраоперационного гистологического исследования. Необходимо исключение иных инфекционных поражений головного мозга, имеющих сходную томографическую картину: цистицеркоза, токсоплазмоза, бактериального абсцесса, криптококкоза.
Лечение туберкуломы ГМ
Нейрохирургическое удаление ТГМ сопряжено с интраоперационным обсеменением окружающих тканей микобактериями, последующим распространением инфекции по ликворным путям с развитием туберкулёзного менингита. Из-за этого до появления противотуберкулёзных препаратов хирургическое удаление ТГМ завершалось летальным исходом в 82% случаев. Выживали пациенты с петрифицированными образованиями и конвекситальными гранулёмами, приводившими к ограниченному менингиту. С появлением противотуберкулёзных химиопрепаратов результаты оперативного лечения существенно улучшились. В современной нейрохирургической практике лечение ТГМ включает четыре основных этапа:
- Противотуберкулёзная терапия. Осуществляется комплексно и длительно путём сочетания 2-3 фармпрепаратов. Применяется стрептомицин, рифампицин, изониазид. В постоперационном периоде производят эндолюмбальное введение стрептомицина.
- Нейрохирургическое удаление. Операцию проводят нейрохирурги, доступ зависит от локализации, требует костно-пластической трепанации черепа. Образование вылущивается вместе с капсулой в пределах здоровых тканей.
- Дегидратационная терапия. Для уменьшения гидроцефалии, профилактики отёка мозга в послеоперационном периоде показано введение сернокислой магнезии, назначение диуретиков (фуросемид, маннитол, диакарб). В тяжёлых случаях рекомендованы глюкокортикостероиды.
- Реабилитация. Направлена на восстановление утраченных нервных функций. Медикаментозная составляющая включает нейротропные, нейрометаболические фармпрепараты, улучшающие питание и функционирование нервной ткани. Из немедикаментозных методов широко применяется кинезиотерапия, массаж конечностей, лечебная физкультура. Восстановление речи осуществляется путём занятий с логопедом.
Прогноз и профилактика
Своевременное удаление ТГМ на фоне активной этиотропной терапии обеспечивает выздоровление 75% пациентов. Серьёзный прогноз имеют случаи множественных церебральных туберкулом, разрыва образования с развитием острого туберкулёзного менингита, комбинированных поражений ЦНС, тяжёлых сочетанных поражений внутренних органов. Первичная профилактика ТГМ заключается в выявлении, полноценном лечении и последующем наблюдении больных туберкулёзом, проведении массовой противотуберкулёзной вакцинации детей. Вторичные профилактические мероприятия предполагают регулярное наблюдение послеоперационных больных, контроль ликвора через 2 недели после окончания противотуберкулёзной терапии и через 6 месяцев после операции.
Читайте также:


