Туберкулезный лимфаденит код 18 2
Версия: Справочник заболеваний MedElement
Общая информация


Классификация
По длительности заболевания:
- Острый (до 2 недель)
- Подострый (от 2 недель до 1 месяца)
- Хронический (свыше 1 месяца)
По характеру экссудата:
- Серозный
- Геморрагический
- Фибринозный
- Гнойный
По характеру морфологических изменений:
- Инфильтративный (серозный)
- Гнойный
- Гнойно-некротический
- Некротический
- Аденофлегмона
Этиология и патогенез
Возбудителями лимфаденита являются гноеродные микроорганизмы, проникающие в лимфатические узлы по лимфатическим сосудам из очагов острого или хронического гнойного воспаления (флегмоны, панариции и т.д), с током лимфы, крови или путём непосредственного контакта.
Инфекция поступает в регионарные лимфатические узлы с током лимфы, оттекающей из первичных гнойных очагов. Лимфаденит может возникнуть и без предшествующего лимфангита, причем первичный очаг бывает настолько ничтожен и так быстро заживает, что к моменту возникновения лимфаденита обнаружить место вхождения инфекции уже не всегда удается. В редких случаях возможно попадание инфекции в лимфатические узлы вместе с кровотоком. Лимфаденит иногда возникает и вследствие непосредственного перехода воспалительного процесса с тканей, окружающих узел.
Лимфаденит следует рассматривать как проявление барьерной функции лимфатической системы, ограничивающей дальнейшее распространение инфекции и ее токсинов. Вместе с тем лимфаденит сам по себе может стать исходным пунктом для развития тяжелого гнойного процесса (аденофлегмона, сепсис).
При остром лимфадените, в начальной фазе, структурные изменения сводятся к покраснению кожи над увеличенным лимфатическим узлом, расширению синусов и слущиванию их эндотелия. Далее следует нарастающее серозное пропитывание паренхимы узла, разрастание элементов лимфоидной ткани и лейкоцитарная инфильтрация. В дальнейшем развитии воспалительного процесса жидкость может принять гнойный характер. В зависимости от интенсивности фактора, вызвавшего лимфаденит, от продолжительности его воздействия и от собственной реакции организма процесс быстро проходит все эти фазы либо ограничивается какой-либо. В соответствии с достигнутой фазой различают формы острого лимфаденита:
• простой или катаральный,
Некоторые особенности патологоанатомической картины обусловливают возникновение и других форм лимфаденита: при процессе, остановившемся в стадии экссудации, но с обильным пропотеванием фибрина - фибринозный лимфаденит; при быстром и обширном омертвении лимфатического узла - некротический лимфаденит.
В качестве особой формы выделяют геморрагический лимфаденит, при котором значительное нарушение проницаемости капилляров ведет к имбибиции (пропитыванию) лимфатического узла кровью (сибиреязвенный, чумной лимфаденит).
В начальных фазах, т. е. при менее тяжелых формах (простой и гиперпластический лимфаденит), воспалительный процесс способствует обратному развитию, но может принять и хроническое течение. При формах, характеризующихся преобладанием явлений повреждения (гнойный, некротический лимфаденит), наступает гибель лимфатического узла и его гнойное расплавление или, в зависимости от характера инфекции, гнилостный распад. Образовавшееся гнойное скопление может довольно длительно оставаться в пределах капсулы лимфатического узла и ограничиваться гнойной мембраной, образуя абсцесс. В других случаях происходит быстрое разрушение капсулы лимфатического узла и инфицированное содержимое прорывается в окружающую клетчатку. При начальных формах лимфаденита воспалительный процесс чаще не выходит за пределы капсулы лимфатического узла, ограничиваясь ее серозной инфильтрацией. При гнойном же лимфадените обычно развивается и периаденит - воспаление окружающей узел клетчатки, в которой наблюдается гиперемия (покраснение), отек, лейкоцитарная инфильтрация. Гнойный периаденит возникает главным образом как следствие прорыва гноя из лимфатического узла. В зависимости от длительного течения лимфаденита гнойный периаденит принимает форму либо абсцесса, окружающего остатки лимфатического узла, либо флегмоны, так называемой аденофлегмоны.
Клиническая картина
Острый лимфаденит
Острый лимфаденит начинается с боли в области пораженных регионарных узлов и их увеличения. При серозной и гиперпластической формах увеличенные лимфатические узлы хорошо прощупываются, болезненность их незначительна, общие явления могут отсутствовать или быть маловыраженными. При переходе процесса в нагноение боли увеличиваются, в области регионарного лимфатического узла появляется плотное болезненное уплотнение, повышается температура тела, исчезает аппетит. Малозаметная в начале заболевания покраснение и отек в этой области резко увеличиваются, контуры лимфатического узла утрачивают четкость, узел становится малоподвижен (периаденит).
Больной щадит пораженную область, т. к. движения усиливают боли (особенно сильной болезненностью отличается паховый гонорейный лимфаденит). Вскоре в области инфильтрата (воспалительного образования) начинается флюктуация вследствие гнойного расплавления лимфатического узла. Если абсцесс лимфатического узла не будет вскрыт вовремя, гной прорывается наружу или просачивается в глубину и по окружности, в процесс вовлекаются окружающие ткани. Возникает аденофлегмона, признаками которой служат быстро нарастающий плотный и болезненный инфильтрат в подкожной и межклеточной клетчатке, иногда с отдельными очагами размягчения, а при гнилостных формах - с газовой крепитацией (похрустыванием). Возможен переход нагноительного процесса на соседние лимфатические узлы. Высокая температура, учащенный пульс, озноб указывают на прогрессирующее гнойное воспаление. Общие явления особенно выражаются при стрептококковой и гнилостной инфекции.
Хронический лимфаденит
Хронический неспецифический лимфаденит развивается при инфекции, вызванной возбудителями со слабой способностью к заражению при инфицированной (импетигинизированной) экземе у детей, при кожных проявлениях экссудативного диатеза, пиодермии и др. Причиной развития заболевания также могут быть повторные слабые инфекционные раздражения регионарного лимфатического аппарата вследствие частых поверхностных повреждений кожи в связи с профессиональной травмой. Нередко хронический лимфаденит связан с хроническим воспалением слизистой носа или хроническим отитом. Хронический лимфаденит специфического происхождения обычно имеет туберкулезное происхождение и поражает чаще шейные лимфатические узлы; реже бывает универсальное поражение лимфатических узлов различных областей тела, включая бронхиальные и забрюшинные. Хроническое увеличение лимфатических узлов наблюдается при врожденном и приобретенном сифилисе. Клиническая картина хронического лимфаденита характеризуется увеличением лимфатических узлов различной консистенции и подвижности. При неспецифической инфекции преобладают отдельные, отчетливо прощупывающиеся подвижные увеличенные лимфатические узлы, обычно безболезненные при прощупывании. При туберкулезе чаще прощупываются пакеты средней плотности узлов; при сифилисе увеличенные лимфатические узлы вследствие склероза отличаются большей плотностью.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза),лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Дифференциальный диагноз
Дифференциальную диагностику неспецифического лимфаденита следует проводить со специфическим лимфаденитом, системными заболеваниями крови (лейкозом, лимфогрануломатозом), болезнями накопления (Гоше, Нимана-Пика), иммунопатологическими заболеваниями (хроническая гранулематозная болезнь, ювенильный ревматоидный артрит, системная красная волчанка, дерматомиозит и др.), метастазами опухолей. Иногда приходится проводить дифференциальный диагноз м\у лимфаденитом и другими хиругическими заболеваниями, например:
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей,медиастиниту. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Из осложнений острого гнойного лимфаденита, кроме периаденита, абсцесса и аденофлегмоны, возможно развитие общей инфекции, образование тромбофлебитов смежных вен, разъедание стенок кровеносных сосудов с последующим кровотечением.
Островоспалительное опухание лимфатических узлов - острый лимфаденит всегда болезненно. Больные обычно могут точно указать начало изменений.
Лимфатические узлы — средней плотности, кожа над ними гиперемирована только в тяжелых случаях, припухлость строго локализована. Иногда покрасневший тяж — лимфангоит — ведет к расположенной на периферии кожной ране, указывая на причину опухания. Но и без наличия лимфангоита при всех местных опуханиях лимфатических узлов всегда надо искать входные ворота инфекции, которые в большинстве случаев легко найти. Бывают, однако, случаи значительного опухания регионарных лимфатических узлов при уже полностью затихшей воспалительной реакции у входных ворот. Как показывает опыт, если врач не думает о возможной причине увеличения узлов, возникают значительные трудности: так, при инфекциях кожи головы опухание лимфатических узлов позади ушной раковины и затылочных узлов часто не распознается правильно как опухание регионарных лимфатических узлов потому только, что кожа головы не обследуется тщательно.
В этих случаях часто диагностируется краснуха. Припухание паховых лимфатических узлов у постельных больных часто является первым симптомом обусловившего его флебита.
Его необходимо, следовательно, считать серьезным симптомом, если нет видимой причины (баланит), и никогда не следует считать, что речь идет о пустяках, даже если периферического инфекционного очага как будто и нет. Болезненное опухание лимфатических узлов под углом нижней челюсти указывает на воспалительный процесс в зеве (тонзиллит, фарингит). Сопутствующие общие симптомы в зависимости от тяжести инфекции различны. Большинство случаев протекает без повышения температуры, в других же случаях наблюдается картина общеинфекционного заболевания с повышением температуры и лейкоцитозом. В тяжелых случаях воспаленные лимфатические узлы могут подвергаться гнойному расплавлению — лимфаденический абсцесс.
Неспецифические хронические воспалительные опухания лимфатических узлов представляют клинический интерес, так как иногда они симулируют серьезные заболевания и направляют дифференциальный диагноз по ложному пути. У большинства людей особенно хорошо прощупываются паховые лимфатические узлы, достигающие иногда величины лесного ореха; они не болезненны. Их следует рассматривать как узлы, подвергшиеся рубцовым изменениям на почве частых"острых воспалений в области половых органов (баланит, вагинит). Часто также встречается опухание лимфатических узлов под углом нижней челюсти, особенно у молодых лиц, указывающее на перенесенные инфекции в области носоглоточного пространства.

Туберкулез лимфатических узлов может проявляться в различных формах.
а) Всего чаще он проявляется в виде туберкулеза шейных лимфатических узлов (шейные лимфомы). При этом обычно речь идет об оральном первичном комплексе. Заболевают поэтому преимущественно дети и более молодые лица, приблизительно до 25-летнего возраста. Эти лимфомы могут быть также выражением органного туберкулеза. В основе более чем 80% их лежит туберкулезная инфекция бациллой типа bovi-nus. Вместе с тем Wiesmann среди 50 больных, инфицированных бациллой типа bovinus, в 38% нашел поражение полости рта, зева и органов шеи, что указывает на предпочтительную локализацию бацилл типа bovinus именно в этой области. Первичный очаг, если гистологически искать его, очень часто находится в миндалинах, реже — в деснах. При туберкулезе шейных лимфатических узлов преимущественно поражаются расположенные под углом нижней челюсти глубокие шейные узлы.
В процесс часто вовлекаются и соседние узлы, в том числе и надключичные. Обычно процесс односторонний. Но мы недавно у 18-летней девушки, у Kotopoй также и на противоположной стороне прощупывалось много лимфатических узлов величиной до лесного ореха, клинически поставили диагноз лимфогранулематоза, потому что слишком придерживались правила об односторонности туберкулезной шейной лимфомы, между тем как биопсия показала туберкулез. При локализации первичного очага в деснах поражаются лимфатические узлы не у угла нижней челюсти, а несколько более медиально.
При туберкулезе шейных лимфатических узлов они первоначально довольно плотны на ощупь, хотя обычно и не в такой степени, как при лимфогранулематозе. Но отличить их друг от друга часто невозможно. Имеющаяся в большинстве случаев чувствительность при давлении почти всегда позволяет отграничить воспалительное опухание лимфатического узла от неопластического. Боли и болезненность при давлении особенно выражены при быстром увеличении лимфатических узлов. Это с большой степенью вероятности говорит о воспалительном характере процесса. Кожа над лимфомой в ранних стадиях может быть совершенно неизмененной. Когда узлы становятся больше, т. е. достигают приблизительно величины с вишню, они почти всегда размягчаются. Тогда над лимфомой появляется синеватое окрашивание, подвижность кожи уменьшается и получается впечатление, что воспалительный процесс распространяется на окружающие ткани.
В этой стадии диагноз несомненен. Когда узел расплавляется, возникает холодный абсцесс, что ведет к образованию скрофулодермы, которая прорывается наружу, оставляя после себя фистулу. Фистулы лимфатических узлов встречаются, помимо туберкулеза, собственно только при актиномикозе лимфатических узлов. Бактериологическое исследование гноя быстро приводит к правильному диагнозу.
Общие реакции очень разнообразны. У более молодых лиц лихорадка наблюдается редко, у детей же даже первичная тонзиллогенная инфекция часто протекает с высокой температурой. РОЭ слегка ускорена или в норме. Реакция Манту почти всегда положительна. Имеются, однако, несомненные случаи туберкулеза шейных лимфатических узлов (найдены бактерии) с отрицательной реакцией Манту (до 1 : 100) (Тоblеr).
б) Помимо классических случаев туберкулеза шейных лимфатических узлов, все чаще наблюдаются атипичные клинические случаи, в которых гистологически устанавливаемый диагноз туберкулеза вызывает удивление. В отличие от шейной туберкулезной лимфомы, которая соответственно своему нозологическому положению в качестве первичного комплекса поражает почти исключительно лиц в возрасте до 25 лет, вторая форма может развиваться в любом возрасте. Лимфатические узлы очень плотны, с кожей в общем не спаиваются, величиной от горошины до небольшого лесного ореха. В большинстве случаев поражаются также шейные лимфатические узлы. Речь идет, вероятно, о гематогенной диссеминации. По моим наблюдениям, картина при этом не однотипна. При таких данных необходимо всегда искать основную причину.
В последних наблюдавшихся мною случаях речь шла о туберкулезном поражении лимфатических узлов при туберкулезном полисерозите, раке яичников, лимфогранулематозе и туберкулезе верхушек легких.
Туберкулез шейных лимфатических узлов надо дифференцировать от набухания кист жаберных каналов.
Здесь речь идет о молодых лицах старше 20 лет. Болезнь характеризуется медленно развивающимся припуханием в верхнебоковой части шеи. Локализация типична: позади угла нижней челюсти под верхней ее третью и на переднем крае m. sternocleidomastoideus.
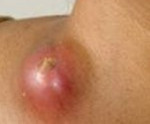
Лимфаденит – это неспецифическое или специфическое воспалительное поражение лимфоузлов. Лимфаденит характеризуется местной болезненностью и увеличением лимфатических узлов, головной болью, недомоганием, слабостью, повышением температуры тела. Диагностика лимфаденита проводится с помощью сбора анамнеза и физикального обследования; этиология уточняется путем биопсии измененного лимфоузла. Лечение лимфаденита осуществляется с учетом выделенного возбудителя и включает антибиотикотерапию, физиотерапию. При формировании абсцесса или аденофлегмоны производится их вскрытие и дренирование.
МКБ-10
Общие сведения
Воспалительная реакция лимфоузлов при лимфадените – это барьерная функция лимфатической системы, которая ограничивает распространение инфекции по организму. Обычно лимфаденит возникает как осложнение первичного воспаления какой-либо локализации. Инфекционные возбудители (микроорганизмы и их токсины) проникают в регионарные лимфоузлы с током лимфы, которая оттекает из первичного гнойного очага. Иногда к моменту развития лимфаденита первичный очаг уже ликвидируется и может оставаться нераспознанным. В других случаях лимфаденит возникает при непосредственном проникновении инфекции в лимфатическую сеть через поврежденную кожу или слизистую.
Лечением лимфаденита занимаются сосудистые хирурги, в частности, специалисты в области флебологии и лимфологии. При лимфадените чаще происходит поражение подчелюстных, шейных, подмышечных, реже - подколенных, локтевых, паховые лимфоузлов. Встречается воспаление глубоких лимфоузлов (тазовых, подвздошных).
Причины лимфаденита
Возбудителями неспецифического лимфаденита обычно выступает гноеродная флора - стафилококки и стрептококки, а также выделяемые ими токсины и продукты тканевого распада, которые проникают в лимфоузлы лимфогенным, гематогенным или контактным путем. Первичным очагом при неспецифическом лимфадените могут являться гнойные раны, панариции, фурункулы, карбункулы, флегмоны, рожистое воспаление, трофические язвы, тромбофлебит, кариес, остеомиелит. Местные воспалительные процессы чаще сопровождаются регионарным лимфаденитом.
Лимфаденит у детей часто бывает связан с воспалительными процессами ЛОР-органов (гриппом, отитом, хроническим тонзиллитом, ангиной), детскими инфекциями (скарлатиной, дифтерией, паротитом), а также кожными заболеваниями (пиодермией, экссудативным диатезом, инфицированной экземой и др.). Причиной специфического лимфаденита являются возбудители туберкулеза, сифилиса, гонореи, актиномикоза, чумы, сибирской язвы, туляремии и др. инфекций.
Классификация
По течению лимфаденит бывает острым и хроническим. Острый лимфаденит проходит в своем развитии 3 фазы – катаральную, гиперпластическую и гнойную.
Начальные патологические процессы при лимфадените характеризуются застойной гиперемией кожи над увеличенным лимфоузлом, расширением синусов и слущиванием их эндотелия. Далее следуют явления экссудации и серозного пропитывания паренхимы узла, лейкоцитарной инфильтрации и пролиферации лимфоидной ткани. Эти структурные изменения соответствуют катаральной и гиперпластической стадиям лимфаденита с локализацией патологических процессов в пределах капсулы лимфоузла. При неблагоприятном дальнейшем развитии наступает гнойное расплавление лимфоузла с образованием инкапсулированного абсцесса или прорывом инфицированного содержимого в окружающую клетчатку – развитием паралимфаденита и аденофлегмоны. Особой тяжестью течения отличается ихорозный лимфаденит, возникающий при гнилостном распаде лимфоузлов.
Реже встречаются фибринозный лимфаденит, характеризующийся обильной экссудацией и выпадением фибрина, и некротический лимфаденит, развивающийся вследствие быстрого и обширного омертвения лимфоузла. Также выделяют особую форму лимфаденита – геморрагическую, характеризующуюся имбибицией (пропитыванием) лимфоузла кровью при сибирской язве или чуме.
При простой и гиперпластической форме лимфаденит может принимать хроническое течение. При лимфадените в воспаление может вовлекаться одиночный лимфоузел, или несколько расположенных рядом лимфатических узлов. В зависимости от этиологии и возбудителя различают специфические и неспецифические лимфадениты.
Симптомы лимфаденита
Острый неспецифический процесс манифестирует с болезненности регионарных лимфоузлов и увеличения их размеров. При катаральной и гиперпластической форме увеличенные узлы легко можно прощупать, их болезненность незначительна, общие нарушения слабо выражены или отсутствуют. Лимфаденит нередко протекает с вовлечением лимфатических сосудов – лимфангитом.
В случае нагноения узел становится плотным и болезненным, развивается общая интоксикация – лихорадка, потеря аппетита, слабость, головная боль. Нарастают местные явления - гиперемия и отек в области пораженного узла, контуры лимфоузла становятся нечеткими за счет периаденита. Больной вынужден щадить пораженную область, поскольку при движениях боли усиливаются. Довольно скоро наступает гнойное расплавление лимфатического узла и в области инфильтрата становится заметна флюктуация.
Если сформировавшийся абсцесс не вскрыть вовремя, может произойти прорыв гноя наружу или в окружающие ткани. В последнем случае развивается аденофлегмона, которая характеризуется разлитым плотным и болезненным инфильтратом с отдельными участками размягчения. При гнилостной форме лимфаденита при пальпации узла ощущается газовая крепитация (похрустывание). При деструктивных процессах прогрессируют общие нарушения – нарастает лихорадка, тахикардия, интоксикация.
Лимфаденит у детей протекает бурно с высокой температурой, недомоганием, потерей аппетита, нарушением сна. Возможными тяжелыми осложнениями может стать генерализация инфекции с развитием сепсиса.
При хроническом неспецифическом лимфадените лимфоузлы увеличенные, малоболезненные, плотные, не спаяны с окружающими тканями. Исходом хронического лимфаденита становится сморщивание узлов вследствие замещения лимфоидной ткани соединительной. Иногда разрастание соединительной ткани вызывает расстройство лимфообращения: отеки, лимфостаз, слоновость.
Для специфического гонорейного лимфаденита типичны увеличение и резкая болезненность паховых лимфоузлов. Туберкулезный лимфаденит протекает с высокой температурой, выраженной интоксикацией, периаденитом, нередко некротическими изменениями узлов. Лимфаденит при сифилисе характеризуется односторонним умеренным увеличением цепочки лимфоузлов, их неспаянностью между собой и с кожей. При сифилитическом лимфадените никогда не происходит нагноения лимфоузлов.
Осложнения
Осложнениями гнойного лимфаденита могут стать тромбофлебит, лимфатические свищи, септикопиемия. Прорыв гноя из трахеобронхиальных лимфоузлов в бронхи или пищевод приводит к образованию бронхопульмональных или пищеводных свищей, медиастиниту. Развитие лимфаденита может явиться исходной точкой для распространенных гнойных процессов – аденофлегмоны и сепсиса. Исходом хронического лимфаденита может стать рубцевание лимфоузла с соединительнотканным замещением лимфоидной ткани. В некоторых случаях может развиваться нарушение лимфооттока и лимфедема.
Диагностика
Распознавание острого неспецифического лимфаденита поверхностной локализации незатруднительно. При этом учитывается анамнез и совокупность клинических проявлений. Сложнее диагностируются осложненные формы лимфаденита, протекающие с периаденитом и аденофлегмоной, вовлечением клетчатки средостения и забрюшинного пространства. Во всех случаях необходимо установление первичного гнойного очага. Дифференциальную диагностику острого лимфаденита проводят с остеомиелитом, флегмоной, нагноившейся атеромой и др.
При хроническом лимфадените, как правило, требуется проведение пункционной биопсии лимфатического узла или его иссечения с гистологическим анализом. Это необходимо для различения хронической формы лимфаденита и системных заболеваний (саркоидоза), лимфогрануломатоза, лейкоза, метастатического поражения лимфоузлов при раковых опухолях и др.
Диагностика специфических лимфаденитов опирается на комплекс клинико-лабораторных данных. Для выявления туберкулеза проводятся туберкулиновые пробы Манту и Пирке. При микроскопическом исследовании пунктата обнаруживаются гигантские клетки Пирогова-Лангганса. В ходе рентгенографии грудной клетки могут выявляться туберкулезные очаги в легких; при исследовании мягких тканей шеи, подчелюстной, подмышечной, паховой зоны на снимках определяются кальцинаты в виде плотных теней.
При сифилитическом лимфадените в пунктате обнаруживаются бледные трепонемы. К диагностике специфических лимфаденитов привлекаются специалисты-фтизиатры, венерологи, инфекционисты. При необходимости пациентам с лимфаденитом выполняется УЗДГ лимфатических сосудов, КТ, МРТ пораженных сегментов, лимфосцинтиграфия, рентгеноконтрастная лимфография.
Лечение лимфаденита
Катаральный и гиперпластический острый лимфаденит лечится консервативно. Необходимо создание покоя для области поражения, проведение адекватной антибиотикотерапии на основании чувствительности микробной флоры, УВЧ-терапии, витаминотерапии. При гнойном процессе показано вскрытие гнойного лимфаденита, аденофлегмоны, дренирование и санация очага по принципам ведения гнойных ран. Назначается активная дезинтоксикационная и антибактериальная терапия.
При хроническом неспецифическом лимфадените требуется устранение основного заболевания, поддерживающего воспаление в лимфоузлах. Специфические лимфадениты лечатся с учетом этиологического агента и первичного процесса (сифилиса, гонореи, туберкулеза, актиномикоза и др.).
Прогноз и профилактика
Своевременное этиотропное лечение лимфаденита позволяет избежать распространения и генерализации процесса. Профилактика лимфаденитов требует предупреждения микротравм, инфицирования ран и ссадин, потертостей кожи. Также необходимо своевременное лечение очагов инфекции (ангины, кариеса зубов), вскрытие гнойных образований (панарициев, фурункулов).
Большая медицинская энциклопедия
Авторы: В. К. Гостищев, Л. Ф. Дронов, В. И. Стручков, В. А. Фирсова.
Туберкулёз лимфатических узлов (туберкулёзный лимфаденит) – проявление туберкулёза как общего заболевания организма . Чаще, особенно в детском возрасте, период первичного туберкулёза сочетается с поражением внутригрудных лимфатических узлов . Возможно относительно изолированное поражение отдельных групп лимфатических узлов, чаще – у взрослых, на фоне старых неактивных туберкулёзных изменений в других органах, когда туберкулёзный лимфаденит является проявлением вторичного туберкулёза.
Частота туберкулёзного лимфаденита зависит от выраженности и распространённости туберкулёза, социальных условий. Среди детей туберкулёзное поражение периферических лимфатических узлов, по данным Е. И. Гусевой, П. С. Мурашкина (1974 год) и др., наблюдается у 11,9-22,7% больных с активными формами внелёгочного туберкулёза.
Туберкулёз периферических лимфатических узлов вызывается в основном микобактериями туберкулёза человеческого и бычьего типа. Микобактерии бычьего типа обычно являются возбудителем туберкулёзного лимфаденита в сельскохозяйственных скотоводческих районах.
Пути распространения инфекции различны. Входными воротами инфекции могут быть миндалины, при поражении которых в процесс вовлекаются шейные или подчелюстные лимфатические узлы. Инфекция наиболее часто распространяется лимфогенным путём из поражённых внутригрудных лимфатических узлов, лёгких или других органов.
Патоморфологические изменения в поражённых узлах зависят от массивности инфекции, состояния организма больного, типа микобактерий туберкулёза и других факторов.
А. И. Абрикосов выделяет пять форм туберкулёзного поражения лимфатических узлов:
- диффузная лимфоидная гиперплазия;
- милиарный туберкулёз;
- туберкулёзная крупноклеточная гиперплазия;
- казеозный туберкулёз;
- индуративный туберкулёз.
В клинической практике используется классификация, предложенная Н. А. Шмелевым, в которой различают три формы туберкулёзного лимфаденита:
- инфильтративную;
- казеозную (со свищами и без них);
- индуративную.
При остром начале заболевания отмечается высокая температура, симптомы туберкулёзной интоксикации, увеличение лимфатических узлов, нередко с выраженными воспалительно-некротическими изменениями и перифокальной инфильтрацией.
Характерным признаком туберкулёзного лимфаденита, отличающим его от других поражений лимфатических узлов, является наличие периаденита. Поражённые лимфатические узлы представляют конгломерат спаянных между собой образований различной величины. У взрослых чаще, чем у детей, начало заболевания постепенное, с меньшим увеличением лимфатических узлов и более редким образованием свищей в связи с преимущественно продуктивным характером воспаления.
Ряд исследователей острое начало заболевания и склонность к быстрому образованию казеоза и свищей связывает с заражением бычьим типом микобактерий туберкулёза. Наиболее часто поражаются шейные, подчелюстные и подмышечные лимфатические узлы. В процесс могут вовлекаться несколько групп лимфатических узлов с одной или с двух сторон.
Диагноз туберкулёзного лимфаденита ставят на основании комплексного обследования больного с учётом:
- наличия контакта с туберкулёзными больными,
- результатов реакции на туберкулин (в большинстве случаев она является выраженной),
- наличия туберкулёзного поражения лёгких и других органов.
Важную роль для постановки диагноза играют данные пункции поражённого лимфатических узла. В лимфатических узлах могут образовываться кальцинаты, выявляемые при рентгенологическом обследовании в виде плотных теней в мягких тканях шеи, подчелюстной области, подмышечной и паховой областях.
Туберкулёзный лимфаденит дифференцируют с неспецифическим гнойным лимфаденитом, лимфогранулематозом, метастазами злокачественных опухолей и др.
Лечение определяется характером поражения лимфатических узлов и выраженностью туберкулёзных изменений в других органах. При активном процессе назначают препараты первого ряда: тубазид, стрептомицин в сочетании с ПАСК или этионамидом, пиразинамидом, протионамидом, этамбутолом.
Лечение должно быть длительным – 8-15 мес. Кроме того, в поражённый узел вводят (или обкалывают его) стрептомицин, накладывают повязки со стрептомицином, тубазидовой, тибоновой мазью.
При выраженном гнойном процессе назначают антибиотики широкого спектра действия.
При казеозном поражении лимфатических узлов показано оперативное вмешательство на фоне общего курса противотуберкулёзной терапии .
При своевременном распознавании заболевания и лечении лимфаденита прогноз благоприятный.
Профилактика туберкулёзного лимфаденита – см. Туберкулёз.
Большая медицинская энциклопедия 1979 г.
 |
Последнее обновление страницы: 17.11.2014 Обратная связь Карта сайта

Классификация. Современные методы коррекции морщин, применяемые в косметологии.
Читайте также:


