Что такое цирроз печени в исходе вирусного гепатита с
Цирроз печени – это последняя стадия различных хронических заболеваний, которые приводят к прогрессирующей гибели ее клеток. Этот диагноз ставят, когда изменения уже необратимы и затрагивают большую площадь.
Кратко процесс развития заболевания заключается в гибели гепатоцитов, организм замещает погибшие клетки печени соединительной тканью, которая не выполняет функции по очистке организма от различных токсинов и наступает тяжелая интоксикация.
Основные признаки, стадии и диагностика
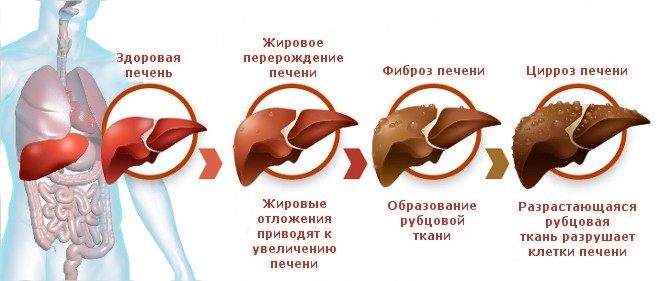
Гибель клеток печени – это процесс не одного месяца, заболевание прогрессирует постепенно, захватывая новые участки здоровых тканей. Длительное время патологические изменения могут никак себя не проявлять, особенно если развивается цирроз, причиной которого стал гепатит С. Клинически протекание гепатита и цирроза тесно взаимосвязано. Цирроз печени – это осложнение после перенесенного гепатита С.
Наиболее распространенными причинами возникновения цирроза печени можно считать:
- хронический вирусный гепатит С и В;
- алкоголизм;
- гепатоз (жировая болезнь печени);
- бесконтрольный прием противоревматических медикаментов.
Гепатит С с исходом в цирроз печени – это причина более 27% случаев патологического изменения печени по всему миру.
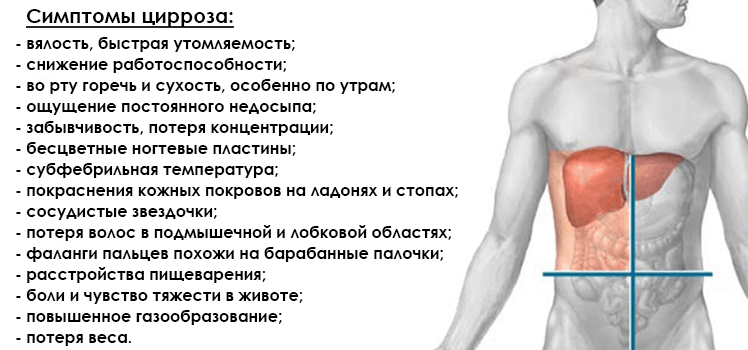
Пациент при циррозе печени и гепатите С может жаловаться на:
- вялость, быструю утомляемость;
- снижение работоспособности;
- во рту появляется горечь и сухость, особенно по утрам;
- сонное состояние в дневное время суток, ощущение постоянного недосыпа;
- нарушение когнитивных функций – забывчивость, потеря концентрации при выполнении рабочих задач.
- расстройства пищеварения – диспепсия, боли и чувство тяжести в животе периодического характера, повышенное газообразование;
- потеря веса;
- бесцветные ногтевые пластины;
- субфебрильная температура.
Внешние проявления, симптомы цирроза:
- покраснения кожных покровов на ладонях и стопах;
- сосудистые звездочки;
- наблюдается потеря волос в подмышечной и лобковой области;
- фаланги пальцев становятся похожи на барабанные палочки.
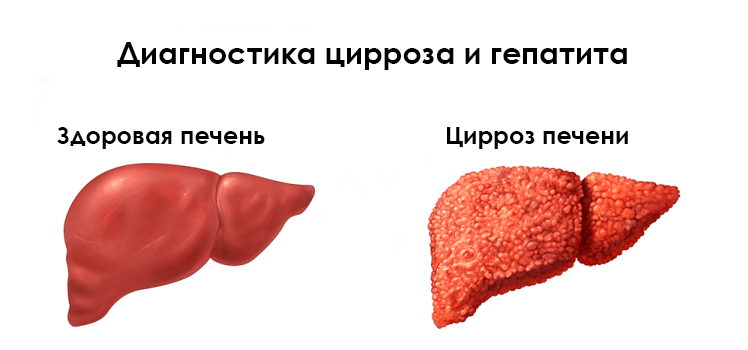
Диагноз цирроз ставиться на основании не только симптомов, но и после получения результатов исследований, при подозрении на вирусную инфекцию – хронический гепатит и цирроз печени, проводятся лабораторные исследования:
- Общий анализ крови – определение уровня лейкоцитов, гемоглобина, СОЭ. По показателям можно будет дать оценку общего состояния организма.
- Биохимия крови – помогает понять на какой стадии находится разрушение печени, помогают в этом показатели билирубина, фосфатазы, определение трансминаз (АЛТ, АСТ).
- Исследование уровня гамма-глобулина – повышенный уровень говорит о циррозе.
- Анти-HCV, анти-HBV – дает понимание о присутствии вируса гепатита Ц в организме.
- ПЦР – анализ полимеразной цепной реакции, помогает выявить присутствие РНК вируса гепатита С, который и стал причиной цирроза печени.
Кроме лабораторных анализов крови используются следующие аппаратные методики:
- Компьютерная томография – дает наиболее точное представление о состоянии печени.
- Биопсия – из печени берется небольшая ее часть, этот метод позволяет в полной мере оценить стадию развития заболевания (наличие некроза и фиброза), ее причины.
- УЗИ – помогает оценить размеры печени и селезенки, увидеть есть ли фиброзная ткань.

Принято выделять три основные стадии в прогрессировании цирроза печени и гепатита С:
- Компенсированная – яркая симптоматика цирроза отсутствует, уцелевшие клетки активно работают, стараясь заменить погибшие.
- Субкомпенсированная – появляются первые признаки цирроза, описанные выше.
- Декомпенсированная – поражены уже значительные области печени, компенсационные механизмы небольшого числа здоровых клеток уже не справляются со своей работой. На этой стадии печеночная недостаточность нарастает, сильнее проявляются признаки энцефалопатии, асцита, желтухи, анемии и атрофии мышц. Этой стадии присущи такие осложнения как: печеночная кома, тромбозы вен, кровотечения, инфекционные процессы, связка гепатит – цирроз – рак здесь проявляется в полной мере.
Основное отличие компенсированного от декомпенсированного цирроза печени и гепатита С – это то, что на первой стадии процесс разрушения печени можно довольно быстро повернуть вспять. Для этого нужно вначале полностью вылечить гепатит, а затем уже заниматься восстановлением функций печени.
Прогноз длительности жизни при компенсированном циррозе и гепатите С в стадии ремиссии обычно благоприятный.
Декомпенсированный цирроз отличает развитие осложнений, протекающих в тяжелой форме – гипертензия портальных вен, увеличение селезенки, как следствие, кровотечения, накопление лишней жидкости в брюшине.
Последствия прогрессирующего цирроза, отягощенного гепатитом С могут проявляться как:
- Острая печеночная недостаточность – необходима интенсивная терапия, внутривенное введение альбумина.
- Асцит – жидкость просачивается в брюшину из-за портальной гипертензии.
- Бактериальный перитонит – когда скопившаяся жидкость в брюшной полости инфицируется патогенной микрофлорой. Температура тела может подниматься до опасных 40 градусов, пациент ощущает сильный болевой синдром в абдоминальной области.
- Печеночная энцефалопатия – вначале головная боль, усталость, заторможенность, затем может прогрессировать и закончиться комой.
- Кровотечение варикозных вен пищевода.
Можно ли вылечить цирроз печени при гепатите?
Цирроз при наличии гепатита С можно скорректировать, но все зависит от стадии заболевания. Однако в любом случае нужно вылечить гепатит С, затем начинать восстановление работоспособности печени.
Интересно знать! В Шотландии с апреля 2014 по март 2017 было проведено исследование, которое нашло поддержку на государственном уровне. Пациентам общим числом 4800 человек с хроническим гепатитом С и компенсированным циррозом было назначено лечение прямыми противовирусными препаратами. В итоге у 94% был зарегистрирован устойчивый вирусологический ответ. И по сравнению со статистикой предыдущих лет на 29% снизилось число случаев развития декомпенсированного цирроза, среди больных с диагнозом – хронический гепатит С.
Полностью избавиться от присутствия в организме вирусных вирионов гепатита можно при помощи комбинированной терапии прямыми противовирусными препаратами – Софосбувир, Даклатасвир, Велпатасвир, Ледиспавир.
При компенсированном циррозе и гепатите С, в стадии ремиссии, используется следующее терапевтическое лечение:
- назначение лекарственных средств на основе уродезоксихолевой кислоты;
- применение фосфолипидных препаратов;
- при асците используются диуретики;
- энцефалопатия предполагает коррекцию состояния седативными и противосудорожными медикаментами.
Кроме медикаментозной терапии, назначается диета при циррозе и гепатите С. Ее основу составляет ограничение белка и соли. Чтобы в организм поступало достаточное количество питательных веществ в рационе должны присутствовать овощи, фрукты, злаки и крупяные продукты. Привычное меню – жареное, консервированное, жирное, бобовые, кислые ягоды и фрукты, кофе, чай, находятся под запретом.
Необходимо придерживаться здорового образа жизни (прогулки, плавание), полностью отказаться от алкоголя и табачных изделий.
При декомпенсированном циррозе и гепатите 100% поможет трансплантация донорской печени, до проведения операции ее работу нужно поддерживать такими же методами как при компенсированной стадии.
Сколько живут при циррозе и гепатите С? Ответом на этот вопрос будет – долгие годы, при своевременном начале лечения прямыми противовирусными препаратами и соблюдении рекомендаций специалистов.
Гепатиты и циррозы печени
Гепатитом называется воспалительное заболевание печени. Клинически выделяют острые и хронические гепатиты.
Чаще всего острые гепатиты имеют вирусную этиологию, хотя нередко встречаются острые токсические (в том числе лекарственные и алкогольные), аутоиммунные билиарные и генетические гепатиты,
Острые вирусные гапатиты.
Острые вирусные гепатиты имеют наибольший удельный вес по частоте встречаемости. На сегодня идентифицировано достаточно много вирусов гепатита: А, В, С, D, Е, TTV и ряд вирусов, проходящих идентификацию. Каждый из этих вирусов имеет различные пути заражения, сроки инкубации и, главное, последствия заражения.
Вирус гепатита А является возбудителем так называемого эпидемического гепатита. Он передаётся обычно фекально-оральным путём и распространяется, обычно в коллективах, особенно детских, в семьях. Инкубационный период заболевания составляет 14 — 45 дней. В хроническую форму заболевание не переходит и более чем в 99% случаев наступает полное выздоровление. Однако после перенесенного острого вирусного гепатита А у больных нередко развиваются хронический холецистит или желчекаменная болезнь.
Вирус гепатита В чрезвычайно распростанён во всём мире. Ежегодно только регистрируется 250.000 новых случаев инфицирования вирусом гепатита В. Вирус гепатита В передаётся парэнтеральным путём (инъекции, гемотрансфузии, введение препаратов из крови, например иммуноглобулинов), половым путём (как гетеросексуальным, так и гомосексуальным) или вертикальным путём (мать — дитя). Инкубационный период заболевания составляет 30 — 100 дней. При заражении новорождённых вирусоносительство развивается почти у 90% больных. При заражении детей младшего возраста вирусоносительство развивается у половины заболевших. При заболевании детей старшего возраста вирусоносительство развивается почти у 20 % заболевших. При остром заболевании взрослых людей выздоровление наступает более чем у 85% больных. Хронизация заболевания наступает почти у 10% больных с исходом в цирроз печени у 1% из них. Следует отметить, что при вертикальной передаче вируса (мать — ребёнок) риск развития первичной гепатоцеллюлярной карциномы (рак печени) возрастает в 200 раз по сравнению с горизонтальным путём передачи инфекции.
Вирус гепатита С передаётся также, как и вирус гепатита В. Срок инкубации заболевания составляет 14 — 180 дней. При остром заболевании клиническое выздоровление наступает только у 50 — 70% больных. При этом следует уточнить, что элиминация, то есть удаление вируса из организма человека происходит только у 20% больных. У 80% больных развивается персистирование, то есть скрытое течение патологического процесса. Более чем у половины больных заболевание приобретает хроническую форму с исходом в цирроз печени более чем у 10% заболевших. Основная масса больных — вирусоносителей, около 75%, страдает хроническим гепатитом. У примерно 10% больных развивается гепатоцеллюлярная карцинома, или рак печени.
Вирус гепатита D как самостоятельное заболевание не встречается. Обычно он выступает в качестве так называемого дельта(Δ)-агента, отягощающего течение гепатита В. Инкубационный период заболевания составляет 14 — 60 дней. Путь передачи такой же, как и при гепатите В. Выздоровление после острого заболевания наступает у 50 — 80% больных. При этом вариант дельта — вируса С вызывает хронизацию у 2 % больных, а вариант дельта-вируса S вызывает хронизацию у 75% больных с исходом в цирроз печени более чем у 10% заболевших.
Вирус гепатита Е передаётся фекально-оральным путём. Срок его инкубации пока не известен. Выздоровление наступает у 95% остро заболевших людей. Остальные характеристики заболевания, также как и характеристики вируса TTV, находятся в процессе изучения.
Эпидемиологическими исследованиями установлено, что среди всех больных хроническим вирусным гепатитом вирус гепатита В выделяется у 55% больных, вирус гепатита С выделяется у 41% больных, вирусы гепатита В + С выделяются у 3% больных и вирусы гепатита В + D выделяются у 2% больных.
Клинически острый вирусный гепатит может протекать как в желтушном, так и в безжелтушном вариантах.
При пальпации печень болезненная, увеличенная, гладкая, мягкая, с закруглённым краем.
Хронические гепатиты. В повседневной практике приходится встречаться чаще всего с хроническими гепатитами вирусной, алкогольной, токсикоаллергической лекарственной, токсической, паразитарной и аутоиммунной этиологии.
Как уже обсуждалось, чаще хроническое течение гипатита вызывают вирусы В, С, D, возможно, Е, TTV и их комбинации.
Алкогольные гепатиты, также как и вирусные подразделяются на острые и хронические. Понятно, что острые алкогольные гапатиты возникают после однократного употребления алкогольных напитков, а хронические — при их длительном, обычно регулярном, употреблении.
Токсикоаллергические гепатиты обычно являются следствием приёма лекарственных препаратов, прежде всего антибиотиков тетрациклинового ряда, антидепрессантов, транквилизаторов, нейролептиков и контрацептивов.
Токсические гепатиты, обычно острые, развиваются при отравлении грибами, парами ацетона.
Морфологически гепатиты подразделяют на паренхиматозные гепатиты с поражением печёночной паренхимы и мезенхимальные гепатиты с преимущественным поражением соединительнотканных элементов печени и ретикулоэндотелиальной системы.
По клиническому прогнозу все хронические гепатиты подразделяют на персистирующие, активные и холестатические варианты заболевания.
Персистирующий, или малоактивный, гепатит протекает без выраженной активности. Он отличается благоприятным течением и редко переходит в цирроз печени. Чётко очерченные обострения не характерны для этой формы заболевания.
Хронический активный гепатит отливается высокой активностью воспаления с выраженным нарушением всех функций печени. Хронический активный гепатит часто переходит в цирроз печени.
Холестатический гепатит протекает с явлениями выраженного холестаза, то есть во внутрипечёночных протоках образуется масса мелких конкрементов, затрудняющих нормальный отток желчи.
Хронический гепатит протекает с периодами ремиссии и обострения. При этом больные жалуются на общую слабость, недомогание, боли ноющего, тупого характера в правом подреберье. Боли обычно постоянные. У больных хроническим гепатитом выражены и диспептические явления: горечь во рту, особенно по утрам, отрыжка, тошнота, метеоризм, расстройства стула со склонностью к поносам, особенно после приёма жирной пищи. Нередко, особенно при обострении холестатического гепатита, появляется желтуха склер, слизистых оболочек и кожи, становится обесцвеченным кал, темнеет моча. У большинства больных желтуха умеренно выражена. Обратите внимание, что если желтуха существует достаточно давно, то кожа у больных приобретает сероватый оттенок. При обострении хронического активного гепатита повышается до субфебрильных или фебрильных цифр температура тела.
У некоторых больных, особенно у лиц, страдающих хроническим вирусным гепатитом В могут обнаруживаться системные аутоаллергические проявления заболевания: полиартралгия, кожные высыпания, признаки гломерулонефрита (появление белка и эритроцитов в моче), васкулит, узловатая эритема, ангионевротический отёк. Это связано с тем, что у больных хроническим гепатитом В аутоаллергический компонент намного выше, чем при других формах этого заболевания, в том числе при хроническом гепатите С.
Большое значение в диагностике хронических гепатитов имеют лабораторные исследования. Во всех случаях диагностику гепатита следует начинать с определения вирусного генеза заболевания. Типирование вирусов проводится исследованием крови на маркеры вирусов гепатитов методом иммуноферментного анализа (ИФА). Эта методика позволяет выявлять циркулирующие в крови вирусные антигены и антитела к различным видам вирусов гепатита.
В настоящее время определяют следующие антигены: для диагностики гепатита А — HAAg, для диагностики гепатита В — Hbs(surface)Ag, HbeAg, Hbc(core)Ag, NS4, для диагностики гепатита С — HCAg, для диагностики гепатита D — HDAg(δAg), для диагностики гепатита Е — HEAg.
Однако чаще встречается диагностика вирусных гепатитов по наличию в крови больного антител к вирусам гепатита. Это связано с тем, что у больных хроническим гепатитом вирионы в крови могут в какой-то момент отсутствовать. Для диагностики гепатита А определяют следующие антитела: anti-HAV IgG/IgM; для диагностики гепатита В – anti-HBs, anti-Hbe, anti-Hbc IgG/IgM, anti-NS5; для диагностики гепатита С — anti-HCV, anti-c100, anti-c22-3, anti-c33c; для диагностики гепатита D — anti-HDV(δAg) IgG/IgM
Обнаружение иммуноглобулинов класса М указывает на остроту заболевания, выявление иммуноглобулинов класса G указывает на хронический процесс. В том случае, если у больного имеются иммуноглобулины классов M и G одновременно, то, вероятнее всего, это инфекция двумя подтипами или начало сероконверсии.
Значительно надёжнее диагностика вирусных гепатитов с использованием методики полимеразной цепной реакции (ПЦР). При исследовании крови больного ПЦР позволяет диагностировать виремию, а при исследовании биоптата печени с помощью этого теста можно установить наличие и плотность (количество) вирионов в клетке.
Неспецифическими симптомами хронического гепатита являются повышение СОЭ, снижение содержания альбуминов и увеличение α- и γ-глобулинов в крови. Становятся положительными белковые осадочные пробы — тимоловая, сулемовая и другие. В сыворотке крови повышается содержание ферментов: трансаминаз, прежде всего аланинаминотрансферазы, лактатдегидрогеназы. Задерживается экскреция бромсульфалеина. При явлениях холестаза в крови повышается активность щелочной фосфатазы. Едва ли не у половины больных хроническим гепатитом выявляется гипербилирубинемия, прежде всего за счёт конъюгированного (связанного) билирубина. У больных с хроническим активным гепатитом могут иметься признаки синдрома гиперспленизма — анемия, лейкопения, тромбоцитопения
Многообразие клинических проявлений хронических гепатитов вызвало необходимость применения определённой группы тестов для оценки преимущественной направленности морфологических процессов в печени при различных вариантах этого заболевания.
Наилучшим способом диагностики хронического гепатита, определения прогноза течения заболевания является пункционная биопсия печени с гистологическим исследованием биоптата.
Цирроз печени (cirrhosis hepatis) — хроническое прогрессирующее заболевание, характеризующееся поражением паренхимы и стромы печени с дистрофией печёночных клеток, узловой регенерацией печёночной ткани, развитием соединительной ткани, диффузной перестройкой дольчатой структуры и сосудистой системы печени.
В 1875 году Hanot описал гипертрофический цирроз с желтухой и значительным увеличением печени. Этот вид цирроза в настоящее время, вероятнее всего, описывается как билиарный цирроз печени.
В 1894 году Banti описал больного гипертрофическим циррозом печени с резким увеличением селезёнки, то есть цирроз печени с явлениями спленомегалии.
Цирроз печени является повсеместно распространённым заболеванием. Мужчины страдают им в 3 — 4 раза чаще женщин.
В настоящее время существует рад классификаций циррозов на основании морфологических, этиологических и клинических признаков.
Международная классификация болезней 10 пересмотра выделяет: алкогольные циррозы, токсические циррозы, первичный и вторичный билиарные циррозы печени, кардиальный цирроз печени, другие формы циррозов печени — криптогенный, макронодулярный, микронодулярный, портальный, смешанного типа.
По этиологии выделяют:
1) Циррозы, вызванные инфекционным фактором — вирусами (В, С, их сочетаниями и их комбинациями с Δ-агентом), лептоспирой, бруцеллой, малярийным плазмодием, лейшманиями.
3) Интоксикации (алкоголем, хлороформом, мышьяком, грибами и др.).
4) Паразитарные циррозы (эхинококкоз, шистозоматоз, фасциолёз).
5) У больных с заболеваниями сердца и тяжёлой сердечной недостаточностью, слипчивым перикардитом возникает вторичный, застойный цирроз печени.
6) Вторичные циррозы у больных сахарным диабетом, коллагенозами, рядом заболеваний крови и др.
Портальный цирроз печени.
Возникает обычно либо у лиц длительно злоупотребляющих алкоголем (алкогольный цирроз), либо вследствие хронической вирусной инфекции.
Алкогольные циррозы составляют около 50 — 70% всех циррозов. Размеры печени при этом циррозе уменьшены, она имеет мелкозернистую структуру вследствие равномерного образования мелких паренхиматозных узлов. Ведущими в клинике этой формы цирроза печени является синдром портальной гипертонии. Синдром печёночно-клеточной недостаточности присоединяется позже. Желтуха присоединяется тоже в относительно поздних сроках заболевания. Часто встречаются синдром гиперспленизма и геморрагический синдром. Явлений холестаза и холемии обычно не бывает.
Постнекротический цирроз. Наиболее частой причиной его возникновения являются вирусные гепатиты, тяжёлые токсические поражения печени. Встречается эта форма заболевания в 20 — 30% всех циррозов.
Ведущими в клинике этой формы цирроза являются синдромы печёночно-клеточной недостаточности, желтухи, портальной гипертонии с асцитом. Печёночно-клеточная недостаточность и портальная гипертония с асцитом возникают рано и периодически нарастают.
Билиарный цирроз встречается приблизительно в 5% случаев всех видов цирроза печени. Болеют этой формой цирроза печени чаще женщины. Встречается две формы заболевания — первичный и вторичный билиарный цирроз печени. Он обусловлен закупоркой внепечёночных, а нередко и внутрипечёночных, желчных протоков, что затрудняет отток желчи. Вокруг холангиол происходит активное разрастание соединительной ткани.
Первичный билиарный цирроз печени обычно является следствием вирусного гепатита, лекарственной интоксикации, особенно вследствие приёма гормональных контрацептивов.
Вторичный билиарный цирроз печени является следствием желчекаменной болезни, опухоли фатерова соска.
В клинике заболевания доминируют синдромы желтухи и холемии. Портальная гипертония и печёночно-клеточная недостаточность возникают относительно поздно.
При осмотре больного обращает на себя внимание интенсивная желтуха. Она возникает в ранние сроки заболевания и отличается большой стойкостью. На теле множественные следы расчёсов, ксантелязмы на веках, локтях, ягодицах. При этом циррозе печени нередки костные изменения — пальцы в виде барабанных палочек, остеопороз костей. Кал ахоличный, моча интенсивного тёмного цвета. У больных длительно сохраняется лихорадка из-за сопутствующего холангита.
Асцит появляется в поздние сроки болезни. При пальпации живота выявляется большая, плотная, болезненная, с ровным, острым краем печень. Селезёнка тоже резко увеличена, плотная.
При аускультации сердца отмечается брадикардия. Артериальное давление снижено.
В анализах крови отмечаются гипербилирубинемия и гиперхолестеринемия.
Течение циррозов печени различно. Периоды активности заболевания сменяются периодами ремиссии. Во всех случаях гибель больных наступает либо при явлениях печёночной комы, либо от массивных кровотечений из варикозно расширенных вен пищевода.
МЕТАБОЛИЧЕСКИЕ ЗАБОЛЕВАНИЯ ПЕЧЕНИ
Гемохроматоз (бронзовый диабет). Заболевание это сравнительно редкое и встречается преимущественно у мужчин. Гемохроматоз связан с нарушением обмена железа, избыточным отложением его в тканях внутренних органов — коже, печени, поджелудочной железе, миокарде с нарушением их функции. Поражение этих органов и определяет диагностическую триаду бронзового диабета: сахарный диабет, цирроз печени, бронзовая (серо-бурая или коричневая) окраска кожи. Диагноз устанавливается, в том числе, и по анализу крови — резкому повышению уровня сывороточного железа.
Болезнь Вильсона-Коновалова (гепатолентикулярная дистрофия). Заболевание связано с нарушением обмена меди — избыточным всасыванием её в кишечнике и избыточным отложением в печени, в нервных ганглиях, в тканях других внутренних органов. В клинике заболевания имеется сочетание симптомов цирроза печени и глубоких поражений нервной системы — тремор конечностей, скандированная речь, гипертонус мышц и нарушения психики.
Диагноз подтверждается биопсией тканей, прежде всего пункционной биопсией печени, с окраской на медь, выявлением сниженного уровня фермента церулоплазмина в крови, повышением уровня меди в крови и моче.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Ключевые слова: хронический гепатит С, цирроз печени, гепатоцеллюлярная карцинома.
Для цитирования: Макашова В.В., Омарова Х.Г., Хохлова О.Н., Лукашенко Т.Н. Хронический вирусный гепатит С с исходом в цирроз и гепатоцеллюлярную карциному (клиническое наблюдение). РМЖ. Медицинское обозрение. 2018;8(II):92-96.
Chronic hepatitis C virus with the outcome of cirrhosis and hepatocellular carcinoma (clinical observation)
V.V. Makashova 1,2 , H.G. Omarova 1 , O.N. Hohlova 1 , T.N. Lukashenko 3
1 Central Research Institute of Epidemiology, Moscow
2 Clinical Hospital for the Infectious Diseases, Moscow
3 Outpatient Clinic № 5, Moscow
The article presents a clinical case of a patient with a diagnosis of liver cirrhosis of Child-Pugh class B in the outcome of chronic hepatitis C, treated with interferon and ribavirin for 18 months. In the course of antiviral therapy, RNA of the hepatitis C virus became negative after 8 weeks and remained steadily negative for 2 years. Subsequently, on the background of stress, 3 months after the end of treatment, a relapse of chronic hepatitis C appeared with moderate biochemical and virological activity. 6 months after the relapse, a liver cancer was suspected during an ultrasound examination and histological confirmation was obtained. After a few months, hemorrhage from esophageal varicose veins dilatation (EVVD) occurred in the patient, and after another 1 month, there was repeated hemorrhage from EVVD. The patient was monitored and treated in the intensive care department. Ascites, bilateral pneumonia, fever, leukocytosis appeared. The patient’s condition progressively worsened and with increasing psychomotor agitation, progressive respiratory and cardiovascular insufficiency, biological death was recorded.
There was a divergence of diagnoses, category II. The cause of the fatal outcome was purulent intoxication, as a result of ulcers perforation of the esophagus, purulent mediastinitis with pleural empyema on the left.
Key words: chronic hepatitis C, cirrhosis, hepatocellular carcinoma.
For citation: Makashova V.V., Omarova H.G., Hohlova O.N., Lukashenko T.N. Chronic hepatitis C virus with the outcome of cirrhosis and hepatocellular carcinoma (clinical observation) // RMJ. Medical Review. 2018. № 8(II). P. 92–96.
Пациент Т., 1948 г. р., 22.01.2009 г. обратился в поликлинику к инфекционисту в связи с лейкопенией (до 3,2×10 9 /л), тромбоцитопенией (60–120×10 9 ). Со слов пациента, антитела к HCV впервые выявлены в 1998 г. Не обследовался, не лечился. Впервые обследовался в поликлинике ФСБ № 5 в 2009 г., выявлена РНК HCV+, 1в генотип, вирусная нагрузка — 1,3×10 6 коп/мл.
Жалобы на периодически возникающую слабость и утомляемость.
Перенесенные заболевания: 1972 г. — аппендэктомия, 1992 г. — острый вирусный гепатит А, 1995 г. — оперирован по поводу синдрома Меллори — Вейса. В это же время были гемотрансфузии. 1996 г. — грыжесечение, 1997 г. — повторное грыжесечение, 2004 г. — язвенная болезнь 12-перстной кишки, 2005 г. — правостороннее воспаление легких, хронический бронхит, 2007 г. — повторная пневмония, 2007 г. — сильное кровотечение при удалении зубов, гипертоническая болезнь, сахарный диабет 2-го типа.
Аллергоанамнез — не отягощен.
Наследственность: у отца — цирроз печени алкогольного генеза, у матери — инсульт, у брата — хронический вирусный гепатит В.
Вредные привычки: не курит, алкоголь употреблял часто, но немного (со слов), крепкие напитки (виски, коньяк).
Объективно при осмотре: сосудистые звездочки в области грудной клетки, умеренная пальмарная эритема, иктеричность склер. Печень пальпаторно и перкуторно увеличена — выступает на 4–5 см ниже реберной дуги, селезенка не пальпируется.
Рост — 173 см, вес — 80 кг.
Динамика основных показателей общего и биохимического анализов крови, данные ПЦР-диагностики представлены в таблице 1.
Вирусное поражение печени – страшный процесс, который способен остановить работу печени. Последствия такого заболевания тяжелые и губительные для жизни человека. Летальный исход при вирусном циррозе печени составляет 85% от общего числа заболевших.
О чем я узнаю? Содержание статьи.
Этиология
Вирусный цирроз развивается при поражении органа патологическими микроорганизмами. В настоящее время выявлен список микроорганизмов:
- Вирусное поражение гепатитами;
- Цитомегаловирус;
- Вирус паротита;
- Арбовирус;
- Вирус лихорадки Ласса, краснухи и герпеса;
- Возбудитель мононуклеоза;
- ВИЧ.
Другие заболевания вызывают реактивное течение вирусного цирроза, сильнейшую интоксикацию и влияние на внутренние органы. При попадании в клетку вирус размножается, паразитирует внутри здоровых клеток.
Постепенно клетка разрушается из-за давления на цитоплазматическую мембрану. Вирус распространяется на соседние клетки, где происходит такое же действие – разрушение здоровых клеток. Это вызывает обильное воспаление, отек, повышение давления в венах и протоках. Изменения приводят к застою крови, ухудшению работы печени, постепенному отмиранию клеток с последующим замещением на соединительную ткань.
Симптомы вирусного цирроза печени
Присутствует как общая симптоматика, так и качественные симптомы, которые указывают на цирроз. Общая клиническая картина напоминает отравление, когда имеются:
- Сильные головные боли, головокружения;
- Слабость;
- Чрезмерная потливость;
- Общая интоксикация организма;
- Боли в мышцах;
- Гипертермия;
- Тахикардия;
- Снижение трудоспособности;
- Постоянная сонливость;
- Повышенная раздражимость.
Подобные симптомы легко спутать с гриппом или отравлением. Клиническая картина нарастает постепенно и уже к этим симптомам присоединяются дополнительные, которые указывают на поражение печени:
- Гепатомегалия;
- Боли в правом подреберье;
- Сильный зуд кожи;
- Диспепсические нарушения;
- Тошнота и рвота, возникающие спонтанно;
- Обесцвечивание кала;
- Темный цвет мочи;
- Снижение аппетита;
- Желтуха;
- Психические и поведенческие нарушения.
Интенсивная интоксикация организма раздражает нервные окончания, отчего появляется кожный зуд, сыпь. Увеличение количества билирубина усугубляет процесс поражения кожи. Интоксикация влияет на психическое состояние больного. Перегрузка работы организма вызывает нарушения поведения: повышенную раздражимость, агрессию, в некоторых случаях больной перестает ориентироваться в личности, пространстве, времени.
Гепатомегалия имеет высокие показатели, так как вирус вызывает обильное воспаление. Диспепсические расстройства выражаются в нарушении пищеварения, поносах, которые сменяются длительными запорами. Это случается по причине уменьшения или прекращения поступления желчи в тонкую кишку, где происходит переваривание пищи. От этого обесцвечивается кал. Потемнение мочи связанно с повышением концентрации билирубина в кровяном русле.
Вирусный цирроз имеет отличительные признаки, например реактивное течение заболевания, сильнейшую интоксикацию. Пока симптомы вирусного цирроза постепенно нарастают, общая симптоматика развития болезни не вызывает у пациента сильного беспокойства. Это приводит к позднему обращению в медицинское учреждение и ухудшение прогноза исхода заболевания.
Диагностика
Общие анализы крови откроют врачам картину вирусного цирроза: повышение билирубина, уменьшение количества печеночных ферментов, присутствие интенсивного воспаления. Кроме того, проводят серологический анализ крови на маркеры гепатита. Осмотр больного покажет желтуху, увеличение печени и возможно присутствия асцита, который формируется не у всех больных. Сдача кала, мочи на анализ покажет характерные изменения показателей.
При подозрении на вирусный цирроз обязательно проводятся методы инструментального обследования больного. УЗИ печени, брюшной полости поможет определить размеры органов, увидеть изменения тканей. КТ или МРТ позволят детально изучить орган: наличие кист, бугристости, количество фиброзной или соединительной ткани. Инструментальные методы исследования помогают определить вовлечение соседних органов, тканей в воспалительный процесс.
Лечение вирусного цирроза
Проводится только в условиях стационара, так как летальность при вирусном циррозе составляет высокий уровень. Вначале лечения обязательно назначается массивное внутривенное вливание растворов для дезинтоксикационной терапии. Это помогает частично уменьшить воспаление, снять нагрузку на головной мозг.
Часто лечение вирусного цирроза проводится в условиях реанимационного отделения, где больного подключают к различным мониторам для непрерывного наблюдения за жизненно важными системами организма. Устанавливается мочевой катетер, с помощью которого оценивается качество мочи и точное количество. Лечение проводится с использованием большого количества лекарственных препаратов для восстановительной, заместительной, противовирусной и противовоспалительной терапии.
Доза, длительность введения каждого препарата при циррозе рассчитывается строго индивидуально. Вначале назначается противовирусная терапия, с использованием препаратов: Интерферон, Копегус или Пегасис. Такие препараты принимаются от 3 месяцев и дольше.
Обязательно используют гепатопротекторы, ферменты, чтобы защитить печень, уменьшить ее работу. Такие препараты, как Уросан, Урсофальк, Эссенциале, Креон больной вынужден принимать не только во время лечения в стационаре, но и после. Для защиты пищеварительного тракта, уменьшения токсичных для организма веществ в кишечнике назначают сорбенты. Они способны впитывать, безопасно выводить из кишечника все ненужные, опасные вещества.
Хирургическое лечение назначается в том случае, если имеются серьезные повреждения печени, наличие портальной гипертензии. Оперативное вмешательство способно уменьшить давление в портальной вене, а выполнение лапароцентеза снижает количество асцита.
Цирроз печени вирусной этиологии нередко поражает селезенку. При этом наблюдается разрушение форменных элементов крови, что только ухудшает состояние организма. Удаление селезенки благоприятно влияет на течение цирроза.
Многолетние исследования доказывают, что использование средств народного лечения дополняет лекарственную терапию, но самое главное – усиливает ее. Народные средства включают в себя только полезные, натуральные компоненты. Нередко используют сушеные листья календулы, лопуха, хрена, цветы ромашки и многие другие.
Подтверждено: в этих растениях содержится невероятное количество минералов, витаминов, кислот и антиоксидантов. Они помогают быстрей справиться с токсинами, продуктами распада тканей печени. Поэтому врачи рекомендуют использовать народное лечение в качестве дополнительной терапии.
Изменение рациона – обязательный компонент лечения. Цель диеты – облегчить работу не только печени, но и всего пищеварительного тракта. Больному разрешается употреблять нежирные сорта мяса, постные супы и каши, но основную часть рациона должны составлять свежие фрукты и овощи. Кисломолочные продукты разрешены, но только в ограниченных количествах, с малой долей жира.
Полностью запрещены острые блюда и приправы, жирная и жареная пища, фаст фуд, консервы, алкоголь. Ограничивается употребление соли. Соблюдение диеты поможет больному быстрей пойти на поправку без дополнительных осложнений.
Осложнения и прогноз
Изменения в клетках и тканях печени способны спровоцировать формирование рака. Вирусный цирроз и структурные изменения в органе нередко становятся причиной печеночной энцефалопатии или комы. Чем хуже состояние печени, тем выше риск спонтанного кровотечения из сосудов и вен организма. Такие кровотечения сложно остановить и массивная кровопотеря нередко приводит к летальному исходу больного.
При своевременном обращении в медицинское учреждение у больного повышаются шансы на более легкое течение заболевания. Самый благоприятный исход – это стадия декомпенсации, когда губительный процесс останавливается, организм потихоньку начинает справляться с ущербом самостоятельно.
Читайте также:


