Что такое лучевой гепатит
Лучевой гепатит – это воспалительно-некротические изменения в клетках печени под воздействием ионизирующего излучения (радиации). Встречается такая патология достаточно редко, может поражать людей любой возрастной категории. В случае тяжелого поражения может привести даже к летальному исходу, хотя в среднем финал заболевания благополучный.
Причины возникновения

Причин возникновения лучевого гепатита всего две:
- Общее внешнее облучение организма (аварии на атомных станциях, применение атомного оружия и пр.);
- Лучевая терапия при злокачественных патологиях (особенно печени и близлежащих структур).
При облучении печени целиком для развития лучевого гепатита необходимо несколько раз оказывать воздействие более 400 рад, а при частичном облучении органа – свыше 600 рад поглощенной дозы. Зачастую требуется 2-4 месяца таких регулярных облучений. Или доза радиации может быть огромной и разовой, однако лучевой гепатит будет развиваться в комплексе с острой лучевой болезнью и не рассматривается как отдельно взятая патология. При этом происходит распад ядер гепатоцитов, развитие дистрофических изменений, развивается фрагментарный некроз (омертвление) ткани печени и частичное разрушение печеночных балок. В органе возникают застойные и воспалительные процессы. В печени нарушается работа абсолютно всех функций.
Симптомы лучевого гепатита
Симптомы, характерные для лучевого гепатита, достаточно скудные, однако ярко выраженные:
- Выраженный зуд кожи, вплоть до ран на коже из-за расчесов;
- Острая форма желтухи, покрывающей все тело и слизистые оболочки;
- Лабораторные изменения: резкое повышение АЛТ и АСТ, рост общего и прямого билирубина, снижение общего белка.
Для радиационного поражения печени характерно волнообразное течение с резкими началами обострений и такими же резкими затуханиями процесса. При адекватном и своевременном лечении заболевание легко затихает и печень полностью восстанавливается.
Диагностика
В качестве диагностики, прежде всего, необходимо установить сам факт поражения человека ионизирующим облучением и отметить волнообразное течение патологии. После чего назначаются дополнительные методы обследования:
- Биохимический анализ крови (общий белок, билирубин, трансаминазы);
- Диагностическая лапароскопия с последующей биопсией – позволяет определить структуру печени и ее клеток;
- УЗИ печени – определяет ее увеличение и участки некротических изменений;
- МРТ – позволяет с точностью определить участки некроза, воспаления и других изменений в тканях печени.
Лечение лучевого гепатита
Специфического лечения лучевого гепатита не существует. В случае подтверждения диагноза рекомендован комплексный подход в применении медикаментов:
- Гепатопротекторы – уменьшают разрушение гепатоцитов и восстанавливают клетки печени. Это Фосфоглив, Гептрал, Гепабене и др. Возможен одновременный прием нескольких препаратов данной группы с разных подгрупп;
- Инфузионные растворы – уменьшают явления интоксикации и выводят токсины из печени и всего организма в целом. Это физиологический раствор (0,9% раствор хлорида натрия), раствор Рингера, реополиглюкин и пр. Их назначают по 200-400 мл в сутки;
- Витамины – ускоряют процессы восстановления печени. Наиболее приемлемые – это инъекционные формы витаминов В1, В2, В6, С, А и D.
Осложнения
При отсутствии лечения лучевого гепатита или продолжающемся радиационном воздействии на печень возможно развитие цирроза печени, общей интоксикации организма (тотальный токсикоз), печеночной недостаточности и, как следствие, летальный исход.
Профилактика

Единственным методом профилактики развития лучевого гепатита является избегание контакта с источниками облучения. В случае аварии на опасном производстве необходимо незамедлительно эвакуироваться на нейтральную территорию. В случае лечения онкологической патологии необходимо принимать все методы профилактики и защиты от негативного воздействия облучения, а также следить за дозой поступаемого облучения.
Лучевой гепатит – редкая форма гепатита, развивающаяся при воздействии на организм больших доз ионизирующего излучения. Время начала формирования лучевого гепатита приходится на 3–4 месяц болезни, когда костномозговое поражение обычно уже ликвидировано. Его клиническая характеристика отличается некоторыми особенностями: желтуха возникает без характерных для нее симптомов, содержание желчного пигмента билирубина в крови невысокое, уровень аминотрансфераз повышен в пределах 200–250 единиц, ярко выражен кожный зуд. Процесс проходит волнообразно на протяжении нескольких месяцев с постепенным уменьшением тяжести. Во время очередной волны усиливается зуд, немного повышается уровень билирубина и сильнее проявляется активность ферментов сыворотки крови. В дальнейшем процесс может прогрессировать и через много лет привести больного к гибели от цирроза печени.
Прогноз развития болезни считается хорошим, хотя никаких специфических лечебных средств пока не найдено. Лечение кортикостероидными гормонами только усугубляет все патологические признаки, включая биохимические показатели.
Данный текст является ознакомительным фрагментом.
Читать книгу целиком
Похожие главы из других книг:
56. Переломы нижнего конца лучевой кости Переломы лучевой кости в типичном местеПереломы лучевой кости в типичном месте среди переломов костей предплечья занимают первое место и составляют около 70 %. Возникают при падении на разогнутую или согнутую кисть. Чаще всего
9. Переломы нижнего конца лучевой кости Переломы лучевой кости в типичном местеПереломы лучевой кости в типичном месте среди переломов костей предплечья занимают первое место и составляют около 70 %. Возникают при падении на разогнутую или согнутую кисть. Чаще всего
Гепатит Группа воспалительных заболеваний печени инфекционной и неинфекционной природы. Нарушение функции печени при остром гепатите часто сопровождается желтухой. гепатит вирусный – острое вирусное заболевание человека с поражением печени. Это тяжелое острое
Гепатит Рецепт: трава спорыша (горец птичий) – 20 г, трава зверобоя – 20 г, трава душицы – 20 г, трава чистотела – 10 г, трава и корень цикория – 20 г, березовые почки – 20 г, цветки цмина (безсмертника) – 20 г, цветки ромашки аптечной – 20 г, цветки ноготков – 20 г.Приготовление: 3
Подсчет пульса на лучевой артерии Приготовить часы с секундной стрелкой или секундомер.Обхватить руку больного в области лучезапястного сустава таким образом, чтобы кончики второго, третьего и четвертого пальцев оказались сверху на внутренней поверхности предплечья
Питание при лучевой терапии Лучевая терапия – метод местного воздействия на ткани опухоли с целью их разрушения. Однако способны повреждаться и чувствительные здоровые ткани. Чтобы уменьшить побочный эффект, используют регулируемую интенсивность облучения и
Гепатит Гепатит — это воспалительное заболевание печени, вызываемое разными причинами (по отдельности или в совокупности): заражение организма вирусом гепатита, процессы печени воспалительного характера, токсическое поражение лекарственными препаратами,
Гепатит Это группа широко распространенных вирусных болезней человека, при которых поражается печень с развитием желтухи.Впервые о вирусной природе гепатита заговорил известный русский клиницист С. П. Боткин. Именно поэтому все гепатиты объединили под названием
Гепатит Гепатиту подвержены все, независимо от пола и возраста. Хотя менее подвержены те, кто соблюдает правила гигиены и кто имеет здоровую печень, ведь здоровый орган даже вирусу победить сложно. Поэтому не напрягайте свою печень, давайте ей отдохнуть от тяжелой пищи,
Гепатит Гепатит – воспаление печени. Причиной острого вирусного гепатита является вирусная инфекция, в зависимости от типа вируса различают гепатиты А, В, С, D и Е. Воспаление в печени является реакцией на вторжение той или иной разновидности вируса.В результате
Гепатит Гепатитом называется вирусное заболевание, которое характеризуется диффузным воспалением печеночной ткани. Известно несколько видов данного заболевания.• Гепатит А, или болезнь Боткина. Заражение данным видом может произойти через предметы домашнего
Гепатит Вирусный гепатит – одно из самых тяжелых заболеваний печени. На начальной стадии больные ощущают слабость, потерю аппетита, их мучают отрыжка, тошнота, боли в суставах и в правом подреберье. Поврежденная печень теряет способность выводить с желчью желчные
Глава 4 Режим питания при лучевой терапии Во время проведения химиотерапии специалисты рекомендуют частое дробное питание, при отсутствии ярко выраженных побочных эффектов используются все продукты из каждой группы. Снижение аппетита – это обычное явление, которое
Гепатит При гепатите ежедневно утром и вечером принимайте по чашке теплого молока с 1 ч. ложкой растертого в пыль березового угля и 1 ч. ложкой сахарного
Особенности диагностики гепатита
Чем бы ни был вызван гепатит, разрушения, произведенные им, практически всегда одинаковы — клетки печени перестают выполнять свои функции и гибнут.
Самая распространенная группа гепатитов. Разрушения в клетках печени происходят из-за проникновения в организм специфических вирусов. Различают несколько форм вирусного гепатита — A, B, C, D, E и G.
А, В, D и Е проявляются относительно одинаково — диарея, тошнота и рвота, нарастающая слабость, боль в области желудка и правого подреберья, пожелтение кожных покровов и белков глаз, увеличение печени в размерах. Гепатиты С и G более коварны и нередко долгие годы единственным симптомом является непреходящая усталость.
Лабораторные методы диагностики являются основными при выявлении заболевания. Обязателен ПЦР-анализ на выявление фрагментов РНК вируса и иммунологическое исследование, определяющее наличие антител к вирусу. Также необходимо сделать биохимический анализ крови, определить уровень билирубина и ферментов (например, АлТ, АсТ).
Не только вирусы, но и токсины растительного и искусственного происхождения могут вызвать гепатит. Различные отравляющие вещества, яды, которые содержатся в растениях и грибах, способствуют гибели клеток печени. Диагностика гепатита этого типа проводится путем выявления уровня билирубина, альбумина и протромбина, а также ферментов.
Одним из проявлений лучевой болезни, которая возникает из-за радиационного воздействия, является лучевой гепатит. В клинической практике данное заболевание встречается редко. Чтобы возник риск развития этой болезни, человек должен достаточно долго (в течение 3-4 месяцев) получать дозы радиации, превышающие 400 рад. Главный лабораторный метод диагностики лучевого гепатита — биохимический анализ крови и анализ на билирубин.
Это редкая форма гепатита, и наука до сих пор не может объяснить, почему такое заболевание возникает. При аутоиммунном гепатите защитная система дает сбой и начинает атаковать клетки печени так, словно это чужеродные организмы. Данная форма гепатита часто сопровождает другие аутоиммунные заболевания, но может развиваться и самостоятельно. Для лабораторной диагностики аутоиммунного гепатита исследуется уровень гамма-глобулинов и IgG (болезнь можно заподозрить, если их показатели выше нормальных вдвое и больше), АсТ, АлТ.
Поскольку вирусные гепатиты распространены шире всего, остановимся на лабораторных методах их диагностики подробнее. Следует сказать, что именно анализ крови может дать больше всего информации об этом заболевании. Инструментальные методы (КТ, МРТ, УЗИ) для диагностики гепатита малоэффективны, они могут дать информацию о состоянии и структуре печени, но не о том, какой именно вирус поразил организм и как давно это произошло.
- Общий и биохимический анализ крови . Для этого типа гепатита характерны низкий уровень лейкоцитов и высокая скорость оседания эритроцитов (СОЭ), пониженный альбумин и билирубин.
- Выявление антител к вирусу . Антитела к вирусу гепатита А Анти-НАV IgM можно обнаружить в самом начале заболевания, при появлении первых симптомов, сразу после окончания инкубационного периода. Самый надежный метод диагностики — ПЦР-анализ, позволяющий побнаружить в сыворотке крови антитела даже тогда, когда их концентрация ничтожно мала. Более того, метод ПЦР дает информацию о том, когда именно произошло заражение.
- Анализ на определение РНК вируса . ПЦР-анализ дает возможность обнаружить и фрагменты РНК вируса гепатита А.
- Общий и биохимический анализ крови . Как и при гепатите А, этот анализ позволяет оценить изменения в работе и состоянии печени.
- Анализ на антигены. HBsAg — самый ранний маркер этого вируса, его можно обнаружить уже в инкубационном периоде. Количественное определение этого антигена используют не только для подтверждения диагноза, но и для определения стадии — острой или хронической.
- Анализ на антитела к антигенам вирус а. Наличие антител к HB-core Ag может говорить о том, что человек когда-то переболел гепатитом В, поскольку эти антитела сохраняются в крови еще очень долго после выздоровления, иногда — всю жизнь.
- Общий и биохимический анализ крови.
- Анализ на антитела . При проведении выявляется наличие антител IgM.
- Анализ на определение РНК вируса . Проводится методом ПЦР, позволяет выявить болезнь на ранней стадии и избежать ее перехода в хроническую форму.
- Определение интерлейкина 28 бета . Анализ, проводится методом ПЦР, позволяет спрогнозировать возможную эффективность лечения.
- Общий и биохимический анализ крови.
- Определение антител к антигенам. В момент, когда заболевание находится в острой стадии, анализ показывает высокое содержание антител IgM. После этого в течение какого-то времени могут быть обнаружены другие антитела — IgG.
- Определение РНК вируса. При помощи ПЦР-метода РНК вируса можно обнаружить даже при его малой концентрации. Анализ дает информацию не только о типе вируса, но и о стадии болезни.
- Общий и биохимический анализ крови.
- Анализ на определение антител. Это основной лабораторный метод диагностики гепатита Е. Он показывает наличие антител IgM и IgG.
Лабораторные исследования — крайне важная часть диагностики гепатита, и если у вас есть подозрение на это заболевание, необходимо срочно сдать анализы. От их результатов зависит схема и эффективность лечения гепатита.

Очень часто диагностика гепатита включает в себя не только лабораторные, но и инструментальные исследования — как правило, УЗИ печени. Однако этот метод считается лишь вспомогательным.
Воспаление печени (гепатит) может быть вызвано целым рядом причин. Большая доля всех диагнозов приходится на вирусные заболевания. Однако не менее опасными могут быть и поражения органа, не связанные с инфекциями. Эти болезни встречаются реже, в большинстве случаев протекают бессимптомно, но все же часто приводят к тяжелым осложнениям, а иногда и смерти пациента. Почему возникают невирусные гепатиты, как их лечить и как избежать, расскажет MedAboutMe.
Токсический гепатит: алкоголизм, лекарства, яды
Из всей группы неинфекционных поражений печени чаще всего встречается токсический гепатит. Он может возникнуть на фоне единичной сильной интоксикации организма, но чаще развивается постепенно под действием хронического отравления. Поскольку печень отвечает за фильтрацию крови, попадающие в организм яды, прежде всего, наносят вред именно по этому органу.
Чаще всего признаки гепатита проявляются у людей, злоупотребляющих алкоголем. Именно с этой болезни начинаются серьезные поражения печени, позже приводящие к циррозу. Однако алкоголизм – это не единственная причина патологии. Нередко токсический гепатит встречается у людей, вынужденных длительно принимать определенные медикаменты. Такую реакцию могут вызывать антибиотики, противотуберкулезные средства (изониазид, рифампицин), гормональные контрацептивы и даже нестероидные противовоспалительные препараты (ибупрофен, индометацин). Поэтому перед употреблением любых лекарств нужно проконсультироваться с врачом.
Среди других токсинов, способных вызывать поражение печени, выделяют следующие:
- Промышленные яды, белый фосфор, винилхлорид.
- Испорченные продукты, особенно различная консервация.
- Ядовитые грибы.
Другие причины воспаления печени
Токсическое поражение органа относится к группе реактивных гепатитов, то есть вторичных заболеваний – таких, которые возникают в ответ на внепеченочные болезни. В эту же группу врачи относят воспаления, вызванные такими факторами:
- Болезни желудочно-кишечного тракта (ЖКТ): гастрит, язва, колит и другое.
- Хроническая лучевая болезнь, вызывающая специфический лучевой гепатит.
Отдельное место среди невирусных поражений занимает жировая дистрофия печени. Признаки гепатита в этом случае очень схожи с симптомами алкогольного воспаления, но вызваны другими причинами, прежде всего, неправильным питанием с обилием жирных продуктов в ежедневном рационе. Усугубить течение жировой дистрофии могут сопутствующие заболевания, например, сахарный диабет.
Аутоиммунный гепатит является первичной болезнью, то есть возникает самостоятельно, без предшествующей патологии. Вызван он нарушениями защитных функций, в результате которых клетки иммунной системы начинают расценивать ткани организма как чужеродные и атаковать их. Встречается болезнь крайне редко – диагноз ставится всего 10-15 пациентам из 100 тысяч. Как и в случае других аутоиммунных патологий, однозначно установить точные причины развития гепатита невозможно. Чаще он возникает на фоне других нарушений иммунной системы – красной волчанки, аутоиммунного тиреоидита и прочих. Но в 25% случаев такое поражение печени диагностируется уже на стадии цирроза.
Признаки гепатита
Невирусные заболевания печени нередко развиваются годами и протекают в бессимптомной, скрытой форме. Острое течение встречается редко, иногда признаки гепатита проявляются уже на стадии серьезного поражения органа. В этом случае у пациента наблюдаются классические симптомы:
- Боль в правом подреберье.
- Белый кал и темная моча.
- Тошнота, потеря аппетита.
- Недомогания, слабость.
- Иногда повышение температуры до 38-39°С.
- Желтуха: пожелтение склер, реже кожи.
Для аутоиммунного и лучевого заболевания характерны и другие признаки гепатита. Например, возникает сильный кожный зуд, начинают болеть суставы, могут открываться кровотечения (чаще из носа), на коже появляются синяки и кровоподтеки.
Лечение невирусного гепатита
Невирусные гепатиты встречаются намного реже, чем вирусные. Поэтому если врач заподозрит воспаление печени, сначала он исключит инфекционную природу заболевания. Для этого проводятся анализы крови, в крайних случаях – биопсия печени.
При токсическом гепатите и других реактивных видах, прежде всего, устраняется провоцирующий болезнь фактор – исключается алкоголь, приостанавливается прием лекарств и прочее. После этого назначается симптоматическое лечение:
- Адсорбенты.
- Гепатопротекторы (стоит сказать, что эта группа препаратов очень популярна, однако сегодня нет клинических исследований, доказывающих их эффективность).
- Витамины группы В (В1, В2, В6), а также витамины А, С, D.
- Желчегонные средства.
- Ферменты.
Для лечения и профилактики гепатита в дальнейшем человеку следует соблюдать строгую диету (5-й стол по Певзнеру). Без этого условия терапия невирусных воспалений малоэффективна. Из рациона больного исключается жирное мясо, жирные сорта рыбы, желтые сорта сыров, шоколад, заварные кремы, копчености, полуфабрикаты, консервация.
При аутоиммунном гепатите врач может дополнительно прописать глюкокортикостероиды, в частности, преднизон. Лечением в этом случае занимается не гепатолог, а ревматолог.
Профилактика гепатита
К сожалению, чаще всего человек не подозревает о развивающемся у него невирусном гепатите. А сама болезнь выявляется случайно, в ходе медицинских обследований. Поэтому так важна профилактика гепатита, ведь избежать реактивных заболеваний вполне реально. Для этого нужно по возможности исключить провоцирующие болезнь факторы:
- Полностью отказаться или свести к минимуму потребление алкоголя.
- Никогда не заниматься самолечением, не принимать препараты в повышенной дозировке и дольше, чем прописал врач или указано в инструкции.
- Соблюдать меры безопасности при контакте с ядовитыми веществами.
- Не собирать и не употреблять в пищу неизвестные грибы.
Лучевое поражение печени часто встречается у людей, проходящих лучевую терапию. В этом случае исключить пагубное влияние невозможно, поэтому профилактика гепатита будет заключаться в периодических обследованиях у гепатолога. Это же касается и пациентов, которые вынуждены длительно принимать лекарства, например, при лечении туберкулеза.
Жировая дистрофия печени чаще всего встречается у людей, страдающих ожирением. Поэтому профилактикой гепатита в этом случае станет здоровый образ жизни с правильным питанием и достаточной физической активностью.
Наиболее сложно предупредить развитие аутоиммунного гепатита, поскольку сегодня точно неизвестны причины развития болезни. В группу риска попадают люди с другими аутоиммунными заболеваниями, а также те, кто генетически предрасположен к ним (в семье были похожие диагнозы). В этом случае рекомендуются периодические осмотры у ревматолога.

Инфекционный вирусный гепатит, вне зависимости от типа заболевания, очень опасен. Болезнь постепенно разрушает печень, последствия для организма могут быть необратимыми. При отсутствии последовательной терапии заболевание приводит к осложнениям, несущим прямую опасность для жизни пациента.
Инфекционные гепатиты, по статистике ВОЗ, очень распространены. К примеру, ВГС заражено 3% из всего населения мира. Больных в России — не менее 2% из общего числа граждан, и количество заболевших продолжает расти.
Но что такое инфекционный вирусный гепатит? Понять, как вылечить эту болезнь или как избежать заражения, можно только ответив на этот вопрос.
Что такое инфекционный гепатит?
Инфекционный гепатит — это заболевание печени, характеризующееся вирусным поражением тканей (паренхимы) органа. Возбудитель инфекции разрушает гепатоциты, провоцируя постоянные воспалительные процессы.
Характерными для вирусных гепатитов симптомами являются:
- Боли в правом подреберье
- Резкое похудение
- Потеря аппетита, приступы тошноты и рвоты по утрам
- Головные боли, мигрени
- Повышение температуры тела
- Отеки лица, живота и конечностей
- Появление сыпи и сосудистых звездочек на коже
- Обесцвеченный кал и моча цвета темного пива
Особенности и течение различных типов гепатита зависят от возбудителя заболевания.
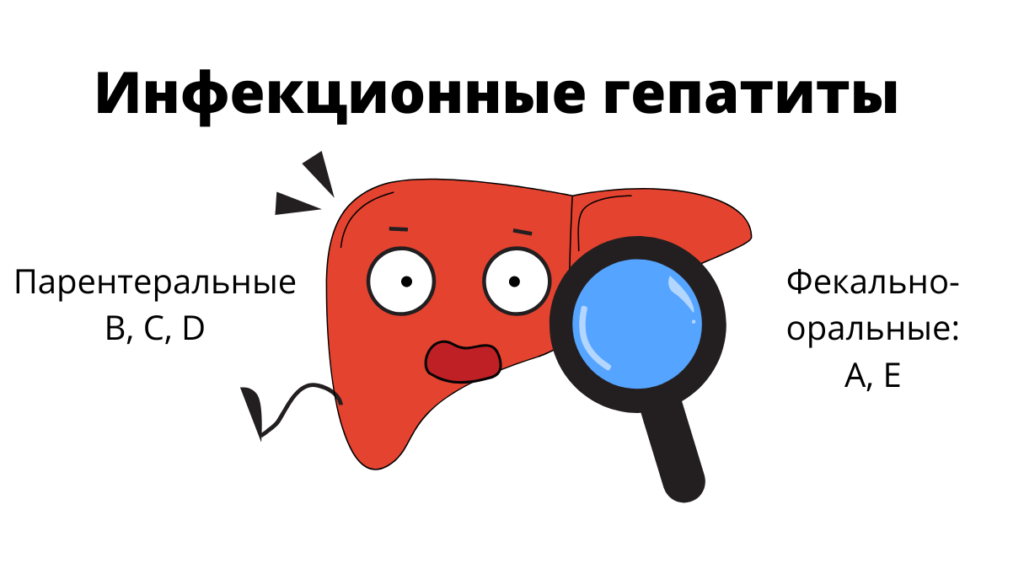
Заболевание проходит в острой форме с ярко выраженной симптоматикой. Хронического варианта течения ВГА не зафиксировано.
Гепатит Е — болезнь печени, возбудителем которого является вирус HEV из рода Hepevirus. Передается точно так же, как ВГА. Отличается более агрессивным течением. Заболевание опасно для женщин в период последнего триместра беременности, так как может негативно сказаться на состоянии матери и ребенка.
Возбудителем гепатита В является вирус из семейства гепандавирусов. Заболевание передается парентеральным образом (через кровь). Заражение происходит при:
- Прямом контакте с зараженными биологическими жидкостями.
- Незащищенном сексуальном акте.
- Использовании нестерильного инструментария медработниками, тату-, пирсинг- и маникюрными мастерами.
- Несоблюдении элементарной личной гигиены в случае ухода за инфицированным пациентом.
- Передаче инфекции от больной матери плоду во время беременности.
Течение ВГВ может быть острым или хроническим. Болезнь развивается стремительно и провоцирует серьезные осложнения, среди которых гепатоцеллюлярная карцинома — один из самых агрессивных типов рака печени.
Возбудитель гепатита D является неполноценным вирусом. Заболевание может развиваться только в том случае, если пациент страдает ВГВ. При ко-инфекции течение болезни осложняется, появляется риск печеночной комы и стремительного развития цирроза печени.

Возбудителем инфекционного гепатита С является патоген из семейства флававирусных. Болезнь передается парентерально, как и ВГВ, но менее агрессивна. Риск заражения перинатальным или венерическим путем гораздо ниже (3%), заболевание развивается медленнее. При отсутствии терапии возникают осложнения в виде фиброза или цирроза печени.
Лечение инфекционного гепатита
Лечение инфекционного гепатита — это целый комплекс мероприятий, требующий непосредственного участия специалиста. При подозрении на болезнь печени следует обратиться к инфекционисту, терапевту или гепатологу.
По назначению врача, пациент должен пройти аппаратную (УЗИ, фиброэластометрия, томография) и лабораторную диагностику, чтобы опровергнуть или подтвердить диагноз. В зависимости от типа предположительного заболевания, сдаются анализы:
- Крови (метод ПЦР, общеклинический анализ, тестирование на иммуноглобулины)
- Мочи и кала
- Печеночные пробы (в редких случаях)
На основании результатов анализов специалист назначает лечение.
Специфического лечения гепатитов А и Е не существует. В терапии применяются Интерфероны для снижения вирусной нагрузки и симтомологическая терапия.
Дети в 90% случав из 100 болеют легкой формой гепатитов А и Е. В течение 2-3 недель симптомы постепенно купируются, и болезннь отступает.
У взрослых пациентов заболевание протекает несколько тяжелее. Тяжелым формам ВГА наиболее подвержены представители возрастной группы от 55 до 80 лет. Таким больным требуется госпитализация и лечение под постоянным наблюдением специалистов.

Гепатиты В и D полностью не лечится. Это не означает, что терапия не нужна. Своевременное лечение позволяет добиться стойкой ремиссии и избежать развития тяжелых и опасных для жизни осложнений.
Для лечения инфекционного гепатита В применяются лекарства на основе оригинальных формул Бараклюд и Виреад.
Активным компонентом Бараклюда является Энтекавир. Рекомендуемая дозировка — 0,5 мг на 1 таблетку. Это вещество подавляет 3 основные функции ДНК гепатита В:
- Процесс обратной транскрипции нити РНК
- Прайминг полимеразы HBV
- Синтезирование позитивной ДНК-нити патогена
Химической базой лекарства Виреад является Тенофовир. Это активный метаболит, ингибирующий процесс размножения вируса.
В настоящее время производством Тенофовира и Энтекавира занимаются не только США и Европа, но и Индия. Индийские препараты базируются на оригинальной формуле, приобрести в РФ их можно на легальных основаниях.
Таблица дженериков из Индии:
| Формула Бараклюд | Формула Виреад |
| EnteHep от Zydus Heptiza -10 таблеток | Rivofoned от Emcure – 30 таблеток |
| Cronivir от Hetero – 30 таблеток | HepoDoze от Biocon – 30 таблеток |
| X-Vir от Natco Pharma, 30 таблеток | Tenvir от Cipla – 30 таблеток |
| Entavir от Сipla, 10 таблеток | Teravir от Natco – 30 таблеток |
Инфекционный гепатит С полностью излечим. Изначально для терапии ВГВ использовалась формула Интерферон-альфа + Рибавирин, но она оказалась малоэффективной и вызывающей серьезные последтвия (полная алопеция, злокачественная анемия).
Сейчас для эффективной терапии ВГС применяется препараты на основе Софосбувира. Это вещество ингибирует полимеразу РНК патогена, снижая репродуктивный потенциал возбудителя инфекции. Вирус постепенно ослабевает и гибнет.
Лекарство не принимается в рамках монотерапии. В зависимости от генотипа патогена, определить который можно посредством специфического анализа (генотипирования), пациенту назначается медикаментозный тандем:
- Софосбувир + Ледипасвир, при 1, 4, 5 или 6 генетическом типе флававируса.
- Софосбувир + Даклатасвир, при 1, 2, 3, 4 генотипах.
- Софосбувир + Велпатасвир, подходит при любом генотипе возбудителя инфекционного гепатита.
Стандартная длительность курса лечения — 12 недель. В случае осложненного течения заболевания, лечащий врач продлевает его до 24 недель.
Как уберечься от инфекционного гепатита?
Уберечься от инфекционных вирусных гепатитов, передающихся фекально-оральным путем, можно, соблюдая простые правила:
- Почаще мойте руки с мылом, либо обрабатывайте их дезинфицирующим гелем на спирту.
- Мойте фрукты и овощи перед употреблением, не ешьте плохо прожаренное, пропеченное или проваренное мясо.
- Не пользуйтесь чужими средствами личной гигиены или посудой.
- Соблюдайте меры предосторожности при уходе за больными.
Защититься от заражения парентеральными инфекционными гепатитами позволяет соблюдение следующих мер:
- Избегание прямого контакта с кровью другого человека.
- Отказ от посещения нелицензированных тату-, пирсинг-салонов и маникюрных кабинетов.
- Внимательное слежение за стерильностью инструментов во время медицинских процедур.
- Отказ от пользования чужими гигиеническими предметами (бритвой, зубной щеткой).
- Избегание незащищенного полового контакта.
При уходе за заболевшими рекомендуется использовать одноразовые перчатки, маску и очки. Это поможет избежать контакта с зараженными биологическими жидкостями.
Читайте также:


